Este documento de consenso ha sido elaborado por un panel de expertos de Gesida y de la Secretaría del Plan Nacional sobre el Sida. Para ello se han revisado los resultados de eficacia y seguridad de ensayos clínicos, estudios de cohortes y de farmacocinética publicados en revistas biomédicas o presentados en congresos. Gesida ha elaborado un método de evaluación objetiva y estructurada para priorizar los esquemas terapéuticos del tratamiento de inicio. La fuerza de cada recomendación (A, B, C) y la gradación de la evidencia que la sustentan (I, II, III) se basan en una modificación de los criterios de la Infectious Diseases Society of America.
El tratamiento antirretroviral (TAR) con la combinación de 3 fármacos constituye el tratamiento de inicio de elección de la infección crónica por el VIH. El TAR se recomienda siempre en los pacientes sintomáticos, en las embarazadas, en las parejas serodiscordantes con alto riesgo de transmisión, en la hepatitis B que requiera tratamiento y en la nefropatía relacionada con el VIH. Se incluyen directrices sobre el inicio del TAR en enfermos con diagnóstico simultáneo de infección VIH y un episodio definitorio de sida. En los pacientes asintomáticos el inicio de TAR se basará en la cifra de linfocitos CD4, la carga viral plasmática, la edad y las comorbilidades del paciente: 1) si los linfocitos CD4 son inferiores a 350 células/μl se recomienda TAR; 2) igualmente se recomienda si la cifra de linfocitos CD4 se encuentra entre 350 y 500 células/μL, y solo podría diferirse en caso de poca disposición del paciente cuando los CD4 se mantienen estables y la CVP es baja; 3) si los linfocitos CD4 son superiores a 500 células/μl se puede diferir el tratamiento, pero puede considerarse en los pacientes con cirrosis hepática, hepatitis crónica por virus C, riesgo cardiovascular elevado, CVP > 105 copias/ml, proporción de CD4 inferior a 14% y edad superior a 55años. El esquema terapéutico debe incluir 2 inhibidores de la transcriptasa inversa análogos de nucleósido o nucleótido y un tercer fármaco (inhibidor de la transcriptasa inversa no nucleósido, inhibidor de la proteasa potenciado o inhibidor de la integrasa). Se han seleccionado por consenso y priorizado según el método elaborado por Gesida combinaciones concretas de fármacos, algunas de ellas coformuladas. El objetivo del TAR es conseguir CVP indetectable. La adherencia al TAR juega un papel fundamental en la duración de la respuesta antiviral. Las opciones terapéuticas tras el fracaso virológico son limitadas, pero actualmente puede conseguirse el objetivo de CVP indetectable. La toxicidad es un factor cada vez menos limitante del tratamiento. Se comentan igualmente los criterios de TAR en la infección aguda, en la mujer, en el embarazo y la prevención de la transmisión materno-fetal, así como la profilaxis pre y postexposición (laboral o no), el manejo de la coinfección con los virus de la hepatitis B y C y otras comorbilidades. Se indican las características del TAR en la infección por el VIH-2.
This consensus document has been prepared by a panel consisting of members of the AIDS Study Group (Gesida) and the Spanish Secretariat for the National Plan on AIDS (SPNS) after reviewing the efficacy and safety results of clinical trials, cohort and pharmacokinetic studies published in medical journals, or presented in medical scientific meetings. Gesida has prepared an objective and structured method to prioritise combined antiretroviral treatment (cART) in naïve patients. Recommendations strength (A, B, C) and the evidence which supports them (I, II, III) are based on a modification of the Infectious Diseases Society of America criteria.
The current antiretroviral treatment (ART) of choice for chronic HIV infection is the combination of three drugs. ART is recommended in patients with symptomatic HIV infection, in pregnancy, in serodiscordant couples with high transmission risk, hepatitis B fulfilling treatment criteria, and HIV nephropathy. Guidelines on ART treatment in patients with concurrent diagnosis of HIV infection and an opportunistic type C infection are included. In asymptomatic patients ART is recommended on the basis of CD4 lymphocyte counts, plasma viral load and patient co-morbidities, as follows: 1) therapy should be started in patients with CD4 counts <350 cells/μL; 2) when CD4 counts are between 350 and 500 cells/μL, therapy will be recommended and only delayed if patient is reluctant to take it, the CD4 are stabilised, and the plasma viral load is low; 3) therapy could be deferred when CD4 counts are above 500 cells/μL, but should be considered in cases of cirrhosis, chronic hepatitis C, high cardiovascular risk, plasma viral load >105 copies/mL, proportion of CD4 cells <14%, and in people aged >55 years. ART should include 2 reverse transcriptase inhibitors nucleoside analogues and a third drug (non-analogue reverse transcriptase inhibitor, ritonavir boosted protease inhibitor or integrase inhibitor). The panel has consensually selected and given priority to using the Gesida score for some drug combinations, some of them co-formulated. The objective of ART is to achieve an undetectable viral load. Adherence to therapy plays an essential role in maintaining antiviral response. Therapeutic options are limited after ART failures, but an undetectable viral load may be possible nowadays. Adverse events are a fading problem of ART. Guidelines in acute HIV infection, in women, in pregnancy, and to prevent mother-to-child transmission and pre- and post-exposition prophylaxis are commented upon. Management of hepatitis B or C co-infection, other co-morbidities, and the characteristics of ART in HIV-2 infection are included.
Abacavir
Amprenavir
Atazanavir
Zidovudina
Pauta de tratamiento administrada 2 veces al día
Carga viral plasmática
Estavudina
Didanosina
Darunavir
Efavirenz
European Medicines Agency
Enfuvirtida
Enfermedad renal crónica
Etravirina
Fármacos antirretrovirales
Fosamprenavir
Emtricitabina
Indinavir
Inhibidores de la integrasa
Inhibidores de la proteasa
Inhibidor de la proteasa (IP) potenciado con ritonavir
Inhibidor/es transcriptasa inversa análogos nucleósido o nucleótido
Inhibidor/es transcriptasa inversa no nucleósidos
Infecciones de transmisión sexual
Análisis por intención de tratamiento
Lopinavir
Maraviroc
Nelfinavir
Nevirapina
Análisis «en tratamiento»
Profilaxis post-exposición
Profilaxis pre-exposición
Fármaco o pauta de tratamiento administrada una vez al día
Reacción de hipersensibilidad
Raltegravir
Ritonavir
Síndrome inflamatorio de reconstitución inmune
Saquinavir
Tratamiento antirretroviral
Tenofovir (disoproxil fumarato)
Tiempo hasta la pérdida de la eficacia virológica
Tipranavir
Lamivudina
Virus de la inmunodeficiencia humana tipo 1
Virus de la inmunodeficiencia humana tipo 2
Zidovudina
Nota de interés
Alguna de las recomendaciones terapéuticas indicadas en este documento no están aprobadas en ficha técnica, pero el Panel las recomienda en función de los datos publicados al respecto. Cada facultativo prescriptor debe conocer las condiciones para la prescripción de medicamentos cuando se utilizan en indicaciones distintas a las autorizadas (Real Decreto 1015/2009, de 19 de junio, por el que se regula la disponibilidad de medicamentos en situaciones especiales).
El tratamiento antirretroviral (TAR) evoluciona con tal rapidez que exige una frecuente actualización de sus recomendaciones. Desde que en 1995 la Secretaría del Plan Nacional Sobre el Sida (SPNS) y su Consejo Asesor Clínico editaran las primeras «Recomendaciones de tratamiento antirretroviral en el adulto»1, este organismo, junto con el Grupo de Estudio de Sida (Gesida) de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC), han actualizado estas recomendaciones con periodicidad anual, publicándolas en la revista Enfermedades Infecciosas y Microbiología Clínica o en sus respectivas páginas web2. Otras instituciones y sociedades científicas elaboran y actualizan sus propias recomendaciones sobre el empleo de los fármacos antirretrovirales (FAR)3,4.
El objetivo de este documento es dar a conocer a la comunidad científica y a los profesionales que tratan a pacientes adultos infectados por el VIH el estado de la cuestión del TAR para que puedan ajustar sus actuaciones terapéuticas. Se incluyen algunos aspectos del tratamiento y prevención que tanto Gesida como la SPNS, en colaboración con otras sociedades científicas, han elaborado in extenso, a las que se remite al lector interesado en el tema.
MetodologíaEl Panel lo integran un grupo de clínicos expertos en el tratamiento de pacientes infectados por el VIH y en el uso de los FAR. Estos profesionales han sido seleccionados por la Junta Directiva de Gesida tras una convocatoria pública entre sus socios y por la SPNS, y han aceptado participar voluntariamente. Cada miembro del panel ha emitido una declaración de conflicto de intereses. Los componentes del Panel se han dividido en grupos formados por un redactor y 2 consultores para actualizar cada capítulo de las recomendaciones. Tres miembros del panel actúan como coordinadores y uno como redactor general.
Para la actualización de estas guías cada redactor ha revisado los datos más relevantes de las publicaciones científicas (PubMed y Embase; idiomas: español, inglés y francés) o las comunicaciones de los congresos recientes de la materia (hasta el 30 de octubre de 2011). Con esta recopilación el redactor de cada grupo actualiza su capítulo y somete sus aportaciones a los consultores, consensuando las aportaciones. Cada capítulo se remite a los coordinadores, y finalmente se ensamblan en el documento en el que se resaltan en amarillo las novedades. El documento se consensúa en una reunión presencial de los coordinadores y redactores. Si con posterioridad se publicara información considerada relevante, se incluiría.
A fin de priorizar los esquemas terapéuticos se ha generado una escala de puntuación obtenida por consenso entre los 24 miembros del panel que colaboraron en las recomendaciones publicadas en enero de 2011. Esta «Metodología para la evaluación objetiva y estructurada de los regímenes de TAR en pacientes sin exposición previa a fármacos antirretrovirales» (pendiente de publicación) ha consistido en evaluar pautas concretas de TAR (o sus componentes individuales cuando esto no ha sido posible) usadas en ensayos clínicos controlados o, en su defecto, estudios de cohortes. Se ha utilizado el máximo de parámetros objetivos, y en caso de parámetros no cuantificables o difícilmente cuantificables, se han utilizado criterios de evaluación con el máximo rigor. La puntuación final obtenida con esta metodología por un determinado régimen de TAR puede oscilar entre 0 y 100 puntos.
Cada una de las magnitudes de la pauta de TAR que se estudian se puntúa igualmente entre 0 y 100 puntos. Estas magnitudes son: eficacia virológica, toxicidad a corto plazo (tolerabilidad), toxicidad a largo plazo, resistencias en caso de fallo virológico, comorbilidades, interacciones farmacológicas y comodidad. La proporción que cada parámetro aporta a la puntuación global del esquema evaluado es: eficacia virológica, 50%; toxicidad a corto plazo (tolerabilidad), 15%; toxicidad a largo plazo, 15%; resistencias, 5%; comorbilidades e interacciones, 5%; comodidad, 10%.
Tras ello, el documento se expone durante un periodo de tiempo en la web de las entidades promotoras (Gesida y SPNS) para que los profesionales, los pacientes o quien esté interesado pueda sugerir matices o cambios que el Panel puede o no aceptar a posteriori.
En este documento, la fuerza de la recomendación y la gradación de las pruebas que la sustentan se basan en una modificación de los criterios de la Infectious Diseases Society of America (IDSA)5. Según estos criterios, cada recomendación debe ofrecerse siempre (A), en general (B) u opcionalmente (C), y ello basado en la calidad de los datos obtenidos a partir de uno o más ensayos clínicos aleatorizados con resultados clínicos o de laboratorio (I), de uno o más ensayos no aleatorizados o datos observacionales de cohortes (II), o de la opinión de expertos (III).
Se debe recordar que los datos sobre TAR cambian frecuentemente, por lo que los lectores deben consultar con regularidad otras fuentes de información. Gesida y la SPNS actualizarán estas recomendaciones periódicamente en función de la evolución de los conocimientos.
Principios generalesTras más de 20 años de estudios clínicos con FAR efectuados en todos los estadios evolutivos de la infección por el VIH y utilizando los fármacos en distintas combinaciones, pueden establecerse los siguientes principios:
- 1.
El TAR se basa en combinaciones de al menos 3 fármacos, lo que retrasa la progresión clínica (morbilidad e ingresos hospitalarios), reduce los costes y aumenta la supervivencia6. Se han establecido pautas eficaces con menos número de fármacos en esquemas de simplificación y rescate que no están autorizadas por las autoridades sanitarias como tratamiento de inicio.
- 2.
La adherencia al TAR desempeña un papel primordial en el grado y la duración de la respuesta antiviral7. Por ello es imprescindible que cada centro hospitalario disponga de una estrategia para mejorar el cumplimiento del TAR mediante una estrecha colaboración entre todos los profesionales implicados.
- 3.
La situación clínica, la cifra de linfocitos CD4 y la carga viral plasmática (CVP) son los elementos básicos para establecer las decisiones terapéuticas y monitorizar la efectividad del TAR. Los linfocitos CD4 y la CVP son los parámetros imprescindibles para la toma de decisiones. Ambos son factores predictores independientes de la progresión de la enfermedad y de la aparición de otras entidades que en principio no se creían relacionados con el VIH. Además, el nivel de CD4 indica el riesgo de padecer episodios oportunistas y señala el momento de iniciar las profilaxis de las infecciones oportunistas. Existe una buena correlación entre las respuestas virológica, inmunológica y clínica (restauración de la inmunidad celular, retraso en la progresión y aumento de supervivencia)8.
- 4.
El objetivo del tratamiento es reducir la CVP por debajo de los límites de detección (< 50 copias/ml) y mantenerla suprimida el mayor tiempo posible.
- 5.
La aparición de resistencias es un fenómeno inevitable cuando el VIH continúa replicando bajo presión selectiva de fármacos. La detección de las mutaciones de resistencias por métodos genotípicos es muy útil en el fracaso virológico.
- 6.
Con las pautas actuales de TAR es posible cierta restauración cuantitativa y cualitativa del sistema inmune independientemente de la inmunodepresión de partida9,10. La recuperación es lenta y constante mientras el TAR sea efectivo, y es más difícil a partir de un determinado grado de deterioro y en la edad avanzada.
- 7.
En diciembre de 2011 disponemos de 23 FAR comercializados pertenecientes a 6 familias, lo que posibilita múltiples estrategias terapéuticas individualizadas.
- 8.
La toxicidad de los FAR a medio y largo plazo es un factor limitante que obliga a buscar nuevas opciones terapéuticas manteniendo la potencia antiviral11.
- 9.
Hay diversas pautas de TAR que son similares en cuanto a potencia antirretroviral. La elección dependerá de factores como la tolerabilidad y la seguridad, la adherencia, los tratamientos previos, las resistencias cruzadas, las interacciones farmacológicas, la disponibilidad y el coste, así como las preferencias del médico o del paciente.
- 10.
La recomendación de iniciar el TAR cuando la cifra de CD4 desciende por debajo de un determinado nivel se debe fundamentalmente al temor a los efectos secundarios11, a las dificultades de adherencia7 y al riesgo de desarrollo de resistencias. También ha influido en esta actitud la imposibilidad de erradicar el VIH12 y de restaurar la respuesta inmunoespecífica frente a él13,14. Sin embargo, la mejoría gradual de las pautas de inicio en cuanto a tolerabilidad y simplicidad, la evidencia de un efecto negativo directo del VIH per se, así como el incremento de opciones de rescate tras un fracaso virológico han reabierto el debate sobre este tema y algunos expertos abogan por recomendaciones menos restrictivas para iniciar el tratamiento.
- 11.
La complejidad creciente del TAR implica que el cuidado de los pacientes debe correr a cargo de personal especializado que tenga los conocimientos y los medios adecuados15.
- 12.
La prevención de la infección por el VIH es un aspecto fundamental que no debe olvidarse nunca en la práctica clínica y que debe introducirse de forma sistemática en la educación de los pacientes y de las personas de su entorno16.
Para control del seguimiento y evaluación del impacto de estas recomendaciones en la evolución clínica y respuesta al TAR de los pacientes seguidos en cada centro o por cada profesional, se pueden utilizar algunos de los parámetros específicos incluidos en la publicación de Gesida sobre indicadores de calidad17.
Parámetros para guiar el tratamiento antirretroviralEl recuento de linfocitos CD4 y la CVP son los parámetros que se utilizan para indicar el TAR, monitorizar su eficacia y tomar decisiones respecto a cambios.
Existen otros parámetros que, aunque no intervienen directamente en el inicio del TAR, se deben tener en cuenta igualmente en la evaluación inicial o en el seguimiento, ya que pueden matizar decisiones terapéuticas (tabla 1).
Exploraciones complementarias en la valoración y seguimiento de los pacientes con infección por el VIH-1
| Valoración inicial |
| Exploración física completa |
| Presión arterial |
| Medidas antropométricas (talla, peso y cintura) |
| Hematimetría |
| Bioquímica (incluyendo glucemia, perfil hepático y lipídico) |
| Rutinario de orina y sedimento |
| Serología: VHB, VHC, VHA, lúes, CMV y Toxoplasma |
| Serología Trypanosoma cruzi (si inmigrante de país endémico) |
| Estudio de poblaciones linfoides |
| Carga viral VIH-1 |
| Estudio genotípico de resistencias |
| HLA B*5701 |
| Mantoux (o quantiferón) y radiografía de tórax |
| Citología cervical (en la mujer) |
| Citología anal (considerar) |
| Valoración de la fibrosis hepática* |
| Previo al inicio del TAR |
| Estudio de resistencias |
| Subtipos |
| Tropismo viral (si se prevé utilizar maraviroc en primera línea) |
| Seguimiento (4 semanas del inicio y c/3-6 meses) |
| Hematimetría y bioquímica de rutina (con perfil lipídico) |
| Carga viral VIH-1 y estudio de poblaciones linfoides |
| Estudio de resistencias, si fracaso virológico |
| Tropismo viral (si fracaso virológico) |
El número de linfocitos CD4 es el marcador principal de riesgo de progresión clínica de la infección VIH-1 y de necesidad de TAR. Un objetivo del TAR es la restauración inmunológica, y la forma más práctica de valorarlo es midiendo el incremento de los CD4, que es evidente en las primeras semanas de tratamiento18–20. Además del número de linfocitos CD4 se restaura la respuesta proliferativa frente a mitógenos y antígenos memoria, pudiendo retirar las profilaxis de infecciones oportunistas19–22. Paralelamente al aumento de los linfocitos CD4, hay una disminución de los CD8 y otros marcadores de activación del sistema inmune19,21.
El aumento de la cifra de CD4 es lento pero constante en el tiempo. No hay datos que definan cuál es la respuesta inmunológica adecuada. Se admite, según estudios de cinética celular, que durante el primer año debería existir un aumento mínimo de 50-100 CD4/μl23. No es raro observar una discordancia entre respuesta virológica e inmunológica: pacientes que mantienen una cifra de CD4 estable o que disminuye a pesar de tener una CVP no detectable24–27. En esta situación puede existir carga viral detectable en tejido linfático por un TAR subóptimo26. Sin embargo, esta linfopenia puede deberse a otras causas, como hipertensión portal o toxicidad farmacológica. En este sentido, se ha sugerido que en cirróticos se pueda usar el porcentaje de CD4 para la toma de decisiones28,29, aunque también en estos pacientes el número de CD4 ha demostrado ser el mejor predictor de riesgo30. Por otra parte, se ha comunicado la posibilidad de suspender la profilaxis frente a P. jiroveci en pacientes con <200CD4/μl si la CVP está suprimida, lo que orienta a que la supresión viral continuada debe ser necesaria para la reconstitución de la función inmune31.
En los pacientes asintomáticos deben medirse los linfocitos CD4 cada 3-6 meses, y ante un hallazgo que oriente a tomar una decisión terapéutica, debe repetirse en 3-4 semanas32,33.
Recomendaciones- •
Se debe controlar el número de linfocitos CD4, ya que es el parámetro más importante para decidir el inicio del TAR (A-I).
- •
Se aconseja la repetición del recuento de linfocitos CD4 antes de tomar la decisión de iniciar el TAR (B-III).
El objetivo del TAR es suprimir la replicación viral de modo rápido y duradero. La CVP desciende rápidamente al inicio del TAR y el nadir, que se alcanza a las 4-8 semanas, se correlaciona con la duración de la respuesta34–37. Los pacientes con CVP muy elevadas pueden tardar hasta 24 semanas en conseguir niveles <50copias/ml38.
El objetivo de supresión de la CVP es conseguir una cifra inferior a 50copias/ml, cifra con la que se ha comprobado que no se seleccionan mutaciones39,40 y que la duración de la respuesta virológica es mucho mayor (frente a los mantienen CVP entre 50 y 500copias/ml)35. En los pacientes con CVP controlada se han observado ocasionalmente brotes transitorios de viremia de bajo nivel (blips)41 que vuelven espontáneamente a ser indetectables sin ningún cambio en el tratamiento. La patogenia de los blips no está clara, y se ha sugerido que la activación inmune por infecciones intercurrentes estimularía las células con infección latente (reservorios)42. La mayoría de estudios no relacionan los blips con fracaso virológico43–46, aunque un pequeño porcentaje pueden desarrollarlo con aparición de mutaciones de resistencia47,48.
Los criterios de respuesta y fracaso virológicos son:
- •
Respuesta virológica. Descenso de la CVP >1log a las 4 semanas de TAR y CVP <50copias/ml a las 16-24 semanas.
- •
Fracaso virológico. Cualquiera de las siguientes situaciones: a) CVP detectable a las 24 semanas de TAR, o b) si tras alcanzar CVP indetectable (<50copias/ml) vuelve a ser detectable en 2 determinaciones consecutivas.
Es conveniente medir la CVP a las 4 semanas de inicio del TAR para comprobar la respuesta virológica y como medida indirecta de adherencia. Posteriormente la determinación se hará cada 3-6 meses. Si la medida de la CVP se efectúa tras un proceso viral intercurrente o vacunación, puede haber brotes transitorios49.
Recomendaciones- •
Se debe conocer la CVP, ya que es un criterio secundario para el inicio del TAR, complementario al número de CD4 (A-II).
- •
La eficacia del TAR se controla mediante la CVP, que es el parámetro principal para su evaluación, definir su fracaso y tomar decisiones de cambio (B-I).
- •
Debe utilizarse una técnica de determinación de CVP cuyo dintel mínimo de detección sea <50copias/ml y usar siempre la misma técnica (A-I).
- •
Si se van a tomar decisiones terapéuticas en función de un resultado de la CVP, se debe confirmar con una segunda determinación (A-II).
Las concentraciones plasmáticas de algunos FAR se correlacionan con su eficacia o toxicidad, por lo que se ha sugerido que la determinación de los niveles plasmáticos podría ser útil para optimizar su uso50.
Se conocen determinadas situaciones clínicas o factores que pueden inducir variaciones importantes en los niveles plasmáticos de los FAR, lo que justificaría su determinación51. Entre ellos están el sexo, la edad, el peso y la superficie corporal, los niveles de alfa1-glucoproteína y las variaciones en las isoformas del citocromo P450, las interacciones medicamentosas, el embarazo y la insuficiencia hepática o renal.
La monitorización de los niveles plasmáticos se limita a ITINN e IP, ya que la determinación de la forma activa de los ITIAN (intracelular) tiene una variabilidad inter e intrapaciente tan amplia que dificulta su uso clínico.
En los IP la determinación de los niveles ha perdido vigencia con respecto a su eficacia desde que se utilizan potenciados, aunque ha aumentado su valor para reducir la toxicidad. Los datos que relacionaban niveles plasmáticos de IP y eficacia se obtuvieron en los estudios de desarrollo en los que se utilizaron en monoterapia52. Los estudios en regímenes de combinación han mostrado resultados dispares, variando según la línea de tratamiento (sin terapia previa frente a pretratados), los fármacos acompañantes (otros IP o ITINN) o la potenciación con RTV53–59. En cuanto a toxicidad, se ha demostrado una relación entre niveles plasmáticos y algunos efectos secundarios, como alteraciones gastrointestinales, hipertrigliceridemia y parestesias (RTV), alteraciones renales (IDV), hepatotoxicidad (NVP), colesterol total y triglicéridos (LPV/r)60–64. Igualmente hay datos que sugieren que los pacientes que alcanzan concentraciones más elevadas de efavirenz (EFV) tienen mayor riesgo de síntomas neuropsiquiátricos65,66.
Las limitaciones del uso rutinario de niveles plasmáticos en la clínica diaria son múltiples: no existen estudios prospectivos que demuestren su utilidad en mejorar la eficacia, ni se dispone de rangos terapéuticos asociados a respuesta o reducción de reacciones adversas, y no se dispone de la técnica en la mayoría de los laboratorios.
Recomendación- •
La medición de niveles plasmáticos de los FAR podría ser de ayuda en el manejo de situaciones clínicas concretas (interacciones farmacológicas, TAR en trasplante de órgano, delgadez u obesidad mórbidas, insuficiencia hepática o renal) (C-III).
La tasa de mutación espontánea de los retrovirus se estima en un nucleótido por cada 104 o 105 nucleótidos y copia de la cadena del ARN67–69. Por otro lado, la vida media de los linfocitos CD4 infectados que replican activamente es de un día, y se estima que la vida media del virus en plasma es de 6h70–73. La conjunción de esta alta tasa de error de la transcriptasa inversa y de la rápida renovación de la población viral produce una acumulación de gran cantidad de variantes virales, que reciben el nombre de cuasi especies. El número de variantes genéticas distintas presentes en un momento dado en un individuo infectado se estima entre 5×105 y 5×1010.
Las mutaciones que confieren resistencia pueden existir en estas cuasi especies, pero representan una proporción mínima de la población viral hasta que se ve sometida a la presión selectiva del TAR72. Así pues, con el tratamiento las variantes resistentes se convierten en la población dominante al cabo de semanas o meses si no se suprime la replicación viral74–76.
No todas las mutaciones tienen la misma importancia. Para cada FAR existen unas llamadas «principales», cuya presencia está estrechamente ligada a la aparición de resistencia y que reducen la eficiencia biológica del virus (fitness), y otras «secundarias», que también contribuyen en menor medida a la resistencia, pero en general actúan modificando la capacidad replicativa viral.
Detección de resistencias del VIH-1 a fármacos antirretroviralesLas variantes resistentes pueden detectarse mediante técnicas genotípicas o fenotípicas77. Las genotípicas detectan cambios específicos en el genoma de las enzimas diana de los fármacos (transcriptasa inversa, proteasa, integrasa, envuelta), mientras que las técnicas fenotípicas determinan la respuesta de la población viral mayoritaria a concentraciones crecientes de los fármacos. Ambas comparten limitaciones como la dificultad de detección cuando la población mutada es <20% de la población viral o la CVP es <1.000copias/ml77, aunque técnicas recientes van reduciendo ambas limitaciones. En el fracaso virológico las pruebas de resistencias deben realizarse durante el TAR78 activo, ya que la población viral resistente será sustituida por otra sensible a las pocas semanas de retirar los fármacos. Los resultados de estas pruebas se deben interpretar teniendo presentes los estudios previos de resistencia, la historia terapéutica y la adherencia.
Las técnicas genotípicas y fenotípicas tienen ventajas y desventajas que las hacen complementarias entre sí77. Las técnicas genotípicas son más sencillas, rápidas y accesibles para la mayor parte de laboratorios y permiten la detección de mutaciones centinela antes de que se detecten cambios de susceptibilidad en las pruebas fenotípicas. Su mayor limitación estriba en la dificultad de establecer una correlación genotipo-fenotipo y, sobre todo, en las dificultades de interpretación para algunos fármacos. Además, su aplicación en la práctica diaria requiere el conocimiento previo por parte del clínico de la influencia que tiene cada mutación en la eficacia de cada fármaco. Las técnicas fenotípicas tienen la ventaja de informar del efecto neto de las distintas concentraciones sobre la sensibilidad real de la cepa predominante a los FAR, hayan sido utilizados o no. Existe una buena correlación entre las 2 técnicas existentes en la actualidad, Virologic Phenosense y Virco Antivirogram79. Sus mayores desventajas son el coste, la disponibilidad limitada y demora en la obtención de resultados. Para superar estas desventajas se ha desarrollado el fenotipo virtual80, obtenido a partir de una base de datos que tiene miles de muestras analizadas por ambas técnicas. Ante un determinado genotipo el sistema busca todos los genotipos coincidentes en la base de datos y calcula el fenotipo medio de estos pacientes. En una modificación posterior (VircoType®) se añade información de predicción de la respuesta: proporción de pacientes con respuesta máxima o reducida y ausencia de respuesta (puntos de corte clínicos). Se ha demostrado que existe una buena correlación entre ambos métodos79,80, sobre todo con los ITINN y menos con los ITIAN. La correlación es bastante más deficiente en pacientes multitratados.
Numerosos trabajos han estudiado, en países desarrollados, la prevalencia de resistencias primarias en pacientes con infección aguda o crónica. Se sabe que la mayoría de las mutaciones puede detectarse durante años y que su prevalencia ha aumentado, llegando a superar el 10%81–83. En España, en un estudio multicéntrico de pacientes con infección reciente se encontró que el 14% de las cepas tenía mutaciones primarias84, pero datos posteriores muestran una reducción de la prevalencia en los diagnósticos nuevos hasta el 10%85,86. Y aún más recientemente, la prevalencia de transmisión de mutaciones de resistencia en población no tratada en el periodo 2004-2008 en los nuevos diagnósticos de la Cohorte prospectiva de adultos de la Red de Sida (CoRIS) se ha estimado en el 8,4%87. En pacientes en seguimiento durante años se debería considerar repetir el genotipado antes de iniciar el TAR ante la posibilidad de haber presentado una reinfección con mutaciones de resistencia. En otro orden de cosas, y dado el incremento del porcentaje de pacientes con subtipos no-B que se diagnostican actualmente en España, se debe considerar la realización del subtipo viral a la vez que el estudio de resistencia87.
En España, una de las actividades de la plataforma de resistencias de la Red de Sida ha sido el establecimiento de una base de datos de secuencias de pacientes en fracaso virológico atendidos en numerosos centros hospitalarios españoles. Expertos de esta plataforma han elaborado un algoritmo de interpretación que se actualiza anualmente y que permite la predicción de la resistencia on line. Se puede acceder a dicho algoritmo a través de la página web de la Red de Investigación en Sida (www.retic-ris.net).
Una de las principales limitaciones de los estudios de resistencias consiste en que no son capaces de detectar mutaciones que no representan más del 15-20% de la población viral. Aunque se han desarrollado algunas tecnologías (PCR alelo específica, secuenciación de genomas individuales o secuenciación masiva de genomas únicos [UDS]) que permiten detectar mutaciones de resistencia en niveles de hasta el 0,1-1%, en la actualidad no están disponibles para su uso rutinario y no se conoce con precisión la utilidad de la detección de estas poblaciones minoritarias que se escapan al estudio genotípico convencional88–95. Sin embargo, las últimas Guías europeas sobre uso de pruebas de resistencias tampoco aconsejan su uso de forma rutinaria alegando que son costosas, que no están disponibles en la mayoría de los laboratorios y que los controles de calidad no están resueltos96. De todas formas, en un metaanálisis se ha visto que existe una relación entre el número de variantes minoritarias detectadas, fundamentalmente mutaciones a los ITINN, y el riesgo de fracaso de tratamientos que incluyan EFV97.
Significado clínico de las resistencias del VIH-1 a fármacos antirretroviralesCon el uso de la CVP en el seguimiento de los pacientes con infección por VIH-1 se ha evidenciado la relación entre aparición de mutaciones de resistencias y fracaso virológico. Sin embargo, este fenómeno no es homogéneo para todos los fármacos, ya que es muy claro en los ITIAN y los ITINN pero existen datos contradictorios con los IP, con los que se ha constatado fracaso virológico sin evidencia de mutaciones98. En este sentido se ha definido el fenómeno de resistencia celular, ya que se ha detectado la existencia de bombas de expulsión de los FAR en la membrana de los linfocitos y otras células. Se han descrito el MDRP-1 (glucoproteína-P) para los IP y la MDRP-4 para los ITIAN99. Se desconoce la relevancia clínica de estos hallazgos.
Los estudios prospectivos y aleatorizados que han utilizado las pruebas de resistencias para el manejo del fracaso virológico comparan la eficacia del cambio de TAR cuando se realiza según las distintas pruebas de resistencia (genotipo, fenotipo o fenotipo virtual) con o sin consejo de expertos o en función de la historia terapéutica previa y/o la experiencia clínica de los médicos100–108. Un metaanálisis de los primeros estudios comunicados puso de manifiesto que el uso del genotipo para diseñar el TAR de rescate frente al estándar (historia terapéutica y experiencia del médico) se asociaba con un control virológico significativamente mayor a los 3 y 6 meses109. Estas diferencias no se observaron en los estudios que compararon los métodos fenotípicos frente al manejo estándar109. Por otro lado, no se han detectado diferencias cuando se han comparado el fenotipo virtual y el fenotipo real107,108. Se requieren pues más datos para aclarar el papel de las pruebas fenotípicas.
Recomendaciones- •
Se deben estudiar las mutaciones de resistencia, ya que su conocimiento permite un mejor uso de los fármacos (A-I).
- •
Se considera indicada la realización estudios genotípicos de resistencias en la práctica asistencial en las situaciones expuestas en la tabla 2 (B-II).
Tabla 2.Indicaciones de las pruebas de resistencia en la práctica clínica
• En el momento del diagnóstico de la infección por VIH-1* • Inicio del TAR* • Mujeres embarazadas • En cada fracaso del TAR • Otros: profilaxis post-exposición (caso fuente) - •
Se debe considerar la determinación de los subtipos virales en pacientes inmigrantes o en caso de evolución clínica rápida (nivel CIII).
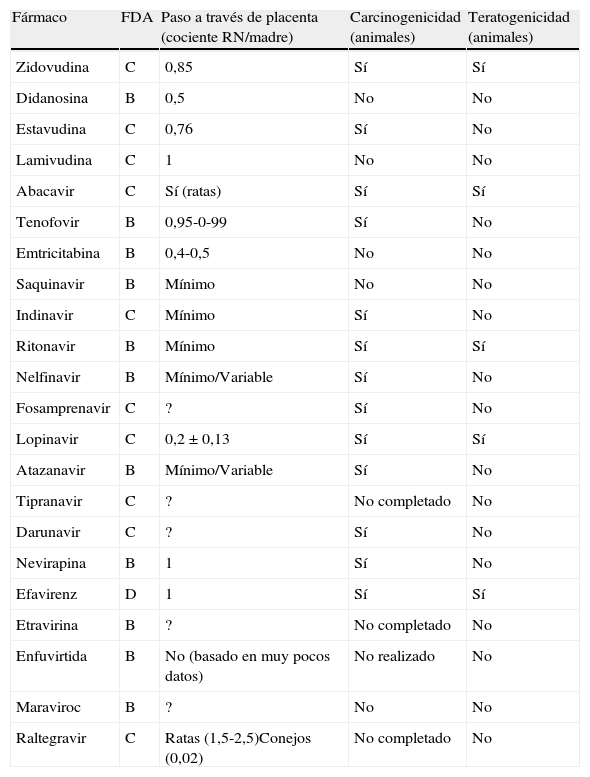
La reacción de hipersensibilidad (RHS) a ABC es un síndrome multiorgánico que se manifiesta con una combinación variable y de intensidad creciente de fiebre, mialgias, síntomas respiratorios, gastrointestinales o un exantema, y puede ser fatal en caso de continuar tomando el fármaco o reintroducirlo. Suele aparecer durante las primeras 6 semanas de tratamiento, se presenta en el 5-8% de los pacientes que toman ABC y es la causa más frecuente de su discontinuación110. Se sabe que la RHS es más frecuente en la población blanca y se dispone de una prueba cutánea (parche) para su confirmación.
Estudios farmacogenéticos han identificado que la RHS se da en personas portadoras del alelo HLA B*5701. En un ensayo en el que los pacientes se aleatorizaron a comenzar TAR con ABC o comenzarlo solo si el HLA*5701 era negativo, se valoró la aparición de la RHS por datos clínicos que se confirmaron con una prueba cutánea (confirmación inmunológica). La prevalencia del HLA B*5701 en esta cohorte era del 5,6%. La genotipificación del HLA B*5701 redujo la incidencia de sospecha clínica de RHS (3,4% frente al 7,8%) y la inmunológica (0% frente al 2,7%), con un valor predictivo negativo de esta prueba del 100%111. Se ha validado esta prueba en población negra, confirmando los resultados112.
El ABC no debe utilizarse en personas portadores del alelo HLA B*5701. Si es negativo no se descarta la posibilidad de RHS, por lo que se debe informar y controlar los síntomas de estos pacientes respecto a la RHS cuando se inicia tratamiento con ABC.
Recomendaciones- •
Se debe determinar el HLA B*5701 a todos los pacientes en el momento del diagnóstico o cuando vayan a comenzar TAR con ABC (A-I).
- •
Si el HLA B*5701 es positivo, no se debe prescribir ABC (A-I).
- •
Si el HLA B*5701 es negativo, no se puede descartar completamente la RHS, por lo que se debe informar al paciente y vigilar su posible aparición (A-I).
- •
Si se prescribe ABC sin conocer el HLA B*5701, se debe informar al paciente y estar alerta para detectar síntomas de la RHS (C-III).
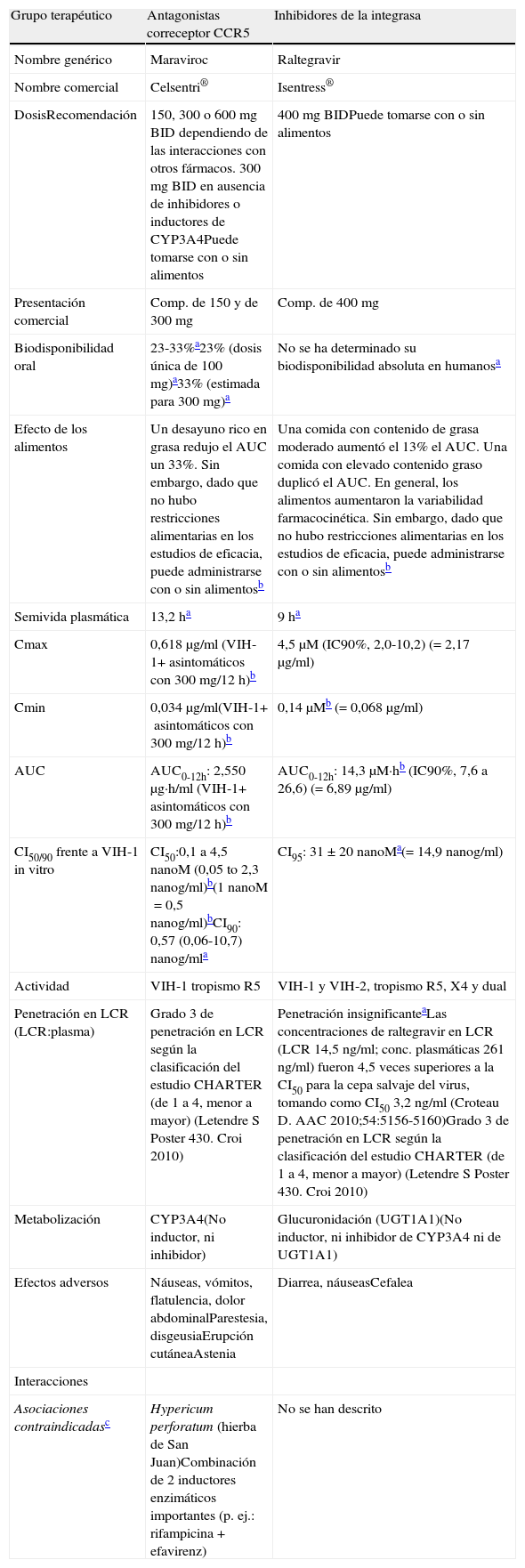
El VIH-1 entra en la célula diana por un mecanismo que incluye el reconocimiento del receptor CD4, seguido de la unión a uno de los correceptores CCR5 o CXCR4 y la fusión de las membranas con paso del ARN del VIH-1 a la célula invadida. Los inhibidores del CCR5 (MVC, vicriviroc) son fármacos que bloquean este receptor impidiendo la entrada del VIH-1 en la célula113.
Tras la infección por el VIH-1, la mayoría de los pacientes albergan virus que usan el correceptor CCR5 (R5). Si no se inicia un tratamiento, el virus evoluciona a variantes que, en mayor o menor proporción, utilizan el correceptor CXCR4 (X4) o duales o mixtas (D/M) que pueden usar ambos correceptores. Este cambio se relaciona con un descenso de CD4 y aumento de la inmunodepresión, ya que se consideran más virulentas114. En los pacientes multitratados con CVP detectable las variantes X4 o D/M son más prevalentes, pudiendo llegar a superar el 50% entre los que tienen <100CD4/μl115,116.
Actualmente existe una técnica fenotípica para la detección del tropismo (Trofile™, Monogram Biosciences, EE.UU.) que se realiza en un solo centro (California, EE.UU.) y que llega a detectar la población X4 o D/M cuya proporción supere el 0,3% si la CVP es ≥1.000copias/ml (prueba ultrasensible)117. Este ensayo presenta limitaciones técnicas y logísticas que dificultan su utilización en la práctica clínica. Los ensayos genotípicos (secuenciación de la región V3) se presentan como una alternativa más económica, rápida y factible de desarrollar en cualquier laboratorio especializado de VIH-1 que cuente con tecnología para realizar estudios genotípicos. Los primeros estudios de correlación entre métodos genotípicos y Trofile™ mostraron, en general, una baja sensibilidad de los primeros para la detección de variantes X4-trópicas118. Posteriormente, la introducción de mejoras en la interpretación de algunos algoritmos genotípicos y de estrategias de combinación de los mismos118–121 ha conseguido mejorar notablemente la sensibilidad de estos para detectar variantes X4-trópicas en comparación con el ensayo de Trofile™. En un análisis retrospectivo de los ensayos clínicos con MVC MOTIVATE y MERIT en pacientes pretratados y sin tratamiento previo, respectivamente, se ha demostrado que las herramientas genotípicas y el ensayo de Trofile™ son comparables en la predicción de respuesta virológica a MVC122,123. Estos datos ponen de manifiesto la viabilidad de la utilización de métodos genotípicos para la determinación del tropismo viral en la práctica clínica, aunque el método genotípico no está homologado. En marzo de 2010, un grupo de investigadores nacionales con experiencia en la determinación de tropismo viral iniciaron una serie de reuniones que han culminado en la publicación de una revisión, en la que se detallan las recomendaciones que este grupo estima adecuadas para la determinación genotípica del tropismo en la práctica clínica124, y también recientemente se han publicado las guías europeas para la realización del tropismo125. Las recomendaciones actuales respecto a la determinación del tropismo serían efectuarlo en todos los pacientes que hayan fracasado a cualquier línea de tratamiento y vayan a iniciar un tratamiento de rescate. En pacientes sin tratamiento previo se recomienda realizar la determinación del tropismo cuando se va a iniciar el TAR en determinadas situaciones clínicas (resistencias primarias, toxicidad a fármacos de primera línea, etc.) en las que un fármaco antagonista del receptor CCR5 pueda considerarse una buena opción terapéutica. La información del tropismo (tropismo R5/tropismo X4), incluyendo el valor del FPR (false positive rate), ha de estar disponible rutinariamente junto con el estudio de resistencias con el fin de facilitar la selección del mejor tratamiento de rescate. En el caso que se plantee el uso de MVC en pacientes con carga viral indetectable se recomienda la realización del tropismo a partir del ADN proviral. Entre las recomendaciones metodológicas se aconseja utilizar un FPR del 10% si solo se realiza una sola reacción de amplificación y secuenciación.
Recomendaciones- •
El tropismo viral se debe conocer antes de iniciar el tratamiento con un fármaco inhibidor del receptor CCR5 (A-I).
- •
Se recomienda la determinación del tropismo del VIH-1 en todos los pacientes que hayan fracasado a cualquier línea de tratamiento y vayan a iniciar un tratamiento de rescate (A-III).
- •
La información del tropismo (R5/X4) ha de estar disponible rutinariamente junto con el estudio de resistencias a todos los antirretrovirales con el fin de facilitar la selección del tratamiento de rescate más óptimo (A-III).
- •
En pacientes que vayan a iniciar el TAR se debe determinar el tropismo si se considera el MVC como una opción terapéutica (B-III).
La primoinfección por el VIH-1 es sintomática en más de la mitad de los casos, pero puede pasar desapercibida, ya que sus síntomas son los de una virosis común126–132. El cuadro clínico es similar a la mononucleosis o a una meningoencefalitis viral130–132. Los síntomas y signos más comunes son fiebre, adenopatías, mialgias, exantema, sudoración nocturna y artralgias133. Debe sospecharse en toda persona con síntomas compatibles con o sin conducta de riesgo. Las determinaciones necesarias para el diagnóstico difieren de la infección crónica. Como en esta fase todavía no hay anticuerpos (período ventana), debe determinarse la CVP134 que se detecta a partir de la primera semana, precede a los síntomas y tiene una sensibilidad y especificidad del 100 y del 97%, respectivamente (debe ser una CVP alta, ya que si es inferior a 10.000copias/ml puede ser un falso positivo). La CVP en la infección aguda suele estar muy elevada (>6log10) y se relaciona con la intensidad de las manifestaciones clínicas. La seroconversión se detecta 1-2 semanas más tarde133. La técnica de Western blot con la que se confirma el diagnóstico puede ser negativa o indeterminada y deberá repetirse unas semanas después del comienzo de los síntomas para confirmar su positivización. La presencia o ausencia de la banda p31 indica que la infección lleva más o menos 90 días de evolución131. El término infección aguda (diagnóstico antes de la seroconversión, <30 días) no debe confundirse con infección reciente, que es la que tiene menos de 6meses de evolución (<180 días)130–132.
Desde la descripción de los primeros casos de infección aguda se sabe que la progresión a sida es más rápida en los pacientes sintomáticos. En estudios de cohortes que han analizado la historia natural de la infección VIH-1 se ha evidenciado que la progresión a sida o muerte se asociaba a factores iniciales de la infección como la gravedad de la sintomatología en la infección aguda135 (mayor riesgo a mayor número de síntomas), descenso inicial de CD4 (mayor riesgo si <500)136, nivel de CVP basal137 o a partir del 4.° mes (mayor progresión si setpoint >100.000 copias/ml)135, al ADN proviral inicial (mayor progresión si es >3,4log10 copias/millón de células mononucleares en sangre periférica)136, a la infección por virus X4 o con tropismo D/M138–141, a las infecciones por más de un virus VIH-1142 y al perfil genético de los individuos infectados143,144. De todos estos factores, las características de la infección sintomática, la CVP, la cifra de CD4 y el tropismo viral son los parámetros que nos pueden ayudar a decidir el inicio de TAR en la práctica clínica.
El TAR en la infección aguda puede tener ventajas e inconvenientes130,145. Las ventajas teóricas serían acortar la duración y la gravedad de los síntomas, suprimir la replicación viral, reducir el riesgo de transmisión del VIH-1 (muy elevado, en particular en varones homosexuales)127,146–148, reducir la diversidad viral y el número de células infectadas (reservorio) y preservar o restaurar el sistema inmunitario y la inmunidad específica frente al VIH-1, tanto proliferativa (mediada por los linfocitos CD4) como citotóxica (mediada por los linfocitos CD8+)126,149–153, lo que podría permitir el control inmunológico de la replicación viral, modificar la historia natural, disminuir el riesgo de progresión y mejorar el pronóstico. Para ello el TAR debería iniciarse en los primeros 30 días de la infección, ya que a partir de entonces se produce el escape virológico a la respuesta VIH-específica celular y humoral154. Por el contrario, las principales desventajas del TAR en esta fase son la exposición a los antirretrovirales sin un beneficio clínico demostrado, su duración indefinida (ya que con las pautas de TAR que hasta ahora se han utilizado no se erradica la infección126 ni se restaura el tejido linfático asociado a mucosas155), el riesgo de efectos secundarios y de resistencias, la posible reducción de la calidad de vida y el tratamiento innecesario de los no progresores.
En la actualidad el inicio del TAR durante la infección aguda o reciente aún es controvertido156,157, ya que su potencial beneficio a largo plazo es desconocido. La información disponible se ha obtenido de series pequeñas, generalmente sin grupo control, en países desarrollados, con pacientes infectados por el subtipo B y con pautas de TAR similares a las utilizadas en la infección crónica. No se ha demostrado un beneficio clínico en términos de reducir la progresión a sida o muerte156, aunque en algún estudio se ha visto una mejor evolución inmunológica y virológica en pacientes tratados158–161 si se inicia el TAR en la infección aguda por el VIH-1.
En cualquier caso, si se decide iniciar TAR las pautas recomendadas son las mismas que en la infección crónica, y la respuesta virológica a IP o NN es similar159,162–164. Sin embargo, en este escenario se podría considerar una pauta con 2ITIAN (preferentemente TDF/FTC) y raltegravir (RAL) por su mayor concentración en las secreciones genitales154 y la reducción más rápida de la CVP durante las primeras 4-8 semanas de TAR en comparación con los IP o ITINN165,166, lo que podría facilitar la reducción de la transmisión del VIH165. Estudios preliminares con 4 o 5FAR, incluyendo inhibidores de la entrada y/o de la integrasa, no parecen demostrar que sean ser más efectivos a las 48 semanas en este escenario166,167. Como en la infección crónica, siempre debe efectuarse una prueba de resistencias, se vaya a iniciar TAR o no, por la posibilidad de transmisión de cepas resistentes. En pacientes con multirresistencia se debe realizar un tropismo viral, porque se han descrito cepas con fenotipo dual R5/X4 con una rápida progresión a sida138–141. Dado que la prevalencia de cepas con resistencia a ITINN es mayor que a IP o RAL en pacientes con infección aguda o reciente84,168,169, si se decide iniciar TAR y todavía no está disponible el resultado del estudio de resistencias es preferible comenzar con una pauta basada en IP. Con las pautas de TAR clásicas se ha observado que la prevalencia de lipodistrofia y dislipemia y otros efectos adversos asociados al TAR es similar a la de los pacientes con infección crónica164,170–172.
Para evitar el TAR indefinido y conseguir los objetivos mencionados previamente, se han planteado diversas estrategias130,145: a) administrar el TAR durante un periodo limitado de tiempo; b) administrarlo de forma intermitente, a fin de potenciar la respuesta VIH-específica y controlar la replicación viral sin FAR; c) combinar el TAR con inmunosupresores (hidroxiurea, ciclosporina A, ácido micofenólico) o citocinas (IL-2), y d) asociar TAR y vacunas terapéuticas. Sin embargo, ninguna de estas estrategias ha conseguido que el sistema inmune controle la replicación viral de forma sostenida en ausencia de TAR como en los controladores de elite o los no progresores, por lo que en la actualidad si se inicia el tratamiento durante la infección aguda probablemente se deba mantener de forma indefinida.
La eficacia del TAR durante un periodo variable se ha evaluado principalmente en estudios de cohortes en los que se han comparado pacientes con infección aguda o reciente tratados frente a no tratados. Los resultados de la mayoría de estos estudios no han conseguido demostrar un beneficio clínico, virológico ni inmunológico a las 48-144 semanas de interrumpir el tratamiento, mientras que en otros, solo una pequeña proporción de los pacientes tratados mostraban un setpoint de CVP más bajo, mejores cifras de CD4 o mantenían la respuesta inmunoespecífica frente al VIH-1162,173–185. Recientemente se han presentado los resultados del ensayo clínico SPARTAC186, ensayo multicéntrico y multinacional que aleatorizó 367 pacientes con infección aguda o reciente a no recibir TAR (n=124), a recibirlo durante 12 semanas (n=120) o durante 48 semanas (n=123). La variable de análisis principal era inmunológica (tiempo hasta tener una cifra de CD4 <350células/μl) o necesidad de iniciar TAR indefinido. La mediana de seguimiento de los pacientes fue de unos 3años. El estudio concluyó que el TAR de duración limitada no fue beneficioso. En comparación con la rama control sin TAR, el de 12 semanas no se asoció a ningún beneficio y el TAR de 48 semanas retrasó en algo más de un año el deterioro inmunológico o el reinicio de TAR, beneficiándose más los pacientes que lo iniciaron en los primeros 90días de la infección por el VIH-1. Por otra parte, la interrupción del TAR no se acompañó de efectos secundarios, desarrollo de resistencias ni comprometió la restauración inmunológica cuando los pacientes reiniciaron el TAR indefinido. Por otra parte, recientemente se ha publicado el estudio Setpoint (ACTG A5217)187, un ensayo clínico aleatorizado en el que pacientes con infección reciente (<180 días) fueron asignados a recibir un TAR de forma inmediata de 36 semanas de duración con TDF/FTC y LPV/r (rama inmediata) o no TAR (rama diferida). La variable de análisis principal fue la disminución del nivel de viremia en la semana 72 sin TAR (por lo tanto, se compararon 36 semanas de TAR seguidas de 36 semanas sin TAR, frente a 72 semanas sin TAR). La variable secundaria fue la necesidad de iniciar TAR indefinido. El estudio fue interrumpido por el equipo de control de seguridad debido a que muchos de los pacientes de la rama de TAR diferido debieron iniciar TAR por criterios clínicos, inmunológicos (CD4 350 células/μl) o virológicos (CVP >200.000copias/ml) y aunque se pudieran incluir los pacientes planeados no se podría comprobar si habría diferencias en el nivel de viremia a las 72 semanas entre ambas ramas del estudio. Se incluyeron 130 de los 150 participantes previstos. El equipo de control de seguridad del estudio basó la decisión de parar el estudio en que requirieron TAR indefinido 23 de los 64 (36%) pacientes asignados a la rama diferida frente a 7 de los 66 (11%) pacientes asignados a la rama inmediata, la mayoría por criterios inmunológicos. Los niveles de viremia (media [DE]) en la semana 72 en pacientes sin TAR en las ramas de TAR inmediato y diferido fueron de 3,99 (0,13) y 4,15 (0,13) log10/ml, respectivamente. Al comparar el ritmo de inicio de TAR indefinido en ambas ramas, marcando como tiempo 0 en la rama de TAR inmediato la semana 36, se observó que el TAR inmediato solo retrasó ligeramente el inicio de TAR indefinido (p=0,035). Por tanto, si se inicia TAR en la fase aguda o reciente de la infección por el VIH-1, este debe ser indefinido.
La administración de TAR intermitente con el fin de potenciar la respuesta VIH-1 inmunoespecífica para controlar la replicación viral no ha conseguido buenos resultados, siendo testimonial la proporción de pacientes que mantenía la respuesta inmune y el control de la replicación viral sin TAR a las 96 semanas153,188. Además, esta estrategia de interrupción estructurada no está exenta de la aparición de resistencias189,190.
La estrategia de asociar al TAR citocinas como interferón-pegilado o IL-2, a fin de disminuir el reservorio viral y mejorar la respuesta inmunitaria191,192, tampoco ha conseguido sus objetivos. Se han efectuado estudios con interferón pegilado193 o inmunosupresores (hidroxiurea, ciclosporina, ácido micofenólico) para reducir la activación del sistema inmune y controlar la replicación viral190,194–197. Algunos de estos estudios solamente han podido demostrar mayor toxicidad sin aumentar la eficacia.
Finalmente, las vacunas terapéuticas asociadas o no a TAR con el fin de restaurar o potenciar la respuesta inmunoespecífica frente al VIH-1 tampoco han mostrado mejores resultados. Se sabía que en modelos animales algunas vacunas habían sido satisfactorias198,199, pero los resultados de ensayos clínicos doble ciego en humanos han sido desalentadores200–202. Tanto el estudio QUEST200 (TAR frente a TAR más vacuna ALVAC-HIV, y frente a TAR más vacuna ALVAC-HIV más Remune®) como en el ensayo clínico que comparó diferentes dosis de una vacuna que usaba el virus de la viruela aviar con los genes gag/pol del VIH-1 insertados201, como en el estudio ACTG A5187 (TAR frente a TAR más vacuna HIV DNA)202, las respuestas virológica e inmunoespecífica fueron similares al grupo placebo.
Recomendaciones- •
Se recomienda iniciar TAR en los pacientes con infección aguda sintomática cuando: a) exista afectación neurológica (meningoencefalitis, síndrome de Guillain-Barré, etc.) o de cualquier otro órgano o sistema (hepatitis, miopericarditis, trombocitopenia, etc.); b) sea prolongada (>7 días de duración); c) se acompañe de eventos clínicos relacionados con la inmunodepresión, o d) se acompañe de una inmunodepresión celular avanzada (linfocitos CD4 <350/μl (B-II).
- •
Se debe considerar iniciar el tratamiento en los casos en los que exista un alto riesgo de transmisión del VIH-1 (A-II).
- •
Se debe efectuar siempre una prueba de resistencias y un tropismo viral al diagnóstico de la infección aguda o reciente, se vaya a iniciar TAR o no (B-II).
- •
Si se decide iniciar TAR, las pautas recomendadas son las mismas que en la infección crónica, aunque estaría indicada una pauta con 2 ITIAN (preferentemente TDF/FTC) y RAL por su mayor concentración en las secreciones genitales y la reducción más rápida de la CVP durante las primeras 4-8 semanas en comparación con los IP o ITINN, lo que podría facilitar la reducción de la transmisión del VIH (B-III).
- •
Si no se dispone del resultado del estudio de resistencias es preferible comenzar con una pauta basada en un IP/r hasta tener los resultados (A-II).
- •
El TAR debe ser indefinido (A-I).
- •
En los pacientes con infección aguda o reciente no tratados se recomienda evaluar los criterios de TAR a partir de los 6 meses, cuando la infección se considera crónica (A-I).
Los principales motivos para iniciar el tratamiento son la reducción de la morbilidad y de la mortalidad asociadas a la infección por VIH-1, la mejora de la calidad de vida, la restauración y preservación de la función del sistema inmunológico, la supresión completa y duradera de la replicación del VIH-1 y la prevención de la transmisión del virus. Es importante hacer una valoración individualizada del momento de inicio del TAR y de los fármacos que deben formar parte del régimen inicial, sopesando las ventajas e inconvenientes de cada una de las opciones.
La disposición y la motivación del paciente es un factor crítico a la hora de tomar la decisión de cuándo empezarlo.
Cuándo iniciar el tratamiento antirretroviralSe dispone de combinaciones de FAR que bloquean de forma duradera la replicación viral en plasma y tejido linfático permitiendo la restauración, al menos parcial, del sistema inmunológico203–205. En ediciones previas de estas guías se hacía énfasis en la influencia en el balance riesgo/beneficio del TAR de la toxicidad a medio-largo plazo de los FAR, los problemas de adherencia, la aparición de resistencias, las interacciones medicamentosas y el impacto en la calidad de vida7. Aunque todos estos factores siguen siendo muy importantes, es justo reconocer que el número de opciones terapéuticas, la eficacia, la seguridad y la simplicidad de las combinaciones de antirretrovirales han aumentado marcadamente durante los últimos 5años206. Además, debido fundamentalmente al uso de IP/r, el problema de la resistencia a múltiples clases de antirretrovirales ha disminuido considerablemente.
Gracias al TAR se ha reducido drásticamente el riesgo de progresión y muerte de los pacientes con infección por el VIH-1. A pesar de todos estos avances, la esperanza de vida del paciente infectado por el VIH-1 en tratamiento está acortada con respecto a la de la población general8,207. Sin embargo, en los pacientes que han recibido TAR durante al menos 6años y han alcanzado una cifra de CD4 >500células/μl, la supervivencia podría ser similar a la de la población general208.
El aumento de la eficacia, la seguridad y la simplicidad del TAR, junto con el reconocimiento de que aún existe margen de mejora en el aumento de la esperanza de vida del paciente infectado por el VIH-1, han vuelto a plantear el debate sobre un inicio más temprano del TAR.
Riesgo de progresiónLa CVP y la cifra de linfocitos CD4 son marcadores independientes de progresión de la infección por el VIH-1209,210.
Los resultados de diferentes ensayos clínicos demuestran claramente el beneficio del inicio del TAR en pacientes cuya cifra de linfocitos CD4 es inferior a 350células/μl211,212.
El debate actual se centra en torno a si es necesario iniciar TAR con cifras de linfocitos CD4 superiores a 350células/μl. Los datos que sustentan este debate provienen de cohortes de pacientes en las que se ha evaluado la mortalidad, la progresión a sida, la incidencia de enfermedades no definitorias de sida, la recuperación inmunológica y la toxicidad del tratamiento en función de la cifra de linfocitos CD4 al inicio del TAR. Los estudios de cohortes tienen importantes problemas metodológicos, como el sesgo de prescripción, que hacen que la calidad de la evidencia sea menor que la proveniente de ensayos clínicos aleatorizados.
Respuesta clínica (progresión a sida o muerte)Hay datos muy limitados sobre la comparación de la mortalidad y/o progresión a sida en pacientes que empiezan TAR por encima o por debajo de 350CD4/μl.
En un análisis conjunto de varias cohortes que incluyó más de 21.000 pacientes, la progresión a sida o muerte fue significativamente mayor en los que iniciaban el TAR entre 251-350CD4/μl (HR: 1,28; IC95% entre 1,04 y 1,57) que en los que lo empezaron entre 351-450. Igualmente, en el primer grupo se observó una mayor mortalidad e incluso mayor diferencia cuando se analizaba conjuntamente sida o muerte (HR: 1,13; IC95% entre 0,80 y 1,60)9. Sin embargo, no hubo diferencias significativas cuando se compararon los estratos 351-450 y 451-550.
En la cohorte PISCIS el riesgo de progresión a sida tras inicio de TAR fue significativamente menor en los pacientes que lo iniciaron con cifras de CD4 ≥350 células/μl que en los que empezaron entre 200-350CD4/μl (HR: 1,85; IC95%, 1,03 a 3,33), o <200CD4/μl (HR: 2,97; IC95%, 1,91 a 4,63)10.
En un subanálisis de los pacientes con >350CD4/μl del ensayo SMART que no estaban recibiendo TAR al inicio del estudio, los aleatorizados a demorar el TAR hasta alcanzar la cifra de 250CD4/μl tuvieron mayor riesgo de enfermedades oportunistas y/o muerte por causas no directamente relacionadas con sida que quienes iniciaron TAR inmediatamente con cifras de CD4 ≥350células/μl211.
Por último, en un análisis paralelo de 17.517 pacientes con infección por VIH-1 asintomática en EE.UU. y Canadá (estudio NA-ACCORD), se estratificaron los pacientes en función de la cifra de linfocitos CD4 (>351 a 500células/μl o >500células/μl) en el momento de iniciar el TAR. En cada grupo se comparó el riesgo relativo de muerte de los pacientes que iniciaron tratamiento cuando la cifra de CD4 era superior a cualquiera de los 2 puntos de corte (tratamiento precoz) con el de los pacientes que difirieron el tratamiento hasta que la cifra de CD4 cayó por debajo de dichos puntos de corte (tratamiento diferido). El primer análisis incluyó 8.362 pacientes: 2.084 (25%) iniciaron tratamiento entre 351 y 500células/μl, y 6.278 (75%) difirieron el tratamiento. Tras ajuste por año de tratamiento, cohorte y características clínicas y demográficas, se halló un incremento del riesgo de muerte del 69% comparando el grupo de tratamiento precoz con el de tratamiento diferido (RR en el grupo de TAR diferido: 1,69; IC95%, 1,26 a 2,26; p<0,001). En un segundo análisis con 9.155 pacientes, en el que 2.220 (24%) iniciaron TAR precozmente (>500células/μl) y 6.935 (76%) difirieron el TAR, se halló un incremento del riesgo relativo de muerte en el grupo de TAR diferido del 94% (RR: 1,94; IC95%, 1,37 a 2,79; p<0,001)213.
Por último, en un ensayo clínico, controlado, aleatorizado y abierto llevado a cabo en Haití se incluyeron 816 pacientes mayores de 18 años a iniciar TAR (AZT+3TC+EFV) entre 200 y 350células CD4/μl o diferirlo hasta 2 semanas después del diagnóstico clínico de sida o que su cifra de CD4 descendiera por debajo de 200células/μl. El estudio fue interrumpido prematuramente tras un análisis interino planeado, que mostró 6 muertes en el grupo de 200 a 350células/μl frente a 23 en los pacientes que difirieron el TAR. Además, en el grupo de TAR diferido se diagnosticaron el doble de casos de tuberculosis que en el grupo de inicio inmediato212.
En el ensayo clínico multinacional HIV Prevention Trials Network (HPTN) 052 se incluyeron 1.763 parejas serodiscordantes en las que el miembro infectado por VIH-1 tenía una cifra de CD4 entre 350 y 550células/μl. Los miembros infectados fueron aleatorizados a recibir TAR de forma inmediata o a diferirlo hasta que la cifra de CD4 descendiera por debajo de 250 células/μl o apareciera un episodio relacionado con el VIH-1. Este ensayo clínico no solo pretendía investigar si el tratamiento del miembro infectado reducía la transmisión del VIH-1 al no infectado, sino también si el TAR precoz reducía el desarrollo de episodios clínicos en el infectado (tuberculosis pulmonar, infecciones bacterianas graves o episodio definitorio de estadio 4 de la OMS). Durante el estudio, desarrollaron un episodio clínico 105 pacientes: 40 en el brazo de TAR precoz y 65 en el brazo de TAR diferido, con una reducción de episodios clínicos de cerca del 40% en el grupo de TAR precoz (HR: 0,40: IC95%, 0,40 a 0,88; p=0,01)147.
En resumen, existen pruebas consistentes que indican que el riesgo de progresión y/o muerte es mayor cuando se inicia el TAR con cifras de CD4 inferiores a 350células/μl que cuando se inicia con cifras superiores.
Incidencia de enfermedades no relacionadas con el VIH-1Recientemente los estudios de cohortes han puesto énfasis en el riesgo de aparición de enfermedades que hasta el momento no se habían considerado relacionadas con la inmunosupresión. Estas enfermedades son de tipo cardiovascular (infarto de miocardio, ictus), afectación de órganos (insuficiencia renal, hepatopatía descompensada) y aparición de cánceres no definitorios de sida.
Hay que resaltar que los pacientes que empiezan TAR con más de 200CD4/μl tienen la misma probabilidad de tener una enfermedad no relacionada con el VIH-1 que una entidad definitoria de sida214. Por lo tanto, es muy relevante investigar estrategias encaminadas a disminuir la incidencia de los 2 tipos de complicaciones y no solo de las relacionadas clásicamente con la inmunosupresión. El TAR podría ejercer un efecto beneficioso sobre las complicaciones no-sida mediante el control del estado pro inflamatorio y la activación inmune que se asocian a la replicación viral persistente.
En la cohorte D:A:D215 y en la cohorte CASCADE216 se ha comunicado que existe una disminución progresiva del riesgo de enfermedades no relacionadas con el VIH-1 a medida que aumenta la cifra de células CD4. Los pacientes que presentan el menor riesgo de desarrollar enfermedades no definitorias de sida son los que mantienen una cifra de CD4 mayor de 350células/μl.
En el ensayo clínico SMART217 la incidencia de enfermedades no relacionadas con sida aumentó significativamente en el grupo de pacientes que suspendieron el TAR cuando la cifra de CD4 era menor de 350 células/μl. En el ensayo clínico FIRST214 también se ha puesto de manifiesto una relación entre la cifra de CD4 y el riesgo de desarrollar enfermedades no definitorias de sida, siendo menor el riesgo en los pacientes que mantuvieron la cifra de CD4 por encima de 350células/μl.
Subgrupos con mayor riesgo de progresiónEn diferentes estudios se ha observado que determinados subgrupos de pacientes, como los usuarios de drogas por vía parenteral, los coinfectados por virus de la hepatitis C, los varones y los de edad avanzada, tienen mayor riesgo de mortalidad y/o progresión a sida independientemente de la cifra de CD4 al iniciar el TAR10,218–220. Aunque no se ha establecido claramente un corte de edad a partir del cual sea más beneficioso iniciar TAR, los estudios observacionales sugieren que el riesgo de progresión está aumentado por encima de los 55-60 años de edad221.
En un estudio con pacientes con CD4 entre 200 y 350células/μl se observó una relación independiente entre el porcentaje de CD4 al inicio del TAR y la supervivencia222; tomando como referencia a los pacientes cuya proporción de CD4 era ≥15%, la supervivencia fue más corta en los que tenían porcentajes <5% (HR: 4,46) y entre 5-14% (HR: 2,43). Sin embargo, en la cohorte PISCIS el porcentaje de CD4 no fue un factor independiente asociado al riesgo de progresión10.
Respuesta inmunológicaHay datos contradictorios sobre si existe un límite en la reconstitución inmunológica de los pacientes que reciben TAR. Los trabajos al respecto llevados a cabo en la cohorte del Hospital Johns Hopkins y en la cohorte ATHENA222,223, ambas con una mediana de seguimiento de los pacientes de hasta 7 años después del inicio de TAR, sugieren que la posibilidad de alcanzar cifras de CD4 normales depende de la cifra de partida. En estas 2 cohortes, solo los pacientes que iniciaron TAR con un cifra de CD4 >350células/μl se aproximaron a la normalización cuantitativa de CD4; sin embargo, los datos de la cohorte Eurosida sugieren que se puede normalizar el número de CD4, independientemente del nadir alcanzado, si la replicación viral persiste suprimida por debajo de 50copias/ml de forma prolongada224. En el ensayo clínico HPTN 052 comentado anteriormente, la media de CD4 en la visita basal del estudio fue de 449células/μl en ambos brazos de tratamiento; sin embargo, en la visita de seguimiento del mes 45 (casi 4años de seguimiento) la media de CD4 era de 742células/μl en el grupo de TAR precoz (entre 350 y 550CD4/μl) y 400células/μl en el grupo de TAR diferido (<250CD4/μl)147.
Toxicidad del tratamiento antirretroviralUn argumento para diferir el TAR es evitar la toxicidad asociada al empleo de antirretrovirales. Sin embargo, en un estudio reciente con más de 2.000 pacientes seguidos durante más de 3años se observó una menor incidencia de neuropatía periférica, anemia, insuficiencia renal y lipodistrofia en los pacientes que iniciaron el TAR con cifras de CD4 >350CD4/μl que en los que lo empezaron entre 200 y 350CD4/μl225.
Tratamiento antirretroviral para reducir la transmisión del VIH-1Estos aspectos se tratan en el capítulo «Prevención de la transmisión del VIH-1».
Recomendaciones- •
El inicio del TAR debe basarse en los siguientes elementos: las manifestaciones clínicas, el número de CD4, la CVP y la presencia de comorbilidades (A-II).
- •
En caso de infección sintomática (episodios B o C, clasificación CDC 2003) se recomienda iniciar el TAR en todos los casos (A-I).
- •
Si la infección es asintomática, el inicio del TAR se basa en el número de CD4, la CVP o en determinadas comorbilidades o características del paciente (tabla 3):
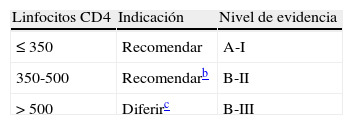
Tabla 3.Indicaciones de tratamiento antirretroviral en pacientes asintomáticos con infección crónica por VIHa
Linfocitos CD4 Indicación Nivel de evidencia ≤ 350 Recomendar A-I 350-500 Recomendarb B-II > 500 Diferirc B-III aSe recomendará siempre, independientemente de la cifra de CD4, en la mujer embarazada, en caso de parejas serodiscordantes con alto riesgo de transmisión, en nefropatía VIH y en hepatitis B que requiera tratamiento.
- -
Si linfocitos CD4 <350células/μl se recomienda iniciar el TAR (A-I).
- -
Si los linfocitos CD4 están entre 350 y 500células/μl se recomienda el TAR, aunque se puede diferir en determinadas situaciones, como la presencia de una cifra estable de CD4, la CVP baja o poca predisposición del paciente (B-II).
- -
Si el número de linfocitos CD4 es mayor de 500células/μl se desconoce actualmente si es mejor iniciar el TAR o diferirlo; sin embargo, debe recomendarse en los pacientes con comorbilidades (cirrosis hepática, hepatitis crónica por virus C, CVP >105copias/ml, proporción de CD4 <14%, edad >55 años, riesgo cardiovascular elevado y trastornos neurocognitivos, entre otras) (C-III).
- •
En pacientes asintomáticos e independientemente del número de CD4, se recomendará inicio del TAR:
- -
En parejas serodiscordantes con alto riesgo de transmisión por vía sexual para reducir el riesgo (A-I). En ningún caso ello debe suponer la abstención de otras medidas para impedir la transmisión del VIH-1 (A-II).
- -
En mujeres gestantes, para prevenir la transmisión maternofetal (A-I).
- -
En la nefropatía VIH (A-II).
- -
En la hepatitis B que requiere tratamiento (A-II).
- •
A pesar de las consideraciones previas, el inicio del TAR debe valorarse siempre individualmente. Antes de tomar la decisión de iniciarlo deben confirmarse la cifra de CD4 y de CVP. Además, debe prepararse al paciente, ofertando las distintas opciones, adaptando el esquema terapéutico al estilo de vida, comorbilidades, posibles interacciones y valorando el riesgo de mala adherencia (A-III).
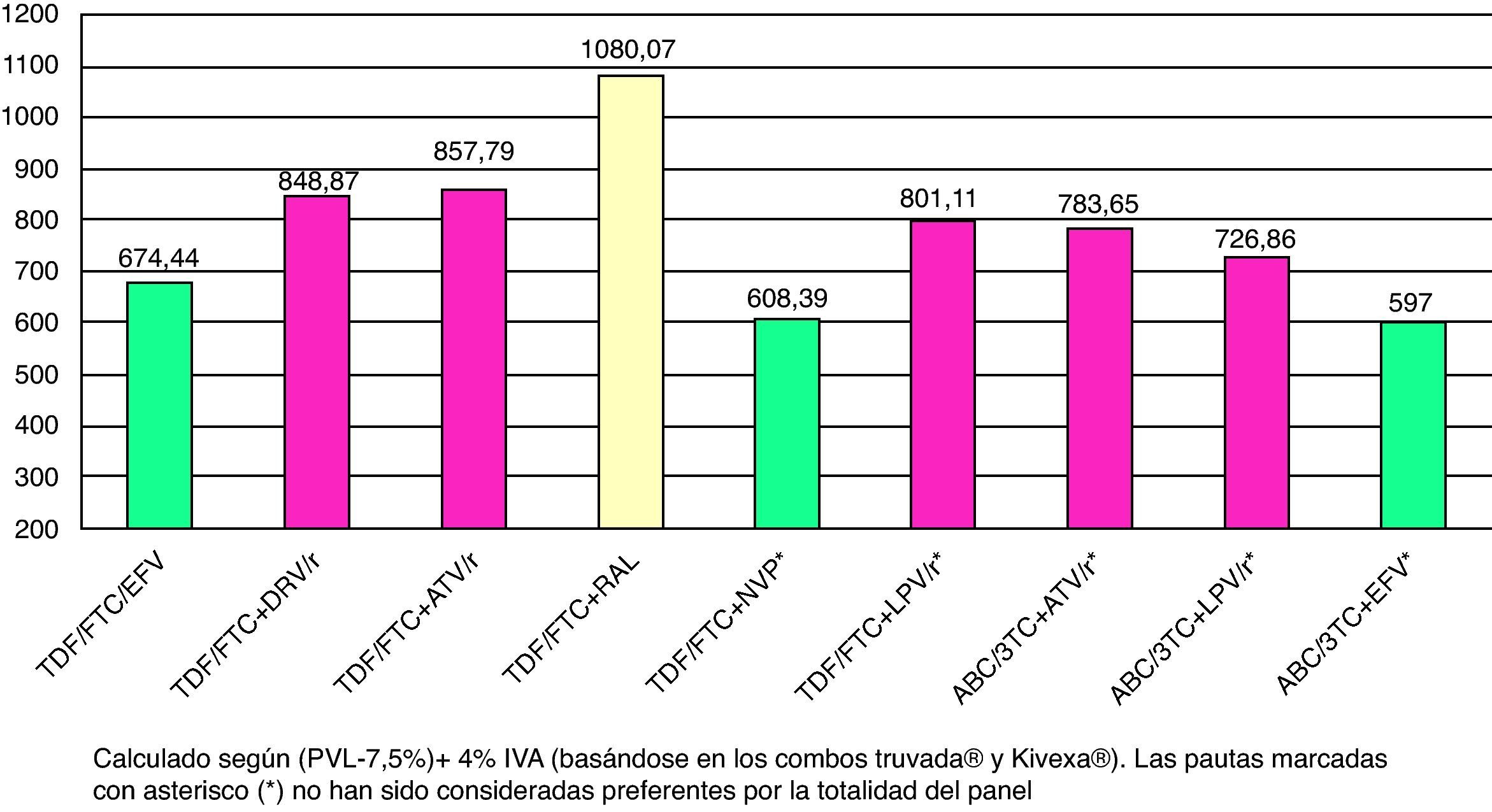
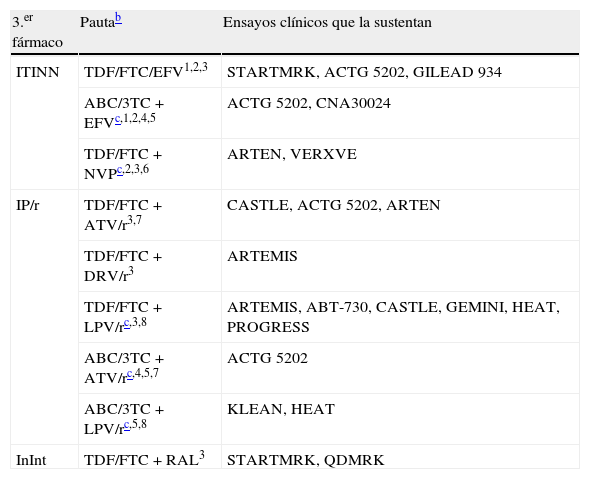
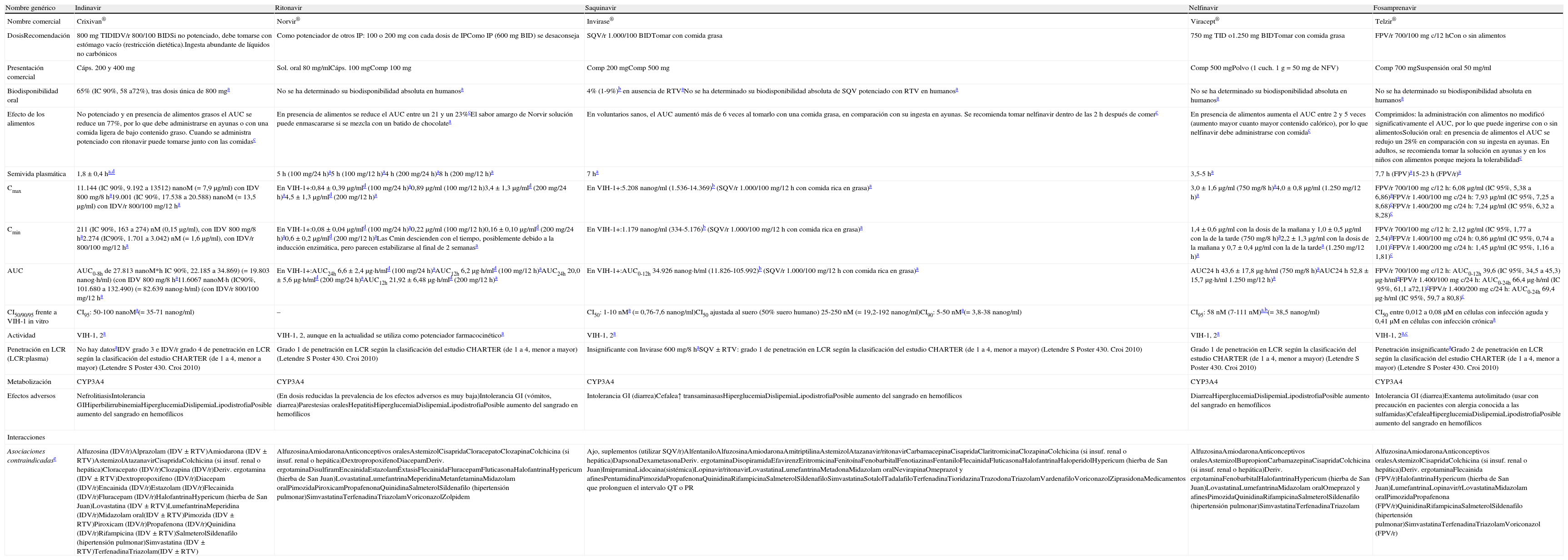
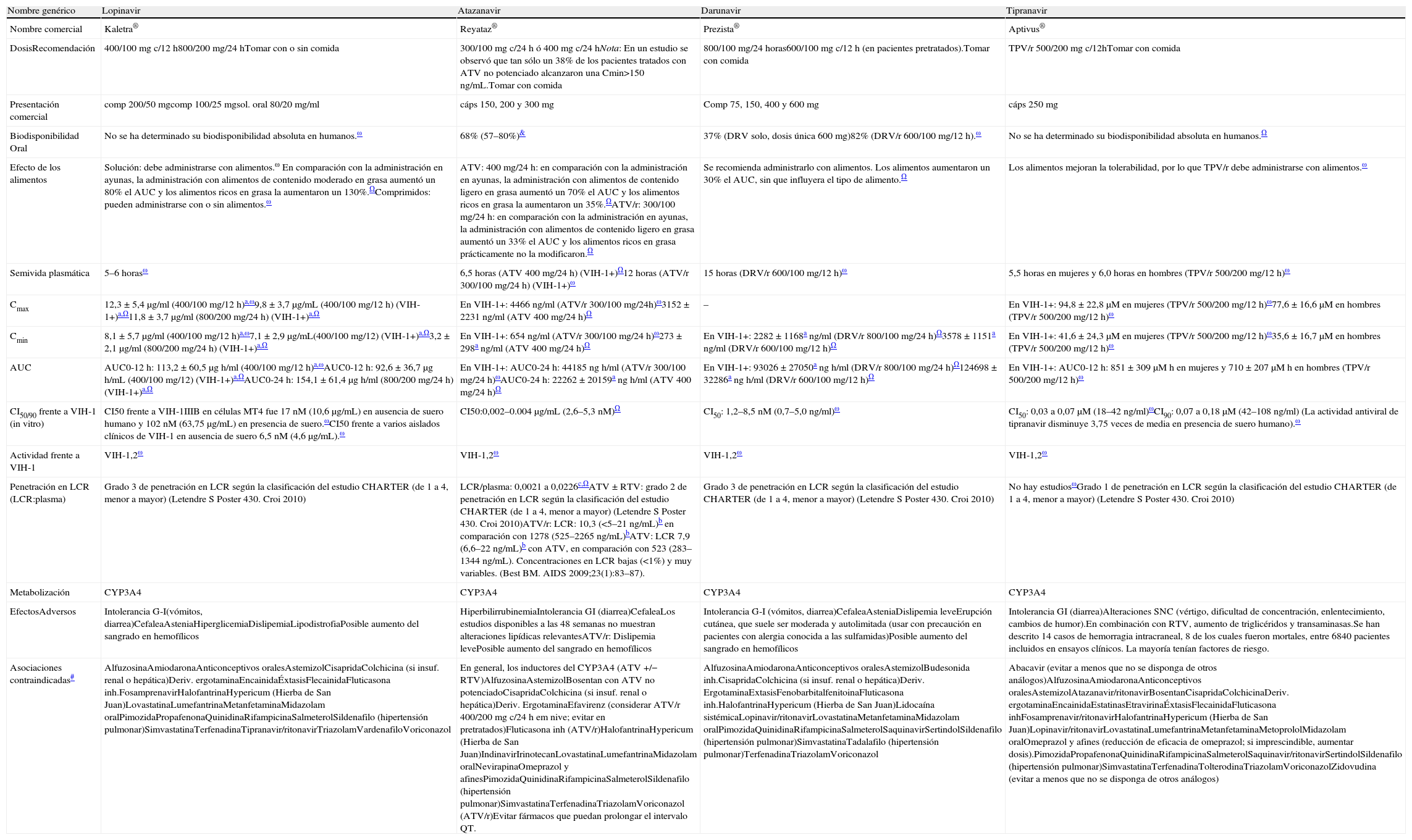
El tratamiento de elección de la infección por el VIH-1 en el momento actual consiste en una combinación de al menos 3 fármacos que incluyan 2ITIAN asociado a un IP/r, un ITINN o un InInt (tabla 4). Con la mayoría de estas combinaciones se puede conseguir CVP <50copias/ml en >70% de los casos a las 48semanas226.
Combinaciones preferentes de tratamiento antirretroviral de inicioa
| 3.er fármaco | Pautab | Ensayos clínicos que la sustentan |
| ITINN | TDF/FTC/EFV1,2,3 | STARTMRK, ACTG 5202, GILEAD 934 |
| ABC/3TC+EFVc,1,2,4,5 | ACTG 5202, CNA30024 | |
| TDF/FTC+NVPc,2,3,6 | ARTEN, VERXVE | |
| IP/r | TDF/FTC+ATV/r3,7 | CASTLE, ACTG 5202, ARTEN |
| TDF/FTC+DRV/r3 | ARTEMIS | |
| TDF/FTC+LPV/rc,3,8 | ARTEMIS, ABT-730, CASTLE, GEMINI, HEAT, PROGRESS | |
| ABC/3TC+ATV/rc,4,5,7 | ACTG 5202 | |
| ABC/3TC+LPV/rc,5,8 | KLEAN, HEAT | |
| InInt | TDF/FTC+RAL3 | STARTMRK, QDMRK |
Ordenado por tercer fármaco y por preferencia según método de evaluación objetiva y estructurada elaborado por Gesida. Se recomienda el uso de preparados que combinen fármacos a dosis fijas. No existe en la actualidad suficiente información que permita considerar como equivalentes terapéuticos a FTC y 3TC, por lo que el uso de uno u otro fármaco en los regímenes seleccionados depende fundamentalmente de la experiencia disponible en su uso conjunto con los otros fármacos de la combinación.
Los comentarios reflejan aspectos que se deben considerar en la elección de régimen, pero no pretenden ser una guía exhaustiva de las precauciones a tomar en el uso de los fármacos. Para mayor información se recomienda revisar el texto del documento así como las fichas técnicas de los fármacos.
Estas pautas no han sido respaldadas como preferentes por la totalidad del panel.
1 Evitar en mujeres que planean quedarse embarazadas y en pacientes con alteraciones neuropsiquiátricas no estabilizadas. Usar con precaución en pacientes que realicen tareas peligrosas si presentan síntomas de somnolencia, mareos y/o trastornos de la concentración.
2 Es preciso realizar previamente un estudio genotípico que descarte mutaciones de resistencia a ITINN.
3 Usar con precaución en pacientes con factores de riesgo para insuficiencia renal. Contraindicado si IFG <30ml/min).
4 Es preciso realizar previamente determinación de HLA-B*5701. No utilizar si HLA-B*5701 positivo.
5 Mayor riesgo de fracaso virológico que con TDF/FTC/EFV en pacientes con CVP >100.000 copias/ml.
6 No iniciar en mujeres con CD4 >250 células/μl ni en varones con CD4 >400 células/μl.
7 Evitar si se utilizan inhibidores de la bomba de protones.
8 Usar con precaución en pacientes con hiperlipidemia y/o riesgo cardiovascular elevado.
La elección de una u otra familia tiene ciertas ventajas sobre otras: a) interacciones farmacológicas (de menos a más): InInt, ITINN, IP/r; b) mayor barrera genética, IP/r; c) menor coste (ITINN; además el momento idóneo del uso de los ITINN de primera generación es el tratamiento inicial, ya que en pautas de rescate tienen menos actividad que otras familias de FAR).
Recomendación- •
Puede utilizarse la combinación de 2ITIAN+1ITINN, 2ITIAN+1IP/r o 2ITIAN+InInt como tratamiento de inicio (los fármacos preferentes se detallan más adelante) (A-I) (tabla 4).
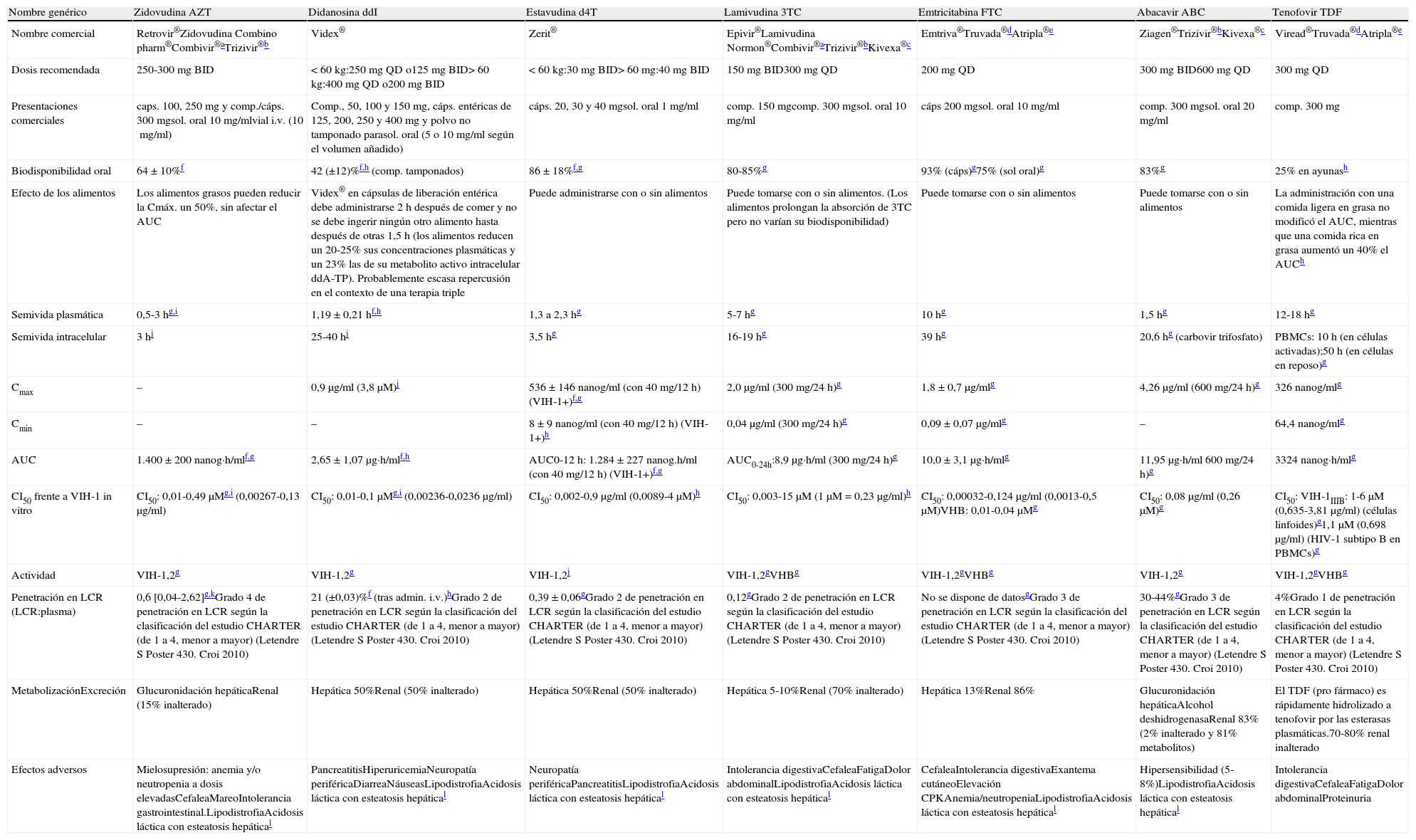
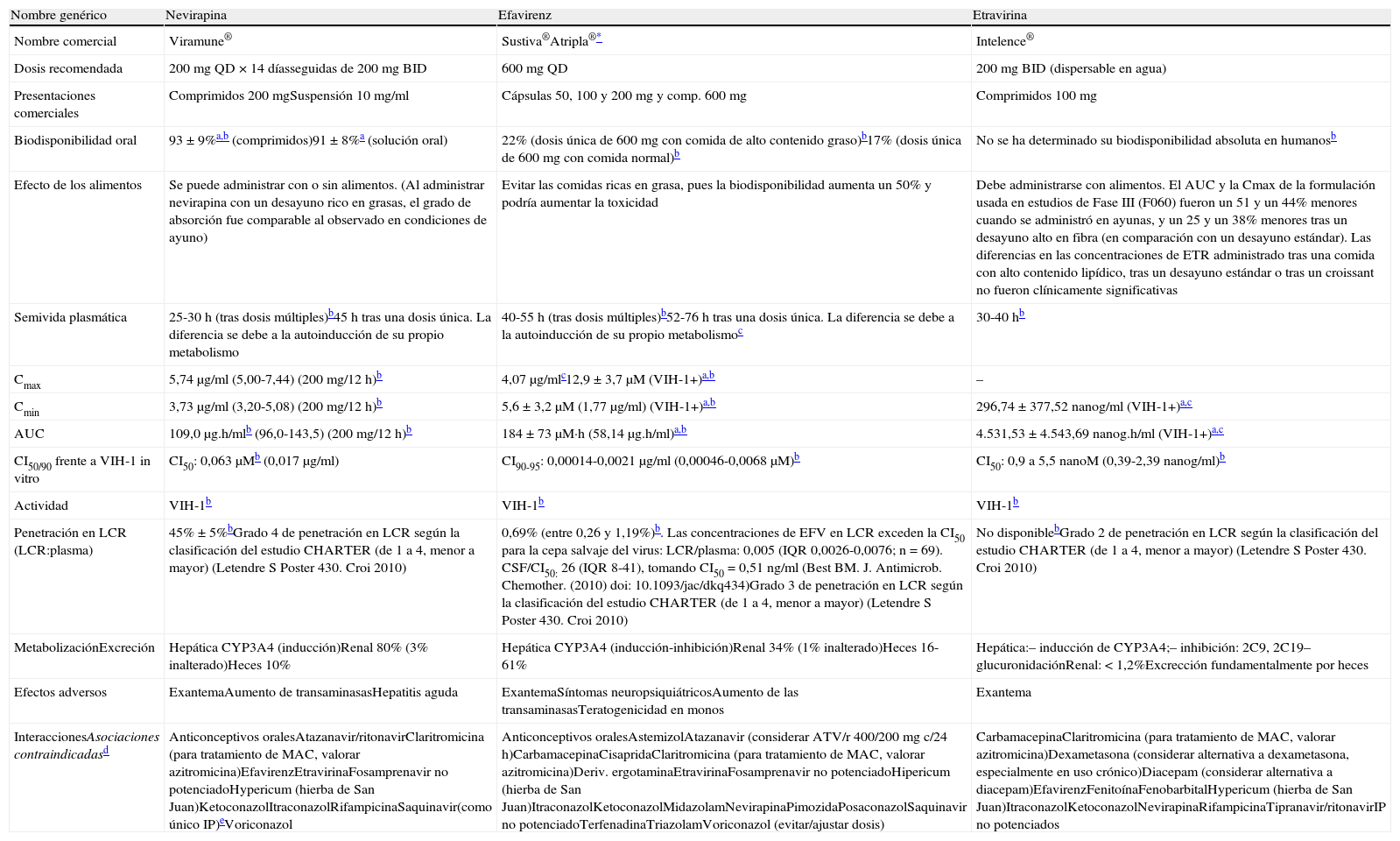
En España están comercializados 6ITIAN: zidovudina (AZT), didanosina (ddI), estavudina (d4T), lamivudina (3TC), emtricitabina (FTC) y abacavir (ABC). También se dispone de un análogo de nucleótido, tenofovir (TDF). A efectos prácticos, la abreviatura ITIAN incluye también al TDF en esta guía. Las principales características de los ITIAN se describen en tabla 54,227,228.
Inhibidores de la transcriptasa inversa análogos de nucleósido y de nucleótido
| Nombre genérico | Zidovudina AZT | Didanosina ddI | Estavudina d4T | Lamivudina 3TC | Emtricitabina FTC | Abacavir ABC | Tenofovir TDF |
| Nombre comercial | Retrovir®Zidovudina Combino pharm®Combivir®aTrizivir®b | Videx® | Zerit® | Epivir®Lamivudina Normon®Combivir®aTrizivir®bKivexa®c | Emtriva®Truvada®dAtripla®e | Ziagen®Trizivir®bKivexa®c | Viread®Truvada®dAtripla®e |
| Dosis recomendada | 250-300mg BID | <60 kg:250mg QD o125mg BID>60 kg:400mg QD o200mg BID | <60 kg:30mg BID>60mg:40mg BID | 150mg BID300mg QD | 200mg QD | 300mg BID600mg QD | 300mg QD |
| Presentaciones comerciales | caps. 100, 250mg y comp./cáps. 300mgsol. oral 10mg/mlvial i.v. (10mg/ml) | Comp., 50, 100 y 150mg, cáps. entéricas de 125, 200, 250 y 400mg y polvo no tamponado parasol. oral (5 o 10mg/ml según el volumen añadido) | cáps. 20, 30 y 40mgsol. oral 1mg/ml | comp. 150mgcomp. 300mgsol. oral 10mg/ml | cáps 200mgsol. oral 10mg/ml | comp. 300mgsol. oral 20mg/ml | comp. 300mg |
| Biodisponibilidad oral | 64±10%f | 42 (±12)%f,h (comp. tamponados) | 86±18%f,g | 80-85%g | 93% (cáps)g75% (sol oral)g | 83%g | 25% en ayunash |
| Efecto de los alimentos | Los alimentos grasos pueden reducir la Cmáx. un 50%, sin afectar el AUC | Videx® en cápsulas de liberación entérica debe administrarse 2h después de comer y no se debe ingerir ningún otro alimento hasta después de otras 1,5h (los alimentos reducen un 20-25% sus concentraciones plasmáticas y un 23% las de su metabolito activo intracelular ddA-TP). Probablemente escasa repercusión en el contexto de una terapia triple | Puede administrarse con o sin alimentos | Puede tomarse con o sin alimentos. (Los alimentos prolongan la absorción de 3TC pero no varían su biodisponibilidad) | Puede tomarse con o sin alimentos | Puede tomarse con o sin alimentos | La administración con una comida ligera en grasa no modificó el AUC, mientras que una comida rica en grasa aumentó un 40% el AUCh |
| Semivida plasmática | 0,5-3hg,i | 1,19±0,21hf,h | 1,3 a 2,3hg | 5-7hg | 10hg | 1,5hg | 12-18hg |
| Semivida intracelular | 3hj | 25-40hj | 3,5hg | 16-19hg | 39hg | 20,6hg (carbovir trifosfato) | PBMCs: 10h (en células activadas);50h (en células en reposo)g |
| Cmax | – | 0,9 μg/ml (3,8 μM)j | 536±146 nanog/ml (con 40mg/12h) (VIH-1+)f,g | 2,0 μg/ml (300mg/24h)g | 1,8±0,7 μg/mlg | 4,26 μg/ml (600mg/24h)g | 326 nanog/mlg |
| Cmin | – | – | 8±9 nanog/ml (con 40mg/12h) (VIH-1+)h | 0,04 μg/ml (300mg/24h)g | 0,09±0,07 μg/mlg | – | 64,4 nanog/mlg |
| AUC | 1.400±200 nanog·h/mlf,g | 2,65±1,07μg·h/mlf,h | AUC0-12h: 1.284±227 nanog.h/ml (con 40mg/12h) (VIH-1+)f,g | AUC0-24h:8,9 μg·h/ml (300mg/24h)g | 10,0±3,1 μg·h/mlg | 11,95 μg·h/ml 600mg/24h)g | 3324 nanog·h/mlg |
| CI50 frente a VIH-1 in vitro | CI50: 0,01-0,49 μMg,i (0,00267-0,13 μg/ml) | CI50: 0,01-0,1 μMg,i (0,00236-0,0236 μg/ml) | CI50: 0,002-0,9 μg/ml (0,0089-4 μM)h | CI50: 0,003-15 μM (1μM=0,23 μg/ml)h | CI50: 0,00032-0,124 μg/ml (0,0013-0,5 μM)VHB: 0,01-0,04 μMg | CI50: 0,08 μg/ml (0,26 μM)g | CI50: VIH-1IIIB: 1-6 μM (0,635-3,81 μg/ml) (células linfoides)g1,1 μM (0,698 μg/ml) (HIV-1 subtipo B en PBMCs)g |
| Actividad | VIH-1,2g | VIH-1,2g | VIH-1,2j | VIH-1,2gVHBg | VIH-1,2gVHBg | VIH-1,2g | VIH-1,2gVHBg |
| Penetración en LCR (LCR:plasma) | 0,6 [0,04-2,62]g,kGrado 4 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | 21 (±0,03)%f (tras admin. i.v.)hGrado 2 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | 0,39±0,06gGrado 2 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | 0,12gGrado 2 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | No se dispone de datosgGrado 3 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | 30-44%gGrado 3 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | 4%Grado 1 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) |
| MetabolizaciónExcreción | Glucuronidación hepáticaRenal (15% inalterado) | Hepática 50%Renal (50% inalterado) | Hepática 50%Renal (50% inalterado) | Hepática 5-10%Renal (70% inalterado) | Hepática 13%Renal 86% | Glucuronidación hepáticaAlcohol deshidrogenasaRenal 83% (2% inalterado y 81% metabolitos) | El TDF (pro fármaco) es rápidamente hidrolizado a tenofovir por las esterasas plasmáticas.70-80% renal inalterado |
| Efectos adversos | Mielosupresión: anemia y/o neutropenia a dosis elevadasCefaleaMareoIntolerancia gastrointestinal.LipodistrofiaAcidosis láctica con esteatosis hepátical | PancreatitisHiperuricemiaNeuropatía periféricaDiarreaNáuseasLipodistrofiaAcidosis láctica con esteatosis hepátical | Neuropatía periféricaPancreatitisLipodistrofiaAcidosis láctica con esteatosis hepátical | Intolerancia digestivaCefaleaFatigaDolor abdominalLipodistrofiaAcidosis láctica con esteatosis hepátical | CefaleaIntolerancia digestivaExantema cutáneoElevación CPKAnemia/neutropeniaLipodistrofiaAcidosis láctica con esteatosis hepátical | Hipersensibilidad (5-8%)LipodistrofiaAcidosis láctica con esteatosis hepátical | Intolerancia digestivaCefaleaFatigaDolor abdominalProteinuria |
| Nombre genérico | Zidovudina AZT | Didanosina ddI | Estavudina d4T | Lamivudina 3tC | Emtricitabina FTC | Abacavir ABC | Tenofovir TDFm |
| Interacciones | |||||||
| Asociaciones no recomendables oContraindicadasn | EstavudinaEvitar la asociación con TPV/r por disminución de los niveles de zidovudina, a no ser que no se disponga de otros análogos | AlopurinolEstavudina±hidroxiureaRibavirinaEstavudinaTenofovir (si la asociación fuera imprescindible, ajustar dosis de didanosina) | ZidovudinaDidanosina±hidroxiurea | EmtricitabinaCotrimoxazol (dosis altas; a dosis profilácticas NRAD) | Lamivudina | Evitar la asociación con tipranavir/ritonavir por disminución de los niveles de abacavir, a no ser que no se disponga de otros análogos | AdefovirAtazanavir no potenciadoDidanosina (si la asociación fuera imprescindible, ajustar dosis de didanosina)Debe evitarse el uso concomitante o reciente de tenofovir con nefrotóxicos (p. ej. aminoglicósidos, anfotericina B, foscarnet, ganciclovir, pentamidina, vancomicina, cidofovir o interleucina-2). Si fuera inevitable, se debe controlar semanalmente la función renal |
| Terapia con 3 análogos: didanosina + estavudina+abacavir, abacavir+lamivudina+tenofovir y didanosina+lamivudina+tenofovir (aumento del riesgo de fracaso virológico) |
AUC: área bajo la curva; BID: dos veces al día; LCR: líquido cefalorraquídeo; NRAD: no requiere ajuste de dosis; QD: una vez al día.
Información procedente de la ficha técnica europea. EPARS: European Public Assessment Reports[consultado 14 Dic 2011]. Disponible en: http://www.ema.europa.eu/ema/index.jsp?curl=pages/includes/medicines/medicines_landing_page.jspμrl=menus/medicines/medicines.jsp∣=
Información procedente de la ficha técnica americana (fuentes: FDA and First Data Bank, Inc.) [consultado 14 Dic 2011]. Disponible en: http://www.rxlist.com/drugs/alpha_a.htm
Guardiola JM, Soriano V, editores. Tratamiento de la infección por VIH-SIDA. Fármacos y combinaciones. 10.ª ed. Barcelona: Publicaciones Permanyer; 2007.
Tenofovir se elimina mayoritariamente por vía renal y no actúa como sustrato, inductor o inhibidor del citocromo P-450, por lo que no se espera que tenga interacciones relevantes de carácter metabólico.
No se han incluido en todas las posibles interacciones con los FAR, dado que existen diversas páginas web dedicadas a esta finalidad que pueden facilitar la búsqueda: www.interaccionesvih.com (en castellano) y www.hiv-druginteractions.org (en inglés). Debido a que la información científica relacionada con los fármacos antirretrovirales se renueva constantemente, se recomienda consultar también la ficha técnica de los fármacos y la información actualizada ofrecida por las distintas compañías farmacéuticas y las autoridades sanitarias.
Por las consideraciones que se detallan en los párrafos que siguen, los miembros de este panel consideran como combinaciones de ITIAN de elección las formadas por TDF/FTC y por ABC/3TC y combinaciones alternativas a TDF+3TC, ddI+3TC, AZT/3TC, ddI+FTC, AZT+ddI. No se recomiendan las combinaciones d4T+ddI por toxicidad, TDF+ddI por toxicidad y menor eficacia229–231, AZT+d4T por antagonismo, FTC+3TC por tener similar perfil de resistencias y pocos beneficios clínicos.
Las combinaciones TDF/FTC, ABC/3TC y ddI+3TC pueden administrarse una vez al día; de ellas, las 2 primeras se presentan en un solo comprimido.
Combinaciones de ITIAN de elecciónCombinaciones con tenofovir/emtricitabina (o lamivudina)En el estudio Gilead 903 con EFV como tercer fármaco, la combinación de TDF/FTC fue más eficaz y menos tóxica (toxicidad mitocondrial, neuropatía periférica, lipoatrofia, dislipemia) que 3TC+d4T232. En el estudio Gilead 934, con EFV como tercer fármaco, la combinación de TDF/FTC también resultó más eficaz, menos tóxica (anemia, dislipemia, lipoatrofia) y se asoció con mayor ganancia de CD4 que AZT/3TC233.
Combinaciones con abacavir/lamivudinaEn el estudio CNA30024 con EFV como tercer fármaco, ABC+3TC BID tuvo una eficacia similar a AZT/3TC; sin embargo, el incremento de CD4 fue mayor con ABC+3TC234. En el estudio CNA30021 con EFV como tercer fármaco se demostró la equivalencia de ABCQD frente a ABC BID en combinación con 3TCQD235. En el estudio ABCDE con EFV como tercer fármaco, ABC/3TC fue más eficaz y produjo menos lipoatrofia que 3TC+d4T236.
Combinaciones con tenofovir/emtricitabina frente a combinaciones con abacavir/lamivudinaEl estudio HEAT fue un ensayo clínico doble ciego con 688 pacientes sin TAR previo que comparó ABC/3TC 600mg/300mgQD con TDF/FTC 300mg/200mgQD, ambos en combinación con LPV/r en cápsulas 800mg/200mgQD237. La proporción de pacientes con CVP <50copias/ml en la semana 48 fue 68% en el grupo ABC/3TC y 67% en el grupo TDF/FTC, y la proporción de pacientes con CVP <50copias/ml en la semana 96 fue de 60 y 58%, respectivamente, con lo que se pudo demostrar la no inferioridad de ABC/3TC frente a TDF/FTC en ambos momentos. Además, la eficacia de ambas combinaciones fue similar en pacientes con CVP basal ≥100.000copias/ml o con cifra de CD4 <50células/μl. La frecuencia de fracaso virológico a las 96 semanas fue del 14% en ambos grupos y se documentó retirada prematura del estudio por efectos adversos en el 6% en ambos grupos. En la semana 96 la mediana de incremento de CD4 fue 250células/μl en el grupo de ABC/3TC y 247células/μl en el grupo de TDF/FTC.
El estudio ACTG 5202 fue un ensayo clínico factorial que comparó ABC/3TC y TDF/FTC (doble ciego) en 1.857 pacientes sin tratamiento previo. Los pacientes fueron aleatorizados además a recibir ATV/r o EFV (de forma abierta)238. En este estudio, la variable principal de eficacia fue el tiempo desde la aleatorización hasta el fracaso virológico definido como: a) una CVP ≥1.000copias/ml en la semana 16 o entre las semanas 16 y 24, o b) una CVP ≥200copias/ml en o después de la semana 24. El comité de seguridad decidió abrir el ciego para los pacientes con CVP basal ≥100.000copias/ml tras observar diferencias en eficacia entre los 2 grupos de ITIAN. Tras una mediana de seguimiento de 60 semanas, entre los 797 pacientes con CVP ≥100.000copias/ml el tiempo hasta el fracaso virológico fue más corto en el brazo de ABC/3TC que en el brazo de TDF/FTC (HR: 2,33; IC95%, 1,46 a 3,72; p<0,001), con 57 fracasos virológicos (14%) en el grupo de ABC/3TC frente a 26 (7%) en el grupo de TDF/FTC. Además, el tiempo hasta el primer efecto adverso grado 3-4 fue más corto en el grupo de ABC/3TC que en el grupo de TDF/FTC. No se documentaron diferencias significativas entre los grupos con respecto al incremento de CD4 en la semana 48. El estudio ACTG 5202 demostró, por tanto, que entre los pacientes con CVP basal ≥100.000copias/ml tanto el tiempo hasta el fracaso virológico como el tiempo hasta el primer efecto adverso grado 3-4 fueron más cortos en los pacientes que recibieron ABC/3TC que en los que recibieron TDF/FTC. En los pacientes con CVP basal <100.000copias/ml no hubo diferencias en eficacia virológica entre ABC/3TC y TDF/FTC, independientemente de que se administraran con ATV/r o EFV239,240.
El estudio ASSERT es un ensayo clínico abierto en el que se compararon los perfiles de seguridad de TDF/FTC y ABC/3TC (ambos administrados con EFV) en pacientes HLA-B*5701 negativos. Los cambios de filtrado glomerular fueron similares en ambas ramas, mientras que la excreción urinaria de beta-2-microglobulina y de proteína unida al retinol (retinol-binding protein) fue significativamente mayor en la rama de TDF/FTC. En este estudio, a las 48 semanas lograron CVP <50copias/ml más pacientes aleatorizados a TDF/FTC (137 de 193, 71%) que los aleatorizados a ABC/3TC (114 de 192, 59%), con una diferencia del 11,6% (IC95%, 2,2 a 21,1)241.
Recientemente se ha publicado un metaanálisis de 12 ensayos clínicos que han comparado ABC/3TC (1.769 pacientes) con TDF/FTC (3.399 pacientes) formando parte de pautas de TAR de inicio en combinación con IP/r. En los ensayos que utilizaron LPV/r, ATV/r y FAPV/r como tercer fármaco, la frecuencia de supresión virológica a 48 semanas fue significativamente inferior para ABC/3TC que para TDF/FTC (68,8% frente a 76,1%, p=0,0015). En pacientes con CVP <100.000copias/ml la eficacia fue menor para ABC/3TC que para TDF/FTC (70,1% frente a 80,6%, p=0,0161), mientras que para los pacientes con CVP >100.000copias/ml la diferencia no alcanzó la significación estadística (67,5% frente a 71,5%, p=0,0523)242.
Reacción de hipersensibilidad a abacavirEn el pasado, el principal inconveniente que limitaba el uso de ABC era el desarrollo de una reacción de hipersensibilidad que afectaba al 5-8% de los pacientes expuestos al fármaco durante las primeras 6 semanas de tratamiento243. El ensayo clínico PREDICT ha demostrado que la incidencia de reacción de hipersensibilidad a ABC puede disminuir drásticamente mediante la genotipificación del HLA-B5701111. En este ensayo clínico la prueba de genotipificación del HLA-B*5701 tuvo un valor predictivo negativo del 100% para descartar la reacción de hipersensibilidad a ABC confirmada mediante prueba cutánea.
Seguridad cardiovascular de abacavirEn la cohorte D:A:D se ha comunicado que el uso reciente (pero no el acumulado) de ABC (definido como estar recibiéndolo en el momento actual o haberlo suspendido durante los últimos 6 meses) se asoció con un incremento de 1,9 veces en el riesgo de padecer un infarto de miocardio (comparado con los pacientes que no han utilizado recientemente ABC). Esta asociación persistía después del ajuste por otros factores de riesgo. El aumento del riesgo de infarto de miocardio fue más relevante desde el punto de vista clínico en los pacientes que ya tenían un riesgo cardiovascular alto según la ecuación de Framingham. En este estudio también se encontró un incremento significativo del riesgo de infarto de miocardio asociado al uso reciente de ddI, si bien la magnitud de la asociación fue menor244. En el estudio SMART también se observó una asociación entre uso de ABC y riesgo de enfermedad cardiovascular en el grupo de pacientes aleatorizados a recibir TAR de manera continua; en este estudio, el riesgo de infarto de miocardio fue más evidente en los pacientes con factores de riesgo o con alteraciones electrocardiográficas en el momento basal245. La asociación entre uso de ABC y riesgo de infarto de miocardio también se ha observado en un estudio de cohorte nacional llevado a cabo en Dinamarca, que incluyó a todos los pacientes que recibieron TAR desde 1995 a 2005246. En un estudio de casos y controles llevado a cabo en el seno de la French Hospital Database on HIV se observó que la exposición reciente a ABC se asociaba con mayor riesgo de infarto agudo de miocardio pero que esta asociación desaparecía en los pacientes que no usaban cocaína o drogas por vía intravenosa247.
La FDA ha comunicado los resultados de un metaanálisis de 26 ensayos clínicos aleatorizados realizados en adultos entre 1996 y 2010 (16 patrocinados por el fabricante, 5 por los ACTG y 5 por centros académicos). En dichos ensayos clínicos se documentaron 46 infartos, de los que 24 ocurrieron en 5.028 sujetos aleatorizados a pautas con ABC y 22 en 4.840 pacientes aleatorizados a pautas sin ABC. No se observó una asociación significativa entre infarto agudo de miocardio y ABC (Mantel-Haenszel; OR: 1,02; IC95%, 0,56 a 1,84)248. Del mismo modo, en una revisión de 52 ensayos clínicos con ABC esponsorizados por GlaxoSmithKline se revisó la información de 14.174 pacientes, de los que 9.639 habían recibido ABC (7.485 personas-año de seguimiento) y 4.672 no lo habían recibido (4.267 personas-año); ambos grupos eran comparables en cuanto a características demográficas y variables relacionadas con el VIH-1, los lípidos y la glucosa. La frecuencia de infarto de miocardio fue similar entre los expuestos (2,09×1.000 personas-año) y no expuestos a ABC (2,57×1.000 personas-año)249. Tampoco se ha visto que el tratamiento con ABC aumente el riesgo de infarto en un metaanálisis de ensayos clínicos llevado a cabo por investigadores independientes250 ni en una revisión de los ensayos clínicos llevados a cabo en el seno de los ACTG251.
Combinaciones de ITIAN alternativasCombinación de zidovudina/lamivudinaLa combinación de AZT/3TC ha sido bien evaluada en el estudio ACTG-384 de diseño factorial, en el que se investigaron la eficacia y la tolerancia de distintas combinaciones de ITIAN cuando se asocian a un tercer fármaco (ITINN o IP). Lamentablemente el diseño factorial se frustró por el hecho de que las combinaciones de ITIAN no fueron independientes del efecto del tercer fármaco. Sin embargo, de los datos de este estudio se puede hacer alguna observación con respecto a las combinaciones de ITIAN: a) desde el punto de vista de eficacia virológica es mejor empezar con AZT/3TC+EFV que con d4T+ddI+EFV o con AZT/3TC+NFV, y b) d4T+ddI resultó más tóxica que AZT/3TC252,253.
Combinación de didanosina+lamivudinaLa combinación de ddI+3TCha sido bien evaluada en el estudio Gesida 3903 con EFV como tercer fármaco254. En dicho estudio, la combinación de ddI+3TC en pauta QD fue no inferior desde el punto de vista de eficacia a AZT/3TC. La discontinuación del tratamiento por efectos adversos fue menor en el grupo de ddI+3TC, así como la toxicidad hematológica. No hubo diferencias entre las pautas en cuanto a la recuperación inmunológica, ni en la prevalencia de lipoatrofia y/o lipoacumulación, valorada por criterio del investigador.
Resumen de los datos de ensayos y cohortesLa pauta TDF/FTC es más eficaz y tiene menos riesgo de lipoatrofia que la combinación AZT/3TC.
La combinación ABC/3TC tiene una eficacia similar a AZT/3TC con menor riesgo de lipoatrofia y ha demostrado la no inferioridad frente a la pauta TDF/3TC cuando ambas se administran con LPV/r.
Es posible que el riesgo de fracaso virológico sea mayor con la pauta ABC/3TC que con la pauta TDF/3TC en pacientes con CVP elevada cuando ABC/3TC se administra con EFV o ATV/r.
No se han realizado grandes estudios de la combinación TDF+3TC con un IP/r como tratamiento inicial, pero sí de TDF/FTC (con ATV/r, FPV/r, LPV/r, DRV/r y SQV/r). No existe experiencia de ensayos clínicos de la combinación ABC/3TC con NVP, pero sí con ATV/r, LPV/r, FPV/r255–257.
La combinación ddI+3TC asociada a EFV no es inferior a AZT/3TC+EFV254. No hay datos sobre el riesgo de lipoatrofia de la combinación ddI+3TC medida por DEXA.
No existe experiencia de las combinaciones ddI+FTC con NVP ni con IP.
La combinación d4T+3TCha demostrado su eficacia en múltiples estudios, pero produce más alteraciones del metabolismo de los lípidos, lipodistrofia y neuropatía periférica que la combinación TDF+3TC.
Recomendaciones sobre ITIAN. Combinaciones preferentes- •
Las combinaciones de ITIAN de elección para regímenes de inicio son TDF/FTC o ABC/3TC (A-I). Se recomienda el uso de nucleósidos coformulados (A-I).
- •
TDF/FTC debe utilizarse con precaución en pacientes con insuficiencia renal (B-II).
- •
ABC/3TC debe ser empleado con precaución en pacientes con CVP elevadas (>100.000copias/ml), especialmente si el tercer fármaco es un ITINN (A-I).
Las combinaciones de 3ITIAN han demostrado eficacia virológica e inmunológica en varios estudios. Existe una coformulación con la asociación AZT/3TC/ABC que permite su administración en forma de un comprimido BID, pauta atractiva desde el punto de vista de la adherencia.
Combinación de zidovudina/lamivudina/abacavirEn el estudio ACTG A5095 se comparó la eficacia y seguridad de 3 pautas de inicio: AZT/3TC/ABC (Trizivir®), AZT/3TC+EFV y AZT/3TC/ABC+EFV. A las 48 semanas la proporción de pacientes con CVP <200copias/ml (ITT) era del 74% en el brazo con 3ITIAN y 89% en los otros 2 brazos, y por este motivo el comité de seguridad recomendó que el grupo de AZT/3TC/ABC se interrumpiese, continuando el estudio de forma ciega con los pacientes en los brazos que contenían EFV258. A los 3 años de seguimiento, la pauta AZT/3TC/ABC+EFV no demostró ser superior a la pauta AZT/3TC+EFV259. En el estudio CNA3005, el TAR de inicio con AZT/3TC/ABC resultó equivalente a AZT/3TC+IDV para alcanzar una CVP <400copias/ml a las 48 semanas; sin embargo, en los pacientes con CVP >100.000copias/ml el régimen con ABC era inferior al de IDV para conseguir CVP inferior a 50copias/ml260.
Combinación de zidovudina/lamivudina/abacavir+tenofovirEn un estudio multicéntrico español no comparativo en el que se inició TAR a pacientes con 4ITIAN (Trizivir®+TDF) y seguido hasta la semana 96, la proporción de pacientes con CVP <50copias/ml era del 63 (ITT) y del 87% (OT). Los resultados fueron mejores si la CVP era <5log10 o los CD4 >250células/μl261. En el estudio TIMS se comparó la combinación de 4ITIAN (Trizivir®+TDF) frente a AZT/3TC+EFV en 113 pacientes. Tras 48 semanas de seguimiento, la proporción de pacientes con CVP <50copias/ml era del 67% (ITT) en el grupo de 4ITIAN y del 67% en el grupo de AZT/3TC+EFV262.
Otras pautas basadas en 3 ITIANEn el estudio CLASS se comparó la eficacia virológica de una pauta basada en ABC/3TC en combinación con EFV, APV/r o d4T. En la semana 48 la pauta con EFV resultó superior a APV/r y a d4T: CVP <50copias/ml (análisis por intención de tratamiento) 76, 59 y 62%, respectivamente263.
En el estudio ESS30009, la respuesta virológica de TDF/3TC/ABC administrado QD fue inferior a ABC/3TC+EFV. En el fracaso virológico, todas las cepas de los pacientes del brazo de TDF/3TC/ABC tenían la mutación M184V y más de la mitad tenían la K65R, que puede reducir la susceptibilidad a TDF y ABC264.
En un estudio piloto con ddI+3TC+TDF, el 91% de los pacientes tuvieron un fracaso virológico (descenso de la CVP ≤2log10 en la semana 12). La mutación M184I/V se detectó en el 95% de los pacientes, y el 50% tenían también la K65R.
Comparando la eficacia y tolerancia de d4T+ddI+ABC frente a SQV+RTV (400/400mg BID)+AZT+3TC frente a NFV+NVP+AZT+3TC, se estudiaron 180 pacientes, con una mediana de CD4 de 161 células/μl y CVP de 5 log10. A las 48 semanas, la proporción de pacientes con CVP <20copias/ml fue inferior en el grupo de 3ITIAN (43, 62 y 69%, respectivamente), y los efectos secundarios fueron más frecuentes en este grupo265.
Inhibidores de la transcriptasa inversa no nucleósidos (ITINN)En España hay 3ITINN comercializados: nevirapina (NVP), EFV y etravirina (ETR). Sus principales características se describen en la tabla 6227,228. Son inductores de algunas isoenzimas del citocromo P450, y pueden interaccionar con otros fármacos. EFV se administra en pauta QD (un comprimido de 600mg/día) y NVP se puede administrar tanto en pauta QD (400md/día) como BID (200mg/12h), aunque durante los primeros 14 días se administra un comprimido al día. ETR se administra en BID (200mg/12h) o QD (400mg/24h). ETR no está aprobada por la European Medicines Agency (EMA) para tratamiento de inicio.
Inhibidores de la transcriptasa inversa no nucleósidos
| Nombre genérico | Nevirapina | Efavirenz | Etravirina |
| Nombre comercial | Viramune® | Sustiva®Atripla®* | Intelence® |
| Dosis recomendada | 200mg QD × 14 díasseguidas de 200mg BID | 600mg QD | 200mg BID (dispersable en agua) |
| Presentaciones comerciales | Comprimidos 200mgSuspensión 10mg/ml | Cápsulas 50, 100 y 200mg y comp. 600mg | Comprimidos 100mg |
| Biodisponibilidad oral | 93±9%a,b (comprimidos)91±8%a (solución oral) | 22% (dosis única de 600mg con comida de alto contenido graso)b17% (dosis única de 600mg con comida normal)b | No se ha determinado su biodisponibilidad absoluta en humanosb |
| Efecto de los alimentos | Se puede administrar con o sin alimentos. (Al administrar nevirapina con un desayuno rico en grasas, el grado de absorción fue comparable al observado en condiciones de ayuno) | Evitar las comidas ricas en grasa, pues la biodisponibilidad aumenta un 50% y podría aumentar la toxicidad | Debe administrarse con alimentos. El AUC y la Cmax de la formulación usada en estudios de Fase III (F060) fueron un 51 y un 44% menores cuando se administró en ayunas, y un 25 y un 38% menores tras un desayuno alto en fibra (en comparación con un desayuno estándar). Las diferencias en las concentraciones de ETR administrado tras una comida con alto contenido lipídico, tras un desayuno estándar o tras un croissant no fueron clínicamente significativas |
| Semivida plasmática | 25-30 h (tras dosis múltiples)b45 h tras una dosis única. La diferencia se debe a la autoinducción de su propio metabolismo | 40-55 h (tras dosis múltiples)b52-76 h tras una dosis única. La diferencia se debe a la autoinducción de su propio metabolismoc | 30-40 hb |
| Cmax | 5,74 μg/ml (5,00-7,44) (200mg/12h)b | 4,07 μg/mlc12,9±3,7 μM (VIH-1+)a,b | – |
| Cmin | 3,73 μg/ml (3,20-5,08) (200mg/12h)b | 5,6±3,2 μM (1,77 μg/ml) (VIH-1+)a,b | 296,74±377,52 nanog/ml (VIH-1+)a,c |
| AUC | 109,0 μg.h/mlb (96,0-143,5) (200mg/12h)b | 184±73 μM·h (58,14 μg.h/ml)a,b | 4.531,53±4.543,69 nanog.h/ml (VIH-1+)a,c |
| CI50/90 frente a VIH-1 in vitro | CI50: 0,063 μMb (0,017 μg/ml) | CI90-95: 0,00014-0,0021 μg/ml (0,00046-0,0068 μM)b | CI50: 0,9 a 5,5 nanoM (0,39-2,39 nanog/ml)b |
| Actividad | VIH-1b | VIH-1b | VIH-1b |
| Penetración en LCR (LCR:plasma) | 45%±5%bGrado 4 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | 0,69% (entre 0,26 y 1,19%)b. Las concentraciones de EFV en LCR exceden la CI50 para la cepa salvaje del virus: LCR/plasma: 0,005 (IQR 0,0026-0,0076; n=69). CSF/CI50: 26 (IQR 8-41), tomando CI50=0,51ng/ml (Best BM. J. Antimicrob. Chemother. (2010) doi: 10.1093/jac/dkq434)Grado 3 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | No disponiblebGrado 2 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) |
| MetabolizaciónExcreción | Hepática CYP3A4 (inducción)Renal 80% (3% inalterado)Heces 10% | Hepática CYP3A4 (inducción-inhibición)Renal 34% (1% inalterado)Heces 16-61% | Hepática:– inducción de CYP3A4;– inhibición: 2C9, 2C19– glucuronidaciónRenal: <1,2%Excrección fundamentalmente por heces |
| Efectos adversos | ExantemaAumento de transaminasasHepatitis aguda | ExantemaSíntomas neuropsiquiátricosAumento de las transaminasasTeratogenicidad en monos | Exantema |
| InteraccionesAsociaciones contraindicadasd | Anticonceptivos oralesAtazanavir/ritonavirClaritromicina (para tratamiento de MAC, valorar azitromicina)EfavirenzEtravirinaFosamprenavir no potenciadoHypericum (hierba de San Juan)KetoconazolItraconazolRifampicinaSaquinavir(como único IP)eVoriconazol | Anticonceptivos oralesAstemizolAtazanavir (considerar ATV/r 400/200mg c/24h)CarbamacepinaCisapridaClaritromicina (para tratamiento de MAC, valorar azitromicina)Deriv. ergotaminaEtravirinaFosamprenavir no potenciadoHipericum (hierba de San Juan)ItraconazolKetoconazolMidazolamNevirapinaPimozidaPosaconazolSaquinavir no potenciadoTerfenadinaTriazolamVoriconazol (evitar/ajustar dosis) | CarbamacepinaClaritromicina (para tratamiento de MAC, valorar azitromicina)Dexametasona (considerar alternativa a dexametasona, especialmente en uso crónico)Diacepam (considerar alternativa a diacepam)EfavirenzFenitoínaFenobarbitalHypericum (hierba de San Juan)ItraconazolKetoconazolNevirapinaRifampicinaTipranavir/ritonavirIP no potenciados |
AUC: área bajo la curva de concentraciones plasmáticas frente al tiempo (exposición al fármaco); BID: dos veces al día; LCR: líquido cefalorraquídeo; QD: una vez al día.
Información procedente de la ficha técnica europea. EPARS: European Public Assessment Reports [consultado 14 Dic 2011]. Disponible en: http://www.ema.europa.eu/ema/index.jsp?curl=pages/includes/medicines/medicines_landing_page.jspμrl=menus/medicines/medicines.jsp∣=
Información procedente de la ficha técnica americana (fuentes: FDA and First Data Bank, Inc) [consultado 14 Dic 2011]. Disponible en: http://www.rxlist.com/drugs/alpha_a.htm
No se han incluido todas las posibles interacciones con los FAR, dado que existen diversas páginas web dedicadas a esta finalidad que pueden facilitar la búsqueda: www.interaccionesvih.com (en castellano) y www.hiv-druginteractions.org (en inglés). Debido a que la información científica relacionada con los fármacos antirretrovirales se renueva constantemente, se recomienda consultar también la ficha técnica de los fármacos y la información actualizada ofrecida por las distintas compañías farmacéuticas y las autoridades sanitarias.
En el ensayo ARTEN se compararon la eficacia y la seguridad de NVP administrada BID o QD frente a ATV/r, ambos combinados con TDF/FTC266. La variable primaria de evaluación fue una CVP <50copias/ml en 2 visitas consecutivas antes de la semana 48. Se aleatorizaron 569 pacientes y lograron el objetivo primario el 66,8% de los tratados con NVP y el 65,3% de los tratados con ATV/r (diferencia, 1,9%; IC95%, 5,9-9,8%). Ninguno de los 28 pacientes con fracaso virológico del brazo ATV/r seleccionó cepas de VIH-1 con mutaciones de Resistencia, mientras que eso ocurrió en 29 de los 44 pacientes con fracaso virológico del brazo de NVP. Se documentó una frecuencia similar de efectos adversos graves (9,6% con NVP y 8,8% con ATV/r), aunque las retiradas por efectos adversos resultaron más frecuentes con NVP que con ATV/r (13,6% frente al 3,6%, respectivamente). En comparación con los pacientes tratados con ATV/r, los que recibieron NVP experimentaron mayor incremento en HDL y apolipoproteína A1, menor incremento en la cifra de triglicéridos y menor incremento en el índice colesterol total/colesterol HDL.
Los estudios OCTANE comparan el tratamiento con NVP frente a LPV/r, ambas con TDF/FTC, en mujeres con CD4 <200células/μl de varios países africanos. El objetivo era el tiempo desde la aleatorización hasta la muerte o fracaso virológico (definido como descenso de CVP <1log en la semana 12 o CVP >400copias/ml en la semana 24).
En el OCTANE 1 se aleatorizaron 234 mujeres que habían recibido al menos una dosis de NVP en los 6 meses previos para prevención de la trasmisión madre-hijo. El estudio se interrumpió a las 66 semanas de seguimiento al documentarse que LPV/r era más eficaz que NVP y con menos efectos adversos267.
El OCTANE 2 se designó para buscar equivalencia (definida como IC95%, HR: 0,5 a 2,0) entre las 2 ramas estudiadas en el OCTANE 1. Se aleatorizaron 500 mujeres (249 a NVP y 251 a LPV/r) que no habían tomado NVP. Las características basales eran similares. El seguimiento medio fue de 118 semanas. Se perdieron 14 mujeres de la rama de NVP y 6 de la de LPV/r. El objetivo del estudio lo consiguieron 42 (17%) mujeres de la rama de NVP y 50 (20%) del LPV/r (HR: 0,85; IC95%, 0,56 a 1,29) cumpliendo criterios de equivalencia (análisis por ITT). Se analizaron por separado el fracaso virológico y la mortalidad (15% frente al 17% y 2% frente al 3%) de las ramas con NVP y LPV/r. Globalmente 93 mujeres discontinuaron el tratamiento (70 [28%] en la rama de NVP y 23 [9%] en la de LPV/r). Lo hicieron por efectos adversos relacionados con el fármaco 35 (14%) de las tratadas con NVP y ninguna de las de LPV/r268.
En el ensayo Combine se comparó la eficacia de NVP frente a NFV269. Es de destacar que el ensayo no tenía suficiente poder estadístico para evaluar la equivalencia entre ambas pautas. El número de pacientes incluidos con CVP elevada (>100.000copias/ml) fue bajo y no se observaron diferencias entre NVP y NFV. En una recopilación de diversos estudios con NVP en pacientes sin TAR previo, el 83% de los que tenían CVP >100.000copias/ml tenían CVP indetectable a los 6 meses270.
Pautas con efavirenzEn el estudio ACTG 5202, se compararon la eficacia, la seguridad y la tolerabilidad de ABC/3TC o TDF/FTC (doble ciego) en combinación con ATV/r o EFV (en abierto). Tal y como se comentó anteriormente, el comité de seguridad decidió abrir el ciego en los pacientes con CVP >100.000copias/ml tras documentar un tiempo más corto hasta el fracaso virológico en el brazo de ABC/3TC que en el brazo de TDF/FTC, hallazgos que fueron comunicados en una primera publicación238. Posteriormente, los autores han comunicado la comparación entre ATV/r (463 pacientes con ABC/3TC y 465 con TDF/FTC) y EFV (465 pacientes con ABC/3TC y 464 con TDF/FTC)240. Los investigadores compararon los tiempos hasta el fracaso virológico (eficacia), hasta el primer efecto adverso grado 3 o 4 (seguridad), y hasta el cambio o discontinuación de ATV/r o EFV (tolerabilidad). La eficacia virológica resultó similar en los tratados con ATV/r que en los tratados con EFV, independientemente de que recibieran ABC/3TC o TDF/FTC (HR para el tiempo hasta el fracaso virológico: 1,13 [IC95%, 0,82 a 1,56] y 1,01 [IC95%, 0,70 a 1,46], respectivamente). Entre los pacientes que experimentaron fracaso virológico, la emergencia de cepas con mutaciones de resistencia fue significativamente menos frecuente en los pacientes tratados con ATV/r que en los tratados con EFV, independientemente de la pareja de ITIAN que estuvieran recibiendo. El tiempo hasta el primer episodio de seguridad y el primer episodio de tolerabilidad fue significativamente más largo para los pacientes con ATV/r que para los pacientes con EFV cuando la pareja de ITIAN era ABC/3TC, pero no hubo diferencias en seguridad ni tolerabilidad entre ATV/r y EFV cuando la pareja de ITIAN era TDF/FTC. Los autores concluyeron que ATV/r y EFV tienen la misma actividad antiviral cuando se combinan con ABC/3TC o TDF/FTC240. Se han comunicado resultados de un subestudio metabólico (cambios en grasa y densidad mineral ósea) que se exponen en capítulos posteriores.
El estudio ACTG 5142 es un ensayo clínico aleatorizado cuyo objetivo era valorar la eficacia y la tolerancia de 3 regímenes de tratamiento: LPV/r+2 ITIAN, EFV+2 ITIAN y LPV/r+ EFV. Se incluyeron 753 pacientes con una mediana de CD4 de 182células/μl y CVP de 100.000copias/ml. Los puntos finales de valoración fueron: 1) Fracaso virológico: a) fracaso temprano: imposibilidad de reducir la CVP >1log10 o rebrote antes de la semana 32, y b) fracaso tardío: imposibilidad de suprimir la CVP por debajo de 200copias/ml o rebrote después de la semana 32. 2) Finalización del régimen: fracaso virológico o suspensión relacionada con la toxicidad. En la semana 96 la proporción de pacientes sin fracaso virológico fue de 67, 76 y 73% para los grupos de LPV/r+2 ITIAN, EFV+2 ITIAN y LPV/r+EFV, respectivamente. En este corte, la proporción de pacientes con CVP <200copias/ml (ITT) fue de 86, 93 y 92% para cada rama de tratamiento (p=0,041, LPV frente a EFV), y con CVP <50copias/ml fue de 77, 89 y 83%, respectivamente (p=0,003; LPV frente a EFV). El incremento de linfocitos CD4 fue mayor en los brazos que contenían LPV/r frente al brazo de EFV (p=0,01 frente EFV+2 ITIAN). Los datos de resistencias indican que en caso de fracaso virológico es más probable que aparezcan resistencias a 2 clases de fármacos en el grupo de EFV+2ITIAN que en los grupos de LPV/r, mientras que la hipertrigliceridemia fue más frecuente en los pacientes con LPV/r+EFV. En resumen, el estudio ACTG5142, demuestra que tanto la eficacia virológica como el tiempo hasta el fracaso virológico son mejores con la pauta de EFV+2ITIAN y el incremento de los linfocitos CD4 es mayor en los brazos con LPV/r271.
En el estudio DMP-006 se ha demostrado que EFV, combinado con AZT/3TC, tiene una mayor eficacia virológica que IDV+AZT/3TC272. En el estudio ACTG384 se demostró que la combinación de EFV+AZT/3TC es más eficaz que NFV+AZT/3TC y que NFV+ddI+d4T252. En el ensayo FOCUS se demostró que una pauta con EFV+2ITIAN era más eficaz y menos tóxica que una pauta con SQV/r (1600/100,QD)+2ITIAN273. En el estudio BMS AI424-034 se demostró que ATV (400mg,QD)+AZT/3TC fue tan eficaz como EFV+AZT/3TC; sin embargo, los resultados de este estudio son difíciles de interpretar por un error en la determinación de la CVP relacionado con el procesamiento y el tipo de tubos empleados para el transporte de muestras274. Como ya se ha comentado previamente, el estudio ACTG-A5095 demostró que las combinaciones de fármacos de 2 familias (EFV+AZT/3TC o EFV+AZT/3TC/ABC) son más eficaces que la combinación de 3ITIAN (AZT/3TC/ABC)258. En el ensayo clínico CLASS se comparó d4T, EFV y APV/r cada uno en combinación con ABC/3TC; el brazo con EFV+ABC/3TC fue el que logró mayor eficacia virológica definida como la proporción de pacientes con CVP <50copias/ml en las semanas 24 y 48 del estudio263.
En un estudio aleatorizado, doble ciego y controlado con placebo se comparó ETR 400mgQD con EFV 600mgQD (ambos en combinación con 2ITIAN) en pacientes sin tratamiento previo. Se aleatorizaron 79 pacientes en el brazo de ETR y 78 en el de EFV. El objetivo primario fue evaluar la tolerabilidad neuropsiquiátrica en la semana 12. Como objetivo secundario, se planteaba observar la eficacia virológica de ambos tratamientos a las 48 semanas. Los efectos adversos fueron significativamente más frecuentes en los pacientes que tomaban EFV que en los que tomaban ETR. A las 48 semanas, el 76% de los pacientes con ETR y el 74% con EFV presentaban una carga viral indetectable (CVP <50copias/ml). Estos resultados sugieren que ETR en dosificación QD podría ser una opción como primer tratamiento. Sin embargo, ETR no dispone de indicación en este tipo de paciente. Serán necesarios más estudios con un mayor número de pacientes275.
Pautas con efavirenz frente a pautas con nevirapinaEl estudio 2 ITINN fue un ensayo clínico aleatorizado y abierto en el que se compararon la eficacia y la tolerancia de EFV, NVP 400mgQD, NVP 200mgBID y EFV+NVP, combinados todos con d4T/3TC276. Se incluyeron 1.216 pacientes con una mediana de CD4 de 190células/μl y CVP de 4,7log10 copias/ml. Se consideró fracaso de tratamiento el fracaso virológico (descenso de CVP <1log10 en la semana 12 o 2 determinaciones de CVP >50copias/ml a partir de la semana 24 o una CVP ≥50copias/ml en la semana 48), la progresión clínica a estadio C o muerte, y el cambio de tratamiento. En la semana 48, la proporción de pacientes con fracaso de tratamiento fue del 43,6% en el grupo de NVPQD; del 43,7% en el de NVP BID, del 37,8% en el de EFV y del 53,1% en el de NVP+EFV. La diferencia de 5,9% (IC95%, –0,9 a +12,8) entre las ramas con NVPBID y EFV no fue significativa, y no pudo demostrarse la equivalencia dentro de los límites del 10%. No hubo diferencias entre los grupos con NVP (QD o BID). El fracaso de tratamiento fue más frecuente en la rama NVP+EFV que en la de EFV (15,3%; p=0,0003), pero no hubo diferencias significativas respecto al grupo de NVP QD (9,5%; p=0,05). Tampoco hubo diferencias entre las distintas ramas con respecto a la proporción de pacientes con CVP <50copias/ml: 70% con NVPQD, 65% con NVPBID, 70% con EFV y 62,7% con EFV+NVP (ITT). En el subgrupo con CVP alta (>100.000copias/ml) el fracaso de tratamiento fue de 19,9% en la rama NVPQD, 15,8% en la de NVPBID, 8,2% en la de NVP+EFV y 5,9% en la de EFV (p=0,004). El incremento de linfocitos CD4 fue el mismo en las 4 ramas. Los efectos adversos fueron más frecuentes en el grupo de NVP+EFV y la toxicidad hepatobiliar fue más frecuente en el de NVPQD que en los otros. Se registraron 25 muertes, de las que 2 se atribuyeron a NVP. Como conclusión de este estudio se puede decir que la eficacia fue similar en los 3 brazos que contenían un ITINN y que la eficacia de la combinación NVP+EFV es inferior a la que contiene solamente EFV.
A la hora de valorar los resultados de este estudio, debe tenerse en cuenta que en el diseño se especificó que sería clínicamente significativa una diferencia de fracaso terapéutico inferior al 10% entre las 2 pautas (semana 48). Los resultados indicaron, sin embargo, que no podía descartarse una diferencia mayor, ya que según el intervalo de confianza del 95% la eficacia de EFV sobre NVP puede superar el 10%. En un análisis de sensibilidad en el que solo se incluyó a los pacientes que tomaron la medicación, la proporción de pacientes con éxito terapéutico fue significativamente mayor en el grupo de EFV que en el de NVPBID.
Resumen sobre ensayos de ITINNSe ha demostrado que pautas con EFV o NVP son más eficaces que pautas con 3ITIAN. Igualmente se ha demostrado que una pauta con EFV es más eficaz que las basadas en algunos IP (IDV, NFV, SQV/r, APV/r, LPV/r). ATV/r es no inferior a EFV. Sin embargo, no se ha demostrado en ningún ensayo clínico que NVP sea más eficaz que un IP pero sí no inferior a ATV/r. Por último, la comparación entre los 2ITINN no ha permitido obtener conclusiones definitivas.
Consideraciones sobre la elección de un régimen con nelfinavir o efavirenz- 1.
EFV ha demostrado su eficacia en pacientes con CVP >100.000copias/ml o muy inmunodeprimidos (50-100linfocitos CD4/μl)277,278.
- 2.
EFV está disponible para su uso en coformulación junto a TDF/FTC en un único comprimido de administración una vez al día.
- 3.
EFV está contraindicado en embarazadas (riesgo de teratogenicidad) y debería evitarse en mujeres que quieran quedarse embarazadas o que no utilicen métodos anticonceptivos seguros. EFV puede producir mareos, trastornos de la concentración y somnolencia, por lo que se deberá informar a los pacientes y recomendarles que, en presencia de estos síntomas, eviten tareas peligrosas como conducir o usar máquinas pesadas. Asimismo debería evitarse en pacientes con antecedentes psiquiátricos graves. EFV es inductor del metabolismo de metadona y puede producir síndrome de abstinencia.
- 4.
La NVP ha demostrado no inferioridad con respecto a ATV/r, incluso con pacientes con CVP >100.000copias/ml, y ha demostrado una eficacia similar a EFV (ambos combinados con 3TC/d4T) en el estudio 2NN.
- 5.
La NVP puede producir exantema cutáneo, con o sin fiebre y síntomas seudogripales. Se han descrito episodios hepáticos graves e incluso fatales durante las primeras semanas de tratamiento, por lo que NVP debe administrarse con precaución en pacientes con hepatopatía crónica y transaminasas elevadas (contraindicada si las transaminasas están por encima de 5veces el límite superior de la normalidad). Los episodios hepáticos son más frecuentes en el primer tratamiento en mujeres con CD4 >250células/μl (11% frente a 0,9%) o en hombres con CD4 >400células/μl (6,3% frente a 1,2%). NVP también induce el metabolismo de metadona y puede producir síndrome de abstinencia.
- 6.
Existe muy escasa experiencia en cuanto a eficacia y tolerancia de la combinación ABC/3TC+NVP. Además, tanto ABC como NVP pueden presentar reacción de hipersensibilidad.
- •
En general se recomienda EFV frente a NVP, por el mayor número de estudios y experiencia (C-III).
- •
EFV está contraindicado durante el primer trimestre de la gestación. Se recomienda considerar otras opciones en mujeres que no utilicen métodos anticonceptivos eficaces. Asimismo, se debe evitar en pacientes que realicen tareas peligrosas si presentan síntomas de somnolencia, mareos y/o trastornos de la concentración (B-III).
- •
Está contraindicado el uso de NVP en mujeres con cifra de CD4 >250células/μl y en varones con cifras de CD4 >400células/μl (A-II).
En España se han comercializado 9IP: saquinavir (SQV), indinavir (IDV), ritonavir (RTV), nelfinavir (NFV), amprenavir (APV) [que se ha sustituido por su profármaco fosamprenavir (FPV)], lopinavir (LPV), atazanavir (ATV), tipranavir (TPV) y darunavir (DRV). TPV/r está aprobado por la EMA solamente en pacientes pretratados. Sus principales características se muestran en la tabla 7a y 7b. Los IP son inductores e inhibidores del citocromo P450 y frecuentemente pueden originar interacciones farmacocinéticas. La elección final del IP se basará en datos de eficacia, tolerancia, interacciones, posología y farmacocinética. Las características farmacodinámicas de los IP se potencian si se administran con una dosis mínima de RTV. LPV se administra en comprimidos coformulados con el RTV.
Inhibidores de la proteasa (1.a parte): indinavir, ritonavir, saquinavir, nelfinavir y fosamprenavir
| Nombre genérico | Indinavir | Ritonavir | Saquinavir | Nelfinavir | Fosamprenavir |
| Nombre comercial | Crixivan® | Norvir® | Invirase® | Viracept® | Telzir® |
| DosisRecomendación | 800mg TIDIDV/r 800/100 BIDSi no potenciado, debe tomarse con estómago vacío (restricción dietética).Ingesta abundante de líquidos no carbónicos | Como potenciador de otros IP: 100 o 200mg con cada dosis de IPComo IP (600mg BID) se desaconseja | SQV/r 1.000/100 BIDTomar con comida grasa | 750mg TID o1.250mg BIDTomar con comida grasa | FPV/r 700/100mg c/12hCon o sin alimentos |
| Presentación comercial | Cáps. 200 y 400mg | Sol. oral 80mg/mlCáps. 100mgComp 100mg | Comp 200mgComp 500mg | Comp 500mgPolvo (1 cuch. 1g=50mg de NFV) | Comp 700mgSuspensión oral 50mg/ml |
| Biodisponibilidad oral | 65% (IC 90%, 58 a72%), tras dosis única de 800mga | No se ha determinado su biodisponibilidad absoluta en humanosa | 4% (1-9%)b en ausencia de RTVaNo se ha determinado su biodisponibilidad absoluta de SQV potenciado con RTV en humanosa | No se ha determinado su biodisponibilidad absoluta en humanosa | No se ha determinado su biodisponibilidad absoluta en humanosa |
| Efecto de los alimentos | No potenciado y en presencia de alimentos grasos el AUC se reduce un 77%, por lo que debe administrarse en ayunas o con una comida ligera de bajo contenido graso. Cuando se administra potenciado con ritonavir puede tomarse junto con las comidasc | En presencia de alimentos se reduce el AUC entre un 21 y un 23%cEl sabor amargo de Norvir solución puede enmascararse si se mezcla con un batido de chocolatea | En voluntarios sanos, el AUC aumentó más de 6 veces al tomarlo con una comida grasa, en comparación con su ingesta en ayunas. Se recomienda tomar nelfinavir dentro de las 2h después de comerc | En presencia de alimentos aumenta el AUC entre 2 y 5 veces (aumento mayor cuanto mayor contenido calórico), por lo que nelfinavir debe administrarse con comidac | Comprimidos: la administración con alimentos no modificó significativamente el AUC, por lo que puede ingerirse con o sin alimentosSolución oral: en presencia de alimentos el AUC se redujo un 28% en comparación con su ingesta en ayunas. En adultos, se recomienda tomar la solución en ayunas y en los niños con alimentos porque mejora la tolerabilidadc |
| Semivida plasmática | 1,8±0,4 ha,d | 5 h (100mg/24h)a5 h (100mg/12h)a4 h (200mg/24h)a8 h (200mg/12h)a | 7 ha | 3,5-5 ha | 7,7 h (FPV)a15-23 h (FPV/r)a |
| Cmax | 11.144 (IC 90%, 9.192 a 13512) nanoM (=7,9 μg/ml) con IDV 800mg/8ha19.001 (IC 90%, 17.538 a 20.588) nanoM (=13,5 μg/ml) con IDV/r 800/100mg/12ha | En VIH-1+:0,84±0,39 μg/mld (100mg/24h)a0,89 μg/ml (100mg/12h)3,4±1,3 μg/mld (200mg/24h)a4,5±1,3 μg/mld (200mg/12h)a | En VIH-1+:5.208 nanog/ml (1.536-14.369)b (SQV/r 1.000/100mg/12h con comida rica en grasa)a | 3,0±1,6 μg/ml (750mg/8h)a4,0±0,8 μg/ml (1.250mg/12h)a | FPV/r 700/100mg c/12h: 6,08 μg/ml (IC95%, 5,38 a 6,86)aFPV/r 1.400/100mg c/24h: 7,93 μg/ml (IC95%, 7,25 a 8,68)cFPV/r 1.400/200mg c/24h: 7,24μg/ml (IC95%, 6,32 a 8,28)c |
| Cmin | 211 (IC 90%, 163 a 274) nM (0,15 μg/ml), con IDV 800mg/8ha2.274 (IC90%, 1.701 a 3.042) nM (=1,6 μg/ml), con IDV/r 800/100mg/12ha | En VIH-1+:0,08±0,04 μg/mld (100mg/24h)a0,22 μg/ml (100mg/12h)0,16±0,10 μg/mld (200mg/24h)a0,6±0,2 μg/mld (200mg/12h)aLas Cmin descienden con el tiempo, posiblemente debido a la inducción enzimática, pero parecen estabilizarse al final de 2 semanasa | En VIH-1+:1.179 nanog/ml (334-5.176)b (SQV/r 1.000/100mg/12h con comida rica en grasa)a | 1,4±0,6 μg/ml con la dosis de la mañana y 1,0±0,5 μg/ml con la de la tarde (750mg/8h)a2,2±1,3 μg/ml con la dosis de la mañana y 0,7±0,4 μg/ml con la de la tardea (1.250mg/12h)a | FPV/r 700/100mg c/12h: 2,12 μg/ml (IC95%, 1,77 a 2,54)aFPV/r 1.400/100mg c/24h: 0,86 μg/ml (IC95%, 0,74 a 1,01)cFPV/r 1.400/200mg c/24h: 1,45 μg/ml (IC95%, 1,16 a 1,81)c |
| AUC | AUC0-8h de 27.813 nanoM*h IC 90%, 22.185 a 34.869) (=19.803 nanog·h/ml) (con IDV 800mg/8ha11.6067 nanoM·h (IC90%, 101.680 a 132.490) (=82.639 nanog·h/ml) (con IDV/r 800/100mg/12ha | En VIH-1+:AUC24h 6,6±2,4 μg·h/mld (100mg/24h)aAUC12h 6,2 μg·h/mld (100mg/12h)aAUC24h 20,0±5,6 μg·h/mld (200mg/24h)aAUC12h 21,92±6,48 μg·h/mld (200mg/12h)a | En VIH-1+:AUC0-12h 34.926 nanog·h/ml (11.826-105.992)b (SQV/r 1.000/100mg/12h con comida rica en grasa)a | AUC24h 43,6±17,8 μg·h/ml (750mg/8h)aAUC24h 52,8±15,7 μg·h/ml 1.250mg/12h)a | FPV/r 700/100mg c/12h: AUC0-12h 39,6 (IC95%, 34,5 a 45,3) μg·h/mlaFPV/r 1.400/100mg c/24h: AUC0-24h 66,4 μg·h/ml (IC95%, 61,1 a72,1)cFPV/r 1.400/200mg c/24h: AUC0-24h 69,4 μg·h/ml (IC95%, 59,7 a 80,8)c |
| CI50/90/95 frente a VIH-1 in vitro | CI95: 50-100 nanoMa(=35-71 nanog/ml) | – | CI50: 1-10 nMa (=0,76-7,6 nanog/ml)CI50 ajustada al suero (50% suero humano) 25-250 nM (=19,2-192 nanog/ml)CI90: 5-50 nMa(=3,8-38 nanog/ml) | CI95: 58 nM (7-111 nM)a,b(=38,5 nanog/ml) | CI50 entre 0,012 a 0,08 μM en células con infección aguda y 0,41 μM en células con infección crónicaa |
| Actividad | VIH-1, 2a | VIH-1, 2, aunque en la actualidad se utiliza como potenciador farmacocinéticoa | VIH-1, 2a | VIH-1, 2a | VIH-1, 2a,c |
| Penetración en LCR (LCR:plasma) | No hay datosaIDV grado 3 e IDV/r grado 4 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | Grado 1 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | Insignificante con Invirase 600mg/8haSQV±RTV: grado 1 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | Grado 1 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | Penetración insignificanteaGrado 2 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) |
| Metabolización | CYP3A4 | CYP3A4 | CYP3A4 | CYP3A4 | CYP3A4 |
| Efectos adversos | NefrolitiasisIntolerancia GIHiperbilirrubinemiaHiperglucemiaDislipemiaLipodistrofiaPosible aumento del sangrado en hemofílicos | (En dosis reducidas la prevalencia de los efectos adversos es muy baja)Intolerancia GI (vómitos, diarrea)Parestesias oralesHepatitisHiperglucemiaDislipemiaLipodistrofiaPosible aumento del sangrado en hemofílicos | Intolerancia GI (diarrea)Cefalea↑ transaminasasHiperglucemiaDislipemiaLipodistrofiaPosible aumento del sangrado en hemofílicos | DiarreaHiperglucemiaDislipemiaLipodistrofiaPosible aumento del sangrado en hemofílicos | Intolerancia GI (diarrea)Exantema autolimitado (usar con precaución en pacientes con alergia conocida a las sulfamidas)CefaleaHiperglucemiaDislipemiaLipodistrofiaPosible aumento del sangrado en hemofílicos |
| Interacciones | |||||
| Asociaciones contraindicadase | Alfuzosina (IDV/r)Alprazolam (IDV±RTV)Amiodarona (IDV±RTV)AstemizolAtazanavirCisapridaColchicina (si insuf. renal o hepática)Cloracepato (IDV/r)Clozapina (IDV/r)Deriv. ergotamina (IDV±RTV)Dextropropoxifeno (IDV/r)Diacepam (IDV/r)Encainida (IDV/r)Estazolam (IDV/r)Flecainida (IDV/r)Fluracepam (IDV/r)HalofantrinaHypericum (hierba de San Juan)Lovastatina (IDV±RTV)LumefantrinaMeperidina (IDV/r)Midazolam oral(IDV±RTV)Pimozida (IDV±RTV)Piroxicam (IDV/r)Propafenona (IDV/r)Quinidina (IDV/r)Rifampicina (IDV±RTV)SalmeterolSildenafilo (hipertensión pulmonar)Simvastatina (IDV±RTV)TerfenadinaTriazolam(IDV±RTV) | AlfuzosinaAmiodaronaAnticonceptivos oralesAstemizolCisapridaCloracepatoClozapinaColchicina (si insuf. renal o hepática)DextropropoxifenoDiacepamDeriv. ergotaminaDisulfiramEncainidaEstazolamÉxtasisFlecainidaFluracepamFluticasonaHalofantrinaHypericum (hierba de San Juan)LovastatinaLumefantrinaMeperidinaMetanfetaminaMidazolam oralPimozidaPiroxicamPropafenonaQuinidinaSalmeterolSildenafilo (hipertensión pulmonar)SimvastatinaTerfenadinaTriazolamVoriconazolZolpidem | Ajo, suplementos (utilizar SQV/r)AlfentaniloAlfuzosinaAmiodaronaAmitriptilinaAstemizolAtazanavir/ritonavirCarbamacepinaCisapridaClaritromicinaClozapinaColchicina (si insuf. renal o hepática)DapsonaDexametasonaDeriv. ergotaminaDisopiramidaEfavirenzEritromicinaFenitoínaFenobarbitalFenotiazinasFentaniloFlecainidaFluticasonaHalofantrinaHaloperidolHypericum (hierba de San Juan)ImipraminaLidocaina(sistémica)Lopinavir/ritonavirLovastatinaLumefantrinaMetadonaMidazolam oralNevirapinaOmeprazol y afinesPentamidinaPimozidaPropafenonaQuinidinaRifampicinaSalmeterolSildenafiloSimvastatinaSotalolTadalafiloTerfenadinaTioridazinaTrazodonaTriazolamVardenafiloVoriconazolZiprasidonaMedicamentos que prolonguen el intervalo QT o PR | AlfuzosinaAmiodaronaAnticonceptivos oralesAstemizolBupropionCarbamazepinaCisapridaColchicina (si insuf. renal o hepática)Deriv. ergotaminaFenobarbitalHalofantrinaHypericum (hierba de San Juan)LovastatinaLumefantrinaMidazolam oralOmeprazol y afinesPimozidaQuinidinaRifampicinaSalmeterolSildenafilo (hipertensión pulmonar)SimvastatinaTerfenadinaTriazolam | AlfuzosinaAmiodaronaAnticonceptivos oralesAstemizolCisapridaColchicina (si insuf. renal o hepática)Deriv. ergotaminaFlecainida (FPV/r)HalofantrinaHypericum (hierba de San Juan)LumefantrinaLopinavir/rLovastatinaMidazolam oralPimozidaPropafenona (FPV/r)QuinidinaRifampicinaSalmeterolSildenafilo (hipertensión pulmonar)SimvastatinaTerfenadinaTriazolamVoriconazol (FPV/r) |
AUC: área bajo la curva; BID: dos veces al día; LCR: líquido cefalorraquídeo.
Información procedente de la ficha técnica europea. EPARS: European Public Assessment Reports [consultado 5 Dic 2010]. Disponible en: http://www.ema.europa.eu/ema/index.jsp?curl=pages/includes/medicines/medicines_landing_page.jspμrl=menus/medicines/medicines.jsp∣
Información procedente de la ficha técnica americana (fuentes: FDA and First Data Bank, Inc) [consultado 15 Dic 2010]. Disponible en: http://www.rxlist.com/drugs/alpha_a.htm
No se han incluido en todas las posibles interacciones con los FAR, dado que existen diversas páginas web dedicadas a esta finalidad que pueden facilitar la búsqueda: www.interaccionesvih.com (en castellano) y www.hiv-druginteractions.org (en inglés). Debido a que la información científica relacionada con los fármacos antirretrovirales se renueva constantemente, se recomienda consultar también la ficha técnica de los fármacos y la información actualizada ofrecida por las distintas compañías farmacéuticas y las autoridades sanitarias.
Inhibidores de la proteasa (2.ª parte): lopinavir/r, atazanavir, darunavir, tipranavir
| Nombre genérico | Lopinavir | Atazanavir | Darunavir | Tipranavir |
| Nombre comercial | Kaletra® | Reyataz® | Prezista® | Aptivus® |
| DosisRecomendación | 400/100mgc/12h800/200mg/24hTomar con o sin comida | 300/100mgc/24h ó 400mgc/24hNota: En un estudio se observó que tan sólo un 38% de los pacientes tratados con ATV no potenciado alcanzaron una Cmin>150ng/mL.Tomar con comida | 800/100mg/24horas600/100mgc/12h (en pacientes pretratados).Tomar con comida | TPV/r 500/200mgc/12hTomar con comida |
| Presentación comercial | comp 200/50mgcomp 100/25mgsol. oral 80/20mg/ml | cáps 150, 200 y 300mg | Comp 75, 150, 400 y 600mg | cáps 250mg |
| Biodisponibilidad Oral | No se ha determinado su biodisponibilidad absoluta en humanos.ω | 68% (57–80%)& | 37% (DRV solo, dosis única 600mg)82% (DRV/r 600/100mg/12h).ω | No se ha determinado su biodisponibilidad absoluta en humanos.Ω |
| Efecto de los alimentos | Solución: debe administrarse con alimentos.ω En comparación con la administración en ayunas, la administración con alimentos de contenido moderado en grasa aumentó un 80% el AUC y los alimentos ricos en grasa la aumentaron un 130%.ΩComprimidos: pueden administrarse con o sin alimentos.ω | ATV: 400mg/24h: en comparación con la administración en ayunas, la administración con alimentos de contenido ligero en grasa aumentó un 70% el AUC y los alimentos ricos en grasa la aumentaron un 35%.ΩATV/r: 300/100mg/24h: en comparación con la administración en ayunas, la administración con alimentos de contenido ligero en grasa aumentó un 33% el AUC y los alimentos ricos en grasa prácticamente no la modificaron.Ω | Se recomienda administrarlo con alimentos. Los alimentos aumentaron un 30% el AUC, sin que influyera el tipo de alimento.Ω | Los alimentos mejoran la tolerabilidad, por lo que TPV/r debe administrarse con alimentos.ω |
| Semivida plasmática | 5–6horasω | 6,5horas (ATV 400mg/24h) (VIH-1+)Ω12horas (ATV/r 300/100mg/24h) (VIH-1+)ω | 15horas (DRV/r 600/100mg/12h)ω | 5,5horas en mujeres y 6,0horas en hombres (TPV/r 500/200mg/12h)ω |
| Cmax | 12,3±5,4μg/ml (400/100mg/12h)a,ω9,8±3,7μg/mL (400/100mg/12h) (VIH-1+)a,Ω11,8±3,7μg/ml (800/200mg/24h) (VIH-1+)a,Ω | En VIH-1+: 4466ng/ml (ATV/r 300/100mg/24h)ω3152±2231ng/ml (ATV 400mg/24h)Ω | – | En VIH-1+: 94,8±22,8μM en mujeres (TPV/r 500/200mg/12h)ω77,6±16,6μM en hombres (TPV/r 500/200mg/12h)ω |
| Cmin | 8,1±5,7μg/ml (400/100mg/12h)a,ω7,1±2,9μg/mL(400/100mg/12) (VIH-1+)a,Ω3,2±2,1μg/ml (800/200mg/24h) (VIH-1+)a,Ω | En VIH-1+: 654ng/ml (ATV/r 300/100mg/24h)ω273±298ang/ml (ATV 400mg/24h)Ω | En VIH-1+: 2282±1168ang/ml (DRV/r 800/100mg/24h)Ω3578±1151ang/ml (DRV/r 600/100mg/12h)Ω | En VIH-1+: 41,6±24,3μM en mujeres (TPV/r 500/200mg/12h)ω35,6±16,7μM enhombres (TPV/r 500/200mg/12h)ω |
| AUC | AUC0-12h: 113,2±60,5μgh/ml (400/100mg/12h)a,ωAUC0-12h: 92,6±36,7μgh/mL (400/100mg/12) (VIH-1+)a,ΩAUC0-24h: 154,1±61,4μgh/ml (800/200mg/24h) (VIH-1+)a,Ω | En VIH-1+: AUC0-24h: 44185ngh/ml (ATV/r 300/100mg/24h)ωAUC0-24h: 22262±20159angh/ml (ATV 400mg/24h)Ω | En VIH-1+: 93026±27050angh/ml (DRV/r 800/100mg/24h)Ω124698±32286angh/ml (DRV/r 600/100mg/12h)Ω | En VIH-1+: AUC0-12h: 851±309μMh en mujeres y 710±207μMh en hombres (TPV/r 500/200mg/12h)ω |
| CI50/90 frente a VIH-1 (in vitro) | CI50 frente a VIH-1IIIB en células MT4 fue 17 nM (10,6μg/mL) en ausencia de suero humano y 102nM (63,75μg/mL) en presencia de suero.ωCI50 frente a varios aislados clínicos de VIH-1 en ausencia de suero 6,5nM (4,6μg/mL).ω | CI50:0,002–0.004μg/mL (2,6–5,3nM)Ω | CI50: 1,2–8,5nM (0,7–5,0ng/ml)ω | CI50: 0,03 a 0,07μM (18–42ng/ml)ωCI90: 0,07 a 0,18μM (42–108ng/ml) (La actividad antiviral de tipranavir disminuye 3,75 veces de media en presencia de suero humano).ω |
| Actividad frente a VIH-1 | VIH-1,2ω | VIH-1,2ω | VIH-1,2ω | VIH-1,2ω |
| Penetración en LCR (LCR:plasma) | Grado 3 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | LCR/plasma: 0,0021 a 0,0226c,ΩATV±RTV: grado 2 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010)ATV/r: LCR: 10,3 (<5–21ng/mL)b en comparación con 1278 (525–2265ng/mL)bATV: LCR 7,9 (6,6–22ng/mL)b con ATV, en comparación con 523 (283–1344ng/mL). Concentraciones en LCR bajas (<1%) y muy variables. (Best BM. AIDS 2009;23(1):83–87). | Grado 3 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | No hay estudiosωGrado 1 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) |
| Metabolización | CYP3A4 | CYP3A4 | CYP3A4 | CYP3A4 |
| EfectosAdversos | Intolerancia G-I(vómitos, diarrea)CefaleaAsteniaHiperglicemiaDislipemiaLipodistrofiaPosible aumento del sangrado en hemofílicos | HiperbilirrubinemiaIntolerancia GI (diarrea)CefaleaLos estudios disponibles a las 48 semanas no muestran alteraciones lipídicas relevantesATV/r: Dislipemia levePosible aumento del sangrado en hemofílicos | Intolerancia G-I (vómitos, diarrea)CefaleaAsteniaDislipemia leveErupción cutánea, que suele ser moderada y autolimitada (usar con precaución en pacientes con alergia conocida a las sulfamidas)Posible aumento del sangrado en hemofílicos | Intolerancia GI (diarrea)Alteraciones SNC (vértigo, dificultad de concentración, enlentecimiento, cambios de humor).En combinación con RTV, aumento de triglicéridos y transaminasas.Se han descrito 14 casos de hemorragia intracraneal, 8 de los cuales fueron mortales, entre 6840 pacientes incluidos en ensayos clínicos. La mayoría tenían factores de riesgo. |
| Asociaciones contraindicadas# | AlfuzosinaAmiodaronaAnticonceptivos oralesAstemizolCisapridaColchicina (si insuf. renal o hepática)Deriv. ergotaminaEncainidaÉxtasisFlecainidaFluticasona inh.FosamprenavirHalofantrinaHypericum (Hierba de San Juan)LovastatinaLumefantrinaMetanfetaminaMidazolam oralPimozidaPropafenonaQuinidinaRifampicinaSalmeterolSildenafilo (hipertensión pulmonar)SimvastatinaTerfenadinaTipranavir/ritonavirTriazolamVardenafiloVoriconazol | En general, los inductores del CYP3A4 (ATV +/− RTV)AlfuzosinaAstemizolBosentan con ATV no potenciadoCisapridaColchicina (si insuf. renal o hepática)Deriv. ErgotaminaEfavirenz (considerar ATV/r 400/200mgc/24h em nive; evitar en pretratados)Fluticasona inh (ATV/r)HalofantrinaHypericum (Hierba de San Juan)IndinavirIrinotecanLovastatinaLumefantrinaMidazolam oralNevirapinaOmeprazol y afinesPimozidaQuinidinaRifampicinaSalmeterolSildenafilo (hipertensión pulmonar)SimvastatinaTerfenadinaTriazolamVoriconazol (ATV/r)Evitar fármacos que puedan prolongar el intervalo QT. | AlfuzosinaAmiodaronaAnticonceptivos oralesAstemizolBudesonida inh.CisapridaColchicina (si insuf. renal o hepática)Deriv. ErgotaminaExtasisFenobarbitalfenitoinaFluticasona inh.HalofantrinaHypericum (Hierba de San Juan)Lidocaína sistémicaLopinavir/ritonavirLovastatinaMetanfetaminaMidazolam oralPimozidaQuinidinaRifampicinaSalmeterolSaquinavirSertindolSildenafilo (hipertensión pulmonar)SimvastatinaTadalafilo (hipertensión pulmonar)TerfenadinaTriazolamVoriconazol | Abacavir (evitar a menos que no se disponga de otros análogos)AlfuzosinaAmiodaronaAnticonceptivos oralesAstemizolAtazanavir/ritonavirBosentanCisapridaColchicinaDeriv. ergotaminaEncainidaEstatinasEtravirinaÉxtasisFlecainidaFluticasona inhFosamprenavir/ritonavirHalofantrinaHypericum (Hierba de San Juan)Lopinavir/ritonavirLovastatinaLumefantrinaMetanfetaminaMetoprololMidazolam oralOmeprazol y afines (reducción de eficacia de omeprazol; si imprescindible, aumentar dosis).PimozidaPropafenonaQuinidinaRifampicinaSalmeterolSaquinavir/ritonavirSertindolSildenafilo (hipertensión pulmonar)SimvastatinaTerfenadinaTolterodinaTriazolamVoriconazolZidovudina (evitar a menos que no se disponga de otros análogos) |
AUC: área bajo la curva; LCR: líquido cefalorraquídeo.
No se han incluido en todas las posibles interacciones con los FAR, dado que existen diversas páginas web dedicadas a esta finalidad que pueden facilitar la búsqueda: www.interaccionesvih.com (en castellano) y www.hiv-druginteractions.org (en inglés). Debido a que la información científica relacionada con los fármacos antirretrovirales se renueva constantemente, se recomienda consultar también la ficha técnica de los fármacos y la información actualizada ofrecida por las distintas compañías farmacéuticas y las autoridades sanitarias.
Información procedente de la ficha técnica europea. EPARS: European Public Assessment Reports. Disponible en: http://www.ema.europa.eu/ema/index.jsp?curl=pages/includes/medicines/medicines_landing_page.jspμrl=menus/medicines/medicines.jsp∣=Con acceso [14.12.2011].
Se entiende por IP potenciado la coadministración de un IP con dosis reducidas de RTV. El RTV tiene un potente efecto inhibidor del citocromo P450 que inhibe el metabolismo del segundo IP mejorando su perfil farmacocinético y el cociente Cmin/CI50, reduciendo el riesgo de aparición de resistencias. Además, al potenciar un IP se reduce el número de comprimidos, la frecuencia de dosis y las restricciones dietéticas, lo que favorece la adherencia. En la tabla 7a están las combinaciones más importantes de IP y sus dosificaciones basadas en estudios farmacocinéticos.
Estudios que han comparado distintos inhibidores de la proteasaM98-863El M98-863 es un ensayo aleatorizado, doble ciego y multicéntrico que comparó LPV/r (400/100mgBID; n=326) frente a NFV (750mgTID; n=327) junto a d4T/3TC. En la semana 60 se observó mejor respuesta virológica (ITT) en los pacientes tratados con LPV/r (CVP <50copias/ml, 64 y 52%, respectivamente, p=0,001)279.
Abbott 418En el ensayo clínico Abbott418 se evaluaron la eficacia y la tolerancia de LPV/r BID frente a LPV/rQD combinados con TDF/FTC. Se incluyeron 190 pacientes con una mediana de CD4 de 214-232células/μl y de CVP de 4,6-4,8log10 en cada grupo. A la semana 48 la proporción de pacientes con CVP <50copias/ml fue similar (70 y 64% según pauta, LPV/r QD o LPV/r BID, análisis ITT)280.
KLEANEl estudio KLEAN comparó FPV/r (700/100mgBID) con LPV/r (300/100mgBID, cápsulas), ambos con ABC/3TC coformulados, en 887 pacientes. En la semana 48 la proporción de pacientes con CVP <50copias/ml (ITT) fue del 66% en el grupo de FPV/r y del 65% en el de LPV/r, demostrando la no inferioridad de FPV/r frente a las cápsulas de LPV/r. No hubo diferencias significativas en cuanto a tolerancia digestiva (náuseas, vómitos, diarrea) ni alteraciones lipídicas255.
APV30001 - NEATEn el estudio NEAT se evaluaron la eficacia y la tolerancia de FPV (1.400mgBID) frente a NFV, ambos en combinación con ABC/3TC. Se aleatorizaron 166 pacientes a FPV y 83 a NFV. A las 48 semanas, la proporción de pacientes con CVP <400copias/ml fue mayor en el grupo de FPV que en el de NFV (66 y 51%; ITT). En el grupo de CVP elevada (>1 00.000copias/ml) la proporción fue del 67 y del 35%, respectivamente (p<0,05)281.
APV30002 - SOLOEl SOLO es un ensayo clínico aleatorizado en el que se comparó a 322 pacientes tratados con FPV/rQD (1.400/200mg) con 327 pacientes con NFV, ambos asociados a ABC+3TC. La mediana de CD4 fue de 170células/μl y la CVP, 4,8log10. El 20% de los pacientes tenían <50CD4/μl. A las 48 semanas no hubo diferencias (ITT) en la proporción de pacientes con CVP <400copias/ml (69% FPV/r, frente 68% NFV) ni con CVP <50copias/ml (55% frente al 53%). Sin embargo, la proporción de pacientes que presentaron fallo virológico fue superior en la rama de NFV (17%) que en la de FPV/r (7%)282.
COL100758El estudio COL100758 comparó FPV/r (1.400/100mg) y FPV/r (1.400/200mg), ambos QD, junto con ABC/3TC coformulados. Se incluyeron 115 pacientes. A las 48 semanas la proporción de pacientes con CVP <50copias/ml (ITT) fue del 79% (FPV/r 100mg) y del 63% (FPV/r 200mg), p=0,061. La adherencia fue mejor en el grupo de 100mg de RTV283. En voluntarios sanos se ha demostrado que los niveles plasmáticos de FPV (1.400mgQD) no difieren si se potencia con 100 o 200mg de RTV284.
ARTEMISEl estudio ARTEMIS comparó DRV/r (800/100mgQD) frente a LPV/r (BID y QD) en 689 pacientes que recibieron además TDF/FTC coformulados. La dosificación de LPV/r fue variable: 77% recibieron el LPV/r BID, 15% QD y, además, el 7% cambió de BID a QD durante el estudio. El 15% recibió LPV/r en cápsulas, el 2% en comprimidos y el 83% cambió de cápsulas a comprimidos durante el estudio. A las 48 semanas la proporción con CVP <50copias/ml (ITT) fue del 84% en el grupo de DRV/r y del 78% en el de LPV/r (IC95%, –0,3 a +11,2; p=0,062), demostrando la no inferioridad de DRV/r frente a LPV/r. Los pacientes tratados con DRV/r presentaron menos diarrea grado 2-4 que los tratados con LPV/r (4% frente al 10%) y las elevaciones lipídicas fueron menores (triglicéridos y colesterol total)285. A las 96 semanas, el 79% de los pacientes en la rama de DRV/r y el 71% en la LPV/r tenían CVP <50copias/ml, lo que confirmaba no solo la no inferioridad (diferencia estimada: 8,4%; IC95%, 1,9 a 14,8; p<0,001), sino también la superioridad de DRV/r sobre LPV/r (ITT, p=0,012). El 4% de los pacientes de la rama de DRV/r y el 9% de los de la rama de LPV/r abandonaron el tratamiento asignado286. A las 192 semanas, el 68,8% de los pacientes con DRV/r y el 57,2% de los tratados con LPV/r mostraron CVP <50copias/ml, corroborando la no inferioridad y superioridad del DRV/r. Se confirma así el buen perfil de tolerabilidad del DRV tras 4años de tratamiento287.
GEMINIEl estudio GEMINI comparó SQV/r (1000/100mgBID) frente a LPV/r (300/100mgBID, cápsulas) en 337 pacientes. Todos recibieron además TDF/FTC coformulados. A las 48 semanas la proporción con CVP <50copias/ml (ITT) fue del 64,7% en el grupo de SQV/r y del 63,5% en el grupo de LPV/r (IC95%, –9,6 a –11,9). El estudio demostró no inferioridad de SQV/r frente a LPV/r. Las elevaciones lipídicas fueron similares, con un incremento mayor de triglicéridos en el grupo de LPV/r y de colesterol LDL en el de SQV/r288.
BMS-089El estudio BMS 089 comparó ATV (400mgQD) frente a ATV/r (300/100mgQD). Se incluyeron 200 pacientes que recibieron además d4T de liberación retardada (100mgQD) y 3TC (300mgQD). A las 48 semanas, la proporción de pacientes con CVP <50copias/ml (ITT) fue del 75 (ATV/r) y del 70% (ATV). En este estudio se demostró la no inferioridad de ATV/r frente a ATV sin potenciar. Las causas de fracaso terapéutico fueron diferentes en los 2 brazos. Hubo más fracasos virológicos en la rama de ATV no potenciado (10 frente a 3; p no significativo). Los que fracasaron en la rama de ATV/r no tuvieron mutaciones en el gen de la proteasa, mientras que se detectaron en 3 de los 10 que fracasaron con ATV sin potenciar. También hubo más mutaciones a 3TC en el grupo no potenciado (7 de 10, frente a 1 de 3). Las suspensiones de tratamiento por hiperbilirrubinemia fueron más frecuentes con ATV/r. El estudio pone de manifiesto la mayor eficacia virológica y barrera genética de ATV/r289.
Estudio 1182.33El estudio 1182.33 intentó comparar 2dosis de TPV/r (500/100BID y 500/200BID) frente a LPV/r (400/100BID). El comité de vigilancia decidió parar el estudio por mayor tasa de elevación asintomática de enzimas hepáticas en la rama de TPV/r 500/200BID y por no alcanzar el criterio de no inferioridad a la semana 60 en la rama de TPV/r 500/100BID. Debido a estos resultados, no se recomienda el uso de TPV/r en terapias de inicio (número de identificación en ClinicalTrials.gov NCT00144105).
Estudio 730La combinación TDF/FTC+LPV/r (comprimidos, BID) se ha comparado con la combinación TDF/FTC+LPV/r (comprimidos, QD) en 664 pacientes que recibían el primer tratamiento. Este ensayo clínico demuestra la no inferioridad de LPV/r administrado una vez al día frente a LPV/r administrados 2 veces al día. La proporción de pacientes con cargas virales <50copias/ml (ITT) fue del 77% en el grupo QD y del 76% en el grupo BID. Durante las primeras 8 semanas del estudio los pacientes en cada grupo fueron aleatorizados además a recibir las cápsulas o los comprimidos de LPV/r, sin que se encontraran diferencias entre ambas presentaciones respecto a la incidencia de efectos adversos o a discontinuaciones por toxicidad280.
Estudio CASTLEEste ensayo compara la combinación TDF/FTC+ATV/rQD con la combinación TDF/FTC+LPV/r (cápsulas) BID en 883 pacientes sin tratamiento previo, demostrando la no inferioridad de ATV/r frente a LPV/r en su forma de cápsulas. La proporción de pacientes con cargas virales <50copias/ml (ITT) fue del 78% en el grupo de ATV/r y del 76% en el grupo de LPV/r. ATV/r mostró mejor perfil lipídico (colesterol total, triglicéridos y colesterol no-HDL). La ictericia y la hiperbilirrubinemia fueron más frecuentes en el grupo de ATV/r, mientras que la diarrea y las náuseas lo fueron en el grupo de LPV/r290. A las 96 semanas, el 74% frente a 68% de los pacientes en las ramas de ATV/r y de LPV/r, respectivamente, tenían una CVP <50copias/ml (ITT, p<0,05), con lo que se confirmaba la no inferioridad de ATV/r con respecto a LPV/r. Los abandonos en ambas ramas fueron del 7%291.
Resumen sobre ensayos de inhibidores de la proteasa en pacientes sin terapia previaLos estudios han demostrado que la administración de un IP (LPV, SQV, FPV, ATV, DRV) potenciado tiene ventajas de eficacia y barrera genética respecto a los IP no potenciados, y que el principal inconveniente de la potenciación es el aumento de efectos adversos.
Recomendaciones sobre inhibidores de la proteasa- •
Como IP de primera elección se recomienda ATV/r QD, DRV/r QD, LPV/r BID o QD (A-I).
- •
FPV/r o SAQ/r se pueden utilizar como pautas alternativas (B-III).
Los inhibidores del correceptor CCR5 actúan bloqueando la entrada de VIH-1 en la célula diana. Estos fármacos son activos solamente si el virus tiene tropismo R5. MVC es el inhibidor del correceptor CCR5 que ha sido aprobado para tratamientos en pacientes pretratados con tropismo R5 (tabla 8).
Antagonistas del correceptor CCR5 e inhibidores de la integrasa
| Grupo terapéutico | Antagonistas correceptor CCR5 | Inhibidores de la integrasa |
| Nombre genérico | Maraviroc | Raltegravir |
| Nombre comercial | Celsentri® | Isentress® |
| DosisRecomendación | 150, 300 o 600mg BID dependiendo de las interacciones con otros fármacos. 300mg BID en ausencia de inhibidores o inductores de CYP3A4Puede tomarse con o sin alimentos | 400mg BIDPuede tomarse con o sin alimentos |
| Presentación comercial | Comp. de 150 y de 300mg | Comp. de 400mg |
| Biodisponibilidad oral | 23-33%a23% (dosis única de 100mg)a33% (estimada para 300mg)a | No se ha determinado su biodisponibilidad absoluta en humanosa |
| Efecto de los alimentos | Un desayuno rico en grasa redujo el AUC un 33%. Sin embargo, dado que no hubo restricciones alimentarias en los estudios de eficacia, puede administrarse con o sin alimentosb | Una comida con contenido de grasa moderado aumentó el 13% el AUC. Una comida con elevado contenido graso duplicó el AUC. En general, los alimentos aumentaron la variabilidad farmacocinética. Sin embargo, dado que no hubo restricciones alimentarias en los estudios de eficacia, puede administrarse con o sin alimentosb |
| Semivida plasmática | 13,2 ha | 9 ha |
| Cmax | 0,618 μg/ml (VIH-1+asintomáticos con 300mg/12h)b | 4,5 μM (IC90%, 2,0-10,2) (=2,17 μg/ml) |
| Cmin | 0,034 μg/ml(VIH-1+asintomáticos con 300mg/12h)b | 0,14 μMb (=0,068 μg/ml) |
| AUC | AUC0-12h: 2,550 μg·h/ml (VIH-1+asintomáticos con 300mg/12h)b | AUC0-12h: 14,3 μM·hb (IC90%, 7,6 a 26,6) (=6,89 μg/ml) |
| CI50/90 frente a VIH-1 in vitro | CI50:0,1 a 4,5 nanoM (0,05 to 2,3 nanog/ml)b(1 nanoM=0,5 nanog/ml)bCI90: 0,57 (0,06-10,7) nanog/mla | CI95: 31±20 nanoMa(=14,9 nanog/ml) |
| Actividad | VIH-1 tropismo R5 | VIH-1 y VIH-2, tropismo R5, X4 y dual |
| Penetración en LCR (LCR:plasma) | Grado 3 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) | Penetración insignificanteaLas concentraciones de raltegravir en LCR (LCR 14,5ng/ml; conc. plasmáticas 261ng/ml) fueron 4,5 veces superiores a la CI50 para la cepa salvaje del virus, tomando como CI50 3,2ng/ml (Croteau D. AAC 2010;54:5156-5160)Grado 3 de penetración en LCR según la clasificación del estudio CHARTER (de 1 a 4, menor a mayor) (Letendre S Poster 430. Croi 2010) |
| Metabolización | CYP3A4(No inductor, ni inhibidor) | Glucuronidación (UGT1A1)(No inductor, ni inhibidor de CYP3A4 ni de UGT1A1) |
| Efectos adversos | Náuseas, vómitos, flatulencia, dolor abdominalParestesia, disgeusiaErupción cutáneaAstenia | Diarrea, náuseasCefalea |
| Interacciones | ||
| Asociaciones contraindicadasc | Hypericum perforatum (hierba de San Juan)Combinación de 2 inductores enzimáticos importantes (p. ej.: rifampicina+efavirenz) | No se han descrito |
AUC: área bajo la curva; BID: dos veces al día; LCR: líquido cefalorraquídeo.
Información procedente de la ficha técnica europea. EPARS: European Public Assessment Reports [consultado 14 Dic 2011]. Disponble en: http://www.ema.europa.eu/ema/index.jsp?curl=pages/includes/medicines/medicines_landing_page.jspμrl=menus/medicines/medicines.jsp∣=
Información procedente de la ficha técnica americana (fuentes: FDA and First Data Bank, Inc.) [consultado 14 Dic 2011]. Disponible en: http://www.rxlist.com/drugs/alpha_a.htm
No se han incluido en todas las posibles interacciones con los FAR, dado que existen diversas páginas web dedicadas a esta finalidad que pueden facilitar la búsqueda: www.interaccionesvih.com (en castellano) y www.hiv-druginteractions.org (en inglés). Debido a que la información científica relacionada con los fármacos antirretrovirales se renueva constantemente, se recomienda consultar también la ficha técnica de los fármacos y la información actualizada ofrecida por las distintas compañías farmacéuticas y las autoridades sanitarias.
El estudio MERIT es un ensayo que comparó MVC (300mgBID), con MVC (600mgQD) con EFV (600mgQD) en pacientes infectados por VIH-1 R5-trópico y sin terapia previa. Los pacientes recibieron además AZT/3TC. El grupo de MVCQD fue interrumpido en la semana 16 por no alcanzar el criterio virológico definido en el protocolo. A las 48 semanas, la proporción de pacientes con CVP <50copias/ml (ITT) fue del 65,3 y del 69,3% en el grupo de MVC y de EFV (límite inferior del IC, 97,5%, –10,9%). La proporción con CVP <400copias/ml (análisis por intención de tratar) fue del 70,6 y del 73,1% en el grupo de MVC y de EFV (límite inferior del IC 97,5%, ≤9,5%). El límite inferior del IC al 97,5%, de no inferioridad, que se estableció para este ensayo clínico fue de –10%. Por lo tanto, el estudio demostró la no inferioridad de MVC para el criterio de 400copias/ml pero no para el de 50copias/ml. La discontinuación del TAR por falta de eficacia fue más frecuente con MVC (11,9%) que con EFV (4,2%), pero por efectos adversos fue mayor con EFV (13,6%) que con MVC (4,2%). La recuperación inmunológica fue mayor con MVC (170 frente 144 células/μl)292,293. En un reanálisis post-hoc en el que se excluyeron 107 pacientes (15%) con virus X4 o D/M gracias a un ensayo de tropismo más sensible, el límite inferior de no inferioridad al 97,5% para la diferencia entre tratamientos se situó por encima de –10% para cada objetivo, consiguiendo la no inferioridad de MVC frente a EFV293.
Recomendación- •
MVC solo debe emplearse como tratamiento de inicio en pacientes con virus con tropismo R5, cuando no sea posible un tratamiento con ITINN, un IP o un InInt (C-I). La recomendación se basa en resultados del estudio MERIT.
Los inhibidores de la integrasa (InInt) actúan alterando la integrasa viral que no pueden unir los extremos reactivos del ADN viral al ADN celular (tabla 8).
Ensayos que avalan la recomendación de inhibidores de la integrasaEl estudio STARTMRK es un ensayo clínico, aleatorizado, doble ciego, multicéntrico e internacional que compara EFV con RAL, ambos combinados con TDF/FTC en 566 pacientes sin TAR previo294. El objetivo primario de eficacia fue la consecución de una CVP <50copias/ml a la semana 48. El margen de no inferioridad fue del 12%. El 53% de los pacientes tenían carga viral basal >1 00.000copias/ml y el 47% una cifra de CD4 <200células/μl. El objetivo primario del estudio se consiguió en el 86,1% de los pacientes del grupo de RAL y en el 81,9% del grupo de EFV (diferencia, 4,2%; IC95%, –1,9 a +10,3). El grupo de RAL tardó menos tiempo en alcanzar la indetectabilidad que el grupo de EFV (p<0,0001). Los efectos adversos relacionados con los fármacos fueron más frecuentes en el grupo de EFV que en el de RAL (p<0,0001). La comunicación de los resultados a 156 semanas del estudio STARTMRK confirma la eficacia virológica e inmunológica tanto de RAL o EFV combinados con TDF/FTC295.
En el estudio QDMRK se comparó RAL 800mgQD frente a RAL 400mgBID, ambos en combinación con TDF/FTC en 775 pacientes sin TAR previo con el objetivo de investigar la no inferioridad de la pauta QD frente a la BID con un margen de no inferioridad definido de antemano de –10%. En el análisis primario de eficacia a 48 semanas la proporción de pacientes con CVP <50copias/ml en los brazos QD y BID fue del 83,2% y del 88,9% (diferencia, –5,7; IC95%, –10,7 a +0,83). La respuesta virológica fue menor con RALQD que con RALBID, independientemente de la CVP basal. Se documentaron mutaciones de resistencia a RAL tras el fracaso virológico en 9/27 (33%) y 2/12 (17%) pacientes evaluables de las pautas QD y BID, respectivamente. La concentración media de RAL en el valle resultó inferior en el grupo QD (83nM) que en el grupo BID (380nM). El fracaso virológico fue más frecuente en los pacientes que recibían RALQD y que tenían concentraciones bajas de RAL. No hubo diferencias en seguridad entre ambos brazos de tratamiento. Los resultados de este estudio muestran que la eficacia virológica de RAL 800mgQD es inferior a RAL 400mgBID cuando se administra con TDF/FTC296.
Recomendación- •
RAL puede emplearse como tratamiento de inicio en dosificación BID combinado con TDF/FTC (A-I).
La idea de utilizar pautas de TAR libres de ITIAN surgió en un momento en que los fármacos de esta familia tenían una toxicidad significativa, como por ejemplo lipoatrofia (d4T, ddI, AZT), neuropatía periférica (d4T y ddI), pancreatitis aguda (ddI y d4T) y mielosupresión (AZT). Además, las pautas libres de ITIAN resultaban atractivas porque llevaban asociada una reducción en el número de pastillas que, al menos teóricamente, podían mejorar el cumplimiento terapéutico y la calidad de vida. La necesidad de pautas libres de ITIAN es hoy en día menos acuciante, puesto que las pautas de ITIAN actualmente recomendadas (FTC/TDF y 3TC/ABC) presentan ventajas indudables con respecto a otras que actualmente se consideran alternativas. Tanto FTC/TDF como 3TC/ABC resultan muy eficaces, pueden administrarse coformuladas en régimen QD y apenas tienen toxicidad aguda (en ausencia del HLA-B*5701). La toxicidad a medio y largo plazo tanto de FTC/TDF como de 3TC/ABC también es menor que otras combinaciones de ITIAN consideradas actualmente como alternativas, aunque conviene mencionar la toxicidad renal (poco frecuente) y ósea (de significado clínico todavía incierto) del TDF y la asociación entre el uso de ABC y el infarto agudo de miocardio, cada vez más puesto en duda.
Monoterapia con inhibidores de la proteasaEn el estudio MONARK se comparó la eficacia y la seguridad de LPV/r en monoterapia frente a LPV/r+AZT/3TC como TAR de inicio en pacientes con CVP basal <100.000copias/ml. En la semana 48, por ITT, lograron CVP <50copias/ml 53 de 83 pacientes (64%) en el brazo de monoterapia y 40 de 53 (75%) en el brazo de triple terapia (p=0,19). En un análisis OT, la proporción de pacientes con CVP <50copias/ml en la semana 48 fue del 80 y del 95% para los pacientes con monoterapia y triple terapia, respectivamente (p=0,02)297.
Combinaciones de inhibidores de la proteasa/ritonavir con ITINNEn el estudio ACTG5142 se compararon 3 pautas como TAR de inicio EFV+2ITIAN, LPV/r+2ITIAN y una pauta libre de ITIAN: EFV+LPV/r. Se aleatorizaron en total 757 pacientes con una mediana de CD4 de 191células/μl y una mediana de CVP de 4,8log10 copias/ml. El tiempo hasta el fracaso virológico resultó más largo para la pauta de EFV+2ITIAN que para LPV/r+2ITIAN (p=0,006), pero no resultó diferente para EFV+LPV/r en comparación con las otras 2 pautas con ITIAN. En la semana 96, la proporción de pacientes con CVP <50copias/ml fue del 89% en el grupo de EFV, del 77% en el grupo de LVP/r y del 83% en el grupo de EFV+LPV/r (p=0,003 para la comparación entre EFV y LPV/r). No se observaron diferencias en el tiempo hasta la discontinuación del tratamiento por efectos tóxicos. En los pacientes con fracaso virológico, la emergencia de cepas con mutaciones de resistencia resultó más frecuente en el brazo libre de ITIAN que en los brazos con ITIAN. De este estudio se puede concluir que el fracaso virológico es menor con EFV que con LPV/r cuando se combinan con ITIAN, y que la pauta libre de ITIAN formada por EFV+LPV/r tiene una eficacia similar a la pauta de EFV+2ITIAN pero se asocia con más resistencia farmacológica en caso de fracaso271.
Combinaciones de inhibidores de la proteasa potenciados con ritonavir con raltegravirEn el estudio SPARTAN se incluyeron pacientes sin TAR previo que fueron aleatorizados en proporción 2:1 a recibir ATV sin potenciar 300mgBID+RAL 400mgBID (n=63) o bien una combinación estándar de ATV/r 300/100mg+FTC/TDF (n=31). El estudio fue interrumpido en la semana 24 por problemas de eficacia virológica y de seguridad. Durante las primeras 24 semanas se documentó fracaso virológico en 11 pacientes del brazo ATV+RAL y en 8 del brazo ATV/r+FTC/TDF. Resultaron aptos para el estudio genotípico de resistencias (CVP >4.000copias/ml) 6 aislados del brazo ATV+RAL en los que se detectaron mutaciones de resistencia a RAL en 4 (en el quinto se documentó resistencia fenotípica a RAL). Solo un aislado del brazo ATV/r+FTC/TDF cumplió criterios para la genotipificación que no desveló ninguna mutación de resistencia. Hubo discontinuaciones por efectos adversos en 4/63 (6,3%) de los pacientes del brazo ATV+RAL y en ninguno de los pacientes del brazo ATV/r+FTC/TDF. Se documentó elevación de bilirrubina total grado 4 en 13 (20,6%) de los pacientes con ATV+RAL y en ninguno de los pacientes del brazo ATV/r+FTC/TDF298.
En el estudio PROGRESS se comparó LPV/r+RAL con LPV/r+TDF/FTC en 206 pacientes sin TAR previo. El objetivo primario de eficacia fue el logro de una CVP <50copias/ml en la semana 48 por ITT-TLOVR. El objetivo primario del estudio se consiguió en el 83,2% de los pacientes del grupo de LPV/r+RAL y en el 84,8% del grupo de LPV/r (diferencia, –1,6%; IC95%, –12,0 a –8,8). El grupo con RAL tardó menos tiempo en alcanzar la indetectabilidad que el grupo con TDF/FTC (p<0,001). La proporción de pacientes que interrumpió el estudio como consecuencia de los efectos adversos relacionados con el TAR fue del 2,0% en la rama de LPV/r+RAL y del 1,9% en la de LPV/r+TDF/FTC299.
El estudio ACTGA5262 fue un estudio de brazo único donde se trataron 112 pacientes sin TAR previo con la combinación de DRV/r+RAL. Se consideró que existía fracaso virológico ante cualquiera de las 3 siguientes circunstancias: a) CVP confirmada ≥1.000copias/ml en la semana 12; b) incremento de la CVP >0,5log10 copias/ml desde la semana 4 a la semana 12, o c) CVP >50copias/ml en o a partir de la semana 24. Según un análisis por ITT se documentó fracaso virológico a 24 semanas en el 16% de los pacientes (IC95%, 10 a 24%) y a 48 semanas en el 26% (IC95%, 19 a 36%). En un análisis ajustado por sexo y edad, el fracaso virológico se asoció con CPV >100.000copias/ml (HR: 3,76; IC95%, 1,52 a 9,31; p=0,004) y con CD4+ bajos (0,77 por cada incremento de 100células/μL; IC95%, 0,61 a 0,98; p=0,037). Las mutaciones de resistencia a RAL resultaron frecuentes en los pacientes con fracaso virológico y CPV >1 00.000copias/ml300.
Combinaciones de inhibidores de la proteasa potenciados con ritonavir con maravirocEn el estudio A4001078 se aleatorizó a 121 pacientes sin TAR previo infectados por cepas de VIH-1 R5 trópicas a ATV/r+MVC 150mg al día QD o a ATV/r+FTC/TDF. Todos los pacientes tratados con MVC tuvieron concentraciones plasmáticas superiores a la IC50 del virus a lo largo de las 24h del intervalo de dosis. En la semana 24 tenían CPV <50copias/ml 54 de 61 (89%) pacientes aleatorizados a FTC/TDF y 48 de 60 (80%) pacientes aleatorizados a MVC. Se documentó hiperbilirrubinemia de grado 3-4 en 35 (59,3%) de los pacientes tratados con MVC y en 30 (49,2%) de los tratados con FTC/TDF. De 5 pacientes con fracaso con muestras disponibles para genotipificación (3 con MVC y 2 con TDF/FTC), en ninguno se documentaron mutaciones de resistencias a fármacos ni tampoco hubo cambio de tropismo en los tratados con MVC301.
Se ha comunicado un pequeño estudio piloto en pacientes sin TAR previo en el que se ha estudiado la combinación de LPV/r+MVC QD en 17 pacientes frente a LPV/r+TDF/FTC en 15 pacientes sin que se observaran diferencias en eficacia y seguridad entre los brazos en la semana 24302.
Recomendaciones- •
La monoterapia con un IP/r no se recomienda como primer tratamiento.
- •
No se deben usar pautas libres de ITIAN para el TAR de inicio (A-III). Esta recomendación se base en los siguientes puntos:
- -
La necesidad de TAR de inicio sin ITIAN es ahora menos acuciante que en el pasado, dado que los ITIAN de elección actuales (FTC/TDF, 3TC/ABC) son más eficaces y seguros que los usados previamente.
- -
De los estudios publicados se puede concluir que algunos fármacos (p.ej., RAL) parecen mejor protegidos en combinación con 2ITIAN que en biterapia con un IP/r.
- -
Ninguna pauta sin ITIAN ha demostrado hasta la fecha claras ventajas frente a la triple terapia desde el punto de vista de la eficacia y seguridad.
- -
Varios ensayos clínicos han estudiado el momento idóneo de iniciar el TAR en pacientes con infecciones oportunistas diagnósticas de sida. El ACTGA5164303 incluyó a pacientes con infecciones oportunistas diferentes de la tuberculosis y demostró que el TAR precoz (administrado antes de las 2 semanas del inicio del tratamiento del episodio oportunista) redujo de forma significativa (49%) el riesgo de progresión clínica (nueva infección oportunista o muerte) con respecto a diferir el TAR (entre 30 y 270 días). En varios estudios se demuestra un excelente resultado del TAR precoz en pacientes con tuberculosis (véase más adelante) que no se ha podido confirmar en la meningitis tuberculosa y criptocócica. Dos ensayos clínicos efectuados respectivamente en Vietnam y en Uganda demostraron que el TAR precoz no redujo la mortalidad de la meningitis tuberculosa304 y la aumentó en la meningitis criptocócica305. Se desconocen las causas, pero probablemente el peor manejo clínico de estas 2 infecciones oportunistas en países con escasos recursos y el síndrome inflamatorio de reconstitución inmune (SIRI) en un compartimento cerrado como el SNC podrían justificarlo.
Con respecto a las neoplasias asociadas al sida (sarcoma de Kaposi, linfoma y carcinoma de cérvix), el TAR debe iniciarse de forma precoz, evitando en lo posible en los pacientes que reciban quimioterapia la utilización de pautas con inhibidores de la proteasa debido a que aumentan su toxicidad.
Recomendaciones- •
En pacientes que se diagnostican simultáneamente de la infección VIH-1 y de una infección oportunista definitoria de sida, el TAR debe administrarse precozmente (en el primer mes e idealmente en las primeras 2 semanas) (A-I).
- •
Los pacientes con meningitis criptocócica (y tuberculosa) deben seguir controles estrictos durante el tratamiento, ya que son un grupo difícil de tratar por la gravedad intrínseca de la infección y las consecuencias nocivas de la recuperación inmunológica (SIRI) (B-II).
Se entiende por simplificación del TAR el cambio de un esquema terapéutico que ha conseguido la supresión de la replicación viral por otro más sencillo que sigue manteniendo la supresión. Sus objetivos son mejorar la calidad de vida, facilitar la adherencia y prevenir o revertir algunos efectos adversos.
Con la simplificación se consigue reducir el número de comprimidos o la frecuencia de tomas, aprovechar la comodidad de las coformulaciones, eliminar las restricciones alimentarias, mejorar los efectos secundarios y reducir o eliminar las interacciones.
Esta estrategia empezó a utilizarse con la aparición de los ITINN, que permitían simplificar las pautas de tratamiento con IP de primera generación, que eran complejas y en general tóxicas.
Si bien en la actualidad la mayoría de pacientes inician tratamiento con pautas de TAR más simples, con los nuevos fármacos y las coformulaciones existen cada vez más opciones para simplificar a pautas más cómodas y mejor toleradas.
Se puede simplificar el TAR reduciendo el número de fármacos, el número de comprimidos o el número de tomas.
Reducción del número de fármacosLos primeros estudios de simplificación del TAR tuvieron como objetivo la reducción del número de fármacos en lo que se denominó estrategia de inducción-mantenimiento, consistente en una primera fase de inducción con 3 o 4 antirretrovirales seguida del mantenimiento con menos de 3 fármacos.
Los resultados de los primeros ensayos en los que se evaluó esta estrategia a partir de pautas con IP de primera generación fueron desalentadores. Los estudios más recientes han explorado la simplificación a monoterapia con IP/r, tras un período de inducción con triple terapia con pautas que incluyen ITIAN, y el mantenimiento con triple terapia con 2ITIAN y un IP no potenciado (ATV) después de un período de inducción con IP/r (ATV/r).
Terapia de mantenimiento con un inhibidor de la proteasa potenciado con ritonavirSe ha explorado la estrategia de simplificar a monoterapia con LPV/r, tras un tiempo de inducción con triple terapia que incluye a este fármaco. El estudio OK04 incluye a 205 pacientes con CVP indetectable durante al menos 6 meses (mediana de 28) que estaban tomando un TAR que incluía LPV/r asociado a 2ITIAN. Se trata de un estudio aleatorizado, abierto, de no inferioridad, que comparaba la estrategia de continuación del tratamiento triple frente a la monoterapia con LPV/r, considerando válida la reinducción con 2ITIAN si aparecía rebrote viral. A las 48 semanas el porcentaje de pacientes sin fracaso virológico fue del 90 y del 94%, respectivamente (diferencia, –4%; límite superior del IC95% para la diferencia, 3,4%, cumpliendo el criterio de no inferioridad de la monoterapia con o sin reintroducción de los ITIAN frente al tratamiento triple). El porcentaje de pacientes con CVP <50copias/ml a las 48 semanas (ITT), considerando las reinducciones como fallos, fue del 85% en el grupo de monoterapia y del 90% en el de continuación (p=0,31). Los episodios de viremia de bajo nivel, entre 50 y 500 copias/ml, fueron más frecuentes en los pacientes tratados con monoterapia (4 frente a ninguno)306.
La terapia de mantenimiento con LPV/r fue evaluada en un ensayo clínico en el que se incluyeron 155 pacientes sin TAR previo a los que se aleatorizó 2:1 a iniciar tratamiento con ZDV/3TC junto con LPV/r (n=104) o con EFV (n=51). Entre las 24 y 48 semanas de tratamiento y tras al menos 3 controles con CVP <50copias/ml, los pacientes que tomaban LPV/r pasaron a mantenimiento con LPV/r en monoterapia. Considerando fracaso a cualquier viremia positiva, a las 96 semanas de seguimiento el 48% de los pacientes en tratamiento con LPV/r y el 61% con EFV presentaban CVP <50copias/ml (IC95% de la diferencia, –29% a 4%; p=0,17). En un nuevo análisis en el que se incluyeron como respondedores a los pacientes que tras reintroducir los mismos ITIAN consiguieron de nuevo CVP <50copias/ml, el 60% de pacientes en tratamiento con LPV/r y el 63% con EFV respondieron al tratamiento (IC95%, –19% a +13%, p=0,73). Se objetivaron viremias de bajo nivel en los pacientes en monoterapia. Las alteraciones lipídicas grado 3-4 fueron más frecuentes en el grupo del LPV/r307.
En estos 2 estudios se pone de manifiesto la importancia del periodo durante el cual la CVP permanece indetectable antes del paso a monoterapia. Otros estudios, como el KalMo, confirman estos resultados308, pero en el caso del MOST309 tuvo que detenerse precozmente. Se trataba de un ensayo clínico en el que se incluía a pacientes con carga viral indetectable que se aleatorizan a continuar con el mismo tratamiento o a pasar a monoterapia con LPV/r. El objetivo primario era el fallo virológico en el SNC y/o el tracto genital. El fallo virológico a nivel sanguíneo se definió como la presencia de 2 cargas virales consecutivas superiores a 400células/μl. Se incluyeron 60 pacientes, y 6 pacientes de la rama de monoterapia presentaron fallo virológico, todos ellos con nadir de CD4 <200células/μl y en las primeras 24 semanas de tratamiento. Además, 5 de ellos tenían CVP elevada en el líquido cefalorraquídeo (LCR) y 4 sintomatología neurológica. La reintroducción de los ITIAN bloqueó de nuevo la replicación viral. Los autores concluyeron que esta es una estrategia que no se puede recomendar de forma general y que hay que seleccionar a los pacientes.
La estrategia de mantenimiento con un IP/r ha sido también explorada con ATV/r310 y DRV/r311–316.
Se dispone de resultados preliminares de 2 estudios piloto, abiertos, de un solo brazo de simplificación a ATV/r: el ACTG5201310 y el OREY317. En el estudio OREY se incluyeron 61 pacientes que no habían tenido ningún fracaso previo (CVP <50copias/ml al menos 24 semanas). En el análisis a las 48 semanas, el 79% de los pacientes tenía una CVP <400copias/ml. La reintroducción de la triple terapia fue generalmente satisfactoria (7 de 9 pacientes). El desarrollo de mutaciones primarias a IP fue raro317. No se han realizado estudios aleatorizados con ATV/r en monoterapia.
Con DRV/r, se han realizado 2 ensayos clínicos aleatorizados importantes: el MONET y el MONOI. En el estudio MONET311 se incluyeron 256 pacientes en TAR con 2ITIAN y un ITINN o un IP/r sin experiencia previa a DRV/r ni historia de fallo virológico, con carga viral indetectable (<50copias/ml) durante al menos 6 meses. Se les aleatorizó a DRV/r (800/100QD) (n=129) en monoterapia o en combinación con 2ITIAN optimizados (n=127). Se trata de un estudio de no inferioridad en el que el objetivo primario es el tiempo hasta la pérdida de la respuesta virológica (TLOVR). Se definió el fracaso terapéutico por la presencia de 2 determinaciones consecutivas de CVP >50copias/ml antes de la semana 48 o por la suspensión del tratamiento en estudio. En el análisis a la semana 48 se confirmaba la no inferioridad de la rama de DRV/r en monoterapia. En el análisis por intención de tratar, considerando cambio de tratamiento como un fracaso, el 85,3% de los pacientes que tomaban DRV/r frente al 84,3% de los que tomaban además 2ITIAN presentaban CVP indetectable (–1; límite del IC95%, –9,9). En cuanto a la aparición de resistencias, se detectó un paciente por rama con resistencia genotípica, pero no fenotípica a DRV. A la semana 96 no pudo demostrarse la no inferioridad de la rama de monoterapia en el análisis primario (CVP <50copias/ml, TLOVR, cambio=fracaso): 78% frente a 82% en los brazos de monoterapia y triple terapia (IC95%, –14,3% a +5,8%). La tasa de blips y discontinuaciones fue ligeramente superior en la rama de monoterapia, si bien en la mayoría de los casos se observó una resupresión posterior con el mismo tratamiento o tras intensificación315. En un análisis multivariante de los factores relacionados con la pérdida de respuesta al tratamiento, el único factor encontrado ha sido la coinfección VIH-1-VHC.
En el estudio MONOI316 se incluyeron pacientes en TAR que presentaban CVP <400copias/ml durante los 18 meses previos y CVP <50copias/ml en el momento de la inclusión, sin historia de fallo virológico a IP y que no habían recibido nunca DRV/r. Constaba de 2 fases: en la primera se introducía en el tratamiento DRV/r en la semana –8 y en la segunda se aleatorizaba 1:1 a DRV/r (600/100mgBID) o a DRV/r (600/100BID)+2ITIAN. El objetivo primario era la proporción de pacientes que mantenían la respuesta virológica en la semana 48 (CVP <400copias/ml), aunque el seguimiento fue más prolongado. En la fase inicial se incluyeron 242 pacientes y se aleatorizaron 226. En el análisis por protocolo, DRV/r en monoterapia logró demostrar la no inferioridad (delta 10%) frente a la triple terapia (94,1% frente al 99,0%; IC95%, –9,1% a –0,8%), pero no fue así en el análisis por ITT (87,5% frente a 92%; IC95%, –11,2% a +2,1%). Se produjeron 3 fracasos virológicos (>400copias/ml) en pacientes con DRV/r en monoterapia, sin detectarse mutaciones de resistencia para DRV, y con posterior resupresión viral tras la reintroducción de los ITIAN. Los factores asociados con fracaso virológico en pacientes en monoterapia con DRV/r fueron la presencia de un blip inicial, menor tiempo en TAR antes de la monoterapia y una adherencia subóptima durante la monoterapia318.
En la semana 96, en el análisis por ITT, 91 de los 103 pacientes en el brazo de la monoterapia (88%; IC95%, 81 a 94) y 87 de 104 en el brazo de la triple terapia (84%; IC95%, 75 a 90) presentaron carga viral indetectable. Por protocolo, fueron 95 y 90%, respectivamente. Entre la semana 48 y la 96 se produjeron 6 fracasos virológicos: 2 en el brazo de la monoterapia y 4 en el de la triple terapia. Las causas principales fueron baja adherencia e interrupción del tratamiento. En los casos de fracaso en la monoterapia la reintroducción de análogos hizo recuperar la carga viral indetectable. No se produjeron mutaciones de resistencia a DRV ni acumulación de mutaciones a análogos en los pacientes que fracasaron319.
Si bien 2 pacientes con CVP indetectable presentaron síntomas neurológicos (cefalea y crisis convulsiva en un paciente con epilepsia no tratada) con carga viral detectable en el LCR, el análisis citobioquímico del LCR en ambos casos era normal. Este hallazgo cuestionaría la capacidad de la monoterapia para mantener la supresión del VIH-1 en el SNC. Recientemente se han presentado los datos de redistribución de grasa corporal, observándose menores cambios en la rama que no llevaba ITIAN, al igual que en otros estudios320.
Recientemente se han publicado los resultados de una revisión sistemática de los ensayos clínicos aleatorizados en los que se comparó la terapia de mantenimiento con IP/r frente a la triterapia en pacientes suprimidos321. Se analizaron los datos de 10 ensayos clínicos en los que se incluyó a 1.189 pacientes. Con el criterio de valoración más conservador (CVP <50copias/ml en 2 determinaciones consecutivas), el cociente de riesgos de supresión virológica a las 48 semanas de la monoterapia en comparación a la triterapia en el análisis por ITT fue de 0,94 (IC95%, 0,89 a 1,00) y en el análisis PP, de 0,93 (IC95%, 0,90 a 0,97). La reintroducción de los ITIAN en 44 pacientes con fracaso virológico logró la resupresión viral en el 93% de los casos. Los autores concluyen que los pacientes virológicamente bien suprimidos con una adherencia excelente podrían optar por la monoterapia de mantenimiento con IP/r si se considera de gran importancia evitar las complicaciones a largo plazo de los nucleósidos que están recibiendo. El incremento absoluto del riesgo de fracaso virológico al año con la monoterapia se sitúa aproximadamente en el 10-13% en el peor de los casos, con una alta probabilidad de recuperar el control virológico cuando se reintroducen los ITIAN. La monoterapia no sería una opción para médicos y pacientes que no estén dispuestos a aceptar ese riesgo. La ausencia de resultados de seguimiento a largo plazo y la escasez de datos en relación con la replicación del VIH-1 en el SNC son también obstáculos para recomendar un uso más extendido de esta estrategia.
Terapia de mantenimiento con atazanavir no potenciado con ritonavirSe trata de una estrategia de inducción-mantenimiento que consiste en iniciar un tratamiento con ATV/r y posteriormente suspender el RTV con el fin de evitar los efectos secundarios que produce el RTV incluso a dosis bajas. Los estudios más significativos son el INDUMA y el ARIES. El INDUMA322 es un estudio aleatorizado, abierto, multicéntrico de no inferioridad, en el que se incluyeron 252 pacientes sin tratamiento previo que iniciaron tratamiento de inducción con 2AN+ATV/r. En la semana 26-30, los que tenían CVP <50copias/ml y seguían con el tratamiento (172) se aleatorizaban 1:1 a continuar con el mismo tratamiento o a recibir 2ITIAN+ATV 400mgQD con un seguimiento de 48 semanas. El objetivo primario era la proporción de pacientes que mantenían CVP <50copias/ml a las 48 semanas. La mitad de los pacientes llevaban como pareja de ITIAN, ABC/3TC. En la semana 48 la rama de ATV demostró no inferioridad con respecto a la de ATV/r (la proporción de pacientes con CVP <50copias/ml fue del 75% en la rama de ATV/r [n=85] y del 78% en la rama de ATV [n=87], con una diferencia de 2,9 y un IC95% de –9,8 a +15,5). En cuanto al perfil de seguridad, se produjeron menos casos de hiperbilirrubinemia y de dislipemia en la rama de ATV. Los autores concluyen que esta es una opción en pacientes que no toman TDF. No se detectaron resistencias frente a IP en ninguno de los brazos entre los pacientes que presentaron fracaso virológico.
El estudio ARIES323,324 es un trabajo similar. Se trata de un ensayo clínico abierto, multicéntrico, de no inferioridad, en el que se incluye a pacientes sin tratamiento previo a los que se pauta ABC/3TC+ATV/r y posteriormente, en la semana 36, se aleatorizan (1:1) a seguir con el mismo tratamiento o a suspender el RTV durante 48 semanas si su CVP es <50copias/ml y no han presentado fallo virológico previo. Se aleatorizaron 419 pacientes, incluyéndose en el análisis a los 379 (90%) que completaron las 84 semanas de seguimiento. El objetivo primario era la proporción de pacientes con CVP <50copias/ml en la semana 84 (TLOVR). Los autores observan que la eficacia de ambos tratamientos es similar independientemente de la CVP basal (86% frente al 81% en los brazos de ATV y ATV/r, respectivamente; IC95%, –1,75% a +12,48%), siendo infrecuente el fallo virológico (2%). La eficacia se mantuvo en el análisis a las 144 semanas, y tanto el perfil lipídico como los valores de bilirrubina fueron más favorables en el grupo simplificado325.
Reducción del número de comprimidos y/o de dosisLa reducción del número de comprimidos y/o de dosis puede conseguirse sustituyendo el IP por un fármaco de otro grupo o utilizando fármacos que se presentan coformulados. Se ha evaluado la sustitución del IP/r por EFV, NVP o ABC y también por otro IP/r que se pueda administrar en QD.
Simplificación con efavirenzSe han realizado múltiples estudios para evaluar esta estrategia, muchos no comparativos. La mayoría de los ensayos comparativos incluyeron un escaso número de pacientes y casi todos se realizaron a partir de pautas con IP de primera generación. En general, esta estrategia fue comparable o mejoró los resultados virológicos en relación a la pauta comparadora con IP no potenciados de primera generación326–329.
En un estudio más reciente que incluyó 262 pacientes en TAR basado en IP/r y con CVP <50copias/ml, se cambió el TAR a EFV en una pauta QD (EFV+ddI+3TC) o BID (EFV con los ITIAN de base). El estudio era abierto, aleatorizado y de no inferioridad, y su objetivo primario era el mantenimiento de supresión virológica en la semana 48. La pauta QD no era inferior a la BID. En general, ambas pautas se asociaban con baja tasa de fallo virológico y con una mejora importante en la satisfacción de los pacientes, en la adherencia y en la calidad de vida. Los autores concluyeron que el cambio de un IP/r a EFV es seguro y bien tolerado330.
Simplificación con nelfinavirComo en el caso de EFV, la mayoría de los ensayos en los que se ha evaluado esta estrategia han incluido un escaso número de pacientes y casi todos se realizaron a partir de pautas con IP de primera generación En general, la eficacia terapéutica a las 24-48 semanas fue similar a la pauta de continuación con el IP no potenciado, y en la mayoría se observó una mejoría del perfil lipídico331–333. En uno de los estudios la eficacia virológica fue mayor en el grupo de simplificación334. En un estudio español reciente (MULTINEKA) se aleatorizó a 67 pacientes en tratamiento estable y con CVP <50copias durante al menos 6 meses a recibir LPV/r con NVP o con 2ITIAN. A las 48 semanas de tratamiento no se detectó fracaso virológico en ninguno de los pacientes. Se describió un posible beneficio en la toxicidad mitocondrial en los pacientes con NVP335.
La NVP está contraindicada en mujeres con >250CD4/μl y en varones con >400 por riesgo de hepatotoxicidad grave. Sin embargo, varios estudios independientes336–342 coinciden en señalar que cuando se introduce NVP como estrategia de simplificación en pacientes pretratados con CD4 por encima de esos límites, el riesgo de toxicidad es mucho menor que en los pacientes que no han iniciado tratamiento TAR. Estos resultados son suficientemente consistentes y han llevado a modificar la ficha técnica del producto (véase ficha técnica).
Simplificación con abacavir y otros análogos de nucleósidoLos resultados de los ensayos clínicos que han evaluado esta estrategia no han sido concluyentes y han puesto de manifiesto los riesgos de fracaso virológico asociados.
En el estudio TRIZAL y en otros, la eficacia fue similar, pero se observó una mayor incidencia de fracasos en pacientes que habían recibido tratamientos subóptimos329,343,344.
En el estudio TRIZEFAL, 209 pacientes fueron aleatorizados a recibir ZDV/3TC/ABC en combinación fija con EFV o LPV/r, durante 24-36 semanas. Los pacientes que alcanzaron CVP <50copias/ml en ambos brazos continuaron con ZDV/3TC/ABC. A las 72 semanas, en el análisis por intención de tratar solo el 31 y el 43% mantuvieron la CVP indetectable; el 34 y el 25% de ellos cambiaron la pauta por toxicidad345.
En distintos estudios se ha puesto de manifiesto la existencia de un riesgo elevado de fracaso terapéutico y desarrollo de mutaciones a ITIAN cuando se utilizan pautas de simplificación con 3TC/ABC+TDF346 y 3TC+ddI+TDF, por lo que se desaconsejan como estrategia de simplificación pese a su sencillez.
Comparación directa de efavirenz, nevirapina y abacavir en simplificaciónEn el ensayo NEFA se aleatorizaron 460 pacientes en tratamiento con 2ITIAN más un IP, con CVP <200copias/ml durante ≥6 meses347 a recibir NVP (n=155), EFV (n=156) o ABC (n=149). El 50, el 58 y el 46% de los pacientes, respectivamente, habían recibido tratamientos previos subóptimos con uno o 2ITIAN. La eficacia terapéutica (ITT) a las 48 semanas (CVP <200copias/ml) fue similar en los 3 grupos (77, 72 y 77%; p=NS). Se produjeron más fracasos virológicos con ABC (6, 4 y 12%; p<0,05), sobre todo en los pacientes que habían recibido previamente tratamientos subóptimos. Estos resultados se han confirmado a los 3 años348. El análisis genotípico de las cepas de los pacientes con fracaso virológico evidenció un número mayor de mutaciones de resistencias a ITIAN en los que recibieron ABC444. El número de pacientes que suspendió el tratamiento por efectos adversos fue menor en el grupo de ABC (17, 17 y 6%; p<0,01). La simplificación a cualquiera de los ITINN, sobre todo a NVP, produjo beneficios en el perfil lipídico, con reducción del colesterol no-HDL con ABC. Los niveles de triglicéridos se redujeron en los 3 brazos. Los marcadores de resistencia a la insulina mostraron una tendencia a la mejoría. Sin embargo, no mejoraron las alteraciones en la distribución de la grasa349,350.
Simplificación con atazanavirEl ATV es un IP de dosificación QD con buen perfil metabólico que ha permitido una nueva estrategia de simplificación en la que un IP sustituye a otro.
El SWAN es un estudio abierto en fase IIIb, en el que 419 pacientes en tratamiento estable con IP (potenciado o no) y con CVP indetectable se aleatorizaron (2:1) a ATV 400mgQD (en caso de tomar TDF se pautó ATV/r 300/100mg) (n=278) o continuar con el IP (n=141). A la semana 48 el fracaso virológico fue menor en los que simplificaron a pautas con ATV (7% frente a 16%; p<0,01)351. En cuanto a la seguridad, las suspensiones del tratamiento fueron más frecuentes en los pacientes del grupo control que en los que simplificaron a ATV (21% frente a 34%; p<0,01) y el perfil lipídico fue mejor en el grupo que simplificó a ATV. Los datos de los estudios ATAZIP y SIMPATAZ confirman la seguridad y la eficacia de esta estrategia de simplificación, en este caso cambiando LPV/r por ATV/r352,353.
El estudio REAL, del que se han presentado datos preliminares a las 48 semanas, es un ensayo clínico en el que se incluyó a pacientes en TAR estable durante al menos 12 semanas con pautas que contenían un IP administrado BID, con CVP indetectable y lipohipertrofia, a los que se aleatorizaba a continuar con el mismo tratamiento o cambiar el IP a ATV/r 300/100mg. El control inmunovirológico se mantuvo, se observó una mejoría del perfil lipídico en la rama de ATV pero no se objetivaron diferencias en cuanto a la composición corporal354.
Otra estrategia es la evaluada en el estudio AI424-067355, un ensayo abierto en el que se incluyeron 246 pacientes en tratamiento con IP/r y con hiperlipidemia y CVP <50copias/ml. Se aleatorizaron los pacientes a cambiar a ATV (400mg) en el día 1 (cambio inmediato) o mantener su tratamiento y cambiar a ATV (400mg) a las 24 semanas (cambio retrasado). A las 12 semanas, los pacientes que cambiaron a ATV mostraron una mejoría significativa de las cifras de colesterol LDL (–15 y +1%; p<0,0001). Los 2 grupos presentaron una eficacia virológica similar a las 48 semanas, aunque la frecuencia de fracaso terapéutico (CVP >50copias o discontinuación del tratamiento) superó el 20% en ambos. Los autores concluyen que el cambio inmediato o diferido de un IP potenciado a ATV no potenciado en pacientes con hiperlipemia se asocia con mejoría en los parámetros lipídicos sin pérdida de la supresión virológica.
Simplificación a pautas de administración una vez al díaEl cambio a un régimen QD es una de las formas de simplificación más atractivas en pacientes virológicamente suprimidos con pautas más complejas Esta estrategia se ha evaluado en varios ensayos clínicos.
En un ensayo realizado en Francia se aleatorizaron 355 pacientes virológicamente suprimidos con pautas que contenían IP (la mayoría no potenciados) a seguir con su TAR o cambiar a una terapia QD (ddI+FTC+EFV). A la semana 48, seguían con CVP indetectable el 87% de la rama QD y el 79% de los que no habían cambiado (p<0,05)356. En un estudio español no aleatorizado se analizó a 169 pacientes suprimidos con TAR de los que 84 siguieron su TAR y 85 cambiaron a una pauta con ddI+TDF+NVPQD; la eficacia virológica de la pauta QD fue buena (86% frente al 76%; ITT), pero los linfocitos CD4 disminuyeron en la rama QD con un decremento medio de 95 células/μl357.
Otros ensayos han confirmado que la combinación ddI+TDF es eficaz virológicamente pero la recuperación de linfocitos CD4 es menor o incluso se produce una caída de CD4 aunque la CVP esté suprimida. Este descenso era más patente cuando se administraban las dosis estándar (plenas) de ddI358. Los regímenes de administración QD que contengan la combinación ddI+TDF deben evitarse. De hacerlo, se debe reducir la dosis de ddI a 250mg/día en pacientes con más de 60kg de peso y a 200mg/día en pacientes por debajo de dicho peso.
Con la aparición de las combinaciones a dosis fijas de ITIAN administrados QD, las pautas de TAR se han simplificado aún más. Estas pautas se emplean cada vez más en terapia de inicio y diversos ensayos clínicos han demostrado que son eficaces y seguras en simplificación. El SWEET es un ensayo clínico en el que 234 pacientes en tratamiento durante al menos 6 meses con ZDV/3TC (coformulados)+EFV y con CVP <50copias/ml se aleatorizaron a TDF/FTC (coformulados)+EFV o a seguir con el mismo tratamiento. A las 24 semanas se observó una mejoría en las cifras de hemoglobina y en el perfil lipídico en la rama de TDF/FTC, manteniéndose la respuesta al tratamiento (CVP <50copias/ml, 93% frente al 88%; p=0,26). A las 48 semanas359 el 5% de los pacientes que continuaron con ZDV/3TC y el 3% de los que cambiaron a TDF/FTC discontinuaron el tratamiento por efectos adversos. No se objetivaron diferencias significativas entre las 2 ramas (85% de los pacientes que continuaron el tratamiento frente al 88% de los que cambiaron tenían CVP <50copias/ml; ITT). En un subestudio de 100 pacientes a los que se realizó DEXA del tejido graso, se observó que la grasa se mantuvo o aumentó en los pacientes que cambiaron a TDF/FTC, pero disminuyó en el grupo que continuó con ZDV/3TC (diferencia media de 448g; IC95%, 57 a 839g; p=0,025). No se observaron diferencias entre los 2 grupos en cuanto a toxicidad renal. Los investigadores concluyeron que el cambio de ZDV/3TC por TDF/FTC en pacientes en tratamiento con EFV y respuesta virológica mantenida es seguro desde el punto de vista virológico y se asocia con un incremento de la cifra de hemoglobina y una mejoría de los parámetros lipídicos y de la distribución de la grasa corporal.
Los beneficios del cambio de ZDV/3TC a TDF/FTC fueron confirmados en un estudio español, el ensayo RECOMB. En este ensayo abierto se incluyó a 80 pacientes con CVP <50copias/ml en tratamiento con ZDV/3TC (+IP o ITINN), a los que se aleatorizó a seguir con ZDV/3TC o cambiar a TDF/FTC. En la semana 24, el 85% de los pacientes en tratamiento con TDF/FTC presentaban CVP <50copias/ml, frente al 80% con ZDV/3TC (p=0,77)360. Se observó además un incremento significativo de grasa en las extremidades en los pacientes cuya masa grasa era <7,2kg basalmente. Por ultimo, mejoraron las cifras de colesterol LDL en la rama de TDF/FTC. A las 72 semanas361, el 90% de los pacientes que recibieron TDF/FTC frente al 83% de los tratados con AZT/3TC presentaban CVP <50copias/ml (p=0,52); la mediana de incremento de la cifra de CD4 fue similar. Además, en el grupo de TDF/FTC se observó un incremento progresivo de grasa en las extremidades, sobre todo si el índice de masa corporal basal era >25kg/m2 y llevaban más de 5 años con AZT/3TC. Otro ensayo similar es el TOTEM, en el que se incluyó a 91 pacientes con CVP <400copias/ml y dislipemia, a los que se aleatorizó a seguir con los mismos ITIAN (>50% ZDV/3TC) o cambiar a TDF/FTC. En los pacientes que cambiaron se observó una mejoría significativa en el perfil lipídico (triglicéridos y colesterol LDL) a las 12 semanas362.
En el estudio BICOMBO se analizaron la eficacia y la seguridad de la simplificación con ABC/3TC frente a TDF/FTC. Se trataba de un estudio aleatorizado y abierto que incluyó a 335 pacientes que recibían tratamiento con un régimen que incluía 3TC, con supresión virológica durante ≥6meses y que fueron aleatorizados a sustituir los ITIAN por las combinaciones coformuladas de ABC/3TC (n=167) o TDF/FTC (n=168)363. El estudio se diseñó para evaluar la no inferioridad de ambas combinaciones respecto a fracaso terapéutico o virológico. En el grupo de TDF+FTC, el fracaso terapéutico fue del 13,3%, frente al 19,2% en el de ABC+3TC, sin que se demostrara la no inferioridad de ABC+3TC frente a TDF+FTC (IC95%, –2 a +14%). Sin embargo, ABC+3TC demostró la no inferioridad frente a TDF+FTC en el objetivo de fracaso virológico (2,4% frente a 0%; IC95%, 0,05 a 6%). Las suspensiones por episodios adversos fueron del 10% del grupo de ABC+3TC frente al 5% del grupo TDF+FTC (p=0,004). En cuanto al perfil lipídico, las reducciones en el colesterol total, HDL, LDL y triglicéridos fueron mayores en la rama de TDF+FTC, y en el subestudio metabólico los pacientes que recibieron ABC+3TC presentaron un perfil lipídico más aterogénico364. No se encontraron diferencias entre las 2 ramas en las concentraciones de los biomarcadores de riesgo cardiovascular365.
El incremento en la grasa periférica y las alteraciones en la función renal o la densidad mineral ósea fueron similares. La toxicidad hepática fue muy baja en ambos grupos. La determinación previa del HLAB*5701 podría haber modificado estos resultados.
El diseño del estudio STEAL era similar al del BICOMBO, pero se determinó previamente el HLAB*5701. En este estudio abierto, programado para 96 semanas, se incluyeron 357 pacientes HLAB*5701 negativos con CVP <50copias/ml, a los que se aleatorizó a sustituir la base de análogos por los combos ABC/3TC o TDF/FTC. El objetivo primario era el fallo virológico (2 determinaciones consecutivas >400copias/ml en ITT). Los objetivos secundarios incluían sida, muerte, efectos adversos, eventos serios no sida, alteraciones metabólicas y composición corporal. El fallo virológico fue muy poco frecuente (5,6% en pacientes con ABC/3TC y 3,9% con TDF/FTC; IC95%, –2,8% a +6,1%; p=0,62). La combinación TDF/FTC se asoció con menos episodios no sida que ABC/3TC (1,2 frente a 4,8 episodios por 100 pacientes-año; HR: 0,24; IC95%, 0,08 a 0,73; p=0,012), debido sobre todo a una menor incidencia de episodios cardiovasculares. En el grupo de TDF/FTC se produjo un descenso significativo en la densidad mineral ósea (media de la diferencia en la puntuación t de la cadera, 0,16; IC95%, 0,08 a 0,23; p <0,001), aunque no hubo mayor incidencia de fracturas366. Se realizó también un estudio exhaustivo de biomarcadores de riesgo cardiovascular de forma similar al estudio BICOMBO y no se encontraron diferencias entre los 2 grupos367.
La simplificación a una pauta QD con TDF/FTC/EFV coformulados fue evaluada en un ensayo clínico abierto, aleatorizado, en pacientes con diferentes pautas de TAR virológicamente controlados368. Se incluyeron pacientes que presentaban CVP <200copias/ml durante ≥3meses. Se estatificaron según estuvieran tomando ITINN o IP y se aleatorizaron 2:1 a simplificar el tratamiento a TDF/FTC/EFV coformulados (una tableta única diaria) o seguir con su mismo tratamiento. Se evaluaron la eficacia y la seguridad en el momento basal y a las semanas 4, 12, 24, 36 y 48. Además, se valoraron la calidad de vida y las preferencias de los pacientes en cuanto a los fármacos. De los 300 pacientes incluidos, 97 continuaron con el mismo tratamiento. A las 48 semanas, el 89% de los pacientes con TDF/FTC/EFV frente al 88% de los que continuaron con el mismo tratamiento presentaban CVP <200copias/ml (TLOVR; IC95%, –6,7% a +8,8%), indicando no inferioridad de la rama de TDF/FTC/EFV. El 87% de los pacientes que cambiaron a TDF/FTC/EFV frente al 85% de los que no cambiaron el tratamiento presentaban CVP <50copias/ml (IC95%, –5,9% a +11,1%). Las tasas de discontinuación fueron similares, aunque la suspensión por efectos adversos fue más frecuente en la rama de TDF/FTC/EFV (5% frente al 1%), sobre todo por sintomatología relacionada con el SNC. No se objetivaron diferencias en la tasa de filtrado glomerular, ni en la adherencia, pero sí una mejoría en la cifra de triglicéridos en la rama de TDF/FTC/EFV (–20 frente a –3mg/dl; p=0,035). En cuanto a los datos de calidad de vida369, los pacientes que simplificaron referían mejoría en muchos de los síntomas relacionados con el VIH-1, encontraban el nuevo tratamiento más fácil de tomar y seguir, y lo preferían frente a los tratamientos previos.
En el estudio NODY370 se evaluaron la eficacia y la seguridad de la simplificación de NVP desde una pauta convencional de 2 veces al día a una vez al día. Se trata de un estudio de 48 semanas, abierto, en el que se incluyeron 298 pacientes estables que estaban tomando NVP 2 veces al día durante al menos 12-18 semanas y presentaban CVP <50copias/ml. Estos pacientes se aleatorizaron a continuar con el mismo tratamiento o a tomar NVP QD. El objetivo primario era la seguridad hepática del tratamiento QD, analizando la proporción de pacientes con ALT/AST grado 3-4, y los objetivos secundarios eran el desarrollo de hepatitis clínica y la eficacia inmunovirológica y clínica. Se definió la no inferioridad con un delta del 10% para el desarrollo de hepatotoxicidad. El estudio demostró no inferioridad por protocolo de NVPQD frente a la pauta inicial de 2 veces al día.
Otros tipos de simplificaciónCon el desarrollo de fármacos de nuevas familias, en los últimos años se han realizado ensayos de simplificación en pacientes multitratados, en los que se ha evaluado la eficacia y la seguridad de la sustitución de enfuvirtida (ENF) (parenteral) por fármacos de administración oral. En la mayoría de los estudios se ha sustituido ENF por RAL, manteniéndose la eficacia del tratamiento371–376. Aunque la mayoría son trabajos observacionales, se han comunicado los resultados de un ensayo clínico373 en el que se incluyó a 170 pacientes con VIH-1 resistente a las 3 familias clásicas de fármacos que tenían una CVP <400copias/ml durante al menos 3 meses en tratamiento con ENF. Se les aleatorizó 1:1 a seguir con ENF o cambiar a RAL. El objetivo primario era la proporción acumulada de pacientes con fallo virológico definido como CVP ≥400copias/ml hasta la semana 24. Se observó fallo virológico en un paciente por rama. La conclusión de los autores es que el cambio a RAL es eficaz y bien tolerado a las 24 semanas y ofrece la ventaja de la simplicidad y la tolerabilidad en relación con ENF.
También se ha explorado con éxito la sustitución de ENF por otros fármacos, como ETR377.
La simplificación de pautas con IP a RAL fue evaluada en los estudios SWITCHMRK1 y 2378 y en el SPIRAL379. En los estudios SWITCHMRK, 2 ensayos clínicos paralelos, multicéntricos y doble ciego, se incluyó a pacientes virológicamente controlados y estables con 2ITIAN y LPV/r. No se excluyó a pacientes que habían fracasado con otros regímenes terapéuticos, siempre que en el momento de inclusión presentaran CVP <50copias/ml durante al menos 3 meses. Los pacientes se aleatorizaron 1:1 a mantener LPV/r o cambiar a RAL, con la misma base de análogos. Los objetivos primarios eran: porcentaje de cambio en las cifras de lípidos en la semana 12, proporción de pacientes con CVP <50copias/ml en la semana 24 (margen prefijado de no inferioridad, –12%) y frecuencia de acontecimientos adversos a las 24 semanas. Se aleatorizaron 707 pacientes y se trató a 702 (350 con RAL y 352 con LPV/r). Tras el cambio, el RAL fue bien tolerado y se produjo una mejoría significativa de los parámetros lipídicos, pero no demostró no inferioridad desde el punto de vista virológico en la semana 24: 293 de 347 pacientes (84,4%) frente a 319 de 352 (90,6%) tenían CVP <50copias/ml en los grupos de RAL y LPV/r, respectivamente; la diferencia observada entre los 2 tratamientos fue de –6,2% (IC95%, –11,2 a –1,3; ITT). Probablemente estos resultados son debidos a los criterios de inclusión de los pacientes, y más en concreto a permitir la entrada en el estudio de pacientes con fracaso virológico previo cuando se plantea sustituir el LPV/R por RAL, que tienen distinta barrera genética. La enseñanza de este estudio es que se debe elegir muy bien a los pacientes cuyo tratamiento se simplifica y la estrategia de simplificación a seguir.
En el estudio SPIRAL los resultados fueron muy distintos379. En este caso se trataba de un ensayo clínico abierto, multicéntrico, a 48 semanas, en el que se incluyó a 273 pacientes en tratamiento con un régimen que contiene IP/r con carga viral <50copias/ml durante al menos 6 meses, a los que se aleatorizó 1:1 a seguir con el mismo tratamiento o cambiar el IP/r a RAL. El objetivo primario fue la proporción de pacientes sin fallo virológico a las 48 semanas. Es un estudio de no inferioridad con un margen de –12,5%. En este caso sí se cumplió el criterio de no inferioridad: a las 48 semanas el 89,2% de pacientes con RAL y el 86,6% de pacientes con IP/r no habían fracasado (diferencia, 2,6%; IC95%, –5,2 a +10,6). Además, el cambio a RAL supuso una mejoría significativa del perfil lipídico. La diferencia entre los resultados de ambos estudios se ha explicado por el diseño y, sobre todo, por la duración de la supresión virológica previa al cambio de tratamiento, que fue mayor en el SPIRAL.
También se ha explorado la posibilidad de utilizar el RAL una vez al día como simplificación. Esta estrategia se ha evaluado en el estudio ODIS380, un ensayo clínico en el que se incluyó a 222 pacientes en tratamiento con IP/r+TDF/FTC o ABC/3TC con CVP <50copias/ml durante al menos 24 semanas, a los que se aleatorizaba 1:2 a sustituir el IP/r por RAL 400mgBID (n=73) o RAL 800mgQD (n=149). Además, a la semana 12, si no existían diferencias entre las 2 ramas en cuanto a eficacia, los pacientes incluidos en la rama BID podían ser de nuevo aleatorizados a seguir BID (n=35) o pasar a QD (n=38). Los datos publicados corresponden a las 24 semanas. Un total de 13 pacientes (5,9%) desarrollaron fracaso virológico: 12 (6,4%) en el grupo QD y 1 (2,9%) en BID. La frecuencia de fracaso virológico en pacientes con resistencia a los ITIAN previos fue del 16,2% (12/74) y por debajo del 1% (1/148) en el resto (p<0,001).
Las conclusiones de los autores son que en pacientes estables en tratamiento con IP, la sustitución del IP por RAL se asocia con bajo riesgo de fallo virológico en la semana 24 si no existe historia previa de resistencia a ITIAN. La eficacia y la seguridad de las 2 ramas son similares. Existe mayor riesgo de fallo virológico en la rama QD, aunque las diferencias no son estadísticamente significativas. Estos resultados ponen de nuevo de manifiesto la importancia de elegir adecuadamente a los pacientes a los que se va a simplificar. Este mismo análisis es discutido en un editorial que acompaña la publicación del estudio SWITCHMRK381.
Recomendaciones- •
Es importante seleccionar muy bien a los pacientes a los que se debe simplificar y la estrategia a seguir. La simplificación no se puede realizar a costa de la pérdida de eficacia virológica. Solo se puede plantear una simplificación si no ha existido fracaso previo o si se utilizan fármacos plenamente activos para mantener el éxito virológico (A-I).
- •
Los pacientes con supresión vírica prolongada (≥6 meses) y buena adherencia (>90%) son los mejores candidatos a simplificación (B-II).
- •
Los pacientes sin historia de fracaso previo a IP, con CVP indetectable ≥6meses, adherencia excelente y signos o síntomas de toxicidad por los ITIAN, pueden simplificarse a monoterapia con LPV/r (BID) o DRV/r (QD) (B-I).
- •
En pacientes en tratamiento con un IP/r+2ITIAN que no han tenido fracasos previos se puede sustituir el IP por EFV, NVP o ABC. El cambio a un tratamiento en un único comprimido añade ventajas adicionales de adherencia (A-I).
- •
No se recomienda simplificar de un IP a ABC si el paciente ha recibido tratamientos subóptimos con ITIAN (A-I).
- •
Está contraindicada la simplificación a ABC asociado a TDF y 3TC o a TDF y ddI (A-II).
- •
En pacientes con riesgo cardiovascular elevado la simplificación a NVP o RAL puede añadir ventajas metabólicas (B-I).
- •
En pacientes en su primera pauta terapéutica con IP y con CVP indetectable se puede simplificar a una pauta QD como EFV+TDF+3TC (o FTC), EFV+ddI+3TC (o FTC), o ATV/r+TDF/FTC o ATV+ABC/3TC (B-I).
- •
La sustitución de ENF por RAL en pacientes suprimidos virológicamente se ha demostrado eficaz y segura (A-I).
- •
Otras posibles simplificaciones deben ser realizadas en el seno de ensayos clínicos, no en la práctica clínica (A-III).
El fracaso del TAR se puede definir desde 2 puntos de vista: virológico e inmunológico.
Se entiende por fracaso inmunológico la incapacidad de conseguir y mantener una cifra adecuada de linfocitos CD4 a pesar de haber conseguido la supresión virológica duradera en plasma <50copias/ml de VIH-1. Esta situación se conoce asimismo como respuesta inmunológica discordante. En estos casos no existe evidencia que demuestre que un cambio de tratamiento consiga una mayor recuperación de CD4, por lo que no se recomienda cambiar el TAR, salvo cuando incluya combinaciones que se asocian específicamente a un descenso de CD4 (p.ej., ZDV, ZDV/3TC o TDF+ddI).
En este capítulo se analiza solo el fracaso virológico.
Se define la supresión virológica como el mantenimiento de la CVP por debajo de los límites detectables, habitualmente <50copias/ml, aunque algunas técnicas tienen establecido el umbral de detección en 20copias/ml.
Se define fracaso virológico por tanto como 2CVP confirmadas >50copias/ml (a partir de las 24 semanas del inicio del TAR).
Existe cierta incertidumbre sobre el significado de valores de CVP >50 pero <200copias/ml. Por debajo de 200copias/ml la tasa de éxito de la amplificación de los estudios de resistencia o de tropismo es menor. La concentración de las muestras mediante 3 ciclos de ultracentrifugación y la utilización de mayor volumen de partida (3ml) ha demostrado que puede conseguir una elevada tasa de resultados válidos en los genotipos382. Por otra parte, con considerable frecuencia se obtienen resultados detectables de CVP cerca del límite de detección de la técnica y por debajo de 200copias/ml en sujetos que posteriormente mantienen nuevamente la supresión virológica sin cambio alguno en su TAR383. Por todo ello, algunos autores han propuesto definir fracaso virológico como dos valores consecutivos de CVP >200copias/ml4. De hecho, un análisis retrospectivo de 2 estudios de los ACTG realizados en 1.479 sujetos sin tratamiento previo concluyó que situar el umbral de fracaso virológico en >200 en lugar de >50copias/ml era más útil en la práctica, puesto que la mayoría de sujetos con CVP 50-200copias/ml quedaron nuevamente indetectables sin cambio alguno en su TAR384.
Al contrario, un estudio reciente demuestra una mayor probabilidad de fracaso en los pacientes con CVP muy baja pero que no consiguen la indetectabilidad total385. Así, tras 12 meses de seguimiento, el 34,2 y el 13,0% de los pacientes con CVP 40-49copias/ml en el momento basal, versus el 11,3 y el 3,8% con CVP 0-40copias/ml, y el 7,0 y el 1,2% con CVP indetectable, presentaban fracaso virológico confirmado con >50 o >400copias/ml, respectivamente (ambos, p<0,0001; log-rank test). En el análisis multivariante, la CVP en T0 entre 40-49copias/ml (HR: 4,67; IC95%, 2,91 a 7; p<0,0001) y la CVP entre 0-40copias/ml (HR: 1,97; IC %, 1,25 a 3,11; p<0,0001) fueron predictores independientes de tener CVP detectable (>50copias/ml) tras 12 meses de seguimiento.
Los valores de CVP entre 200 y 1.000copias/ml se asocian universalmente en todos los estudios a selección de mutaciones de resistencia y deben considerarse siempre fracasos virológicos386.
La incidencia de fracaso virológico, sus causas y el perfil de mutaciones de resistencia seleccionadas han cambiado radicalmente desde el inicio del TAR, paralelamente a la mejoría paulatina en la eficacia de los regímenes utilizados. Tras la introducción de los ITINN y los IP/r, y la sustitución de los ITIAN timidínicos por TDF o ABC coformulados, se ha reducido significativamente no solo la incidencia del fracaso virológico al primer TAR sino también el tipo de mutaciones emergentes. Se ha observado una reducción de las TAMs (mutaciones asociadas a timina) frente a ITIAN y de las mutaciones en el gen de la proteasa87. La toxicidad fue inicialmente la causa más frecuente de fracaso terapéutico por retirada del tratamiento. Con los regímenes usados actualmente se ha reducido drásticamente la frecuencia de fracaso terapéutico (endpoint compuesto). Las tasas de fracaso virológico (definido como CVP confirmada >50copias/ml hasta la semana 48) en primeras líneas de tratamiento son inferiores al 15% (6-14,5%) con las pautas actualmente consideradas como preferentes (ITIAN coformulados no timidínicos y ITINN, IP/r o RAL), aunque al menos en una cuarta parte de ellos no se consigue amplificar el estudio genotípico de resistencias debido a que se trata de cargas virales bajas (<500copias/ml)165,240,266,285,290,387.
Los sucesivos fracasos terapéuticos con acumulación de mutaciones de resistencia frente a las diferentes familias de FAR limitan las posibilidades de éxito del TAR, obligan al uso de regímenes más caros y complejos, y se asocian con mayor incidencia de progresión a sida y muerte.
Factores que influyen en el fracaso terapéuticoEstos factores pueden clasificarse en 3 grupos según dependan del paciente, de los fármacos o del virus.
Entre los primeros, el más importante es la adherencia al tratamiento, que es el mejor predictor de respuesta virológica. Cuando se detecta un fracaso virológico sin mutaciones de Resistencia, debe valorarse la falta de adherencia como la causa más probable. La ausencia de mutaciones en este escenario no excluye que puedan existir en poblaciones virales minoritarias no detectables por las pruebas de resistencia genotípicas convencionales, especialmente frente a fármacos de baja barrera genética (3TC, FTC, ITINN de primera generación e inhibidores de la integrasa). Asimismo, una CVP elevada (con valores similares a los del setpoint previo al inicio del TAR) en un sujeto tratado sugiere el abandono el tratamiento por parte del paciente.
Entre los factores que dependen del fármaco se considera en primer lugar la potencia del régimen terapéutico, la falta de niveles en sangre por malabsorción o interacciones medicamentosas, y los errores de dosificación.
Entre los factores que dependen del VIH-1, el más importante es la resistencia a los antirretrovirales que resulta de la interacción de la capacidad replicativa y diversidad del virus y la presión farmacológica. La resistencia a los FAR puede ser transmitida a otras personas y es variable según el área o el colectivo de pacientes estudiados y el método empleado. Las cifras de infección reciente por virus resistentes varían entre en el 7,7 y el 19,2%. Se estima que en nuestro medio entre el 9 y el 12% las infecciones recientes por VIH-1 tienen mutaciones de resistencia388.
Las mutaciones que confieren resistencia a ITINN, algunas de las que confieren resistencia a los inhibidores de la integrasa (muy infrecuentes en la actualidad) o determinadas mutaciones frente a ITIAN comprometen la eficacia de los tratamientos en sujetos que no han recibido TAR previo. El uso de técnicas ultrasensibles que permiten detectar mutaciones de resistencia en variantes virales minoritarias no detectables con las técnicas convencionales (véase más adelante) ha demostrado una mayor tasa de fracaso virológico solo en los sujetos con mutaciones minoritarias frente a ITINN que inician pautas basadas en ITINN (OR: 3,0)97, aunque probablemente se trate de un efecto de familia.
Dos estudios de cohortes han coincidido al describir que si se logra una CVP <50copias/ml en el primer TAR, el rebrote de la CVP suele asociarse a mal cumplimiento o toxicidad y en muy escasas ocasiones puede atribuirse a falta de potencia, interacciones medicamentosas o problemas de absorción.
El fenómeno de la inmigración obliga a valorar el origen de los pacientes con infección por VIH-1 en situación de fracaso virológico. El uso de NVP en dosis única como profilaxis de transmisión materno-infantil, el TAR poco potente, la escasa monitorización o problemas de distribución y almacenaje de los fármacos explican el aumento de incidencia de fracaso virológico en determinados países desfavorecidos. Una elevada proporción de estos pacientes son portadores de VIH-1 de subtipos no-B y, por lo tanto, con patrones de mutaciones de resistencia potencialmente distintos. Existe una mayor predisposición a seleccionar las mutaciones K65R, K70E, K103N, V106M y Y181C en el subtipo C, y en general hay menos experiencia con FAR en subtipos no-B285,389. La prevalencia de subtipos no-B está en incremento en España, y supone el 15% de los seroconvertores recientes (a partir de 2005)388. La introducción de subtipos no-B en España se ha asociado claramente con la inmigración87. Por otra parte, algunos pacientes de origen subsahariano padecen infección por VIH-2 o infección dual por VIH-1 y VIH-2. El VIH-2 desarrolla patrones diferentes de mutaciones tras exposición a ITIAN y es intrínsecamente resistente a ITINN y ENF.
Criterios de cambio de tratamiento antirretroviral por fracaso virológicoAnte un fracaso virológico es recomendable repetir la CVP para confirmarlo y cambiar el TAR lo antes posible para evitar la acumulación de mutaciones y la elevación de la CVP, facilitando de este modo la respuesta al nuevo tratamiento.
Los blips son valores aislados de CVP cerca del umbral de detección en pacientes en TAR y con CVP suprimida, que vuelve a reportarse como suprimida en el control posterior sin cambio del TAR. Habitualmente son valores <200copias/ml. En la mayoría de estudios los blips aislados no se asocian a mayor riesgo de fracaso. Sin embargo, si se presentan en más de una ocasión sí se relacionan con un incremento en el riesgo de fracaso virológico, e incluso se ha observado evolución genética y selección de resistencias durante los blips frecuentes. En un paciente con blips frecuentes debe evaluarse la potencia del TAR, y especialmente la adherencia al tratamiento.
Objetivo del tratamiento tras un fracaso virológicoEl objetivo terapéutico es conseguir de nuevo la supresión viral mantenida (<50copias/ml). Para ello, se debe instaurar un nuevo régimen con 3fármacos plenamente activos siempre que esto sea posible, o sus equivalentes en caso de fármacos con actividad intermedia3. No hay ningún dato respecto a pautas con solo 2fármacos activos en TAR de rescate, a pesar de que potencialmente podrían ser suficientes en algunos escenarios de rescate precoz con escasa resistencia y siempre que incluyan un IP/r activo. Cuando no pueda disponerse de 3fármacos activos se contará con otros que conserven la mayor actividad residual (estudio de resistencias) y con la mejor tolerancia posible.
No se debe retrasar el cambio de tratamiento. A partir de datos de los estudios TORO ya se establecieron 4 factores asociados a eficacia virológica del TAR de rescate: recuento de linfocitos CD4 ≥100células/μl (OR: 2,1; IC95%, 1,5 a 3,1), CVP basal <5log10 (OR: 1,8; IC95%, 1,2 a 2,6), haber recibido ≤10FAR en sujetos multitratados (OR: 2,4; IC95%, 1,6 a 3,4) y disponer ≥2fármacos activos en el nuevo TAR (OR: 2,3; IC95%, 1,6 a 3,3). En todos los estudios de rescate se han identificado como factores de mala respuesta la CVP elevada (habitualmente definida como >1 00.000copias/ml) y las cifras bajas de células CD4390. Estos sujetos deben tratarse con pautas especialmente validadas y con la mayor potencia antirretroviral posible, debido a su mayor riesgo de fracaso virológico.
Para conseguir el objetivo de CVP indetectable pueden ser útiles algunas estrategias, como:
- •
Facilitar la adherencia al TAR. La mala adherencia suele ser la causa de la mayoría de los fracasos virológicos. Antes de iniciar el TAR de rescate hay que identificar las causas de mala adherencia y se deben tomar medidas para corregirlas, pues en caso contrario se reproducirán tras el nuevo TAR de rescate. El nuevo tratamiento debe ser lo más cómodo y bien tolerado posible. En algunos grupos de pacientes con mala adherencia al TAR se debe procurar que el tratamiento sea directamente observado o al menos supervisado con frecuencia. No hay datos que confirmen que la adherencia sea mejor con pautas de rescate QD que con pautas BID, por lo que nunca debe escogerse una pauta QD solo para facilitar la adherencia, si no es la óptima para esa situación de rescate.
- •
Pruebas de resistencia. La realización de una prueba de resistencia genotípica o fenotípica en cada fracaso optimiza el nuevo tratamiento, aumenta su eficacia y mejora el pronóstico de los pacientes391,392. Los resultados más útiles se obtienen si esta prueba se realiza mientras el paciente está tomando el tratamiento que ha fracasado. En España se usa habitualmente el genotipo. En su interpretación debe tenerse en cuenta que las mutaciones detectadas están presentes con seguridad. Sin embargo, las no detectadas pueden encontrarse en poblaciones minoritarias (menores al 15-20% de la población viral total) y pueden no detectarse en el genotipo poblacional. Cuanto más tiempo transcurra entre la suspensión del TAR y la realización del genotipo, más fácil es que desaparezcan las mutaciones, especialmente las que causan mayor deterioro en la fitness o capacidad replicativa viral. En los casos en los que se disponga de estudios genotípicos previos es muy importante valorar la suma de todos los genotipos (genotipo acumulado), que ha demostrado mejorar la eficacia en la elección del nuevo régimen antirretroviral87,393. Existen ciertas discordancias según el sistema en el que se realiza la interpretación de resistencias. La concordancia mayor se observa en los ITINN (93%) y en los IP (84%). En cambio, para los ITIAN solo es del 76%. Aunque es preferible disponer de una muestra con una CVP >1 .000copias/ml para realizar el genotipado de VIH-1, la rentabilidad de su realización por debajo de este valor sigue siendo elevada, por lo que en ningún caso debe dejar de realizarse el estudio de resistencias solo por este motivo394.
- •
Tropismo. Debe determinarse sistemáticamente el tropismo del VIH-1 en cada fracaso virológico, exceptuando los casos en que previamente ya se haya documentado la existencia de tropismo no R5. La determinación debe realizarse simultáneamente al genotipo estándar.
- •
Revisar el historial de tratamiento del paciente. Identificar fármacos que no fueron tolerados en el pasado, así como identificar fracasos virológicos previos durante el tratamiento con pautas de baja barrera genética. Especialmente en los episodios en que no se realizó estudio genotípico de resistencias próximo a la fecha de fracaso, debe sospecharse la presencia de mutaciones que confieran resistencia frente a 3TC/FTC o ITINN de primera generación, que en genotipos posteriores (años) pueden haber desaparecido.
- •
Índice ponderado (score) de resistencia genotípica para cada fármaco. La interpretación de las pruebas de resistencia genotípicas depende del número, del tipo y del patrón de mutaciones seleccionadas. En la actualidad se han desarrollado índices ponderados (scores) que definen la sensibilidad a determinados fármacos (ATV/r, SQV/r, LPV/r, TPV/r, y ETR) basados en datos extraídos de estudios realizados en la vida real. Algunos algoritmos de interpretación, como el español de la RIS (véase más adelante) o el de Stanford (disponible en http://hivdb.stanford.edu/), ponderan el peso de las mutaciones para todos los antirretrovirales, incluidos los inhibidores de la integrasa. Estos scores marcan el «peso» o valor de cada una de las mutaciones según el grado de resistencia (valores negativos) o de hipersusceptibilidad (valores positivos), y son de gran utilidad en la valoración de la actividad de los fármacos que se plantean incluir en el TAR de rescate395. Los scores puntúan cada una de las mutaciones y finalmente se obtiene un resultado de mayor o menor susceptibilidad al fármaco.
- •
Cociente inhibitorio genotípico. El cociente inhibitorio genotípico (CIG) es la razón entre las concentraciones plasmáticas del fármaco y el número de mutaciones relevantes en el gen de la proteasa. Se considera un marcador predictivo de respuesta a un IP, a pesar de que en él todas las mutaciones cuentan por igual. Otra aproximación es el cociente inhibitorio normalizado, que calcula la relación entre las concentraciones mínimas plasmáticas del fármaco y el número de veces por encima de la IC50 obtenido en el fenotipo viral. A pesar de su interesante valor teórico, no se ha establecido su uso en la práctica clínica.
- •
Pruebas de resistencia genotípicas con mayor sensibilidad. La PCR alelo-específica, ensayo de ligación de oligonucleótidos, Ultradeep-sequencing o secuenciación de genomas individuales (SGI, single genome sequencing analysis) son metodologías actualmente en investigación que permiten encontrar variantes virales minoritarias (o en baja cantidad, en porcentajes de la población viral del 0,1-15%) con mutaciones de resistencia, que no son detectadas mediante el genotipo estándar o poblacional97. Las técnicas basadas en PCR tienen la mayor sensibilidad teórica para detectar variantes minoritarias puntuales, pero presentan bastantes limitaciones técnicas. Las técnicas ultrasensibles basadas en la ultrasecuenciación (tecnología 454) aumentan la sensibilidad de detección de mutaciones minoritarias y, al disponer de secuencias completas independientes, permiten establecer nítidamente su asociación, realizar estudios filogenéticos más completos y estudiar la evolución en el tiempo de las diferentes poblaciones. Está bien establecido actualmente que las mutaciones minoritarias condicionan la respuesta a un TAR basado en ITINN de primera generación (NVP o EFV). Esto es debido a que la presencia de una sola mutación produce resistencia de alto nivel al fármaco. Es la única situación en que hasta ahora se ha podido demostrar el impacto clínico de las mutaciones minoritarias91,92. La presencia de variantes con K103N en un nivel superior a 2.000copias/ml o >2% de la población viral se ha correlacionado con mayores tasas (OR: 47,4) de fracaso virológico a EFV396. Es de esperar que acabe confirmándose asimismo el impacto de las mutaciones minoritarias frente a otros fármacos de baja barrera genética, especialmente los inhibidores de la integrasa y 3TC o FTC. Asimismo, es posible que sean determinantes respecto a fármacos con mayor barrera genética, pero en las situaciones en que, existiendo ya alguna mutación que comporte una resistencia de nivel bajo/intermedio, la detección de otras mutaciones (aunque por debajo del 15-20%) pueda comportar un incremento significativo de la resistencia, por ejemplo frente a ETR. Contrariamente, la presencia de mutaciones minoritarias no tiene impacto en la respuesta a pautas basadas con IP/r en pacientes sin tratamiento previo.
- •
Monitorización plasmática de fármacos. Poco útil en la actualidad en la optimización de un TAR de rescate, debido a la existencia de datos clínicos muy sólidos con las pautas actuales de rescate y la variabilidad interindividual de los niveles plasmáticos. En casos seleccionados, puede ayudar a optimizar el tratamiento mejorando así su eficacia (véase apartado de farmacocinética)397.
Los ensayos clínicos aleatorizados que han evaluado la eficacia de diferentes combinaciones de FAR en tratamientos de segunda línea son escasos. El objetivo terapéutico es la resupresión de la CVP (<50copias/ml). Los cambios precoces evitan la acumulación de mutaciones y permiten secuenciar fármacos incluso dentro de cada familia. Con los antirretrovirales actualmente disponibles resulta sencillo diseñar un TAR de rescate, aunque siempre se debe contar con una prueba de resistencias y tropismo del VIH-1.
En el caso de pacientes que iniciaron el tratamiento con 3ITIAN, las mutaciones más frecuentes fueron M184V/I con TAMs si el esquema incluía ITIAN timidínicos o la K65R (TDF) o L74V y Y115F (ABC) si el TAR incluía ITIAN no timidínicos.
Si el fracaso es con una pauta con 2ITIAN y 1ITINN, una única mutación (p.ej., K103N, L100I, Y181C) es capaz de generar resistencia de alto nivel a EFV y NVP. El patrón de mutaciones es ligeramente distinto según la pauta incluyera NVP (Y181C, K103N, G190A, K101E, A98G) o EFV (K103N, L100I, Y188L, G190A, K101E). El fracaso virológico se acompaña habitualmente de otras mutaciones a ITIAN (M184V, L74V o K65R), con una incidencia superior a lo que ocurre cuando el primer régimen está compuesto por 2ITIAN y 1IP/r. Un cambio precoz evita la acumulación de mutaciones de resistencia que comprometería la eficacia de los ITINN de nueva generación. En este escenario la utilización de ETR puede estar comprometida según el patrón de mutaciones seleccionado (véase más adelante). Aunque ha existido debate sobre si los fracasos a NVP seleccionan mayor resistencia frente a ETR que los fracasos a EFV, en el análisis con mayor poder estadístico realizado sobre un estudio aleatorizado (estudios DUET, con 599 pacientes tratados) los fracasos previos a NVP no se asociaron con peor respuesta a ETR que los fracasos a EFV390.
El uso de IP/r en el primer TAR ha reducido significativamente el número de fracasos virológicos y la selección de mutaciones frente a los IP y los fármacos acompañantes. Todos los IP/r tienen una elevada barrera genética y, de hecho, solo excepcionalmente aparecen mutaciones primarias secundarias frente al IP en un primer fracaso virológico, aunque nunca condicionan resistencia fenotípica al IP. El desarrollo de resistencias en los IP es un proceso gradual que requiere la acumulación de varias mutaciones en el gen de la proteasa. Existen mutaciones seleccionadas específicamente por un IP (no potenciado) que no presentan resistencias cruzadas con otros IP (se consideran mutaciones específicas, signature mutations): D30N (NFV), I47A y L76V (LPV), G48V (SQV), I50L (ATV) o I50V (FPV y DRV), y alguna de ellas puede, por el contrario, producir hipersusceptibilidad a otros IP: la I47A confiere elevada resistencia fenotípica a LPV (>1 00veces), resistencia cruzada con FPV e hipersusceptibilidad a SQV; la I50L causa hipersusceptibilidad a todos los IP excepto ATV, o la I50V causa resistencia a LPV, FPV y DRV e hipersusceptibilidad a TPV. Otras mutaciones, en cambio, causan resistencia cruzada a la mayoría de IP (I54L, I84V). La continua aparición de nuevas mutaciones obliga a consultar las bases de datos específicas con información actualizada sobre patrones de resistencia y su significado clínico (Los Álamos, Universidad de Stanford o la Plataforma de Resistencias de la RIS). El rescate de un tratamiento a 2ITIAN más un IP/r debe realizarse con 3fármacos activos, que pueden incluir ITINN, ITIAN, IP/r y otros de las nuevas familias.
Con frecuencia, el fracaso virológico del primer TAR puede seleccionar mutaciones de resistencia (M184V, K65R, L74V, etc.) que comprometen la actividad de ABC y, parcialmente, también TDF. Ello obligaba utilizar ITIAN timidínicos (AZT especialmente, o d4T) en los tratamientos de segunda línea que se han asociado con toxicidad crónica y a menudo irreparable (toxicidad mitocondrial, lipoatrofia, resistencia insulínica y otras alteraciones metabólicas). Actualmente evita el uso de estos análogos timidínicos, que son sustituidos por fármacos de las nuevas familias.
Si se pretende utilizar un IP/r, DRV/r ha demostrado ser más eficaz que LPV/r en determinadas situaciones en este entorno de rescate «precoz» o con fracaso limitado a pautas previas.
TITANEl TITAN es un ensayo fase III, aleatorizado, que comparó la eficacia de DRV/r frente a LPV/r, ambos con un tratamiento optimizado, en pacientes en fracaso virológico pero con menor experiencia en tratamientos previos que en los estudios POWER. Los criterios de inclusión fueron CVP >1 .000copias/ml, duración de TAR ≥12semanas y que nunca hubieran recibido LPV/r. Los datos deberían analizarse con criterios de no-inferioridad. No obstante, con la finalidad de realizar una comparación entre ambas opciones terapéuticas, el diseño del estudio recogía, a priori, que se realizaría un estudio de superioridad por ITT en caso de cumplirse la no-inferioridad. Se incluyeron 595 pacientes. A las 48 semanas se observó (ITT) que el 77% de los tratados con DRV/r y el 67% del grupo LPV/r alcanzaron la variable principal del estudio: CVP <400copias/ml (diferencia media estimada, 10%; IC95%, 2 a 17; p<0,001); DRV/r cumplía por tanto criterios de superioridad frente a LPV/r. También se observaron diferencias con criterios de superioridad de DRV/r cuando se analizó la proporción con CVP <50copias/ml (71% frente al 60%; diferencia media estimada, 11%; IC95%, 3 a 19; p=0,005). En el análisis de subgrupos respecto a CVP <50copias/ml, DRV/r resultó también superior a LPV/r si los CD4 basales eran bajos, CVP >100.000copias/ml, presencia de ≥1mutaciones primarias a IP, fold-change de LPV/r >10 o fold-change a DRV <10. El fracaso virológico fue del 10% en el grupo de DRV/r y del 22% con LPV/r. En el análisis de las mutaciones de resistencia, solo el 21% (6/28) de los pacientes que fracasaron con DRV/r desarrollaron mutaciones adicionales en el gen de la proteasa, mientras que sí lo hizo el 36% (20/56) del grupo LPV/r. Las mutaciones frente a ITIAN fueron menos frecuentes en el grupo con DRV/r (14% frente al 27%). La seguridad y tolerancia de DRV/r fue comparable a LPV/r, con menos diarrea de grado 2-4 y mejor perfil lipídico.
ODINEs un estudio fase IIIb que ha comparado las dosis de DRV/r 800/100QD frente a 600/100BID junto a un régimen de rescate que solo incluía ITIAN en pacientes con fracaso a un TAR y que no presentaran ninguna mutación frente a DRV (score de la IAS-USA). Incluyó 590 pacientes con CVP >1.000copias/ml y un recuento de CD4 >50células. El objetivo primario fue la demostración de la no-inferioridad de la dosis QD de DRV/r en el porcentaje de pacientes con CVP <50copias/ml (ITT-TLOVR, delta predefinido del 12%). A las 48 semanas el porcentaje fue del 72,1% para la dosis QD y del 70,9% para la dosis BID (diferencia, 1,2%; IC95%,–6,1% a +8,5%), cumpliendo la no-inferioridad. La evolución del recuento de células CD4 fue similar entre ambas ramas. Solo 1/294 pacientes desarrolló una mutación de resistencia a DRV en el fracaso (ninguno en la rama BID). La tasa de efectos adversos de grados 3/4 se redujo a la mitad en el grupo QD (7,8% frente al 15,2%) y los niveles de colesterol total, LDL y triglicéridos fueron significativamente menores en la rama QD. Debe destacarse que en realidad el 46% de los pacientes incluidos no había recibido ningún IP y que la mediana de mutaciones primarias para IP fue de 0, por lo que la aplicación de los resultados de este estudio en pacientes con varias mutaciones primarias en la proteasa es limitada102. El estudio establece la no inferioridad de la pauta de DRV/r QD en pacientes que no han recibido previamente IP y en los que no presentan mutaciones primarias en la proteasa.
Lopinavir potenciado con ritonavir en monoterapiaEn el estudio HIV STAR se aleatorizó a 195 sujetos que habían presentado fracaso virológico a su primer TAR triple basado en ITINN de primera generación (86% NVP, 14% EFV) a recibir un rescate con LPV/r monoterapia (400/100mgBID) frente a LPV/r asociado a TDF+3TC398. Ninguno había sido tratado con IP. El 82% habían seleccionado la mutación M184V frente a 3TC, el 6,7% K65R, y el 29% ≥3 TAMs. A las 48 semanas las tasas de sujetos con CVP <50copias/ml fueron del 61,2 y del 82,5%, respectivamente (OR de fracaso virológico para LPV/r monoterapia: 2,5; IC95%, 1,3 a 4,9; p=0,01), por ITT (pérdidas o adición de ITIAN=fracaso).
LPV/r en monoterapia no es un fármaco de elección en TAR de rescate en pacientes que fracasan a una primera línea de TAR triple basado en ITINN, a pesar de que no hayan recibido nunca IP.
Inhibidores de la transcriptasa inversa no nucleósidos de segunda generaciónEtravirinaEtravirina es un ITINN de segunda generación activo frente a determinadas cepas de VIH-1 con mutaciones de resistencia frente a EFV y NVP.
Estudio TMC125-C227Fue un estudio aleatorizado abierto en fase II que evaluó la utilidad de ETR en tratamiento de rescate precoz. Se incluyeron 116 pacientes que nunca habían estado expuestos a IP pero que tenían mutaciones de resistencia a ITINN por fracaso de un tratamiento previo con ITINN, interrupción de un ITINN o profilaxis de transmisión vertical con ITINN. Se utilizó una dosis de ETR de 800mgBID de una formulación anterior a la actual, que ofrecía una farmacocinética similar a la obtenida con los 200mgBID actuales. Los pacientes fueron aleatorizados a recibir ETR o el IP (potenciado en el 96,5%, mayoritariamente 63%), LPV(r) seleccionado por el investigador, siempre junto a 2ITIAN. Más del 90% de sujetos tenían alguna mutación frente a ITINN (K103N fue la más frecuente), y el 70% tenían ≥2. Asimismo presentaban una media de 2 mutaciones frente a ITIAN y el 37% de pacientes reciclaron al menos 1ITIAN. El estudio se suspendió prematuramente al confirmarse una peor respuesta en la rama de ETR que en la que recibió IP. Este estudio es un ejemplo de la necesidad de utilizar más de 2 fármacos activos y evitar la monoterapia funcional en pacientes pretratados.
Etravirina no es una opción óptima en el rescate de pacientes que no han sido tratados con IP que han fracasado a regímenes de TAR triple basados en ITINN de primera generación y han seleccionado resistencia frente a ITIAN e ITINN. Su utilidad en el rescate de primeras líneas de TAR triple basado en ITINN en que no se haya seleccionado resistencia significativa en el fracaso, no ha sido evaluada.
Recomendaciones de cambio de TAR por fracaso virológico precoz
- •
El cambio del TAR por fracaso virológico debe efectuarse de modo precoz para evitar la acumulación de mutaciones y facilitar la respuesta al nuevo tratamiento (A-II).
- •
El TAR nuevo debe contener 3FAR totalmente activos según estudios de resistencias o su equivalente si se incluyen fármacos parcialmente activos (A-I).
- •
Se debe conseguir CVP indetectable (<50copias/ml) en cualquier tratamiento de rescate (A-I).
- •
Se debe realizar un estudio de resistencias y una prueba de tropismo para confeccionar el mejor régimen alternativo (A-II). La prueba de resistencias debe realizarse mientras el paciente está recibiendo el tratamiento fallido o lo antes posible tras la suspensión. Si se dispone de tests genotípicos previos, se debe tener en cuenta el conjunto de mutaciones detectadas (genotipo acumulado) (A-II).
- •
En la elección del nuevo TAR se deben analizar las causas que motivaron el fracaso (adherencia o interacciones medicamentosas), la historia farmacológica, las toxicidades que haya presentado y las mutaciones de resistencia previas (B-II).
- •
En fracasos a una primera línea de TAR triple basada en ITINN de primera generación, el rescate basado en etravirina es inferior al basado en IP, por lo que no constituye una elección preferente (A-I).
- •
DRV/r (600/100mgBID) ha demostrado superioridad frente a LPV/rBID como IP/r de elección en tratamiento de rescate, siendo el fármaco de elección. Estadísticamente, esta superioridad se muestra especialmente si existen ≥1mutaciones primarias en la proteasa, o bien el fold-change de LPV/r es >1 0 (A-I). Puede utilizarse la dosificación 800/100mgQD, especialmente en sujetos que no han recibido previamente IP y/o no presenten mutaciones específicas de DRV (A-I).
- •
Deben evitarse los análogos de timidina en el tratamiento de rescate si existen otras alternativas (A-I).
El tratamiento tras el fracaso de al menos 2 líneas de TAR se ha denominado terapia de rescate avanzado. En esta situación la mayoría de los enfermos han experimentado fracaso con las 3 familias de FAR más utilizadas: ITIAN, ITINN e IP. Sin embargo, en los estudios genotípicos todavía existen algunos FAR que conservan actividad moderada o elevada frente al VIH-1.
Existen numerosos ensayos clínicos que han comparado diferentes tratamientos de rescate. En todos ellos se han utilizado un IP/r, una pareja de ITIAN y el fármaco nuevo en evaluación. Son estudios difícilmente comparables entre sí por la heterogeneidad de la población, los tratamientos previos, los criterios de eficacia, el tiempo de seguimiento y el tipo de terapia optimizada utilizada dependiendo de los fármacos disponibles comercialmente en la época de realización del estudio.
Tanto ENF como TPV/r, DRV/r, ETR, MVC y RAL han demostrado superioridad frente a placebo en todos los parámetros de eficacia en sus respectivos estudios principales, siempre en combinación con el mejor tratamiento optimizado disponible en el momento de la realización del estudio399–405.
No existen estudios comparativos entre ellos en TAR de rescate.
Inhibidores de la proteasa potenciados: Lopinavir/rLa experiencia de LPV/r en terapia de rescate se ha obtenido de los ensayos clínicos realizados por el resto de IP/r, que utilizan LPV/r como IP comparador (véase más adelante). Tanto TPV/r como DRV/r han demostrado superioridad respecto a LPV/r en este escenario. LPV/r no es un fármaco de elección en TAR de rescate avanzado.
Fosamprenavir: CONTEXTCONTEXT es un ensayo clínico aleatorizado y abierto de fase III que comparó la eficacia de FPV/r frente a LPV/r, ambos con 2ITIAN en pacientes tratados previamente con 1 o 2IP. Se incluyeron 300 pacientes que se asignaron a recibir FPV/r 1.400/200mg QD, FPV/r 700/100mgBID o LPV/rBID (400/100mgBID). Los resultados mostraron que FPV/rQD era inferior a LPV/r y no se pudo demostrar la no inferioridad de FPV/rBID frente a LPV/r. La proporción de pacientes con CVP <400 y <50copias/ml a las 48 semanas fue del 50 y el 37% para FPV/r QD, del 58 y el 46% para FPV/r BID y del 61 y el 50% para LPV/r. FPV/r no es un fármaco de elección en TAR de rescate.
Saquinavir: MaxCmin2El estudio MaxCmin2 evaluó la eficacia de SQV/r (1.000/100mg BID) frente a LPV/r (400/100mgBID) en un estudio abierto y aleatorizado que incluyó a 339 pacientes. A las 48 semanas (ITT, interrupción=fracaso) el 25% de los tratados con LPV/r y el 39% de los tratados con SQV/r presentaron fracaso terapéutico definido como CVP ≥200copias/ml en cualquier momento del estudio (p=0,005). El tiempo hasta el fracaso fue similar con ambas pautas (p=0,27). En este estudio se utilizaron cápsulas duras con 200mg de SQV, y la adherencia, los efectos adversos y el diseño abierto probablemente resultaron negativos para el brazo con SQV/r. SQV/r no es un fármaco de elección en TAR de rescate.
Atazanavir: AI424 045El estudio AI424045 comparó ATV/r frente a ATV más SQV y frente a LPV/r en pacientes en fracaso virológico. Se requería CVP >1 .000copias/ml, que hubieran llevado al menos 2 regímenes previos y experiencia con algún fármaco de las 3clases (ITIAN, ITINN e IP). Todos los pacientes recibieron además TDF y otro ITIAN. A la semana 24 se demostró que la eficacia del brazo que combinaba ATV y SQV era inferior a LPV/r, por lo que se dio opción de cambiar el tratamiento. Tanto a las 24 como a las 48 semanas, ATV/r resultó no inferior a LPV/r respecto al criterio de valoración primario (reducción de CVP) y la consecución de CVP <50 o <400copias/ml. Sin embargo, la proporción de pacientes con CVP <50copias fue del 38% en el grupo de ATV/r frente al 45% en el de LPV/r. A las 96 semanas el criterio de valoración primario demostró una eficacia similar de ATV/r (–2,29 log10) frente a LPV/r (–2,08 log10). En los pacientes en tratamiento, la proporción con CVP indetectable fue similar en ambos brazos, pero el estudio carece de poder estadístico para demostrar diferencias para este objetivo secundario. En un subestudio que analizó la respuesta virológica a las 48 semanas según la presencia de mutaciones en las posiciones D30, V32, M36, M46, I47, G48, I50, F53, I54, A71, G73, V77, V82, I84, N88 y L90, la respuesta fue similar si había ≤4mutaciones. Sin embargo cuando el número era ≥5, ningún paciente (0/9) del grupo de ATV/r y 5/18 (28%) de los de LPV/r lograron indetectabilidad. Por otra parte, se identificaron mutaciones asociadas a resistencia a ambos fármacos. Las mutaciones en las posiciones M46, I54, I84 o L90 reducen la eficacia de ATV/r a menos de un 30%, al igual que las posiciones M46, I54 o I84 en LPV/r.
ATV/r no es un fármaco de elección en el TAR de rescate avanzado.
Tipranavir: RESIST 1 y 2Los estudios RESIST son estudios fase III en los que se comparó TPV/r con otro IP/r elegido por cada investigador (IP/rC). Los criterios de inclusión exigían llevar una pauta con IP, estar en fracaso virológico (CVP >1 .000copias/ml) y en el estudio genotípico debía haber ≥1mutación primaria en los codones D30, M46, G48, I50, V82, I84 o L90, y ≤2 en los codones L33, V82, I84 o L90. Los pacientes fueron aleatorizados a TPV/r o un IP/r comparador (IP/rC). A todos los pacientes se les administró un tratamiento optimizado que solo podía incluir ENF en cuanto a nuevos fármacos. Los pacientes partían de CVP elevadas (mediana de 4,8 log10copias/ml) y CD4 bajos (mediana <200células/μl). En el RESIST-1 la mayoría de los pacientes del IP/rC recibieron LPV/r (61%), mientras que en el RESIST-2 los más usados fueron APV/r (40%) y LPV/r (38%). ENF se indicó en el 36% del RESIST-1 y el 12% del RESIST-2 (había pacientes tratados previamente con este fármaco).
Los resultados conjuntos de ambos estudios a las 48 semanas mostraron una proporción de pacientes con CVP <50copias/ml del 22,8 y del 10,2% con TPV/r y con IP/rC, respectivamente, demostrándose la superioridad de TPV/r. El uso de ENF mejoró los resultados en ambos brazos, alcanzando el 52% (<400copias/ml) y el 35,8% (50copias/ml) en el brazo del TPV/r.
Mutaciones de resistencia a tipranavirSe han identificado 19 mutaciones en 14 posiciones de aminoácidos (L10V, L24I, M36I, K43T, M46L, I47V, I50L/V, I54A/L/M/V, I54L, Q58E, T74P, L76V, V82L/T, N83D, y I84V) asociadas a resistencia a TPV. Según el peso en la respuesta al tratamiento con TPV (si favorecen la respuesta, tienen un impacto reducido o un gran impacto en la resistencia) se les ha dado un valor en el score actualizado (L10V: 1; L24I: –2; M36I: 2; K43T: 2; M46L: 1; I47V: 6; I50L/V: –4; I54A/M/V: 3; I54L: –7; Q58E: 5; T74P: 6; L76V: –2; V82L/T: 5; N83D: 4, y I84V: 2). En la elaboración de este score se ha tenido en cuenta la eficacia de la medicación que acompañaba a TPV. Cuando el score es ≤3, la respuesta en las semanas 8 y 48 es máxima, y mínima si el score es >10. La proporción de pacientes que respondían aumentaba cuanto mayor era la eficacia del régimen acompañante406. Su perfil de mutaciones que le confieren resistencia difiere ligeramente del de DRV, por lo que puede plantearse su uso en el rescate de determinados fracasos a DRV. No obstante, ambos comparten las mutaciones L33F, I47V, I54M, T74P, y I84V, por lo que es realmente infrecuente encontrarse con cepas en las que la diferencia de actividad estimada entre ambos sea clínicamente significativa.
Debido a que requiere una dosis mayor de RTV (200mgBID), tiene un peor perfil de interacciones farmacocinéticas, posee una incidencia de trastornos lipídicos y digestivos menos favorable que DRV (a pesar de que no se han comparado directamente) y no hay experiencia de su utilización con MVC, ETR o RAL, su uso ha quedado restringido a los casos en que su actividad residual estimada sea claramente superior a la de DRV/r BID, y no se requiera el uso de ETR (contraindicada con TPV/r) (B-III).
DarunavirPresenta una alta afinidad por la proteasa y es muy potente in vitro e in vivo frente a la cepa salvaje y las mutantes con resistencias a múltiples FAR, incluyendo IP/r.
Es el IP/r de elección en un TAR de rescate avanzado, a dosis de 600/100mgBID, y debe incluirse siempre en el régimen de rescate, exceptuando casos de toxicidad intratable o resistencia adquirida de alto nivel al fármaco (muy infrecuente).
POWER 1 y 2Los ensayos POWER compararon la eficacia y la tolerancia de diferentes dosis de DRV/r (fase II) frente a un IP/r comparador (IP/rC), asociados ambos a una selección optimizada de fármacos. Los pacientes incluidos tenía CVP >1.000copias/ml, habían sido tratados previamente con fármacos de las 3familias y tenían ≥1mutaciones primarias a IP. La aleatorización se estratificó por el número de mutaciones, la CVP y el uso de ENF. A las 24 semanas, la dosis de DRV/r se unificó a 600/100mgBID. En el análisis combinado de ambos estudios, a las 48 semanas, se incluyeron solamente los pacientes que recibieron la dosis de DRV/r de 600/100mgBID desde el principio (n=131) frente al grupo control (n=120). La variable principal de eficacia fue la respuesta virológica confirmada (reducción de la CVP ≥1log10copias/ml y tiempo hasta la pérdida de respuesta virológica, TLOVR). En cuanto a eficacia, la reducción de la CVP se alcanzó en el 61% de los pacientes del grupo de DRV/r y en el 15% del grupo comparador (diferencia del 46%; IC95%, 35 a 57; p<0,0001). La proporción con CVP <50copias/ml (ITT-TLOVR) fue del 45% en los tratados con DRV/r y del 10% en el grupo control. La eficacia superior de DRV/r frente al IP/r comparador se mantuvo independientemente del uso de ENF, de la CVP basal, de las mutaciones primarias frente a IP o del número de FAR activos en la terapia optimizada. En la semana 96 el 39% de los tratados con DRV/r y el 9% del grupo comparador persistían con CVP <50copias/ml (p<0,001; ITT-TLOVR).
El estudio POWER 3 incrementó los datos de eficacia, seguridad y tolerancia de DRV/r (dosis de 600/100mgBID), ratificando los resultados obtenidos en los estudios POWER1 y 2, y no dispone de rama control. En la semana 144, el 37 y el 9% de los pacientes, respectivamente, persistían con CVP <50copias/ml.
TITANHa sido analizado anteriormente.
GRACEEl estudio GRACE (Gender, Race and Clinical Experience) es un estudio en fase IIIb, multicéntrico y abierto que incluyó pacientes con experiencia previa a FAR y con CVP ≥1.000copias/ml. Todos los pacientes recibieron DRV/r 600/100mgBID con un tratamiento optimizado que incluía ITIAN e ITINN, incluida ETR. El objetivo principal fue evaluar si había diferencias según el sexo o la raza de los pacientes respecto a la eficacia (CVP <50copias/ml) del tratamiento a las 48 semanas. Se incluyeron 429 pacientes, de los cuales el 67% eran mujeres y el 84% eran de raza negra. El 32,8% de las mujeres suspendieron el TAR, frente al 23,2% de los hombres (p<0,05). En la semana 48, en el análisis en ITT-TLOVR, el 50,9% de las mujeres y el 58,5% de los hombres alcanzaron una CVP <50copias/ml. Las diferencias en la respuesta virológica ajustada por la CVP y recuento de linfocitos CD4 basales fue de –9,6 (IC95%, –19,85 a +0,68). En el análisis en ITT-TLOVR en el que se censuraron los pacientes que fracasaron por causas diferentes al fracaso virológico, el 73 de mujeres y el 73,5% de hombres alcanzaron una CVP <50copias/ml (diferencia, –3,9; IC95%, –13,89 a +6,02). Los autores resaltan la eficacia y la seguridad de DRV/r en los tratamientos de rescate tanto en hombres como en mujeres, aunque una elevada proporción de mujeres abandonan el TAR por razones distintas al fracaso virológico.
ODINHa sido analizado anteriormente.
Mutaciones de resistencia a darunavirSe han identificado 11 mutaciones en el gen de la proteasa (V11I, V32I, L33F, I47V, I50V, I54L/M, T74P, L76V, I84V, L89V) relacionadas con pérdida de sensibilidad a DRV. La respuesta virológica a DRV/r en TAR de rescate se va reduciendo paralelamente al número de estas mutaciones, al igual que sucede con todos los IP/r. Los porcentajes de respuesta (CVP<50 copias/ml a 48 semanas) con 0, 1, 2 y 3 mutaciones fue del 72%, 53%, 37% y 29% respectivamente en los estudios POWER (7% con ≥4 mutaciones).
Este dato debe ser muy tenido en cuenta para valorar el número de fármacos acompañantes en el régimen de rescate según la actividad residual de DRV cuando esta esté comprometida.
Inhibidores de la transcriptasa inversa no nucleósidos de segunda generaciónEtravirinaEtravirina es un ITINN de segunda generación activo frente a determinadas cepas de VIH-1 con mutaciones de resistencia frente a EFV y NVP.
DUET 1 y 2Los ensayos clínicos en fase III DUET se diseñaron para analizar la eficacia y la seguridad de ETR en pacientes con experiencia previa a múltiples FAR. Con un diseño similar, DUET1 y 2 son ensayos multinacionales, paralelos, aleatorizados y doble ciego de ETR frente a placebo. Los criterios de inclusión eran: CVP >5.000copias/ml, TAR estable durante ≥8semanas, presencia de ≥1mutación frente a ITINN y ≥3mutaciones frente a IP. Todos los pacientes recibieron DRV/r e ITIAN según terapia optimizada. El uso de ENF fue opcional. La variable principal del estudio era una CVP <50copias/ml en la semana 24 (análisis por ITT y TLOVR). Se incluyeron 612 pacientes en el DUET1 y 591 en el DUET2. Los resultados fueron: CVP <50copias/ml en tratados con ETR, 56 y 62% (DUET1 y DUET2) frente a 39 y 44% (en grupos placebo), respectivamente (p<0,01 y p<0,001). La CVP se redujo en 2,4 y 2,3log10 en los grupos con ETR y 2,3 y 1,7log10 en los de placebo (diferencia no significativa). Entre los pacientes que recibieron ETR y ENF en el tratamiento optimizado, el 60 y el 73% alcanzaron CVP <50copias/ml, frente al 56 y al 68% en los del grupo placebo. Los resultados conjuntos de ambos estudios a las 48 semanas confirman los datos previos, y el 61% de los pacientes con ETR alcanzaron CVP <50copias/ml frente al 40% de los pacientes asignados al grupo placebo (p<0,0001); el descenso de la CVP era de –2,25 log10 y–1,49 log10, respectivamente390. En la semana 96, el análisis combinado de ambos estudios señala que la eficacia de ETR más terapia optimizada fue superior al grupo comparador: 57% frente al 36%, respectivamente (p<0,001). El 91% de los pacientes asignados a ETR que alcanzaron una CVP <50copias en la semana 48 persistían con la misma eficacia virológica en la semana 96. Por otra parte, el número de episodios clínicos asociados a sida o muerte fue menor en el grupo que recibió ETR (p=0,06) y alcanzó diferencias estadísticamente significativas cuando se compararon exclusivamente los pacientes de ambos grupos que además recibían ENF habiéndola utilizado previamente (5,9% en el grupo ETR frente al 10,1% en el grupo placebo, p=0,02).
La tolerancia a la ETR fue buena, y el efecto secundario más frecuente fue un exantema leve o moderado. Lo manifestaron el 19% de los tratados con ETR, frente al 12% del grupo control (p<0,0001); apareció en las primeras semanas, la mayoría de grado leve-moderado (el 1% se consideró grado 3), y solo en el 2% se retiró el tratamiento. Hubo una incidencia más elevada de exantema en mujeres. Un tercio (32%) de las mujeres que recibieron DRV/r+ETR desarrollaron exantema, frente al 19% de las que recibieron ETR y placebo. Asimismo, una proporción más elevada de mujeres debió suspender ETR por exantema (5% en el grupo DRV/r+ETR frente a 2% en el grupo ETR+placebo). La historia de exantema previo con NVP o EFV no se asoció con la aparición de exantema frente a ETR390.
Mutaciones de resistencia a etravirinaSe han identificado 17 mutaciones en su score ponderado que disminuyen la tasa de respuesta a ETR en los estudios DUET: V90I, A98G, L100I, K101E/H/P, V106I, E138A, V179D/F/T, Y181C/I/V, G190A/S y M230L407. Entre estas mutaciones, Y181I/V/C seguida de L100I, K101P y M230L son las que generan una mayor resistencia a ETR. Estas mutaciones pueden seleccionarse tras el fracaso virológico a ITINN de primera generación, y siempre que vaya a usarse ETR debe evaluarse su actividad si existen mutaciones para ITINN. La puntuación obtenida con la suma de cada mutación se ha correlacionado con respuesta virológica observada en los estudios DUET.
Por otra parte, la compañía Monogram ha desarrollado un score que asigna a cada mutación un valor en función de su peso (valor 4: L100I, K101P, Y181C/I/V; valor 3: E138A/G, V179E, G190Q, M230L, K238N; valor 2: K101E, V106A/I, E138K, V179L, Y188L, G190S, y valor 1: V90I, A98G, K101H, K103R, V106M, E138Q, V179D/F/I/M/T, Y181F, Y189I, G190A/E/T, H221Y, P225H, K238T). En este score, la puntuación obtenida con la suma de los puntos de cada mutación se correlaciona con el fenotipo. Si el resultado es inferior a 4, ETR tiene el 90% de probabilidades de ser eficaz (fold change <2,9). La Plataforma de resistencias de la Red de Investigación en sida (RIS) adjudica 2 puntos a las mutaciones Y181C/I/V, L100I, K101P, V179F, G190E, M230L y un punto al resto, considerando resistencia un score ≥3.
Los pacientes que han seleccionado K103N como única mutación en su genotipo poblacional tras fracaso a EFV o NVP contienen frecuentemente otras poblaciones minoritarias con otras mutaciones frente a ITINN. Hasta en el 45% de los casos se encuentran mutaciones específicas frente a ETR408. No se ha confirmado aún el impacto en la respuesta a una pauta de rescate con ETR de este fenómeno. Sin embargo, en los casos en que tras un fracaso a ITINN de primera generación se aísle alguna mutación frente a ITINN en el genotipo convencional, debería confirmarse siempre que sea posible la presencia de otras mutaciones minoritarias, con el fin de seleccionar la mejor pauta de rescate para cada paciente.
Inhibidores de la uniónEnfuvirtidaENF inhibe la fusión del VIH-1 evitando su penetración y su replicación. Se administra por vía subcutánea 2 veces al día, y su principal efecto adverso es la reacción en el punto de inyección (tabla 9).
Inhibidores de la fusión
| Nombre genérico | Enfuvirtida (T-20) |
| Nombre comercial | Fuzeon® |
| Dosis recomendada | 90mg c/12hs.c. |
| Presentaciones comerciales | Vial de 90mg |
| Semivida plasmática | 3,8±0,6 h |
| Biodisponibilidad | 80% (vías.c.) |
| Semivida plasmática | 3,8±0,6 h |
| Cmax | 4,59±1,5 μg/ml (VIH-1+) |
| Cmin | 2,6-3,4 μg/ml(VIH-1+) |
| AUC | 55,8±12,1 μg·h/ml(VIH-1+) |
| CI 50 | CI50: 0,259 μg/ml (media geométrica) en un ensayo de entrada de recombinación de genotipos VIH-1 |
| Actividad | VIH-1 |
| MetabolizaciónExcreción | Catabolismo en sus aminoácidos constituyentesNo hay datos |
| Efectos adversos | Reacciones locales leve-moderadas en el punto de inyección, dolor de cabeza y fiebre |
| Interacciones | Escaso riesgo de interacción metabólica. Estudios in vitro e in vivo con una amplia variedad de isoenzimas hepáticas no han mostrado efecto inhibitorio de T-20 sobre los mismos |
NOTA: debido a que la información científica relacionada con los fármacos antirretrovirales se renueva constantemente, se recomienda consultar la ficha técnica de los fármacos y la información actualizada ofrecida por las distintas compañías farmacéuticas y las autoridades sanitarias.
Los estudios TORO son 2 ensayos abiertos en fase III en los que se comparó la actividad antiviral de ENF en combinación con una pauta optimizada frente a una pauta optimizada en pacientes en fracaso viral con múltiples tratamientos previos. Se incluyeron alrededor de 1.000 pacientes, con una mediana de CVP basal >1 00.000copias/ml y de CD4 <100células/μl. A las 24 semanas el descenso de la CVP fue mayor en los tratados con ENF. ENF produjo un descenso de CVP de –0,93 log10 (TORO I) y –0,78 log10 (TORO II) (p<0,0001 frente a rama comparadora). A la semana 48, en el análisis combinado de los 2 estudios, el descenso de la CVP fue de –1,48 log10 copias/ml (ENF) y –0,63 log10 copias/ml en el tratamiento optimizado (p<0,0001). La probabilidad de alcanzar una respuesta virológica fue más del doble en el grupo de ENF (descenso CVP >1 log10 37% frente al 17%; CVP <400copias/ml, 30% frente al 12%, y CVP <50copias/ml, 18% frente a al 8% [p<0,0001]). El tiempo hasta el fracaso del grupo con ENF triplicó al grupo control (32 y 11 semanas, p<0,0001). Es decir, tanto el análisis primario de eficacia como el resto de análisis secundarios predefinidos demostraron que el tratamiento de rescate era más eficaz cuando se utilizaba ENF.
Se han identificado mutaciones en la región HR1 de la gp41 del virus que reducen la sensibilidad al ENF (G36D/S, I37V, V38A/M/E, Q39R, Q40H, N42T, N43D). Otras mutaciones o polimorfismos en otras regiones de la envoltura, como por ejemplo la región HR2, podrían disminuir la sensibilidad a ENF409. Por ello, secuenciar solo las mutaciones de la región HR1 podría ser inadecuado cuando se sospecha resistencia a ENF. La barrera genética de ENF es típicamente baja, desarrollando resistencia al fármaco con solo una mutación.
Por otra parte, la inclusión de ENF en el régimen de rescate ha demostrado sistemáticamente incrementar las tasas de respuesta en otros estudios en que se evaluaban otros fármacos pero se permitía el uso de ENF401–405,410.
La inconveniencia de su administración por vía subcutánea 2 veces al día limita su uso.
Un consenso español recomienda su uso en pacientes en los que no se pueda confeccionar un tratamiento óptimo con 3fármacos activos.
Inhibidores del correceptor CCR5MaravirocMVC es el único antagonista del correceptor CCR5 actualmente comercializado. Impide la entrada del virus con tropismo R5. Presenta una actividad potente frente a cepas con tropismo R5 tanto silvestres como con mutaciones para ITIAN, ITINN o IP, con los que no comparte resistencia cruzada.
MOTIVATE 1 y 2Los estudios MOTIVATE (1 y 2) son 2 ensayos clínicos en fase III, paralelos y doble ciego, donde se aleatorizó a los pacientes incluidos a recibir MVC (QD o BID) frente a placebo y añadiendo a cada uno de los brazos un tratamiento optimizado. Los criterios de inclusión fueron CVP >5.000copias/ml, tropismo R5 y resistencia a ≥1FAR o ≥2IP. Los pacientes se estratificaron según uso de ENF y CVP. Se incluyó a más de 1.000 pacientes, de los que 209 recibieron placebo, 414 MVCQD (150 o 300mg) y 426 MVCBID (150 o 300mg). La variable principal del estudio fue la reducción de la CVP en la semana 48, y la proporción de pacientes con CVP <400 o 50copias/ml fue una variable secundaria.
Los resultados combinados de ambos estudios a las 48 semanas muestran que el descenso de CVP fue: MVCQD, –1,68 log; MVCBID, –1,84 log, y grupo placebo, –0,78 log; la proporción de pacientes con CVP <400copias/ml fue del 51,7, del 56,1 y del 22,5%, respectivamente (valor p frente a placebo, <0,0001), y la de CVP <50copias/ml fue del 43,2, del 45,5 y del 16,7% (valor p frente a placebo, <0,001). El incremento de linfocitos CD4 fue también significativamente mayor y más precoz en los grupos que recibieron MVC. Esta ventaja en la recuperación inmunológica ha sido también demostrada con independencia de la eficacia virológica. La eficacia (CVP <50copias/ml) fue también superior cuando los pacientes recibieron ENF por primera vez: 64 y 61% en los grupos que recibieron MVC y 27% en los grupos que recibieron placebo con ENF. En la semana 96, el 41,3% de los pacientes que recibieron MVC en pauta BID persistían con una CVP <50copias, frente al 7,2% de los pacientes del grupo placebo. En cuanto a variables de endpoints clínicos «duros», el tratamiento con MVC se asoció de manera significativa con mayor tiempo hasta la aparición de episodios diagnósticos de sida en comparación con el placebo (p=0,042); hasta la fecha es el único estudio de rescate en que ha podido demostrarse este beneficio clínico incluyendo solo uno de los nuevos fármacos activos.
Los efectos adversos producidos por MVC no fueron superiores a los del grupo placebo. Los temores iniciales acerca de un posible mayor riesgo de hepatotoxicidad o de una mayor incidencia de tumores, asociada al bloqueo del correceptor humano CCR5, no solo no se han confirmado sino que la incidencia de determinados episodios clínicos, y específicamente de algunos tumores, ha sido significativamente menor en la rama tratada con MVC.
Se analizó retrospectivamente la relación del fracaso virológico en los pacientes de los MOTIVATE con el tropismo viral. Dos tercios de los pacientes con MVC que fracasaron tenían un tropismo dual (R5/X4), o bien el tropismo varió entre la selección y el inicio del tratamiento. El cambio de tropismo del R5 a dual o X4 se observó en el 7,5% de los pacientes que fracasaban con MVC y solo el en el 1,9% del grupo placebo. No se observó cambio de tropismo en el 4% de los fracasos a MVC. En los pacientes que fracasaron en los estudios MOTIVATE, los sujetos que recibieron MVC asociado a ≥2fármacos activos presentaron una tasa de cambio de tropismo R5 a D/M o X4 similar a los tratados con placebo. Tras la retirada del MVC las cepas revertían rápidamente a R5. Todos los pacientes que recibían MVC presentaron un incremento significativo de los linfocitos CD4.
Resistencia a maravirocLa eficacia de MVC exige la presencia de tropismo viral R5, y no es activo cuando las poblaciones virales presentan tropismo viral X4 o dual (R5/X4). Algunos casos de fracaso virológico durante el tratamiento con MVC corresponden a un sobrecrecimiento de poblaciones virales con tropismo X4 prexistentes y no detectadas por la baja sensibilidad de la prueba basal (Trofile™ inicial detectaba virus X4 con una certeza del 100% solo cuando la proporción era ≥10% de la población viral y la CVP >1.000copias/ml). La técnica de Trofile™ ES detecta poblaciones minoritarias con tropismo X4 hasta en una proporción del 0,1%. Asimismo, el tropismo puede detectarse por métodos genotípicos. Recientemente se ha comunicado una predicción del tropismo y de respuesta a MVC similar con el genotipo tanto en pacientes sin tratamiento previo como en rescate. Se han redactado unas guías españolas para la determinación del tropismo que favorecen la realización de pruebas genotípicas para su determinación. Esta evaluación debe realizarse en todos los episodios de fracaso virológico (exceptuando aquellos en que ya conste un tropismo previo no R5) simultáneamente al genotipo poblacional estándar de la transcriptasa inversa y la proteasa.
Además, se han identificado mutaciones en la molécula gp120 que permite al virus unirse al receptor R5 en presencia de MVC sin cambiar de tropismo durante el tratamiento409. El perfil de mutaciones seleccionadas por MVC en aquellos casos en que se mantiene el tropismo R5 es complejo y todavía no se conoce con exactitud su patrón.
MVC es un sustrato de la glucoproteína-P y su metabolismo se realiza a través del CYP3A4, por lo que presenta un potencial importante de interacciones con fármacos que utilizan la misma vía metabólica (véase capítulo interacciones).
Inhibidores de la integrasaRaltegravirLa integrasa es una de las 3 enzimas fundamentales del ciclo de replicación del VIH-1. Su función es catalizar la inserción del ADN proviral en el genoma de la célula huésped. RAL es un fármaco capaz de inhibir la integrasa, y es activo frente a cepas de VIH-1 con mutaciones de resistencia a las 3 familias clásicas (ITIAN, ITINN e IP) y frente a cepa silvestre.
BENCHMRK 1 y 2Los ensayos clínicos en fase III BENCHMRK (1 y 2) son estudios paralelos, aleatorizados y doble ciego diseñados para analizar la eficacia de RAL en el rescate de pacientes expuestos a múltiples FAR y en fracaso virológico. Los criterios de inclusión fueron CVP >1 .000copias/ml y resistencia genotípica o fenotípica al menos a un fármaco de cada una de las 3 clases (ITIAN, ITINN e IP). Se incluyeron 350 pacientes (BENCHMRK1) y 349 (BENCHMRK2) en situación clínica muy avanzada (82% con criterios de sida) y que habían recibido una mediana de 12 FAR durante 9,9 años. Los pacientes fueron aleatorizados (2:1) a recibir RAL o placebo, ambos con terapia optimizada. En los resultados combinados de ambos estudios a las 48 semanas, la proporción de CVP <400copias/ml fue del 72,1% en el grupo RAL y del 37,1% en placebo (p<0,001). La CVP <50copias/ml fue del 62,1% en el grupo RAL y del 32,9% en placebo (p<0,001). La eficacia de RAL fue superior a placebo independientemente de la CVP, de los CD4+ o del índice GSS/PSS ≥2.
Cuando en la terapia optimizada se asoció DRV/r y ENF, la proporción de CVP <400copias/ml fue del 98% (RAL) y del 87% (placebo); si solamente recibían ENF, el 90% (rama RAL) y el 63% (rama placebo) tenían <400copias/ml, mientras que si solo recibían DRV/r las proporciones fueron del 90 y del 55%. La seguridad y la tolerabilidad de RAL resultó comparable a placebo. Se observó una mayor incidencia de neoplasias en el grupo asignado a RAL (3,5% frente al 1,7%), aunque no fue estadísticamente significativa ni se ha comunicado ninguna relación directa con el fármaco. Estudios posteriores que analizan la incidencia de neoplasias en ensayos clínicos y programas de acceso expandido no observan una mayor incidencia de cáncer en los pacientes que reciben RAL.
El análisis combinado en las semanas 96, 156 y 192 de los estudios BENCHMRK demostró la eficacia duradera de RAL411. El 58% de los pacientes a 96 semanas (45% a 192 semanas) que recibieron RAL persistían con CVP <50copias/ml frente, al 26% de los pacientes (16% a 192 semanas) del grupo placebo. Este porcentaje se incrementó al 79% cuando los pacientes recibían además otros fármacos activos.
RAL se metaboliza por glucuronización hepática. No es inductor o inhibidor de las isoenzimas del citocromo P450, por lo que su potencial de interacciones farmacológicas es bajo (véase capítulo interacciones).
Mutaciones de resistencia a raltegravirEn estudios in vitro se han identificado hasta 41 mutaciones del gen de la integrasa asociadas a resistencia a RAL. Un total de 105 pacientes de 462 que recibieron RAL en los estudios BENCHMRK desarrollaron fracaso virológico en la semana 48, aunque solo en 94 se pudo realizar estudio de resistencias. En 64/94 (68%) se detectaron mutaciones de resistencia RAL con 3 patrones de resistencia: a) N155H+L74M, E92Q, T97A, V151I, G163R; b) Q148K/R/H+G140S/A, E138K, y c) Y143R/C+L74A/I, T97A, I203M, S230R. RAL es un fármaco de barrera genética baja, y solo son necesarias 2 mutaciones para la resistencia completa. Sin embargo, alguna mutación (Q148K/H e incluso N155H) confiere ya, por sí sola, un nivel de resistencia elevado al fármaco.
Las resistencias cruzadas con otros fármacos de la familia de los InInt son muy frecuentes con elvitegravir, por lo que probablemente su uso secuencial no será posible. Elvitegravir ha demostrado una eficacia no inferior a RAL en rescate en estudios en fase III412. Con otros InInt en desarrollo (dolutegravir) el grado de resistencia cruzada es mucho menor, lo que permite su uso en rescates a fracasos con RAL413.
Uso combinado de varios de los nuevos fármacos en un tratamiento antirretroviral de rescate- •
Estudio TRIO. Estudio abierto no comparativo que tiene como objetivo evaluar la eficacia y la seguridad de un TAR de rescate que contenía RAL+DRV/r+ETR. Incluyó 103 pacientes con: edad ≥18 años, CVP >1.000copias/ml, sin tratamiento previo con fármacos en investigación, con historia de fracaso virológico a ITINN, e infección por VIH-1 multirresistente definida como: ≥3mutaciones primarias de resistencia a IP; ≥3mutaciones a ITIAN; ≤3mutaciones a DRV, y ≤3mutaciones a ITINN. Todos los sujetos recibieron RAL+DRV/r+ETR, junto con ITIAN (83%) y ENF (12%). En la semana 24, 93 pacientes (90%; IC95%, 85 a 96%) y en la semana 48, 89 pacientes (86%; IC95%, 80 a 93%) lograron una CVP <50copias/ml. La mediana de descenso de la CVP en la semana 48 respecto al valor basal fue de −2,4 log (IQR: –2,9 a –1,9). La mediana de ascenso de los linfocitos CD4 respecto al valor basal fue de 108/μl (IQR: 58 a 169). Durante el periodo del estudio, solo un paciente tuvo que suspender el tratamiento por toxicidad.
Otros estudios retrospectivos no aleatorizados han confirmado asimismo la elevada tasa de respuesta virológica que se obtiene combinando DRV/r+ETR+RAL en un TAR de rescate avanzado414.
Opciones de tratamiento en pacientes con múltiples fracasos virológicos y sin opciones terapéuticas. Tratamientos con pautas de tratamiento antirretroviral no supresorasCon los fármacos disponibles actualmente puede conseguirse la supresión virológica completa y duradera (<50copias/ml) en la gran mayoría de pacientes con fracaso virológico, por avanzado que sea. El fracaso virológico en el paciente multitratado no siempre conduce de forma rápida al fracaso inmunológico y a la progresión clínica. De hecho, muchos pacientes continúan con recuentos de CD4 relativamente estables y aproximadamente solo un tercio experimenta un descenso. Este último hecho se observa más frecuentemente cuando la CVP es elevada, habitualmente >1 0.000-20.000copias/ml.
En un paciente en el que resulte imposible construir un TAR potencialmente eficaz con al menos 2fármacos activos por problemas de resistencia, toxicidad, comorbilidad grave o problemas de adherencia o tolerancia, pueden plantearse otras opciones diferentes al TAR de rescate si la situación inmunitaria del paciente lo permite.
Diversos estudios han demostrado los efectos beneficiosos de mantener un tratamiento no supresor (frente a su interrupción completa) en caso infección avanzada multirresistente sin opciones de iniciar una pauta supresora. En pacientes con un recuento de linfocitos CD4 <50/μl, el riesgo de desarrollar una enfermedad oportunista diagnóstica de sida era un 22% inferior si el paciente continuaba con el TAR a pesar de presentar fracaso virológico respecto a los que lo suspendieron. Esto se relaciona con la persistencia de una población viral de VIH-1 menor y con baja capacidad replicativa y, por tanto, probablemente menos lesiva.
Estos tratamientos no supresores deben ser tratamientos cómodos, poco tóxicos, que disminuyan la capacidad replicativa viral y que no acumulen mutaciones que puedan comprometer futuros TAR de rescate. No se recomienda continuar con pautas no supresoras que contengan IP, ITINN o InInt, ya que la acumulación de resistencias frente a estos fármacos dificultaría la eficacia de futuros fármacos de estas familias. Pautas con 2 o 3ITIAN, que incluyan 3TC o FTC, y simultáneamente AZT y TDF (por su antagonismo sobre la RT), podrían resultar parcialmente eficaces en algunos pacientes si su recuento de CD4 no es bajo. Pueden mantener transitoriamente (meses) una población viral con baja fitness y deben remplazarse por un régimen de rescate supresor con 3fármacos activos en cuanto sea posible.
La mutación M184V compromete la capacidad replicativa del VIH-1. Un ensayo que incluía pacientes multirresistentes con esta mutación, aleatorizados a continuar solo con 3TC o a suspender el tratamiento, en la semana 48 mostró que el 69% (IC95%, 51 a 83%) del grupo que interrumpió frente al 41% (IC95%, 26 a 59%) de los que continuaron con 3TC, presentaron un episodio clínico o fracaso inmunológico. En los que recibían 3TC el fracaso fue más tardío (p=0,01), y el descenso de CD4, el rebrote de CVP y el aumento de capacidad replicativa fueron menores. En función de estos estudios, se propone que el tratamiento de pacientes con múltiples fracasos contenga 3TC o FTC para mantener en la población viral la mutación M184V y reducir su capacidad replicativa. Sin embargo, este dato no se ha confirmado cuando se usan pautas de rescate supresoras que consiguen CVP indetectables.
Replicación viral baja en pacientes multitratadosDos determinaciones sucesivas de CVP >50copias/ml tras 6meses de iniciado el TAR o tras haber conseguido previamente una CVP <50copias/ml se considera fracaso virológico. Con frecuencia, los pacientes con replicación viral baja y persistente del VIH-1 y que podemos definir como una CVP entre 50-200copias/ml mantienen estable el número de linfocitos CD4. El tratamiento de elección es un régimen que consiga nuevamente la supresión mantenida por debajo de 50copias/ml. Sin embargo, la ausencia o complejidad de otras alternativas terapéuticas, la conservación de la inmunidad y la dificultad de obtener resultados válidos con pruebas de resistencia genotípicas o determinación del tropismo viral por la baja viremia plasmática dificultan el manejo de estos pacientes.
En este escenario se han propuesto diferentes estrategias terapéuticas, aunque ninguna de ellas ha sido evaluada en estudios prospectivos longitudinales y comparativos. Si la pauta de TAR presenta una baja barrera genética y se confirma que la baja viremia no responde a un error de técnica de laboratorio, es prudente sustituirla bajo criterio clínico por otra con barrera genética elevada basada en un IP/r, independientemente de que no se consiga demostrar la presencia de mutaciones. No está bien establecida cuál es la mejor actitud en pacientes con replicación viral baja, aunque se conoce que estos pacientes pueden seleccionar nuevas mutaciones de resistencia, fracasos y contribuir a la diseminación de la infección a otras personas. La posibilidad de obtener resultados en las pruebas de resistencia o tropismo viral, las alternativas disponibles, y sobre todo la posibilidad de cambiar el TAR a un régimen que incluya al menos 2 FAR plenamente activos, condicionan la actitud del clínico en este escenario. Si el régimen antirretroviral presenta una barrera genética elevada y el riesgo de selección de resistencias es muy bajo, puede en determinados casos mantenerse al paciente con el mismo tratamiento.
Suspensión del tratamiento antirretroviralLa interrupción del tratamiento en pacientes multirresistentes se planteó ante la hipótesis de que la reaparición de la cepa silvestre permitiría una mejor respuesta tras la reintroducción del tratamiento. Los ensayos clínicos realizados para evaluar esta estrategia han evidenciado un descenso importante del número de CD4 durante la interrupción frente a los que continúan con TAR. No se recomienda la suspensión del TAR como opción electiva en ninguna situación en sujetos con multirresistencia.
Recomendaciones de cambio de tratamiento antirretroviral por fracaso virológico avanzado- •
El cambio del TAR por fracaso virológico debe efectuarse de modo precoz para evitar la acumulación de mutaciones y facilitar la respuesta al nuevo tratamiento (B-II).
- •
El TAR nuevo debe contener 3FAR totalmente activos (A-I). Si no es posible diseñar un TAR de rescate con 3fármacos activos, la combinación de 2 plenamente activos y otros que conserven cierta actividad puede resultar eficaz en una elevada proporción de pacientes
- •
Se debe realizar un estudio de resistencias y una prueba de tropismo para confeccionar el mejor régimen alternativo (A-I).
- •
La prueba de resistencias debe realizarse mientras el paciente está recibiendo el tratamiento fallido o lo antes posible tras la suspensión (A-II).
- •
Si se dispone de tests genotípicos previos, se debe tener en cuenta el conjunto de mutaciones detectadas (genotipo acumulado) (B-II).
- •
Se debe conseguir CVP indetectable (<50 copias/ml) en cualquier tratamiento de rescate (A-I).
- •
En la elección del nuevo TAR se deben analizar las causas que motivaron el fracaso (adherencia o interacciones medicamentosas), la historia farmacológica, las toxicidades que haya presentado y las mutaciones de resistencia previas (C-II).
- •
El nuevo TAR debe ser cómodo, bien tolerado por el paciente y lo menos tóxico posible (C-II).
- •
DRV/r es el IP de elección en fracaso avanzado (A-I). La dosis habitual debe ser 600/100mgBID, aunque en casos sin mutaciones frente a DRV puede utilizarse la dosificación 800/100mgQD, especialmente en sujetos que no presenten mutaciones primarias en la proteasa (A-I).
- •
El uso de TPV/r queda restringido a aquellos casos en que su actividad residual estimada sea claramente superior a la de DRV/r BID, y no se requiera el uso de etravirina (contraindicada con TPV/r) (A-II).
- •
Deben evitarse los análogos de timidina, especialmente d4T, si existen otras alternativas en cualquiera de las líneas del tratamiento de rescate (C-I).
- •
No se deben realizar interrupciones estructuradas del TAR en situaciones de fracaso virológico con el objetivo de aumentar la eficacia del tratamiento de rescate (A-I).
- •
No se recomienda suspender definitivamente el TAR en pacientes con fracaso virológico avanzado y sin opciones terapéuticas de rescate, incluso aunque reciban pautas con resistencia demostrada (B-II). En esta situación debe buscarse un tratamiento basado en fármacos que disminuyan la capacidad replicativa viral y no añadan más resistencia a la ya existente (p.ej., 3TC o FTC o TDF) y deben vigilarse estrechamente las cifras de linfocitos CD4 y la CVP (B-II).
- •
El manejo de los pacientes con fracaso virológico avanzado es complejo. Es recomendable consultar con un clínico o virólogo con experiencia en resistencias y TAR de rescate que tenga acceso a fármacos de uso restringido a través de programas de acceso expandido si estos pueden tener interés en el caso para conseguir un TAR con las máximas posibilidades de éxito (C-III).
Se entiende por adherencia al TAR la capacidad del paciente para implicarse correctamente en la elección, inicio y cumplimiento del tratamiento a fin de conseguir una adecuada supresión de la replicación viral.
El control virológico depende de múltiples factores, pero la adherencia incorrecta es la primera causa de fracaso terapéutico, relacionándose con mala respuesta virológica415, peor reconstitución inmune416 y mayor riesgo de mortalidad417,418. Por tanto, es muy importante que los pacientes sean conscientes de su enfermedad, entiendan claramente el objetivo del TAR, participen en la decisión de iniciarlo, se sientan capaces de cumplir dicho tratamiento y comprendan la enorme importancia que tiene una toma continuada y correcta de la medicación.
Durante los últimos años se ha intentado conocer los factores asociados a mala adherencia. Las diferencias entre los estudios, muchos de ellos carentes del adecuado rigor metodológico, hacen difícil realizar generalizaciones con alto grado de evidencia419. Se han identificado varios factores asociados con mala adherencia, entre los que destacan la mala relación médico-paciente, el consumo activo de drogas, la enfermedad mental, la edad más joven, el nivel educativo del paciente, el idioma, la falta de apoyo social, la complejidad del tratamiento, los efectos secundarios y, más recientemente, el temor acerca de la aparición de alteraciones metabólicas y morfológicas7,420,421. Un tema controvertido es la relación de la adherencia con la edad; su importancia va a ser creciente, dado el envejecimiento de la población infectada por el VIH-1. Se ha encontrado peor cumplimiento en pacientes muy jóvenes y mejor cumplimiento en pacientes mayores de 65 años221. El uso concomitante de otros fármacos, la mayor prevalencia de efectos adversos y de interacciones, la depresión y las alteraciones de memoria podrían causar menor adherencia en los mayores422. Lo que parece claro es que los trastornos neurocognitivos, más frecuentes en la población de más edad, suponen un factor negativo para la adherencia423 y que este aspecto deberá ser estudiado y atendido en los próximos años. Por el contrario, el apoyo emocional y vital, la capacidad para incluir la medicación en las actividades de la vida diaria sin ocultarla y la comprensión de la relación entre adherencia y desarrollo de resistencias son factores que predicen una adherencia correcta. Corregir los primeros e incrementar los segundos forma parte de la optimización del TAR y debe incorporarse a la rutina de seguimientos de los pacientes con infección por VIH-1 (tabla 10).
Causas de adherencia incorrecta y posibles estrategias de intervención
| Causas potenciales de incumplimiento | Posibles intervenciones | |
| Factores sociales, económicos, educativos | Falta de apoyo social y/o familiar. Escasos recursos. Bajo nivel educativo | Buscar alianza con familia y allegados. Conocer necesidades sociales. Reclutar organizaciones comunitarias. Educación intensiva, explicaciones claras y comprensibles y adaptadas |
| Factores del equipo asistencial | Falta de recursos. Atención masificada e impersonal. Ausencia de coordinación entre diferentes servicios de apoyo a la asistencia. Insuficiente formación en terapia antirretroviral. Falta de accesibilidad. Deficiente formación en relación personal sanitario-paciente | Accesibilidad y continuidad de la asistencia. Equipo multidisciplinar. Recursos materiales y humanos suficientes y coordinadosFormación sólida en terapia antirretroviral y en atención al pacientePlantear terapia directamente observada en determinados ámbitos asistenciales |
| Factores relacionados con el tratamiento | Efectos adversos, tamaño y palatabilidad de las unidades galénicas, número de dosis diarias. Intrusión en la vida del paciente. Falta de adaptación a las preferencias y necesidades del paciente | Simplificar el régimen terapéutico. Pautas convenientes en número y dosificación de comprimidos, emplear fármacos co-formuladosIndividualizar tratamiento: resistencias, comorbilidad, preferencias, interaccionesTécnicas especiales para la toma de la medicación. Ayudar a desarrollar mecanismos de reacción (p. ej., anticipación y manejo de efectos adversos) |
| Factores relacionados con el paciente | No aceptación. Rechazo del diagnóstico. Rechazo del tratamiento (creencias y actitudes)Olvidos y barreras. Insuficiente comprensión de la enfermedad y su tratamiento. Insuficiente entendimiento de la relación riesgo/beneficioMotivos de dosificación y cumplimientoComorbilidad psiquiátricaUso y abuso de drogas | Negociar y consensuar el plan terapéutico. Fomentar la percepción de indicadores de la necesidad de tratamiento. Informar sobre riesgos y beneficios del tratamiento. Asociar cada toma con actividades cotidianas. Técnicas especiales y ayudas para el cumplimiento (diarios de medicación, alarmas, teléfonos, etc.). Mejorar la comunicación paciente-profesional sanitario. Información referente a la enfermedad y el tratamiento, motivo de la dosificación, riesgo del incumplimiento. Información oral y escrita. Verificar comprensión. Derivar para intervención psicológica en áreas disfuncionales o intervención psiquiátrica si se detecta patología psiquiátrica |
El inicio del TAR no suele ser urgente en los pacientes con infección crónica, exceptuando aquellos que presentan enfermedades definitorias de sida303. En los pacientes con tuberculosis, empezar el TAR dentro de las 2-4 semanas siguientes al inicio del tratamiento antituberculoso se asocia a menor mortalidad, especialmente en los pacientes con <200linfocitos CD4/μl424–426.
Antes de iniciar la terapia conviene preparar al paciente, identificar las situaciones que puedan dificultar la adherencia correcta e intentar corregirlas427. Es importante conocer los factores dependientes del paciente (laborales, restricciones dietéticas, etc.) para diseñar un TAR a la medida. Cuando se inicie el TAR es imprescindible que se ofrezca una información detallada, soporte y accesibilidad en los aspectos relacionados con el tratamiento. En este sentido, el uso de un teléfono directo puede facilitar el contacto entre el paciente y los profesionales.
Durante el TAR es fundamental evaluar periódicamente la adherencia, que debe tenerse en cuenta en las decisiones terapéuticas. Dado que no existe un método fiable de evaluación, se recomienda utilizar varias técnicas, como la entrevista, pasar un cuestionario estructurado (existen cuestionarios disponibles validados en España428,429), el recuento de medicación sobrante y el registro de recogida de la medicación en la farmacia, así como la evolución clínica y virológica. Para ello es indispensable que exista una buena coordinación entre todos los estamentos implicados, y en particular entre clínicos y farmacéuticos.
La entrevista y los cuestionarios estructurados son de fácil acceso en cualquier ámbito asistencial, aunque no son muy precisos y, en determinadas circunstancias, pueden arrojar resultados no válidos. Los métodos más sofisticados y caros para evaluar la adherencia, como la determinación de los niveles plasmáticos de fármacos430 o los dispositivos electrónicos que registran la toma de medicación (MEMS: medication event monitoring system), se circunscriben al campo de la investigación431. Ninguno de ellos dispone de la información suficiente como para recomendar su utilización rutinaria en clínica.
Las características virológicas del VIH-1 determinan que cuando existen niveles subterapéuticos de los FAR el virus puede replicarse y desarrollar resistencias. Los datos obtenidos durante los primeros tratamientos combinados, basados en IP sin potenciar, constataron que la máxima eficacia requería una adherencia prácticamente perfecta, clásicamente >95%432. Estudios recientes sugieren que con niveles menores se pueden alcanzar los objetivos terapéuticos en regímenes basados en ITINN o IP/r, especialmente en pacientes que consiguen viremias indetectables433–435. Debe destacarse que no solo es importante el porcentaje de dosis omitidas sino también los patrones de adhesión subóptima. Las interrupciones de tratamiento (más de 2días sin tomar ningún fármaco) presentan mayor repercusión en la respuesta virológica que la omisión ocasional de dosis436. En terapia de inicio, también se ha demostrado una relación lineal entre el nivel de adherencia y la efectividad: en tratamientos basados en ITINN, por cada 10% de incremento en el cumplimiento se observó un 10% más de pacientes que consiguen viremias indetectables sostenidas437. También pudieron evidenciarse diferencias entre distintos IP/r y su relación entre adherencia y efectividad: la adherencia subóptima a DRV/r tuvo un impacto menor comparado con LPV/r en pacientes sin tratamiento previo438. Esta diferencia se mantuvo al realizar un análisis multivariante de regresión logística que ajustó múltiples factores de confusión (CVP y cifra de CD4 basales, edad y raza).
La relación entre adherencia y desarrollo de resistencias es más compleja que la idea establecida de que «la no adherencia aumenta el riesgo de resistencias». Se han encontrado diferencias en función de las familias de fármacos. Así, en pautas basadas en IP no potenciados se comprobó la aparición de resistencias con niveles altos de cumplimiento, mientras que en pautas con ITINN las resistencias son inusuales en los pacientes muy cumplidores, dándose en los poco adherentes y especialmente en los pacientes con interrupciones prolongadas del tratamiento439. Por el contrario, en el caso de los IP potenciados, la aparición de resistencias es mucho más difícil con cualquier nivel de adherencia, debido a su elevada barrera genética440.
En cualquier caso, ante un paciente con alta sospecha de presentar dificultades para el cumplimiento terapéutico, es mejor evitar las pautas basadas en fármacos de baja barrera genética (como ITINN de primera generación o RAL) e iniciar TAR con pautas basadas en IP/r, que evitan el riesgo de seleccionar resistencias relevantes en caso de incumplimiento y fracaso virológico.
Si se detecta falta de adherencia, debe intervenirse de forma activa para corregirla. La monitorización de la adherencia no debe utilizarse para explicar un fracaso o el desarrollo de resistencias, sino para prevenir que estos se produzcan mediante la detección precoz de los problemas e implementar rápidamente medidas correctoras441. A modo de ejemplo, cuando se analizó la adherencia fármaco por fármaco en lugar de hacerlo de forma global, se detectó que el 30% de los pacientes tenía falta de adherencia diferencial —es decir, a alguno de los componentes del tratamiento—, y esta falta de adherencia se relacionó con fracaso virológico442. La coformulación de fármacos simplifica el TAR y podría prevenir y corregir este problema, mejorando la adherencia global443,444 e impidiendo la adherencia selectiva en pacientes que reciben tratamiento triple. De este modo se reducen las posibilidades de selección de resistencias por monoterapia encubierta.
Frecuentemente, en pacientes con fracaso virológico asociado a mala adherencia se intenta priorizar un tratamiento QD en el rescate para favorecer su cumplimiento. En este sentido, no existe evidencia suficiente para asegurar que en este escenario existirá mejor cumplimiento con un tratamiento QD que con otro administrado BID. Por este motivo, debe priorizarse siempre el mejor régimen de TAR según el estudio de resistencias disponible, la historia terapéutica del paciente, administrando los fármacos en las dosis en que han sido evaluados en sus respectivos ensayos clínicos.
Las estrategias son múltiples, algunas basadas en teorías psicológicas445 y la mayoría dirigidas a paliar los condicionantes sociales o individuales de los pacientes. Desde esta perspectiva cabe analizar las intervenciones sobre adherencia mediante las denominadas «entrevistas motivacionales»446, las visitas domiciliarias y la intervención específica sobre la pareja del paciente, todas ellas relativamente complejas, sin resultados definitivos y sin grandes diferencias frente al grupo control asesorado acorde a una buena práctica clínica. Las intervenciones dirigidas a ciertas poblaciones especiales (mujeres, latinos en EE.UU. y pacientes con historia previa de alcoholismo) no han logrado mejorar la adherencia al tratamiento419.
Las intervenciones sencillas de educación y soporte en aspectos prácticos del tratamiento han demostrado ser beneficiosas447. Probablemente la intervención que ha demostrado mayor eficacia ha sido el soporte interpersonal estructurado, en el que personal sanitario entrenado emplea estrategias individualizadas.
Respecto al tratamiento directamente observado (TDO), en un metaanálisis de 17 estudios se ha demostrado que incrementa la probabilidad de conseguir CVP indetectable (HR: 1,24; IC95%, 1,08 a 1,41), mayor incremento de CD4 y adherencia >95%. Este beneficio es incluso mayor cuando se aplica a determinadas poblaciones con grandes dificultades para un cumplimiento óptimo, como usuarios de drogas o en prisiones, pero no parece mantenerse a largo plazo tras cesar la intervención448,449.
La adhesión al tratamiento puede decaer con el tiempo. Por tanto, las estrategias diseñadas para optimizarla deben dirigirse no solo a incrementarla sino a mantenerla constante450.
Gesida y la SPNS, conjuntamente con la Sociedad Española de Farmacia Hospitalaria7, han revisado los factores que influyen en la adherencia, los métodos de evaluación y las posibles estrategias de intervención y actuación de un equipo multidisciplinar que debe ser integrado por médicos, farmacéuticos, enfermeras, psicólogos y personal de soporte. Remitimos a ese documento para profundizar en el tema de la adherencia al TAR.
Recomendaciones- •
Antes de iniciar el TAR se debe preparar al paciente, identificar y corregir las causas que pueden limitar su adherencia. Si el paciente no está preparado, en general es mejor retrasar el inicio del TAR (A-III).
- •
Una vez iniciado el TAR se recomienda efectuar un primer control a las 2-4 semanas para corregir los factores inherentes al tratamiento o del propio paciente que puedan limitar la adherencia (B-III).
- •
Si la adherencia es correcta, debe monitorizarse y reforzarse, coincidiendo con las visitas clínicas (A-III).
- •
El control de la adherencia debe realizarse por un equipo multidisciplinar, y en él deben estar implicados no solo el médico sino también la enfermería, los profesionales de apoyo psicológico y la farmacia hospitalaria (B-III).
- •
Cada unidad asistencial debería realizar un seguimiento periódico de la adherencia, no solo con vistas a detectar las faltas individuales de cumplimiento sino para conocer la magnitud del problema en su ámbito de trabajo; el análisis de los datos permitirá determinar las causas de los problemas detectados (abandonos, vacaciones terapéuticas, incumplimientos…) y elaborar estrategias concretas de actuación, tanto con los enfermos como en la estructura y funcionamiento del equipo asistencial (B-III).
- •
En pacientes con cumplimiento irregular es preferible utilizar pautas basadas en IP/r frente a las basadas en ITINN para dificultar la selección de resistencias (B-III).
- •
La combinación a dosis fijas de FAR simplifica el TAR y, por lo tanto, facilita la adhesión mantenida. El uso de regímenes completos en comprimido único constituye la estrategia más eficiente para prevenir la adherencia selectiva de fármacos (A-III).
Los FAR pueden producir numerosos efectos secundarios que se presentan al inicio del tratamiento o a medio-largo plazo. En este último caso suelen asociarse a procesos fisiológicos o comorbilidades relacionados con el envejecimiento. Algunos de ellos son específicos de fármacos y otros de grupo. En las tablas 11–15 se muestra la toxicidad característica de cada familia y se resume la toxicidad por órganos y aparatos, la patogenia, la relación individual con cada fármaco, el diagnóstico y el tratamiento de los mismos. A continuación se comentan los que, por su frecuencia y/o potencial gravedad, tienen mayor relevancia clínica.
Toxicidad de cada familia de fármacos antirretrovirales
| Familia | Toxicidad | Prevalencia | Clínica |
| Inhibidores de la transcriptasa inversa nucleósidos o nucleótidosa | Toxicidad mitocondrial | 20-40% | Neuropatía periféricaMiopatíaCardiomiopatíaPancreatitisHepatomegaliaEsteatosis hepáticaHepatitisAcidosis lácticaMielotoxicidadAlteración tubular proximal renalLipoatrofiaHiperlipemia y resistencia insulínica |
| Inhibidores de la transcriptasa inversa no nucleósidosb | Hipersensibilidad | 10-20% | Exantema (extensión y gravedad variable)Afectación multiorgánicaFiebre |
| Inhibidores de la proteasac | HiperlipemiaResistencia a la insulina (IP clásicos; difícil de separar de los efectos de análogos de timidina) y lipodistrofia | 25-50% | Hipertrigliceridemia (especialmente)HipercolesterolemiaDiabetes mellitusLipoacumulación intraabdominal |
| Inhibidores de la fusiónd | Inflamación dérmica local | 60-70% | DolorTumoración |
| Inhibidores de los receptores CCR5e | Mecanismo desconocido (bloqueo receptor CCR5?) | <2% | ↑ riesgo de infecciones respiratorias↑ riesgo de cardiopatía isquémica?e |
| Inhibidores de la integrasaf | Mecanismo desconocido | 5-10%f | Elevación de CPKf |
Las distintas manifestaciones de la toxicidad se suelen presentar de forma aislada. Aparecen generalmente en los 3 primeros meses de tratamiento, aunque algunas expresiones de la toxicidad mitocondrial (neuropatía, miopatía, acidosis láctica o lipoatrofia) suelen aparecer de forma tardía (meses o años).
CPK: creatinfosfoquinasa; IP: inhibidores de la proteasa.
ABC constituye una excepción, pues su toxicidad está mediada por hipersensibilidad. TDF puede inducir nefrotoxicidad.
Indinavir puede causar nefrolitiasis e insuficiencia renal como efectos adversos singulares. Atazanavir no comporta el riesgo de alteraciones metabólicas, como otros IP, pero puede producir hiperbilirrubinemia y nefrolitiasis como efectos adversos singulares.
La enfuvirtida (T-20), único representante de esta familia disponible en la actualidad, se administra por vía subcutánea.
Toxicidad de los antirretrovirales por órganos y aparatos
| Toxicidad | Fármaco/s | Diagnóstico | Patogenia | Actitud |
| Anemia | AZT (dosis-dependiente) | Síntomas clínicos de anemia | Inhibición de la proliferación de las células progenitoras eritroides | Suspensión de AZTTransfusión de hematíes (si hemoglobina <8g/dl o hay síntomas de anemia) |
| Miopatía | AZT (dosis-dependiente)RAL | Después del primer semestre de tratamiento (AZT)Síntomas: mialgias o debilidad muscular proximal y elevación de enzimas musculares (CPK, LDH, aldolasa) | Toxicidad mitocondrial (AZT)Mecanismo desconocido (RAL) | Suspensión de AZT o RALSi clínica importante, prednisona 1-2mg/kg/día (AZT) |
| Neuropatía periférica | ddI (13-34%)d4T (15-20%)(dosis-dependiente) | Hipoestesia, parestesia o dolor en zona distal de extremidades (especialmente pies)Diagnóstico diferencial con la neuropatía por el propio VIH-1 (aparece en pacientes sin tratamiento e inmunodepresión grave) | Interacción entre citocinas y factores de crecimiento neuronalFavorecida por neuropatía previa y factores predisponentes (enolismo, desnutrición, diabetes, etc.) | Evitar asociaciones de fármacos neurotóxicosValorar mantener fármacos potencialmente implicados si la clínica no es grave y no hay alternativas razonablesSuspender los fármacos implicados si la clínica progresiva es o invalidante. La recuperación es lenta (meses o años)Si dolor leve: analgésicos habitualesSi dolor moderado-intenso: gabapentina, pregabalina o lamotrigina con o sin benzodiacepinas; si no eficacia, valorar carbamacepina y/o amitriptilina (producen efectos colinérgicos)Si dolor muy intenso o refractario: opiáceos |
| Toxicidad neuropsíquica | EFV (20-50%)(dosis-dependiente; más prevalente si administración con alimentos) | Durante el primer mes de tratamiento, tras lo cual disminuye o desapareceEspectro clínico variado: mareo, ansiedad, somnolencia, trastornos del sueño, agravamiento de problemas psíquicos subyacentes y alteraciones motoras | Desconocida | Evitar en pacientes con trastornos psiquiátricos mayoresValorar individualmente el estilo de vida y la actividad del paciente antes de prescribirloGeneralmente no es necesaria la suspensión de efavirenzSuspender en casos de manifestaciones graves o invalidantesAdministración por la noche, al menos 1-2 h después de la cenaValorar benzodiacepinas o neurolépticos si alteraciones del sueño persistentesPuede intentarse ajuste de dosis si hay posibilidad de estudio farmacocinético, aunque no está definitivamente probado |
| Exantema y/o hipersensibilidad | No-nucleósidos (más frecuente NVP) (<20%)Inhibidores de proteasa (más frecuente TPV (8-14%), DRV y FPV (3-5%)Nucleósidos (más frecuente ABC: 5% si no se realiza determinación de HLA B*5701; si se realiza, la frecuencia es 0%) | Durante los primeros 2 meses de tratamientoExantema maculopapular (casos leves)Fiebre, afectación mucosa, pulmonar, hepática o hematológica (casos graves)La hipersensibilidad se manifiesta por afectación multiórganica, a veces con escaso o nulo exantema, y puede haber eosinofilia | DesconocidaSe ha sugerido una reacción antígeno-anticuerpo similar a la enfermedad del suero o una toxicidad directa por metabolitos intermediariosIdentificación de pacientes con riesgo genético elevado de hipersensibilidad a abacavir (HLA-B*5701) | Comienzo escalonado de dosis de nevirapina. No dar corticoides profilácticos (no evitan el riesgo e incluso lo pueden aumentar) ni antihistamínicosSi exantema leve sin clínica de hipersensibilidad acompañante, se puede mantener el tratamiento y realizar una vigilancia estrechaEl exantema por ETR, generalmente leve-moderado y raramente obliga a retirar el fármacoSi exantema grave o clínica de hipersensibilidad, interrupción permanente del fármacoEn los casos donde pueda estar implicado ABC y la clínica no sea clara, puede ser razonable mantener el tratamiento durante 24 h más con una vigilancia estrecha y valorar evolución antes de retirar ABCTratamiento sintomático con antihistamínicos y/o corticoides una vez interrumpido el fármaco sospechosoTratamiento de soporte hemodinámico, o respiratorio en casos graves que lo requieranNO REINTRODUCIR NUNCA UN FÁRMACO RETIRADO POR SOSPECHA DE HIPERSENSIBILIDAD |
| Hepatitis | Nucleósidos (más frecuente AZT, ddI y d4T). No nucleósidos (más frecuente NVP)Inhibidores de la proteasa (más frecuente RTV a dosis plena) | El 50% de los casos aparece en el primer semestreAumento de transaminasas sin clínica (10-15% de pacientes)Hepatitis clínica (<1%)Factores de riesgo: infección por virus de hepatitis B y C | Multifactorial: toxicidad mitocondrial (nucleósidos), efecto tóxico-inmunológico (no nucleósidos); si IP efecto mixto (toxicidad directa, recuperación inmune si VHB o VHC), rebrote de virus B tras suspender TAR con efecto anti-VHB | Considerar vigilancia estrecha y potencial suspensión si transaminasas >5 veces límite superior de normalidadInterrumpir si transaminasas >1 0 veces límite superior de normalidad, manifestaciones clínicas de hipersensibilidad (fiebre o exantema), de fallo hepático (ictericia, encefalopatía, o hemorragia) o acidosis láctica |
| Toxicidad gastrointestinal | Inhibidores de la protease, sobre todo RTV (a dosis plenas), 40%; IDV, 25%; NFV, 25%; LPV/r, 25%; SQV, 5%Nucleósidos con menor frecuencia que IP (particularmente AZT y TDF) | Sabor desagradable (RTV suspensión)Molestias digestivas altas (IDV y APV)Diarrea (NFV y LPV/r) | MultifactorialInhibición de enzimas pancreáticas (inhibidores de la proteasa)Intolerancia a la lactosa que contienen como excipiente (todos los antirretrovirales) | Raramente grave, pero por su frecuencia e incomodidad puede limitar la adherencia al TARPara la diarrea, dietas rica en alimentos astringentes o fibra soluble o fármacos inhibidores de la motilidad intestinal (loperamida)Suspensión del fármaco si molestias persistentes o intensas |
| Pancreatitis | Nucleósidos (más frecuente ddI y d4T)Aumento de riesgo cuando se administra hidroxiurea, o TDF con ddI | Generalmente, asintomáticaPuede haber manifestaciones clínicas de dolor abdominal y diarrea | Toxicidad mitocondrial | Retirar el fármaco potencialmente implicado |
| Insuficiencia renal y tubulopatía | TDFIDV | Elevación leve o moderada de la creatinina con/sin anomalías analíticas de disfunción tubular (hipofosfatemia)No suele acompañarse de clínica | Alteración tubular proximal (TDF)Nefritis intersticial por cristales (IDV) | Evitar en pacientes con insuficiencia renal. Evitar en lo posible coadministración con otros fármacos potencialmente nefrotóxicosHidratación adecuada para prevenir o mejorar la elevación de creatininaSuspensión del fármaco si el filtrado glomerular es <50ml/min |
| Nefrolitiasis | IDVATV | Dolor cólico lumbar. Hematuria microscópica y ocasionalmente macroscópica. Ocasionalmente, fiebre (diagnóstico diferencial con pielonefritis)Más frecuente en ambientes calurosos | Precipitación de indinavir en orina concentrada (densidad >1,020) y pH básico (>5) | Prevención mediante ingesta adecuada de líquido (1.500ml de agua al día o más si ambiente caluroso o pérdidas extraordinarias de líquidos). Evitar bebidas carbónicasAntiinflamatorios no esteroideos para el dolorSuspensión transitoria del fármaco responsable si dolor intensoSuspensión definitiva del fármaco responsable si episodios repetidos sin desencadenante evidenteAjuste de dosis si posibilidad de estudio farmacocinético |
Evaluación y tratamiento de la dislipemia
| Evaluación | Tratamiento |
| Realizar analítica en ayunasDescartar otras causas de hiperlipemia secundariaTratamiento encaminado a prevenir la enfermedad aterosclerótica y a evitar las complicaciones inmediatas de la hipertrigliceridemia grave | Objetivo del tratamiento:• Conseguir una cifra de colesterol LDL, según el riesgo. Si enfermedad coronaria o riesgo equivalente, LDL <70mg/dl; si RCV ≥20% (Framingham), LDL <100mg/dl• Si triglicéridos >500mg/dl, se tratará la hipertrigliceridemia independientemente la concentración de colesterol LDLTratamiento:• En primer lugar, medidas generales: dieta (consulta a experto en nutrición), ejercicio físico, abstinencia de tabaco, y sobre todo valoración individualizada de la retirada de IP y/o de los análogos de la timidinaTratamiento farmacológico (si las medidas previas no son eficaces):• Estatinas. Utilizar preferentemente atorvastatina, pravastatina, rosuvastatina o pitavastatina; precaución por interacciones con IP. Valorar ezetimiba o la combinación ácido nicotínico/laropiprant solas (si no se pueden usar estatinas) o asociadas a estatinas (si no se consiguen los objetivos de tratamiento con estatinas solas)• Fibratos si hipertrigliceridemia aislada o junto a elevación moderada de colesterol LDL. En caso de hipertrigliceridemia intensa y refractaria puede añadirse ácidos grasos omega-3• Precaución con la coadministración de fibratos y estatinas (mayor riesgo de toxicidad muscular) |
Evaluación y tratamiento de la diabetes mellitus
| Evaluación | Tratamiento |
| Realizar analítica en ayunasDiagnóstico:• Determinación de la hemoglobina glucosilada• Tolerancia oral a la glucosa (si glucosa basal alterada)Tratamiento encaminado a evitar las complicaciones metabólicas a corto plazo (hipoglucemia, cetosis, cetoacidosis, y estado hiperosmolar) y las complicaciones micro y macrovasculares a largo plazo | Valorar individualizadamente la sustitución de análogos de la timidina y otros fármacos no antirretrovirales que pudieran estar implicadosObjetivo terapéutico guiado por hemoglobina glucosilada (HbA1c) <6,5%Consulta con endocrinólogoAntidiabéticos orales. Metformina, si sobrepeso u obesidad abdominal, o sulfonilureas. Pioglitazona si lipoatrofiaInsulina en los pacientes con diabetes de inicio e insulinopenia (cetosis o cetoacidosis), pérdida de peso y cuando no sea posible conseguir el objetivo de HbA1c <7% con antidiabéticos oralesDebería considerarse la administración de 75-150mg/día de AAS a todos los pacientes con diabetes |
Evaluación y tratamiento de la alteración de la distribución de la grasa corporala
| Evaluación | Tratamiento |
| Diagnóstico clínicoSería deseable la realización periódica de alguna medida objetiva de la composición corporal (según disponibilidad y posibilidades económicas de cada centro) | No hay ninguna medida que haya demostrado resolver satisfactoriamente los cambios corporales. Las que a continuación se describen han mostrado, en el mejor de los casos, una eficacia parcial, y algunas de ellas no están exentas de riesgos:• Medidas generales (dieta, ejercicio físico): evitar modificaciones de peso >5% del peso ideal; el ejercicio físico aeróbico mejora las alteraciones metabólicas y la lipoacumulación intraabdominal• Sustitución de FAR (IP, ITIAN): la retirada de los IP clásicos puede mejorar las alteraciones metabólicas y la lipoacumulación intraabdominal; la retirada de análogos de timidina mejora la lipoatrofia (existen más estudios con d4T que con AZT)• Fármacos con efectos metabólicos (metformina, glitazonas, hormona del crecimiento). La hormona del crecimiento puede disminuir la lipoacumulación intraabdominal pero provoca hiperglucemia y otros efectos secundarios. Se han comunicado buenos resultados en la lipoacumulación visceral con tesamorelina (análogo del factor estimulante de la hormona de crecimiento). Los efectos de todos estos fármacos revierten con el cese del mismo y ninguno de ellos tiene indicación para el tratamiento de la lipodistrofia• Cirugía plástica (relleno facial en lipoatrofia, cirugía reductora en lipoacumulaciones accesibles): es el único tratamiento actual con resultados inmediatos |
En la tabla 11 se exponen los posibles efectos adversos debidos al daño mitocondrial producido por la inhibición de la enzima ADN-polimerasa mitocondrial. El más grave de ellos, una combinación de acidosis láctica y esteatosis hepática (ALEH), es inducido por d4T y, en menor medida, por ZDV y ddI. Su incidencia es baja, pero si no se diagnostica a tiempo puede ser mortal451. Las manifestaciones clínicas, subagudas e inespecíficas (astenia, disnea e insuficiencia hepática), o la acidosis, aparecen cuando el lactato es >5-10mmol/l. Debe tenerse un alto grado de sospecha y realizar el diagnóstico antes de que aparezca acidosis, pues en esta fase (hiperlactatemia asintomática) la mortalidad es muy inferior a la de la ALEH. Su tratamiento consiste en retirar los ITIAN responsables y monitorizar los niveles plasmáticos de lactato.
La lipoatrofia, aunque también es secundaria a toxicidad mitocondrial, se comenta en el apartado de anomalías de la distribución de la grasa corporal452.
Reacciones de hipersensibilidadAunque todos los FAR pueden provocar RHS, son mucho más frecuentes con ABC y los ITINN. La reacción de hipersensibilidad a ABC se ha descrito antes110,243.
Las RHS frente a los ITINN suelen presentarse con un exantema cutáneo y rara vez con un cuadro sistémico grave o con síndrome de Stevens-Johnson o necrólisis epidérmica tóxica (tabla 12).
HepatotoxicidadEs, junto al exantema, el efecto adverso específico de grupo más importante de los ITINN, si bien su intensidad suele ser leve o moderada y son raros los casos de hepatitis sintomática. NVP provoca elevación de transaminasas con mayor frecuencia y se desaconseja su uso en mujeres con >250CD4/μl y varones con >400CD4/μl debido al mayor riesgo de hepatotoxicidad grave340,342. No obstante, en pacientes pretratados con CVP indetectable, generalmente en el contexto de una simplificación del TAR, ese mayor riesgo no existe339,453, lo que ha llevado a un cambio en la ficha técnica de NVP. Los IP potenciados que se usan actualmente y los FAR de otras familias tienen tasas de hepatotoxicidad más reducidas que los ITINN454–458 (tabla 12).
Trastornos neuropsiquiátricosEFV produce diversos síntomas neuropsiquiátricos (mareo, somnolencia, insomnio, sueños vividos, confusión, ansiedad, despersonalización, etc.) en más del 50% de los casos, los cuales, aunque suelen remitir en las primeras 2-4 semanas, obligan a interrumpir el tratamiento en un porcentaje de los casos459 (tabla 12). Se aconseja evitar este fármaco en pacientes con trastornos psiquiátricos mayores, aunque en un estudio aleatorizado el riesgo de depresión fue similar con EFV que con los IP460. Aunque otros FAR, como ZDV, pueden provocar síntomas neurológicos, son mucho menos frecuentes y predecibles que los de EFV.
NefrotoxicidadTDF puede inducir toxicidad renal en una pequeña proporción de pacientes. Su incidencia en estudios de cohortes461 es mayor que la observada en ensayos clínicos, en los que solamente se ha encontrado una reducción discreta (≈10%) y no progresiva del filtrado glomerular233,462. Esta complicación consiste en una disfunción tubular y se manifiesta como un síndrome de Fanconi acompañado de una disminución del filtrado glomerular463. Es más frecuente cuando coincide con otros factores de riesgo (insuficiencia renal previa o concomitante, diabetes, hipertensión arterial, fármacos nefrotóxicos, edad avanzada, bajo peso corporal y cifras bajas de CD4)233,236,463–465. Su incidencia es mayor en combinación con IP/r y ddI466. La nefrotoxicidad por TDF suele revertir al retirar el fármaco, aunque la reversión puede no ser completa467. IDV y ATV, este último con mucha menor frecuencia, producen nefrolitiasis por depósito tubular de cristales (tabla 12).
Trastornos metabólicos y riesgo cardiovascularEste grupo de trastornos incluye dislipemia, resistencia a la insulina y diabetes mellitus, todos los cuales son más frecuentes con los IP clásicos que con los IP potenciados actualmente utilizados y con los análogos de timidina que con el resto de ITIAN. Asimismo, todas estas anomalías son más comunes en los pacientes con redistribución de la grasa corporal.
La dislipemia caracterizada por aumento de los niveles plasmáticos de colesterol total, colesterol LDL y, sobre todo, triglicéridos es la anomalía metabólica que con mayor frecuencia se asocia al TAR. Aunque tradicionalmente se ha relacionado esta dislipemia con los IP, no todos ellos tienen el mismo impacto sobre los lípidos. Otros FAR, especialmente los análogos de timidina, también inducen dislipemia274,289,401,468,469. ABC o la formulación a dosis fija ABC/3TC aumentan los lípidos plasmáticos, mientras que TDF o la formulación a dosis fija TDF/FTC los disminuye, aunque el cociente colesterol total/colesterol HDL se mantiene por igual con ambos237,363. Respecto a los IP, diversos ensayos clínicos han revelado que ATV y FPV, sobre todo sin potenciar, tienen un mejor perfil lipídico; ATV/r, SQV/r (1.500/100mg BID o 1.500/100mg QD) y DRV/r (600/100mg BID u 800/100mg QD) presentan perfiles intermedios, mientras que FPV/r (1.400/100mg QD o 700/100mg BID), LPV/r (400/100mg BID) y TPV/r (500/200mg BID) tienen perfiles más desfavorables, sobre todo en lo que respecta a los triglicéridos255,286,288,290,351,352,363,402,403,410,470,471. Sin embargo, cuando se compara el cociente CT/HDL en pacientes tratados con DRV/r, ATV/r o LPV/r no existen diferencias entre los distintos regímenes; se desconoce la importancia real de este hecho. El manejo de la dislipemia se comenta en la tabla 13359,472,473.
Los IP pueden disminuir la disponibilidad de la glucosa periférica y la secreción pancreática de insulina de forma aguda y pueden descompensar o desencadenar una diabetes en pacientes ya diabéticos o en personas predispuestas. En general, estas alteraciones no se mantienen a medio-largo plazo, por lo que deben existir mecanismos compensadores de las mismas. IDV y RTV a dosis plenas son los que se han relacionado con el desarrollo de resistencia a la insulina474–476, mientras que los demás IP parecen tener poco o ningún efecto clínicamente significativo sobre la homeostasis de la glucosa. La diabetes mellitus es menos común (tabla 14) y su asociación con los IP no es constante en todos los estudios474,476. El tratamiento con análogos de la timidina (en particular d4T) y ddI constituye un factor de riesgo para el desarrollo de resistencia a la insulina y diabetes mellitus474,477. Los inhibidores de la integrasa y los antagonistas del CCR5 tienen un perfil metabólico favorable165,293.
Al igual que en la población general, los factores de riesgo tradicionales son los que determinan principalmente el riesgo de desarrollar enfermedad cardiovascular en los pacientes infectados por el VIH-1. El efecto de la inflamación crónica de bajo grado y la activación inmune puede poseer un papel relevante en la patogenia de la enfermedad cardiovascular de los pacientes con infección VIH-1478. La infección por VIH-1 no controlada y ciertos regímenes de TAR incrementan también dicho riesgo, aunque es muy probable que la contribución de estos últimos sea menor que la de los otros factores anteriormente mencionados. Aunque algunos estudios de cohortes han puesto de manifiesto que la duración del tratamiento con IP es un factor de riesgo independiente para el desarrollo de cardiopatía isquémica479–481, otros, en su mayoría retrospectivos y con poco tiempo de seguimiento, han obtenido resultados contrapuestos481–484. El efecto sobre el riesgo cardiovascular de los IP como familia está mediado, al menos en parte, por la dislipemia asociada con el uso de estos fármacos. Además, un análisis de la cohorte D.A.D. ha revelado que determinados IP (IDV, LPV/r) están relacionados con un mayor riesgo de infarto de miocardio, que no puede ser exclusivamente justificado por dicha anomalía metabólica485. Este mismo estudio ha mostrado también que el uso reciente (últimos 6meses) de ABC o ddI se asocia con un mayor riesgo de infarto agudo de miocardio, especialmente en los pacientes que tienen un riesgo cardiovascular más elevado485. No obstante, la relación entre ABC e infarto de miocardio o enfermedad cerebrovascular es un motivo de controversia, pues aunque ha sido constatada también en el estudio SMART245, en sendos estudios de casos y controles247 y en otros estudios observacionales486, ni un análisis conjunto de 52 ensayos clínicos aleatorizados que incluían un brazo de tratamiento con ABC249 ni otros ensayos clínicos y estudios de cohorte han observado tal asociación487,488, así como tampoco ninguna relación de ABC con potenciales mecanismos patogénicos que pudieran explicarla365. Un reciente metaanálisis ha mostrado que no existe asociación epidemiológica entre el uso de ABC y el riesgo de infarto agudo de miocardio250. La controversia existente pone de manifiesto que no es posible controlar de forma adecuada posibles sesgos en los estudios que han implicado a ABC o ddI y pone en duda la contribución causal de los mencionados ITIAN en el desarrollo de la enfermedad cardiovascular.
Anomalías de la distribución de la grasa corporalEl síndrome de lipodistrofia se caracteriza por la presencia, combinada o no, de pérdida de grasa periférica (lipoatrofia) y de acumulación de grasa perivisceral y/o en abdomen, mamas y cuello (lipoacumulación). La lipoatrofia, el efecto adverso más temido por los pacientes, se relaciona particularmente con los análogos de la timidina232,233,236,359,401,452,464,473. Aunque en su aparición pueden influir múltiples factores, las pautas con d4T y ZDV (particularmente junto con IP clásicos y EFV) han evidenciado un mayor riesgo de lipoatrofia, y su sustitución por ABC o TDF o por pautas sin ITIAN se asocia a una mejoría de la misma233,236,359,363,401,462,465,472,473 (tabla 12). Los resultados de 2 estudios comparativos entre EFV y LPV/r sugieren que el uso de EFV puede asociarse a una mayor pérdida de grasa subcutánea en comparación con LPV/r cuando el régimen incluye análogos de timidina307,489. Esta diferencia no se observa en el estudio ACTG5224s (subestudio metabólico del ACTG 5202) que compara EFV con ATV/r asociado a 2ITIAN (ABC/3TC o FTC/TDF) en el que hay una ganancia global de grasa, pero hasta el 16,3% tiene una pérdida de grasa igual o superior al 10%, aunque sin diferencias en función del tratamiento490. El que no se haya observado lipoatrofia en otros ensayos en los que EFV tampoco se asociaba a análogos de timidina233,236,359,363,462 indica que EFV no parece estar directamente implicado en un mayor riesgo de lipoatrofia. En el seguimiento a un año del estudio MONARK (comentado antes) la presencia de lipoatrofia en la rama de monoterapia con LPV/r era del 5%, frente al 27% en los pacientes en triple terapia491. En la mayoría de ensayos clínicos en pacientes que nunca habían recibido tratamiento llevados a cabo en los últimos años con NRTI no timidínicos y EFV, RAL, ATV/r o LPV/r, la incidencia de lipoatrofia, definida como la pérdida de >20% de la grasa en extremidades a las 48-96 semanas, por densitometría, es inferior al 10% de los casos291,492. En la tabla 15 se comentan la evaluación y las opciones terapéuticas para las anomalías de la distribución de la grasa corporal493–496.
Osteoporosis y riesgo de fracturas óseasLa osteoporosis es más frecuente en pacientes con infección por el VIH-1, especialmente si reciben TAR497,498. El número de fracturas también es superior en pacientes con infección VIH-1 que en sujetos de similares características sin esta infección. La base patogénica que justifica esta reducción en la densidad mineral ósea (DMO) es un incremento del remodelamiento óseo499, que condiciona una pérdida progresiva de la DMO. Los mecanismos que justifican esta reducción de la DMO son similares a los descritos en población general, entre los que se incluyen la edad, el tabaquismo, el bajo peso corporal, la insuficiencia renal, la diabetes, la hepatitis C, el uso de opiáceos, el consumo excesivo de alcohol o la menopausia. Algunos aspectos propios de la infección por VIH-1 —como valores bajos de linfocitos CD4500 o el efecto de algunos fármacos— pueden influir en la mayor incidencia de fracturas. Los regímenes basados en TDF reducen la DMO en mayor medida a los que contienen ABC501,502 o que los regímenes sin ITIAN. Esta reducción de la DMO se ha documentado en varones no infectados por el VIH que toman TDF/FTC como profilaxis pre exposición en sus relaciones homosexuales503,504. Se desconoce la importancia clínica real de la osteoporosis en los pacientes con infección VIH-1, pero dado que los pacientes irán envejeciendo, es razonable esperar un incremento significativo del número de fracturas óseas en las próximas décadas. No se conoce cuál es el mejor abordaje de este problema, la importancia de las escalas de predicción del riesgo de fracturas y el papel de los fármacos antirreabsortivos (bisfosfonatos, en particular). Es aconsejable influir en los factores de riesgo tradicionales, mantener una adecuada ingesta de calcio y niveles de vitamina D dentro de límites normales. Existen documentos específicos publicados por Gesida/PNS referidos al manejo de los trastornos óseos en pacientes con infección VIH-1505.
Recomendaciones- •
Se deben monitorizar la tolerancia y las reacciones adversas agudas del TAR durante las primeras 2-4 semanas, particularmente en los pacientes que tengan comorbilidades predisponentes o tomen otros fármacos cuyas interacciones puedan tener consecuencias clínicas, y llevar a cabo una eventual modificación del tratamiento según la gravedad de la reacción adversa y el fármaco implicado. Para ello debe facilitarse el contacto entre el paciente y los profesionales (A-III).
- •
Se deben evitar fármacos que puedan reagudizar o empeorar enfermedades preexistentes (A-III).
- •
Se recomienda monitorizar la glucemia y los lípidos plasmáticos (colesterol total, colesterol HDL, colesterol LDL y triglicéridos) en ayunas en cada visita de control (A-II).
- •
Se recomienda calcular el riesgo cardiovascular al menos una vez al año (B-III).
- •
Se recomienda efectuar un estudio elemental de orina con proteinuria y calcular la tasa de filtrado glomerular renal (fórmula MDRD o Cockroft-Gault) en la primera visita, y luego una vez al año si no hay factores de riesgo para el desarrollo de nefrotoxicidad o cada 6meses si estos están presentes, así como también antes de iniciar el TAR (B-III). En los pacientes que ya reciben TAR se recomienda efectuar este estudio en todas las revisiones (A-III), en especial si toman TDF (A-II). Si el filtrado glomerular es <50ml/min o hay proteinuria manifiesta, no se deben usar TDF ni IDV y se deben ajustar las dosis o intervalos de los ITIAN excepto ABC (A-III). No se recomienda usar TDF en los pacientes en los que el deterioro de la función renal sea agudo o esté directamente relacionado con este fármaco (A-III).
- •
En pacientes con riesgo de osteoporosis (mujeres posmenopáusicas, fumadores, bajo peso corporal, mayores de 50 años, déficit de vitamina D, hepatitis C, insuficiencia renal, diabetes, CD4 <250células/μl o toma crónica de esteroides) se aconseja analizar la densidad mineral ósea mediante densitometría al inicio del tratamiento y posteriormente de manera periódica (B-III).
- •
Se aconseja realizar balance metabólico, incluida 25-OH vitamina D, en pacientes con sospecha de pérdida de masa ósea, osteoporosis y fracturas óseas por fragilidad (B-III).
Las interacciones de los FAR entre sí o con otros medicamentos constituyen un problema de primera magnitud en el tratamiento de los pacientes con infección por el VIH-1, ya que sus consecuencias pueden tener una importante repercusión clínica506–512. Las más relevantes suelen ser las interacciones farmacocinéticas, especialmente a nivel del metabolismo de los fármacos. Diferentes sistemas enzimáticos están implicados en dicho metabolismo, y en todos ellos pueden producirse interacciones. Los FAR son sustratos de uno o varios de estos sistemas enzimáticos y a la vez pueden comportarse como inductores y/o inhibidores de cualquiera de ellos. La inducción del metabolismo producirá una disminución de las concentraciones del fármaco en el lugar de acción, pudiendo disminuir la eficacia del tratamiento, mientras que la inhibición ocasionará un aumento de las concentraciones con un mayor riesgo de toxicidad. En general, la inducción se produce por un aumento de la síntesis proteica (enzimas), y es un proceso lento que requiere días o semanas, mientras que la inhibición suele ser competitiva y se produce de manera rápida, depende de la concentración del inhibidor y los efectos tóxicos de los sustratos pueden aparecer en pocas horas. Dado que ambos mecanismos son diferentes e independientes, algunos fármacos pueden ser inhibidores e inductores al mismo tiempo, predominando uno u otro efecto.
El sistema metabólico más importante es el citocromo P450 (CYP) y su principal isoenzima, el CYP3A4. Muchos FAR, especialmente los IP e ITINN, y muchos otros fármacos que a menudo reciben los pacientes con infección por el VIH-1 son inhibidores o inductores de diferentes isoenzimas de CYP. La potente inhibición enzimática que produce RTV se utiliza para potenciar la farmacocinética de otros IP (sustratos de CYP3A4), logrando concentraciones plasmáticas más eficaces y menos susceptibles al efecto inductor de otros fármacos (p.ej., ITINN) y al mismo tiempo pautas más simples, con menos restricciones dietéticas. Se están investigando nuevos potenciadores farmacocinéticos que carecen de eficacia antirretroviral, de los cuales el que se encuentra en fases más avanzadas de investigación es el cobicistat (COB). La potenciación ejercida sobre ATV y DRV por 150mgc/24h de cobicistat fue similar a la obtenida con 100mgc/24h de RTV. Cobicistat se está desarrollando fundamentalmente como potenciador del nuevo inhibidor de la integrasa elvitegravir (EVT). La formulación QUAD contiene en un solo comprimido EVT 150mg/COB 150mg/FTC 200mg y TDF 300mg513–517.
Otra vía metabólica es la conjugación de los FAR o de sus metabolitos procedentes de la oxidación del fármaco por el CYP. Diversos FAR son inductores o inhibidores del complejo enzimático de las uridindifosfato-glucuroniltransferasas (UDPGT) (glucuronización). A menudo los inductores del CYP son también inductores de la UDPGT y los inhibidores del CYP son inhibidores de la UDPGT, pero algunos inhibidores del CYP son inductores de la glucuronización y viceversa. Así, por ejemplo, RTV y, en menor medida, NFV inhiben varias subfamilias del citocromo P450 y son inductores de las UDPGT. La combinación TPV/r muestra un efecto inductor de la glucuronización. ATV inhibe ambos sistemas enzimáticos.
Cada vez están adquiriendo mayor protagonismo una serie de proteínas transportadoras transmembrana, tales como la glucoproteína-P (P-gp), capaces de alterar la biodisponibilidad de diversos FAR y su distribución por el organismo. Estas proteínas pueden ser inducidas o inhibidas por diversos fármacos. Habitualmente la inducción o la inhibición del CYP y de la P-gp van en el mismo sentido, pero al igual que sucede con la glucuronización, ambos efectos pueden ser discordantes.
En las tablas 5–9 se detallan las características farmacocinéticas y asociaciones contraindicadas de los diferentes FAR. No se han incluido todas las posibles interacciones con los FAR, dado que existen diversas páginas web dedicadas a esta finalidad que pueden facilitar la búsqueda: www.interaccionesvih.com (en español)506 y www.hiv-druginteractions.org (en inglés)509. Debido a que la información científica relacionada con los FAR se renueva constantemente, se recomienda consultar también la ficha técnica de los fármacos y la información actualizada ofrecida por las distintas compañías farmacéuticas y las autoridades sanitarias. A continuación se detalla el metabolismo de los distintos FAR y su comportamiento inductor/inhibidor sobre las enzimas, que pueden ser útiles para predecir posibles interacciones cuando no se disponga de información.
- •
Los ITIAN tienen pocas interacciones metabólicas. ZDV y ABC se glucuronizan. 3TC, FTC, d4T y TDF se eliminan principalmente por vía renal y son poco susceptibles de padecer interacciones metabólicas relevantes. Se ha descrito aumento del riesgo de toxicidad renal al asociar TDF a algunos IP/r518–525.
- •
En cuanto a los ITINN, NVP se comporta como inductor del CYP3A y del CYP2B6; EFV es fundamentalmente un inductor del CYP2B6 y de la UGT1A1526, aunque in vitro se comporta también como inhibidor de esta y de otras isoenzimas del CYP (CYP2C9, 2C19). ETR actúa como sustrato e inductor del CYP3A4 y como inhibidor débil del CYP2C9 y 2C19527–529.
- •
Por lo que respecta a los IP, RTV es un potente inhibidor de los isoenzimas CYP3A4, 2D6 y también tiene un efecto inductor de varias isoenzimas del CYP (1A2, 2B6, 2C9, 2C19)530, así como de la glucuronización; además es capaz de autoinducir su propio metabolismo. NFV es inhibidor del CYP3A4 y, de forma más débil, de CYP2C19, 2D6, 1A2 y 2B6; en cambio, es inductor de la glucuronización. IDV es un inhibidor del CYP3A4. SQV es un inhibidor débil del CYP3A4. FPV es un inhibidor del CYP3A4. LPV/r inhibe el CYP3A4 in vitro; in vivo induce su propio metabolismo, los CYP2C9 y 2C19531 y la glucuronización. ATV es inhibidor del CYP3A4 y de la UDPGT1A1 (enzima encargada de la glucuronización de la bilirrubina). TPV/r in vivo y en estado de equilibrio es un inductor de CYP2C9, CYP1A2 y de la glucuronización e inhibidor del CYP3A4 y 2D6532. Respecto a su efecto sobre la P-pg, los datos sugieren que el efecto neto de la combinación TPV/r en estado de equilibrio es de inducción leve de la P-gp. Debido al efecto antagónico de inhibición del CYP3A4 e inducción de la P-gp, es difícil predecir el efecto neto de TPV/r sobre fármacos que sean sustratos de ambos.
- •
Inhibidores del correceptor CCR5. MVC es sustrato de CYP3A4, pero no es inhibidor ni inductor533. Los inhibidores e inductores de CYP3A4 alteran los parámetros farmacocinéticos de MVC, recomendándose cambios en su dosis (tabla 8). En general se ajustarán las dosis como sigue: 150mgBID cuando se administra con inhibidores del CYP3A4, como por ejemplo IP/r (con excepción de TPV/r y FPV/r); 600mgBID cuando se administra con fármacos inductores como EFV o rifampicina (con excepción de NVP), en ausencia de inhibidores potentes, en cuya presencia predomina el efecto inhibidor y se administrarán 150mgBID; 300mgBID con otros fármacos (incluyendo TPV/r, FPV/r y NVP)533–536.
- •
Inhibidores de la integrasa. RAL no es sustrato ni influye en la actividad del CYP. Se metaboliza por glucuronización, sin inhibir ni inducir esta enzima. Los inhibidores e inductores de UGT1A1 modifican los parámetros farmacocinéticos de RAL, pero en la mayoría de los casos no se recomienda cambio en su dosificación por su amplio margen terapéutico. In vivo puede existir cierta inhibición de la UGT1A1 basándose en los efectos observados en la glucuronización de la bilirrubina. Sin embargo, parece improbable que la magnitud de los efectos tenga como resultado interacciones farmacológicas clínicamente importantes (tabla 8)537–541.
- •
Inhibidores de la fusión. ENF se metaboliza a través de las vías catabólicas de las proteínas y aminoácidos. No es sustrato ni influye en la actividad de ninguno de los sistemas metabólicos de los otros FAR. No es susceptible de presentar interacciones metabólicas relevantes.
En la tabla 16 se especifican los ajustes de dosis de los FAR en caso de insuficiencia renal, hemodiálisis o diálisis peritoneal o insuficiencia hepática542–590.
Ajuste de dosis de los antirretrovirales en insuficiencia renal y hepática
| Antirretrovirales | Insuficiencia renal | Hemodiálisis/diálisis peritoneal | Insuficiencia hepática |
| Inhibidores TI, análogos nucleósido | |||
| Abacavir (ABC) | No requiere ajuste de dosisNo administrar Combivir® y Trizivir® en pacientes con Cl <50ml/min (por separado, ajustar dosis adecuadamente) | Dosis habitualHD: administrar independientemente de la sesión de HD, ya que se elimina mínimamente | IH leve (Child-Pugh 5 a 6): 200mg c/12h. Utilizar la solución oral de Ziagen® (10ml c/12h)IH moderada-grave: la seguridad, eficacia y propiedades farmacocinéticas no han sido evaluadas. Evitar en lo posible su uso |
| Didanosina, cápsulas entéricas (ddI) | ≥ 60 kgCl ≥60: 400mg c/24hCl 30-59: 200mg c/24hCl 10-29: 125mg c/24hCl <10: 125mg c/24h | HD/CAPD: 125mg c/24h; los días de HD administrar post-HD/CAPD (no requiere suplemento) | Riesgo elevado de toxicidad hepática y descompensaciónEn pacientes cirróticos no se recomienda el uso de didanosina.En pacientes en tratamiento del VHC didanosina no debe administrarse conjuntamente con ribavirina |
| <60kgCl ≥60: 250mg c/24hCl 30-59: 125mg c/24hCl 10-29: 125mg c/24hCl <10: Emplear Videx® polvo para solución pediátrica 75mg/24h | HD/CAPD: Emplear Videx® polvo para solución pediátrica 75mg/24h | ||
| Emtricitabina (FTC) | En cápsulasCl ≥50: 200mg c/24hCl 30-49: 200mg c/48hCl 15-29: 200mg c/72hCl <15: 200mg c/96hEn solución (10mg/ml)*:Cl ≥50: 240mg (24ml) c/24hCl 30-49: 120mg (12ml)c/24hCl 15-29: 80mg (8ml) c/24hCl <15: 60mg (6ml) c/24hTruvada®: no administrar a pacientes con Cl <30ml/min | HD: en comprimidos 200mg c/96h, en solución (10mg/ml) 60mg (6ml) c/24hLos días de HD administrar post-HDNo se ha estudiado en diálisis peritonealTruvada®: no administrar a pacientes en HD (administrar los componentes por separado, ajustando dosis adecuadamente) | Dosis habitual (no hay datos, pero en base a su mínimo metabolismo hepático, es poco probable que requiera ajuste de dosis) |
| Estavudina (d4T) | ≥ 60 kgCl ≥50: 40mg c/12hCl 26-49: 20mg c/12hCl ≤25: 20mg c/24h | HD: 20mg c/24h; los días de HD administrar post-HD | Dosis habitual. Utilizar con precaución por el riesgo de toxicidad mitocondrial y esteatosis hepática |
| <60kgCl ≥50: 30mg c/12hCl 26-49: 15mg c/12hCl ≤25: 15mg c/24h | HD: 15mg c/24h; los días de HD administrar post-HD | ||
| Lamivudina (3TC) | Cl≥50: 150mg c/12h o 300mg c/24hCl 30-49: 150mg c/24h (primera dosis de 150mg)Cl 15-29: 100mg c/24h (primera dosis 150mg)Cl 5-14: 50mg c/24h (primera dosis 150mg)Cl <5: 25mg c/24h (primera dosis 50mg)No administrar Combivir® y Trizivir® si Cl <50ml/min (administrar los componentes por separado, ajustando dosis adecuadamente) | HD: 25mg c/24h (primera dosis 50mg) Los días de la HD, administrar post-HD | Dosis habitual |
| Tenofovir (TDF) | Cl ≥50: no requiere ajuste de dosisCl 30-49: 300mg c/48hCl 10-29: 300mg c/72 a 96hNo hay recomendaciones disponibles para pacientes con Cl <10 sin HD | HD: habitualmente 300mg una vez por semana, después de una de las sesiones (asumiendo 3 sesiones de diálisis semanales de 4h) | Dosis habitual |
| Zidovudina (AZT) | Puede acumularse el metabolito glucurónido (GAZT)Cl 10-50: 250-300mg c/12hCl <10: 250-300mg c/24hNo administrar Combivir® y Trizivir® en pacientes con Cl <50ml/min (administrar los componentes por separado, ajustando dosis adecuadamente) | 300mg c/24h.HD/CAPD: no afecta la eliminación de AZT y aumenta la eliminación de GAZT. Por precaución, se recomienda administrar la dosis diaria post-HD/CAPD | Se ha observado una reducción del aclaramiento oral de zidovudina el 32%, 63% y 70%, respectivamente, en pacientes con IH leve, moderada-grave o cirrosis comprobada por biopsia, en comparación con sujetos sin alteración hepáticaAlgunos autores sugieren reducir la dosis a 200mg c/12h en pacientes con IH grave. Se recomienda monitorizar estrechamente la aparición de toxicidad hematológica |
| Inhibidores de la TI, no análogos | |||
| Efavirenz (EFV) | No requiere ajuste de dosisAtripla®: en pacientes con Cl <50ml/min, utilizar los principios activos por separado | HD: no parece necesario ajustar la dosisCAPD: un estudio farmacocinético preliminar indica que no se requiere ajuste de dosis (datos de un solo paciente) | IH leve a moderada: dosis habitual. Dada la elevada variabilidad interindividual, se recomienda monitorizar niveles plasmáticos y aparición de efectos adversos, especialmente a nivel de SNCIH grave: datos escasos. Evitar en lo posible su uso/monitorizar niveles plasmáticos. En un paciente con Child Pugh grado C, la semivida de EFV se duplicó. En 2 pacientes con IH (uno de ellos con cirrosis) el AUC de EFV aumentó 4 veces. En 3 pacientes con fibrosis >1 2kPa (Fibroscan®) la Cmin fue 2,5 veces superior a la obtenida en 15 pacientes coinfectados por VHC con fibrosis <12kPaEn otro estudio el 31% de los pacientes cirróticos presentaron unas concentraciones >4.000ng/ml, en comparación con un 3% en los coinfectados no cirróticos |
| Etravirina (ETR) | NRAD | HD/CAPD: por su elevada unión a proteínas plasmáticas, no es de esperar que se elimine en las sesiones de HD/CAPD | IH leve o moderada: no requiere ajuste de dosisIH grave: no hay datos; evitar en lo posible su uso |
| Nevirapina (NVP) | No requiere ajuste de dosis | HD: los días de HD, se recomienda administrar la dosis después de la HD o un suplemento de 200mg post-hemodiálisis | IH leve a moderada (Child-Pugh ≤7): dosis habitual. Sin embargo, en pacientes con IH moderada, se recomienda monitorizar estrechamente niveles plasmáticos y aparición de efectos adversos. En un estudio en 4 pacientes con IH moderada (Child-Pugh B), el AUC de NVP aumentó 41%IH grave: Evitar en lo posible su uso (hepatotoxicidad)En el estudio NEVADOSE 66% de los pacientes con un mayor grado de fibrosis (F4; Fibroscan®) presentaron una Cmin de NVP por encima del límite superior de normalidad (>6.000ng/ml). En otro estudio el 50% de los pacientes cirróticos presentaron unas concentraciones >8.000ng/ml, en comparación con un 27% en los coinfectados no cirróticosSe ha observado un aumento de riesgo de hepatotoxicidad en pacientes sin tratamiento previo con CD4 >250 céls/μl (mujeres) o >400 céls/μL (hombres) |
| Inhibidores de la proteasa | |||
| Atazanavir (ATV) | No requiere ajuste de dosis | HD/CAPD: por su elevada unión a proteínas plasmáticas, no es de esperar que se elimine en las sesiones de HD/CAPDHD: se recomienda su uso potenciado (ATV/r 300/100) para compensar el descenso de concentración de ATV (reducción del 28% en el AUC de ATV los días sin HD y del 42% los días de HD; la eliminación a través de la HD es de solo el 2%). Monitorizar niveles plasmáticos cuando sea posible | IH leve: según un estudio en pacientes coinfectados con VHC con IH leve a moderada, el ATV no potenciado (400mg/24h) puede no llegar a alcanzar la Cmín deseada (6/9 pacientes con niveles subterapéuticos). Se recomienda usar ATV potenciado con RTV (300/100mg/24h), IH moderada-grave: la Agencia Europea del Medicamento desaconseja el uso de atazanavir potenciado en este contexto por falta de datos. Sin embargo, diversos estudios han demostrado un buen perfil de seguridad de atazanavir (potenciado o no) en pacientes cirróticos, incluso con insuficiencia hepática avanzada (child-Pugh B o C) o descompensación de su hepatopatíaEn 9 pacientes con fibrosis >12kPa (Fibroscan®) que recibieron ATV/r, la Cmin fue comparable a la obtenida en 26 pacientes coinfectados por VHC con fibrosis <12kPa. Un estudio en 12 pacientes coinfectados por VHC tratados con ATV/r, el AUC fue solo un 36% superior en los pacientes cirróticos (n=7)En un estudio en el que se compararon los niveles plasmáticos de ATV en pacientes VIH+/VHC−, VIH+/VHC+ sin cirrosis y VIH+/VHC+ con cirrosis, no se observaron diferencias en los 3 grupos en los que recibieron ATV/r 300/100mg/24h; sin embargo, en los que recibieron ATV 400mg/24h, los niveles fueron significativamente mayores en los coinfectados por el VHC con o sin cirrosis que en los no coinfectadosMonitorizar niveles plasmáticos cuando sea posible |
| Darunavir (DRV) | IR leve, moderada o grave: no requiere ajuste de dosis | HD/CAPD: debido a la elevada unión a proteínas plasmáticas, no es de esperar que se elimine en las sesiones de HD/CAPD | IH leve o moderada: no requiere ajuste de dosisIH grave: no hay datos; evitar en lo posible su uso |
| Fosamprenavir (FPV) | No requiere ajuste de dosis | HD/CAPD: debido a su elevada unión a proteínas plasmáticas, no es de esperar que se elimine en las sesiones de HD/CAPD | IH leve (Child Pugh 5-6): FPV 700mg c/12h+RTV 100mg c/24hIH moderada (Child Pugh 7-9): FPV 450mg c/12h+RTV 100mg c/24hEn IH grave (Child Pugh 10-15): FPV 300mg c/12h+RTV 100mg c/24h (usar solución oral de FPV)En un estudio en 2 pacientes con fibrosis >1 2kPa (Fibroscan®) la Cmin fue comparable a la obtenida en 6 pacientes coinfectados por VHC con fibrosis <12kPa. En otro estudio los pacientes cirróticos (n=6) presentaron una Cmin 2 veces mayor y AUC 43% mayorSe recomienda la monitorizar niveles plasmáticos cuando sea posible |
| Indinavir (IDV) | No requiere ajuste de dosis | HD: probablemente no requiera ajuste de dosis si función hepática conservada (datos de un solo paciente). Se elimina mínimamente a través de la HD | IDV (no potenciado):IH leve a moderada: 600mg c/8hIH grave: no hay datosSe recomienda monitorizar niveles plasmáticos cuando sea posibleIDV/r:Algunos pacientes coinfectados con VHC pueden requerir reducción de dosis, habitualmente IDV/r 400/100mgC/12h o, incluso IDV/r 200/100mg c/12hSe recomienda monitorizar niveles plasmáticos cuando sea posible |
| Lopinavir (LPV/r) | No requiere ajuste de dosis | HD: El AUC de LPV/r en 13 pacientes en HD fue equivalente a la de pacientes con función renal normal. No ajuste de dosisCAPD: no hay datos. Debido a la elevada unión a proteínas plasmáticas de lopinavir y ritonavir, no es de esperar que se elimine en las sesiones de CAPD | Según la ficha técnica de Kaletra®, en pacientes infectados por VIH con insuficiencia hepática leve a moderada, se ha observado un aumento en la exposición a lopinavir del 30% aproximadamente, aunque no se espera que sea clínicamente relevante. No hay datos en pacientes con insuficiencia hepática grave, por lo que Kaletra no puede administrarse a estos pacientesUn estudio abierto en 65 pacientes VIH+ demostró que la farmacocinética de lopinavir/ritonavir no cambiaba significativamente en los pacientes coinfectados por el VHC sin cirrosisEn otro estudio, los pacientes coinfectados por el VHC con cirrosis hepática sin signos de IH (n=7) presentaron un aumento del 100% en el AUC y la Cmin de ritonavir, pero sin diferencias en la exposición a lopinavirUn estudio en pacientes con IH leve (n=6) o moderada (n=6) mostró un aumento significativo en la exposición tanto a lopinavir como a ritonavir. Sin embargo, la relevancia clínica de estos cambios no está clara por lo que no se aconseja modificar las dosis de lopinavir.Se recomienda monitorizar niveles plasmáticos cuando sea posible |
| Nelfinavir (NFV) | No requiere ajuste de dosis | HD: no es probable que NFV se elimine significativamente a través de la HD. Datos de un paciente con ERCA e IH mostraron la ausencia de eliminación de NFV durante una sesión de HD de 4 hCAPD: no es probable que NFV se elimine significativamente a través de la CAPD. En un paciente tratado con 1250mg c/12h de NFV, las concentraciones en el líquido de diálisis fueron inferiores al límite de detección | Dosis habitual (aunque en presencia de IH aumenta el AUC de NFV entre un 49% y un 69%, los datos no parecen indicar que se produzca un aumento de toxicidad)Se recomienda monitorizar niveles plasmáticos cuando sea posible |
| Ritonavir (RTV) | No requiere ajuste de dosis | HD/CAPD: debido a la elevada unión a proteínas plasmáticas de ritonavir, no es de esperar que se elimine en las sesiones de HD/CAPD | No usar RTV a dosis plenas por el riesgo de hepatotoxicidadRitonavir como potenciador farmacocinético:IH leve a moderada: dosis habitualIH grave: Según la ficha técnica de Norvir, no se debe administrar ritonavir como potenciador farmacocinético en aquellos pacientes que tengan descompensada la función hepática. En ausencia de estudios farmacocinéticos en pacientes con insuficiencia hepática grave estable (Child Pugh Grado C) no descompensada, se debe tener cuidado cuando el ritonavir se utilice como potenciador farmacocinético ya que se puede producir un aumento de los niveles del inhibidor de la proteasaConsultar datos específicos sobre el inhibidor de la proteasa potenciado con el ritonavir |
| Saquinavir (SQV) | No requiere ajuste de dosis | HD/CAPD: debido a la elevada unión a proteínas plasmáticas de ritonavir, no es de esperar que se elimine en las sesiones de HD/CAPD. Datos de un paciente indican escasa eliminación a través de HD | IH leve-moderada: dosis habitualIH grave: no hay datos. Evitar en lo posible su uso. Contraindicado en pacientes con insuficiencia hepática descompensadaSe recomienda monitorizar niveles plasmáticos cuando sea posible |
| Tipranavir (TPV) | No requiere ajuste de dosis | HD/CAPD: debido a la elevada unión a proteínas plasmáticas de TPV/RTV, no es de esperar que se eliminen en las sesiones de HD/CAPD | Datos limitados. Elevado riesgo de toxicidad hepática: TPV/r se ha relacionado con casos de hepatitis clínica y descompensación hepática, incluyendo algunos casos mortales. Se recomienda un estrecho seguimiento de los pacientes coinfectados por VHB o VHC, por el aumento de riesgo de hepatotoxicidad que presentanIH leve (Child-Pugh A): dosis habitual.IH moderada o grave (Child-Pugh B y C): contraindicado |
| Inhibidores de la fusión | |||
| Enfuvirtida (T-20) | No requiere ajuste de dosis | HD: No requiere ajuste de dosis | No hay datos. Algunos autores recomiendan utilizar la dosis habitual |
| Inhibidores de la Integrasa | |||
| RAL (raltegravir) | No requiere ajuste de dosis | HD: no es probable que RAL se elimine significativamente a través de la HD. Datos de 2 pacientes con ERCA mostraron la ausencia de eliminación de RAL durante una sesión de HD de 4 h | IH leve-moderada: no requiere ajuste de dosisIH grave: no hay estudios. Utilizar con precaución |
| Inhibidores correceptor CCR5 | |||
| MVR (maraviroc) | En ausencia de inhibidores potentes del CYP3A4 no requiere ajuste de dosisSolo se recomienda un ajuste de dosis en pacientes con Cl <80ml/min y que están recibiendo inhibidores potentes del CYP3A4, como los IPs (excepto TPV/r), ketoconazol, itraconazol, claritromicina o telitromicina: en estos casos administrar 150mg c/24h. Si el Cl es <30ml/min se recomienda mucha precaución debido al aumento de riesgo de hipotensión posturalCon Cl <80ml/min y en combinación con FPV/r administrar 150mg c/12hCon Cl <80ml/min y en combinación con TPV/r no se requiere ajuste de dosis(Estos ajustes de dosis se recomiendan basándose en los datos de un estudioen insuficiencia renal y simulaciones farmacocinéticas, sin que su seguridad y eficacia hayan sido evaluadas clínicamente, por lo que se recomienda una estrecha monitorización) | HD: en ausencia de inhibidores potentes del CYP3A4 no se requiere ajuste de dosis. En presencia de los mismos, dosificar igual que para Cl <80ml/min (datos limitados) | Datos de un estudio con dosis únicas de 300mg MVR. En comparación con los voluntarios con función hepática normal:IH leve: +25% AUCIH moderada: +45% AUCIH grave: no hay datosSe desconoce la importancia clínica que estos aumentos pueden suponerSe ha descrito un caso de posible hepatotoxicidad precedido de una reacción alérgica sistémica |
AN: análogos de nucleósidos; ANt: análogos de nucleótidos, CH: cirrosis hepática; Cl: aclaramiento de creatinina en ml/min; ERCA: enfermedad renal crónica avanzada, HD: hemodiálisis; IH: insuficiencia hepática; IP: inhibidores de la proteasa; IR: insuficiencia renal; NN: inhibidores de la transcriptasa inversa no análogos de nucleósidos.
*Las cápsulas y la solución oral de emtricitabina tienen diferente biodisponibilidad, de forma que con 240mg de la solución oral (24ml) se alcanzan concentraciones plasmáticas similares a las alcanzadas con 200mg en cápsulas.
Algunas interacciones farmacodinámicas son de interés, como el antagonismo en la fosforilación intracelular que se produce entre ZDV y d4T. Desde el punto de vista de la coinfección con el VHC tiene interés conocer que ribavirina ha mostrado antagonismo in vitro con ZDV y d4T. Sin embargo, en el subestudio farmacocinético del APRICOT esta interacción no se produjo in vivo.
La ribavirina y ddI producen toxicidad mitocondrial. Su incidencia se multiplicó por 5 en comparación con el uso de ribavirina y otros ITIAN. Tres de los 23 casos comunicados a la FDA fueron mortales, por lo que se recomienda evitar esta asociación. En lo posible se evitará también el uso simultáneo de ribavirina con ZDV o d4T por toxicidad hematológica o mitocondrial.
Recomendaciones- •
Se deben reseñar en la historia clínica todos los medicamentos, productos naturales y medicinas alternativas, para evaluar posibles interacciones (B-III).
- •
Se deben tener en cuenta las contraindicaciones y realizar los ajustes de dosis correspondientes cuando sea necesario (B-III).
- •
Se debe considerar la monitorización de los niveles plasmáticos cuando se administren 2 o más fármacos con posibles interacciones farmacocinéticas relevantes para evitar toxicidad o ineficacia terapéutica (B-II).
La hepatopatía crónica por virus de la hepatitis es la comorbilidad más relevante de las que presentan los sujetos infectados por el VIH en España por su frecuencia, por la progresión a enfermedad hepática terminal y por aumentar la hepatotoxicidad del TAR.
Infección VIH, tratamiento antirretroviral e historia natural de la hepatitis crónica por virus de la hepatitis C y virus de la hepatitis BEn pacientes coinfectados por VIH-1 y virus hepatotropos la buena situación inmunológica, el control de la replicación viral del VIH-1 y el recibir TAR se asocian con un mejor pronóstico global, menor velocidad de progresión de la enfermedad hepática y menor riesgo de complicaciones y muerte por causa hepática591–597. Por ello, aun en ausencia de ensayos clínicos que valoren el impacto del TAR en la evolución de la fibrosis hepática en pacientes coinfectados, las evidencias anteriormente descritas respaldan el control precoz de la replicación del VIH-1 y el mantenimiento de una buena situación inmunológica en estos pacientes.
Recomendaciones
- •
En pacientes coinfectados por el VHC se debe recomendar el inicio de TAR, independientemente de la cifra de linfocitos T CD4+, individualizando la decisión en función de variables virológicas, histológicas y de motivación del paciente (B-II).
- •
En pacientes coinfectados por el VHB con criterios de tratamiento de la hepatitis, se debe iniciar un TAR que contenga TDF independientemente de la cifra de linfocitos T CD4 (B-II).
- •
En pacientes sin necesidad de tratamiento frente al VHB, si se inicia un TAR se recomienda que incluya TDF (B-II).
La toxicidad hepática se ha descrito con todas las familias de FAR, aunque con incidencia y mecanismos patogénicos diferentes598–601. La incidencia real es difícil de estimar por problemas metodológicos602. En primer lugar, el diagnóstico de toxicidad hepática por un fármaco implica una relación temporal y la exclusión de otras causas de elevación de enzimas hepáticas (EEH), y estos criterios no se cumplen en la mayoría de pacientes coinfectados por VIH-1 y VHC/VHB con EEH. En segundo lugar, la definición de los distintos grados de hepatotoxicidad no es uniforme. En los ensayos clínicos se suele definir como hepatotoxicidad grave la elevación mayor de 5 veces el límite superior de la normalidad de ALT y/o AST603. Sin embargo, esta definición está limitada porque no considera el fallo hepático, no tiene en cuenta la hepatotoxicidad colestásica o mixta y es más sensible para detectar hepatotoxicidad en pacientes con valores basales de transaminasas elevados. Para resolver este último problema se acepta considerar EEH grave asintomática a los incrementos de ALT y/o AST superiores a 3,5 veces la cifra basal para los pacientes con niveles elevados transaminasa basales604.
No está completamente aclarado si la presencia de fibrosis significativa (≥ F2), avanzada (F3) o cirrosis aumenta el riesgo de toxicidad hepática por TAR, y es posible que ello dependa de los fármacos usados. Así, mientras en un estudio de cohortes la frecuencia de hipertransaminemia grave en pacientes tratados con NVP o EFV fue significativamente mayor en los que presentaban fibrosis avanzada605, en otras cohortes y en estudios observacionales específicos con FPV, ATV o RAL este hecho no se ha confirmado570,606–608.
En pacientes coinfectados por VIH-1 y VHC el tratamiento de la hepatitis C reduce de modo notable el riesgo de toxicidad hepática609.
Recomendaciones
- •
No se contraindica ningún FAR en caso de coinfección con VHC o VHB si la función hepática está preservada (B-II), pero se debe priorizar el uso de los que tienen el menor potencial de hepatotoxicidad (C-III).
- •
Se debe retirar el TAR en caso de hepatitis sintomática, y en la asintomática si se sospecha que se debe a toxicidad mitocondrial, reacción de hipersensibilidad o hipertransaminemia grado 4 (B-III).
- •
En caso de hepatitis asintomática con hipertransaminemia grado 3, se debe considerar la suspensión del TAR en función de la situación clínica, inmunológica y virológica, de los fármacos utilizados y de la historia previa de exposición a FAR (B-III).
La hepatopatía crónica puede alterar el metabolismo y la biodisponibilidad de los FAR, con incremento de la toxicidad o alteración de la actividad antiviral. La hepatitis crónica sin insuficiencia hepatocelular es una situación muy frecuente y la experiencia acumulada sugiere que se pueden usar los FAR a las dosis habituales y que su eficacia y seguridad no están comprometidas. Sin embargo, en la insuficiencia hepatocelular se reduce el metabolismo de fármacos vía citocromo P450 y la glucuronoconjugación. Los niveles plasmáticos de EFV aumentan en pacientes cirróticos en mayor medida que los de los inhibidores de la proteasa544,610, por lo que, si se usa EFV en pacientes con insuficiencia hepatocelular, debería hacerse con monitorización de niveles de fármaco, para evitar la sobrexposición al mismo o, al menos, con vigilancia estrecha de efectos adversos.
En el caso de los IP/r, solamente se disponen de datos farmacocinéticos del FPV/r, cuya dosificación se ha estudiado en pacientes con Child-Pugh A, B y C. En el caso de la insuficiencia hepática moderada o avanzada, la dosis de FPV o RTV debe disminuirse o aumentar el intervalo entre dosis (tabla 16), aunque las diferencias individuales aconsejan llevar un control para prevenir y evitar efectos adversos o fracaso virológico611. Se estima que esta conducta debe seguirse con otros IP/r.
No hay datos sobre el uso del TAR en casos de hepatitis aguda.
Recomendaciones
- •
Se debe evaluar el grado de fibrosis hepática y el grado de función hepática en los pacientes coinfectados por virus hepatotropos, ya que pueden condicionar la elección del TAR, las dosis prescritas de los FAR y la estrategia de monitorización de su eficacia y toxicidad (C-III).
- •
Los FAR se pueden usar a las dosis habituales en caso de hepatitis crónica sin insuficiencia hepatocelular o con insuficiencia hepatocelular leve (Child A), aumentando la vigilancia por el mayor riesgo de toxicidad (B-II).
- •
En caso de hepatopatía crónica con signos de insuficiencia hepatocelular se deberá ajustar la dosis de los fármacos, idealmente mediante la determinación de niveles plasmáticos o, en su ausencia, mediante las recomendaciones de la tabla 16 (B-III). El margen terapéutico de los inhibidores de la proteasa es superior al de EFV en este escenario (B-II).
- •
En caso de hepatitis aguda grave debe interrumpirse el TAR y reintroducirlo una vez superado el problema (B-III).
El tratamiento recomendado de la hepatitis crónica por VHC en pacientes coinfectados por el VIH-1 es aún la combinación de interferón pegilado y ribavirina610,612–616. No obstante, existe la posibilidad de conseguir inhibidores de la proteasa del VHC por vía del uso compasivo para enfermos infectados por VHC con genotipo 1 muy concretos. Del mismo modo, se están desarrollando varios ensayos clínicos en los que se están analizando la eficacia y la seguridad de la combinación de interferón pegilado, ribavirina y un antiviral directo frente al VHC, en algunos casos con resultados muy prometedores617,618. Por ello, es bastante probable que a medio plazo el estándar de tratamiento frente al VHC, al menos frente a genotipo 1, sea una combinación de 3 fármacos, incluyendo un antiviral directo.
Por otro lado, se han descrito brotes de hepatitis aguda C en homosexuales infectados por VIH-1619–621, para cuyo tratamiento se recomienda interferón pegilado, en caso de que la viremia C persista detectable a las 12 semanas durante un tiempo no bien definido621–625.
Un aspecto importante, cuando se inicia tratamiento con interferón y ribavirina en pacientes coinfectados por el VIH-1, es la selección de los FAR. Estos pueden contribuir al incremento del riesgo de efectos adversos por la vía de toxicidades aditivas o sinérgicas, como por ejemplo anemia y/o neutropenia con ZDV626, aumento de la toxicidad mitocondrial con ddI y d4T627,628 o pancreatitis, acidosis láctica y descompensación de la cirrosis con ddI627–629. Un segundo mecanismo potencial por el que los ITIAN pueden influir el tratamiento de la hepatitis C es por la vía de interferencia con la acción de la ribavirina. En este contexto, en algunos estudios se ha observado que el uso de ABC se asocia a una menor respuesta al tratamiento con interferón pegilado y ribavirina630–632, hallazgo que no se ha confirmado en otros trabajos633–635.
El uso de EFV concomitantemente con interferón pegilado aumenta la frecuencia de efectos adversos del SNC, probablemente por adición de toxicidades, aun cuando no compromete la eficacia del tratamiento de la hepatitis C636. Por ello, si es preciso usar simultáneamente estos 2fármacos, se debe vigilar especialmente la aparición de estos efectos adversos.
Por otra parte, se ha comunicado que una sustancial proporción de pacientes en tratamiento estable con ATV experimentan hiperbilirrubinemia e ictericia tras el inicio de tratamiento para la hepatitis C. Este hecho podría ser debido al incremento de bilirrubina asociado a la hemólisis por ribavirina y al compromiso del normal aclaramiento de bilirrubina debido a la inhibición competitiva de ATV sobre el sistema de la UDP glucuronil-transferasa637.
Los inhibidores de la proteasa del VHC se eliminan también por la vía del citocromo P-450. Debido a ello, pueden interaccionar tanto con los ITINN como con los IP/r. Estudios farmacocinéticos han demostrado que EFV reduce las concentraciones plasmáticas de telaprevir, pero si este fármaco se administra a dosis de 1.125mg/8h se consiguen concentraciones plasmáticas adecuadas de ambos fármacos. La administración de telaprevir reduce de forma significativa los niveles plasmáticos de DRV, FPV y LPV potenciados y, a su vez, DRV y FPV potenciados causan una disminución de los niveles plasmáticos de telaprevir que pueden comprometer su eficacia. Por el contrario, cuando se administran simultáneamente telaprevir y TDF o ATV/r, no se producen alteraciones significativas de la farmacocinética de ninguno de estos fármacos638, lo que permite su coadministración sin ajuste de dosis. Del mismo modo, cuando RAL y telaprevir son administrados a un mismo paciente, no se producen modificaciones de las concentraciones plasmáticas de ninguno de los 2fármacos que comprometan su eficacia o su seguridad639. La información actualmente disponible sobre las interacciones entre boceprevir y los FAR es más limitada. La administración de RTV no aumenta de forma significativa los niveles de boceprevir, mientras que cuando se dan EFV y boceprevir juntos se produce una reducción de los niveles valle de este último que podría comprometer su eficacia. Los datos farmacocinéticos disponibles tampoco sugieren ninguna interacción significativa con TDF640. El estudio P05411, en el que solo se restringió el uso de ZDV, ddI, d4T y de los ITINN, ha mostrado altas tasas de respuesta a las semanas 12 y 24 en el brazo tratado con interferón pegilado, ribavirina y boceprevir, con una tolerabilidad similar a la de pacientes monoinfectados y sin efectos aparentes sobre el control de la replicación del VIH-1. Ello sugiere que no deberían existir interacciones clínicamente significativas entre boceprevir y los FAR usados en este estudio, pero aún deben comunicarse los resultados de estudios farmacocinéticos específicos.
Recomendaciones
- •
El TAR no debe iniciarse simultáneamente con el tratamiento del VHC (B-III).
- •
Cuando se traten simultáneamente el VIH-1 y el VHC, debe realizarse un seguimiento estrecho del paciente para detectar reacciones adversas (B-III).
- •
No se debe asociar la ribavirina con ddI (A-I).
- •
Se evitará el uso simultáneo de ribavirina con ZDV (A-I).
- •
Si se usan simultáneamente interferón pegilado y EFV, debe vigilarse estrechamente la aparición de efectos adversos del SNC (B-III).
- •
Si telaprevir se administra a un paciente que requiere TAR, se podrá administrar, sin riesgo de interacciones significativas con TDF, 3TC, FTC, ATV/r, RAL o EFV, aunque en este último caso se debe aumentar la dosis de telaprevir a 1.125mg/8h (B-I).
- •
No disponemos en la actualidad de datos farmacocinéticos suficientes como para recomendar el uso de ningún antirretroviral específico junto con boceprevir. Se desaconseja la coadministración de boceprevir y EFV (B-III).
Los FAR activos frente al VIH-1 y al VHB son 3TC, FTC y TDF641–644. Si alguno de ellos se retirara de un TAR que fracase, puede aparecer en pacientes coinfectados por VHB un rebrote del virus con daño hepatocelular645. El tratamiento de la hepatitis por VHB con 3TC o FTC en monoterapia facilita la aparición de resistencias al VIH-1644,646,647, por lo que se deben usar siempre en combinación. El uso de 3TC o FTC como único fármaco activo frente al VHB dentro de la combinación de FAR proporciona escaso beneficio clínico sobre la hepatopatía, por lo que se aconseja el uso de TDF siempre que sea posible648. Entecavir, fármaco activo frente al VHB, ha demostrado actividad frente a VIH-1 y capacidad para inducir igualmente mutaciones, como la M184V649.
Recomendaciones
- •
Se recomienda iniciar el TAR usando la asociación de TDF+FTC (o 3TC) como ITIAN en pacientes coinfectados que requieran tratamiento de VIH-1 o VHB (C-III).
- •
Si se requiere tratamiento del VHB y se decide no tratar el VIH-1, se recomienda usar fármacos que no induzcan resistencias al VIH-1 (C-III).
- •
No debe usarse entecavir en pacientes infectados por el VIH-1, salvo que su replicación esté controlada con otros fármacos (B-III).
- •
En pacientes coinfectados en los que por cualquier motivo se suspenda 3TC, FTC o TDF, se debe incluir en el TAR otro fármaco con actividad anti-VHB (C-III).
Los pacientes infectados por el VIH-1 presentan un mayor riesgo de enfermedad renal crónica (ERC) que la población general650–656. Entre las causas que pueden motivar este hecho se encuentran la propia infección por el VIH-1, las enfermedades asociadas, el tratamiento de estas y el propio TAR657–659. Además, debido al progresivo envejecimiento de la población infectada por el VIH-1, la frecuencia de enfermedades comunes relacionadas con el desarrollo de enfermedad renal crónica ha aumentado en ella. Por todo ello se prevé que a medio y largo plazo la frecuencia de nefropatía se incremente entre pacientes infectados por el VIH-1658,659. En los pacientes con ERC es esencial prevenir que esta progrese, evitando la utilización de fármacos potencialmente nefrotóxicos y efectuando, siempre que ello sea necesario, un ajuste de dosis de estos. El ajuste de las dosis de los ARV tiene una gran importancia clínica, pues su omisión puede originar complicaciones e interacciones farmacológicas potencialmente graves660. Diversos estudios han demostrado que los errores en la dosificación de FAR en caso de ERC son más frecuentes de lo esperado661,662.
Los ITIAN —exceptuando ABC, cuyo metabolismo es casi exclusivamente hepático— requieren ajustes de dosis en la insuficiencia renal, ya que su excreción se realiza por esta vía (tabla 16). Sin embargo, tanto los ITINN como los IP se metabolizan por vía hepática, por lo cual no precisan ajuste de dosis en caso de ERC (tabla 16). Los parámetros farmacocinéticos de RAL son muy similares en individuos sanos y en pacientes con ERC, por lo cual tampoco es necesario ajustar su dosis. Los datos disponibles sobre maraviroc en insuficiencia renal crónica son muy escasos, pero dado que fundamentalmente se metaboliza por vía hepática, es muy probable que no requiera modificación de dosis en la ERC en ausencia de inhibidores potentes del CYP3A4 como los IP (tabla 16). No es necesario ajustar la dosis de ENF en caso de insuficiencia renal.
En la tabla 16 se detallan los ajustes de dosis de cada uno de los FAR en caso de hemodiálisis o diálisis peritoneal.
La creatinina plasmática es un marcador poco sensible para detectar descensos ligero-moderados del filtrado glomerular (FG) y, consecuentemente, estadios precoces de enfermedad renal663. Por ello, reducciones leves o moderadas del FG pueden pasar inadvertidas si utilizamos como única herramienta para su cribado la determinación de la creatinina plasmática. En esta situación son de gran utilidad la estimación del FG mediante diversas fórmulas como la MDRD (Modified Diet for Renal Disease Group)662, de Cockcroft-Gault664, o la CKD-EPI (Chronic Kidney Disease Epidemiology Collaboration)665.
Ecuaciones utilizadas para la estimación del filtrado glomerular1. Cockcroft-Gault
FG (ml/min)=[140–edad (años)×peso (kg)×0,85 (si es mujer)/CrP (mg/dl)×72
Calculadora automática en:
http://nephron.org/cgi-bin/CGSI.cgi
2. MDRD (Modification of Diet for Renal Diseases)
FG (ml/min/1,73m2)=186× [CrP (mg/dl)]–1,154×[edad (años)]–0,203×0,742 (si es mujer)×1,212 (si es de raza negra)
Calculadora automática en:
http://nephron.org/cgi-bin/MDRD_GFR/cgi
3. CKD-EP I (Chronic Kidney Disease Epidemiology Collaboration)
FG (ml/min)=141×min (CrP/κ, 1)α×max (CrP/κ, 1)–1.209×0,993 edad×1.018 (si es mujer)×1,159 (si es de raza negra)
Calculadora automática en:
http://qxmd.com/calculate-online/nephrology/ckd-epi-egfr
CrP: creatinina plasmática; min: valor mínimo de CrP/κ o 1; max: valor máximo de CrP o 1; A: –0,329 para mujeres y –0,411 para varones; K: 0,7 para mujeres y 0,9 para varones.
Recomendaciones
- •
En pacientes infectados por el VIH-1 con ERC es esencial realizar un ajuste de dosis de los FAR, pues su omisión puede originar complicaciones e interacciones farmacológicas potencialmente graves (B-I).
- •
Los IP, ITINN y RAL no precisan ajuste de dosis (A-I).
La pauta estándar de tratamiento de la tuberculosis en pacientes infectados por el VIH-1 tiene la misma eficacia que en la población general. Por lo tanto, las recomendaciones en cuanto a regímenes de tratamiento de la tuberculosis para la población general son aplicables a pacientes infectados por el VIH-1666–669.
La pauta de tratamiento de la tuberculosis actualmente recomendada para adultos no infectados por el VIH-1 es una combinación de rifampicina e isoniacida, suplementada durante los 2primeros meses del tratamiento con pirazinamida. La adición de un cuarto fármaco al régimen de tratamiento no aumenta la actividad bactericida ni esterilizante del régimen pero proporciona una protección suplementaria frente al desarrollo de mutantes resistentes. En general, pero especialmente en el ámbito de la infección por el VIH-1, es recomendable que estos fármacos se administren en coformulaciones galénicas, ya que ello facilita la cumplimentación del tratamiento, mejora la adherencia al mismo, evita la realización de monoterapias y, con ello, el desarrollo de resistencias secundarias a fármacos antituberculosos668,669.
Diversos estudios han demostrado que la eficacia de rifabutina en el tratamiento de la tuberculosis es equivalente a la de rifampicina668,670. Una ventaja de rifabutina sobre rifampicina es su menor capacidad de provocar interacciones farmacocinéticas con FAR. Sin embargo, no disponer de coformulaciones galénicas que incluyan rifabutina supone una desventaja importante, ya que su uso aumenta la complejidad del tratamiento y dificulta su cumplimentación al aumentar el número de fármacos y comprimidos, lo que puede posibilitar la realización de monoterapias y, con ello, el desarrollo de mutantes resistentes.
El tratamiento concomitante de la infección por el VIH-1 y de la tuberculosis conlleva diversos inconvenientes. Las interacciones entre FAR y antituberculosos, el solapamiento de toxicidad de ambos, el desarrollo o presencia de resistencia y el elevado número de fármacos y comprimidos necesarios son algunas de los problemas que limitan las opciones terapéuticas y dificultan el tratamiento de ambas enfermedades.
Rifampicina induce el metabolismo de los ITINN y provoca una disminución de sus concentraciones plasmáticas671–676. Sin embargo, entre los ITINN, rifampicina afecta más a la farmacocinética de NVP que a la de EFV675,676. No hay datos sobre el uso de ETR en pacientes con tuberculosis.
El uso de regímenes TAR basados exclusivamente en combinaciones de ITIAN evitaría las interacciones de los FAR con rifampicina. Sin embargo, el uso de regímenes de TAR basados exclusivamente en combinaciones de ITIAN solo se encuentra recomendado en aquellos casos en los que no sea posible el uso de ITINN o IP/r o inhibidores de la integrasa. Además, no se disponen de datos publicados de la eficacia y seguridad del TAR basado en ITIAN administrado junto a rifampicina en pacientes infectados por el VIH-1 con tuberculosis.
Rifampicina causa un descenso del AUC de RAL (40%) que podría ser compensado aumentando la dosis de RAL hasta 800mgBID677. Aunque la dosis de RAL coadministrado con rifampicina no ha sido determinada y se encuentra bajo evaluación en un ensayo clínico (Clinicaltrials, código NCT00822315), las agencias reguladoras recomiendan duplicar la dosis de RAL (FDA. Isentress; Prescribing Information. Version July 8, 2009; Agencia Española de Medicamentos y Productos Sanitarios. Isentress: Ficha técnica. Marzo 2010). La experiencia clínica del uso de RAL en pacientes infectados por el VIH-1 con tuberculosis que reciben rifampicina es muy limitada678. Por este motivo y por el elevado coste de la dosis de 1.600mg/día, el uso de RAL en pacientes con tuberculosis debe considerarse alternativo.
Rifampicina induce el metabolismo de MVC, que podría ser compensado incrementando la dosis de MVC a 600mg cada 12h (European Medicines Agency. Celsentri. EPAR, Product Information). Sin embargo, la experiencia de MVC en pacientes con tuberculosis es muy limitada679. Por ello, el uso de MVC en pacientes con tuberculosis debe considerarse solamente cuando otras opciones no sean posibles.
El uso combinado de IP/r con rifampicina plantea serios problemas de toxicidad680–682 y reducción de niveles plasmáticos del IP, por lo que el uso concomitante está contraindicado.
El uso de rifabutina en lugar de rifampicina para permitir el uso de IP es una estrategia no exenta de riesgos, ya que no se ha establecido la dosis óptima de rifabutina cuando se usa junto con un IP/r. Así, se han descrito fracasos de tratamiento antituberculoso con aparición de resistencias en pacientes con inmunodepresión avanzada tratados con IP/r y rifabutina a dosis de 150mg/48h o 3 veces por semana683,684. Además, el uso de rifabutina incrementa la complejidad del tratamiento antituberculoso al impedir el uso de formulaciones galénicas de combinaciones de fármacos antituberculosos. Por todos estos motivos, el uso simultáneo de rifabutina e IP/r debería ser evitado y, si es posible, valorar otras alternativas terapéuticas.
En la actualidad disponemos de información procedente de los resultados de ensayos clínicos aleatorizados que permiten establecer el tiempo óptimo para comenzar el TAR en pacientes con tuberculosis424–426,685. El ensayo clínico SAPIT685 demostró que el TAR debe iniciarse durante el tratamiento de la tuberculosis, ya que los pacientes que lo iniciaron después de haberlo finalizado tuvieron una mayor mortalidad (12,1 frente a 5,4 muertes por 100 pacientes-año). El ensayo clínico CAMELIA426 demostró en pacientes con tuberculosis que estaban muy inmunodeprimidos (mediana CD4 de 25células/μl) que el TAR precoz (antes de 2 semanas del antituberculoso) redujo de forma significativa la mortalidad (8,3% frente al 13,8%) con respecto a iniciarlo después de la semana 8 del tratamiento antituberculoso. En todos estos ensayos clínicos el TAR precoz se acompañó de una mayor incidencia de SIRI pero sin mortalidad. Estos excelentes resultados del TAR precoz en pacientes con infecciones oportunistas no se han podido confirmar en la meningitis tuberculosa. Un ensayo clínico efectuado en Vietnam ha demostrado que el TAR precoz no redujo la mortalidad de la meningitis tuberculosa304. Se desconoce la causa, pero probablemente el peor manejo clínico de esta infección oportunista en un país con recursos escasos y el SIRI en un compartimento cerrado podría justificarlo.
Recomendaciones
- •
En pacientes infectados por el VIH-1 con tuberculosis se debe iniciar el TAR durante el tratamiento de la tuberculosis, ya que aumenta la supervivencia (A-I).
- •
En pacientes infectados por el VIH-1 con tuberculosis y con cifras de linfocitos CD4 <50células/μl se debe iniciar el TAR en las primeras semanas del tratamiento de la tuberculosis, ya que ello reduce el riesgo de muerte (A-I).
- •
En pacientes infectados por el VIH-1 con tuberculosis y con cifras de linfocitos CD4 >50células/μl se puede diferir el inicio del TAR hasta finalizar la fase de inducción del tratamiento de la tuberculosis, ya que ello reduce el riesgo de efectos adversos y SIRI sin comprometer la supervivencia (A-I).
- •
La pauta estándar de tratamiento de la tuberculosis en pacientes infectados por el VIH-1 tiene la misma eficacia que en la población general; por tanto, las recomendaciones en cuanto a regímenes de tratamiento realizadas para la población general son aplicables a pacientes infectados por el VIH-1 (A-I).
- •
Los regímenes basados en rifampicina se consideran de uso preferente en el tratamiento de la tuberculosis (A-I).
- •
Un régimen basado en EFV a dosis de 600mg/día se considera el TAR de uso preferente para el tratamiento de pacientes infectados por el VIH-1 con tuberculosis (A-I).
- •
En pacientes en los que no es posible utilizar EFV, un régimen basado en NVP sería la opción de TAR alternativa (A-I).
- •
En caso de no poder utilizar EFV o NVP, no existen evidencias para recomendar otras opciones de TAR. Se puede considerar el empleo de otras pautas de tratamiento basadas en RAL o MRV u otras estrategias, como el uso de rifabutina con un IP/r (C-III).
- •
Los pacientes con meningitis tuberculosa (y criptocócica) constituyen un grupo de pacientes difíciles de tratar no solo por la gravedad intrínseca de la infección sino también por las consecuencias nocivas del deterioro paradójico del SIRI (B-II).
El virus de la inmunodeficiencia humana tipo 2 (VIH-2) posee una organización genómica similar al VIH-1, aunque presenta respecto a este diferencias estructurales que van a influir de forma significativa en su patogenicidad y sensibilidad a los FAR686.
No existen ensayos clínicos controlados que evalúen el momento óptimo para el inicio del TAR, ni la elección del régimen de TAR más apropiado para terapia inicial o en siguientes líneas de tratamiento. Pese a ello, parece razonable asumir que los objetivos del TAR en pacientes infectados por el VIH-2 son similares a los descritos en la infección por el VIH-1.
El VIH-2 presenta diferencias importantes respecto al VIH-1 en su perfil de sensibilidades a los FAR. El VIH-2 presenta resistencia intrínseca a los ITINN687, por lo que los ITINN están contraindicados. El VIH-2 es sensible a los ITIAN, aunque su barrera genética frente a estos es más baja que para el VIH-1688,689. Por otro lado, el VIH-2 presenta una sensibilidad variable frente a los IP/r, siendo LPV/r, SQV/r y DRV/r los más activos690–693. RAL es activo frente al VIH-2694. Sin embargo, el uso de MVC en el tratamiento de la infección por VIH-2 está limitado por la no disponibilidad de una adecuada prueba de tropismo y por la capacidad del VIH-2 para utilizar, además del CCR5 y el CXCR4, otros correceptores distintos695. Por último, el VIH 2 presenta resistencia intrínseca a ENF696.
Diversas circunstancias provocan que la toma de decisiones en TAR en pacientes infectados por el VIH-2 tenga una mayor dificultad. En primer lugar, la historia natural del VIH-2 difiere de la del VIH-1, y en ausencia de ensayos clínicos controlados carecemos de las evidencias necesarias que permitan identificar el momento óptimo de inicio del TAR en estos pacientes. En segundo lugar, los algoritmos genotípicos utilizados para predecir resistencias a FAR en la infección por VIH-1 pueden no ser aplicables al VIH-2. Por ultimo, una dificultad añadida supone que para el seguimiento de los pacientes no disponemos en el momento actual de una prueba comercial que permita medir la carga viral del VIH-2.
Pese a que no disponemos de ensayos clínicos aleatorizados que permitan identificar regímenes de uso preferencial o alternativos en TAR de inicio en el escenario de la infección por VIH-2, por los motivos anteriormente expresados y hasta no disponer de evidencias, parece razonable recomendar como TAR de inicio preferente en pacientes infectados por el VIH-2 la combinación de 2ITIAN y un IP/r.
Recomendaciones
- •
El TAR de inicio de uso preferente en la infección por el VIH-2 es la combinación de 2ITIAN más un IP/r (C-III).
- •
El uso de regímenes de TAR basados en ITINN, MRV o ENF está contraindicado para el tratamiento de la infección por VIH-2 (B-III).
Más del 50% de la población mundial infectada por el VIH-1 son mujeres. En Europa las nuevas infecciones están aumentando en la población femenina, sobre todo por vía sexual y en los estratos sociales más desfavorecidos, como en los inmigrantes697. En España, datos de la cohorte CoRis muestran una discreta disminución (24,3%) en los nuevos casos, aunque confirman cambios en los patrones de infección: afecta especialmente a la población inmigrante, y en los casos de trasmisión heterosexual las mujeres siguen incrementando su proporción, siempre superior a la masculina698.
Las incógnitas por resolver son muchas, dado que las mujeres no han sido incorporadas a los ensayos clínicos hasta 1993, e incluso en los más recientes su número no sobrepasa el 30%. Las diferencias biológicas y de composición corporal, por citar algunas, podrían suponer cambios, tanto en la evolución de la enfermedad como en la respuesta a la terapia o a las toxicidades farmacológicas, que no han sido suficientemente explorados699,700.
El VIH-1 puede afectar a la mujer en todas y cada una de las etapas de su vida: infancia, adolescencia, edad fértil, menopausia y envejecimiento. Las mujeres con infección por el VIH-1 afrontan situaciones peculiares que suponen con frecuencia desafíos clínicos específicos y diferentes a los de los hombres infectados. Aunque van sumándose nuevos datos, somos conscientes de la necesidad de responder a muchas preguntas sobre esas diferencias de sexo y su repercusión en el manejo clínico de la mujer infectada por el VIH-1701–705.
Gesida y la SPNS han publicado, de forma casi simultánea con estas directrices, un documento de consenso sobre la asistencia sanitaria integral de las mujeres infectadas por el VIH-1. Remitimos a los clínicos a este prolijo y actualizado documento que contempla de forma extensa y detallada todos los aspectos esenciales en el abordaje interseccional y multidisciplinar de las mujeres infectadas por el VIH-1706.
Consideraciones especiales del tratamiento antirretroviral en la mujerVarios estudios de cohortes han descrito en las mujeres datos discordantes, tanto en los parámetros inmuno-virológicos como en la progresión de la enfermedad707–709. No obstante, no se han observado diferencias por sexo en la eficacia de los fármacos, como se describe tanto en un metaanálisis710 como en los análisis específicos de eficacia según sexo de grandes ensayos clínicos271,286,711–714. El inicio y la elección del TAR en la mujer tienen las mismas indicaciones y objetivos que en el hombre, con la única salvedad del número de linfocitos CD4 (menor de 250células/μl) si la combinación antirretroviral incluye NVP.
Existen, sin embargo, aspectos específicos del sexo que obligan a modificaciones en el TAR y deben ser tenidos en cuenta. Así, el potencial reproductivo de la mujer, en sus distintas etapas, condiciona una cuidadosa aproximación multidisciplinar, con el fin no solo de evitar la transmisión vertical, sino además de prevenir otras ITS, embarazos no deseados y comorbilidades específicas (infección por HPV y carcinoma de cérvix), y las alteraciones asociadas a la menopausia que se ven agravadas con frecuencia por la infección por el VIH-1 y su terapia715,716.
Diferencias en efectos adversosSe han descrito diferencias entre ambos sexos en cuanto a los efectos adversos del TAR, lo que sin duda es un tema preocupante. A las evidencias aportadas por el grupo ICONA y otras cohortes700 se suman los resultados de ensayos clínicos como el FIRST709. Sin embargo, dada la baja representatividad de las mujeres en los ensayos, son necesarios datos que confirmen estas diferencias y su repercusión a largo plazo271,286,711–713,717,718.
De sobra conocido, y con reflejo específico en las directrices, es el incremento de la susceptibilidad femenina al exantema y la hepatotoxicidad grave con NVP, así como la mayor incidencia de acidosis láctica con ITIAN de primera generación, sobre todo durante el embarazo719.
En cuanto a las alteraciones metabólicas, incluida la resistencia insulínica, también se han descrito diferencias entre ambos sexos, aunque los datos son menos concluyentes. La redistribución grasa720,721 tiene características especiales en las mujeres, con una mayor repercusión psicológica722–725.
También los efectos tóxicos del EFV sobre el SNC son más frecuentes en las mujeres y condicionan, en ocasiones, el abandono precoz de la terapia726,727. Por último, aunque la osteopenia/osteoporosis es más prevalente en las mujeres con infección por el VIH-1728,729, su menor densidad ósea es clínicamente irrelevante antes de la menopausia730–732 y cobra mayor importancia en la posmenopausia731. Este aspecto no es baladí en una población que envejece con mayor velocidad y con mayor concomitancia de factores de riesgo que la de referencia, y puede determinar cambios en el TAR.
Otras diferencias de sexo que pueden afectar la eficacia del tratamiento antirretroviralAunque no se han identificado peores resultados en la eficacia virológica del TAR271,286,710–714, se ha observado una menor durabilidad del TAR tanto en ensayos clínicos711,712,714 como en estudios observacionales711,714,727,733–735.
Podemos identificar factores de confusión potenciales que explicarían parte de estas diferencias: aspectos socioculturales (la desigualdad de la mujer en algunos sectores, como inmigrantes, minorías étnicas, etc.), superior incidencia de problemas psicológicos/psiquiátricos, mayor temor a la estigmatización, excesiva preocupación por la confidencialidad…, todo lo cual contribuye a dificultades en el acceso al sistema sanitario, al retraso en el inicio del TAR y a una peor adherencia736.
Mujer en periodo fértil: interacciones con anticonceptivos hormonalesAproximadamente el 70% de las mujeres que participan en estudios sobre el VIH-1 son sexualmente activas, y muchas de ellas en edad fértil. El uso del preservativo es el método anticonceptivo de elección tanto por su eficacia (con una tasa de fallos del 3%)737 como por prevención simultánea de otras ITS. En la práctica real, el uso de métodos anticonceptivos es variable y la anticoncepción hormonal puede ser más frecuente en muchas pacientes debido a influencias culturales u otros factores. Además, en ocasiones son prescritos por médicos de familia o ginecólogos desconocedores de los riesgos potenciales sin consultar con un especialista en VIH-1. Los métodos anticonceptivos hormonales e intrauterinos en general se han mostrado seguros en mujeres con infección VIH-1738–741.
Aunque la anticoncepción hormonal no parece interferir en la progresión de la enfermedad ni en la eficacia del TAR740, muchos de los FAR de uso común interaccionan742–748 con los anticonceptivos hormonales aumentando o disminuyendo los niveles en sangre del etinilestradiol y/o de noretindrona, conduciendo a la intensificación de su toxicidad (como por ejemplo el tromboembolismo) o a la disminución de su eficacia respectivamente (para más detalles, véase el capítulo de interacciones y las tablas 5–9). Cuando se usan estos fármacos se recomienda la utilización de medios alternativos o adicionales de contracepción.
En cuanto al acetato de medroxiprogesterona depot (DMPA o Depo-Progevera), aunque se han realizado pocos estudios, no parece ver afectados sus niveles por NFV, NVP o EFV749,750. Hay que tener en cuenta su efecto negativo sobre la densidad mineral ósea751 en pacientes con osteoporosis establecida o con factores de riesgo. Con todo, por razones no aclaradas, en estudios epidemiológicos el uso de este fármaco se asocia con un mayor riesgo de adquisición de VIH-1 en mujeres jóvenes (18-24 años)752.
Hay muy pocos datos respecto a otros tipos de anticoncepción hormonal combinada (parches de larga duración, anillos vaginales con componente hormonal, etc.), por lo que se recomienda también el uso de medios combinados de contracepción.
Recomendaciones sobre tratamiento antirretroviral en mujeres
- •
El inicio y los objetivos del TAR son los mismos en las mujeres que en los hombres (A-III).
- •
La mayor incidencia de exantema y de hepatotoxicidad por NVP condiciona modificaciones en su uso en mujeres con CD4 <250células/μl (A-II).
- •
La prescripción de antirretrovirales debe tener en cuenta el uso actual o planificado de anticonceptivos. Los contraceptivos hormonales interaccionan con muchos FAR, por lo que deben ser sustituidos o complementados por otros métodos anticonceptivos (A-III).
La transmisión maternofetal es la causa de prácticamente la totalidad de los casos de infección por VIH-1 en niños. El periodo fetal más vulnerable es durante la gestación temprana, por lo que todas las mujeres deben recibir información previa sobre la teratogenicidad de los fármacos como parte de su control clínico y adecuar el TAR ante el deseo de embarazo753–755.
A continuación se resumen las evidencias sobre las que se basan las recomendaciones del TAR en el embarazo y para la prevención de la transmisión vertical. Si se requiere más información se aconseja la lectura de documentos más amplios753,756.
Se recomienda realizar la serología frente al VIH-1 a todas las embarazadas, independientemente de sus antecedentes epidemiológicos. El riesgo de transmisión vertical depende de varios factores (maternos, virales, placentarios, obstétricos, lactancia, fetales, neonatales, etc.), pero la CVP de la madre durante el embarazo y en el parto es el factor determinante, sin que exista un dintel mínimo que evite la transmisión757.
Ante una mujer infectada por el VIH-1, la prevención de la transmisión vertical se basa en los siguientes principios: el TAR, una CVP indetectable o lo más baja posible, la prueba de resistencias, el tratamiento con AZT intravenoso durante el parto, la cesárea programada (si la CVP es >1 .000copias/ml), el tratamiento con AZT del niño durante 6 semanas y evitar la lactancia materna758,759.
El objetivo del TAR en el embarazo es conseguir y mantener una CVP indetectable.
La prueba de resistencia genotípica está recomendada para todas las embarazadas antes de comenzar el TAR, así como para las que, estando en terapia, tengan una CVP detectable. En ocasiones es necesario iniciar el TAR aun sin disponer del resultado de la prueba, sujeto a modificación posterior, en el caso de que este refleje mutaciones de resistencias a los fármacos elegidos758.
Consideraciones a tener en cuenta respecto al tratamiento antirretroviral en el embarazoEl embarazo en la mujer con infección por el VIH-1 es una situación excepcional que no debe impedir la optimización de la terapia, pero que implica unas elecciones específicas que afectan tanto a los fármacos y sus dosis (los niveles de algunos fármacos disminuyen en el segundo y tercer trimestre) al momento del inicio del TAR, como a los efectos adversos por toxicidad durante el embarazo y a los potenciales riesgos para el neonato, muchos de los cuales son desconocidos para la mayoría de los fármacos. Son controvertidos tanto la necesidad como el acceso a la monitorización de los niveles de fármacos durante la gestación, así como el aumento de su dosis, y no son recomendados de forma universal si la CVP está por debajo de los niveles de detección.
Los datos de seguridad de los FAR para el feto son limitados (tabla 17). De los datos disponibles, se puede destacar:
- 1.
ZDV es segura al menos a corto y medio plazo, aunque un estudio sugirió riesgo de toxicidad mitocondrial en niños.
- 2.
EFV es un fármaco potencialmente teratógeno, por lo que está contraindicado al menos durante el primer trimestre.
- 3.
Los FAR más seguros en el embarazo son LPV753, ATV760,761, NVP, ZDV y 3TC.
- 4.
En algunos estudios se ha asociado el uso de IP con bajo peso al nacer762 o prematuridad763.
- 5.
La seguridad de otros fármacos es aún peor conocida, y aunque se catalogan como categoría B o C de la FDA (tabla 17), los datos disponibles de seguridad, especialmente a largo plazo, son limitados. Se tiene escasa información de TDF, FPV e IDV y muy escasa de TPV, DRV, RAL, ETR y MVC764–766. Por ello se deben evitar estos fármacos, salvo en pacientes embarazadas en fracaso virológico, en cuyo caso deberemos orientarnos en función de la poca información disponible.
Seguridad de los antirretrovirales en el embarazo
| Fármaco | FDA | Paso a través de placenta (cociente RN/madre) | Carcinogenicidad (animales) | Teratogenicidad (animales) |
| Zidovudina | C | 0,85 | Sí | Sí |
| Didanosina | B | 0,5 | No | No |
| Estavudina | C | 0,76 | Sí | No |
| Lamivudina | C | 1 | No | No |
| Abacavir | C | Sí (ratas) | Sí | Sí |
| Tenofovir | B | 0,95-0-99 | Sí | No |
| Emtricitabina | B | 0,4-0,5 | No | No |
| Saquinavir | B | Mínimo | No | No |
| Indinavir | C | Mínimo | Sí | No |
| Ritonavir | B | Mínimo | Sí | Sí |
| Nelfinavir | B | Mínimo/Variable | Sí | No |
| Fosamprenavir | C | ? | Sí | No |
| Lopinavir | C | 0,2 ± 0,13 | Sí | Sí |
| Atazanavir | B | Mínimo/Variable | Sí | No |
| Tipranavir | C | ? | No completado | No |
| Darunavir | C | ? | Sí | No |
| Nevirapina | B | 1 | Sí | No |
| Efavirenz | D | 1 | Sí | Sí |
| Etravirina | B | ? | No completado | No |
| Enfuvirtida | B | No (basado en muy pocos datos) | No realizado | No |
| Maraviroc | B | ? | No | No |
| Raltegravir | C | Ratas (1,5-2,5)Conejos (0,02) | No completado | No |
Existe un registro establecido en 1989 que recoge de forma prospectiva la prevalencia de malformaciones entre los expuestos durante el primer trimestre, que es del 2,9%, similar al de la población no expuesta (2,7%)763.
En cuanto a la madre, cabe reseñar que se han descrito casos de toxicidad mitocondrial y acidosis láctica en gestantes, las cuales pueden estar más predispuestas a esta complicación. Estos efectos secundarios se asociaron inicialmente a ZDV, pero posteriormente se han descrito casos relacionados con d4T. La FDA ha comunicado 3muertes maternas por acidosis láctica y 3muertes fetales en mujeres tratadas con d4T y ddI como ITIAN, por lo que desaconseja esta combinación719. Además se ha descrito que la hepatotoxicidad por NVP sería 12 veces más frecuente en gestantes con CD4 >250células/μl767.
La elección del TAR en la embarazada y sus particularidades se explican detalladamente en las directrices específicas nacionales o internacionales753,756.
Los datos disponibles de la eficacia de la cesárea programada (semana 38) como instrumento potencial para reducir la transmisión vertical sugieren que si en el momento del parto la CVP es <1.000copias/ml, la cesárea programada no disminuye el riesgo de transmisión del parto vaginal (0,8% frente al 0,7%)753,767,768. La morbilidad relacionada con la cesárea en los países desarrollados no parece ser importante769. La lactancia está contraindicada.
Recomendaciones sobre tratamiento antirretroviral y gestación
- •
La prueba de VIH-1 debe efectuarse a toda mujer embarazada (A-III). Si hay prácticas de riesgo, debe repetirse en el tercer trimestre (A-III).
- •
En las mujeres que llegan al parto sin conocer su estado respecto al VIH-1 se debe hacer un prueba rápidamente, ya que la cesárea programada reduce la transmisión un 50% (A-II).
- •
El objetivo del TAR es conseguir CVP indetectable (A-II). Uno de los fármacos a incluir en el TAR, siempre que no haya resistencia o toxicidad grave previa documentadas, o dudas respecto a la adherencia si hay que cambiar de otro fármaco posológicamente más cómodo, debe ser ZDV, que se administrará durante el embarazo, en el parto (vía intravenosa) y al recién nacido (A-I).
- •
Debe realizarse una prueba de resistencias en todas las mujeres con infección por el VIH-1 embarazadas sin TAR o en las que la CVP sea detectable (A-III).
- •
No deben utilizarse fármacos con riesgo teratogénico (EFV, B-III), y en la medida de lo posible deben evitarse fármacos cuyos riesgos no sean bien conocidos (FPV, TDF, DRV, TPV, ENF, MVC, ETR y RAL) (C-III).
- •
Se desaconseja la combinación de d4T+ddI por riesgo de acidosis láctica (B-III).
- •
Es fundamental planificar el control de la CVP antes del parto, hacia las semanas 32-36. Si no se consigue una CVP suficientemente baja (<1.000copias/ml), se debe indicar una cesárea programada en la semana 37-38 (A-II).
La epidemia de VIH-1 sigue en expansión, y se calcula que en el período 2006-2009 hubo 2.700.000 nuevas infecciones/año770,771. A lo largo de las últimas décadas se han realizado múltiples intervenciones biomédicas para disminuir la transmisión del VIH-1. Se han conseguido algunos éxitos con los programas de intercambio de jeringuillas y tratamiento sustitutivo con metadona en los UDVP, así como la disminución de nuevas infecciones en un 50-60% en varones mediante la circuncisión masculina, la difusión del uso del preservativo, el control de las ITS —sobre todo del herpes genital—, la espectacular disminución de la transmisión vertical, y la disminución de la transmisión en parejas serodiscordantes16,772.
Las actuaciones destinadas a lograr modificaciones de conducta no han logrado sus frutos, fundamentalmente por la diferente percepción del riesgo en la transmisión sexual16,772. Una de las principales dificultades en la disminución de la transmisión sexual del VIH-1 se debe al problema de la detección de la infección VIH-1 aguda773, por su elevada capacidad de transmisión. Por otra parte, el diagnóstico tardío de la infección VIH-1 contribuye a la transmisión sexual.
En el año 2008 se estimó que el número de pacientes infectados nuevos era 2,5 veces superior al de pacientes que iniciaron TAR770. Una intervención biomédica combinada en la prevención del VIH-1 es una necesidad urgente774. En ausencia de una vacuna preventiva, se ha planteado que el TAR puede prevenir la transmisión del VIH-1771,774–778.
Papel del tratamiento antirretroviral en la prevención de la transmisión del VIH-1Por las mismas razones que el TAR disminuyó la transmisión vertical del VIH-1 de forma espectacular, el TAR logra disminuir la incidencia de la transmisión sexual772. Se ha visto que el TAR también disminuye la CVP en las secreciones genitales, lo que puede contribuir a la reducción de la transmisión sexual. En un metaanálisis se observó un riesgo cero con una CVP <400copias/ml. El riesgo de transmisión de una persona en TAR es de 0,5 por 100 personas/año, y de 5,6 por 100 personas/año en los pacientes no tratados776.
Varios estudios observacionales realizados en África han demostrado una disminución de la transmisión en un 80-92% en 6.424 parejas serodiscordantes tras el inicio de TAR en las personas infectadas777–779 y que tiende a cero en una cohorte de Madrid780. Sin embargo, en un estudio observacional realizado en China la transmisión en parejas serodiscordantes que recibieron TAR fue del 4,8%, frente al 3,2% de las parejas no tratadas781. El estudio aleatorizado en fase-III (HPTN-052)147 incluyó 1.763 parejas serodiscordantes cuyos casos índice presentaban CD4 entre 350-550células/μL (el estudio tenía 2objetivos: evaluar la evolución de la infección según se iniciara el tratamiento de modo precoz o tardío, y estudiar el riesgo de transmisión de la infección). Todas las parejas fueron instruidas en la prevención sexual y en la adherencia. Se objetivaron 39 casos de transmisión, 28 de los cuales estaban relacionados genéticamente con el VIH-1 del paciente infectado de la parejas. De los 28 casos de transmisión, 27 se produjeron en el grupo de inicio tardío del TAR (CD4 ≤250células/μl) y un caso en el grupo de inicio precoz del TAR (CD4 ≥350células/μl). Se demostró una reducción de la transmisión sexual del 96% (HR: 0,04; IC95%; p<0,001) en el grupo de TAR precoz y un retraso de la progresión clínica de la infección (HR: 0,59; IC95%, 0,40 a 0,88; p<0,01). The Cochrane Collaboration, tras una revisión de estos estudios, concluye que el TAR es una potente intervención en la prevención del VIH-1 en las parejas serodiscordantes en las que el caso índice infectado tenga una cifra de CD4 ≤550células/μl (límite superior de CD4 en la población estudiada)16,782.
Estos datos sugieren que una difusión amplia de TAR podría reducir la transmisión por vía sexual. Un modelo matemático basado en la detección precoz de la infección, mediante una prueba universal voluntaria, y el inicio de TAR precoz en todas las personas recién diagnosticadas mostró una disminución de la incidencia y de la mortalidad a <1 caso por 1.000 personas/año en 10 años783. Otro modelo similar realizado en San Francisco en varones con prácticas homosexuales mostró una disminución del 91% en la incidencia en 10 años784. Este modelo ha dado lugar a una estrategia denominada test-and-treat, que consistiría en una detección masiva de la infección y el inicio precoz de TAR con la finalidad de disminuir la transmisión sexual y contribuir a la eliminación de la infección por el VIH-1773-775.
Recientemente se han comunicado efectos beneficiosos indirectos de TAR en la comunidad. Tanto en San Francisco como en Vancouver se observó una relación entre la generalización del TAR y la disminución de nuevos casos de infección por el VIH-1785,786. Por su contribución a la disminución de la infección en la comunidad, estos estudios han sido denominados «estudios ecológicos».
Los problemas de los modelos matemáticos basados en el TAR para disminuir la transmisión sexual del VIH-1 y de los estudios ecológicos comienzan cuando se confrontan con la realidad. Se calcula que en los países occidentales el 21-30% de la población infectada por el VIH-1 desconoce su situación y el porcentaje de diagnósticos tardíos alcanza el 15-45%, a pesar de las campañas realizadas en Estados Unidos para el uso de las pruebas rápidas para la detección precoz del VIH-1775,787,788. La detección de la infección aguda, y su importancia en la transmisión, es un problema difícil de abordar y habitualmente no está considerado en los modelos matemáticos. La indetectabilidad de la CVP no es una garantía absoluta de la ausencia de riesgo de contagio por vía sexual, sobre todo en la mujer. En Estados Unidos aproximadamente el 75% de los pacientes diagnosticados en los 12 meses previos son controlados en el sistema sanitario, y el 80-90% en un período de 3-5 años. En los países occidentales, a pesar de las recomendaciones de las diferentes guías de TAR para el inicio de TAR, el 20-27% de pacientes con indicación de TAR no están siendo tratados. En la práctica diaria, si obtuviéramos una detección del 90%, con el uso de TAR precoz, con una adherencia a la terapéutica del 90% y una fidelidad del 90% en el seguimiento, se lograría la indetectabilidad de la CVP en el 90% de los pacientes tratados. En este escenario ideal, se calcula que el 34% de los pacientes infectados se mantendrían con CVP detectables, con el potencial riesgo de transmisión788.
Por otra parte, hasta la finalización del estudio START no se conocerán los beneficios del TAR a largo plazo en pacientes infectados y con la inmunidad conservada. En este campo persisten cuestiones importantes por determinar: la durabilidad de la protección, el balance de los beneficios y efectos adversos de la terapia precoz, la adherencia a largo plazo, la posibilidad de transmisión de cepas resistentes y las dificultades de su implementación en los países en vías de desarrollo771,774,775,782,787.
Profilaxis pre-exposiciónLa estrategia de la profilaxis primaria con FAR, denominada profilaxis pre-exposición (PrPE), está basada en los estudios realizados con animales, en los que demostró que FAR pueden prevenir la transmisión del VIH-1. Está dirigido a grupos de personas no infectadas por el VIH-1 pero con un elevado riesgo de adquirir la infección por vía sexual, como trabajadores del sexo, mujeres y varones en parejas discordantes, varones que tienen relaciones sexuales con varones y UDVP. En la actualidad están en marcha 11 estudios en fase II-III, fundamentalmente con TDF o TDF/FTC, pero comienzan también con otros fármacos (MVC, ripilvirina)773,789.
El estudio CAPRISA-004, dirigido a mujeres de parejas serodiscordantes, comparó TDF al 1% en gel vaginal, antes y después del coito, frente a placebo. Se demostró una disminución global en la incidencia de transmisión del 39%, y hasta del 54% en las mujeres con una adherencia superior al 80%790. El estudio IPrEX se realizó con TDF/FTC por vía oral frente a placebo, en varones que tenían relaciones sexuales con varones con una disminución de la transmisión del 44%. La adherencia es un factor fundamental en la eficacia. En el grupo de TDF/FTC presentaron niveles detectables de ambos fármacos en el 51% de los varones seronegativos y en el 9% de los que se infectaron791. En el IAS-2011 se han presentado otros estudios realizados en África (Partners PrEP study, TDF2 study) en los que TDF o TDF/FTC han mostrado una eficacia del 62-73% en parejas discordantes y en jóvenes sexualmente activos. Sin embargo, un estudio (FEM-PrEP) realizado con TDF/FTC por vía oral frente a placebo en mujeres con alto riesgo de transmisión, tuvo que ser suspendido por falta de eficacia. Las causas de este fracaso probablemente estarían relacionadas con la falta de adherencia y con inadecuados niveles de FAR en el tracto genital femenino. Se ha observado que las concentraciones alcanzadas a nivel vaginal con TDF por vía oral son muy inferiores a las obtenidas con TDF gel tópico. Los datos actuales sugieren que se precisan niveles de TDF superiores a 1.000ng/ml en el líquido cervicovaginal para obtener una eficacia en la prevención787,792.
La PrPE puede ser una estrategia apropiada, pero precisará una valoración final tras la finalización de los estudios, aunque se perfila una dificultad en su implementación a largo plazo, sobre todo relacionada con los posibles cambios en las conductas sexuales, la adherencia, el desarrollo de resistencias y su coste-efectividad793. En el actual estado de conocimientos no se ha emitido ninguna recomendación a este respecto en Europa.
Profilaxis post-exposición ocupacionalEl uso de TAR tras una exposición profesional al VIH-1 reduce el riesgo de transmisión, aunque se han documentado transmisiones a pesar de una profilaxis post-exposición (PPE) correcta con 3 fármacos. El riesgo global de transmisión del VIH-1 tras una exposición percutánea con sangre infectada oscila entre el 0,24 y el 0,65%, y tras un contacto con mucosas o piel no intacta es del 0,09%794. Los factores asociados a un mayor riesgo de transmisión del VIH-1 son: pinchazo profundo (OR: 15; IC95%, 6,0 a 41), presencia de sangre visible en el dispositivo (OR: 6,2; IC95%, 2,2 a 21), con un sistema recién extraído de vena o arteria (OR: 4,3; IC95%, 1,7 a 12) o de una fuente de exposición con una infección por el VIH-1 avanzada y una CVP >1 .500copias/ml (OR: 5,6; IC95%, 2 a 16). La PPE con monoterapia (ZDV) reduce la transmisión un 81% (OR; 0,19; IC95%, 0,06 a 0,52)795. No existen estudios comparados que permitan establecer recomendaciones firmes sobre el momento de inicio, la duración o los fármacos o combinaciones para emplear tras una exposición accidental.
Por modelos animales y estudios de caso-control sabemos que la PPE es tanto más eficaz cuanto antes se inicie. Su duración no está establecida, pero en modelos animales los periodos de 3 o 10 días de tratamiento son menos eficaces que los de 28 días, por lo que se ha consensuado recomendar 4 semanas. No hay estudios que demuestren que la PPE con 3fármacos sea mejor que con 2, aunque prevalece la opción de indicar triple terapia de modo similar al TAR de inicio. La elección de los FAR dependerá de los efectos adversos potenciales y de las preferencias de los sanitarios, teniendo en cuenta que la intolerancia a los FAR entre el personal sanitario es muy elevada (50%)796,797.
Para establecer la necesidad de profilaxis debemos conocer el tipo de exposición y solicitar, tras consentimiento informado, serología rápida frente al VIH-1, VHB y VHC del paciente fuente y del trabajador.
En las exposiciones que precisen profilaxis se recomienda un TAR que incluya 2ITIAN, con un IP potenciado. En los casos en los que no pueda administrase un TAR basado en IP, o que sea intolerante, se sustituirá este por EFV, recordando que no puede administrarse en embarazadas. La combinación de ZDV+3TC+TDF también podrían ser una buena opción. La NVP no es aconsejable por la posible toxicidad cutánea o hepática796–799.
La transmisión ocupacional del VIH-1 es muy rara, y la evidencia muestra que la PPE modifica los riesgos de transmisión. Conviene recordar que ninguna pauta de PPE será eficaz al 100%799. En el Reino Unido, un estudio reciente de la Health Protection Agency mostró que en el 20% de casos con exposición manifiesta a pacientes con infección VIH-1 no se realizó la PPE. El conocimiento de las recomendaciones por parte de los sanitarios era bueno, pero existían diferencias en la percepción del riesgo de la transmisión en los diversos estamentos sanitarios a la hora de iniciar una PPE tras una exposición800.
En caso de conocer o sospechar que el paciente fuente tiene un virus resistente, se deben seleccionar FAR sin resistencia cruzada. Se ha demostrado que una proporción no desdeñable de virus de los casos fuente pueden presentar mutaciones de resistencia, especialmente a ITIAN e ITINN. MVC, RAL o ENF no se recomiendan para PPE, salvo en casos excepcionales de multirresistencia. Una revisión demostró que en el 14% de los casos de PPE se utilizan FAR no recomendados en las guías: DRV/r (42%), RAL (36%), ATV/r (22%) y MVC (7%). La razón fundamental para ello era la presencia de resistencias a FAR en el paciente fuente801.
La PPE debe iniciarse lo antes posible, preferentemente en las primeras 4h y nunca más tarde de las 72h tras la exposición. Algunas guías, como las del estado de Nueva York, son más restrictivas y recomiendan no realizar PPE cuando han transcurrido más de 36h. También recomiendan pautas de PPE que incluyan 3ITIAN para cualquier exposición significativa. En aras a mejorar la adherencia recomiendan utilizar las asociaciones coformuladas (TDF/FTC+ZDV o AZT/3TC+TDF), y utilizan los IP/r y los ITINN en los usos alternativos802. En la adaptación del US Public Health Service, de la guía de CDC del año 2005, recomiendan en los accidentes de bajo riesgo —en los que el paciente fuente tiene un CVP ≤1.500copias/ml— un pauta de PPE con 2FAR. En el caso de que el paciente fuente presente una infección sintomática, tenga sida, CVP elevada o una infección aguda, recomiendan una PPE con 3FAR803.
A toda persona que se haya evaluado por PPE debe ofrecérsele un plan de seguimiento que incluirá información, apoyo psicológico y control de los posibles síntomas de primoinfección. Si se prescribió PPE, se deben controlar dentro de las primeras 72h para revalorar la necesidad de profilaxis y conocer si el trabajador ha presentado reacciones adversas, interacciones y problemas de adherencia. Se programarán controles analíticos y serológicos a las 4 semanas y a los 3 y 6 meses.
Recomendaciones
- •
Los servicios sanitarios deben disponer de un manual escrito sobre las actuaciones y derivaciones a seguir en el caso de exposición al VIH-1, profesional o no, con disponibilidad de diagnóstico serológico rápido y con accesibilidad de 24h a los fármacos utilizados en la PPE (A-III).
- •
Se debe valorar el caso fuente (VIH-1 confirmado o sospechoso), el estado serológico de la persona expuesta y las características de la exposición para indicar la PPE (A-III).
- •
La administración de PPE debe iniciarse lo antes posible, mejor en las primeras 4h, y hasta las 72h. Su duración será de 4 semanas (A-II).
- •
No se recomienda iniciar PPE pasadas las 72h de la exposición (A-III).
- •
Cuando esté indicada la PPE se recomienda una pauta convencional con 3FAR. Se recomiendan combinaciones fijas (TDF+FTC o ZDV+3TC), asociadas a un IP/r. Si no se puede administrar TAR basado en IP/r, podría sustituirse el IP/r por EFV o bien una terapia con 3ITIAN: ZDV/3TC+TDF o TDF/FTC+ZDV (A-III).
- •
Si se sospecha que el virus del caso índice puede tener resistencia a uno o varios fármacos, la profilaxis debe incluir medicamentos sin resistencia cruzada (A-III).
- •
En caso de duda sobre la indicación de la PPE, se recomienda administrar la primera dosis de forma inmediata y valorar su continuidad en las 24h posteriores por un experto en infección VIH-1 (A-III).
- •
El seguimiento debe incluir la revaloración de la indicación a las 24-72h del inicio del TAR y control del cumplimiento y tolerabilidad del TAR, así como serología al VIH-1, VHB y VHC (estos en caso de fuente infectada o con sospecha) en los meses 1, 3 y 6 tras la exposición (B-III).
La indicación de la PPE no ocupacional se basa en la patogenia de la infección VIH-1, en estudios observacionales realizados principalmente en mujeres víctimas de violaciones, en hombres con prácticas homosexuales, la información procedente de otras profilaxis frente al VIH-1 (exposición ocupacional, transmisión vertical) y de datos de experimentación animal. No hay datos sobre la eficacia de esta estrategia, pero los datos disponibles sobre accesibilidad y seguridad han conducido a una amplia aceptación794,804.
El mayor riesgo de transmisión es la relación anal receptiva no protegida (0,5-3%) con varón infectado por VIH-1, seguido del intercambio de jeringuillas (0,67%), la punción percutánea con aguja usada por persona infectada por VIH-1 (0,3%), la relación vaginal receptiva (0,05-0,8), o la vaginal o anal insertiva (0,05-0,065). La relación orogenital receptiva e insertiva tiene un riesgo menor (0,005-0,01)794,804–806. Sin embargo, recientemente se ha estudiado el riesgo de transmisión por acto sexual en 1.381 varones homosexuales entre los años 2001-2004. La transmisión en la relación anal receptiva fue del 1,43% (IC95%, 0,48 a 2,85) si existía eyaculación y del 0,65% (IC95%, 0,15 a 1,53) en caso de retirada previa a la eyaculación. La probabilidad de transmisión por relación anal insertiva en varones circuncidados fue del 0,11% (IC95%, 0,02 a 0,24) y del 0,62% (IC95%, 0,07 a 1,68) en varones no circuncidados807. Es muy importante recordar que, en la era TAR, la probabilidad de transmisión del VIH-1 por una relación anal receptiva con eyaculación es el doble que sin eyaculación y 10 veces superior a la observada en la relación anal insertiva con un varón circuncidado, en las relaciones heterosexuales o en la exposición ocupacional. El riesgo de transmisión está igualmente aumentado en caso de ITS o en las agresiones sexuales.
Inicialmente existió cierta preocupación porque la extensión de la PPE no ocupacional pudiera reducir las medidas de prevención primaria, al existir una supuesta «profilaxis para el día después» y relajar la seguridad en las prácticas sexuales o de las inyección de drogas. Sin embargo, se ha demostrado que si la PPE no ocupacional se acompaña de la oportuna intervención educativa, se pueden reducir las prácticas de riesgo808. En este sentido es importante realizar una historia sexual en la primera visita y de forma periódica, junto con el cribado de ITS, y discutir con el paciente los métodos para la prevención de la transmisión del VIH-1 en las relaciones sexuales. Los problemas de la PPE no ocupacional son que a menudo no se conoce la situación serológica de la fuente, el inicio de la profilaxis suele ser más tardío y el nivel de abandonos suele ser más alto, ya sea por efectos adversos de los FAR o por simples pérdidas del seguimiento794,797,804. En España, al igual que en otros países, la demanda de la PPE no ocupacional ha aumentado y en ocasiones se utiliza en escenarios no previstos en las recomendaciones existentes809. Estudios de coste-eficacia demuestran que la PPE es coste-efectiva únicamente en las relaciones de alto riesgo con fuentes documentadas HIV positivas804.
Recientemente se ha publicado la revisión más extensa de PPE no ocupacional con datos de la cohorte suiza810. Desde el año 2006 no se recomienda ninguna profilaxis en la exposición sexual a un paciente con infección VIH-1 en TAR estable y con CVP <50copias/ml durante más de 6 meses. En el estudio se observó un aumento progresivo de las consultas para PPE (1.223 consultas y 910 indicaciones de PPE), objetivándose un buen grado de conocimiento y una facilidad de acceso de la PPE. El 72% de las solicitudes habían tenido una exposición heterosexual. En el 23% de los episodios el paciente fuente tenía una infección VIH-1 y se detectaron 11 nuevos casos de infección desconocida. La mediana de tiempo desde la exposición hasta la consulta fue de 17h. Completaron la PPE el 60%, presentaron efectos adversos el 64% y se perdió en el seguimiento el 16%. Se detectaron 2 seroconversiones, pero no fueron fracasos de la profilaxis. También en estudios realizados en Australia y Nueva York se observó un amplio conocimiento de la disponibilidad de PPE en varones que tienen relaciones sexuales con varones, sobre todo en caso de parejas serodiscordantes, relaciones esporádicas frecuentes y relaciones anales receptivas no protegidas811,812. Un estudio aleatorizado comparó la incidencia de seroconversión en los pacientes que habían recibido PPE tras un asesoramiento estándar (2 sesiones) frente a un asesoramiento intensivo de 5 sesiones. La incidencia de la seroconversión al VIH-1 disminuyó en el grupo de mayor riesgo asignado al grupo de asesoramiento intensivo. La adherencia a la PPE fue similar en ambos grupos808.
En las recomendaciones de los CDC805 y del SPNS/Gesida798 se insiste en 2aspectos claves de la PPE no ocupacional: a) la actuación médica no debe ceñirse exclusivamente a valorar la indicación de PPE con FAR, sino que debe contemplar la oferta de la prueba para el VIH-1, educación sanitaria para la reducción del riesgo de adquisición del VIH-1, valoración del riesgo de transmisión de otras infecciones y seguimiento clínico, y b) la decisión de llevar a cabo PPE con FAR ha de ser tomada por el médico y el paciente de forma individualizada, valorando sus beneficios y riesgos y desaconsejándola en personas con exposiciones repetidas. La PPE debe considerase teniendo en cuenta el nivel de riesgo, la vía de exposición, el estado serológico y/o prácticas de riesgo de la persona fuente, así como el TAR recibido por el paciente fuente en el supuesto de estar infectado por el VIH-1 y la existencia de factores de riesgo añadidos (tabla 18).
Recomendaciones de profilaxis postexposición
| PPE recomendada si: | ||
| Exposición a: | Tipo exposición | Fuente |
| Sangre u otros fluidos potencialmente infectivos | Penetración s.c. o i.m. con aguja i.m./i.v. o sistema i.v. | VIH-1+ o desconocido pero con factores de riesgo |
| Accidente percutáneo con instrumento cortante o aguja i.m./s.c. o sutura Contacto >1 5min con mucosas o piel no intacta | VIH-1+ | |
| Secreciones genitales | Sexo anal o vaginal | VIH-1+, o desconocido pero con factores de riesgo |
| Sexo oral receptivo con eyaculación | VIH-1+ | |
| UDVP | Intercambio de jeringuilla o agujas | VIH-1+ |
| Régimen terapéutico: |
| TDF/FTC+IP/r (ver tabla 4) |
| Alternativas*: |
| AZT+3TC+IP/r |
| TDF/FTC/EFV |
| AZT/3TC+EFV |
| AZT/3TC+TDF |
UDVP: usuarios de drogas por vía parenteral
* En casos de intolerancia o imposibilidad de usar TAR basados en IP/r.
La elección de los FAR, su inicio y su duración son similares a los de la PPE ocupacional. En la PPE no ocupacional se deberían valorar las concentraciones que alcanzan los FAR en las secreciones genitales respecto a las plasmáticas. En este sentido, los que presentan una mayor concentración en el tracto genital, respecto a la plasmática, son los análogos: 3TC, FTC, ZDV y TDF. Los IP/r, ATV y LPV mantienen concentraciones genitales inferiores a los ITIAN. EFV no es aconsejable porque presenta una concentración genital un 10% inferior de la plasmática y por su teratogenicidad787,792,813.
Históricamente la tolerabilidad y la adherencia de la PPE no ocupacional eran muy bajas, con abandonos del 22 al 76%, con la toxicidad como principal causa del abandono797,804. Por ello, las guías americanas y las de la OMS optan por 2FAR (2ITIAN) para mejorar la adherencia y recomiendan un tercer fármaco en los casos de mayor riesgo. En cambio, las guías europeas y las británicas recomiendan TDF/FTC+LPV/r814. La tolerabilidad ha mejorado con las nuevas pautas804. En el año 2010 se comunicó la experiencia francesa815 con 249 pacientes tratados con TDF/FTC+LPV/r, con el 22% de abandonos, y la experiencia holandesa816 con 139 pacientes con ZDV/3TC+ATV/r, de los que el 91% completaron el tratamiento. Sin embargo, la toxicidad no es el único factor relacionado con la adherencia, dado que en la experiencia holandesa observaron que los varones que mantienen relaciones homosexuales que habían tenido una exposición con un paciente con infección VIH-1 conocida finalizaron la pauta, a pesar de que algunos presentaban efectos adversos más importantes que otros que suspendieron. Se ha comunicado una experiencia española con 255 pacientes aleatorizados a ZDV//3TC+LPV/r o ZDV/3TC+ATV (400mgQD). La tolerancia fue buena, pero las pérdidas de seguimiento fueron elevadas817.
Recomendaciones
- •
La PPE no ocupacional debe individualizarse y llevarse a cabo en el marco de una intervención médica integral (A-III).
- •
La PPE no ocupacional debe recomendarse en las situaciones denominadas de «riesgo apreciable» si se dan las siguientes condiciones: a) instauración precoz (similar a la PPE ocupacional), b) ausencia de contraindicaciones para tomar FAR, c) exposición excepcional y d) garantía de seguimiento clínico y analítico del paciente (B-III).
- •
Los fármacos a emplear, su duración y el seguimiento de los pacientes serán iguales que en la PPE ocupacional (A-III).
- •
En caso de exposición sexual debe valorarse el riesgo de ITS y embarazo (A-III).
En los últimos años, gracias al TAR, se ha reducido la mortalidad relacionada con el sida y la calidad de vida de los pacientes ha mejorado. Sin embargo, la terapia antirretroviral tiene un elevado coste, y en un entorno donde los recursos son limitados es necesario gestionar correctamente el gasto. Por ello, se considera conveniente introducir en estas guías unas tablas comparativas de los costes de las diferentes combinaciones de TAR utilizadas como terapia de inicio, ya que existen diferencias sustanciales entre ellas (fig. 1): el gasto mensual con pautas de eficacia similar puede diferir en cantidades de hasta 600 euros. En la tabla 19 se indica el precio de venta de laboratorio (PVL) de los antirretrovirales disponibles en España en octubre de 2011, así como el PVL con la deducción obligatoria del 7,5% sobre el precio de compra de medicamentos no genéricos y no afectados por el sistema de precios de referencia adquiridos con cargo a fondos públicos del Sistema Nacional de Salud, a través de los servicios de farmacia de los hospitales, centros de salud y estructuras de atención primaria (Real Decreto-Ley 8/2010, de 20 de mayo: Medidas extraordinarias para la reducción del déficit público). A pesar de que pueden existir variaciones entre los precios finales que pueden diferir entre comunidades autónomas e incluso entre distintos hospitales en una misma comunidad, sin embargo se ha empleado el (PVL–7,5%)+4% IVA) como aproximación, por ser unitario en todo el Estado.
Coste mensual de los tratamientos preferentes (según la tabla 4).
| Nombre genérico | Nombre comercial | Presentación | Coste (PVL) | Coste (PVL – 7,5% + 4% IVA)a | Coste/unidada | Unidades/mes | Coste mensual de la pauta (PVL – 7,5% + 4% IVA)a | Pauta |
| Análogos de nucleósido y nucleótido | ||||||||
| Abacavir | Ziagen | 300 mg 60 comp | 225,69 | 217,12 | 3,62 | 60 | 217,12 | ABC 300mg/12h |
| Didanosina | Videx | 400 mg 30 caps | 154,38 | 148,52 | 4,95 | 30 | 148,52 | ddI 400mg/24h |
| Didanosina | Videx | 250 mg 30 caps | 96,48 | 92,81 | 3,09 | 30 | 92,81 | ddI 250mg/24h |
| Emtricitabina | Emtriva | 200 mg 30 caps | 147,35 | 141,75 | 4,72 | 30 | 141,74 | FTC 200mg/24h |
| Estavudina | Zerit | 40 mg 448 caps | 1.167,15 | 1.122,80 | 2,51 | 60 | 150,38 | d4T 40mg/12h |
| Estavudina | Zerit | 30 mg 448 caps | 1.129,47 | 1.086,55 | 2,43 | 60 | 145,52 | d4T 30mg/12h |
| Lamivudina | Epivir | 300 mg 30 comp | 141,16 | 135,80 | 4,53 | 30 | 135,80 | 3TC 300mg/24h |
| Lamivudina | Lamivudina Normon | 300 mg 30 comp | 62,76 | 65,27c | 2,18 | 30 | 65,27c | 3TC 300mg/24h |
| Tenofovir | Viread | 245 mg 30 comp | 288,7 | 277,73 | 9,26 | 30 | 277,73 | TDF 300mg/24h |
| Zidovudina | Retrovir | 300 mg 300 comp | 788,65 | 758,69 | 2,53 | 60 | 151,74 | AZT 300mg/12h |
| Zidovudina | Zidovudina Combinopharm | 300 mg 300 caps | 414,06 | 430,62c | 1,44 | 60 | 86,12c | AZT 300mg/12h |
| Nombre genérico | Nombre comercial | Presentación | Coste (PVL) | Coste (PVL – 7,5% + 4% IVA)a | Coste/unidada | Unidades/mes | Coste mensual de la pauta con descuento del 7,5%a | Pauta |
| Análogos de nucleósido y nucleótido en combinación | ||||||||
| Abacavir+ Lamivudina | Kivexa | 600/300 mg30 comp | 355,54 | 342,03 | 11,40 | 30 | 342,04 | Kivexa 1c/24h |
| Emtricitabina + Tenofovir | Truvada | 200/245 mg30 comp | 432,73 | 416,29 | 13,88 | 30 | 416,29 | Truvada 1c/24h |
| Zidovudina + Lamivudina | Combivir | 150/300 mg60 comp | 290,41 | 279,38 | 4,66 | 60 | 279,38 | Combivir 1c/12h |
| Zidovudina + Lamivudina + Abacavir | Trizivir | 300/150/300 mg 60 comp | 490,32 | 471,69 | 7,86 | 60 | 471,68 | TZV 1c/12h |
| Inhibidores de la transcriptasa inversa no nucleósidos | ||||||||
| Efavirenz | Sustiva | 600 mg 30 comp | 265,03 | 254,96 | 8,50 | 30 | 254,96 | EFV 600mg/24h |
| Nevirapina | Viramune | 200 mg 60 comp | 199,69 | 192,10 | 3,20 | 60 | 192,10 | NVP 200mg/12h |
| Etravirina | Intelence | 100 mg 120 comp | 420 | 404,04 | 3,37 | 120 | 404,04 | ETR 200 mg/12 H |
| Inhibidores de la transcriptasa inversa no nucleósidos en combinación con análogos de nucleósidos y nucleótidos | ||||||||
| Efavirenz + Emtricitabina + Tenofovir | Atripla | 600 mg200 mg245 mg comp | 701,08 | 674,44 | 22,48 | 30 | 674,44 | Atripla 1c/24h |
| Nombre genérico | Nombre comercial | Presentación | Coste (PVL) | Coste (PVL – 7,5% + 4% IVA)a | Coste/unidada | Unidades/mes | Coste/mesa | Coste/mes RTVa | Coste mensual de la pauta con descuento del 7,5%a | Pauta |
| Inhibidores de la proteasa | ||||||||||
| Atazanavir | Reyataz | 200 mg 60 caps | 436,59 | 420,00 | 7,00 | 60 | 420,00 | 420,00 | ATV 400mg/24h | |
| Atazanavir | Reyataz | 300 mg 30 caps | 436,59 | 420,00 | 14,00 | 30 | 420,00 | 21,61 | 441,61 | ATV/r 300/100mg/24h |
| Darunavir | Prezista | 600 mg 60 comp | 640,81 | 616,46 | 10,27 | 60 | 616,46 | 43,22 | 659,68 | DRV/r 600/100mg/12h |
| Darunavir | Prezista | 400 mg 60 comp | 427,21 | 410,98 | 6,85 | 60 | 410,98 | 21,61 | 432,59 | DRV/r 800/100mg/24h |
| Fosamprenavir | Telzir | 700 mg 60 comp | 316,89 | 304,85 | 5,08 | 60 | 304,85 | 43,22 | 348,07 | FPV/r 700/100mg/12h |
| Indinavir | Crixivan | 400 mg 180 caps | 261,75 | 251,80 | 1,40 | 120 | 167,87 | 43,22 | 211,09 | IDV/r 800/100mg/12h |
| Lopinavir+ Ritonavir comp | Kaletra | 120 comp | 400,02 | 384,82 | 3,21 | 120 | 384,82 | 384,82 | LPV/r 2 comp/12h | |
| Nelfinavir | Viracept | 250 mg 270 comp | 295,11 | 283,89 | 1,05 | 300 | 315,44 | 315,44 | NFV 1.250mg/12h | |
| Saquinavir | Invirase | 500 mg 120 comp | 303,96 | 292,40 | 2,44 | 120 | 292,40 | 43,22 | 335,62 | SQV/r 1000/100mg/12h |
| Ritonavir | Norvir | 100 mg 30 comp | 22,46 | 21,61 | 0,72 | 60 | – | 43,22 | 43,22 | RTV 100mg/12h |
| Tipranavir | Aptivus | 250 mg 120 caps | 705 | 678,21 | 5,65 | 120 | 678,21 | 86,44 | 764,65 | TPV/r 500/200mg/12h |
| Nombre genérico | Nombre comercial | Presentación | Coste (PVL) | Coste (PVL – 7,5% + 4% IVA)a | Coste/unidad | Unidades/mes | Coste mensual de la pauta con descuento del 7,5%a | Pauta |
| Inhibidores de la fusión | ||||||||
| Enfuvirtida | Fuzeon | 90 mg/ml60 viales | 1.525,36 | 1.467,40 | 24,46 | 60 | 1.467,39 | ENF 90mg/12h |
| Inhibidores de los coreceptores CCR5 | ||||||||
| Maraviroc | Celsentri | 150 y 300 mg 60 comp | 706,8 | 679,94 | 11,33 | 60 | 679,94 | MVC 300 (o 150) mg/12h |
| Maraviroc | Celsentri | 150 y 300 mg 60 comp | 706,8 | 679,94 | 11,33 | 30 | 339,97 | MVC 300 (o 150) mg/24h |
| Inhibidores de la integrasa | ||||||||
| Raltegravir | Isentress | 400 mg 60 comp | 690 | 663,78 | 11,06 | 60 | 663,78 | RAL 400mg/12h |
Incluye la deducción obligatoria del 7,5% sobre el precio de compra de medicamentos no genéricos y no afectados por el sistema de precios de referencia adquiridos con cargo a fondos públicos del Sistema Nacional de Salud, a través de los servicios de farmacia de los hospitales, centros de salud y estructuras de atención primaria (Real Decreto-Ley 8/2010, de 20 de mayo: Medidas extraordinarias para la reducción del déficit público). Cabe considerar que normalmente los precios que se pagan son algo inferiores al PVL+ 4% IVA – 7,5% y pueden variar entre comunidades autónomas e incluso entre distintos hospitales en una misma comunidad, dependiendo de las negociaciones llevadas a cabo con la industria farmacéutica. Sin embargo, se ha empleado el PVL – 7,5% + 4% IVA como aproximación, por ser unitario en todo el Estado.
Una evaluación farmacoeconómica con objeto de determinar la eficiencia (relación entre coste y resultados) de nuevas estrategias o de nuevos medicamentos debe contemplar no solamente el coste, sino también la eficacia (ensayos clínicos) o la efectividad (práctica clínica habitual) de forma conjunta. Así lo demuestra un reciente estudio farmacoeconómico que ha evaluado los costes y la eficiencia de iniciar TAR con las pautas preferentes en pacientes sin tratamiento previo según el Documento de consenso del Gesida y SPNS de enero de 2011818. En este estudio no fueron más eficientes ni las pautas con mayor eficacia clínica ni las más baratas. Si analizamos los datos de forma parcial cometemos el riesgo de llegar a conclusiones erróneas. Un nuevo estudio farmacoeconómico, que evaluará las pautas de inicio recomendadas en el presente Documento de consenso, se publica de forma simultánea.
En el momento actual disponemos de múltiples alternativas de elevada eficacia para el control crónico de la infección por el VIH-1. Aunque las decisiones de tratamiento en el caso de la terapia de rescate están muy condicionadas por factores tales como resistencias, adherencia o toxicidad, es probable que en el caso del paciente sin fracaso previo o en situación de primer fracaso pueda incluirse el concepto de eficiencia en la toma de decisiones para seleccionar la alternativa.
Conflicto de interesesKoldo Aguirrebengoa ha efectuado labores de consultoría en los laboratorios Bristol-Myers Squibb, Gilead Sciences, Janssen y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Abbott Laboratories, GlaxoSmith Kline y Merck; ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Janssen, Merck, Roche y ViiV Healthcare, y ha recibido pagos por desarrollo de presentaciones educacionales para Abbott Laboratories, Gilead Sciences y GlaxoSmith Kline.
Antonio Antela ha efectuado labores de consultoría para Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences y Janssen-Cilag; ha recibido compensaciones económicas por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen-Cilag, Merck Sharp & Dohme y ViiV Healthcare, así como pagos por desarrollo de material educacional para Boehringer Ingelheim, Gilead Sciences y ViiV Healthcare.
José R. Arribas ha efectuado labores de consultoría en los laboratorios Abbott, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Janssen; ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare, y ha recibido pago por desarrollo de presentaciones educacionales para Janssen.
Víctor Asensi ha efectuado labores de consultoría para Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck, Boehringer-Ingelheim, GlaxoSmith Kline y ViiV Healthcare; ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-MyersSquibb, Gilead Sciences, Janssen, Merck,Boehringer-Ingelheim, GlaxoSmith Kline y ViiV Healthcare, y ha recibido pagos por desarrollos de presentaciones educacionales para Bristol-Myers Squibb.
Juan Berenguer ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead, Glaxo Smith-Kline, Janssen, Merck y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Bristol-Myers Squibb, Glaxo Smith-Kline y ViiV Health care, y ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Glaxo Smith-Kline, Janssen, Merck, Roche y ViiV Healthcare.
José Ramón Blanco ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer-Ingelheim, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmithKline, Janssen, Merck y ViiV Healthcare; ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer-Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Glaxo Smith Kline, Janssen, Merck y ViiV Healthcare, así como pagos por desarrollos de presentaciones educacionales para Gilead Sciences y Bristol-Myers Squibb.
Vicente Boix ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, GlaxoSmith Kline, Janssen, Merck, Pfizer y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Gilead Sciences, GlaxoSmith Kline, Janssen y Merck; ha recibido compensación económica por charlas de Janssen, Bristol-Myers Squibb, Merck, Pfizer y ViiV Healthcare, y ha recibido pagos por desarrollo de presentaciones educacionales para Boehringer Ingelheim, Bristol-Myers Squibb, GlaxoSmith Kline, Janssen y Merck.
Pere Domingo ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen y ViiV Healthcare, y ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen y ViiV Healthcare.
Vicente Estrada ha efectuado labores de consultoría en los laboratorios Abbott, Gilead Sciences y Janssen; ha disfrutado de becas para investigación clínica de Abbott Laboratories y Janssen; ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Merck y ViiV Healthcare, así como pagos por desarrollos de presentaciones educacionales para Abbott Laboratories.
Federico Garcia ha efectuado labores de consultoría en los laboratorios GlaxoSmith Kline, Merck y ViiV Healthcare, ha disfrutado de becas para investigación clínica de Merck y ViiV Healthcare y ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Merck y ViiV Healthcare.
José M. Gatell ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmith Kline, Merck y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmith Kline, Merck y ViiV Healthcare, y ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmith Kline, Merck y ViiV Healthcare.
Félix Gutiérrez ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmith Kline, Merck y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Merck; ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmith Kline, Merck y ViiV Healthcare, así como pagos por desarrollo de presentaciones educacionales para Gilead Sciences.
Hernando Knobel ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare.
Josep Maria Llibre ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, Gilead Sciences, GlaxoSmithKline, Janssen, Merck, Pfizer, Roche y ViiV Healthcare, ha recibido compensación económica por charlas de Abbott, Boehringer-Ingelheim, Gilead Sciences, GlaxoSmith-Kline, Jansen-Cilag, Merck Sharp & Dohme, Pfizer, Roche y ViiV, así como pagos por desarrollo de presentaciones educacionales para Boehringer-Ingelheim, Merck y ViiV.
José López Aldeguer ha recibido una gratificación económica de Gesida por su labor como redactor, ha efectuado labores de consultoría en los laboratorios Abbott, Bristol-Myers Squibb, Gilead Sciences, Janssen y ViiV Healthcare, ha disfrutado de becas para investigación clínica de Merck y ViiV Healthcare y ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare.
Josep Mallolas ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Merck, Janssen, Roche y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Merck y ViiV Healthcare, y ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Roche, Merck y ViiV Healthcare.
Esteban Martínez ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer-Ingelheim, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmithKline, Merck Sharp & Dohme, Theratechnologies, Tibotec y ViiV Healthcare; ha recibido compensaciones económicas por charlas de los laboratorios Abbott, Boehringer-Ingelheim, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmithKline, Merck Sharp & Dohme, Theratechnologies, Tibotec y ViiV Healthcare, así como pagos por desarrollo de presentaciones educacionales para Abbott, Boehringer-Ingelheim, Bristol-Myers Squibb, GlaxoSmithKline y ViiV Healthcare.
Celia Miralles ha efectuado labores de consultoría en los laboratorios Abbott, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha recibido compensaciones económicas por escritura de manuscritos de los laboratorios Abbott, Bristol-Myers Squibb, Gilead Sciences y ViiV Healthcare, así como pagos por desarrollo de presentaciones educacionales para Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare.
José M. Miró ha efectuado labores de consultoría en los laboratorios Abbott, Bristol-Myers Squibb, Cubist, Gilead Sciences, Merck, Novartis, Pfizer y Theravance, ha disfrutado de becas para investigación clínica de Cubist, Novartis, Fondo de Investigaciones Sanitarias (FIS) del Instituto de Salud Carlos III (Madrid), Fundación para la Investigación y Prevención del Sida en España (FIPSE, Madrid), Ministerio de Sanidad, Política Social e Igualdad (MSPSI, Madrid), National Institutes of Health (NIH, Bethesda, MA, EE.UU.), ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Cubist, Glaxo Smith Kline, Gilead Sciences, Janssen, Merck, Novartis, Pfizer, Roche, Schering-Plough, Theravance y ViiV Healthcare. Durante el año 2011 tuvo una beca (INT 10/219) de Intensificación de la Actividad Investigadora del Sistema Nacional de Salud y del Departamento de Salud de la Generalitat de Cataluña (Programas I3 SNS y PRICS).
Santiago Moreno ha efectuado labores de consultoría en los laboratorios Abbott, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y Roche; ha disfrutado de becas para investigación clínica de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y Roche, y ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y Roche.
Rosario Palacios ha efectuado labores de consultoría en los laboratorios Boehringer Ingelheim y ha recibido compensación económica por charlas de Boehringer Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Roche y ViiV Healthcare.
M. Jesús Pérez Elías ha efectuado labores de consultoría en los laboratorios Abbott, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha disfrutado de becas para investigación clínica de los laboratorios Abbott, Gilead Sciences, Janssen y ViiV Healthcare; ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-MyersSquibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare, así como pagos por desarrollo de presentaciones educacionales para Abbott Laboratories, Bristol-Myers Squibb, Janssen, Mercky y ViiV Healthcare.
Juan A. Pineda ha efectuado labores de consultoría en los laboratorios Abbott, Bristol-Myers Squibb, Boehringer Ingelheim, Glaxo Smith Kline, Gilead Sciences, Janssen, Merck, Pfizer, Shering-Plough y ViiV Healthcare; ha disfrutado de becas para investigación clínica de Abbott Laboratories, Bristol-Myers Squibb, Boehringer Ingelheim, Glaxo Smith Kline, Gilead Sciences, Janssen, Merck, Pfizer, Roche, Shering-Plough y ViiV Healthcare, y ha recibido compensación económica por charlas de Abbott Laboratories, Boehringer Ingelheim, Bristol-Myers Squibb, Glaxo Smith Kline, Gilead Sciences, Janssen, Merck, Roche, Shering-Plough y ViiV Healthcare.
Rosa Polo declara no tener conflicto de intereses.
Antonio Rivero ha efectuado labores de consultoría en los laboratorios Abbott, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha disfrutado de becas para investigación clínica de los laboratorios Abbott, Gilead Sciences, Merck y ViiV Healthcare; ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare, así como pagos por desarrollo de presentaciones educacionales para Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare.
Jesús Santos ha efectuado labores de consultoría en los laboratorios Boehringer Ingelheim y Janssen; ha recibido compensación económica por charlas de Bristol-Myers Squibb y Gilead Siences, así como pagos por desarrollos de presentaciones educacionales para Bristol-Myers Squibb.
Montse Tuset ha disfrutado de becas para investigación clínica de laboratorios Bristol-Myers Squibb, Gilead Sciences y Merck, y ha recibido compensación económica por charlas de Janssen, Merck y ViiV Healthcare.
Francesc Vidal declara no tener conflicto de intereses.
La Junta Directiva de Gesida y la Secretaría del Plan Nacional sobre el Sida agradecen las aportaciones y opiniones de Marisa Alvarez, Ángel Burgos, Manuel Cotarelo, Carlos Dueñas Gutiérrez, Javier Espinosa, Pedro Ferrer, Oscar L. Ferrero, Mar Franco, Raquel González, Raúl González, Henar Hevia, Francisco Ledesma, Marta Palazuelos, Enrique Redondo, Óscar Serrano, Omar Sued y Belén Vendrell que han contribuido a mejorar la redacción y enriquecer el contenido del documento.
Listado de autores
Juan Berenguera, Pere Domingo Pedrolb, Rosa Poloc.
Koldo Aguirrebengoad, Vicente Estradae, Félix Gutiérrez Roderof, Hernando Knobelg, Josep M. Llibreh, Celia Mirallesi, José M. Mirój; Antonio Riverok, Jesús Santosl, Montserrat Tusetj.
Antonio Antelam, Victor Asensin, José R. Arribaso, José Ramón Blancop, Vicente Boixq, Esteban Martínezj, Federico Garcíar, José M. Gatellj, Josep Mallolasj, Santiago Morenos, Rosario Palaciosl, María Jesús Pérez Elíass, Juan Antonio Pinedat, Francesc Vidalu.
José López Aldeguerv.
aHospital Gregorio Marañón, Madrid; bHospital de la Santa Creu i Sant Pau, Barcelona; cSecretaría Plan Nacional sobre el Sida, Ministerio de Sanidad, Servicios Sociales e Igualdad, Madrid; dHospital de Cruces, Bilbao; eHospital Clínico, Madrid; fHospital General Universitario, Elche; gHospital del Mar, Barcelona; hHospital Universitari Germans Trias i Pujol, Badalona; iHospital Xeral, Vigo; jHospital Clínic - IDIBAPS. Universidad de Barcelona. Barcelona; kHospital Reina Sofía, Córdoba; lHospital Universitario Virgen de la Victoria, Málaga; mHospital Clínico Universitario, Santiago; nHospital Universitario Central de Asturias, Oviedo; oHospital La Paz, IdiPAZ, Madrid; pHospital San Pedro, Logroño; qHospital General Universitario, Alicante; rHospital Universitario San Cecilio, Granada; sHospital Ramón y Cajal, Madrid; tHospital Virgen de Valme, Sevilla; uHospital Universitari Joan XXIII, Tarragona; vHospital Universitari La Fe, Valencia.
El listado de los autores y miembros del Panel de expertos de Gesida y Plan Nacional sobre el Sida se presenta en el anexo 1.