El traumatismo es una de las principales causas de morbimortalidad, por lo cual las escalas de severidad son herramientas importantes de cuidados intensivos para determinar la naturaleza y magnitud de la lesión. Los modelos de valoración de gravedad pueden definir la prioridad y ayudar en la evaluación y pronóstico del traumatismo, contribuyendo a la organización y mejora de los centros para traumatismos. Aunque los índices de valoración del traumatismo no son los elementos clave en el tratamiento del mismo, son una parte esencial para una mejor decisión de priorización y para identificar mejor a los pacientes con resultados inesperados. Este artículo ofrece al lector un compendio de escalas de gravedad de traumatismos y tasa de mortalidad asociada a cada una de ellas. Estos sistemas de puntuación pueden ser utilizados para mejorar la toma de decisiones, los cuidados intensivos, la investigación y en el análisis comparativo de la calidad de las evaluaciones.
Trauma is a major cause of morbidity and mortality; hence severity scales are important adjuncts to trauma care in order to characterize the nature and extent of injury. Trauma scoring models can assist with triage and help in evaluation and prediction of prognosis in order to organise and improve trauma systems. Given the wide variety of scoring instruments available to assess the injured patient, it is imperative that the choice of the severity score accurately match the application. Even though trauma scores are not the key elements of trauma treatment, they are however, an essential part of improvement in triage decisions and in identifying patients with unexpected outcomes. This article provides the reader with a compendium of trauma severity scales along with their predicted death rate calculation, which can be adopted in order to improve decision making, trauma care, research and in comparative analyses in quality assessment.
Los traumatismos constituyen una importante causa de morbimortalidad. La probabilidad de supervivencia de los pacientes con lesiones traumáticas depende generalmente de diferencias de los resultados terapéuticos o de diferencias de gravedad de las lesiones o de la edad. Teniendo en cuenta tales diferencias se han desarrollado sistemas de puntuación para evaluar los traumatismos, como instrumentos diseñados para cuantificar la gravedad de un traumatismo y estimar la probabilidad de supervivencia1. Durante más de 30 años se han propuesto y aplicado diversos métodos para intentar cuantificar la gravedad de las lesiones. Casi todos los índices de puntuación de los traumatismos intentan convertir la gravedad de las lesiones en un número. La medición o el tabulado de la gravedad del traumatismo es un paso muy importante en el tratamiento de estos pacientes, que redunda en una asistencia efectiva y facilita también la investigación clínica2. Además, puede facilitar la priorización de la asistencia en las víctimas de traumatismos, con lo que puede ser útil en la evaluación y predicción del pronóstico, con objeto de organizar y mejorar los sistemas de asistencia a pacientes traumáticos, con el consiguiente ahorro de tiempo, costes de asistencia sanitaria, y lo que es más importante, la evitación de pérdida de vidas. Las clasificaciones de la gravedad pueden ser nominales (cuando se emplean definiciones verbales para situar los traumatismos en diversos niveles de gravedad), ordinales (cuando se asigna un número a los diferentes estados de gravedad) o de intervalo (cuando se asignan números, pero hay una cierta uniformidad en los intervalos existentes entre ellos)2. Un sistema de puntuación suele constar de 2 partes: una puntuación (que es un número asignado a la gravedad de la enfermedad) y un modelo de probabilidad (que es una ecuación que indica la probabilidad de muerte de los pacientes en el hospital). Los modelos mejoran la capacidad de utilización de las puntuaciones o las escalas para la comparación de grupos de pacientes con finalidades de tratamiento, priorización o análisis comparativo2. Un modelo de puntuación que sea exacto debe tener una gran potencia predictiva desde el primer día. Una puntuación logística verdadera debe calcularse según la fórmula bien conocida y establecida que se emplea para este fin, como hace, por ejemplo, la EuroSCORE logística, que proporciona un riesgo directo de mortalidad expresado en porcentaje y no en puntos de un índice. Su fórmula es la siguiente: mortalidad esperada=exp (β0+β1*x1+β2*x2+...+βi*xi)/ (1+exp [β0+β1*x1+β2*x2+...+βi*xi]) en donde β0 es la constante de la ecuación de regresión logística y βi es el coeficiente de una variable. El valor de xi es 1 cuando la variable está presente y 0 cuando está ausente3. Un modelo de puntuación logístico es apropiado para el uso, ya que no está limitado a ciertos valores o umbrales de corte. Así pues, para diferentes niveles de gravedad puede calcularse con coeficientes β específicos, considerando también a veces la edad como factor. Desde un punto de vista teórico se ha planteado que un modelo ideal debe estar bien validado, calibrado y discriminado. «Validez» es el término habitualmente empleado para evaluar el rendimiento del modelo de predicción mediante el análisis del conjunto de datos que se ha utilizado para elaborar el modelo (datos de desarrollo). La validez puede ser interna (nuevas muestras de los datos de desarrollo obtenidas mediante técnicas de remuestreo [bootstrapping] cuando se extraen múltiples muestras del mismo tamaño que la de los datos de desarrollo para sustituirlos) o externa (muestra de nuevos pacientes, tratados más recientemente o en otro centro). El «calibrado» evalúa la exactitud del grado de correspondencia entre las probabilidades de mortalidad estimadas que proporciona un modelo y la mortalidad real que se produce en los pacientes. Puede evaluarse estadísticamente mediante pruebas de formas de bondad de ajuste4. La «discriminación» consiste en la capacidad del modelo de diferenciar a los pacientes que fallecen de los que sobreviven, en función de las probabilidades de mortalidad estimadas. Las medidas de la discriminación son la sensibilidad, especificidad, porcentaje de falsos positivos, porcentaje de falsos negativos, potencia predictiva positiva, porcentaje de clasificación errónea, área bajo la curva de características operativas del receptor y concordancia; esta última se emplea a menudo como medida de la discriminación2. La transformación de la puntuación (de gravedad) en una probabilidad de muerte en el hospital utiliza una ecuación de regresión logística. Las puntuaciones de los traumatismos pueden ser anatómicas (las que utilizan índices que puntúan la gravedad de la lesión anatómica, por ejemplo, Escala abreviada de lesiones [Abbreviated injury scale —AIS—], valoración de gravedad de lesiones [Injury severity score —ISS—], la caracterización del perfil anatómico [Anatomic profile —AP—], Nueva valoración de gravedad de lesiones [New injury severity score —NISS—], etc.), puntuaciones o escalas fisiológicas (que miden el componente dinámico agudo de las lesiones, por ejemplo, Valoración del traumatismo [Trauma score —TS—], Valoración del traumatismo revisada [Revised trauma score —RTS—], etc.) o índices o modelos combinados (Traumatismo-valoración de gravedad de lesiones [Trauma score-injury severity score —TRISS—], Caracterización de la gravedad del traumatismo [A severity characterisation of trauma —ASCOT—]). Los sistemas de puntuación de la gravedad del traumatismo pueden usarse en diferentes contextos de asistencia a pacientes traumáticos, y por tanto es imprescindible que la elección de la escala, índice o modelo de puntuación de la gravedad sea la adecuada para el trastorno, el contexto o la aplicación, ya que una aplicación inadecuada de estos sistemas puede comportar una pérdida de tiempo y unos costes injustificados, y puede conducir a extrapolaciones e incluso a la muerte.
Los datos utilizados para esta revisión se identificaron mediante búsquedas en MEDLINE, Current Contents, PubMed y en la bibliografía de los artículos relevantes, con el empleo de los términos de búsquedatrauma scoring systems, Glasgow coma score, Abbreviated injury scale, Injury severity score, Revised trauma score, Trauma score-injury severity score, Paediatric trauma score y A severity characterisation of trauma. Se incluyeron tan solo los artículos publicados en inglés entre 1971 y 2012.
Escalas de traumatismoEscala de coma GlasgowLa Escala de coma de Glasgow (Glasgow coma score [GCS])5 (tabla 1) es un instrumento de uso universal para la evaluación rápida del nivel de conciencia de un paciente traumático. La GCS se emplea ampliamente como guía de la gravedad de la lesión cerebral6. Varios estudios han demostrado que existe una buena correlación entre la GCS y los resultados neurológicos7,8. En un estudio sobre las propiedades clineméticas de la GCS, realizado por Prasad K9, la escala ha mostrado una buena sensibilidad y fiabilidad y tiene una validez de constructo transversal bien establecida; su validez predictiva en el coma traumático, cuando se combina con la edad y los reflejos de tronco encefálico, no se ha evaluado en una muestra de validación externa, pero se ha observado que es buena en la muestra utilizada para generarla (sensibilidad: 79-97%; especificidad: 84-97%). El autor llegó a la conclusión de que esta escala constituye un instrumento discriminativo bien establecido, pero que su validez como instrumento de predicción y de evaluación no se ha investigado todavía9. Grote et al.10 investigaron el valor diagnóstico de la GCS para identificar las lesiones cerebrales traumáticas (LCT) graves en 18.002 pacientes adultos con traumatismos múltiples graves, cuya ISS era>16. Los autores observaron que la GCS (definida como un valor ≤8) en pacientes inconscientes con múltiples traumatismos muestra una correlación moderada con el diagnóstico de una LCT grave. Se ha elaborado una versión verbal y motora modificada para facilitar la evaluación del nivel de conciencia en los lactantes y los niños11,12 (tabla 2).
Escala de coma Glasgow (Glasgow Coma Score [GCS])
| Puntuación | Mejor respuesta ocular (E) |
| 1 | No abre los ojos |
| 2 | Abre los ojos frente al dolor |
| 3 | Abre los ojos ante órdenes verbales |
| 4 | Abre los ojos espontáneamente |
| Puntuación | Mejor respuesta verbal (V) |
| 1 | Ninguna respuesta verbal |
| 2 | Sonidos incomprensibles |
| 3 | Palabras inapropiadas |
| 4 | Confuso |
| 5 | Orientado |
| Puntuación | Mejor respuesta motora (M) |
| 1 | Ausencia de respuesta motora |
| 2 | Reacción de extensión ante el dolor |
| 3 | Reacción de flexión ante el dolor |
| 4 | Reacción de retirada ante el dolor |
| 5 | Localización del dolor |
| 6 | Obedece órdenes |
Una puntuación del coma de 13 o superior está correlacionada con una lesión cerebral leve, la de 9-12 corresponde a una lesión moderada, y la de 8 o menos a una lesión cerebral grave.
Fuente: Teasdale et al.5
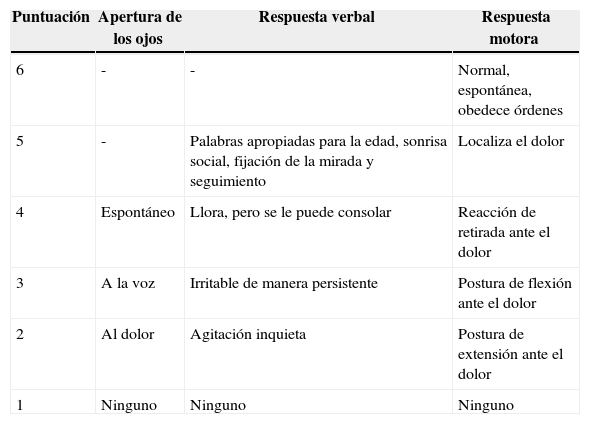
Escala del coma de Glasgow pediátrica
| Puntuación | Apertura de los ojos | Respuesta verbal | Respuesta motora |
|---|---|---|---|
| 6 | - | - | Normal, espontánea, obedece órdenes |
| 5 | - | Palabras apropiadas para la edad, sonrisa social, fijación de la mirada y seguimiento | Localiza el dolor |
| 4 | Espontáneo | Llora, pero se le puede consolar | Reacción de retirada ante el dolor |
| 3 | A la voz | Irritable de manera persistente | Postura de flexión ante el dolor |
| 2 | Al dolor | Agitación inquieta | Postura de extensión ante el dolor |
| 1 | Ninguno | Ninguno | Ninguno |
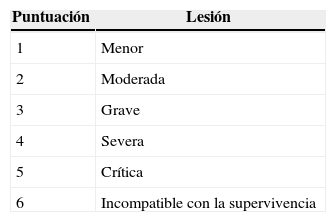
La Escala abreviada de lesiones (Abbreviated injury scale [AIS]) (tabla 3), publicada por el Committee on Medical Aspects of Automotive Safety de la American Medical Association en 1971 para proporcionar datos sobre la seguridad a los ingenieros que trabajan en el diseño de automoción, incluye un conjunto inicial de 73 lesiones no penetrantes13. A cada lesión traumática se le asignó un nivel de gravedad de entre 1 y 6. Sin embargo, este sistema proporciona tan solo una ordenación aproximada y el aumento de la mortalidad asociado a ello no es lineal14. A pesar de que la AIS describa la lesión anatómica, tiene una cierta falta de consistencia interna; por ejemplo, la puntuación de 5 en la cabeza es un resultado diferente de 5 en el abdomen, y el intervalo entre un 2 y un 3 o entre un 3 y un 4 varía también de un área del cuerpo a otra2. Sin embargo, la AIS constituye la base para el cálculo de otros índices de los traumatismos.
Escala abreviada de lesiones (AIS)
| Puntuación | Lesión |
|---|---|
| 1 | Menor |
| 2 | Moderada |
| 3 | Grave |
| 4 | Severa |
| 5 | Crítica |
| 6 | Incompatible con la supervivencia |
Las lesiones se ordenan en una escala de 1 a 6, en la que el 1 es una lesión menor y el 6 corresponde a una lesión incompatible con la supervivencia. Esto representa una «amenaza para la vida» asociada a la lesión.
Fuente: Osler et al.31.
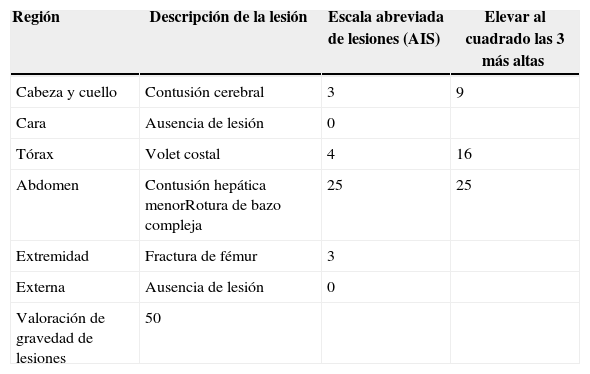
La escala Valoración de gravedad de lesiones (Injury severity score [ISS]) fue publicada por primera vez en 1974 por Baker et al.15. La ISS (tabla 4) se basa en una clasificación anatómica de la gravedad de las lesiones de la AIS, combinando los niveles de gravedad en un único valor que está correlacionado con los resultados14. La ISS, que es un sistema de puntuación comúnmente utilizado en traumatología7, tiene valores de entre 0 y 75, y aumenta con la gravedad (a mayor puntuación mayor gravedad de las lesiones y, por tanto, mayor mortalidad). Para establecer la puntuación de la ISS se asigna una puntuación AIS a cada lesión y solamente se emplea la puntuación AIS más alta de cada zona del cuerpo para el cálculo de la ISS. Las puntuaciones de las 3 zonas del cuerpo con lesiones más graves se elevan al cuadrado y se suman para obtener la puntuación ISS; y por consiguiente la ISS es la suma de los cuadrados de los grados más altos de AIS de cada una de las 3 zonas del cuerpo que han sufrido lesiones más graves. En caso de una lesión de nivel 6 se asigna automáticamente al paciente una ISS de 75. Una ISS de 16 o superior suele considerarse indicativa de un politraumatismo. Algunos estudios no han observado que la ISS sea un buen predictor, ni siquiera en casos de lesiones graves16. En otros se ha observado un buen resultado como predictor del mal pronóstico17–19. Se han identificado varias limitaciones de la ISS, la mayoría de ellas debidas al uso de una puntuación unidimensional para representar los diferentes tipos de localizaciones y gravedades de las lesiones. No tiene en cuenta la presencia de múltiples lesiones en una misma zona del cuerpo, por ejemplo, heridas por arma de fuego, ni las diferencias de gravedad en las distintas zonas. Así pues, no proporciona una base fiable para caracterizar la gravedad de las lesiones y tiende a sobrevalorar o infravalorar la variabilidad de los resultados. Pero, a pesar de que la ISS se haya elaborado mediante una combinación de intuición, experimentación y oportunidad20, cumple uno de los principales objetivos de las puntuaciones, que es el de establecer un lenguaje común para mejorar la comunicación en la investigación y en la práctica clínica14. En las tablas 4–7 se presenta un ejemplo sencillo del cálculo de las diferentes puntuaciones de evaluación de los traumatismos.
Valoración de gravedad de lesiones (ISS)
| Región | Descripción de la lesión | Escala abreviada de lesiones (AIS) | Elevar al cuadrado las 3 más altas |
|---|---|---|---|
| Cabeza y cuello | Contusión cerebral | 3 | 9 |
| Cara | Ausencia de lesión | 0 | |
| Tórax | Volet costal | 4 | 16 |
| Abdomen | Contusión hepática menorRotura de bazo compleja | 25 | 25 |
| Extremidad | Fractura de fémur | 3 | |
| Externa | Ausencia de lesión | 0 | |
| Valoración de gravedad de lesiones | 50 |
La Valoración de gravedad de lesiones (ISS) va de 0 a 75, y aumenta con el incremento de la gravedad. Si a una lesión se le asigna una AIS de 6 (lesión incompatible con la supervivencia) se establece automáticamente una ISS de 75.
El ejemplo que se presenta a continuación facilitará probablemente una mejor comprensión del cálculo de las puntuaciones de valoración del traumatismo.
Un varón de 40 años sufrió un traumatismo cerrado en un accidente de tráfico y fue llevado de inmediato al servicio de urgencias. A la exploración inicial el paciente estaba consciente y abría los ojos de forma espontánea, pero parecía estar confuso. No obedecía órdenes verbales adecuadamente, pero podía localizar el dolor. La frecuencia del pulso era de 120/min, la presión arterial era de 86/54 y tenía una frecuencia respiratoria de 40/min. Había sufrido una fractura de la rótula derecha y el abdomen era doloroso a la palpación; la ecografía abdominal identificó una laceración esplénica; la radiografía de tórax y la ecografía de tórax pusieron de manifiesto la presencia de un volet costal bilateral con contusión; la tomografía computarizada craneal mostró una gran contusión cerebral. El estado del paciente se resumió, pues, de la siguiente forma:
1) Escala de coma de Glasgow: 13.
2) Lesión:
- Abdomen: laceración del bazo=AIS-2.
- Tórax: contusión pulmonar bilateral=AIS-3, volet costal bilateral=AIS-5.
- Cabeza: contusión cerebral, grande=AIS-4.
- Extremidad: rótula derecha=AIS-2.
En consecuencia,
ISS=52+42+22=45 (suma de cuadrados de 3 regiones corporales).
Nueva valoración de gravedad de lesiones=32+52+42=50 (calculada mediante la suma de los cuadrados de las 3 puntuaciones más altas, independientemente de la parte del cuerpo en la que se encuentren).
Fuente: Baker et al.15.
Uno de los principales inconvenientes de la ISS es que no tiene en cuenta la presencia de múltiples lesiones en la misma región corporal. La caracterización del perfil anatómico (Anatomic profile [AP]) se elaboró para atenuar las limitaciones de la ISS. Utiliza 4 variables para describir el patrón anatómico de la lesión: A=lesiones graves (AIS≥3) en la cabeza, el encéfalo o la médula espinal; B=lesiones graves (AIS≥3) en el tórax o la parte anterior del cuello; C=lesiones graves (AIS≥3) en el resto del cuerpo (abdomen, pelvis, extremidades, etc.) y D=todas las lesiones de carácter menor o moderado (AIS≤2). Las puntuaciones se combinan con el empleo de un modelo de distancia euclidiana, es decir, la raíz cuadrada de la suma de los cuadrados √A2+B2+C2+D2, lo cual permite que la influencia de las lesiones disminuya a medida que aumenta el número de ellas2. Pueden estimarse entonces probabilidades de supervivencia mediante múltiples regresiones logísticas. El AP máximo (mAP) dobla la puntuación máxima de la AIS, y ello permite su efecto dominante cuando hay múltiples lesiones2,21. Sin embargo, la complejidad de la aplicación de la AP dificulta una aceptación amplia de este índice.
Nueva valoración de gravedad de lesionesLa ISS permitía documentar una sola lesión por zona corporal (la más grave), y por tanto crea una confusión en los pacientes que han sufrido múltiples lesiones en la misma parte del cuerpo. La Nueva valoración de gravedad de las lesiones (New injury severity score [NISS]) se elaboró de manera que superara algunos de los inconvenientes de la ISS y permitiera tener en cuenta las lesiones graves de múltiples zonas corporales20. En la NISS tan solo se elevan al cuadrado y se suman las puntuaciones de las 3 lesiones más graves, con independencia de la parte del cuerpo a la que afecten20. La exactitud de los sistemas de ISS y NISS en la predicción de la necesidad de intubación, la ventilación mecánica y la duración de esta en 110 pacientes traumáticos ingresados en una unidad de cuidados intensivos fue validada en un estudio de Honarmand y Safavi22. Estos autores observaron que para la predicción de la necesidad de intubación y ventilación mecánica la NISS tiene una exactitud superior a la de la ISS. Esta mejora sencilla, pero efectiva de la ISS, deberá investigarse con mayor profundidad. Se presenta a continuación un ejemplo sencillo para comprender mejor la diferencia entre ISS y NISS:
Un paciente que ha sufrido un accidente de tráfico presenta un traumatismo abdominal cerrado. Tras las pruebas diagnósticas principales el paciente es llevado inmediatamente al quirófano para una laparotomía en la que se descubre en primer lugar una perforación del intestino delgado (puntuación de AIS=3). La ISS es pues de 9 (32) el mismo valor que tiene la NISS. En un examen más detenido se descubre una laceración hepática moderada (puntuación AIS=3). La ISS continúa siendo de 9 (32), pero la NISS aumenta a 18 (32+32). A continuación, se observa una laceración pancreática moderada, con afectación del conducto pancreático (puntuación AIS=3). La ISS continúa siendo de 9 (32), mientras que la NISS aumenta de nuevo a 27 (32+32+32). Luego se descubre una perforación de la vejiga urinaria (puntuación AIS=4). La ISS es ahora de 16 (42) y la NISS continúa aumentado hasta 34 (42+32+32). Así pues, la NISS se comporta de una manera que concuerda más con el juicio y el instinto del cirujano de lo que lo hace la ISS; su lógica es sencilla: a medida que aumenta el número de lesiones la muerte se hace más probable, aun cuando estas lesiones se encuentren en la misma zona corporal.
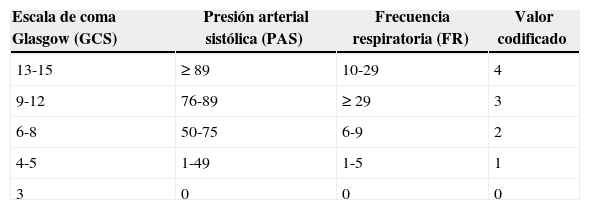
Valoración del traumatismo/Valoración del traumatismo revisadaLa Valoración del traumatismo (Trauma score [TS])23 mide el componente dinámico agudo del traumatismo e incluye 5 variables: GCS, frecuencia respiratoria (FR), expansión respiratoria, presión arterial sistólica (PAS) y llenado capilar. Los valores de la TS oscilan entre 16 (mejor) y 1 (peor) y se calculan sumando los puntos asignados a las variables componentes. En 1989 el mismo grupo de autores propuso una versión revisada de la TS, la Revised trauma score (RTS) (tabla 5), basada en el análisis de más de 2.000 casos24. La RTS incorpora 3 ítems: GCS, FR y PAS. Se dejó de incluir la expansión respiratoria y el llenado capilar debido a los problemas que comportaba una evaluación válida en la aplicación práctica habitual14. Se observó también que la TS infravaloraba la gravedad del trastorno en algunos pacientes con traumatismos craneales (es decir, la ponderación dada a la GCS era insuficiente)2. La RTS se calcula a partir de los valores codificados (0-4) de GCS, PAS y FR. Se obtuvieron ponderaciones de regresión para las variables de la RTS codificadas, utilizando los datos de los pacientes del estudio Major trauma outcome study25. Estas ponderaciones fueron las siguientes: GCS 0,9368/PAS 0,7326/FR 0,29082. La ponderación asignada a la GCS pone de manifiesto la importancia del coma para predecir la evolución de los pacientes2. Los valores de RTS oscilan entre 0 y 7,8408. La evaluación de los resultados se realizó entonces mediante análisis de regresión logística (véase la tabla 5). En la evaluación de los resultados y en la predicción de la supervivencia la RTS ha resultado igual de satisfactoria que la TS, con el uso de menos información24. De hecho, la ISS y la RTS fueron mejores de lo que planteaba la hipótesis por lo que respecta a su valor predictivo de la mortalidad26.
Valoración del traumatismo revisada (RTS)
| Escala de coma Glasgow (GCS) | Presión arterial sistólica (PAS) | Frecuencia respiratoria (FR) | Valor codificado |
|---|---|---|---|
| 13-15 | ≥89 | 10-29 | 4 |
| 9-12 | 76-89 | ≥29 | 3 |
| 6-8 | 50-75 | 6-9 | 2 |
| 4-5 | 1-49 | 1-5 | 1 |
| 3 | 0 | 0 | 0 |
Se obtuvieron las ponderaciones de regresión para las variables de la RTS codificadas y se calculó la RTS de la siguiente forma: RTS=0,9368 GCS+0,7326 PAS+0,2908 FR. Los valores de RTS son del orden de 0 a 7,8408. La evaluación de los resultados se realizó entonces mediante análisis de regresión logística, en la que los valores pueden transformarse directamente en una probabilidad de supervivencia P utilizando la ecuación logística P=1/(1+e–RTS+3,5718) (en la que se indica la constante de Euler 2,7182818, es decir, la base de los logaritmos naturales)2,14.
Utilizando el ejemplo presentado en la tabla 4 puede calcularse la RTS, con el empleo de las ponderaciones de regresión asignadas y los valores codificados para GCS, PAS y FR, de la siguiente forma:
RTS=0,9368GCS+0,7326PAS+0,2908FR0,93684+0,73263+0,29083=6,8174
Fuente: Champion et al.24.
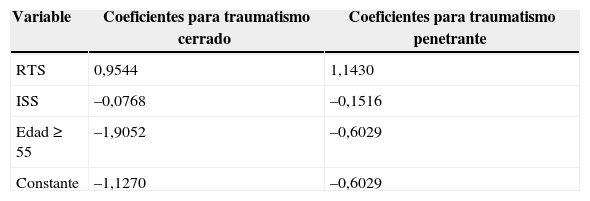
En 1987 Boyd et al.27 resumieron la metodología de la Valoración de la gravedad de lesiones y traumatismos (Trauma and injury severity score [TRISS]) (tabla6) mediante la combinación del patrón anatómico de las lesiones, así como la respuesta fisiológica a esas lesiones. Luego se apreció que la edad tiene una influencia significativa en la probabilidad de supervivencia, debido probablemente al compromiso cardiovascular asociado al avance de la edad14. En la tabla 6 se indican los coeficientes y la fórmula para el cálculo de la TRISS a partir de los datos de RTS, ISS y edad. Los valores de TRISS calculados oscilan entre 0 y 1, y esto puede interpretarse directamente como la probabilidad estimada de supervivencia. Aparte de la ISS actualmente la TRISS es la valoración del traumatismo más comúnmente utilizada.
Valoración de gravedad de lesiones y traumatismos (TRISS) coeficientes y fórmula para la metodología TRISS
| Variable | Coeficientes para traumatismo cerrado | Coeficientes para traumatismo penetrante |
|---|---|---|
| RTS | 0,9544 | 1,1430 |
| ISS | –0,0768 | –0,1516 |
| Edad≥55 | –1,9052 | –0,6029 |
| Constante | –1,1270 | –0,6029 |
ISS: Valoración de gravedad de lesiones; RTS: Valoración del traumatismo revisada.
Para el cálculo es necesaria la ISS, la RTS y la edad del paciente (edad≥55)=1 para los pacientes de edad igual o superior a 55 años y 0 en otro caso.
Los casos pediátricos (edades<15) utilizan el modelo de traumatismo cerrado tanto para los mecanismos de lesión contusa como para los de lesión penetrante.
Para el traumatismo cerrado:
El logit X=0,9544*RTS+(–0,0768*ISS)+(–1,9052*edad≥55)+(–1,1270)
TRISS (tasa de mortalidad esperada)=1 (1+elogit).
La TRISS indica la probabilidad de supervivencia en función de las características del paciente. Utilizando el ejemplo citado en la tabla 4 la TRISS se calcula automáticamente con el empleo de la ISS (véase la tabla 4), la RTS (véase la tabla 5) y teniendo en cuenta la edad del paciente, de la siguiente forma: El Logit, X=0,9544*RTS+(−0,0768*ISS)+(−1,9052*edad si es=55)+(−1,1270)][0,9544*6,8174+(−0,0768*45)+(−1,9052*0)+(-1,1270)]1,9235266
Utilizando una ecuación logarítmica, TRISS (tasa de mortalidad esperada) para el paciente=1/(1+elogit)=21,3%.
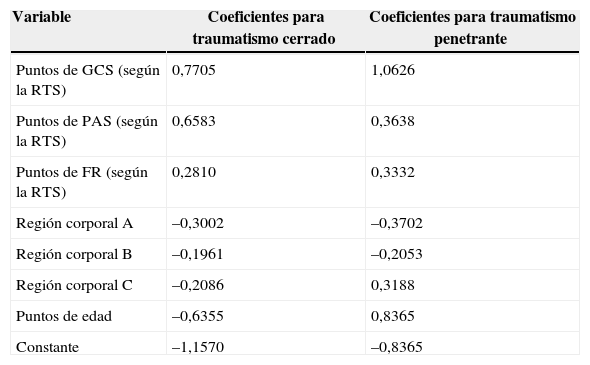
La Caracterización de la gravedad del traumatismo (A severity characterisation of trauma [ASCOT]) (Tabla 7) fue propuesta inicialmente en 1990 por Champion et al.28 en un intento de mejorar la predicción de la evolución de los pacientes traumáticos. Hasta entonces la TRISS había sido el modelo predominante de predicción de la evolución de los traumatismos, pero su limitación más importante estaba relacionada con el uso de la ISS2. Por esta razón la ISS fue sustituida en la formulación de la TRISS por el AP, y con ello se creó la ASCOT. La ASCOT no solo sustituye la ISS por el AP, sino que deja de considerar la edad una variable dicotómica para pasar a considerarla continua2,29. Los componentes de la ASCOT son el AP y la RTS. La edad se consideró también en un sistema de 5 pasos. Para cada componente se utilizó la raíz cuadrada de la suma de los cuadrados de todas las lesiones como índice de gravedad. Con este método las lesiones múltiples en la misma zona corporal deben recibir una mayor ponderación en la fórmula. La ASCOT se basa nuevamente en una ecuación logística para el cálculo de las probabilidades de supervivencia. Al igual que ocurre con la TRISS, se utilizan coeficientes diferentes para los traumatismos cerrados y los penetrantes. La ASCOT se calcula de manera análoga a la TRISS con una ecuación logística. Al comparar la ASCOT con la TRISS, la primera de ellas da resultados mucho mejores que la segunda en la predicción de la evolución de los pacientes. Sin embargo, su «complejidad» ha sido para muchos un obstáculo para aplicarla y la TRISS continúa siendo la piedra angular del análisis comparativo de los pacientes traumáticos2.
Caracterización de la gravedad del traumatismo (ASCOT)
| Variable | Coeficientes para traumatismo cerrado | Coeficientes para traumatismo penetrante |
|---|---|---|
| Puntos de GCS (según la RTS) | 0,7705 | 1,0626 |
| Puntos de PAS (según la RTS) | 0,6583 | 0,3638 |
| Puntos de FR (según la RTS) | 0,2810 | 0,3332 |
| Región corporal A | –0,3002 | –0,3702 |
| Región corporal B | –0,1961 | –0,2053 |
| Región corporal C | –0,2086 | 0,3188 |
| Puntos de edad | –0,6355 | 0,8365 |
| Constante | –1,1570 | –0,8365 |
| Edad en años | Puntos |
|---|---|
| Los puntos de edad se asignan como sigue: | |
| ≤54 | 0 |
| 55-64 | 1 |
| 65-74 | 2 |
| 75-84 | 3 |
| ≥85 | 4 |
GCS: Escala de coma Glasgow, FR: frecuencia respiratoria, PAS: presión arterial sistólica.
Los coeficientes de la ASCOT 14, 28 A, B y C representan índices de gravedad para diferentes regiones del cuerpo. La ASCOT se calcula de manera análoga a la TRISS con una ecuación logística.
Utilizando el ejemplo presentado en la tabla 4 la ASCOT puede calcularse como sigue:
Número de Escala abreviada de lesiones (AIS) de 3 lesiones (en tórax)=1
Número de AIS de 4 lesiones (en cabeza, encéfalo)=1
Número de AIS de 5 lesiones (en tórax)=1
Los puntos de lesión se calculan, pues, de la siguiente forma:
1) Lesiones de la cabeza, encéfalo=√42=4 puntos.
2) Lesiones en el tórax=√32+52=5,83095 puntos.
ASCOT=constante para el traumatismo cerrado+(0,9368 [GCS]+0,7326 [PAS]+0,2908 [FR])+(–0,3002 * puntos para AIS de lesiones en cabeza, encéfalo y médula espinal+[–0,1961 * puntos para AIS de lesiones en tórax y cuello+–0,2086* [puntos para AIS de lesiones de todas las demás localizaciones])+–0,6355* (puntos para la edad)=–1,1570+6,8174+(–2,3442493)+0=3,3161507
Tasa de mortalidad esperada para el paciente=1/(1+elogit)=8,3%
Rutledge et al.30,31 sugirieron una Valoración de gravedad de lesiones basada en la Clasificación internacional de enfermedades, 9.a revisión (CIE-9), denominada Injury severity score (ICISS). La ICISS para un paciente traumático se calcula mediante el producto de las probabilidades de supervivencia individuales de todas las lesiones. Así pues, los pacientes con lesiones múltiples y con lesiones graves tienden a presentar unas probabilidades de supervivencia inferiores. El inconveniente de este sistema de puntuación es que el método utilizado para el cálculo de las probabilidades no tenía en cuenta el efecto de la presencia de múltiples lesiones, y la fórmula del producto de riesgos distintos implica la independencia estadística de estos, asunción esta que es cuestionable14. Aunque en un estudio comparativo de Rutledge et al.32 la ICISS mostró mejores resultados que la TRISS, este sistema de puntuación requiere aún una validación más completa.
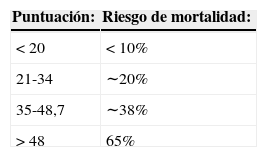
Puntuación del politraumatismoEn 1983 se elaboró la Puntuación del politraumatismo (Poly trauma score [PS]) basada en un análisis de 696 pacientes traumáticos. Posteriormente se modificó con una suma de hasta 90 puntos. Incluye datos fisiológicos, la GCS, la presión parcial de oxígeno arterial, la fracción de oxígeno inspirado, el exceso de bases y la información anatómica sobre lesiones de abdomen, extremidades, tórax y pelvis. Se tuvo en cuenta también la edad, y a cada lesión se le asigna una puntuación específica2.
| Puntuación: | Riesgo de mortalidad: |
|---|---|
| <20 | <10% |
| 21-34 | ∼20% |
| 35-48,7 | ∼38% |
| >48 | 65% |
La PS es un sistema de puntuación fiable, sobre todo para estimar la mortalidad y morbilidad de los pacientes con traumatismos cerrados en el servicio de urgencias33.
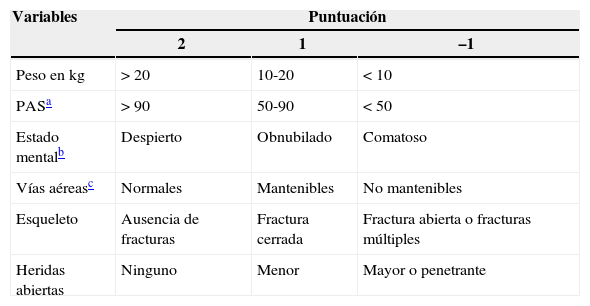
La Valoración del traumatismo pediátrico (Paediatric trauma score [PTS])34,35 (tabla 8) es una puntuación fisiológica que valora 6 componentes que se observan con frecuencia en los traumatismos pediátricos, y resalta el peso del niño y el estado de las vías aéreas. Se ha observado una mortalidad del 0% en los pacientes con una PTS superior a 8, mientras que la mortalidad aumenta hasta el 30% en los pacientes con una PTS igual o inferior a 82, o en un 100% con una PTS≤036. Aunque no se observó ninguna ventaja respecto a la RTS37 aporta una correlación significativa con la supervivencia.
Valoración de traumatismo pediátrico (PTS)
| Variables | Puntuación | ||
|---|---|---|---|
| 2 | 1 | –1 | |
| Peso en kg | >20 | 10-20 | <10 |
| PASa | >90 | 50-90 | <50 |
| Estado mentalb | Despierto | Obnubilado | Comatoso |
| Vías aéreasc | Normales | Mantenibles | No mantenibles |
| Esqueleto | Ausencia de fracturas | Fractura cerrada | Fractura abierta o fracturas múltiples |
| Heridas abiertas | Ninguno | Menor | Mayor o penetrante |
Si no se dispone de un aparato de presión arterial o de un manguito de presión del tamaño adecuado, la PA puede evaluarse con la asignación de +2: pulso palpable en la muñeca, –1: ausencia de pulso palpable
Estado mental: a un niño que presenta cualquier grado de obnubilación o que ha sufrido una pérdida del conocimiento, por transitoria que sea, se le asigna un grado +1.
Vías aéreas: a un niño cuyas vías aéreas no requieren ninguna medida de apoyo se le asigna un grado +2; a un niño con las vías aéreas obstruidas o parcialmente obstruidas y que requiere medidas sencillas como la colocación de la cabeza, una vía oral o una administración de oxígeno mediante mascarilla se le clasifica en el grado +1; a un niño en el que las vías aéreas requieren un tratamiento definitivo, como intubación, cricotiroidotomía u otras técnicas invasivas se le asigna la categoría de no mantenible o –1.
Los modelos predictivos deben actualizarse periódicamente para reflejar los cambios que se producen en la práctica clínica y en las proporciones de diversos tipos de casos a lo largo del tiempo38. Las principales dificultades con las que se enfrentan las puntuaciones de evaluación de la gravedad y los registros de traumatismos son las siguientes: datos no disponibles (la GCS en pacientes que presentan parálisis, lo cual lleva a realizar aproximaciones), falta de datos, desarrollo y aplicación de medidas del resultado distintas de la muerte y lesiones complejas2. Esto plantea la cuestión de cuáles son las características deseables de los factores predictivos de la mortalidad, con un ajuste respecto al riesgo y la forma de evitar la confusión existente entre la interpretación de una probabilidad estimada de mortalidad y la predicción de si un determinado paciente sobrevivirá o fallecerá. Las características deseables de los factores predictivos de la mortalidad ajustados según el riesgo, según lo enunciado por Selker39, son que se trate de instrumentos predictivos no sensibles al tiempo, es decir, sin un sesgo de tiempo de inicio, que no se vean afectados por el hecho de que el paciente esté hospitalizado o no, que estén calibrados con un alto grado de precisión, que sean independientes del sistema de grupos relacionados con el diagnóstico y que permitan la inspección y la realización de pruebas. Por muy utópicos que puedan parecer estos criterios, y aunque no se han formalizado todavía sistemas de valoración ideales, los sistemas existentes son, no obstante, muy eficaces en la predicción de la mortalidad hospitalaria y de la evolución de los pacientes. Aun siendo imperfectas, estas evaluaciones del riesgo se han aplicado de manera creciente en la toma de decisiones en el momento apropiado, y es posible que si se combinan con indicadores de alto riesgo de secuelas graves de la lesión, como la respuesta de citoquinas, los niveles de lactato, etc., puedan permitir la instauración de una profilaxis temprana frente al fallo multiorgénico, aumenten la precisión científica en su aplicación y eleven los niveles de calidad del tratamiento a un nivel superior.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.