El Inventario Neuropsiquiátrico (NPI) es una escala que valora la presencia de alteraciones psicopatológicas en pacientes con enfermedades neurológicas, principalmente demencias. A pesar de sus ventajas, existen pocos estudios publicado en pacientes con traumatismo craneoencefálico (TCE). Con la información derivada del NPI pretendemos describir las alteraciones psicopatológicas en un grupo de pacientes con TCE severo en fase crónica y determinar si se correlacionan con antecedentes psiquiátricos y medidas de resultado.
MétodoSe administró el NPI a los informantes de 53 pacientes con traumatismo craneoencefálico grave que se encontraban en fase crónica. Así mismo, se recogieron escalas de funcionalidad y de integración a la comunidad.
ResultadosEl 92,5% de la muestra estudiada presentaba alguna alteración psicopatológica según el NPI, siendo los síntomas más frecuentes la irritabilidad/labilidad, la apatía y la depresión/disforia. El antecedente de consumo habitual de tóxicos mostró una relación significativa con la presencia de psicopatología. Síntomas como la agitación, la apatía y la desinhibición se correlacionaron de forma significativa con el grado de discapacidad.
ConclusionesLas alteraciones psiquiátricas son frecuentes en pacientes con TCE. El nNPI es una herramienta que recoge de manera sistemática las alteraciones conductuales y emocionales más frecuentes en estos pacientes. Algunos de los síntomas influyen negativamente en el grado de discapacidad.
The Neuropsychiatric Inventory (NPI) is a scale that assesses psychiatric symptoms in patients with neurological disorders, principally dementia. Despite its advantages, there are few published studies in traumatic brain injury (TBI) patients. With the NPI information we are going to describe the psychopatologic disorders in a group of TBI chronic patients and look the possible association with psychiatric history and outcome measures.
MethodThe NPI was applied to caregivers of 53 patients with severe TBI in chronic phase. We also collected functional and community integration scales.
Results92.5% of patients had some neuropsychiatric symptom, according to NPI. The most frequents were irritability/lability, apathy and depression/dysphoria. Those patients with drugs abuse history had more psychiatric symptoms. Presence of agitation/aggression, apathy and disinhibition were correlated with more disability.
ConclusionsPsychiatric disorders are common between patients with TBI. The NPI is a scale that systematically assesses the behavioral and emotional disorders more common in these patients. Some of the symptoms negatively influence the degree of disability.
Los llamados «síndromes orgánicos cerebrales» han sido poco explorados por la psiquiatría de finales del siglo pasado y el acercamiento contemporáneo a los mismos se ha realizado con modelos y lenguaje «cognitivo». Es por ello que en las descripciones de las demencias, los ictus y otras enfermedades del cerebro abundan las referencias a alteraciones de subtipos de memoria, atención o funciones ejecutivas, y escaseen las descripciones psicopatológicas. Estas alteraciones son, sin embargo, muy prevalentes y tienen un notable impacto en la integración social de los pacientes y en la calidad de vida de familiares y cuidadores1.
La neuropsiquiatría ha tomado conciencia de esta realidad y es por ello que a lo largo de las últimas 2 décadas se han multiplicado los esfuerzos por desarrollar instrumentos que contribuyan a la caracterización y medición de las alteraciones psicopatológicas en los síndromes orgánicos cerebrales. En este sentido el Inventario Neuropsiquiátrico (Neuropsiquiatric Inventory, NPI) de Cummings et al.2 ha sido probablemente la escala que ha gozado de mayor éxito. Fue inicialmente diseñado para detectar síntomas neuropsiquiátricos en pacientes con enfermedad de Alzheimer y otras demencias3; su uso se ha extendido a patologías como ictus4–7, esclerosis múltiple8,9, enfermedad de Huntington, Gilles de la Tourette y otras enfermedades del movimiento10–12.
A pesar de sus ventajas, solo se han publicado 3 estudios en los que se administra el NPI para evaluar las alteraciones neuropsiquiátricas en pacientes con traumatismo craneoencefálico (TCE)13–15 y 2 más que evalúan la eficacia de tratamientos farmacológicos en esta población16,17.
Frente a otras escalas que pueden utilizarse para el mismo propósito tales como la Neurobehavioral rating scale18, la «Frontal Systems Behavioral Assessment Scale»19 y la Iowa Rating Scale of Personality Change (IRSPC)20; el NPI tiene la ventaja de su sencillez de aplicación y de su amplia difusión en la literatura. En población española el NPI fue validado por Vilalta et al.21.
ObjetivosEl objetivo principal del presente estudio es describir las alteraciones psicopatológicas que presentan un grupo de pacientes con TCE severo en fase crónica con la información derivada del NPI. Además de este objetivo principal, también se valorarán otros aspectos: la relación entre alteraciones neuropsiquiátricas y los antecedentes de consumo habitual de tóxicos; la relación entre alteraciones neuropsiquiátricas y medidas globales de resultado tales como la Glasgow Outcome Scale (GOS) y la Disability Rating Scale (DRS); y finalmente la relación entre los resultados del NPI y el grado de integración social medido con el cuestionario de integración a la comunidad (Community Integration Questionnaire, CIQ).
El primero de estos objetivos secundarios pretende valorar si existe o no una influencia del antecedente de consumo de tóxicos en la patología neuropsiquiátrica presente en pacientes con traumatismo craneoencefálico. El segundo trata de dilucidar si la presencia de alteraciones neuropsiquiátricas influye negativamente en el pronóstico funcional a largo plazo y el tercero analiza el impacto de las alteraciones psicopatológicas en la inserción social.
MétodoPacientesLa muestra está compuesta por una serie consecutiva de pacientes mayores de 18 años con historia de traumatismo craneoencefálico severo que realizaron tratamiento rehabilitador en la unidad de daño cerebral del Instituto Guttmann en la fase subaguda y que acudieron a control posterior para revisión médica periódica durante el año 2010. Se consideró fase crónica cuando había transcurrido más de 2 años desde la instauración de la lesión. Todos los participantes tenían capacidad de marcha independiente con una puntuación > 4 en el ítem de movilidad de la escala Functional Independence Measure (FIM).
El programa de revisión anual en la unidad de daño cerebral incluye una valoración multidisciplinar en la que se recogen medidas globales de funcionalidad como la GOS y la DRS así como medidas de integración comunitaria como la CIQ. De forma adicional se realizó entrevista psiquiátrica con el familiar o informante, para administrar el NPI.
InstrumentosPara este estudio se confeccionó una hoja de recogida de datos con información socio demográfica de los pacientes y variables del traumatismo: edad, sexo, etiología de la lesión, severidad del TCE según escala de coma de Glasgow y hallazgos iniciales de neuroimagen. Asimismo, se registraron antecedentes psiquiátricos y toxicológicos, determinando si el consumo de sustancias era o no habitual, considerando habitual como una o más veces por semana, de acuerdo con la definición del plan nacional sobre drogas22.
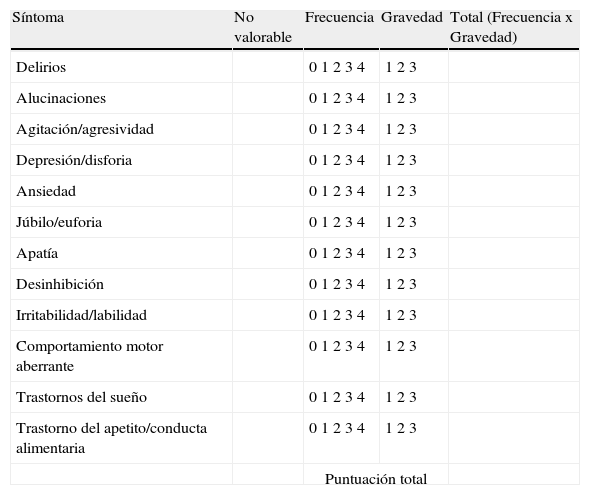
- Inventario Neuropsiquiátrico (NPI)2: Este instrumento permite obtener información sobre la psicopatología en pacientes con trastornos cerebrales. Incluye 12 ítems (tabla 1) y está diseñada para ser completada por el profesional sobre la base de una entrevista semiestructurada. Cada ítem cuenta con una pregunta filtro inicial que identifica la presencia del síntoma en el último mes. En caso de respuesta afirmativa la entrevista se dirige a una serie de preguntas adicionales que permiten obtener información sobre la frecuencia y sobre la gravedad del síntoma. La puntuación para cada ítem es el valor resultante de multiplicar la frecuencia por la intensidad; y la puntuación total del NPI es el resultado de sumar las puntuaciones de todos los síntomas. El rango oscila de 0 hasta un máximo de 144, de forma que a mayor es el valor, mas severa es la psicopatología.
Tabla resumen para la puntuación del NPI
| Síntoma | No valorable | Frecuencia | Gravedad | Total (Frecuencia x Gravedad) |
| Delirios | 0 1 2 3 4 | 1 2 3 | ||
| Alucinaciones | 0 1 2 3 4 | 1 2 3 | ||
| Agitación/agresividad | 0 1 2 3 4 | 1 2 3 | ||
| Depresión/disforia | 0 1 2 3 4 | 1 2 3 | ||
| Ansiedad | 0 1 2 3 4 | 1 2 3 | ||
| Júbilo/euforia | 0 1 2 3 4 | 1 2 3 | ||
| Apatía | 0 1 2 3 4 | 1 2 3 | ||
| Desinhibición | 0 1 2 3 4 | 1 2 3 | ||
| Irritabilidad/labilidad | 0 1 2 3 4 | 1 2 3 | ||
| Comportamiento motor aberrante | 0 1 2 3 4 | 1 2 3 | ||
| Trastornos del sueño | 0 1 2 3 4 | 1 2 3 | ||
| Trastorno del apetito/conducta alimentaria | 0 1 2 3 4 | 1 2 3 | ||
| Puntuación total | ||||
- Glasgow Outcome Scale «GOS»23: Esta escala es una medida global de resultado en términos de funcionalidad tras un traumatismo craneoencefálico. Utiliza 5 categorías: muerte, estado vegetativo (incapaz de actuar recíprocamente con el ambiente), discapacidad severa (capaz de seguir órdenes, incapaz de vivir de forma independiente), discapacidad moderada (capaz de vivir independientemente, incapaz de volver al trabajo o estudios) y buena recuperación (capaz de volver a trabajar o estudiar).
- Escala de puntuación de discapacidad (Disability Rating Scale, DRS)24: Es un instrumento que valora la recuperación funcional en pacientes con traumatismo craneoencefálico moderado y severo desde el coma hasta el retorno a la comunidad, teniendo en cuenta el funcionamiento cognitivo25.
Valora 5 categorías:
- 1
Despertar, consciencia y capacidad de respuesta
- 2
Capacidad cognitiva para actividades de autocuidado
- 3
Dependencia de otros
- 4
Adaptación psicosocial
La puntuación va desde 0, cuando no existe discapacidad, hasta 29 que es el máximo nivel de dependencia y que se corresponde con la situación clínica de estado vegetativo.
- Cuestionario de integración a la comunidad (CIQ)26: El cuestionario de integración social fue diseñado para evaluar la integración en la comunidad en pacientes con daño cerebral traumático. Consta de 15 preguntas distribuidas en 3 subescalas:
Competencia en el hogar: valora la autonomía en actividades de la vida diaria, participación en tareas domésticas, en finanzas y en planeación de actividades sociales.
Integración social: valora actividades de ocio, familiares, con amigos y salidas del domicilio.
Actividades productivas: valora la situación laboral, actividades formativas y voluntariado.
La puntuación total va de 0 que corresponde a afectación grave, hasta 25 que indica no afectación.
Análisis estadísticoEl tipo de datos recogidos es de carácter diverso. Para las variables continuas se presentan los estadísticos descriptivos básicos como las medidas de tendencia central (media, mediana) y de dispersión (desviación tipo, rango intercuartílico, valores máximo y mínimo). Se realiza también la prueba de Kolmogorov-Smirnov para identificar si la variable sigue una distribución normal o no. Las variables que presentan categorías (variables categóricas) se resumen mediante las frecuencias y porcentajes de aparición de cada una de estas condiciones en la muestra.
Las comparaciones entre los grupos se realizaran mediante pruebas paramétricas (t-test) o no paramétricas (Mann-Whitney), según convenga.
ResultadosLa muestra final estuvo compuesta por 53 pacientes con traumatismo craneoencefálico grave según la escala de coma de Glasgow, que se encontraban entre el 2.° y el 8.° año de evolución. El 84,9% eran hombres y la edad media fue de 35 años (rango 17 a 69). El 58,5% de la muestra tenía 31 años o menos.
La etiología del TCE en orden de frecuencia fue accidente de coche (45,3%), accidente de moto (28,3%), caída (17%), atropello (7,5%) y accidente de bicicleta (1,9%).
Las pruebas de neuroimagen revelaron lesión difusa con afectación de 2 o más áreas del encéfalo en el 78,8% de los casos y lesión focal en el 21,2%.
Solamente un paciente (1,9%) tenía antecedente de patología psiquiátrica (depresión mayor), mientras que 13 (24,5%) consumían tóxicos de manera habitual, siendo el cannabis la sustancia más consumida, seguida por el alcohol y la cocaína. Ver tabla 2.
Características de la muestra
| N=53 | |
| Sexo | Masculino 84,9% |
| Tiempo de evolución | 2-4 años n=29, 54,7%5-8 años n=24, 45,2% |
| Edad | Media 35 años (DE 14,2) |
| Etiología | Coche 45,3%Moto 28,3%Bicicleta 1,9%Caída 17%Atropello 7,5% |
| Neuroimagen | Lesión difusa 78,8%Lesión focal 21,2% |
| Consumo de tóxicos | N=13, 24,5%Alcohol n=2Cannabis n=9Cocaína n=2 |
En el momento de la valoración 28 pacientes recibían psicofármacos para control conductual o emocional, de los cuales 14 tomaban antidepresivos, 12 antiepilépticos, 4 antipsicóticos atípicos, 3 dopaminérgicos, 3 benzodiacepinas y 2 hipnóticos no benzodiacepínicos.
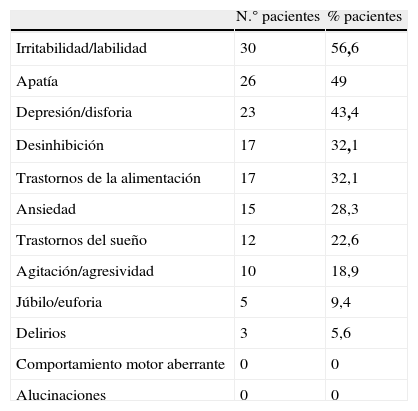
Resultados del NPIEl 92,5% de la muestra estudiada presentaba algún síntoma psiquiátrico según el NPI con una puntuación media de 9,83 (DE 9,17). Solo 3 pacientes de los 53 estudiados estaban libres de psicopatología.
Los datos de prevalencia de síntomas están recogidos en la tabla 3. Más de la mitad de los pacientes puntuaban en el ítem irritabilidad/labilidad (53%), casi la mitad en el de apatía (49%) y un 43% en el de depresión/disforia. Los 3 ítems apuntan a trastornos de las emociones con su correspondiente traducción conductual. Conductas consistentes en enfados desproporcionados, cambios bruscos de humor, emotividad o risa descontrolada, disminución de la iniciativa, atenuación en la expresión de las emociones o indiferencia fueron extraordinariamente prevalentes. La ansiedad estaba presente en el 28% de los casos.
Alteraciones neuropsiquiátricas según el NPI
| N.° pacientes | % pacientes | |
| Irritabilidad/labilidad | 30 | 56,6 |
| Apatía | 26 | 49 |
| Depresión/disforia | 23 | 43,4 |
| Desinhibición | 17 | 32,1 |
| Trastornos de la alimentación | 17 | 32,1 |
| Ansiedad | 15 | 28,3 |
| Trastornos del sueño | 12 | 22,6 |
| Agitación/agresividad | 10 | 18,9 |
| Júbilo/euforia | 5 | 9,4 |
| Delirios | 3 | 5,6 |
| Comportamiento motor aberrante | 0 | 0 |
| Alucinaciones | 0 | 0 |
También fue frecuente la desinhibición (32%) de tipo verbal, motora o instintiva y destaca la elevada frecuencia de alteraciones en la alimentación (32%) referidas por los familiares. No se trata de cuadros bulímicos o anoréxicos, sino de cambios en la velocidad o en la forma de tomar los alimentos, aumento o disminución de la cantidad en la ingesta y cambios en gustos alimentarios a partir del traumatismo.
Las alteraciones del sueño (22%) consistieron principalmente en insomnio de conciliación y despertar múltiple, sin comportamientos nocturnos alterados de tipo demencial. La agresividad (19%) fue referida por los informantes como episodios autolimitados reactivos ante un estímulo desagradable o frustración ante una negativa.
Reacciones de euforia o delirios persistentes y estructurados fueron poco frecuentes y se dieron en menos de un 10% de los pacientes. Las ideas delirantes solo estuvieron presentes en 3 de los pacientes, todos ellos con una evolución de entre 2 y 4 años. No se presentaron casos de alucinaciones ni comportamiento motor aberrante.
No se identificó correlación significativa entre el tipo de lesión (focal o difusa) y la presencia de alteraciones neuropsiquiátricas (p=0,645).
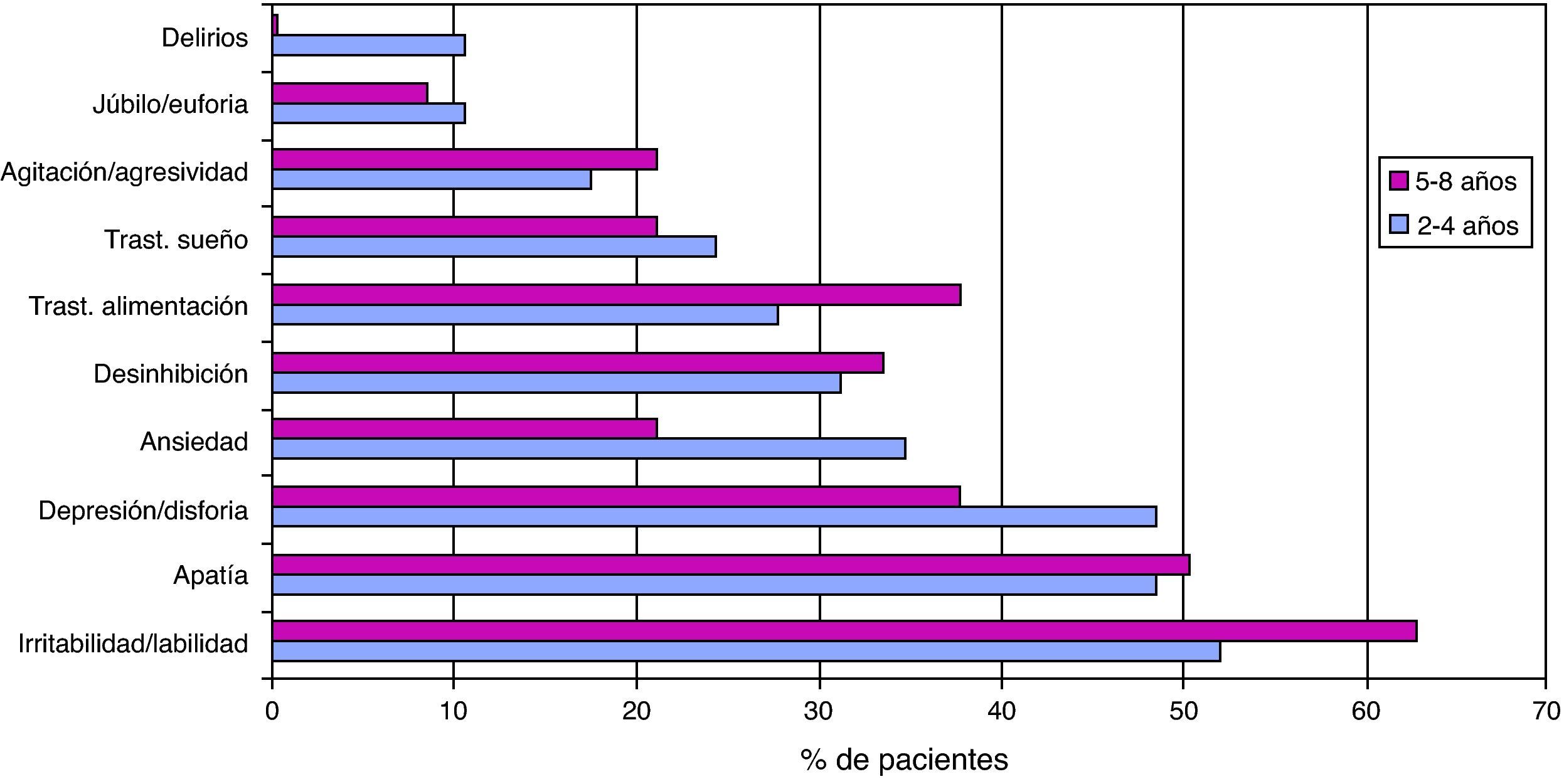
Para estudiar el «efecto» del tiempo de evolución, se dividió la muestra en 2 grupos; uno entre el 2.° y 4.° año del traumatismo (29 pacientes) y otro entre el 5.° al 8.° año (24 pacientes). Ambos grupos eran comparables en cuanto a edad y sexo. No se observaron diferencias en las puntuaciones totales ni en el análisis individual de cada uno de los síntomas del NPI (p=0,597). Ver figura 1.
El consumo habitual de tóxicos mostró una relación significativa con la presencia de psicopatología; la puntuación total es superior en el grupo de consumidores (p=0,05), siendo responsables de esta diferencia los ítems de agitación/agresividad (p=0,026) y la desinhibición (p=0,04). La subescala de apatía estuvo cercana a la significancia (p=0,07).
Encontramos una asociación estadísticamente significativa entre la presencia de psicopatología medida con la escala NPI y el tratamiento con psicofármacos (p=0,008).
Discapacidad y síntomas neuropsiquiátricosLa discapacidad según la escala GOS fue severa en 5 pacientes (9,4%) y moderada en 30 casos (56,6%); mientras que 18 pacientes (34%) tuvieron buena recuperación (capaz de volver a trabajar o estudiar). Resultados similares se obtuvieron con la «Disability Rating Scale»: 13% de los pacientes tuvieron una discapacidad severa, 60% tuvieron una discapacidad entre parcial y moderada y 26% no tuvieron discapacidad.
La presencia de agitación y desinhibición se correlacionó de forma significativa con el grado de discapacidad medido con la escala GOS (p=0,041 y 0,035 respectivamente). Mientras que la apatía se correlacionó con el grado de discapacidad según la DRS (p=0,04).
Integración a la comunidad y síntomas neuropsiquiátricosEl cuestionario de integración a la comunidad fue recogido en 39 de los 53 pacientes que componían la muestra (73,6%). De estos, el 30,8% puntuaron afectación leve en la integración a la comunidad, el 41% moderada y el 2,6% grave. Un 25,6% de los pacientes no presentaron afectación.
La competencia en el hogar no estaba afectada en el 41% de los casos y la afectación era leve o moderada en el 33,4%. Lo cual pudiera deberse a que la muestra estaba constituida por pacientes con movilidad autónoma.
Algo similar ocurrió en la integración social, que no estaba afectada en el 46,2% de los casos y el 51,3% refirieron afectación entre leve y moderada.
Por el contrario, la actividad productiva se vio muy gravemente afectada en el 53,8% de los casos y gravemente en el 20,5%.
La integración a la comunidad no mostró correlación con la presencia de alteraciones neuropsiquiátricas ni con el tiempo de evolución y los individuos con antecedente de consumo de tóxicos no tuvieron una peor integración a la comunidad según la escala CIQ (p=0,66).
DiscusiónPresentamos un grupo de 53 pacientes con TCE grave en fase crónica y con buena funcionalidad física, de los cuales el 92,5% presentaban alguna alteración psicopatológica.
Los trastornos detectados mediante el NPI coinciden con los motivos de consulta habituales formulados por los cuidadores de estos pacientes, tales como irritabilidad, apatía, alteraciones del humor con depresión o euforia y desinhibición. Los síntomas valorados a través de los 12 ítems del NPI contribuyen a las puntuaciones globales de manera muy diferenciada.
Las puntuaciones medias de nuestra muestra son todas superiores a las reportadas en controles sanos4,9. En síntomas como apatía, alteraciones de la alimentación y depresión-disforia, las puntuaciones son similares a las descritas en un grupo de 51 pacientes con TCE moderado y severo que se encontraban entre el 1.° y 2.° años de evolución13; mientras que las obtenidas en desinhibición, irritabilidad-labilidad, agitación-agresividad e insomnio, son inferiores en nuestra muestra, lo cual pudiera deberse a que estos síntomas son más frecuentes en estadios más tempranos del traumatismo y además pudiera reflejar la disponibilidad de tratamientos farmacológicos efectivos para controlarlos.
Un hallazgo frecuente del NPI fueron los trastornos del apetito y la conducta alimentaria. Estas alteraciones, que muchas veces pasan desapercibidas en el ámbito clínico, no fueron motivo de consulta por parte de los familiares, excepto cuando el trastorno era muy severo, generaba conductas disruptivas o cambios importantes en el peso.
Los trastornos de la alimentación parecen ser una alteración frecuente y poco diagnosticada en pacientes con diferentes patologías neurológicas como el TCE13, ictus4, esclerosis múltiple8 y enfermedad de Alzheimer27 con medias entre 1,3 a 2,12 comparado con 0,24 de la población general4,9.
En esta muestra fueron infrecuentes las ideas delirantes y no hubo ningún caso que presentara alucinaciones o comportamiento motor aberrante. Por lo tanto, la psicopatología característica de las psicosis agudas no estuvo presente en nuestros pacientes con TCE en fase crónica.
Un hallazgo relevante, es que las alteraciones psiquiátricas persisten en pacientes con traumatismo craneoencefálico hasta el octavo año de la lesión y al comparar la frecuencia de síntomas según el tiempo de evolución (2.°-4.° año vs. 5.°-8.° año), no observamos una atenuación de los síntomas con el paso del tiempo.
En los pacientes con antecedente de consumo habitual de tóxicos las alteraciones psiquiátricas, tanto la puntuación total de la escala NPI, como la de los ítems de agitación-agresividad y desinhibición fueron significativamente mayores.
Cabe destacar que síntomas como agitación-agresividad, desinhibición y apatía influyeron negativamente en el grado de discapacidad de los pacientes medido con las escalas GOS y DRS.
La integración a la comunidad en nuestra muestra se vio afectada principalmente por la actividad productiva, ya que la competencia en el hogar y la integración social mostraron una afectación entre leve y moderada principalmente. En pacientes con alteraciones neuropsiquiátricas y con antecedente de consumo de tóxicos no se observó una peor integración a la comunidad.
Una variable importante que no fue incluida en este trabajo a pesar de ser un factor predictor reconocido, es la duración de la amnesia postraumática (APT), que no se recogió por no estar registradas en un porcentaje importante de los casos. Tampoco se valoró la frecuencia e intensidad de cada síntoma del NPI por separado ni la sobrecarga del cuidador, lo cual hubiera aportado información valiosa sobre la repercusión directa que tienen los diferentes síntomas en el cuidador.
ConclusiónEl NPI es una herramienta útil que recoge de manera sistemática los síntomas conductuales y emocionales más frecuentes en los pacientes con TCE, algunos de los cuales se corresponden con el trastorno orgánico de la personalidad como son la irritabilidad-labilidad, la apatía, la depresión-disforia y la desinhibición. Otros menos reconocidos en estos enfermos como son las alteraciones del sueño y de la alimentación debería incluirse en la anamnesis dada su elevada frecuencia.
Las alteraciones psicopatológicas en pacientes con traumatismo craneoencefálico son muy prevalentes y tienden a persistir años después de la lesión. Antecedentes como el consumo de tóxicos guardan relación con la presencia de desinhibición y agresividad. Mientras que otros como el tiempo transcurrido desde la lesión o el tipo de lesión (focal o difusa) no influyeron en la presencia de alteraciones psicopatológicas.
Síntomas como agitación-agresividad, desinhibición y apatía influyeron negativamente en el grado de discapacidad de los pacientes medido con las escalas GOS y DRS, lo cual señala la importancia de diagnosticarlos y tratarlos oportunamente.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.