El manejo de infección de vías urinarias y de síntomas urinarios bajos/crecimiento prostático benigno es común dentro de la práctica médica urológica. La práctica usual difiere de las recomendaciones generales.
ObjetivoConocer y comparar la toma decisiones de los urólogos en México con respecto a las recomendaciones estandarizadas internacionales.
Material y métodosSe realizó una encuesta a 600 urólogos pertenecientes a la Sociedad Mexicana de Urología entre abril y mayo de 2013 acerca del manejo de infección de vías urinarias y de síntomas urinarios bajos/crecimiento prostático benigno en temas controvertidos.
ResultadosParticiparon 102 urólogos. El antibiótico más utilizado para infecciones de vías urinarias fue la nitrofurantoína (31.6%). En el manejo de síntomas urinarios bajos/crecimiento prostático benigno el medicamento de primera línea fueron los alfabloqueadores (74.2%). Existe controversia en otras tomas de decisiones.
DiscusiónLa práctica en el manejo de infección de vías urinarias y de síntomas urinarios bajos/crecimiento prostático benigno es discordante con las recomendaciones nacionales o internacionales.
ConclusiónExiste un área de oportunidad para la mejoría en la toma de decisiones por los urólogos de México.
The management of urinary tract infections and lower urinary tract symptoms/benign prostatic hyperplasia is common in urologic medical practice and differences in clinical practice and general recommendations have been observed.
AimTo know and compare decision-making among Mexican urologists with respect to the standardized international recommendations.
Material and methodsA survey was sent electronically to 600 urologists belonging to the Mexican Society of Urology during the months of April and May 2013 in relation to the management of urinary tract infections and lower urinary tract symptoms/benign prostatic hyperplasia.
ResultsA total of 102 urologists participated in the survey. The most widely used antibiotic for urinary tract infections was nitrofurantoin (31.6%). Alpha-blockers were the first-line treatment for lower urinary tract symptoms/benign prostatic hyperplasia management (74.2%). There was disagreement in regard to other treatment aspects.
DiscussionThe clinical practice of urinary tract infections and lower urinary tract symptoms/benign prostatic hyperplasia management differs from the national or international recommendations.
ConclusionThere is an opportunity to improve decision-making in certain areas in regard to urinary tract infections and lower urinary tract symptoms/benign prostatic hyperplasia management on the part of Mexican urologists.
Dentro de la práctica urológica cotidiana, las consultas por infecciones de vías urinarias (IVU) y por síntomas urinarios bajos/crecimiento prostático benigno (SUB/CPB) llegan a ser muy frecuentes. El objetivo del presente artículo es conocer la frecuencia de toma de decisiones en temas controvertidos sobre el manejo de IVU y SUB/CPB en la práctica actual de los urólogos mexicanos.
Por un lado, las IVU representan un problema de alto costo en materia de salubridad debido a que llegan a ser la segunda causa de infección más común en la práctica médica1. De acuerdo a la National Hospital Ambulatory Medical Care Survey de 2011, las IVU son la 12.a causa más común de consulta en el departamento de emergencias llegando a haber 282,000 visitas anuales de pacientes ambulatorios2.
Por otro lado, los SUB asociados a obstrucción en el tracto de salida han sido reportados a nivel mundial con una prevalencia de hasta 917 millones de personas a nivel mundial en 20083, lo que demuestra una gran prevalencia y recalca la importancia de evaluar el manejo de estos síntomas en nuestra población.
La justificación de este estudio se fundamenta en que en México no existen estudios que evalúen la práctica clínica de los urólogos. Esto nos permitirá contrastar decisiones médicas utilizadas en nuestro país con las establecidas en las guías internacionales.
Material y métodosLa metodología de esta revisión consistió en realizar una encuesta llamada «Práctica Clínica de Urólogos de México» (PCUMex). Dicha encuesta se alojó en el servidor Survey Monkey (www.surveymonkey.com). Se invitó a participar a médicos urólogos y residentes afiliados a la Sociedad Mexicana de Urología de manera anónima y confidencial. La invitación se realizó a través de un correo electrónico y 4 recordatorios subsecuentes por un periodo de 6 semanas en los meses de abril y mayo de 2013. Se enviaron un total de 600 correos electrónicos a un número igual de direcciones. Se realizaron 20 preguntas de opción múltiple. Las respuestas se limitaron a una sola sesión por cada dirección de correo para limitar duplicaciones en la información.
Posterior a esto se realizó un análisis descriptivo de los resultados encontrados en la encuesta.
Resultados y discusiónDe todos los encuestados, se obtuvieron 102 participantes de los cuales 100 (98%) fueron hombres y 2 (2%) mujeres. Igualmente 100 (98%) participantes desempeñaban su trabajo en medio urbano y 2 (2%) en medio rural. Con respecto a su nivel académico, 14 (13.7%) eran residentes, 48 (47.1%) especialistas en urología y 40 (39.2%) eran subespecialistas en urología. De todos ellos, el principal tipo de práctica primaria que desempeñaba era a nivel privado con 88 (86.3%) y 63 (61.8%) lo hacía en el ámbito público. Los métodos de actualización académica principales entre los participantes fueron: congresos nacionales para 95 (93.1%) médicos, sesiones académicas nacionales para 90 (88.2%), cursos de actualización nacional en 78 (76.5%) y congresos internacionales en 70 (68.6%). En dicho cuestionario se interrogó acerca de la práctica clínica en IVU y SUB/CPB.
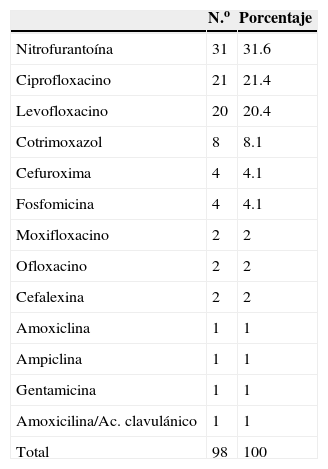
Pregunta 1. Uso de antibióticos en infecciones de vías urinarias no complicadasCon respecto al análisis estadístico acerca del manejo de IVU, se interrogó sobre cuál era el antibiótico que más ha sido usado en las IVU no complicadas. En nuestra población resultó ser la nitrofurantoína con 31 (30.4%) médicos; las quinolonas fueron los medicamentos que ocuparon el segundo y tercer lugar de frecuencia con 21 (20.6%) y 20 (20.4%), preferentemente con ciprofloxacino y levofloxacino, respectivamente (tabla 1).
Antibióticos usados en IVU no complicada
| N.o | Porcentaje | |
|---|---|---|
| Nitrofurantoína | 31 | 31.6 |
| Ciprofloxacino | 21 | 21.4 |
| Levofloxacino | 20 | 20.4 |
| Cotrimoxazol | 8 | 8.1 |
| Cefuroxima | 4 | 4.1 |
| Fosfomicina | 4 | 4.1 |
| Moxifloxacino | 2 | 2 |
| Ofloxacino | 2 | 2 |
| Cefalexina | 2 | 2 |
| Amoxiclina | 1 | 1 |
| Ampiclina | 1 | 1 |
| Gentamicina | 1 | 1 |
| Amoxicilina/Ac. clavulánico | 1 | 1 |
| Total | 98 | 100 |
En las guías clínicas de 1999, la Sociedad Americana de Enfermedades Infecciosas (IDSA) recomendaba como tratamiento de primera elección en caso de cistitis no complicada el uso de trimetoprim-sulfametoxazol durante 3 días; sin embargo, debido a la creciente tasa de resistencia microbiana en 2010 los estándares cambiaron4. De acuerdo a la IDSA, el tratamiento de primera línea incluye: nitrofurantoína, fosfomicina y trimetoprim-sulfametoxazol5. Si bien es cierto que la nitrofurantoína es el medicamento más recetado en nuestra población, más del 40% receta quinolonas y estas no son eficaces porque debido a su mecanismo de acción generan una resistencia intrínseca a ellas y el uso excesivo aumenta el número de bacterias multirresistentes1. De acuerdo al Centro para el Control y Prevención de Enfermedades (CDC) hasta el 50% de los antibióticos prescritos no son necesarios o la prescripción no es óptima6.
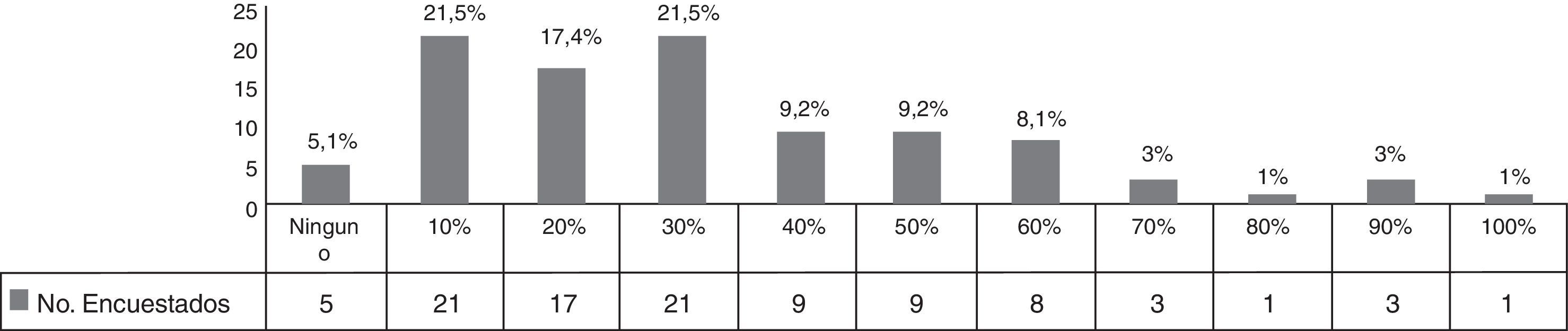
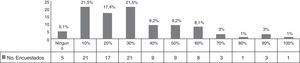
Pregunta 2. Resistencia en urocultivosEntre los pacientes ambulatorios en consulta se reportó que la prevalencia de aislamientos de bacterias multirresistentes en urocultivo llegaba a ser más del 20% en la práctica clínica de 55 (56.12%) de los encuestados (fig. 1).
Pregunta 2. DiscusiónEste dato reportado entre nuestros participantes contrasta con respecto a estudios reportados en una revisión realizada en 2013 en las instituciones hospitalarias públicas de segundo y tercer nivel en México. Es importante destacar que este tipo de estudios fue realizado en un contexto hospitalario mientras que nuestra población tenía una práctica mixta, tanto privada como pública. Según este estudio, la tasa de resistencia para Escherichia coli fue del 79% para ampicilina, del 50-60% para trimetoprim-sulfametoxazol, del 24-50% para las quinolonas y<15% para nitrofurantoína7. Siguiendo las recomendaciones dictadas por la IDSA, un medicamento no debe ser usado cuando la prevalencia de resistencia sea superior al 20%, por lo que en nuestra población las opciones terapéuticas válidas para el tratamiento adecuado de IVU son: nitrofurantoína y fosfomicina.
Pregunta 3. Tratamiento antibiótico en pacientes con sonda permanenteComo se observa en la tabla 2, en el esquema de tratamiento antibiótico que se usa en los pacientes que tenían sondas urinarias permanentes es más común la elección de tratamiento a dosis supresiva con 41 (40.2%).
Tratamiento en pacientes con sonda permanente
| N.o | Porcentaje | |
|---|---|---|
| Tratamiento antibiótico a dosis supresiva mientras tenga colocada la sonda | 41 | 41.8 |
| Tratamiento antibiótico a dosis terapéutica cuando se diagnostique IVU sintomática | 31 | 31.6 |
| Tratamiento antibiótico a dosis terapéutica mientras tenga colocada la sonda | 14 | 14.3 |
| Tratamiento antibiótico a dosis terapéutica cuando exista aislamiento por urocultivo en paciente asintomático | 5 | 5.1 |
| Ninguno | 7 | 7.2 |
| Total | 97 | 100 |
Este tópico resulta bastante discutido respecto a cuál es la mejor terapéutica a seguir en los pacientes que tienen sonda permanente en vía urinaria. De acuerdo a la Asociación Europea de Urología (EAU), el factor de riesgo para el desarrollo de infección asociada al catéter es el tiempo que el paciente lleva con la sonda8. Si bien no existe evidencia sólida sobre el manejo de los pacientes cateterizados de larga duración (más de 30 días), la IDSA ha emitido ciertas recomendaciones tales como: evitar administrar profilaxis antimicrobiana a los pacientes con bacteriuria asintomática; tratar únicamente a pacientes que tengan bacteriuria asociada a catéter con síntomas como fiebre, hematuria, dolor en unión costovertebral, en otros; y tratamientos antibióticos entre 3-14 días en pacientes con sintomatología9. Comparando estos lineamientos con la población estudiada en este artículo podemos contrastar que el manejo del 61.2% de los encuestados difiere con respecto a las recomendaciones estipuladas en las guías europeas. De hecho, un gran porcentaje de los urólogos encuestados no solo darían tratamiento en pacientes con sonda sino que darían dosis supresiva. En un estudio realizado en 1995 por Rutschmann y Zwahlen, se comparó el uso de norfloxacino y un placebo en pacientes asintomáticos con sondaje permanente; los resultados mostraron que en el grupo que recibió antibiótico, pese a tener una menor tasa de crecimiento en cultivos, la resistencia a quinolonas era del 95% vs. 51% al finalizar el tratamiento10. Podemos concluir que el mejor abordaje es no tratar de manera empírica a los pacientes con sonda, salvo en aquellos casos diagnosticados de manera clínica. Resulta interesante que para prevenir una IVU asociada a catéter se tienen que tratar a 17 pacientes11.
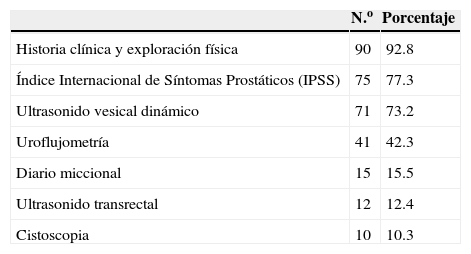
Pregunta 4. Diagnóstico de síntomas urinarios bajos/crecimiento prostático benignoPor otro lado, sobre el diagnóstico y manejo de SUB/CPB, se indagó sobre, según su criterio clínico, cuál era la mejor manera para diagnosticar SUB asociados a crecimiento prostático. Los métodos más usados fueron: la historia clínica, la Puntuación Internacional de Síntomas Prostáticos (IPSS) y el ultrasonido vesical dinámico, con 93 (92.8%), 75 (77.3%) y 71 (73.2%) respuestas, respectivamente (tabla 3).
Pregunta 4. DiscusiónAnteriormente, el manejo inicial estaba recomendado realizarlo con: una adecuada historia clínica, IPSS, exploración física y complementar con pruebas de laboratorio (creatinina sérica, antígeno prostático específico, uroanálisis, uroflujometría y ultrasonido vesical dinámico)12. De acuerdo con las Guías de la Asociación Europea de 2015 se estipuló que el abordaje inicial se debe realizar historia clínica, IPSS, exploración física y uroanálisis; con esto se estratifica a los pacientes con sintomatología leve, moderada y severa. Los pacientes con sintomatología leve no necesitan más pruebas diagnósticas; mientras que los que tienen afección a calidad de vida y/o sintomatología moderada a severa, se realizará ultrasonido vesical, uroflujometría o urodinamia13,14. En nuestra población podemos encontrar que no todos realizan el abordaje diagnóstico con las herramientas suficientes pues un 7.2% no realiza historia clínica ni exploración física o IPSS (22.7%). Por otro lado, el uso del ultrasonido vesical dinámico no está justificado en las guías actuales, pero su gran prevalencia puede estar justificada porque se aceptaba en las guías del 2004. Además aunque la cistoscopia no está indicada para el abordaje ni para la evaluación de tratamiento, el 10% de nuestra población la ha utilizado para diagnosticar SUB/CPB lo que demuestra un apego poco riguroso a las guías. Por otro lado, el diario miccional es considerado una adecuada recomendación en el abordaje debido a su facilidad y bajo costo13.
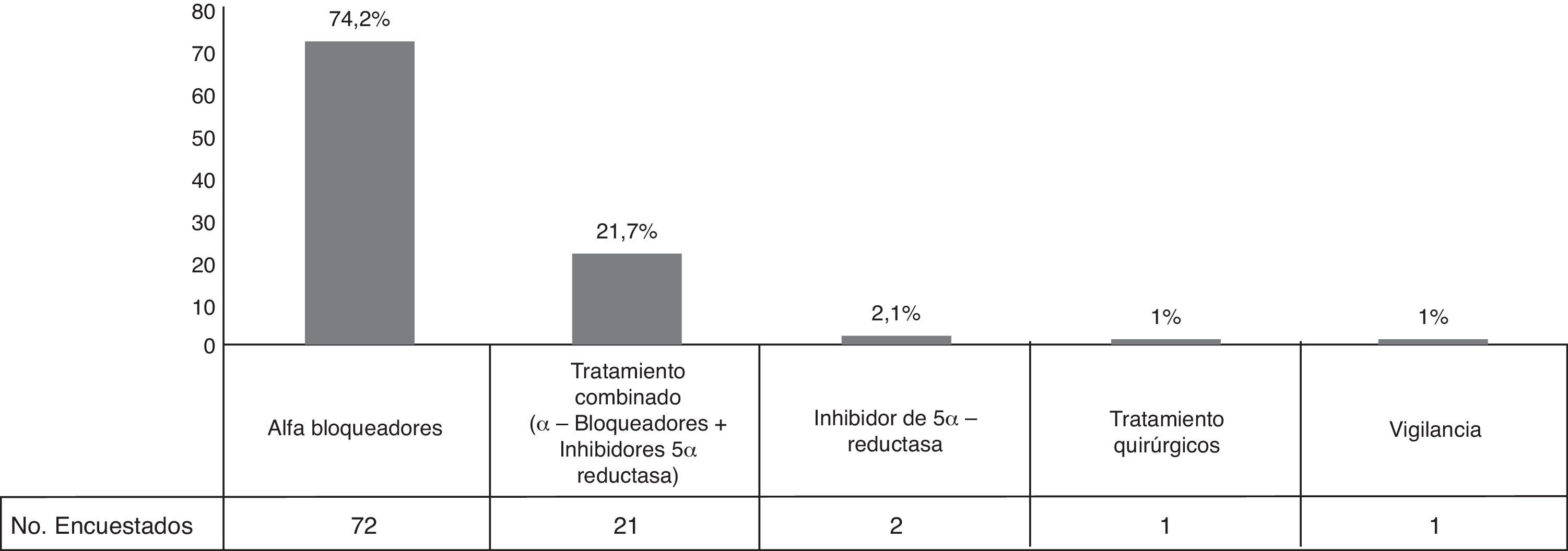
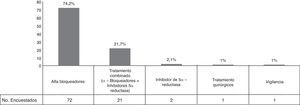
Pregunta 5. Manejo médico de primera línea en síntomas urinarios bajos/crecimiento prostático benignoCon respecto al manejo de primera línea en este grupo de pacientes, se reportó una preferencia a iniciar el tratamiento con alfabloqueo con 72 (74.23%) respuestas y en segundo lugar el tratamiento combinado de alfabloqueo con inhibidor de 5 α-reductasa en 21 (21.65%) encuestados (fig. 2).
Pregunta 5. DiscusiónLa frecuencia de vigilancia médica como tratamiento de primera línea es bastante baja entre nuestros encuestados; sin embargo, se prefiere para los pacientes con síntomas leves y cuyo riesgo de obstrucción del tracto urinario sea bajo15. En cuanto al manejo médico, los resultados han sido muy diversos, pero el tratamiento con alfabloqueadores se perfila como el de primera línea debido a que es bien tolerado, es el menos caro y ha resultado efectivo en pacientes con síntomas moderados a severos16. Por otro lado, los inhibidores de la 5-α-reductasa son efectivos para reducir el volumen prostático hasta en un 20% y por lo mismo deben ser utilizados una vez demostrado el crecimiento prostático (>30ml o PSA>1.5ng/ml) porque, de otra forma, el efecto será mínimo15,16. La terapia combinada fue la segunda modalidad más empleada entre los urólogos encuestados y aunque ha resultado superior tanto a los inhibidores de la 5-α-reductasa como a los alfabloqueadores en cuanto a progresión y mejora de síntomas, es importante usarla ante un crecimiento prostático comprobado16. Como se observa en los resultados, el uso de inhibidores de la 5-fosfodiesterasa no tiene aceptación en nuestra población pese a ser recomendadas por la guías europeas de 201516.
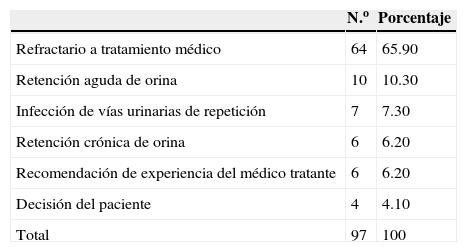
Pregunta 6. Indicación quirúrgica de síntomas urinarios bajos/crecimiento prostático benignoPara los casos donde el CPB se manejará quirúrgicamente de manera endoscópica, las 3 indicaciones más comunes son: refractariedad al tratamiento médico en 64 (65.9%), evento de retención aguda de orina en 10 (10.3%) e IVU de repeticion en 7 (7.3%) (tabla 4).
Indicación de tratamiento quirúrgico
| N.o | Porcentaje | |
|---|---|---|
| Refractario a tratamiento médico | 64 | 65.90 |
| Retención aguda de orina | 10 | 10.30 |
| Infección de vías urinarias de repetición | 7 | 7.30 |
| Retención crónica de orina | 6 | 6.20 |
| Recomendación de experiencia del médico tratante | 6 | 6.20 |
| Decisión del paciente | 4 | 4.10 |
| Total | 97 | 100 |
Comparando las respuestas obtenidas con las recomendaciones hechas en las guías europeas 2015, podemos encontrar que las indicaciones son múltiples: refractariedad a tratamiendo médico, alteraciones asociadas a la obstrucción de la vía urinaria como retención aguda de orina, insuficiencia renal, hematuria macroscópica o infecciones recurentes16. En otra categoría también está indicado cuando el paciente desee inicialmente el tratamiento quirúrgico por la severidad de los síntomas16. Como se puede observar, no hay una única indicación para el tratamiento quirúrgico sino que se debe evaluar el contexto del paciente para elegir cirugía.
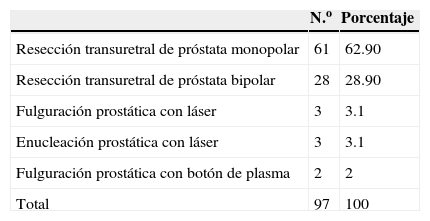
Pregunta 7. Técnica endoscópica en síntomas urinarios bajos/crecimiento prostático benignoDentro de los casos seleccionados para manejo por cirugía, las técnicas más usadas son: resección transuretral de próstata (RTUP) monopolar por 61 (59.8%) participantes, RTUP bipolar por 28 (28,7%) y fulguración prostática con láser por 3 (3%) de los encuestados (tabla 5).
Pregunta 7. DiscusiónHoy en día, de acuerdo a las guías de la Asociación Europea y de la Asociación Americana de Urología, el estandár de oro en técnica endoscópica en resección de próstatas de 30-80g de tamaño es la RTUP15,16. De las 2 modalidades más usadas, actualmente la RTUP monopolar tiene mayor uso; sin embargo, la RTUP bipolar ha demostrado menor sangrado, menor frecuencia de transfusiones, tiempos más cortos de caterización y hospitalización; además, la incidencia del síndrome post-RTUP es despreciable. Por esto último consideramos que en un futuro será usada con mayor frecuencua en nuestro país, además de que será el estandár de oro sobre la técnica monopolar16.
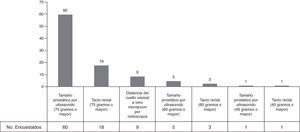
Pregunta 8. Criterio de selección para prostatectomía abiertaRespecto a los criterios de selección para realizar el tratamiento quirúrgico abierto, la mayoría de los médicos encuestados, 60 (61.8%), se guiaba por cuando el tamaño prostático era igual o mayor a 75g por ultrasonido, mientras que en 18 (18.5%) el tacto rectal representa su criterio de selección para la conversión quirúrgica (fig. 3).
Pregunta 8. DiscusiónDe acuerdo a las guías NICE, la propuesta de una prostatectomía abierta se debe considerar cuando el volumen prostático estimado sea superior a 80g17. Los encuestados reportan que el 80.5% (78 participantes) buscaban operar a pacientes cuyo volumen prostático fuera mayor a 75g; sin embargo, 18 urólogos usaban el tacto rectal para calcular el tamaño de la próstata. Está demostrado que el tacto rectal es útil para discernir próstatas mayores o menores a 50g. Por esto podemos decir que únicamente 60 de los 102 participantes tuvieron un adecuado apego a las guías por corroborar el tamaño prostático de una manera fiable.
ConclusionesGran parte de la resistencia antimicrobiana ha resultado del desmesurado uso de antibióticos en circunstancias que no lo ameritan, por lo que se debería evaluar conscientemente cuándo usar o no antibióticos.
El presente trabajo demuestra que en la práctica urológica mexicana, el apego a las recomendaciones hechas en las guías prácticas internacionales no es completo, lo que demuestra la gran área de oportunidad que tenemos para mejorar.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNo se recibió patrocinio de ningún tipo para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.