El herpes zóster es la reactivación del virus varicela zóster; este padecimiento se presenta comúnmente en pacientes mayores de 50 años de edad y el factor de riesgo más importante para su aparición es el inmunocompromiso. El herpes zóster oftálmico es la variante de herpes zóster que más morbilidad representa para el paciente; la presentación en niños es poco frecuente. Presentamos el caso de un paciente femenino de 8 años de edad que acudió al servicio de urgencias del Antiguo Hospital Civil de Guadalajara con máculas y vesículas confluentes en región facial derecha, signo de Hutchinson y sin inmunocompromiso, diagnosticándose herpes zóster oftálmico.
Fue hospitalizada para evaluación y descartar probable sobreinfección. El cuadro fue tratado intensivamente con aciclovir tanto tópico como sistémico para disminuir las complicaciones que se pudieran presentar. Apareció un episodio de uveítis anterior una semana después y fue controlado satisfactoriamente con esteroides y ciclopléjicos.
La paciente evolucionó favorablemente, sin presentar secuelas significativas. Se mantuvo vigilada a la paciente durante los 3 meses posteriores al cuadro. El diagnóstico de esta entidad es principalmente clínico; se sabe que uno de los factores de riesgo más importantes en este grupo de edad no es el inmunocompromiso, sino la infección por varicela zóster durante el primer año de vida. Es primordial realizar siempre una evaluación exhaustiva en los pacientes con estas características por las secuelas a largo plazo y el riesgo de ambliopía por deprivación en caso de leucomas corneales residuales. El curso clínico del herpes zóster oftálmico en niños inmunocompetentes es benigno si se trata oportunamente con aciclovir.
Herpes zoster is the reactivation of varicella zoster virus; this disease commonly occurs in patients over 50 years old and immunocompromise is known as the most important risk factor for the onset of this condition. Herpes zoster ophthalmicus is the clinical variant that gives more complications to the patient. Clinical presentation of this disease in children is rare. We aim to present an 8 year old female patient who, came to the emergency room of the Guadalajara's Civilian Hospital with macules and confluent vesicles on right facial region, Hutchinson's sign and no immunocompromise. Herpes zoster ophthalmicus was diagnosed. She was hospitalized for clinical evaluation and to rule out superinfection. This clinical scenario was aggressively treated with topical and systemic acyclovir in order to reduce possible complications. An episode of anterior uveitis appeared one week later and was successfully controlled with topical steroids and cycloplegic.
Clinical course evolved without significant sequelae. The patient was kept under observation 3 months after the initial presentation. The diagnosis of this condition is primarily clinical. It is known that one of the most important risk factors in this age group is not immunocompromise but varicella zoster infection during the first year of life. It is paramount to perform an exhaustive evaluation in patients with these criteria to prevent possible long-term sequelae and reduce the risk of amblyopia in case of residual corneal leucomas. The clinical course of herpes zoster ophthalmicus in no-immunodeficient children is generally benign if treated promptly with acyclovir.
El virus de varicela zóster es un virus de ADN que pertenece al grupo de Herpesvirus; estos tienen la peculiaridad de que pueden permanecer en los ganglios de los nervios sensitivos. La primoinfección es comúnmente conocida como varicela, frecuentemente se da en la infancia y tiene un curso benigno. La infección produce erupciones vesiculares en morfología racemosa y confluente acompañada por fiebre y malestar general. El virus es altamente contagioso incluso 2 días antes de que comience el rash característico, hasta que el paciente se encuentra en fase de costra1.
Se denomina herpes zóster (HZ) a la reactivación del virus de varicela zóster y se caracteriza por presentarse dermatológicamente similar a la varicela, sin embargo el HZ sigue los dermatomos según la región afectada. Esta entidad se puede presentar en pacientes adultos mayores de 50 años con algún inmunocompromiso, o algún factor que disminuya la inmunocompetencia en el huésped; este se ha descrito como el factor de riesgo más importante para esta patología.
Las secuelas del HZ son diversas, y dentro de las más importantes se encuentra la neuralgia postherpética. La respuesta al tratamiento es variada; se propone como alternativa terapéutica la vacunación con virus vivos atenuados de varicela zóster (Zostavax) 18 veces mayor que la dosis para prevenir la varicela en niños2.
En EE. UU. aparecen 3 millones de casos nuevos de HZ cada año; el 90% de esta población serológicamente muestra evidencia de ser portadora de la infección y aproximadamente el 20% presenta HZ como reactivación en algún periodo de su vida. La incidencia para HZ según la edad se considera de 0.45 por 1,000 pacientes en un año de 0 a 14 años de edad, y en edades de 75 años o más, aumenta a 4.2 por 1,000 habitantes3. Evidentemente la presencia del VIH aumenta la incidencia de HZ a 29.4 casos por 1,000 habitantes por año4.
El HZ oftálmico (HZO) es la entidad que más comorbilidad puede producir al paciente. El HZO ocurre al afectarse la rama nasociliar del trigémino, la cual comprende la región orbitaria y el dorso de la nariz, y en caso de que se afecte la punta de esta, se denomina signo de Hutchinson que se ha descrito desde 18655,6. Hutchinson y algunos otros autores apoyan que su aparición tiene íntima relación con morbilidades oculares graves.
La patología en niños es poco frecuente, de acuerdo con lo que se reporta en la literatura, aunque existen varias hipótesis para explicar su aparición. Una de ellas hace referencia a inmunodepresión como una causa, sin embargo se sabe que su aparición no solo se debe a este factor.
Actualmente no se tiene sistematizado el abordaje terapéutico para los pacientes pediátricos en el contexto de HZO; se sabe que las secuelas del herpes pueden causar discapacidad visual en los pacientes.
El objetivo de este artículo es presentar el caso de una paciente pediátrica con HZO y su manejo médico.
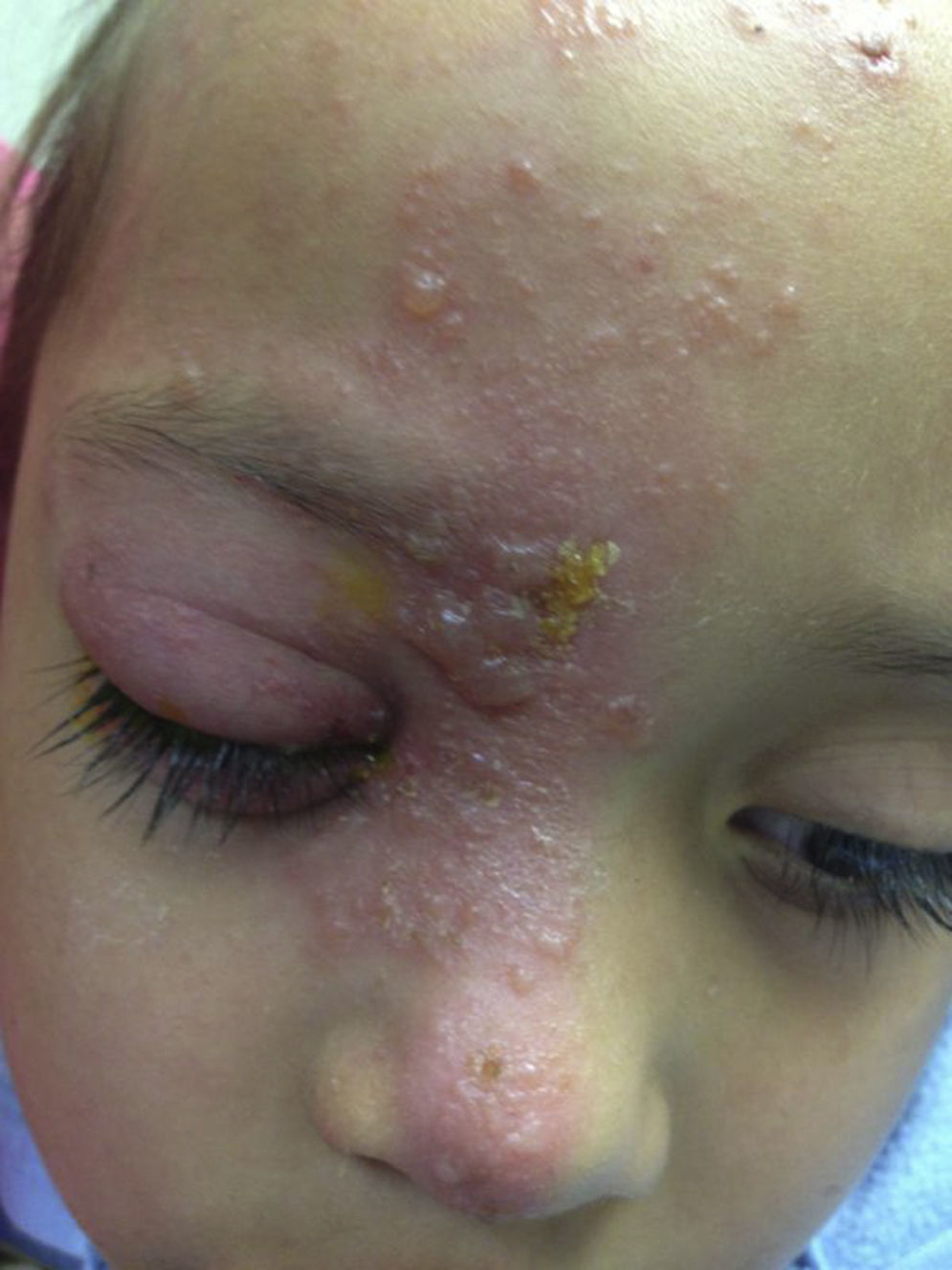
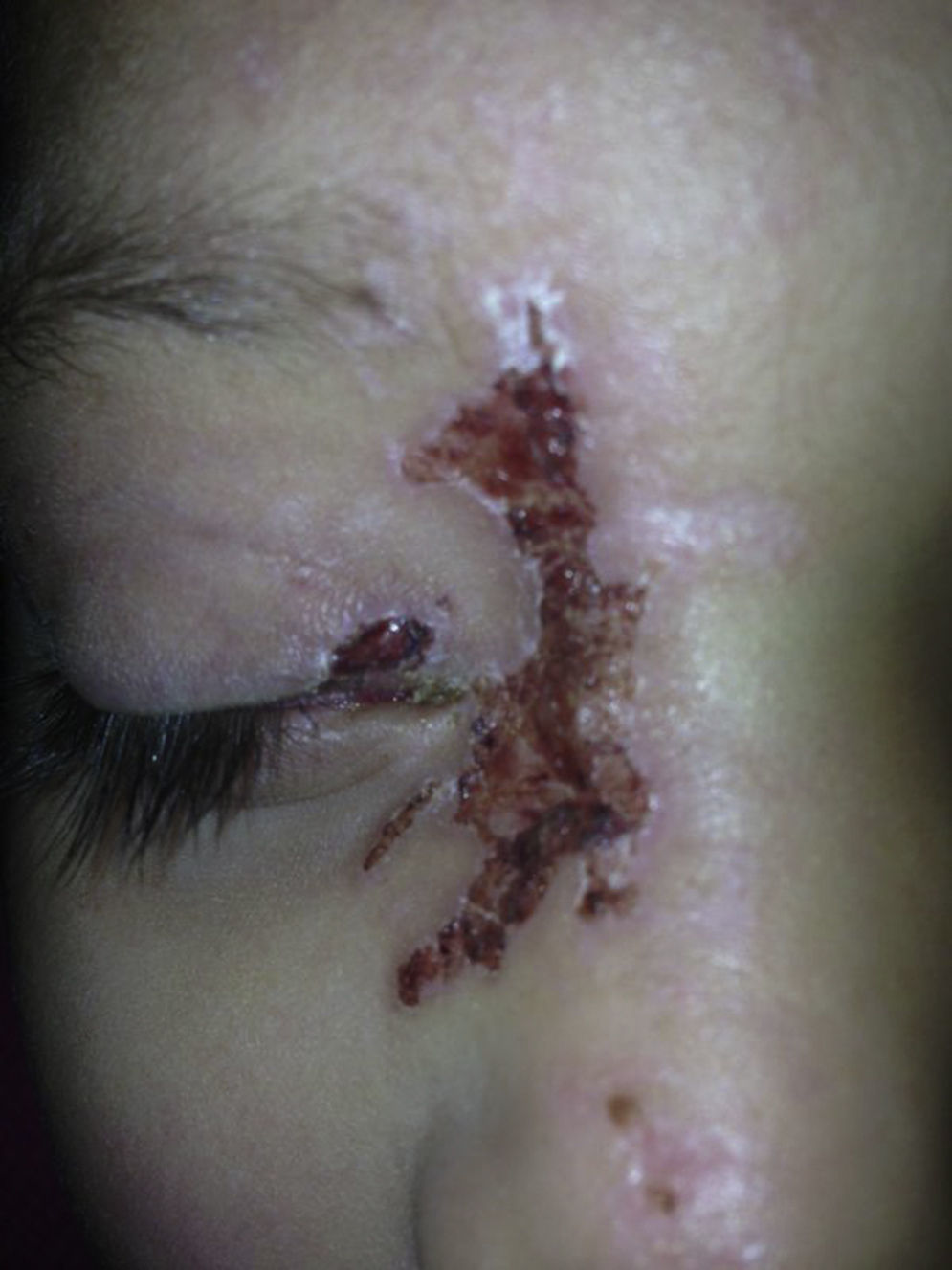
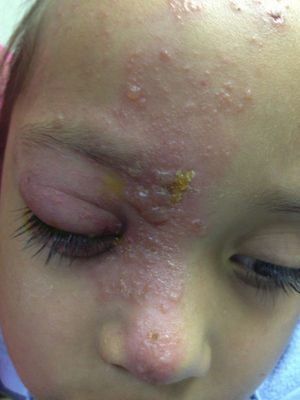
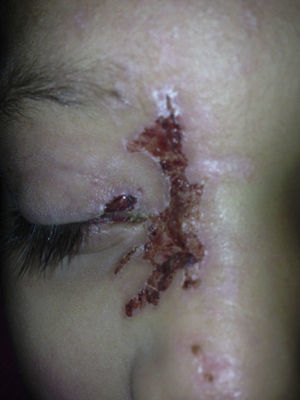
Presentación del casoSe trata de una paciente femenina de 8 años de edad que acudió a Urgencias de Pediatría del Hospital Civil de Guadalajara Fray Antonio Alcalde para manejo médico. La paciente presentó máculas y vesículas confluentes, no dolorosas en región facial y que involucraban el dermatomo del nervio trigémino rama nasocilar derecha; la dermatosis se extendió hasta la punta de la nariz. El interrogatorio indirecto y la presentación justificaron el inicio de protocolo para celulitis preseptal debido a sospecha de sobreinfección bacteriana por lo que se hospitalizó a la paciente y se solicitó interconsulta al servicio de Oftalmología, por involucración ocular.
Durante su estancia intrahospitalaria, no se asoció dolor al cuadro clínico, la paciente comentó ligera sensación de prurito en región facial derecha, y se interrogó intencionadamente sobre el antecedente de infección por varicela a edad temprana, el cual fue negado por la madre. Dentro de los antecedentes patológicos se negaron también inmunodeficiencias, patologías subyacentes e ingesta de algún medicamento inmunodepresor. Todas las inmunizaciones fueron administradas según el esquema de vacunación actual de México. La última inmunización fue administrada 3 años antes del cuadro clínico. No se aplicó en ningún momento vacuna contra varicela. La paciente se encontró en peso y talla de acuerdo con la edad y sexo.
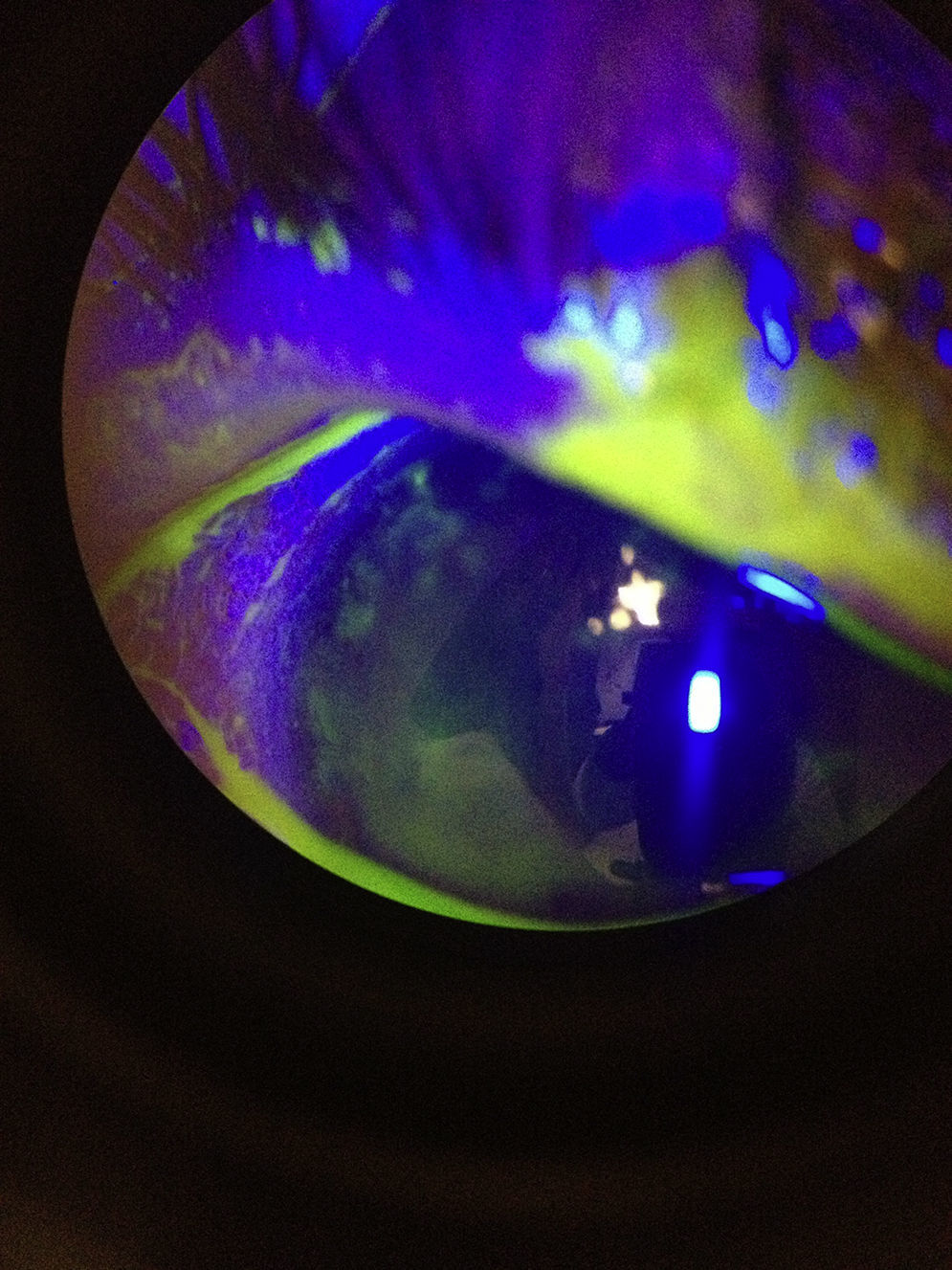
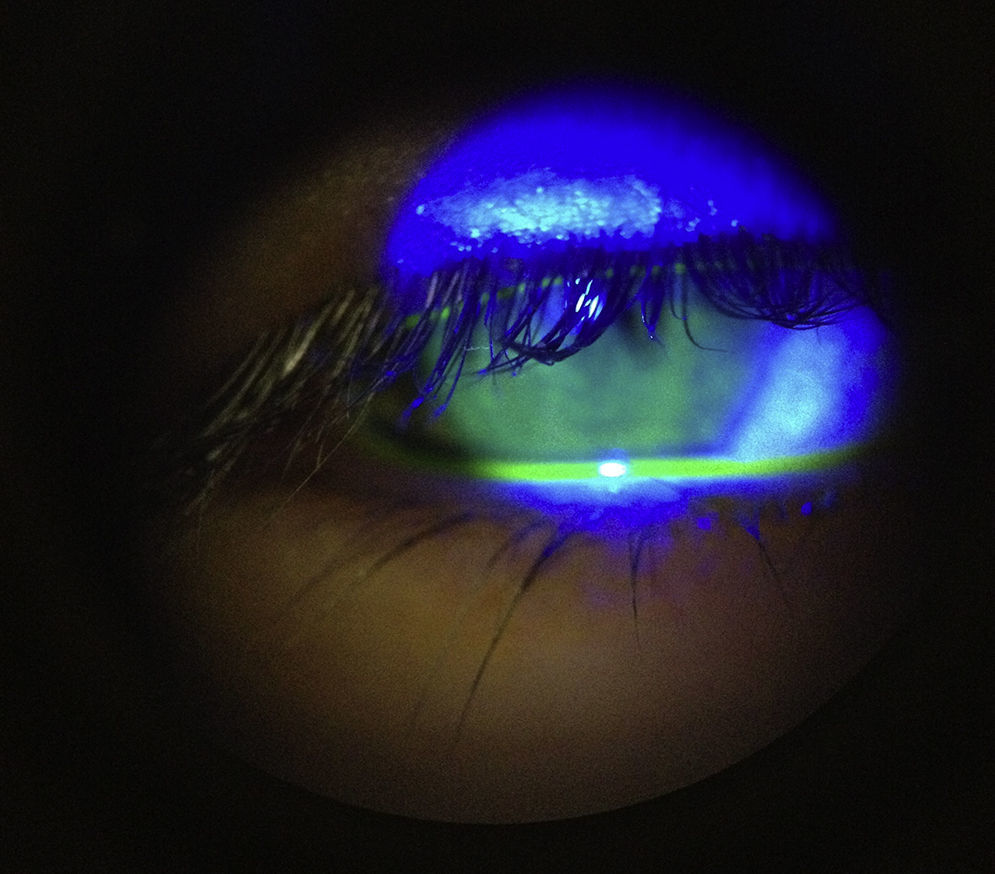
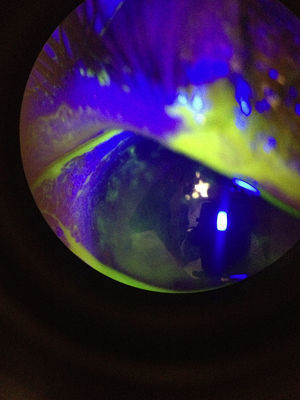
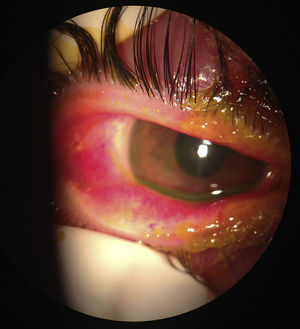
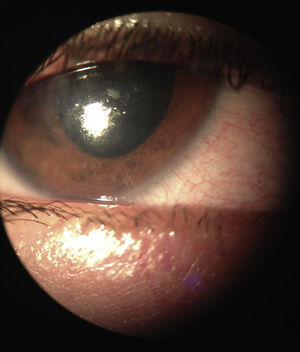
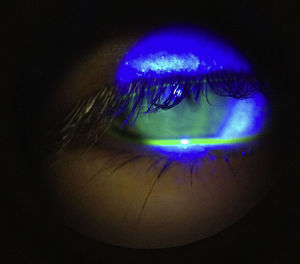
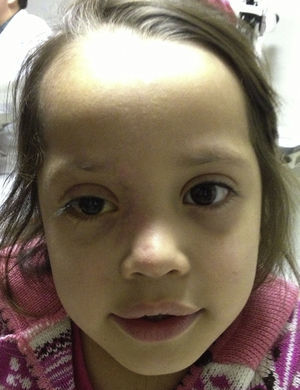
A la exploración física se encontró ojo derecho con agudeza visual corregida de 20/30 con edema palpebral, signo de Hutchinson, conjuntiva hipéremica, no se vio secreción mucopurulenta, se observaron papilas en tarso inferior, córnea ligeramente edematosa (+/+++); en la tinción con fluoresceína se encontró queratitis punteada superficial, con lesiones dendritiformes en el epitelio corneal. Segmento anterior y segmento posterior sin datos sugestivos de uveítis. El ojo izquierdo no presentó datos patológicos aparentes (figs. 1–3) No se realizó la toma de presión intraocular por la poca cooperación de la paciente en ese momento.
La paciente fue ingresada en el área de hospitalización de Pediatría por parte del servicio de Infectología; se inició tratamiento con aciclovir vía intravenosa en dosis de 10mg/kg/8h además de ceftriaxona vía intravenosa (1g/d), este último con la finalidad de evitar cualquier infección sobreañadida al cuadro. Se agregó aciclovir en ungüento oftálmico cada 4h, y los esteroides tópicos fueron diferidos temporalmente. Se realizaron pruebas de laboratorio rutinarias, todas ellas en el rango de la normalidad. No se llevó a cabo prueba para descartar el VIH; la madre negó el posible padecimiento.
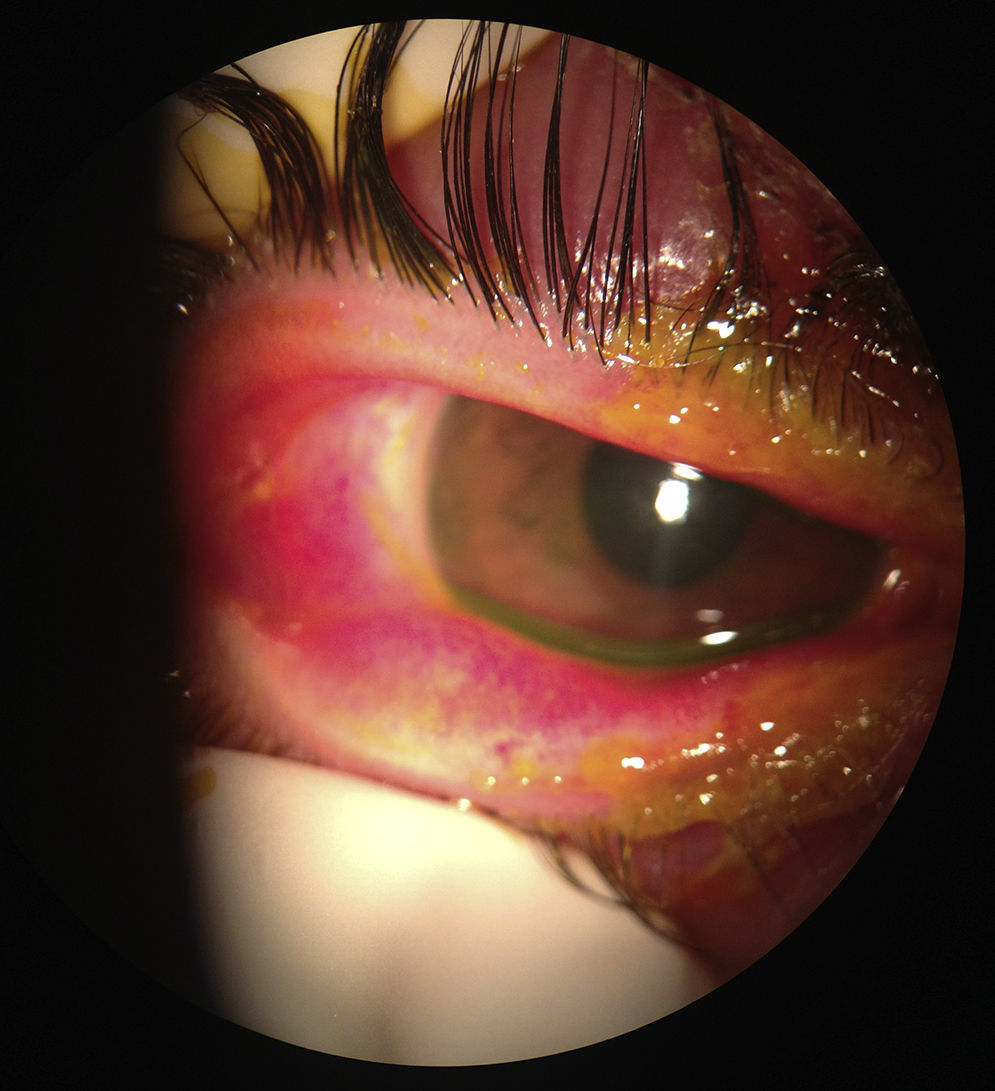
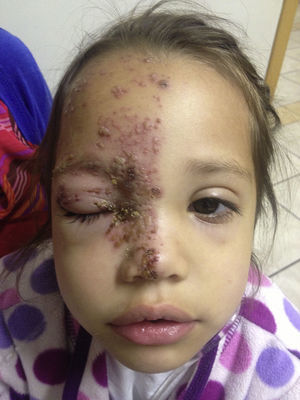
La paciente fue dada de alta a los 3 días de hospitalizada, continuó tratamiento con aciclovir vía oral 750mg/4h (fig. 4).
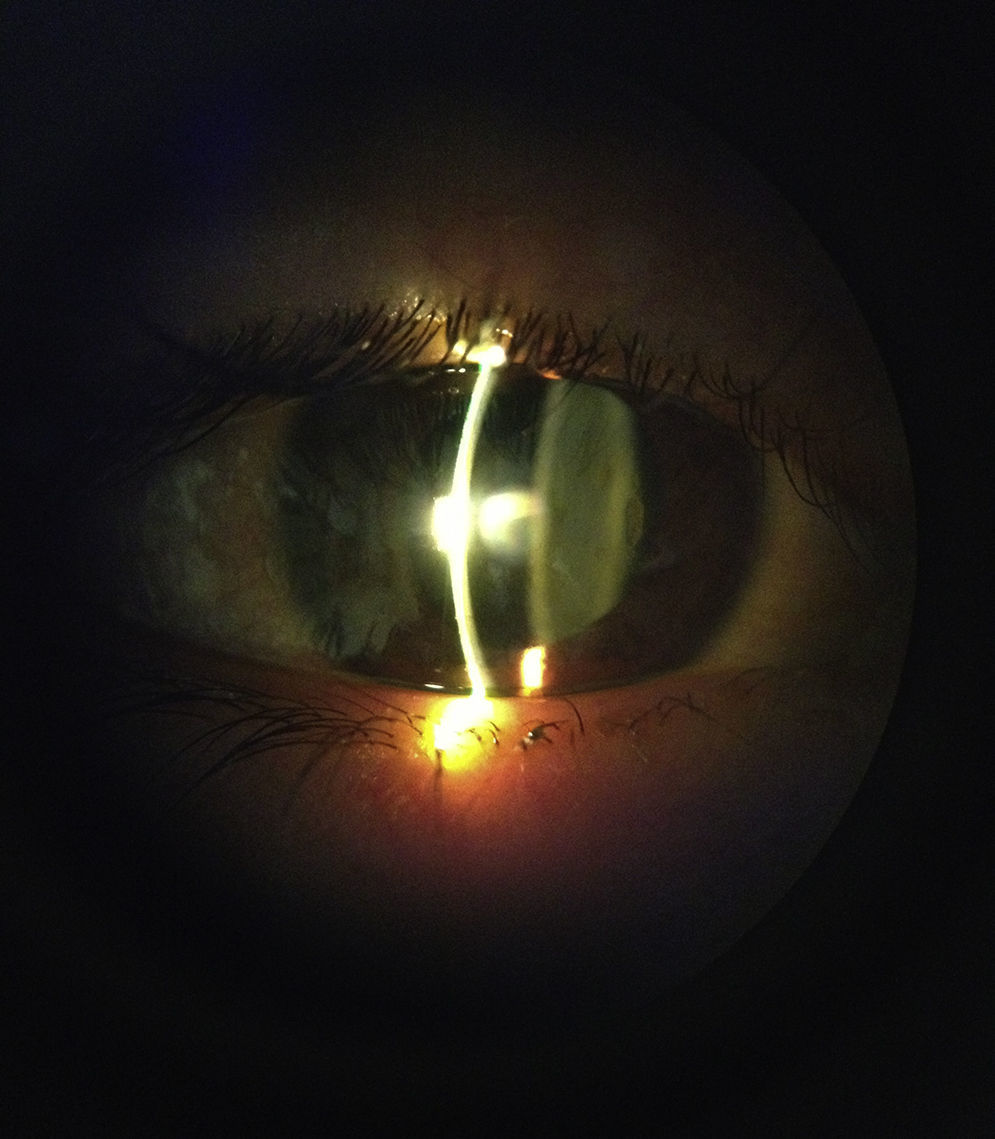
La paciente acudió nuevamente al servicio de Oftalmología del Hospital Civil de Guadalajara Fray Antonio Alcalde una semana después del cuadro inicial, con uveítis anterior activa. Se objetivó la presión intraocular con tonómetro de aplanamiento en ambos ojos, encontrándose en 9mmHg el ojo afectado y 10mmHg el ojo contralateral. Se agregó en este momento ciclopléjico y esteroide tópico, previa verificación de que no se encontrara en fase aguda la queratitis herpética (fig. 5).
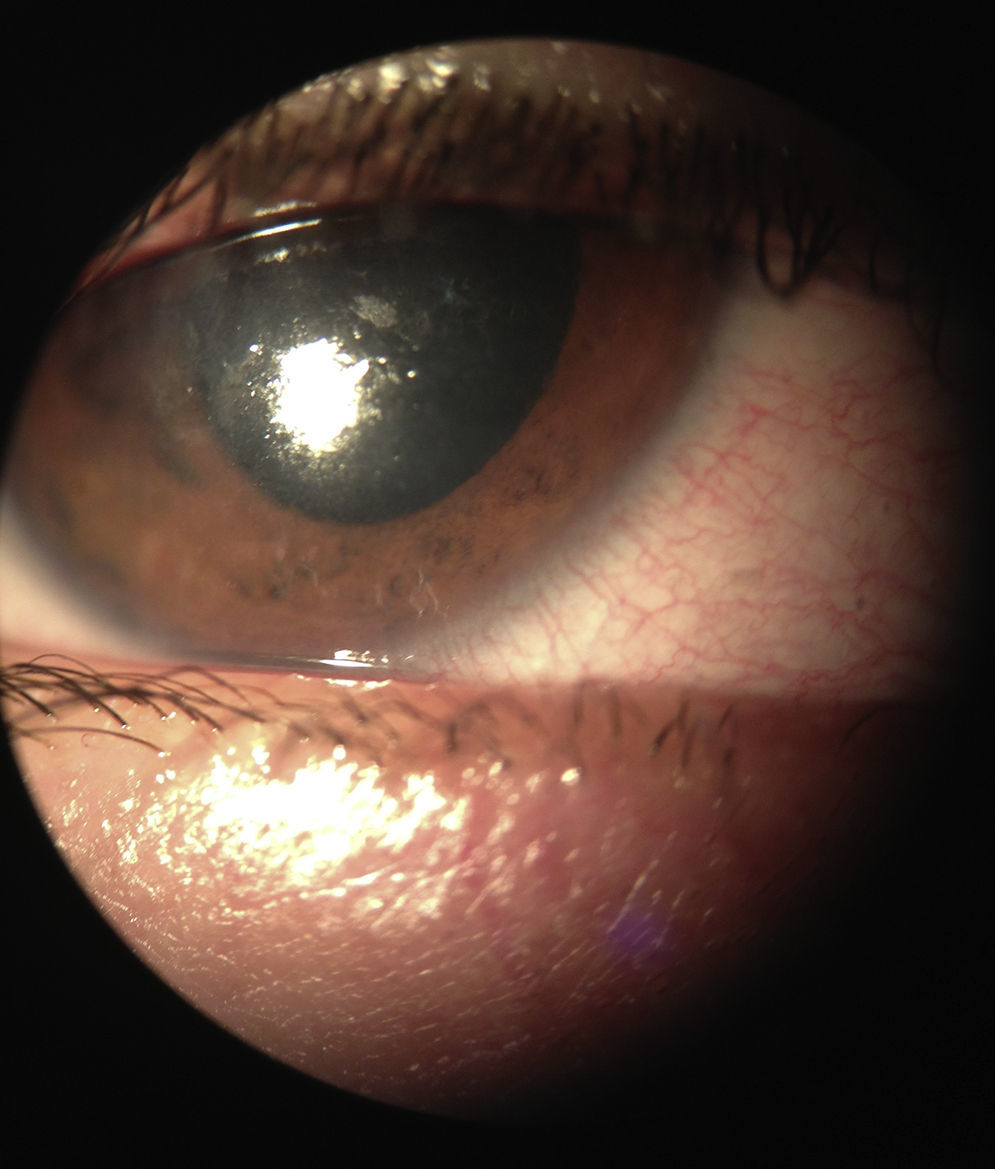
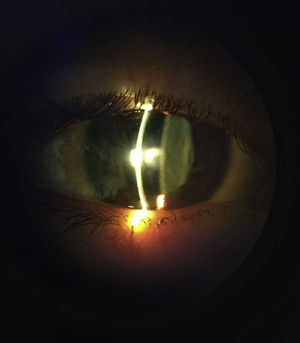
Se citó diariamente a la paciente para vigilar su evolución y se encontró resolución del cuadro uveítico a la semana de iniciado el tratamiento; continuamos con aciclovir tópico y sistémico, finalmente, a las 3 semanas de iniciado el cuadro, todas de las lesiones se encontraron en etapa de costra; en ese momento se suspendió el antiviral vía oral (figs. 6 y 7).
La paciente presentó resolución del cuadro, sin datos de uveítis activa o queratitis viral, la presión intraocular se encontró dentro de los parámetros normales por lo cual disminuimos gradualmente el esteroide tópico, y suspendimos los ciclopléjicos, así como también el antiviral tópico (fig. 8).
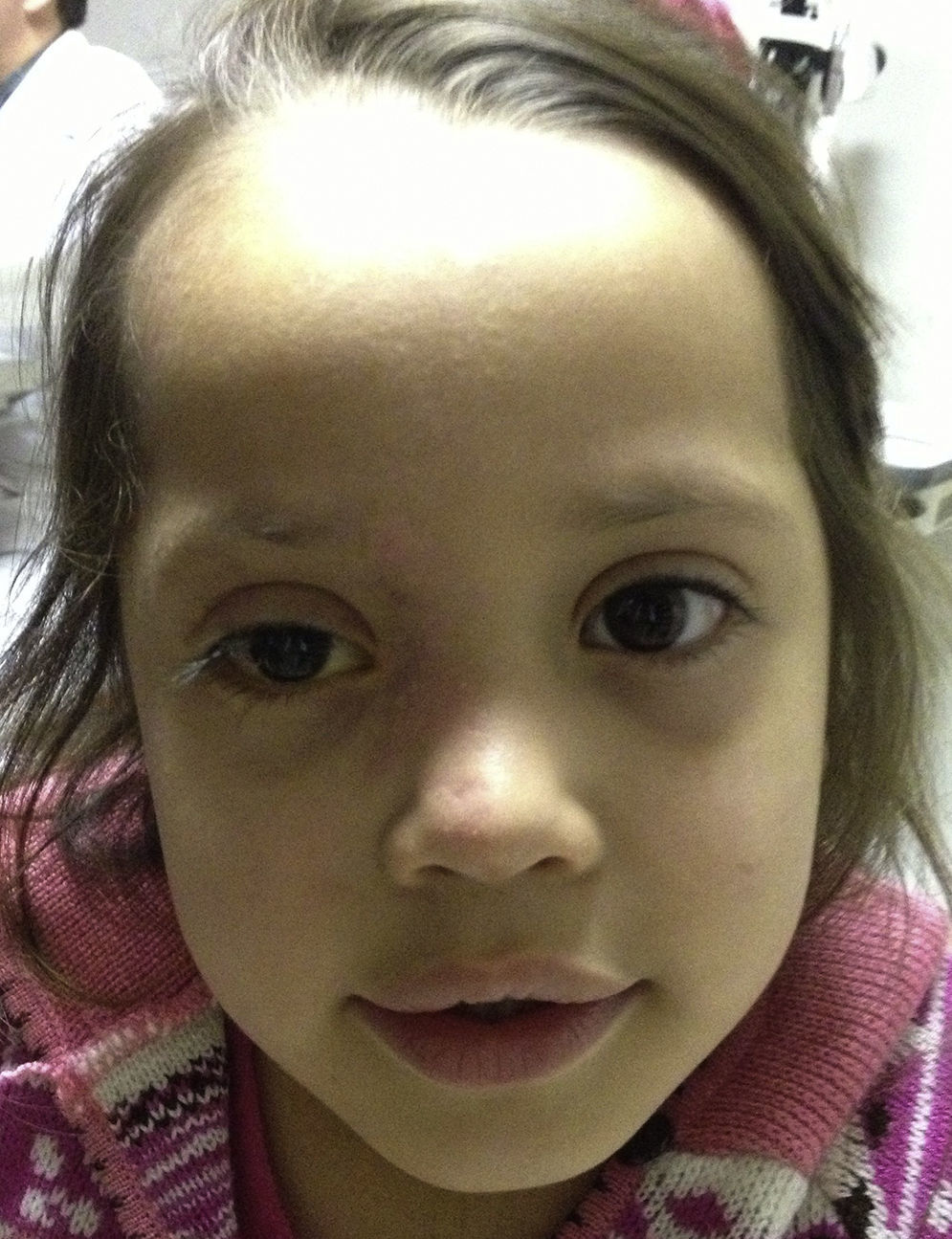
A los 2 meses del cuadro la paciente presentó disminución de la sensibilidad corneal en comparación con el ojo contralateral, también se observó un ligero cambio de coloración de la piel y ptosis leve en espera de resolución espontánea. No se observaron otras alteraciones en la exploración oftalmológica (fig. 9).
DiscusiónEl HZO es la reactivación de varicela zóster en la rama nasociliar del nervio trigémino, frecuentemente se presenta en población adulta, y se asocia a inmunocompromiso, aunque se ha demostrado que no es un factor necesario para su aparición7.
El HZ en niños no es frecuente, existen pocos casos reportados en la literatura de esta entidad involucrando población pediátrica y sin inmunocompromiso8–10.
Se han propuesto varias hipótesis sobre los factores de riesgo que propician su aparición en este grupo de edad. Una de ellas es la primoinfección que se presenta in útero durante el segundo trimestre del embarazo, sin embargo, durante este periodo puede asociarse a otras alteraciones congénitas11.
Otra hipótesis es que se debe a una disminución temporal de la inmunidad en el niño que condiciona esta patología1,6.
Por último se ha descrito a la primoinfección de varicela en niños menores de un año como el principal factor de riesgo para padecer HZ en la infancia6,12.
En la mayoría de los casos publicados se informa que en los pacientes pediátricos con HZO no se objetiva inmunocompromiso; a pesar de ello, es prioritario realizar estudios completos de laboratorio con la finalidad de descartar algún padecimiento inmunodepresor que pudiera extender la duración de la enfermedad en el paciente.
A la fecha, no se tiene sistematizado el tratamiento para HZO en niños. Se recomienda utilizar el aciclovir suministrado en dosis adultas y monitorizar las posibles reacciones adversas del fármaco. No es recomendado utilizar el valaciclovir o el famciclovir en el paciente pediátrico6.
Hay que tomar en cuenta que el fin último del tratamiento, en este contexto, es disminuir la expresión del virus en la superficie ocular y sus complicaciones; dependiendo del estado clínico del paciente puede tratarse ambulatoriamente.
Existen artículos que apoyan la vacunación en pacientes vulnerables. Se presume que la aparición del HZ en niños puede disminuir con la inmunización contra la varicela a edades tempranas, sin embargo, es importante plantear conscientemente la aplicación de la misma, preferentemente después del año de edad y, evitar así manifestaciones del virus no deseadas. Se ha reportado aparición de HZO al aplicar la vacuna contra varicela cuando se asocia a inmunosupresión como en el caso de la leucemia3,13. No se recomienda ningún tipo de inmunización con virus vivos atenuados de varicela zóster a los pacientes que ya presentaron HZO, por las probables reactivaciones.
El diagnóstico de esta patología es clínico, aunque se pueden utilizar estudios de laboratorio como pruebas histopatológicas o serológicas para confirmar el diagnóstico; en el caso de nuestra paciente no se realizaron exámenes adicionales para ello, sin embargo el cuadro clínico fue sugestivo y respondió satisfactoriamente al tratamiento. Es primordial conocer el diagnóstico diferencial que se hace con herpes simple, impétigo, quemadura térmica, o prurigo por insecto.
Las complicaciones oculares por HZ son diversas; se ha reportado edema palpebral, iritis, queratitis intersticial, glaucoma secundario, queratouveítis, epiescleritis, queratoconjuntivitis, necrosis retiniana aguda, HZO contralateral, oclusión de arteria central de la retina, neuritis óptica, seudotumor orbitario, ptisis bulbi, síndrome del ápice orbitario, parálisis de los músculos extraorbitarios que conduce a diplopía y diminución de la agudeza visual6,14,15.
Las secuelas del HZO que comúnmente se presentan en adultos son datos clínicos de uveítis previas y la neuralgia postherpética que se relaciona directamente con el dolor en el cuadro inicial del HZ16.
Los pacientes pediátricos no suelen presentar dolor en cuadro agudo, ni neuralgia postherpética. Las secuelas que se manifiestan frecuentemente en este grupo de edad son hipopigmentación y cicatrización anómala en la región previamente afectada. Las lesiones corneales e inflamación en la cámara anterior se resuelven satisfactoriamente con esteroides tópicos con previo tratamiento antiviral tanto tópico como sistémico.
La sensibilidad corneal se ve disminuida en todos los grupos de edad, sin embargo la queratitis neurotrófica observada en algunos adultos no aparece en niños con HZO.
A la fecha ha sido difícil de determinar el valor predictivo del signo de Hutchinson. Se recomienda, independientemente de su aparición, la revisión extensa oftalmológica si se sospecha HZO. El ojo rojo como dato clínico en este contexto debe hacernos pensar en complicaciones oculares per se17. En el caso de nuestra paciente no se relacionó como factor de mal pronóstico.
La paciente del caso presentado niega haber padecido varicela, aunque creemos que probablemente se haya infectado antes del año de edad y presentado como un cuadro gripal leve durante ese periodo, indetectable para la madre. No se realizaron pruebas para descartar el VIH en la paciente. La paciente actualmente continúa bajo vigilancia y no presenta complicaciones mayores.
ConclusionesLa aparición de HZ oftálmico en niños es rara, y está ligada a la primoinfección que se presenta antes del año de vida; realmente la mayoría de los niños que tienen esta patología son catalogados como sanos, y no se encuentra inmunosupresión en ellos.
Como se ha mencionado antes, generalmente el curso es benigno, siempre y cuando este sea vigilado adecuadamente y tratado con aciclovir para disminuir las complicaciones generadas por el virus. Es importante investigar más a fondo casos similares al nuestro puesto que debemos determinar qué factor desencadena la aparición de HZO sin inmunocompromiso en este grupo de edad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.