El Insomnio, definido por la dificultad para iniciar y/o mantener el sueño, es uno de los problemas más frecuente en atención primaria, afectando a una gran parte de la población, de todas las edades, especialmente en el adulto mayor. Puede asociarse a una gran variedad de problemas médicos, psiquiátricos y del sueño propiamente tal.
Numerosos avances se han realizado en el estudio y tratamiento del Insomnio. Estas opciones terapéuticas incluyen la Terapia Cognitiva Conductual (TCC), terapia farmacológica o una combinación de ambas. La elección del tratamiento debe basarse cuidadosamente en varios factores: los síntomas de los pacientes, las comorbilidades asociadas, el costo y la disponibilidad del tratamiento, los potenciales riesgos y beneficios de las opciones terapéuticas y la preferencia del propio paciente.
Esta revisión tiene como objetivo analizar las diferentes alternativas terapéuticas disponibles en la actualidad y los nuevos agentes que se están desarrollando para el tratamiento del Insomnio.
Insomnia, defined as difficulty in initiating and/or maintaining sleep, is one of the most common complaints in primary care, involving many people, and all age groups, especially the elderly population. It is associated with a variety of medical, psychiatric, and sleep disorders.
Advances have been made in the understanding of insomnia and its treatment options. Treatment options for insomnia include Cognitive Behavioral Therapy (CBT), pharmacologic therapy, or a combination approach. Choice of treatment for insomnia is based on careful consideration of the patient’s symptoms, comorbid disorders, cost and availability of treatment options, potential risks and benefits of treatment options, and patient preference. Further research is needed to optimize management strategies.
This paper provides a basic overview of currently available modalities for evaluation and treatment of this condition and new therapeutic targets and approaches.
El insomnio es una de las enfermedades del sueño más prevalente en la práctica clínica, de curso variable, frecuentemente subdiagnosticado, el cual puede presentarse como un síntoma independiente o asociado a otras enfermedades, ya sea médicas o psiquiátricas.
Afecta a una gran proporción de la población, en circunstancias aisladas, recurrentes o persistentes en el tiempo. Lo anterior tiene un grave impacto en la calidad de vida de la persona, pudiendo presentar graves disfunciones en el rendimiento cognitivo, en el funcionamiento laboral/ escolar y en el área emocional.
Generalidades y criterios diagnósticosEl Insomnio se caracteriza por molestias subjetivas causadas por un sueño de mala calidad o escasa duración, por una dificultad para conciliar o mantener el sueño, o por frecuentes despertares nocturnos o amanecer cansado al día siguiente (1).
La definición de insomnio hoy en día se basa en tres sistemas de clasificación internacional (1, 2):
- Clasificación Internacional de Enfermedades del Sueño, segunda versión (The International Classification of Sleep Disorders, second versión) ICSD-2
- Manual de Diagnóstico y estadísticas de enfermedades mentales (The Diagnostic and Statistical Manual of Mental Disorders)DSM-IV TR
- Clasificación Internacional de Enfermedades-10 (The International Classification of Disorders-10)ICD-10.
Según la última Clasificación Internacional de Enfermedades del Sueño (ICSD-2) (Tabla 1) modificada el año 2005 (3).
Clasificación internacional de enfermedades del sueño (ICSD-2) 2005
| I. | Insomnio |
| II. | Patologías Respiratorias del Sueño |
| III. | Hipersomnias de origen central |
| IV. | Alteraciones del ritmo circadiano |
| V. | Parasomnias |
| VI. | Alt. Movimiento relacionados con el sueño |
| VII. | Síntomas aislados: variantes normales |
Modificado de: The International Classification of Sleep Disorders, second edition (ICSD-2):Diagnostic and Coding Manual. Westchester, IL: American Academy of Sleep Medicine, 2005(3)
Los criterios principales que definen el Insomnio son:
- a)
Dificultades para iniciar o mantener el sueño, o despertar muy temprano por la mañana. Sueño largamente poco reparador o de mala calidad.
- b)
El punto anterior ocurre a pesar de contar con la adecuada oportunidad y circunstancia para dormir.
- c)
Al menos uno de los siguientes de problemas diurnos son reportados por el paciente atribuidos al mal dormir: fatiga; fallas de memoria, concentración y atención; disfunción social o pobre rendimiento escolarocupacional; trastorno del ánimo o irritabilidad; somnolencia diurna; disminución de la motivación y/o energía; accidentes laborales o de conducción; cefalea tensional o síntomas gastrointestinales en respuesta a la pérdida del sueño; preocupación y/o angustia por dormir.
A estos criterios, la DSM-IV TR, cuya definición es similar a la ICSD-2, le adiciona el criterio de duración del insomnio, el cual debe ser mínimo de 1 mes. La ICD-10 le agrega a la definición un criterio de frecuencia: el problema de sueño debe ocurrir al menos tres noches a la semana (2). Tabla 2.
Criterios diagnósticos para insomnio (ICSD-2)
| A) uno o más de los siguientes síntomas: - Dificultad para iniciar el sueño - Dificultad para mantener el sueño - Despertar muy temprano por la mañana - Sueño no reparador |
| B) La dificultad para dormir ocurre a pesar de contar con una adecuada oportunidad para dormir |
| C) Al menos uno de los siguientes síntomas diurnos relacionados con la dificultad para dormir durante la noche: - Fatiga - Déficit de memoria, atención o concentración - Disfunción social o vocacional, o pobre rendimiento escolar - Trastornos del ánimo o irritabilidad - Somnolencia diurna - Reducción de la motivación, energía o iniciativa - Accidentes - Cefalea tipo tensional y/o síntomas gastrointestinales - Preocupación por dormir |
Modificado de: The International Classification of Sleep Disorders, second edition (ICSD-2):Diagnostic and Coding Manual. Westchester, IL: American Academy of Sleep Medicine, 2005(3)
El Insomnio transitorio es muy común en la población general. La determinación de la prevalencia debe basarse en los criterios diagnósticos específicos, previamente señalados, considerando las consecuencias diurnas, la frecuencia y la cronicidad de los síntomas (1).
Se estima así que aproximadamente el 25-30% de los adultos no se encuentran satisfechos con su dormir o han presentado insomnio transitorio (2, 4), el 10-15% reporta síntomas de Insomnio asociado con consecuencias diurnas y el 6-10% cumple con los criterios para Insomnio como enfermedad propiamente tal (1). El insomnio aumenta su prevalencia con la edad y tiene el doble de prevalencia en mujeres.
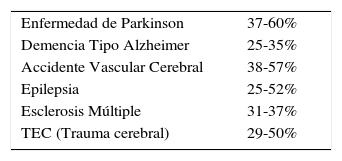
Factores de riesgoMuchas comorbilidades, especialmente enfermedades de tipo crónico y trastornos del ánimo, son factores de riesgo para desarrollar un Insomnio. En forma inversa, personas con Insomnio tienen una probabilidad diez veces superior de desarrollar depresión y siete veces superior de presentar ansiedad, comparados con personas sin Insomnio. Mayor riesgo de Insomnio se asocia igualmente con enfermedades médicas tales como reflujo gastroesofágico, cefaleas crónicas, dolor crónico y enfermedades neurodegenerativas (4). (Tabla 3).
Prevalencia de insomnio en enfermedades neurológicas
| Enfermedad de Parkinson | 37-60% |
| Demencia Tipo Alzheimer | 25-35% |
| Accidente Vascular Cerebral | 38-57% |
| Epilepsia | 25-52% |
| Esclerosis Múltiple | 31-37% |
| TEC (Trauma cerebral) | 29-50% |
Modificado de: Deak Maryann C and Winkelman John W. “Sleep disorders Insomnia”. Neurologic Clinics, 2012-11-01, Volume 30, Issue 4, pag 1045-1066.(4)
Condiciones propias del ser humano, tales como la edad avanzada, pobre nivel educacional, bajo nivel socioeconómico, mujeres en edad perimenopáusica, constituyen otros importantes factores de mayor riesgo de presentar insomnio (1, 2, 4).
Es así como se considera que el Insomnio puede resultar de la combinación de:
- a)
factores predisponentes: tendencia a la preocupación, hiperreactividad, abuso sustancias, factores genéticos.
- b)
factores precipitantes: estrés agudo y nuevo en la vida de la persona.
- c)
factores perpetuantes: pensamientos maladaptativos, desarrollo de estrategias incorrectas: siestas diurnas, consumo de alcohol, entre otras.
Habitualmente el Insomnio es una condición persistente, por lo que sus potenciales consecuencias son muy significativas. Las evidencias muestran que tiene un gran impacto sobre el funcionamiento diurno y sobre la salud de la persona, al igual que mayores costos económicos para la sociedad (4). (Tabla 4).
Consecuencias del insomnio
| - Disminución de la calidad de vida |
| - Fatiga diurna o somnolencia |
| - Rendimiento disminuido en evaluaciones cognitivas |
| - Aumento del ausentismo laboral |
| - Alta probabilidad de requerimientos de beneficios por incapacidad o licencias médicas |
| - Alto riesgo de desarrollar depresión |
| - Alto riesgo de hipertensión y enfermedad cardiovascular |
Modificado de: Deak Maryann C and Winkelman John W. “Sleep disorders Insomnia”. Neurologic Clinics, 2012-11-01, Volume 30, Issue 4, pag 1045-1066.(4)
El riesgo de desarrollar un episodio depresivo mayor aumenta en un rango entre 17 y 50% de los pacientes con un insomnio de al menos dos semanas de duración (5, 6). El Insomnio se asocia además a un alto riesgo de enfermedad cardiovascular: un extenso estudio prospectivo,
poblacional, de más de 11 años de seguimiento, mostró que pacientes con antecedentes de infarto agudo al miocardio con Insomnio, tenían un mayor riesgo de presentar infartos recurrentes al miocardio (factores ajustados según características demográficas y de salud, tales como diabetes, presión arterial, tabaquismo y consumo de alcohol (4). Una asociación menos clara existe entre Insomnio y riesgo aumentado de hipertensión arterial (4). Por lo anterior, algunos autores señalan que el Insomnio estaría ligado a un mayor riesgo de mortalidad (7).
Evaluación del insomnioUna correcta evaluación del paciente insomne comprende un análisis de todas las molestias asociadas al tipo de mal dormir y sus posibles consecuencias diurnas. Debe realizarse una detallada historia de los hábitos de sueño del paciente, antecedentes mórbidos, historia de enfermedades psiquiátricas, medicamentos e historia social (lugar de trabajo, reconocimiento de fuentes de estrés, y uso de sustancias, entre otros) (1, 2, 4).
Se recomienda pedirle al paciente que desarrolle un calendario de sueño, que incluya: detalle de la hora acostarse y del inicio del dormir, número y duración de los despertares nocturnos, hora despertar por la mañana, número y duración de siestas diurnas. Lo ideal es que este calendario de sueño se desarrolle por un período mínimo de dos semanas previo al inicio del tratamiento y se mantenga durante todo el manejo del Insomnio. El compañero de cama, puede aportar información adicional, tales como otros problemas de sueño que puede presentar el paciente mientras duerme: ronquidos, apneas del sueño, Síndrome de piernas inquietas, entre otros (2, 4, 7).
El índice de severidad del Insomnio (ISI), es una escala que permite cuantificar la severidad del Insomnio y su respuesta al tratamiento, en base a la autoevaluación del propio paciente, considerando la dificultad para quedarse dormido, satisfacción con la calidad del dormir, como afecta su calidad de vida, entre otros. Permite establecer si el insomnio es subclínico, leve, moderado o grave (7). Existen además numerosas es calas clínicas cuyo objetivo es medir la somnolencia diurna del paciente. Entre las más usadas y validadas está la Escala de Somnolencia diurna de Epworth (9). (Tabla 5).
Escala de somnolencia de epworth
| Para determinar la eficiencia de sueño y el grado de somnolencia que Ud. podría sufrir, le solicitamos que conteste a la siguiente pregunta: |
| ¿Con qué frecuencia se queda dormido en las siguientes circunstancias? |
| Incluso si últimamente no ha realizado las actividades mencionadas a continuación, trate de imaginar cómo le afectarían. Favor califique cada situación con la siguiente escala: |
| 0 = nunca se ha dormido |
| 1 = escasa posibilidad de dormirse |
| 2 = moderada posibilidad de dormirse |
| 3 = elevada posibilidad de dormirse |
| Situación | Puntuación |
|---|---|
| Sentado y leyendo | |
| Sentado, inactivo en un espectáculo (teatro...) | |
| En coche, como copiloto de un viaje de una hora | |
| Tumbado a media tarde | |
| Sentado y conversando con alguien | |
| Sentado después de la comida (sin tomar alcohol) | |
| En su vehículo, cuando se para durante algunos minutos debido al tráfico | |
| Puntuación total (máx. 24) |
0-9 ptos: normal; 10-12 ptos: leve; 13-16 ptos: moderada; >16 : severa.
Modificado de: Johns MW. A new method for measuring daytime sleepiness: the Epworth Sleepiness Scale. Sleep 1991; 14: 540-545.(9)
Exámenes de laboratorio de rutina, no son indicados en forma habitual para el estudio del Insomnio. La excepción la constituye cuando se sospecha la presencia de enfermedades coexistentes, tales como Diabetes que pueden causar nicturia, o en casos de Insuficiencia cardíaca congestiva, por señalar dos ejemplos (4, 8).
La Actigrafía, es un método diagnóstico no invasivo, que permite obtener información sobre la cantidad de sueño del paciente así como su ritmo circadiano (2, 4). Consiste en un dispositivo del tamaño de un reloj de pulsera, y evalúa los movimientos del paciente, entregando información objetiva que distingue los movimientos del paciente con sueño normal versus el paciente insomne. Sin embargo, es incapaz de diferenciar los tipos de Insomnio.
La polisomnografía, el método de elección para la evaluación de las diferentes enfermedades del sueño, no tiene una indicación rutinaria para el estudio del Insomnio, salvo cuando se quiere descartar otras enfermedades del sueño, tales con Apneas del Sueño, Síndrome de piernas inquietas o en casos de Insomnio con mala respuesta al tratamiento médico (2, 4, 7).
Diagnóstico diferencial de insomnioEl Insomnio puede clasificarse en primario o secundario a otras enfermedades o por uso de fármacos. El Insomnio primario se ha clasificado a su vez en seis subtipos, según la ICSD-2 (3). Ver Tabla 6.
Clasificación tipos de insomnio ICSD-2
| - Trastorno de Ajuste se Sueño (Insomnio Agudo). |
| - Insomnio Psicofisiológico. |
| - Insomnio paradójico (Mala percepción del sueño). |
| - Insomnio Idiopático. |
| - Insomnio debido a trastorno mental. |
| - Inadecuada higiene de sueño. |
| - Insomnio conductual de la Infancia. |
| - Insomnio tipo asociación de inicio del sueño. |
| - Insomnio tipo ajuste del límite. |
| - Insomnio tipo combinado. |
| - Insomnio debido a diversas drogas o substancias. |
| - Insomnio debido a una condición médica. |
| - Insomnio no debido a substancias o condición médica conocida, inespecífico. |
| - Insomnio fisiológico (orgánico) inespecífico. |
Modificado de: The International Classification of Sleep Disorders, second edition (ICSD-2):Diagnostic and Coding Manual. Westchester, IL: American Academy of Sleep Medicine, 2005(3).
El objetivo principal del tratamiento del Insomnio es tratar de precisar si existe una etiología subyacente o una comorbilidad asociada. Es muy importante además identificar y reconocer factores precipitantes, con el objetivo de corregirlos, antes de iniciar un tratamiento específico para el Insomnio.
Tratamiento no farmacológico del insomnioLas medidas no farmacológicas permiten mejorar todas las circunstancias que rodean el dormir, asegurar un ambiente adecuado y óptimo para que el paciente concilie el sueño. Estas medidas se conocen como HIGIENE DE SUEÑO (8). (Tabla 7).
Higiene de sueño
| 1. Acostarse a dormir solo cuando aparezca “sensación de sueño”. |
| 2. Establecer una rutina relajada a la hora de acostarse. |
| 3. Si no se concilia el sueño al cabo de 20-30 minutos, salir de la cama y del dormitorio y realizar alguna actividad tranquila (evitar la televisión, computador, celulares, etc). Nunca quedarse dormido fuera de la cama. |
| 4. Establecer horarios regulares de sueño-vigilia. Lo más importante es acostarse y levantarse a la misma hora cada día (incluidos fines de semana y vacaciones). Una vez despierto por la mañana no permanecer en la cama. |
| 5. Limitar las siestas. Lo mejor es no dormir durante el día; no obstante, en el caso de necesitar siesta que sea de una duración inferior a 15-20 min. |
| 6. No realizar ejercicio físico intenso en las 3-4 horas previas al momento de acostarse. |
| 7. No realizar actividad intelectual en el momento de irse a la cama a dormir. |
| 8. Evitar comidas abundantes durante la noche; la cena debe ser ligera y como mínimo 2 horas antes de acostarse. |
| 9. Evitar bebidas estimulantes (café, té, bebidas “colas”) en las 6 horas antes de acostarse. |
| 10. Evitar las bebidas alcohólicas 4 a 6 horas antes de acostarse |
| 11. Evitar el tabaco poco antes de acostarse y durante la noche. |
| 12. Habitación con temperatura fresca, confortable, iluminación adecuada y con el suficiente aislamiento acústico. |
| 13. Utilizar la cama sólo para dormir y la actividad sexual. |
Modificado de: Avidan A, Barkoukis T. “Review of Sleep Medicine”. Third edition. Elsevier.2012, pag 645 (8).
Entre estas medidas destaca por ejemplo, la restricción del tiempo en la cama, el cual debe limitarse estrictamente a las horas programadas para dormir y evitar las siestas diurnas. Es recomendable realizar un control de estímulos, esto es, indicarle al paciente que solo se acueste a dormir cuando se sienta somnoliento, en un ambiente tranquilo y adecuado, libre de distractores (televisión, computador, entre otros). Idealmente realice técnicas de relajación previas al dormir, evitando la ingesta de alimentos y/o bebidas estimulantes (cafeína, alcohol, chocolate). Es fundamental mantener horarios regulares para acostarse y levantarse (8).
Otra medida no farmacológica que cumple un rol primordial en el manejo del Insomnio es la TERAPIA COGNITIVA CONDUCTUAL (TCC), la que comprende una combinación de tratamientos no farmacológicos: control de impulsos con estrategias de relajación, restricción de sueño y terapia cognitiva, la cual debe aplicarse por varias semanas. Se ha reportado que los pacientes sometidos a la TCC reportan una mejoría tanto en los síntomas nocturnos como diurnos atribuibles al mal dormir (2, 7). Incluso en pacientes con condiciones comórbidas asociadas, tales como dolor crónico o enfermedad pulmonar de tipo obstructiva crónica, la TCC ha demostrado mejorar los parámetros de sueño auto-reportados por los propios pacientes (2). A su vez la TCC tiene la ventaja que no tiene efectos secundarios, sin embargo, su costo y disponibilidad pueden limitar su efectividad. Finalmente se ha mostrado que la TCC tiene una efectividad que abarca el período activo de tratamiento y puede extenderse a futuros nuevos períodos susceptibles en que el paciente se vea enfrentado a situaciones de mayor sobrecarga emocional.
Terapia farmacológica del insomnioDiferentes medicamentos son usados para el tratamiento del Insomnio, desde sustancias naturales hasta medicamentos de diferentes tipos, tales como: agentes hipnóticos, antidepresivos, anticonvulsivantes, antihistamínicos, entre otros.
Con fines prácticos, los agruparemos de la siguiente forma:
- a)
Hipnóticos: Benzodiazepinas y Agonistas de receptores benzodiazepínicos (Zolpidem, Zopiclona, Eszopiclona)
- b)
Antidepresivos: trazodona, mirtazapina, tricíclicos
- c)
Anticonvulsivantes: Gabapentina, Pregabalina
- d)
Melatonina y Agonistas de receptores de Melatonina
- e)
Otros tratamientos.
Son sustancias que producen somnolencia y facilitan la aparición y mantenimiento de un estado de sueño. Se recomienda su uso cuando no es factible eliminar la causa específica del insomnio. Estos agentes ejercen su terapéutico reforzando el efecto inhibitorio del ácido gamaamino-butírico (GABA), el cual se cree que es uno de los principales neurotransmisores que promueven el dormir (10).
Sus principales efectos adversos incluyen: sedación diurna, disfunción cognitiva, incoordinación motora, ataxia, vértigo
Su uso prolongado puede producir dependencia. La suspensión brusca puede producir un insomnio de rebote, el cual puede ser incluso más severo que el cuadro original de insomnio. Estos efectos adversos se describen con mayor frecuencia y severidad para las benzodiacepinas (10, 11).
Otros potenciales efectos secundarios atribuibles al uso de agentes hipnóticos, menos frecuentes, pero de mayor severidad, son los Trastornos conductuales relacionados con el dormir, tales como levantarse a comer, conductas sexuales o conducir vehículos (1, 10). Estas conductas anormales al dormir se presentan con mayor probabilidad cuando los hipnóticos se usan en dosis elevadas o combinados con otros agentes sedantes y/o alcohol.
Otro punto relevante es definir el tiempo de duración del tratamiento, el cual permita asegurar una buena eficacia y seguridad de estos agentes hipnóticos, especialmente para el Insomnio de tipo crónico. A pesar que el insomnio es un problema conocido por décadas, hasta la fecha, existen pocos estudios controlados y a largo plazo que apoyen el uso de este tipo de terapias farmacológicas por un tiempo prolongado. Estudios recientes (1, 10, 11) realizados para Eszopiclona (fármaco agonista de receptores benzodiazepínicos) por un período de seis meses en el adulto y doce semanas en el anciano, han demostrado una eficacia mantenida y una ausencia de insomnio de rebote. Otros estudios realizados para el Zolpidem (agonista de receptores de benzodiacepinas) de liberación prolongada, han mostrado una eficacia sostenida y ausencia de evidencias de tolerancia y/o de síntomas de rebote por un período de 24 semanas (1, 11, 12).
1) Benzodiazepinas (BZD): ejercen su acción a través de su interacción con el receptor ácido gama-aminobutírico (GABA) tipo A. Se clasifican según la duración de su acción: BZD acción corta, son las que poseen una vida plasmática media inferior a 6 horas, las de acción intermedia, entre 6 y 24 horas y las de larga acción son las que tienen una vida media superior a 24 horas. Como agentes hipnóticos se utilizan de preferencia las BDZ de acción corta, tales como el Midazolam y el Triazolam.
Las BDZ disminuyen el tiempo de latencia para el inicio del dormir y reducen el número de despertares nocturnos. Se sabe además que alteran la arquitectura normal del sueño, disminuyendo la fase profunda N3 del sueño No REM (NREM) y aumentan la fase N2 de sueño NREM. Prolongan la latencia para el primer ciclo de sueño profundo en fase REM, sin modificar su cantidad.
La tolerancia al efecto de las BZD suele aparecer después de 1 a 2 meses de iniciado el tratamiento. La supresión brusca de ellas, puede provocar un insomnio de rebote, el que generalmente suele ser más intenso cuando las BZD utilizadas son de vida media corta (11, 12).
2) Agonistas de receptores de benzodiacepinas (ARBz): también conocidos como fármacos “Z”, no tienen una estructura beonzodiazepínica, se fijan a los receptores GABA tipo A, tienen una alta potencia y una vida media corta. Su utilización ha ido aumentando progresivamente los últimos años, en desmedro de las BZD.
Dentro de ellos, los más conocidos son: Zolpidem, Zopiclona, Zaleplon, y sus formas de liberación prolongada: Zolpidem XR y Eszopiclona
Los estudios recientes sugieren que estos fármacos son más eficaces que las BZD en cuanto a duración del sueño y ausencia de somnolencia diurna. Más seguros en cuanto a riesgos de tolerancia, adicción o dependencia. A diferencia de las BDZ, no disminuyen el sueño profundo en fase N3 del sueño NREM y tienden a aumentar el sueño en fase N2 NREM.
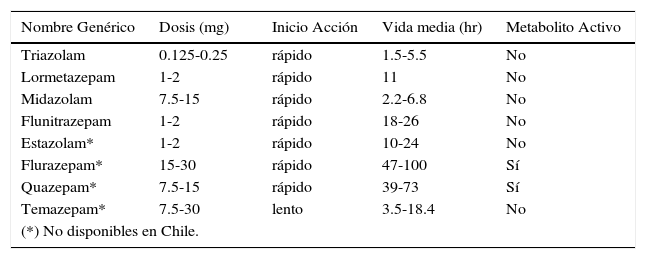
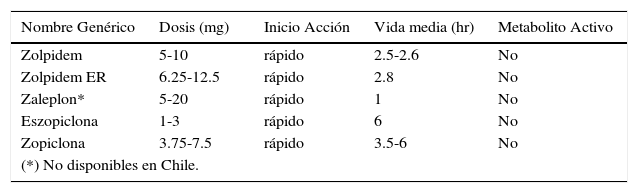
Un estudio reciente realizado en una población taiwanesa, sugiere que el uso de Zolpidem en dosis altas podría asociarse a un mayor riesgo de cáncer, especialmente de la vía oral, hepático, pulmón, esófago, vejiga y riñones. Se plantea que el mecanismo de acción sería que el Zolpidem parece favorecer la presencia de infecciones virales, lo que puede indicar una mayor supresión del sistema inmune, factores que podrían asociarse al mayor riesgo de cáncer. Faltan estudios más prolongados, controlados y doble ciego, antes de confirmar esta premisa (11, 12, 20). Otros estudios han mostrado que la Eszopiclona puede ser de alta eficacia en el manejo del insomnio asociado a cuadros de depresión o de ansiedad generalizada, especialmente si se administra en forma conjunta con fármacos inhibidores de la recaptación de serotonina (fluoxetina, escitalopram) (7, 11, 12). (Tabla 8) y (Tabla 9).
Agentes hipnóticos: agonistas benzodiazepinicos (MAS USADOS)
| Nombre Genérico | Dosis (mg) | Inicio Acción | Vida media (hr) | Metabolito Activo |
|---|---|---|---|---|
| Triazolam | 0.125-0.25 | rápido | 1.5-5.5 | No |
| Lormetazepam | 1-2 | rápido | 11 | No |
| Midazolam | 7.5-15 | rápido | 2.2-6.8 | No |
| Flunitrazepam | 1-2 | rápido | 18-26 | No |
| Estazolam* | 1-2 | rápido | 10-24 | No |
| Flurazepam* | 15-30 | rápido | 47-100 | Sí |
| Quazepam* | 7.5-15 | rápido | 39-73 | Sí |
| Temazepam* | 7.5-30 | lento | 3.5-18.4 | No |
| (*) No disponibles en Chile. | ||||
Modificado de: Doghramji K. “Sleep the evaluation and Management of Insomnia”. Clinic in Chest Medicine, 2010-06-01, Volume 31, Issue 2, Pages 327-339 (7)
Agentes hipnóticos: agonistas no benzodiazepínicos (MÁS USADOS)
| Nombre Genérico | Dosis (mg) | Inicio Acción | Vida media (hr) | Metabolito Activo |
|---|---|---|---|---|
| Zolpidem | 5-10 | rápido | 2.5-2.6 | No |
| Zolpidem ER | 6.25-12.5 | rápido | 2.8 | No |
| Zaleplon* | 5-20 | rápido | 1 | No |
| Eszopiclona | 1-3 | rápido | 6 | No |
| Zopiclona | 3.75-7.5 | rápido | 3.5-6 | No |
| (*) No disponibles en Chile. | ||||
Modificado de: Doghramji K. “Sleep the evaluation and Management of Insomnia”. Clinic in Chest Medicine, 2010-06-01, Volume 31, Issue 2, Pages 327-339 (7).
Los antidepresivos con efecto sedante son usados frecuentemente en el insomnio asociado a depresión, ansiedad y dolor crónico. Tendrían un efecto más beneficioso para el insomnio de mantenimiento o de despertar precoz, aunque existen escasos estudios que apoyen su verdadera eficacia. Sus principales potenciales efectos adversos son el aumento de peso, aumento de ideación suicida, toxicidad cardíaca e hipotensión ortostática. Menos frecuentemente, pueden exacerbar un síndrome de piernas inquietas o provocar trastornos conductuales del sueño REM (5, 12).
Entre ellos destacan:
1) Antidepresivos tricíclicos: amitriptilina, doxepina y trimipramina. Su mecanismo de acción lo ejercen a través de la inhibición de la recaptación de serotonina y norepinefrina y por bloqueo de histamina y acetilcolina. Aumentan el sueño en fase N2 de sueño NREM, pero disminuyen el sueño REM. Alcanzan su máxima concentración entre 1,5 a 6 horas después de su ingestión, con una vida media aproximada de 10 a 50 horas (10, 11, 12).
Sus potenciales efectos adversos más comunes son: sedación, hipotensión ortostática, aumento de peso, sequedad de boca, constipación, retención urinaria y arritmias cardíacas.
2) Trazodona: es uno de los fármacos antidepresivos más usados en el tratamiento del Insomnio. El principal inconveniente para su uso, son sus potenciales efectos adversos: somnolencia diurna, arritmias cardíacas, hipotensión ortostática, priapismo, aumento de peso e inestabilidad. La dosis habitual de Trazodona usada para tratar el Insomnio oscila típicamente en rangos de 25 a 150 mg/noche (10, 11).
3) Mirtazapina: principalmente utilizada para el insomnio asociado a depresión. La dosis usadas con esta finalidad oscilan entre 7.5 a 30 mg por noche. Sus principales efectos adversos son el aumento de peso, boca seca, constipación y sedación diurna (10, 11).
c)AnticonvulsivantesAlgunos anticonvulsivantes se han utilizado en el manejo del insomnio por sus efectos sedantes, especialmente aquellos cuyo mecanismo de acción se relaciona con la neurotransmisión GABA. Los más utilizados son la Gabapentina y la Pregabalina, que aumentan el sueño fase N3 del sueño NREM. Estarían especialmente indicados en pacientes con cuadros de ansiedad, con cuadros de dolor crónicos, o con fibromialgia, asociados a insomnio.
Sus principales inconvenientes son el aumento de peso, la sedación diurna, vértigo y disfunción cognitiva. (11, 12).
d)MelatoninaLa Melatonina es una hormona producida por la glándula pineal, cuya síntesis aumenta con la oscuridad. Esta hormona regula los ciclos de sueño-vigilia y su producción disminuye con la edad. Su indicación principal es el Insomnio secundario a alteraciones del ritmo circadiano. Su eficacia es bastante menor en Insomnio primario, por su vida media corta (1, 2, 4, 10, 12).
El Ramelteon es un agonista sintético de alta afinidad por los receptores de melatonina (MT1 y MT2), presentes en el núcleo supraquiasmático, y posee una vida media bastante superior a la de la melatonina. Desde el año 2005 se encuentra a la venta en USA y está aprobado su uso para el Insomnio primario. Sus principales efectos adversos, poco frecuentes, incluyen: cefalea, vértigo, somnolencia diurna. Su eficacia aún es cuestionada.
La Agomelatina, otro agonista de los receptores de la Melatonina, desarrollado inicialmente para el tratamiento de la depresión, por su efecto como antagonista de los receptores serotoninérgicos 5-HT2c. Estaría especialmente indicada para pacientes con insomnio asociado a alteraciones del ritmo circadiano (11, 12).
e)Otros TratamientosLos antipsicóticos, antihistamínicos, sustancias naturales, constituyen una amplia variedad de fármacos utilizados para el tratamiento del insomnio.
Los antipsicóticos más utilizados en el tratamiento del insomnio son la Quetiapina y la Olanzapina. Habitualmente las dosis utilizadas son bastante inferiores a las dosis utilizadas para su indicación principal, como son los trastornos de tipo psicótico, enfermedad bipolar, manía y depresión (10). La quetiapina se utiliza en dosis de 25 a 250 mg/noche y Olanzapina en dosis de 2.5 a 20 mg/noche. Sus principales efectos adversos incluyen hipotensión ortostática, vértigo, sedación, boca seca, constipación, visión borrosa aumento de peso y retención urinaria (10, 11).
Los antihistamínicos usados para el insomnio, son aquellos agentes que bloquean los receptores H1 de histamina y atraviesan la barrera hematoencefálica, tales como: Clorfenamina, Doxilamina y Difenidramina (10). La clorfenamina en dosis de 2-4 mg/noche y la doxilamina en dosis de 25 a 50 mg/noche, son los antihistamínicos más usados en pacientes con insomnio asociado a alergias o infecciones de la vía aérea superior. La Doxilamina ya no se encuentra disponible en Chile. Sus principales efectos adversos son la sedación. Menos frecuentemente pueden producir vértigo, disfunción cognitiva, boca seca, visión borrosa y constipación (10, 12, 13).
Las sustancias naturales utilizadas para el tratamiento del insomnio incluye: Valeriana, pasiflora, manzanilla, melissa, entre otros. Fármacos de venta libre, con escasos efectos secundarios (14).
Terapia farmacológica del Insomnio: terapias en desarrollo y futurasPor décadas y hasta la fecha, las terapias farmacológicas GABAérgicas han sido el objetivo de estudio e investigación para el desarrollo de nuevos fármacos efcaces para el control del insomnio (16). Actualmente, han varios nuevos fármacos agonistas de receptores GABA tipo A en fase II de estudio, que buscan tener una mejor afinidad o mejor unión a estos receptores. Entre ellos se puede mencionar: EVT-201, modulador alostérico de receptores GABA tipo A, que ha sido probado en adultos y ancianos con insomnio, mostrando hasta ahora, una mejoría en la latencia para el inicio del dormir y una reducción de los despertares nocturnos. No se le ha descrito sedación residual (11). Otros agonistas de receptores GABA tipo A son el Indiplon y el Adipiplon y un agonista selectivo extrasináptico de estos receptores, llamado Gaboxadol. Este último ha despertado gran interés pues ha demostrado mejorar el sueño profundo en fase N3. Sin embargo, estudios en fase III del Gaboxadol han sugerido que los resultados clínicos no son lo suficientemente satisfactorios como para continuar su futuro desarrollo (11, 12, 16). Finalmente, aunque no es un nuevo medicamento, se ha desarrollado el Zolpidem en la forma sublingual y spray, cuyo objetivo sería indicarlo en caso de despertares nocturnos. En la formulación sublingual, se utilizan dosis inferiores de Zolpidem (3.5 mg.) (11, 16).
En otra línea, buscando desarrollar medicamentos con mecanismos de acción diferente a los GABAérgicos, han despertado un reciente interés, fármacos antagonistas de la serotonina. La serotonina es un neurotransmisor con una importante función en la regulación del ciclo sueñovigilia, el cual alcanza su máxima concentración durante la vigilia, disminuye significativamente durante el sueño NREM y está ausente durante el sueño REM. Eplivanserin, antagonista de los receptores 5HT-2A, desarrollado inicialmente para enfermedades psiquiátricas, completó la fase III de los ensayos clínicos para el tratamiento del insomnio, pero aún no se ha aprobado su uso en EE.UU. ni en la Unión Europea. El pimavanserin (ACP-103) es otro fármaco antagonista de la serotonina, actúa en los receptores 5HT-2A, cuya principal investigación se ha centrado para la psicosis asociada a la Enfermedad de Parkinson. También ha sido propuesto su uso para el insomnio, por su actividad sedante e hipnótica, alcanzando hasta ahora la fase II de estudio en los ensayos clínicos (11, 12, 14, 16).
El Tasimelteon es un agonista de receptores MT1-MT2 de melatonina, que actualmente se encuentra en fase III de estudio para el tratamiento del Insomnio (11, 12, 16).
Por último, el sistema Hipocretina-Orexina, es otro mecanismo de acción que ha despertado interés en el desarrollo de nuevos agentes para el Insomnio. La activación del sistema de la orexina promueve el estado de vigilia, y la ausencia de orexina se ha relacionado con la fisiopatología de la Narcolepsia. Almorexant es un potente antagonista de los receptores de orexina 1 y orexina 2, se encuentra en fase III de estudio en países como Israel, Australia y Suiza. Evidencia presentada el año 2007 revela que este nuevo agente puede facilitar la inducción y la mantención del sueño. Otros antagonistas de los receptores de orexina, MK-4305, están siendo actualmente desarrollados (11, 12, 16).
¿Cómo elegir el mejor tratamiento para el insomnio?El tratamiento de elección para el insomnio debe considerar las características farmacológicas del medicamento y los factores clínicos relacionados con el paciente (16).
Medicamentos de vida media corta, que se asocian a una mayor rapidez en el inicio de acción, debiesen indicarse especialmente en pacientes con dificultad para conciliar el sueño. Por el contrario, fármacos de vida media más prolongada, debiesen indicarse para los insomnios de mantenimiento o despertar precoz. El mecanismo de acción del fármaco también es relevante en el momento de seleccionar el tratamiento. Un ejemplo lo constituye personas con insomnio asociado a alteraciones del ritmo circadiano, lo ideal es seleccionar fármacos que regulan el ciclo sueño-vigilia, o fármacos antidepresivos sedantes, para aquellos pacientes que están cursando con un cuadro de tipo depresivo (1, 17). Factores clínicos relacionados con el paciente incluyen: tipo de insomnio, edad del paciente, respuesta a tratamientos previos y el costo económico de estas terapias.
En relación al seguimiento de los pacientes, se recomienda un control periódico, especialmente con uso de agentes sedantes, para objetivar su adecuado uso y reforzar y potenciar todas las medidas no farmacológicas (17, 18).
Comentarios finalesEl Insomnio es un problema de salud altamente prevalente y con graves potenciales costos en la salud pública, ya que se asocia con una disfunción psicológica, ocupacional y física.
A pesar de los numerosos avances en el diagnóstico y tratamiento del insomnio, aún constituye una entidad subdiagnosticada y, por ende, escasamente tratada en forma específica.
Las dos principales estrategias terapeúticas, farmacológica y no farmacológica, tienen hoy en día un soporte basado en la evidencia de numerosos ensayos clínicos. Sin embargo, no todos los pacientes responden a estas estrategias, por lo que se hace necesario en el futuro cercano, desarrollar algoritmos validados de tratamiento, que incluyan los tipos de insomnio, características y preferencias de los pacientes, así como terapias alternativas de segunda línea (17).
Es importante además educar a la población en relación a las medidas no farmacológicas que ayudan a controlar el Insomnio y a los propios profesionales de la salud que trabajan en atención primaria, para asegurar una correcta y precoz detección del problema y entregar una terapia óptima y oportuna en el manejo de este problema del sueño (18, 19). Por último, la duración del tratamiento farmacológico es un tema que aún falta dilucidar con mayor claridad. Si bien hay estudios que avalan su seguridad por un período de hasta 6 meses, hay otros estudios que alertan sobre los potenciales efectos negativos para la salud de la persona (alteraciones inmunológicas, cáncer, entre otros) asociados a su uso prolongado. Faltan estudios más prolongados, controlados y doble ciego, antes de confirmar esta premisa (20).