Los problemas de salud mental son uno de los más prevalentes de la salud del hombre el día de hoy y dada la baja tasa de consulta de los hombres por estos y otros cuadros, se hace necesario un enfoque preventivo de estas patologías a través de un diagnóstico precoz y la aplicación de intervenciones mínimas, así como mejorar el tamizage con uso de escalas de apoyo al diagnóstico.
Se analizan la epidemiología y clínica de depresión mayor y los trastornos por uso de sustancias (alcohol, cocaína y nicotina) enfatizando aspectos clínicos que permitan una intervención precoz con herramientas como la “entrevista motivacional” y “prevención de recaídas” para consejería y tratamiento más eficiente. El objetivo de este artículo es el conocer, implemen-tar en la consulta habitual del médico, con las enfermeras y otros profesionales de salud las técnicas mencionadas para mejorar el diagnóstico, retención en tratamiento y el trabajo psicoterapéutico básico para estos casos.
The mental health problems are one of the most prevalent disorders in men’s health nowadays and due to the low rate of consultation, a preventive early diagnosis approach is necessary with minimal interventions, screening and adequate triage of cases.
We analyze epidemiology and clinical aspects of mayor depression and substance use disorders (alcohol, cocaine and nicotine) emphasizing early interventions with tools as “motivational interviewing” and counselling techniques of relapse prevention.
The aim of this article is to learn how to implement techniques to improve diagnosis, retention in treatment and basic psychotherapeutic work for these cases.
Las patologías de Salud Mental en su conjunto son unas de las enfermedades de mayor prevalencia en la vida del hombre de hoy.
El concepto de “Salud del Hombre” es un desafío como entidad para lograrlo debido a la menor tasa de consulta de los hombres a la atención de salud general, salvo cuando estas patologías son de naturaleza de urgencia. Además podremos hablar de “Salud del Hombre” solo si logramos pesquisar y prevenir enfermedades en estos pacientes en forma precoz, cualquiera sea su tipo para una intervención de mejor pronóstico, pero mientras que nuestra aproximación sea tardía nos debemos resignar a hablar de “Enfermar del Hombre”.
Las mayores acciones de salud preventiva en hombres estarían presentes en la salud laboral, donde el recurso humano de la empresa es reconocido como foco de atención y prevención, ofreciéndoles la oportunidad de chequeos médicos preventivos e incluso en muchos casos obligatorios, favoreciendo así un diagnóstico precoz de las diversas patologías en general. Esto último, va acompañado de una pesquisa precoz de patologías de salud y mejores resultados terapéuticos en general. Este concepto entonces parece central en desarrollar a nivel del género masculino, cual es, el de la prevención de enfermedades más que la negación o desconocimiento de su existencia y posterior consulta en etapas más tardías.
Como es comprensible existen una serie de factores socioculturales que influyen en la conducta de consultar en el hombre, donde aprendizajes asociados a valores culturales de educación, “masculinidad y hombría”, variabilidad al acceso y no disponibilidad de recursos de salud compatibles con horarios laborales han inhibido la consulta espontánea y precoz frente a una dolencia determinada.
Tanto en el caso de la depresión como en el de las adicciones, el reconocimiento de la enfermedad y solicitud de ayuda se hacen más esquivos aún, pues en la depresión el paciente está desmotivado y muchas veces ve con futilidad cualquier intento de ayuda por parte de un médico con sus problemas.
En el caso de las adicciones esto es más intenso aún, pues entran a jugar mecanismos psicológicos de negación del problema o enfermedad y la minimización del daño personal o hacia terceros que esto implica, ergo “no tengo un problema de que tratarme…”.
Así entonces en estos tipos de enfermedades la pesquisa dirigida tanto clínicamente como también a través de instrumentos va dirigida a cerrar esta brecha en el proceso de ayudar a un paciente a recobrar su salud mental o general.
El enfoque de este artículo entonces, será en destacar aspectos de los problemas de salud mental que afectan a los hombres y cómo efectuar un diagnóstico precoz, enfrentamiento de algunos problemas y derivación eficaz para un adecuado tratamiento integral de
sus patologías más que una descripción de terapias farmacológicas, las que remitiremos a artículos previos de esta misma revista y otras revisiones.
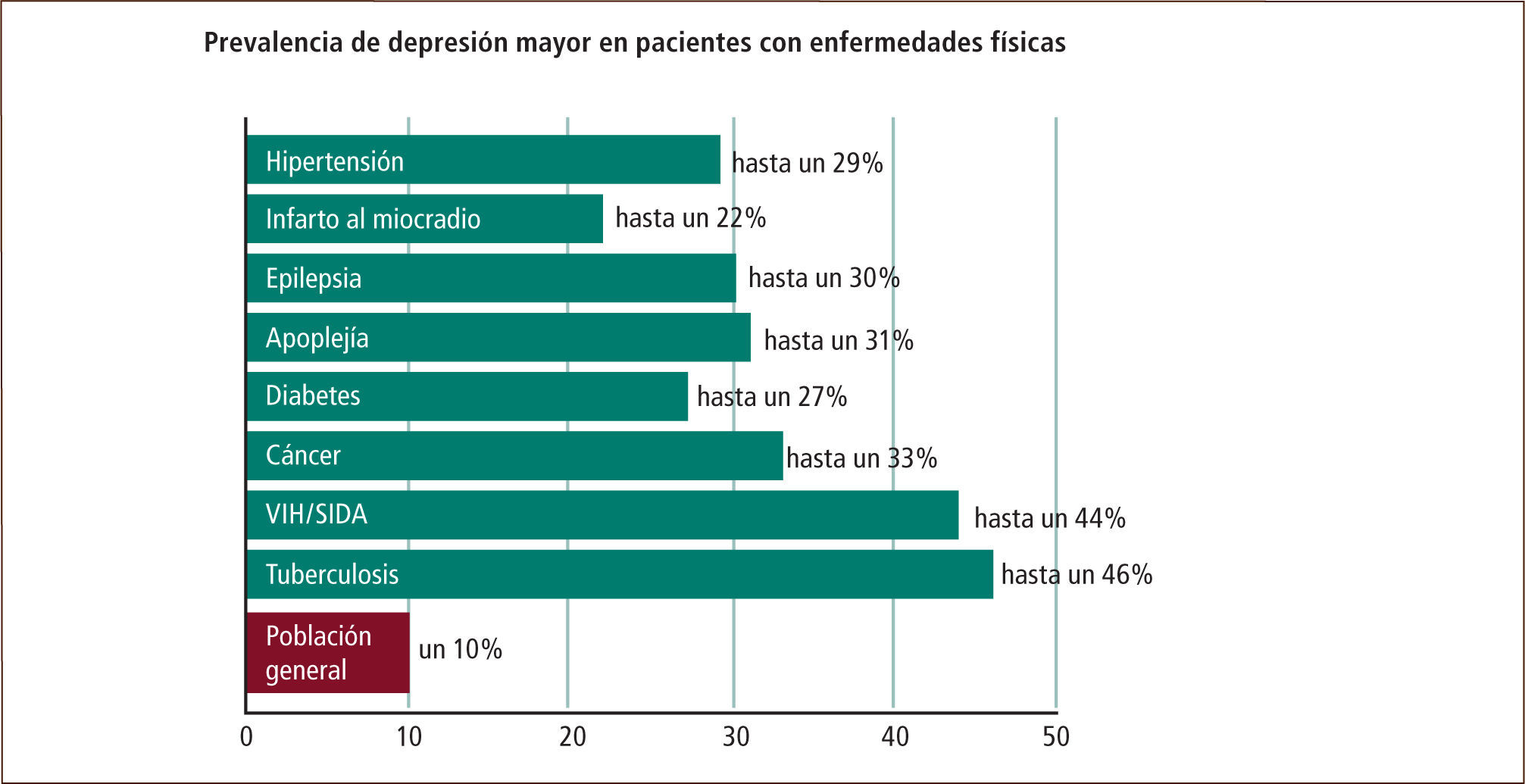
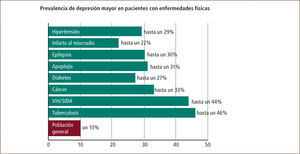
Depresión y salud del hombre“La depresión es una alteración patológica del estado del ánimo con un descenso del humor que termina en tristeza, acompañada de diversos síntomas y signos de tipo vegetativo, emocionales, cognitivos y conductuales que alteran los ritmos vitales y persisten por tiempo prolongado (al menos dos semanas). Con frecuencia tiende a manifestarse en el curso de la vida, con aparición de uno o varios episodios, adquiriendo un curso fásico o recurrente con tendencia a la recuperación entre ellos”. (1) La prevalencia de este problema en la población mundial ha sido analizada en varios estudios y bordea un 9,5% (2) de la población, cifra que se ve aumentada cuando se ve asociada a otras patologías medicas en especial las enfermedades crónicas (Tabla A).
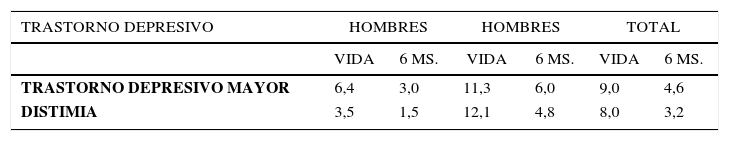
Prevalencia de vida y 6 meses de trastornos depresivos en chile según dsm-iii r (entrevista estructurada cidi)*
| TRASTORNO DEPRESIVO | HOMBRES | HOMBRES | TOTAL | |||
|---|---|---|---|---|---|---|
| VIDA | 6 MS. | VIDA | 6 MS. | VIDA | 6 MS. | |
| TRASTORNO DEPRESIVO MAYOR | 6,4 | 3,0 | 11,3 | 6,0 | 9,0 | 4,6 |
| DISTIMIA | 3,5 | 1,5 | 12,1 | 4,8 | 8,0 | 3,2 |
Otros estudios de pacientes consultantes de un policlínico general mostraron una prevalencia puntual de 14,7% para hombres y de 30,3% para mujeres (3).
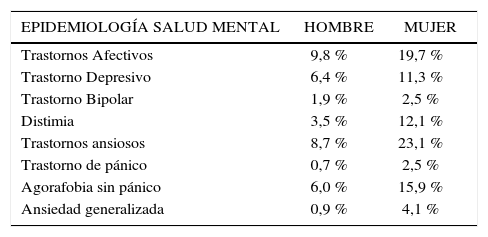
En estudiantes de enseñanza media de Santiago (adolescentes) utilizando el Inventario de Depresión de Beck se encontró un 13,9% de síntomas depresivos en hombre y un16, 9% en mujeres. (4) De los trastornos psiquiátricos esta constituye una de las más prevalentes en conjunto con los trastornos por uso de sustancias (Tabla B).
Trastornos y grupos de diagnósticos con mayor prevalencia
| EPIDEMIOLOGÍA SALUD MENTAL | HOMBRE | MUJER |
|---|---|---|
| Trastornos Afectivos | 9,8 % | 19,7 % |
| Trastorno Depresivo | 6,4 % | 11,3 % |
| Trastorno Bipolar | 1,9 % | 2,5 % |
| Distimia | 3,5 % | 12,1 % |
| Trastornos ansiosos | 8,7 % | 23,1 % |
| Trastorno de pánico | 0,7 % | 2,5 % |
| Agorafobia sin pánico | 6,0 % | 15,9 % |
| Ansiedad generalizada | 0,9 % | 4,1 % |
Para el diagnóstico de la depresión contamos con los criterios diagnósticos del ICD-10 (OMS) y el recientemente actualizado DSM –V (APA) que plantean los siguientes puntos a considerar en el diagnóstico (Tabla C).
Criterios diagnósticos generales para episodio depresivo según cie-10*
| A. El episodio depresivo debe durar al menos dos semanas. |
| B. El episodio no es atribuible a abuso de sustancias psicoactivas o a trastorno mental orgánico. |
| C. Síndrome Somático: comúnmente se considera que los síntomas “somáticos tienen un significado clínico especial y en otras clasificaciones se les denomina melancólicos o endógenomorfos. |
| 1. Pérdida importante del interés o capacidad de disfrutar de actividades que normalmente eran placenteras. |
| 2. Ausencia de reacciones emocionales ante acontecimientos que habitualmente provocan una respuesta. |
| 3. Despertarse en la mañana 2 o más horas antes de la hora habitual. |
| 4. Empeoramiento matutino del humor depresivo. |
| 5. Presencia de enlentecimeinto motor o agitación. |
| 6. Pérdida marcada del apetito. |
| 7. Pérdida de peso de al menos 5% en el último mes. |
| 8. Notable disminución del interés sexual. |
Los trastornos depresivos son un importante problema de salud pública y son responsables de una parte del sufrimiento, discapacidad y deterioro de la calidad de vida.
La mayoría de las personas que sufre depresión consulta por primera vez a médico no especialista o al nivel primario de atención. Sin embargo, este tipo de trastornos no es reconocido fácilmente por el médico o el equipo de salud y no siempre son tratados de la forma correcta (5).
La depresión es un problema relevante en el hombre y que puede ser complicado por ideales masculinos de estoicismo, resistencia a pedir ayuda y medidas de automanejo riesgosas, como alcohol y drogas, que en un porcentaje importante de los casos terminan generando una patología adictiva además y desconocer estas conductas puede implicar complejizar el diagnóstico de depresión.
Un estudio canadiense mostró que hombres universitarios auto diagnosticados con depresión mostraron tres identidades masculinas: el hombre rabioso, el hombre solitario y el hombre riesgo-dependiente.
Estos tres arquetipos son bastante reconocibles en la práctica diaria, siendo los más expuestos a riesgo los que probablemente consulten por mayores accidentes y consumo de sustancias, mientras que los rabiosos pudieran mostrar mayores niveles de conductas agresivas en su familia y consultar por conflictos de familia no pocas veces inducidos por alcohol. El hombre solitario probablemente sea el que más tardíamente consulte por esta u otra patología y por ende pudiera asimismo demorar el diagnóstico eficaz (6).
La mala salud mental es la fuente más importante de discapacidad en el Reino Unido y los problemas de salud concomitantes, en particular con el cáncer, aumentan los costos totales de la atención de salud de manera significativa. La escasez de investigación que existe en la intersección de cáncer y la salud mental requiere atención por parte de los responsables políticos y financiadores con el fin de abordar una brecha transdisciplinaria importante en la investigación de salud (7).
La investigación no solo es importante en políticas de salud sino que también es fundamental investigar la presencia de depresión su interrelación con la patología médica acompañante. Así un estudio mostró que la depresión se presenta en pacientes con cáncer de próstata con una incidencia mayor que la población sin cáncer y se han definido incluso subtipos comunes de la depresión en estos casos, cuyas características habrían sido relacionadas con factores estresantes relacionados con el cáncer. Debido a que cada uno de los cinco subtipos depresivos examinado en ese estudio tiene diferentes sintomatologías y recomendaciones de tratamiento, este estudio sugiere que los objetivos del tratamiento para los pacientes con cáncer de próstata podrían variar según el tipo de la depresión que presenta un paciente (10).
Entonces la depresión no tendría solo importancia por la necesidad de su diagnóstico correcto para evitar estudios extensivos, innecesarios y frustrantes en el tratamiento de ciertas patologías medicas, sino que también podría tener importancia en la interrelación con el tratamiento médico a aplicar de acuerdo a las características anímicas del paciente. Así entonces cobra relevancia al igual que consultar y chequear signos básicos vitales (pulso, presión arterial, temperatura) o síntomas de alta prevalencia (dolor, fiebre, etc.) consultar por síntomas (pena, decaimiento, desgano) en la anamnesis habitual que puede dar índices de sospecha de un cuadro depresivo.
Las Guías Clínicas de Tratamiento de Personas con Depresión del MINSAL (2006) (1), plantean tres preguntas básicas que orientan a una pesquisa más eficiente y con crecientes niveles de eficacia, para cerrar la brecha del subdiagnóstico hasta hoy día existente:
- -
¿Se ha sentido cansado o decaído casi todos los días?
- -
¿Se ha sentido triste, deprimido o pesimista casi todos los días?
- -
¿Siente que ya no disfruta o ha perdido en el interés por cosas o actividades que antes le resultaban agradables o entretenidas?
Estas preguntas permiten al médico o profesional de salud en general acercarse a la existencia de síntomas anímicos y al investigar posteriormente signos de un cuadro depresivo hasta el momento oculto, no planteado por el paciente o que no estaba presente en la “grilla diagnóstica”.
Uno de los factores que afectan la búsqueda diagnóstica podría ser el escaso tiempo existente para poder aplicar diversos esquemas diagnósticos para cada patología, así entonces también es dable considerar instrumentos o escalas de tamizage o screening que pueden ayudar o potenciar la labor diagnóstica de síntomas o riesgo de presencia de problemas de salud mental.
Existe una gran variedad de instrumentos a considerar, pero dada su alta sensibilidad para detectar riesgo de problemas de salud mental está el cuestionario de Salud del “General Health Questionaire” (GHQ 12 preguntas de Goldberg) validado en Chile (8) (Tabla D).
Este instrumento consta de 12 preguntas con cuatro alternativas cada una, tiene la ventaja de ser autoadministrado a los pacientes y su calificación o corrección es visualmente muy fácil de lograr en segundos y como tal orientar al riesgo de existencia de un trastorno de salud mental en forma inespecífica. Tiene alta sensibilidad, pero sería inespecífico a una patología de salud mental. Así personas pasando por un periodo de stress laboral o personal, trastorno del sueño, depresión, duelo, o cuadros psiquiátricos mayores podrían puntuar por sobre el punto de corte, que es 4 preguntas positivas.
El valor de dicho instrumento no solo es el de orientar a la posible existencia de un trastorno de salud mental a investigar más profundamente, sino también a factores que pueden estar afectando la salud mental del paciente y por ende deben ser considerados en su tratamiento. Otra de sus ventajas es que este puede ser aplicado de rutina por la enfermera de hospitalización, o como es de rutina en nuestra Unidad de Tabaco del Departamento de Psiquiatría, en que el paciente llena este y otros instrumentos antes de tomar contacto con el médico y durante la consulta se corrige fácilmente y se le devuelve la información relevante que este ofrece en torno al riesgo de padecer un problema de salud mental.
En el caso de comorbilidad de depresión con patología cardiovascular, el correcto diagnóstico de la depresión y tratamiento concomitante sugiere que el riesgo de hipertensión aumenta con vivir en forma repetida la experiencia de los episodios depresivos en el tiempo y se hace evidente en forma creciente en la edad adulta. Entonces junto con el ejercicio, no fumar, restricción de sal y reducir el peso, una conducta que reduce el stress y un diagnóstico precoz de patologías de salud mental debiera ser parte de la práctica habitual médica frente a la hipertensión (9).
El trastorno depresivo mayor (EDM) se caracteriza por episodios depresivos recurrentes y una de las opciones de tratamiento son los antidepresivos. Los pacientes con EDM están en mayor riesgo de desarrollar las principales enfermedades metabólicas que a su vez puede conducir a un derrame cerebral. Por otra parte, tanto los síntomas depresivos y los que toman medicamentos antidepresivos se asocian con mayor riesgo de AVE.
Los pacientes con Episodio Depresivo Mayor tendrían tasas significativamente más altas de accidentes cerebrovasculares (4,3% vs 2,8%, p < 0.05) durante el seguimiento. Los análisis de regresión revelaron que la ocurrencia de accidente cerebrovascular en los sujetos con EDM fue mediado significativamente por el desarrollo de las principales enfermedades metabólicas. Una mayor gravedad de la depresión, pero no mayor uso de antidepresivos, precedieron la ocurrencia de accidente cerebro vascular, lo cual plantea la necesidad de una buena derivación de los casos más graves de depresión para reducir el riesgo. Un factor que pareciera ser importante y es uno de los componentes de la depresión es la desesperanza, la cual sería un factor cognitivo emocional muy relacionado con el síndrome metabólico en hombres (11).
Ahora bien, también vemos con frecuencia la interacción entre el efecto del tratamiento de patologías psiquiátricas y la presencia de efectos colaterales que deben ser vistos y tratados por los médicos generales o especialistas no psiquiatras. En primer rango en la lista de medicamentos responsables de los efectos sexuales adversos en ambos sexos son los inhibidores selectivos de la recaptación (ISRS) o antidepresivos serotoninérgicos. Ellos pueden causar disfunción eréctil y los trastornos eyaculatorios y en ambos sexos disfunción orgásmica y trastornos de la excitación. Entre los fármacos cuyo mecanismo es primordial son los neurolépticos en primer lugar, entre los analgésicos tramadol y opioides (12).
También es dable de mencionar el efecto que pueden tener algunos psicofármacos en gatillar o potenciar un sindrome metabólico, lo cual plantea una coterapia constante entre el médico internista y el psiquiatra para evitar estos efectos.
Otro enfoque a considerar en el tema de la depresión en nuestros pacientes, es el de los fármacos que pueden gatillar una depresión como: vigabatrina, topiramato, flunarizina, corticosteroides, mefloquina, efavirenz, y el interferon – α, pues sí parecen producir depresión en algunos pacientes y se deben utilizar con precaución en pacientes con riesgo de depresión (13).
Una vez diagnosticada, la depresión requiere un enfoque farmacológico que no será profundizado en este artículo para lo cual remito al lector a las Guías de Tratamiento de la Depresión del Minsal del año 2006 (www.minsal.cl) (1) o a la revisión de Kennedy acerca del tratamiento antidepresivo en atención primaria (13) donde se analizan diversos enfoques progresivos para el tratamiento de los trastornos depresivos.
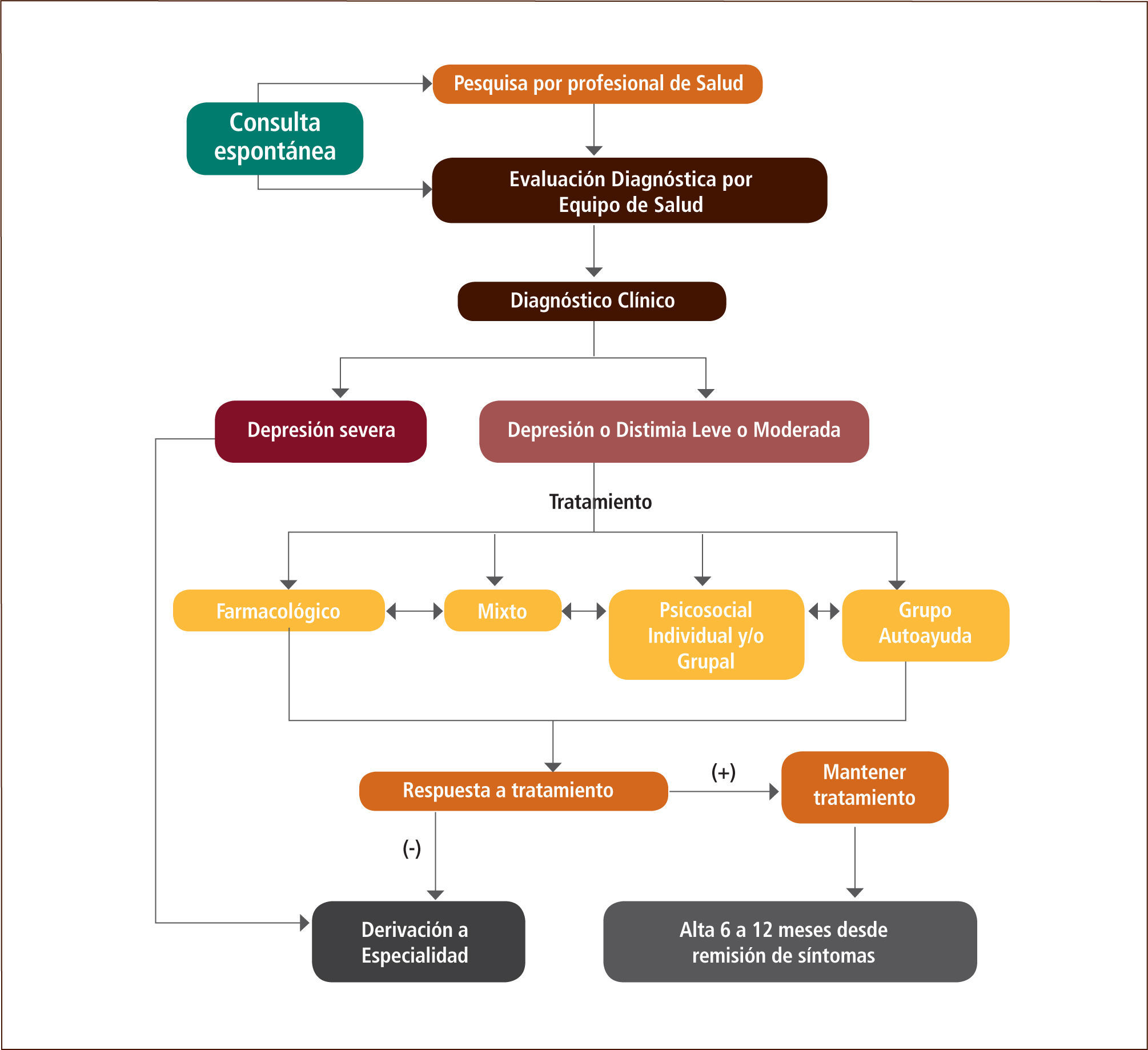
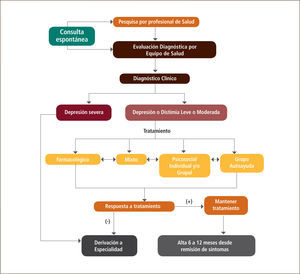
En la Figura 2 veremos un árbol de decisiones general que orienta en la acciones a seguir en el diagnóstico y tratamiento respectivo.
Trastornos por uso de sustancias epidemiologíaSegún criterios técnicos del Ministerio de Salud, “Beber Problema” es cualquier forma de ingestión de alcohol que directa o indirectamente provoca consecuencias negativas para el individuo o para terceros, en las áreas de la salud, armonía familiar, rendimiento laboral (o escolar), seguridad personal y funcionamiento social.
Del total de personas que bebieron alcohol en el último mes (Estudio CONACE SENDA 2000), los que califican como bebedores problema alcanzan a un 23,8%. Es decir, en Chile había 986.932 personas con algún grado de problemas derivados de su consumo de alcohol.
En términos generales, los hombres duplican a las mujeres en su problema asociado al uso de bebidas alcohólicas. Sin embargo, cuando realizamos este análisis para el grupo de 12 a 18 años de edad, estas cifras se estrechan.
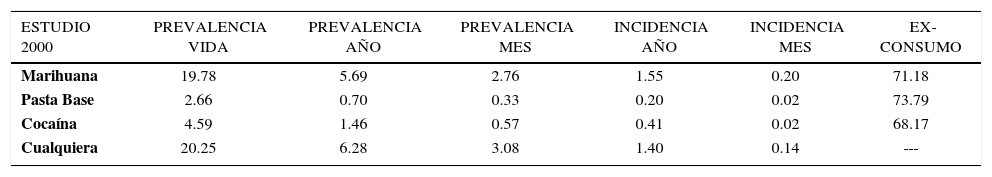
Por otra parte, en el 50% de los accidentes de tránsito, homicidios y en el 70% de los accidentes laborales, el alcohol ha estado involucrado. En general, las sustancias más utilizadas en los accidentes son: Alcohol 14,5%; benzodiacepinas13,3%; Cocaína 2%; cannabis 2,4% y anfetaminas 1,2%, aunque es probable un subreporte importante en el uso de drogas que no se determina biológicamente como en el caso del alcohol (Tabla E).
Estudio nacional en población general, año 2000
| ESTUDIO 2000 | PREVALENCIA VIDA | PREVALENCIA AÑO | PREVALENCIA MES | INCIDENCIA AÑO | INCIDENCIA MES | EX-CONSUMO |
|---|---|---|---|---|---|---|
| Marihuana | 19.78 | 5.69 | 2.76 | 1.55 | 0.20 | 71.18 |
| Pasta Base | 2.66 | 0.70 | 0.33 | 0.20 | 0.02 | 73.79 |
| Cocaína | 4.59 | 1.46 | 0.57 | 0.41 | 0.02 | 68.17 |
| Cualquiera | 20.25 | 6.28 | 3.08 | 1.40 | 0.14 | --- |
En torno al tema de las Drogas Ilegales los estudios poblacionales del CONACE SENDA nos muestran con relación al consumo por grupo etáreo, son las edades de 12-18 y 19-25 años los de mayor consumo de drogas, y lo que es más preocupante es que es justo en estas edades en las que se observa un aumento considerable del consumo de sustancias, justo en edades de estudios superiores o de comenzar a trabajar.
Las diversas drogas tienen un potencial de abuso y dependencia no menor y deben ser consideradas por sobre las percepciones populares o de moda en relación con una sustancia (ej.: el caso de la marihuana).
En el estudio del National Comorbidity Survey, Anthony et al encontraron que un tercio de los que han probado el tabaco desarrollaron dependencia de nicotina, mientras que para el alcohol un 15% de los que probaron el alcohol desarrollaron dependencia al igual que un 15% para las drogas (14).
AlcoholEl alcohol es la segunda sustancia psicotrópica más usada en el mundo después de la cafeína y el tercer factor de riesgo para muerte prematura y discapacidad. Se considera el uso abusivo de alcohol como un problema de salud pública mundial en que los trastornos relacionados con el alcohol tienden a cronificarse, tienen impacto personal, laboral, familiar, económico y social.
Además de relacionarse con varias enfermedades médicas graves, se vincula con otros trastornos mentales, violencia y accidentes de tránsito.
Identificación de los pacientes con abuso o dependencia del alcoholEl consejo médico es de fundamental importancia por breve que este sea. La pregunta de cuánto es lo máximo que se debe tomar aparece frecuentemente, pero no siempre tenemos las cifras a mano para informar al paciente.
En los siguientes cuadros y diapositivas veremos lo que se considera como apoyar a un paciente a lograr un consumo controlado.
En general se usa el término unidad o “trago” estándar (USA) o unidad (UK), al consumo de aproximadamente 13 grs de alcohol que se muestra en la tabla siguiente. Una de las reglas que se utilizan es el de 21 unidades por semana en hombres y 14 en mujeres, o en su defecto beber tres tragos estándar 4 veces por semana o viceversa 4 tragos por tres veces “4×3”. Todo esto en el entendido que la persona no presenta un trastorno por alcohol, no está embarazada ni tiene enfermedades que se descompensen por alcohol (Tabla F).
| ¿QUÉ ES UNA BEBIDA ESTÁNDAR? | |||
| En los Estados Unidos una bebida estándar es todo trago que contiene alrededor de 14 gramos de alcohol puro (unas 0.6 onzas o 1.2 cucharadas). | |||
| A continuación se ven los equivalentes de una bebida estándar. Las mismas son aproximaciones, ya que diferentes marcas y tipos de bebidas varían en cuanto al contenido alcohólico en sí. | |||
| Muchas personas no saben qué constituye una bebida estándar y por tal razón, no se dan cuenta cuantas bebidas estándar contiene el envase en el cual, generalmente, se venden estas bebidas. | |||
| Algunos ejemplos son: | |||
| Cerveza: el número aproximado de tragos estándar en: | |||
| 12 onz. =1 | 22 onz. =2 | ||
| 16 onz. = 1.3 | 40 onz. = 3.3 | ||
| Licor de malta: el número aproximado de tragos estándar en: | |||
| 12 onz. =1.5 | 22 onz. =2.5 | ||
| 16 onz. = 2 | 40 onz. = 4.5 | ||
| Vino de mesa: el número aproximado de tragos estándar en: | |||
| una botella estándar de 750ml (25 onz.) =5 | |||
| Bebidas alcohólicas de “licor fuerte” (80 graduación alcohólica): el número aproximado de tragos | |||
| estándar en: | |||
| un cóctel = 1 o más | un quinto (25 onz.)=17 | ||
| una pinta (16 onz.) = 11 | 1.75 L (59 onz.) = 39 | ||
Nota: Puede ser difícil calcular la cantidad de bebidas estándar servidas en una sola bebida mezclada que ha sido preparada con licor fuerte. Dependiendo de factores tales como el tipo de alcohol y la receta, una bebida mezclada puede contener de una a tres o más bebidas estándar.
Durante la entrevista clínica debe preguntarse específicamente si ha consumido alcohol en el último mes, en todos los pacientes adultos que soliciten servicios de salud en atención primaria. En caso de antecedente positivo de consumo de alcohol, aplique el cuestionario EBBA o AUDIT-C para identificar el consumo de riesgo.
En pacientes adultos con resultado positivo para consumo de riesgo en el EBBA (Tabla G) (>2 puntos) o la prueba AUDIT (Tabla H) (resultado > 4 puntos) investigue el consumo de riesgo o dependencia del alcohol (Tabla 1).
Test audit dependencia alcohólica
| El test AUDIT permite evaluar la dependencia de una persona hacia el alcohol. Esta calculadora permite valorar la dependencia con respecto al consumo de alcohol. Esta información es meramente orientativa, y en ningún caso sustituye a la opinión del médico. Conteste a todas las preguntas propuestas. | |
|
|
| Algunos pequeños cambios pueden hacer una gran diferencia en reducir las probabilidades de tener problemas relacionados con el consumo de alcohol. Aquí presentamos algunas estrategias para probar. Marque algunas para probarlas la primera semana, y agregue otras la semana siguiente. |
| LLEVAR LA CUENTA |
| Lleve la cuenta de cuánto bebe. Encuentre alguna manera de hacerlo que le sirva -como por ejemplo, llevar una tarjeta de 3×5” (pulgadas) en su cartera- para hacer marcas en el calendario de la cocina o utilizar una computadora de mano. Si usted toma nota de cada trago antes de beberlo, eso lo ayudará a ir más despacio cuando lo necesite. |
| CONTAR O MEDIR |
| Conozca la medida de trago estándar, para poder contar sus tragos con precisión. una medida de trago estándar equivale a 12 onzas de cerveza, 8 a 9 onzas de licor de malta, 5 onzas de vino de mesa ó 1.5 onzas de bebidas con 80 graduación alcohólica (40%) de contenido alcohólico. Mida los tragos que beba en su casa. Fuera de su casa, puede resultar difícil saber la cantidad de medidas de trago estándar de un trago combinado. para llevar la cuenta, puede que necesite pedirle la receta al camarero o barman. |
| FIJAR METAS |
| Decida cuántos días por semana desea beber y cuántos tragos beberá esos días. Es una buena idea tener algunos días en los que no beba. Los bebedores con los índices de trastornos más bajos debidos al uso de alcohol permanecen entre estos límites. |
| Para hombres saludables hasta 65 años de edad: |
| -no más de 4 tragos al día y |
| -no más de 14 tragos a la semana |
| Para mujeres saludables (y hombres saludables mayores de 65 años de edad): |
| -no más de 3 tragos al día y |
| -no más de 7 tragos a la semana |
| Dependiendo de su estado de salud, su doctor puede recomendarle beber menos o la abstención. |
| IR LENTO Y ESPACIADO |
| Cuando beba, hágalo con calma. Hágalo de a pequeños sorbos. No beba más de un trago con alcohol por hora. alterne “espaciadores de tragos” -tragos sin alcohol, como agua, soda o jugo- con tragos que contengan alcohol. |
| INCLUIR ALIMENTOS |
| No beba con el estómago vacío -tenga algo de comida para que el alcohol sea absorvido más lentamente por su organismo. |
| EVITAR “DISPARADORES” |
| ¿Qué dispara su impulso de beber? Si ciertas personas o lugares lo llevan a beber aún cuando usted no desea hacerlo, trate de evitarlos. Si ciertas actividades, horarios del día o sentimientos disparan el impulso, planifique lo que hará en lugar de beber. Si beber en su casa es un problema, tenga poco alcohol allí, o nada. |
| PLANIFICAR PARA CONTROLAR LOS IMPULSOS |
| Cuando lo ataque un impulso, tenga en cuenta estas opciones; recuerde sus motivos para cambiar; convérselo con detenimiento con alguna persona de su confianza; o trátelo del mismo modo en que lo haría con una persona de su confianza: o trátelo del mismo modo en lo que haría con una ola si estuviera practicando surf (“urge surf”); en lugar de luchar contra el sentimiento -y sabiendo que pronto alcanzará la cresta y pasará- acéptelo y capéelo. |
| CONOCER SU “NO” |
| Es posible que le ofrezcan un trago con oportunidades en las que no desea beber. Tenga listo un educado y convincente “No, gracias”. Cuanto más rapidamente pueda decir no a estos ofrecimientos, menos propenso será ceder. Si vacila, se estará dando tiempo para pensar excusas para aceptar. |
| CONSEJOS PRÁCTICOS ADICIONALES PARA DEJAR DE BEBER |
| Si desea dejar de beber de una vez, las últimas tres estrategias pueden ayudarlo. Además, puede que desee pedir ayuda a personas que pueden estar deseosas de ayudar, como un cónyugue o amigos no bebedores. Unirse a Alcohólicos Anónimos u otro grupo de ayuda mutua es una forma de adquirir una red de amigos que han encontrado formas de beber sin alcohol. Si usted depende del alcohol y decide dejar de beber por completo, no lo haga por su propia cuenta. Para un bebedor empedernido, abandonar la bebida repentinamente puede provocar serios daños colaterales, como ataques de apoplejía. Vea un médico para planificar una recuperación sin riesgos. |
En pacientes adultos en los que se documente consumo de riesgo o dependencia del alcohol, se recomienda la intervención breve o entrevista motivacional en cualquier nivel de atención como parte del manejo inicial.
Una vez que sea identificado un paciente con dependencia del alcohol (puntaje AUDIT ≥20), debe garantizarse la derivación a especialista para manejo con una de las siguientes terapias no farmacológicas: terapia con enfoque cognitivo-conductual individual o grupal, terapias relacionadas con redes de apoyo y entorno, terapia de pareja, terapia de familia, técnicas motivacionales o programa de 12 pasos (modelo de auto ayuda que constituye los principios y prácticas de Alcohólicos Anónimos).
¿Pueden los pacientes con un Trastorno por Uso de Alcohol, con dependencia, lograr un consumo controlado de alcohol?
Esta pregunta es muy relevante, tanto por el hecho de que la mayoría de los pacientes elige tratar de controlar su consumo de alcohol independiente de su conciencia de enfermedad o de su nivel de consumo, pero también porque es necesario evaluar la propiedad de un apoyo motivacional inicial guiado por criterios clínicos que permitan hacer una evaluación cabal de las posibilidades de éxito.
Así los pacientes que presentan pocos criterios de dependencia, dos o tres sin síntomas de privación probablemente sean más capaces de controlar por un periodo el consumo. De hecho con los de menor nivel de dependencia y menor nivel de problemas asociados (sociales, físicos, familiares y legales) puede intentarse con el paciente un periodo de consumo controlado con pautas claras en torno a cantidades, lugares donde debe cuidarse y asociaciones de personas o circunstancias en que tendía a perder el control (Rosenberg 1993). Asimismo debe indicarse que la alternativa es la abstinencia y que ambos probarán si le es posible por si mismo o requiere mayor nivel de apoyo.
Este enfoque es cuestionable, ya que solo daría resultados en los pacientes con dependencia leve (Dawe S, 2002) y no es extrapolable a los con dependencia moderada o severa, a pesar de que los pacientes insistan en su capacidad de control. Deben incluirse técnicas de entrevista motivacional para obtener los logros planteados (Sellman, 2001).
Diagnóstico de la dependencia de alcoholEn los últimos años en Chile se ha propiciado el uso de alcohol, vino tinto, debido a la relación al factor protector antioxidante que tendría en enfermedad coronaria. Sin embargo es importante observar que este efecto se observa con una ingesta de 20-30 grs (alcohol absoluto) día para los hombres y 15-20 grs para las mujeres. Una vez superados los 30-40 grs el riesgo cardiovascular aumenta en forma progresiva, siendo mucho mayor en los bebedores problema con consumo excesivo (31): La velocidad de instalación del proceso del consumo, al paso siguiente en el proceso de la dependencia, plantea un aprendizaje y cambios de neuroadaptación que llevan a la tolerancia y dependencia. La incapacidad de detenerse (compulsión o craving), se manifiesta primordialmente los fines de semana o cada vez que el paciente se contacta con el alcohol, e incluso a veces cuando supera una determinada dosis de ingesta. Esto último podría estar produciéndose con mayor frecuencia hoy en día debido a los patrones de consumo juvenil en que ingieren grandes cantidades de alcohol “media promo o más” (media botella de destilados de 35ª pisco o ron) en un periodo no mayor de dos horas, llamado por ellos “la previa”, alcanzando rápidamente altos niveles de alcohol en sangre y por ende embriaguez con los consabidos riesgos.
Al igual que como planteamos en el caso de la depresión, el diagnóstico precoz es fundamental y más aun en estos casos donde la cronificación de la enfermedad alcohólica se acompaña de deterioro psicoorgánico, familiar y social que hacen más difícil que el paciente reconozca su problema, pida y acepte ayuda para tratarse
Criterios diagnósticos de trastorno por uso de alcohol (dsm-v)
| A. | Patrón problemático de uso de alcohol que clínicamente altera en forma significativa o produce estrés manifestado por al menos dos de los siguientes hechos, en un periodo de 12 meses: |
| 1. | A menudo usa alcohol en una mayor cantidad o durante un periodo más largo del que la persona se había propuesto. |
| 2. | Deseo persistente de usar alcohol o uno o más intentos fracasados por reducir el consumo o controlarlo. |
| 3. | Usa una cantidad significativa de tiempo destinada a actividades relacionadas con conseguir alcohol, consumirlo o recuperarse de sus efectos. |
| 4. | Craving o fuerte deseo o urgencia por beber alcohol. |
| 5. | Uso recurrente del alcohol resultando en falla de cumplir con obligaciones en el trabajo, colegio o en la casa. |
| 6. | Continúa usando alcohol a pesar de presentar persistentes problemas sociales o interpersonales causados o exacerbados por los efectos del alcohol |
| 7. | Importantes actividades sociales, ocupacionales, o recreativas abandonadas o reducidas por el uso de alcohol. |
| 8. | Uso recurrente de alcohol en situaciones físicamente peligrosas |
| 9. | Persistencia del consumo pese a conocer los riesgos que el tabaco produce en la propia salud física y/o psicológica. |
| 10. | Tolerancia: Marcada necesidad por aumentar la cantidad de alcohol consumida para conseguir embriaguez o el efecto deseado, o disminución del efecto al mantener la misma cantidad. |
| 11. | Privación: El paciente presenta síntomas característicos de privación Alcohol o sustancias cercanas (benzodiacepinas, etc) son usadas para reducir o evitar los síntomas de privación. |
“Algunos pacientes deciden cambiar pues tienen mucho que ganar, otros cuando tienen mucho que perder, lo difícil es cuando ya no tienen mucho que perder y no ven mucho que ganar”
El enfoque planteado entonces asiste el diagnóstico con el uso de instrumentos breves de apoyo a la labor médica como el test de AUDIT (OMS) y el E.B.B.A. (Escala Breve de Beber Anormal desarrollado en Chile). Nuevamente la practicidad de estos instrumentos reside en que con pocas preguntas se puede en la sala de espera o incluso en la oficina tener una presunción de problemas asociados con el consumo de alcohol y hacer más brevemente un diagnóstico y una intervención breve, que han demostrado tener un nivel de impacto en los pacientes.
Para tratar la dependencia de alcohol requerimos hacer un buen diagnóstico, pudiendo sospechar por:
Una vez que el clínico sospecha la existencia de un trastorno por uso de alcohol, son variadas las formas de acceder a su diagnóstico, puede ser Por motivo de consulta: por traumatismos, dolores múltiples, episodios de violencia, anorexia, baja de peso, insomnio, ansiedad y cefaleas. Pueden presentarse con problemas de funcionamiento sexual y en etapas tardías. También consultan por problemas de hemorragia digestiva, dolores abdominales, problemas de tipo gastrointestinales, náuseas o diarrea. Por último, enfermedades crónicas que no logran compensarse o la solicitud de licencias sin causa aparente, también hacen sospechar el consumo de alcohol.
Otros síntomas que orientan son claramente la presencia de cicatrices y lesiones traumáticas, entre las que la fractura costal tendría una alta correlación con el consumo de alcohol. En ocasiones pueden presentar problemas de tipo cardiovascular, como hipertensión sistólica, taquicardia, bradicardia o extrasístoles aislados de corta duración y de simple resolución (arritmias de fin de semana), los cuales se presentarían luego de ingestas excesivas. El médico debe estar familiarizado con todos estos síntomas y con la gran variedad de alteraciones físicas producidas por el uso crónico de alcohol.
Por exámenes de laboratorio:
Existen una serie de pruebas que permiten detectar ciertos daños secundarios:
Alcoholemia- -
Pruebas Hepáticas: (GGT, SGOT, SGPT, SGOT / SGPT > 2.
- -
Hemograma Volumen Corpuscular Medio aumentado.
- -
Otros exámenes alterados: Ácido Úrico, Triglicéridos y la Urea.
Un examen que se ha estado comenzado a utilizar es la transferían deficiente carbohidrato (TDC), que en el caso de pacientes que estén bebiendo más de 60 gr de alcohol diario por periodos más largos de dos semanas, mostraría alteraciones y tendría una alta sensibilidad mayor que la GGT (14). Sin embargo, esta no sería efectiva para detectar pequeños consumos no sostenidos en el tiempo, por lo tanto recaídas breves. Su metodología aún sería de alto costo, pero en nuestro país algunos grupos la están investigando para su implementación.
Al igual que en las diversas adicciones a analizar hoy, el enfoque de intervención precoz en reducir o controlar el consumo se hace muy relevante. Utilizando los principios de la entrevista motivacional que se describirán más adelante se podrá motivar al paciente a reducir o controlar el consumo donde relacionarlo con la patología de consulta del paciente se hace muy relevante (daño hepático, hipertensión, arritmias, control de su diabetes, etc.).
El esquema estructurado que presentaremos para el tema de la adicción al tabaco en etapas de intervención mínima y/o posterior derivación cobra sentido y es el enfoque propuesto para un diagnóstico precoz y apoyar la recuperación clínica y rehabilitación integral que requieren de un tratamiento multiprofesional e integral con participación de familiares, grupos de terapia apoyo de amigos y fundamentalmente la voluntad del paciente de cambio.
Tratamiento y rehabilitación en adicciones en generalEn general existe una gran diversidad de modelos de tratamiento de tipo farmacológico pero el enfoque de tratamiento debe ser común. Por otra parte, dependiendo del estado del paciente es importante saber que eventualmente el tratamiento implicará situarse frente a:
- -
La intoxicación por la sustancia.
- -
El abuso o uso perjudicial.
- -
El síndrome de privación.
- -
El tratamiento de la dependencia propiamente tal.
- -
Tratamiento de las complicaciones producidas por la droga.
- -
Seguimiento a largo plazo.
El nivel de involucramiento del médico dependerá entre otros factores, el diagnóstico precoz, los recursos profesionales de apoyo para implementar un tratamiento de acuerdo a las posibilidades y finalmente la derivación a un equipo especializado.
Aspectos generales del tratamientoEnganche Motivacional InicialParte fundamental del tratamiento se inicia, por supuesto, con el correcto diagnóstico de la patología del paciente: ¿estamos frente a un abuso o una dependencia? Sin embargo, al momento de decidir tratar a un paciente y antes de realizar una evaluación mucho más exhaustiva debe lograse primero un “enganche o motivación” para que el paciente vuelva a las siguientes sesiones. Las evaluaciones personal, psicológica, psiquiátrica, familiar, social y otras sólo se podrán realizar y prestar utilidad, si el sujeto continúa asistiendo.
En un paciente dependiente de sustancias suficientemente motivado el proceso de tratamiento y rehabilitación debe concebirse en fases que en su conjunto demoran. Los pacientes que logran comprometerse con un modelo de tratamiento estructurado y se mantienen en el largo plazo tienen un mayor porcentaje de éxito (19).
Tratamiento de la dependenciaUn buen programa deberá considerar sesiones periódicas frecuentes de apoyo las primeras semanas, período en que los síntomas de privación son más intensos. Idealmente se debe entregar técnicas de manejo de tipo cognitivo conductual. La abstinencia será mayor si se utiliza medicamentos para tratar los síntomas de privación. Se debe estar atento a la aparición de síntomas anímicos o ansiosos para prescribir fármacos de apoyo cuando sea necesario.
Finalmente, es útil realizar un seguimiento de 8 meses a 1 año con controles periódicos destinados a reforzar la conciencia de mantener el logro de la abstinencia así como darle énfasis a las técnicas cognitivo conductuales destinadas a la prevención de recaídas.
Los programas que se realizan en el marco de terapias grupales de orientación cognitivo conductual más fármacos serían el tipo de trata-miento más exitoso en el largo plazo.
a) Tratamientos ConductualesSe han realizado estudios sobre variadas intervenciones como aversivas, consejería, saciedad, hipnosis y acupuntura. No hay evidencia de un efecto a largo plazo.
Terapias grupales que ayudan a reconocer recaídas, entrenamiento en destrezas de manejo, resolución de problemas, apoyo y responsabilidad de cumplir con el grupo parecen tener más éxito.
I. Entrevista motivacionalEl proceso motivacional por el cual una persona decide iniciar el cambio de conducta de fumar a no fumar es muy complejo, contemplando elementos cognitivos, emocionales y eventos vitales entre otros muchos. Lo que a continuación describiré es “una y no la única” forma de apoyar el proceso de motivación de los pacientes que acuden a nosotros por ayuda sin estar totalmente motivados.
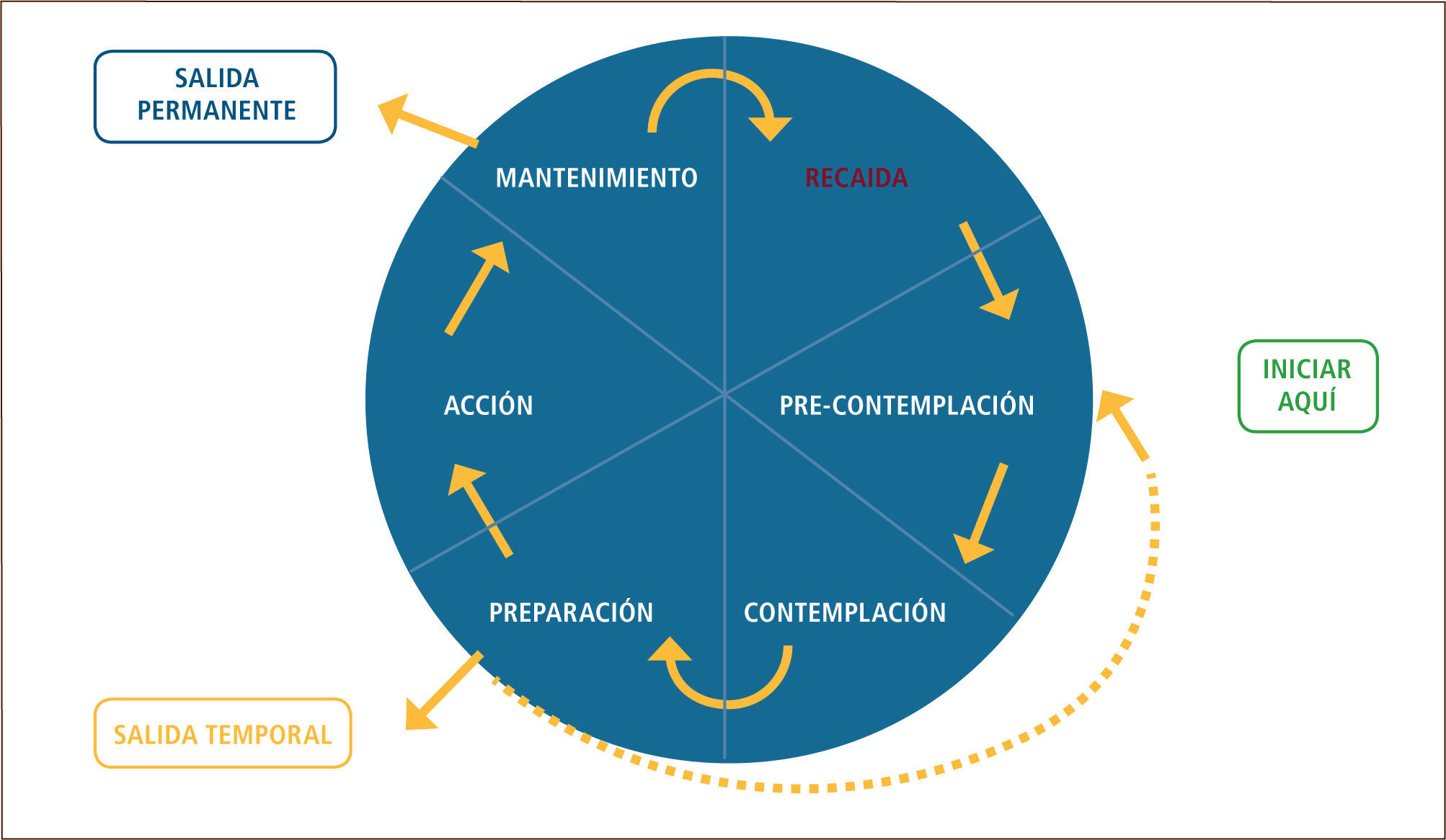
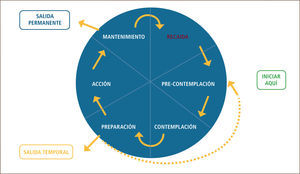
Vale recordar que según Prochaska y DiClemente existen diferentes etapas en este proceso de cambio a saber:
- a)
Precontemplativa: no contemplan el cambio pues no ven un problema por que cambiar ej: “no están ni preocupados”.
- b)
Contemplativa: contemplan la necesidad del cambio ej: “debería dejar de tomar...” pero no hacen nada hasta que hay un estímulo o persona que los motiva o presiona (hijos que presionan en dejar de beber, señora que amenaza con separarse, resultado de un examen médico, etc.).
- c)
Determinación: se proponen firmemente el cambio ej: “ya, voy a dejar de tomar...”.
- d)
Acción: toman acciones específicas e inician el cambio ej: botan los tragos, inician una detoxificación, etc.
- e)
Mantención: el cambio inicial ya se produjo y se encuentran manteniendo la conducta.
Ver Figura 3 de Modelo Prochaska & Di Clemente
Nuestra estrategia de motivación se enfocara en forma diferente dependiendo de la etapa en que se encuentre el paciente.
Así en los en “precontemplación” no será recomendable utilizar técnicas de confrontación con alguien que “no ve ningún problema y solo es traído ante nosotros”. Aquí resulta importante asegurar una mantención del contacto con el paciente, tratar en forma preocupada y empática al paciente.
A veces eventos vitales (y la interpretación de ellos por el paciente) inician la motivación al cambio, o también la “maduración” (ya no era para mi seguir tomando...) o coerción por parte de un empleador. Lo motivante no es la situación solamente sino la importancia que el paciente le asigna a la situación. A estos pacientes conviene invitar a considerar dejar de tomar o a revisar el tema en un tiempo más, a no ser que por la gravedad de su patología no deba esperarse más tiempo y en ese caso conviene intervenir con familiares y un equipo con experiencia.
Para poder motivar a pacientes que aun no lo están totalmente resulta importante considerar los siguientes principios:
i. Expresar empatíaLa aceptación del paciente facilita el cambio, para lo cual se debe “escuchar reflexivamente” asegurando al paciente que su ambivalencia (en torno a dejar o no de beber) es normal y que luego el podrá resolverla.
ii. Desarrollar las discrepanciasQue el paciente se de cuenta de las consecuencias es muy importante, y para ello se puede mostrar (no confrontacionalmente) la discrepancia entre la conducta actual de fumar y las metas importantes para el paciente (ej: vida sana, longevidad, etc).
iii. Evite las “Discusiones-Argumentaciones”Estas son contraproducentes, siendo la aparición de resistencia una buena señal de cambiar de estrategia (si, pero...). Etiquetar al paciente resulta innecesario (fumador empedernido, adicto extremo, etc.) y recuerde que “defenderse crea defensas”.
iv. Rodar con la Resistencia.Las percepciones del paciente pueden cambiarse, para lo cual más que imponer una visión al paciente “se invitan” nuevas perspectivas al análisis con el paciente. A veces “rodar” con la resistencia puesta por el paciente lo moviliza a buscar sus propias soluciones. Ej: “bueno, está bien, si nada de esto le parece bien, ¿qué alternativa ve Ud.?, a ver si la podemos implementar”.
II. Prevención de recaídasDiferentes estudios dan cuenta de la forma en que se ha enfrentado el problema de la dependencia, algunos de los cuales provienen de la perspectiva Cognitivo Conductual. Se ha visto que las técnicas de esta corriente son efectivas en el tratamiento de dependencias, con el supuesto que las personas son capaces de hacerse responsables de su propio cambio conductual, aprendiendo habilidades que los capacitan para reconocer y enfrentar situaciones de riesgo posterior.
Algunas de estas técnicas serán descritas con más detalle a continuación.
1. Prevención de Recaídas, una aproximación práctica:Central a este modelo está el supuesto subyacente que las conductas adictivas consisten de un sobreentrenamiento en patrones de hábitos maladaptativos usualmente seguidos de estrategias de enfrentamiento también maladaptativas como parte de un ciclo adictivo. Podríamos resumir esta aproximación como un programa de desarrollo de autocontrol y autoeficacia, que combina destrezas de entrenamiento conductual con intervenciones cognitivas y procedimientos de cambio de estilo de vida.
La prevención de recaídas está dirigida a la fase de mantención y también para llevar de vuelta a un paciente a la abstinencia después de una recaída. La prevención de recaídas está orientada a facilitar este proceso, dando una dirección clara a las intervenciones terapéuticas.
2. Caída v/s RecaídaUna “caída” no es igual a una “recaída”, se puede definir “caída” como: “el retorno puntual y transitorio al consumo de la sustancia de la que se está abstinente”. La caída puede ser trabajada de manera de retomar la abstinencia, lo cual se dificulta en el caso de una recaída, donde se vuelve “al nivel previo de consumo de la sustancia”.
3. Objetivos de la prevención de recaídas4. Situaciones de alto riesgo (SAR)Un primer obstáculo que se presenta en la mantención de la abstinencia, es el enfrentamiento de las SAR. Estas se definen como aquellas situaciones que amenazan el sentido de autocontrol (autoeficacia) y aumentan el riesgo de una recaída. Aunque estas situaciones pueden ser específicas para cada persona, estas se agrupan en :
Personas: con quiénes toman, le piden o convidan alcohol, si se juntan con ellos beben, si discuten con ellos beben.
Lugares: dónde beben, compran alcohol, esconden el alcohol o tienen asociados con beber (salita, baño, oficina, etc.).
Situaciones: generales como asados, matrimonios, reuniones de negocios, estar con pena, rabia o frustración, ver un aviso de alcohol en televisión, etc.
Finalmente, cabe recordar que estas enfermedades -al igual que la diabetes y la hipertensión- son enfermedades crónicas, recidivantes, con recaídas frecuentes y recuperaciones posteriores antes de lograr una estabilidad y mejoría del cuadro. Por este motivo no debe descorazonarnos el que un paciente recaiga, pero si es una oportunidad para un cambio de estrategia o incluso derivación a un equipo o especialista que esté disponible en el lugar de trabajo.
CocaínaEfectos de la cocaínaEl efecto agudo más llamativo de la cocaína es la euforia, con mayor sentimiento de energía, agudeza mental, mayor conciencia sensorial (sexual, auditiva, táctil y visual), disminución del apetito, mayor ansiedad y desconfianza. La cocaína disminuye la necesidad de dormir, permite posponer el cansancio, aumenta la confianza personal y el egocentrismo, y produce signos físicos de una descarga simpática generalizada. Estos efectos son los producidos por la acción de una dosis moderada de cocaína CLH.
A través de una inhibición de recaptación de epinefrina, la cocaína produce un cambio de la irrigación sanguínea de la piel y vísceras hacia la musculatura esquelética. Suben también los niveles de oxígeno y las concentraciones de azúcar en la sangre, explicando esto el aumento del metabolismo, de inquietud y cambio de la psicomotricidad. Una vez que desaparecen los efectos de la cocaína, el cuerpo retorna a su estado normal, pero luego de esta intoxicación los reservorios de los transmisores y hormonas pueden estar repletados (Tabla L).
Consecuencias tóxicas del uso crónico de altas dosis de estimulantes
| PATRÓN DE USO | CONSECUENCIAS TÓXICAS |
|---|---|
| DOSIS ALTAS | Bloqueo conducción cardiaca Irritabilidad ventricular Crisis Hipertensiva Crisis de Hipertermia Convulsiones y anoxia |
| ESCALADA DE DOSIS | Hiperpirexia Hipertensión Bloqueo AV |
| CRISIS DE INGESTIÓN | Extenuación física con alteración del juicio e insight Desarrollo de ideación psicótica Agotamiento de neurotransmisores Violencia potencial Destrucción neuronal Conductas de alto riesgo (ej: accidentes de tránsito, promiscuidad sexual, compartir jeringas) |
| CONSUMO CRÓNICO | Depleción a largo plazo de neurotransmisores Destrucción neuronal Daño Cerebrovascular Psicosis |
(Extraido y adaptado de Gawin FH, Ellinwood EH, Cocaine and otherstinulants. N Engl J Med 1988 ;318 :1173 y Ellinwood EH, Lee TH. Dose and Time dependenteffects of stimulants. NIDA Res Monogr 1989 ;94 :323-349).
La presentación de manifestaciones clínicas de abuso de cocaína pueden variar en forma importante y pueden ser fatales.
Aspectos psiquiátricos del consumo de cocaínaEl consumo prolongado de este estimulante puede producir un sinnúmero de patologías psiquiátricas que exceden el fin de este capítulo y que obligan a una derivación eficiente y muy precoz a un equipo especializado especializado en adicciones para ofrecer un tratamiento integral y a largo plazo, requisitos fundamentales para lograr éxito en el tratamiento:
- a)
Síndrome de privación de cocaína
- b)
Trastorno del ánimo
- c)
Déficit Atencional
- d)
Trastorno de Personalidad
- e)
Psicosis asociada a cocaína
- f)
Ansiedad por cocaína
- g)
Trastornos alimentarios
- h)
Alteraciones cognitivas
La presentación de manifestaciones clínicas de abuso de cocaína puede variar en forma importante, generando dificultades en el diagnóstico. Así los pacientes se pueden presentar con desnutrición, cansancio, síntomas neurológicos variables (cefaleas, convulsiones, sincopes, trastornos isquémicos agudos), síntomas psiquiátricos (alteraciones mentales varios, intentos de suicidio), cardiovasculares, dermatológicos, pulmonares y otorrinolaringológicos, pero en que si bien el consumo de la cocaína puede ser el factor causal más importante, no ser el motivo de consulta o pedida de ayuda.
Se han descrito varios síndromes agudos de intoxicación por cocaína que potencialmente pueden ser fatales, uno de aparición abrupta de síntomas seguido de muerte en pocos minutos. Otros asociados a la aparición de un delirium excitado y florida sintomatología psiquiátrica, y un tercero (tipo síndrome neuroléptico maligno) con hipertermia, rigidez y deshidratación seguida de muerte (16).
El diagnóstico de problemas derivados del uso de la cocaína y la dependencia de cocaína es un poco más esquivo, a no ser que se haga una inspección otorrinolaringológica que puede mostrar signos de irritación hasta cavidades en el tabique o septum nasal de importancia.
Dada la influencia que tiene en el área cardiovasculares importante consultar por consumo en particular a paciente hombres en edad media que consultan por AVE, pre infartos o alteraciones del ritmo y presión arterial. La negación y ocultamiento en general es mayor que con otras sustancias que generalmente acompañan su consumo como el alcohol, por diversas razones y por ende se debe hacer una pesquisa dirigida explicando la importancia que tiene saber de ese consumo para el tratamiento que haya que instaurar.
No existen a la fecha instrumentos de gran utilidad para un diagnóstico precoz, pero es dable considerar que en general el consumo aislado de cocaína es poco frecuente y en su mayoría lo hacen en conjunto con alcohol, lo cual produce una mezcla de “coca-etileno” que sería más placentera que el alcohol y cocaína por separado.
Por las características del consumo, están los pacientes que usan cocaína para combatir los efectos del alcohol y poder seguir tomando o recuperar alerta. Los pacientes lo refieren como “unos toques para seguir tomando”, o los que usan el alcohol para producir relajación muscular frente un consumo importante, pues los efectos de la estimulación de la sustancia nigra por la dopamina aumentada por la cocaína, generan un aumento del tono postural y rigidez muscular. A esto último los pacientes lo refieren como “tomar para no estar tan duros con la cocaína. De fundamental importancia en estos casos reviste el uso de tests de detección en orina o sangre, dado el nivel de subreporte, ocultamiento y franca mentira que los pacientes pueden llegar a mostrar para evitar ser descubiertos y sufrir los costos personales, laborales o familiares. Por este motivo las empresas realizan testeos seriados al azar para pesquisar pacientes consumidores en riesgo o con franca dependencia.
En la siguiente tabla se muestran los tests de drogas y los rangos de detección que ofrecen luego de un episodio de consumo.
El tratamiento de la dependencia de cocaína va a requerir un trabajo multiprofesional y a largo plazo, pues frecuentemente se asocian a otras patologías de salud mental, a problemas familiares y sociales de importancia, para lo cual se sugiere derivarlo a una unidad especializada.
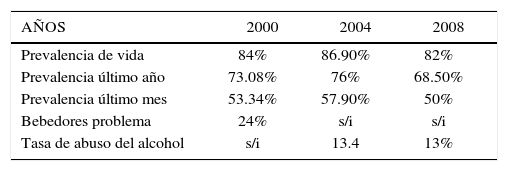
TabacoEpidemiologíaLa OMS considera que en el mundo cerca de 1.100 millones de personas son fumadoras, siendo mayor el porcentaje de hombres 47%, que el de mujeres 12%. En el mundo, un 29% de la población fuma, mientras que en las américas el promedio bordea el 30%; en Chile el promedio es de un 42,5%.
En Chile más de la mitad de las defunciones anuales se producen por causas relacionadas con el tabaco y en más de un 7% de éstas, la causa fue directamente atribuible al tabaquismo. Los fumadores usan un 50% más de los servicios médicos que los no fumadores, aumentando los costos de la salud tanto para el Gobierno, Isapres y el mismo individuo.
El consumo de tabaco ha causado un aumento considerable de las muertes por cáncer de pulmón, en especial entre mujeres en las últimas décadas.
Un 40 - 50% de los chilenos fuma, habiendo aumentado en forma proporcional el número de mujeres que fuman, y de éstos una gran mayoría lo hace con dependencia. Además, solo un porcentaje de entre un 10 -15% se declara como ex fumador.
El consumo de tabaco ha causado un aumento considerable en la mortalidad por cáncer de pulmón en Chile entre las décadas de los 60 y 80. Lo que más preocupa es el aumento en la tasa de mortalidad por cáncer de pulmón entre las mujeres en comparación con los hombres.
Un 90% de los fumadores intenta dejar cada año sin ayuda y de ellos un 33% deja 1-2 días, mientras que solo un 3 -5% dura un año.
El diagnóstico de dependencia de nicotina se establece de acuerdo a los criterios del Manual Diagnóstico y Estadístico de la Asociación Psiquiátrica Americana (19), sin embargo en la práctica clínica se han utilizado escalas destinadas a discriminar la dependencia entre los consumidores de tabaco. Particularmente difundida y útil por su fiabilidad y simplicidad ha resultado el Cuestionario de Dependencia de Nicotina de Fagerström C. (21). En este se da puntaje a una serie de ocho preguntas simples, considerándose dependiente todo sujeto que sume seis o más puntos (Tabla M).
Test de fagerstrom
| 1. ¿Cuántos cigarrillos fuma usted al día? | |
| - Menos de 15 | 0 |
| - De 15 a 25 | 1 |
| - Más de 25 | 2 |
| 2. ¿Cuán pronto, después de levantarse, fuma usted su primer cigarrillo? | |
| - Antes de media hora | 1 |
| - Más tarde | 0 |
| 3. ¿Aspira usted el humo? | |
| - Nunca | 0 |
| - A veces | 1 |
| - Siempre | 2 |
| 4. ¿Qué marca de cigarrillos fuma?, ¿cuál es la tasa de nicotina de sus cigarrillos? | |
| - Menos de 0,8 mgrs. | 0 |
| - 0,8 1,5 mgr. | 1 |
| - Mayor a 1,5 mgr. | 2 |
| 5. ¿El intervalo entre un cigarrillo y otro es menor en la mañana que en la tarde? | |
| - Si | 1 |
| - No | 0 |
| 6. ¿Cuál es el cigarrillo que usted considera más importante? | |
| - El primero | 1 |
| - Otro | 0 |
| 7. ¿Usted fuma incluso cuando una enfermedad lo obliga a quedarse en cama? | |
| - Si | 1 |
| - No | 0 |
| 8. ¿Es difícil para usted no poder fumar en lugares donde está prohibido? | |
| - Si | 1 |
| - No | 0 |
| PUNTAJE FAGERSTRÖM ______ | |
| I. CÓMO INTERPRETAR SUS RESULTADOS: | |
| 1. Resultados de 7 puntos o más: Indica que se tiene alta dependencia de la nicotina. Si se quisiera dejar de fumar, el médico debe estar capacitado para ayudar con un programa integral específicamente diseñado. | |
| 2. Resultados de 6 o menos: Indica que se tiene una dependencia moderada o baja. Si se desea dejar de fumar, el médico puede diseñar un programa que se dirija hacia los factores sociales y sicológicos así como tratar la cesación de fumar. | |
- A.
Todo médico puede Ayudar básicamente con intervenciones mínimas.
- B.
Los médicos dan útiles consejos Breves.
- C.
Hay un equipo de profesionales certificados que lo ayudaran a Cesar de fumar.
- D.
también podrán Derivar a una Unidad de especializada para dejar de fumar en programas grupales o individuales intensivos.
En torno al enfrentamiento de la dependencia de nicotina cabe desarrollar tres tipos de intervenciones que han demostrado eficacia y que se describen a continuación.
El tratamiento in extenso de la dependencia de Nicotina remito a los lectores a un artículo previo donde analizamos extensivamente las diversas alternativas y metodologías farmacológicas y psicológicas a aplicar, pues no es el objetivo de este artículo.
A. Intervención mínimaExisten diversos métodos investigados para dejar de fumar que muestran distinta efectividad en el corto y largo plazo. Así el “consejo médico” o intervención breve de 30 segundos a unos minutos, durante la consulta habitual demuestra una efectividad a largo plazo, mientras que el “apoyo de consejería” con seguimiento logra una efectividad aun mayor en el largo plazo mientras que la “intervención intensiva individual” logra finalmente un odds ratio mayor que los anteriores con intervenciones de más de 10 minutos por sesión.
El potencial que presentan los profesionales de salud para dar consejos acerca de los diferentes hábitos de vida es inmenso, más aún en los profesionales de atención primaria en salud. Los pacientes esperan preguntas y consejos acerca del cigarrillo, alcohol, hábitos deportivos, peso, etc. Sin embargo, sólo algunos profesionales declaran hacerlo, aún cuando sus pacientes consulten específicamente por problemas de salud relacionados con los hábitos de vida. Esto es sumamente lamentable al considerar el éxito que logran estos profesionales a través de sencillos consejos. Esto se ve agravado por cuanto los profesionales que fuman en general tienden a preguntar por el tabaco pero no a aconsejar que dejen de fumar en la misma forma que un no fumador o un ex fumador. Por ello se hace imperioso que los pacientes dejen de fumar pero cobra aun más relevancia en los médicos que fuman lo dejen también.
En algunos casos de consumo de tabaco, sólo una estrategia de “intervención mínima” puede bastar para lograr una mejoría y basta aplicar las estadísticas existentes para validar el impacto que el medico podría tener solo con esta intervención.
B. Intervención intermedia (consejo breve)El profesional de atención en salud puede basarse en los siguientes aspectos durante su intervención:
- •
Indagar rutinariamente acerca del hábito de fumar.
- •
Informar acerca de los peligros que involucra el fumar (para sí y los otros).
- •
Ayudar a reconocer todos los beneficios del dejar de fumar (físicos y sociales).
- •
Apoyar en el sentido que es posible dejar de fumar.
- •
Educar acerca de la dependencia a la nicotina.
- •
Apoyar la decisión de dejar de fumar “para siempre” y “de golpe”.
Este tipo de intervención, que es principalmente de tipo educativa-motivadora, no implica mayores recursos, conocimientos y capacitación. Es necesario que los profesionales de atención primaria tengan un buen conocimiento acerca de los peligros que involucra fumar y los beneficios de abandonar el hábito. La información que se entrega es verbal, aunque podría apoyarse en folletos propios de prevención primaria.
C. Intervención en CesaciónEn algunos casos la intervención del médico general no basta para dejar de fumar. Algunas personas aceptan los consejos y están motivados, pero encuentran que es difícil o lo han intentado previamente sin lograr éxito, y necesitan un apoyo mayor. Este tipo de estrategia requerirá la implementación de mayores recursos, humanos y económicos, y también requerirá entrenamiento y capacitación (educación y manejo de técnicas específicas de cesación).
Esta intervención entrega los elementos básicos para lograr una estrategia para dejar de fumar, y es acompañada por una técnica específica, ya sea con los chicles o parches de nicotina o fármacos. El profesional de salud debe ayudar a establecer el proceso básico para dejar de fumar:
- •
Diagnóstico de la dependencia de nicotina.
- •
Establecimiento del día de inicio.
- •
Insistencia en el abandono total y no gradual.
- •
Prescripción y explicación del uso de la técnica de tratamiento (parche), u otros fármacos (bupropion, vareniclina).
- •
Planificación del tratamiento.
- •
Apoyo posterior y seguimiento.
Para este nivel de intervención, los profesionales deben contar con conocimientos acerca de la naturaleza del fumar y las características del proceso de cesación. En este nivel es aconsejable algún tipo de capacitación, teórica y práctica (videos, observación de experiencia clínica, breve taller de trabajo). Se requerirá sesiones adicionales de apoyo para reforzar la abstinencia, así como para supervisar la utilización adecuada de los métodos de reemplazo de nicotina y otros fármacos.
Esta es la intervención central del programa “No Fumo Más” desarrollado y lanzado en CLC este año 2013.
D. Intervención Integral Intensiva (Unidad especializada)Una intervención más intensiva, con el apoyo de técnicas de tratamiento y técnicas cognitivo-conductuales, como tal, requiere de una preparación y capacitación especial de una unidad especializada que deriva finalmente en un tratamiento que puede realizarse individualmente, en grupos o en forma hospitalizada.
Estas intervenciones son efectuadas en nuestra institución por la Unidad de Adicciones y Tabaco en donde los criterios de derivación dentro del programa “No Fumo Más” son los siguientes:
Cuándo derivar a una Unidad especializada- -
Cuando el paciente desea dejar de fumar con una Intervención Intensiva especializada.
- -
Cuando el paciente ha tenido recaídas múltiples o lo ha intentado varias veces con su médico tratante y ha fallado.
- -
Cuando en el cuestionario General Health Questionaire Goldberg tiene un puntaje de cuatro o más.
- -
Cuando el paciente ha tenido depresiones anteriores, o cuadros psiquiátricos o antecedentes familiares de depresión, crisis de pánico o cualquier problema de salud mental.
- -
Cuando está tomando psicotrópicos que requieren una supervisión y manejo especializado.
- -
Grandes fumadores de 20 o más cigarrillos (alto riesgo) o fumadores de larga data.
- -
Cuando el paciente usa o abusa de sustancias como alcohol, marihuana, cocaína, etc.
- -
Cuando se requiere de un programa grupal con seguimiento a largo plazo.
Un buen programa deberá considerar sesiones periódicas frecuentes de apoyo las primeras semanas, período en que los síntomas de privación son más intensos. Idealmente se debe entregar técnicas de manejo de tipo cognitivo conductual. La abstinencia será mayor si se utiliza vareniclina, bupropión o nicotina de reemplazo, incluso mejor si se combinan. Se debe estar atento a la aparición de síntomas anímicos o ansiosos para prescribir fármacos de apoyo cuando sea necesario.
Finalmente, es útil realizar un seguimiento de 6 meses a 1 año con controles aislados destinados a reforzar la conciencia de mantener el logro de la abstinencia así como darle énfasis a las técnicas cognitivo conductuales destinadas a la prevención de recaídas.
Para terminar y en apoyo a lo planteado en este artículo cabe acotar un cálculo de impacto de las intervenciones mínimas que vale la pena recordar:
Figura 4 La Influencia real que Ud. tiene
El autor declara no tener conflictos de interés, con relación a este artículo.