En los últimos años han cobrado relevancia las hernioplastias por vía laparoscópica. El propósito de este trabajo fue mostrar la experiencia inicial en su tratamiento.
Métodos y materialesSe llevó a cabo un estudio descriptivo prospectivo de los pacientes tratados mediante hernioplastias inguinales por vía laparoscópica en la Clínica Gestión Salud IPS de la ciudad de Cartagena, entre junio de 2010 y mayo de 2014.
ResultadosSe practicaron un total de 412 hernioplastias en 324 pacientes. El promedio del puntaje en la Escala Visual Análoga (EVA) a los 7 días de la cirugía fue de 5.8 (2-9), y a los 30 días del posoperatorio fue en promedio de 2 (0-8). El mayor dolor posoperatorio, requerimiento de analgesia y retorno a la actividad habitual se relacionaron con el número de grapas espiroideas empleadas, ocurrencia de complicaciones, mayor índice de masa corporal, antecedente de recidiva, sexo masculino y minoría de edad de los pacientes. El porcentaje de recidiva de la presente serie fue de 1.5%, con un promedio de seguimiento de 26 meses (14-61).
ConclusionesLas hernioplastias inguinales por vía laparoscópica presentan una curva de aprendizaje corta en cirujanos experimentados, con bajas tasas de morbilidad y recidivas, pero que no desaparecen nunca (ni después de alcanzar los 100 casos). La posibilidad de una lesión visceral siempre está presente, sobre todo, con el abordaje TAPP. El dolor posoperatorio, la necesidad de analgesia y la reincorporación a la actividad habitual se relacionan con la intensidad de la fijación (número de grapas espiroideas).
Inguinal hernias are the most frequent pathologies a surgeon must know how to treat. Lately, their management with techniques using surgical mesh has become increasingly relevant, especially when repaired is done via laparoscopy. The purpose of this study is to show our initial experience in the laparoscopic treatment of inguinal hernias.
Material and methodsA prospective descriptive study was carried out with all the patients submitted to laparoscopic inguinal repair at Gestion Salud Clinic in Cartagena, between June 2010 and May 2014. Special interest was drawn upon the impact of learning curve on the ocurrence of complication and the relationship between the number of tackers used with level of pain, analgesia requirement and time to return to habitual activities.
ResultsA total of 412 inguinal repairs were performed in 324 patients. The average visual analog score (VAS) score at the seventh postoperative day was 5.8 (2-9) and 2 (0-8) at the thirtieth. The most painful postoperative score with more analgesic requirement and latest return to habitual activities was associated with the number of spiral staples used, the occurrence of complications, bigger body mass index, history of hernia recurrence, male sex and the younger the patient was. Hernia recurrence percentage of this series was 1.5%, with an average follow up of 26 months (14-61).
ConclusionsLaparoscopic inguinal repair has a short learning curve in surgeons accustomed to laparoscopic techniques, it offers low index of complications and recurrence that never disappears, even above 100 cases. The possibility of visceral damage is always present, becoming more frequent in TAPP approach. In our experience, postoperative pain, analgesia requirement and the return to normal activities were related to fixation intensity (number of staples used).
Las hernias de la pared abdominal son la dolencia a que con más frecuencia se ve enfrentado el cirujano general1. La complejidad anatómica de la región inguinal y los malos resultados iniciales llevaron al desarrollo de una gran cantidad de técnicas quirúrgicas con el fin de disminuir las recidivas2. Fue entonces cuando cada cirujano practicaba la «modificación de las modificaciones», añadiendo complejidad al tratamiento de la dolencia herniaria inguinal. Una vez se lograban porcentajes «aceptables» de recidivas, los esfuerzos se encaminaron a desarrollar una técnica que ofreciera además poco dolor y reincorporación precoz a las actividades habituales3. De ahí que las técnicas «sin tensión» se posicionaran rápidamente como las preferidas por muchos cirujanos en el mundo4,5. En los últimos años son cada vez más los grupos quirúrgicos que practican las hernioplastias inguinales por vía laparoscópica, y se han reportado resultados similares a los obtenidos a otras técnicas sin tensión por vía abierta6. El propósito del presente estudio es mostrar nuestra experiencia en el tratamiento de las hernias inguinales abordadas por vía laparoscópica desde el caso 1, con el fin de objetivar el impacto de la curva de aprendizaje y de las modificaciones técnicas en el resultado final de los pacientes.
Pacientes y métodosSe llevó a cabo un estudio descriptivo prospectivo de los pacientes intervenidos mediante hernioplastias inguinales por vía laparoscópica en la Clínica Gestión Salud IPS de la ciudad de Cartagena, entre junio de 2010 y mayo de 2014.
Se incluyó a todos los pacientes con hernias inguinales sintomáticas, primarias o recidivadas, con una edad mayor de 15 años, a los que su empresa aseguradora de salud les autorizó el procedimiento por vía laparoscópica. Se excluyó a pacientes con elevado riesgo anestésico, comorbilidades no controladas, hernias inguinoescrotales gigantes incarceradas, múltiples cirugías en abdomen inferior y también a aquellos que no firmaron el consentimiento.
Todos los procedimientos fueron realizados por dos cirujanos generales con experiencia en más de 1500 procedimientos laparoscópicos de otro tipo. Solo habían realizado previamente siete hernioplastias inguinales por laparoscopia con abordaje transabdominal preperitoneal (TAPP), con la tutoría de un cirujano experto en el área.
Se ingresó a los pacientes el mismo día de la cirugía, con un ayuno mínimo de 6 h. Se llevó a cabo profilaxis antibiótica con cefazolina (1 g intravenoso 30-45 min antes de la cirugía7). No practicamos profilaxis antitrombótica ni rasurado abdominal. Se les ordenaba miccionar antes de pasar a la sala de operaciones.
Técnica quirúrgicaLos pacientes fueron acostados en decúbito supino con fijación de los brazos al tronco, con inclinación de la mesa del lado cefálico unos 20° y en forma lateral del lado contrario de la hernia, lugar donde se colocaba el cirujano y su ayudante.
Se practicó anestesia general intravenosa con intubación orotraqueal, y al finalizar la cirugía les infiltramos los sitios de los puertos con clorhidrato de bupivacaína al 0.5%.
Se practicaron dos técnicas de abordaje: la TAPP y la técnica totalmente extraperitoneal (TEP). Generalmente, se eligió el abordaje TEP en los pacientes delgados, con hernias pequeñas bilaterales y sin hernias umbilicales.
Para la realización de la técnica TAPP se practicó neumoperitoneo con técnica abierta intraumbilical con trocar de 10mm. Se colocaron trocares de 5mm por encima o por debajo de la línea transversa umbilical, según el lado de la hernia.
Cuando se practicó la técnica TEP se realizó una incisión subumbilical y neumodisección con lente de 30°. Se colocaron dos trocares adicionales de 5mm en línea media infraumbilical. No empleamos balón para la creación del espacio preperitoneal.
En los procedimientos siempre participaron dos cirujanos. Solo se utilizó energía monopolar.
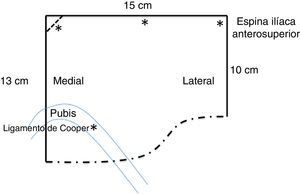
En la técnica TAPP, la apertura peritoneal se llevó a cabo de lateral a medial, empezando a la altura de la espina ilíaca anterosuperior, pasando unos 3cm por encima de la hernia y llegando al ligamento umbilical medial, el cual se respetó.
Como puntos anatómicos iniciales claves tuvimos en cuenta la identificación de los vasos epigástricos inferiores, el pubis y el ligamento de Cooper. Siempre tratamos de realizar una disección amplia del espacio preperitoneal, para lo que tratamos de obtener los siguientes márgenes: lateral, unos 2cm de la espina ilíaca anterosuperior; medial, hasta el inicio del ligamento de Cooper contralateral; craneal, unos 7cm por encima del pubis y caudal, unos 3cm por debajo del ligamento de Cooper.
Este espacio tenía que quedar libre de tejido graso o de adherencias laxas que impidieran el buen posicionamiento de la malla. Cuando se identificaron los lipomas, estos fueron disecados y retraídos. Los sacos herniarios directos grandes fueron invertidos y fijados al ligamento de Cooper con grapas espiroideas. Siempre tratamos de disecar y reducir la totalidad de los sacos herniarios indirectos. En caso de que esto no fuera posible por su gran tamaño, se practicaba una sección de ellos lo más distal posible.
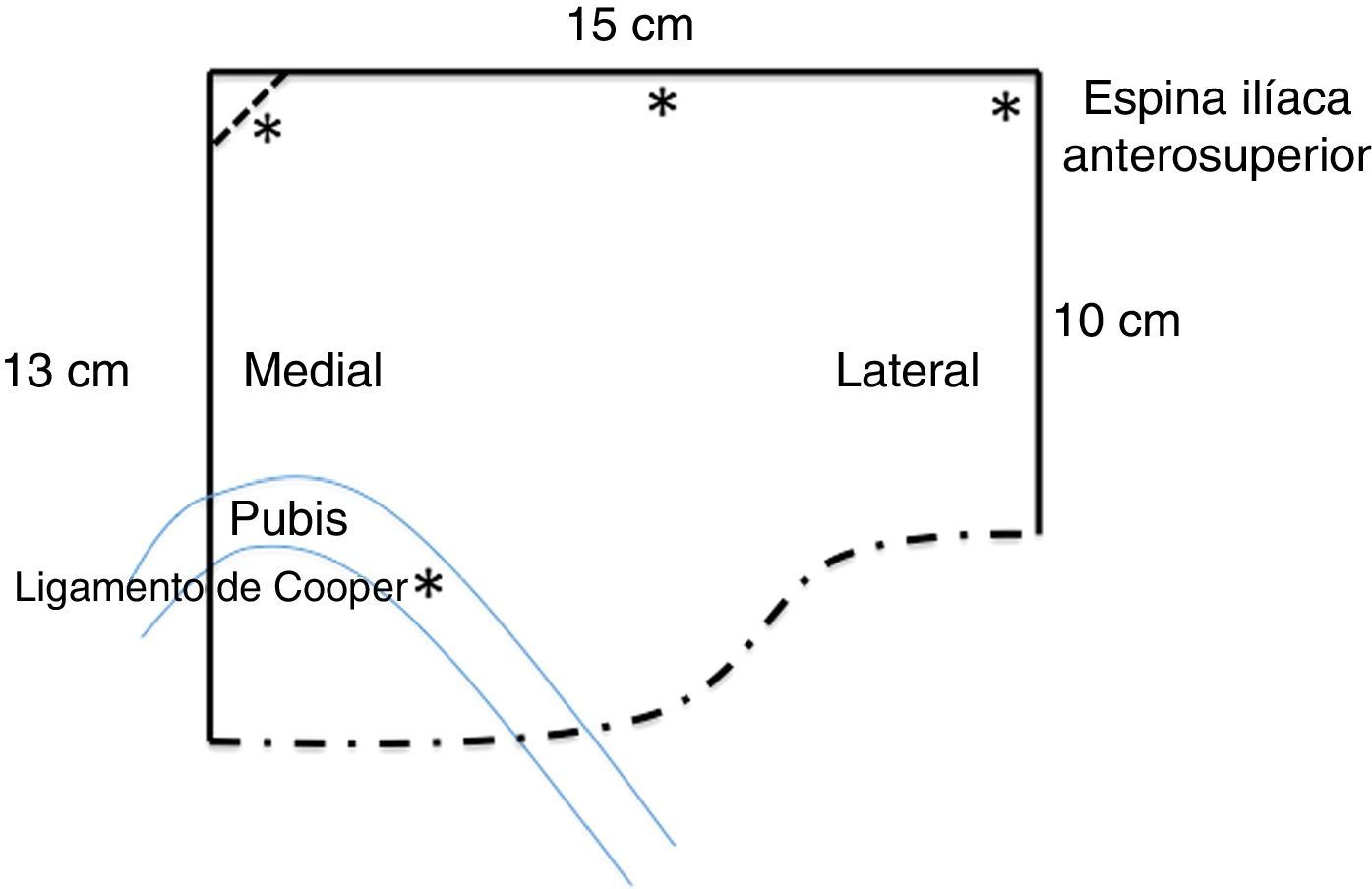
Como material protésico habitual se colocaron mallas de poliéster macroporosas (Parietex®, Covidien, Chicago, EE. UU.) y, en casos seleccionados, mallas de polipropileno de mediana densidad de 15×15cm, que se recortaron según el esquema (fig. 1).
Para la fijación se emplearon, en la mayoría de los casos, grapas espiroideas metálicas (Protack®, Covidien, Chicago, EE. UU.) y en casos seleccionados utilizamos fijación no invasiva con cianocrilato (Histoacril®, B. Braum Surgical S. A. Rubí, España) o no fijamos la malla. La fijación se llevó a cabo en el ligamento de Cooper y en la parte superior de medial a lateral.
SeguimientoLos pacientes fueron manejados de forma ambulatoria. Se les formuló analgesia con acetaminofén (500mm cada 6 h por 5 días) y se llevó a cabo un registro de necesidad de analgesia adicional. Eran valorados por su cirujano a los 7 días de la cirugía, al mes y cada 6 meses. A aquellos pacientes que no asistieron al control alejado se les practicó control telefónico (n=21) (9-5%).
Las variables estudiadas fueron edad, sexo, índice de masa corporal, tipo de hernia (unilateral, bilateral, primaria, recidivada, tamaño), tipo de cirugía (TAPP, TEP), procedimientos asociados, número de grapas espiroideas, tiempo quirúrgico, complicaciones, dolor posoperatorio (escala visual análoga —EVA—, valorada de 0-10 puntos), requerimiento de analgésicos, retorno a la actividad habitual y recidiva.
Se prestó especial interés al impacto de la curva de aprendizaje con la ocurrencia de complicaciones y a la relación entre el número de grapas espiroideas utilizadas y el dolor, requerimiento de analgesia y reincorporación a las actividades habituales (lo anterior porque el número de grapas espiroideas utilizadas varió con el tiempo).
Se definió como complicación un fenómeno que requirió un gesto quirúrgico adicional a la técnica quirúrgica habitual o un manejo médico adicional al acostumbrado o que requirió hospitalización.
Se clasificó como recidiva herniaria a la persistencia o recurrencia de las masas inguinales que aumentan de tamaño con maniobras de Valsalva asociadas o no a dolor. En caso de duda diagnóstica de recidiva, se solicitó ecografía dinámica.
Para la clasificación de las hernias se utilizó la clasificación unificada de Zollinger8.
La información se recopilaba de forma prospectiva en el programa Microsoft Office Excel®.
Análisis estadísticoPara el análisis estadístico los resultados de variables cuantitativas se expresaron como medias y rangos. Las variables cualitativas se expresaron como porcentajes. Para establecer asociación entre el tiempo quirúrgico de las hernioplastias inguinales por laparoscopia, el promedio de días de requerimiento de analgésicos posoperatorios y el promedio de días para retornar a las actividades habituales y las variables de interés, se propuso un modelo de regresión lineal múltiple. Para estimar la asociación entre el porcentaje de requerimiento adicional de analgésicos posoperatorios y las variables de interés, se propuso un modelo de regresión logística multivariado. Se consideró un valor de p<0.05 como significativo o un intervalo de confianza del 95%, cuyo rango no incluyera el 1.
ResultadosDurante el periodo de 4 años del estudio se operó de forma consecutiva y electiva a 324 pacientes; de ellos fueron 296 varones (91.3%) y 28 mujeres (8.7%), con un promedio de edad de 43.6 años (15-81) y un promedio de índice de masa corporal de 28.6kg/m2 (24-51.2) (tabla 1).
Resultados
| 1. Características de los pacientes (núm. y porcentaje) | ||
| Número de pacientes | 324 | 100 |
| Varones | 296 | 91.3 |
| Mujeres | 28 | 8.7 |
| Edad (años) y promedio (rango) | 43.6 | (15-81) |
| Índice de masa corporal (kg/m2) | 28.6 | (24-51.3) |
| Antecedente de hernias recidivadas | 53 | 16.3 |
| Antecedente de hernioplastias por vía anterior | 52 | 16 |
| Antecedente de hernioplastias laparoscópicas | 1 | 0.3 |
| 2. Procedimiento quirúrgico (núm. y porcentaje) | ||
| Total de hernioplastias inguinales operadas | 412 | 100 |
| Hernioplastias bilaterales | 88 | 27 |
| Hernioplastias unilaterales | 236 | 73 |
| a. Procedimientos concomitantes | 53 | 100 |
| Herniorrafias umbilicales | 47 | 88.6 |
| Colecistectomías laparoscópicas | 3 | 5.6 |
| Orquidectomías | 2 | 3.7 |
| Apendicectomías | 1 | 1.8 |
| Hernioplastias inguinales con técnica TAPP | 300 | 92 |
| Hernioplastias inguinales con técnica TEP | 24 | 8 |
| Conversión de TEP A TAPP | 2 | 0.6 |
| Conversión de TAPP a hernioplastias vía anterior | 1 | 0.3 |
| b. Características de la hernias | ||
| Indirectas | 211 | 51.2 |
| Directas | 171 | 41.5 |
| Mixtas | 30 | 7.3 |
| Femorales | 18 | 4.4 |
| Pequeñasa | 169 | 41 |
| Grandesa | 242 | 58.7 |
| Enormesa | 1 | 0.24 |
| c. Tiempo quirúrgico (minutos) | ||
| Unilaterales media (rango) | 39 | (20-120) |
| Bilaterales media (rango) | 53 | (35-100) |
| d. Tipo de malla | ||
| Poliéster | 404 | 98 |
| Polipropileno | 8 | 2 |
| e. Tipo de fijación | ||
| Grapas espiroideasb | 392 | 95 |
| Cianocrilatoc | 8 | 2 |
| Sin fijación | 12 | 3 |
| f. Complicaciones posoperatorias (núm. y porcentaje) | ||
| Perforación intestinal | 2 | 0.6 |
| Inflamación del músculo psoas | 1 | 0.3 |
| Hematoma escrotal | 1 | 0.3 |
| 3. Evolución posoperatoria (núm. y porcentaje) | ||
| Dolor a los 7 días del posoperatorio (EVA) | 5.8 | (2-9) |
| Dolor a los 30 días del posoperatorio (EVA) | 2 | (0-8) |
| Necesidad de analgésicos adicionales | 68 | 21 |
| Promedio de días de ingesta de analgésicos orales (media [rango]) | 6.4 | (3-25) |
| Promedio de días de retorno a actividad habitual (media [rango]) | 16.35 | (10-45) |
| Pacientes en seguimiento en el primer año | 252 | 78 |
| Pacientes en seguimiento en el segundo año | 220 | 68 |
| Promedio de meses de seguimiento (media [rango]) | 26 | (14-61) |
| Porcentaje de recidiva posoperatoria | 6 | 1.5 |
EVA: Escala Visual Análoga; TAPP: transabdominal preperitoneal; TEP: total preperitoneal.
Se operaron un total de 412 hernias, de las cuales eran bilaterales 88 (27%) y unilaterales, 236 (73%). Hubo 53 pacientes con hernias recidivadas. Fueron todas operadas previamente por vía anterior, con excepción de un caso que tenía como cirugía previa herniorrafia inguinal laparoscópica con técnica TAPP practicada un año antes. A 47 pacientes se les practicó concomitantemente herniorrafias umbilicales y a 3, colecistectomías laparoscópicas. También se tuvo que practicar una orquidectomía a 2 pacientes, por hallazgo incidental de criptorquidia, y una apendicectomía a otro paciente, por encontrarse esta involucrada en el saco herniario.
Al 92% de los pacientes se les practicó la técnica TAPP y al 8%, la técnica TEP. No practicamos hernioplastias con técnica intraperitoneal onlay mesh (IPOM, es decir, intraabdominal). Hubo necesidad de convertir 2 pacientes de TEP a TAPP por dificultades técnicas al inicio de la serie. Un paciente se convirtió de TAPP a técnica abierta con colocación de malla por dificultades técnicas y compromiso vesical en un gran saco herniario.
Como hallazgos, el 51.2% fueron hernias indirectas, el 41.5%, directas (18 femorales), y el 7.3%, mixtas. Se realizó diagnóstico intraoperatorio de hernia contralateral en 12 casos (5%), en los que no había sospecha de hernia inguinal preoperatoria, pero se evidenció en la laparoscopia un saco peritoneal que alcanzaba el anillo inguinal interno. El 58.7% se clasificó como hernias grandes, y el 41%, como pequeñas.
El tiempo quirúrgico promedio en las hernioplastias unilaterales fue de 39 min (20-120min), mientras que en las bilaterales fue de 53 min (35-100min). En el abordaje TAPP, el tiempo quirúrgico promedio en las unilaterales fue de 38.5 min (20-120min), y para las TEP fue de 54 min (30-50min).
La malla utilizada fue de poliéster en el 98% de las hernioplastias. Solo en el 2% se utilizaron mallas de polipropileno de mediana densidad.
En cuanto a los sistemas de fijación de la malla, en el 95% de las hernioplastias se utilizaron grapas espiroideas metálicas, y en el 2%, cianocrilato, mientras que en el 3% no hubo fijación. En las 8 hernioplastias en las que se fijó la malla con cianocrilato, en todas el abordaje fue TAPP. De las 11 hernioplastias no fijadas, el abordaje fue TAPP en 7 casos. Ninguna de las hernioplastias fijadas con cianocrilato o no fijadas presentaron recidiva.
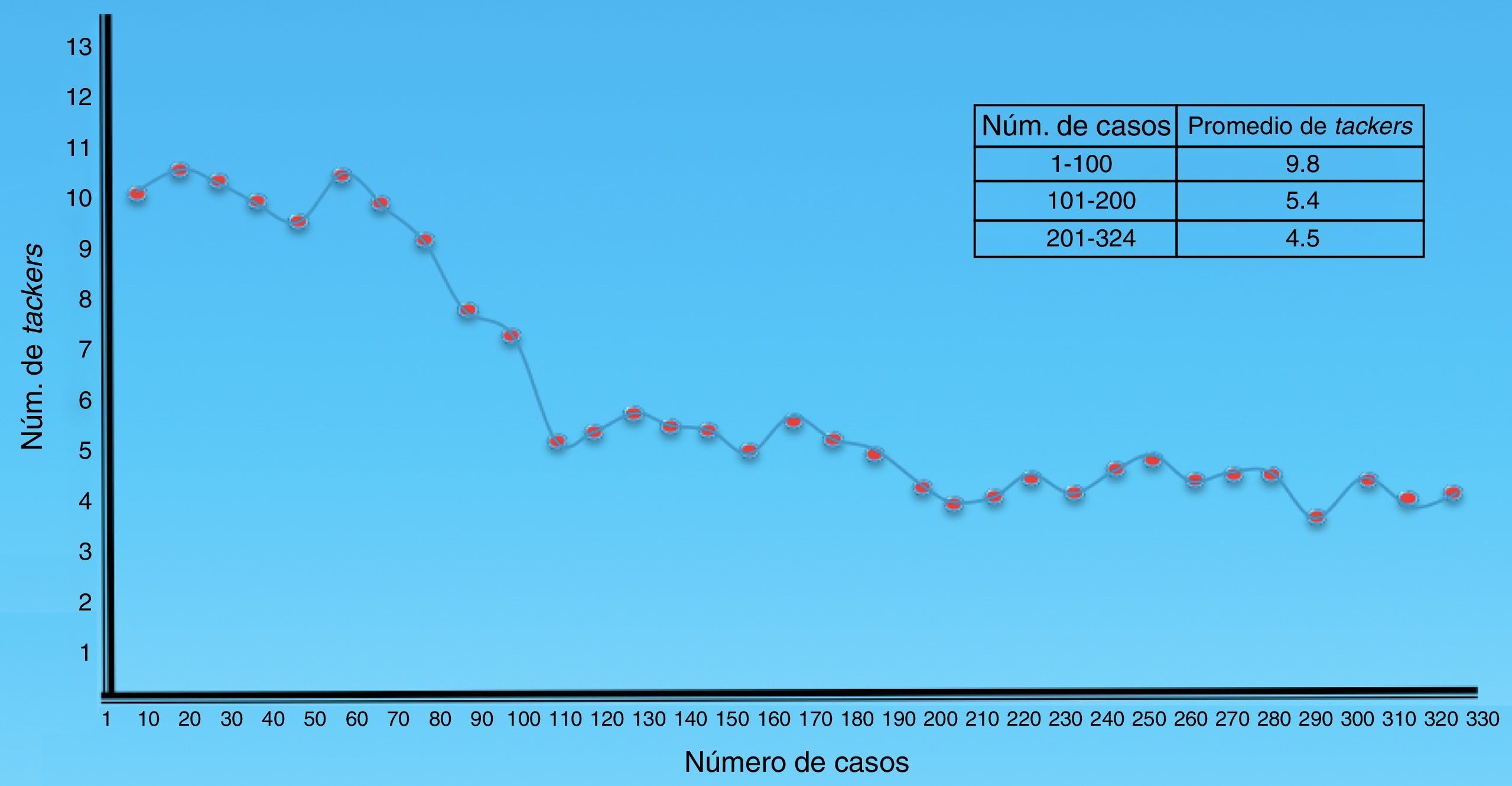
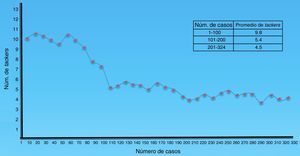
En la figura 2 se muestra la evolución con respecto al número de grapas espiroideas utilizadas a través del tiempo.
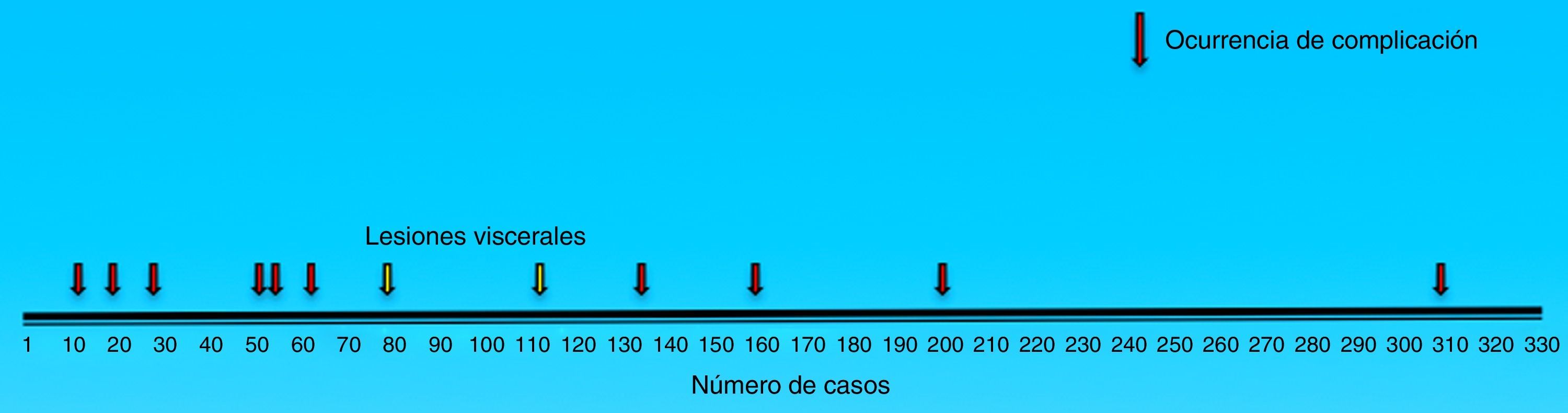
Los hallazgos y complicaciones intraoperatorias se muestran en la tabla 1 y en la figura 3.
Como complicaciones posoperatorias se presentaron 2 perforaciones intestinales, ambas en la técnica TAPP (casos núm. 90 y 126). Una fue reintervenida por dolor intenso por vía laparoscópica a las 4 h de la cirugía inicial (se practicó rafia primaria de intestino delgado); la segunda perforación fue reintervenida mediante laparotomía a las 72 h (se le practicó resección intestinal con anastomosis terminoterminal más drenaje de peritonitis). Un paciente abordado por técnica TAPP presentó inflamación del músculo psoas ipsolateral, diagnosticado clínica y tomográficamente. Dicho paciente requirió hospitalización por 5 días a partir del segundo día posoperatorio. Un paciente presentó un gran hematoma escrotal que requirió drenaje quirúrgico por dolor intenso a los 7 días de la cirugía.
El promedio del puntaje en la EVA a los 7 días de la cirugía fue de 5.8 (2-9 días), y a los 30 días del posoperatorio fue en promedio de 2 (0-8 días).
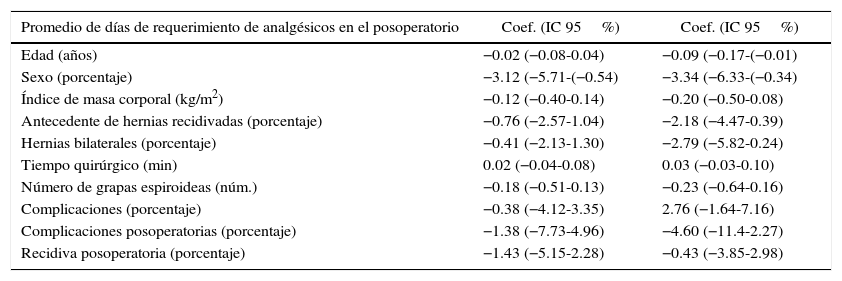
Con respecto al dolor posoperatorio, el 21% de los pacientes requirió analgesia adicional al esquema habitual en dosis y días. El promedio de días de requerimiento de analgesia fue de 6.4 días (3-25).
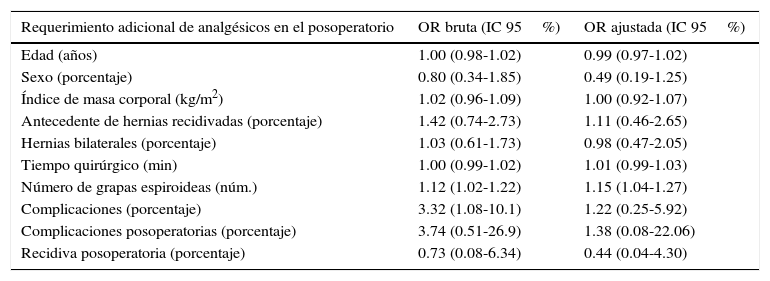
El mayor requerimiento de analgésicos se relacionó con el sexo masculino, un mayor uso de grapa espiroidea y la presencia de complicaciones intra- y posoperatorias (tablas 2 y 3).
Necesidad adicional de analgesia
| Requerimiento adicional de analgésicos en el posoperatorio | OR bruta (IC 95%) | OR ajustada (IC 95%) |
|---|---|---|
| Edad (años) | 1.00 (0.98-1.02) | 0.99 (0.97-1.02) |
| Sexo (porcentaje) | 0.80 (0.34-1.85) | 0.49 (0.19-1.25) |
| Índice de masa corporal (kg/m2) | 1.02 (0.96-1.09) | 1.00 (0.92-1.07) |
| Antecedente de hernias recidivadas (porcentaje) | 1.42 (0.74-2.73) | 1.11 (0.46-2.65) |
| Hernias bilaterales (porcentaje) | 1.03 (0.61-1.73) | 0.98 (0.47-2.05) |
| Tiempo quirúrgico (min) | 1.00 (0.99-1.02) | 1.01 (0.99-1.03) |
| Número de grapas espiroideas (núm.) | 1.12 (1.02-1.22) | 1.15 (1.04-1.27) |
| Complicaciones (porcentaje) | 3.32 (1.08-10.1) | 1.22 (0.25-5.92) |
| Complicaciones posoperatorias (porcentaje) | 3.74 (0.51-26.9) | 1.38 (0.08-22.06) |
| Recidiva posoperatoria (porcentaje) | 0.73 (0.08-6.34) | 0.44 (0.04-4.30) |
Necesidades de analgesia
| Promedio de días de requerimiento de analgésicos en el posoperatorio | Coef. (IC 95%) | Coef. (IC 95%) |
|---|---|---|
| Edad (años) | −0.02 (−0.08-0.04) | −0.09 (−0.17-(−0.01) |
| Sexo (porcentaje) | −3.12 (−5.71-(−0.54) | −3.34 (−6.33-(−0.34) |
| Índice de masa corporal (kg/m2) | −0.12 (−0.40-0.14) | −0.20 (−0.50-0.08) |
| Antecedente de hernias recidivadas (porcentaje) | −0.76 (−2.57-1.04) | −2.18 (−4.47-0.39) |
| Hernias bilaterales (porcentaje) | −0.41 (−2.13-1.30) | −2.79 (−5.82-0.24) |
| Tiempo quirúrgico (min) | 0.02 (−0.04-0.08) | 0.03 (−0.03-0.10) |
| Número de grapas espiroideas (núm.) | −0.18 (−0.51-0.13) | −0.23 (−0.64-0.16) |
| Complicaciones (porcentaje) | −0.38 (−4.12-3.35) | 2.76 (−1.64-7.16) |
| Complicaciones posoperatorias (porcentaje) | −1.38 (−7.73-4.96) | −4.60 (−11.4-2.27) |
| Recidiva posoperatoria (porcentaje) | −1.43 (−5.15-2.28) | −0.43 (−3.85-2.98) |
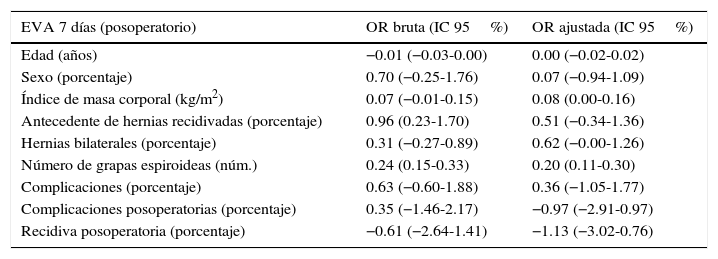
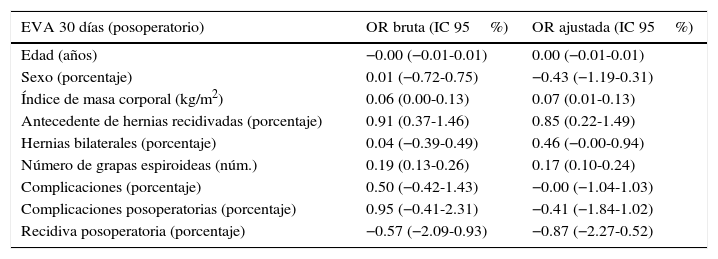
En el análisis estadístico univariado y multivariado los números de grapas espiroideas se relacionaron con un un mayor puntaje en la EVA a los 7 y 30 días, como se muestra en la tabla 4. A su vez, la EVA a los 30 días también se relacionó con un mayor índice de masa corporal y el antecedente de herniorrafia previa (tabla 5).
Dolor a los 7 días del posoperatorio
| EVA 7 días (posoperatorio) | OR bruta (IC 95%) | OR ajustada (IC 95%) |
|---|---|---|
| Edad (años) | −0.01 (−0.03-0.00) | 0.00 (−0.02-0.02) |
| Sexo (porcentaje) | 0.70 (−0.25-1.76) | 0.07 (−0.94-1.09) |
| Índice de masa corporal (kg/m2) | 0.07 (−0.01-0.15) | 0.08 (0.00-0.16) |
| Antecedente de hernias recidivadas (porcentaje) | 0.96 (0.23-1.70) | 0.51 (−0.34-1.36) |
| Hernias bilaterales (porcentaje) | 0.31 (−0.27-0.89) | 0.62 (−0.00-1.26) |
| Número de grapas espiroideas (núm.) | 0.24 (0.15-0.33) | 0.20 (0.11-0.30) |
| Complicaciones (porcentaje) | 0.63 (−0.60-1.88) | 0.36 (−1.05-1.77) |
| Complicaciones posoperatorias (porcentaje) | 0.35 (−1.46-2.17) | −0.97 (−2.91-0.97) |
| Recidiva posoperatoria (porcentaje) | −0.61 (−2.64-1.41) | −1.13 (−3.02-0.76) |
Dolor a los 30 días del posoperatorio
| EVA 30 días (posoperatorio) | OR bruta (IC 95%) | OR ajustada (IC 95%) |
|---|---|---|
| Edad (años) | −0.00 (−0.01-0.01) | 0.00 (−0.01-0.01) |
| Sexo (porcentaje) | 0.01 (−0.72-0.75) | −0.43 (−1.19-0.31) |
| Índice de masa corporal (kg/m2) | 0.06 (0.00-0.13) | 0.07 (0.01-0.13) |
| Antecedente de hernias recidivadas (porcentaje) | 0.91 (0.37-1.46) | 0.85 (0.22-1.49) |
| Hernias bilaterales (porcentaje) | 0.04 (−0.39-0.49) | 0.46 (−0.00-0.94) |
| Número de grapas espiroideas (núm.) | 0.19 (0.13-0.26) | 0.17 (0.10-0.24) |
| Complicaciones (porcentaje) | 0.50 (−0.42-1.43) | −0.00 (−1.04-1.03) |
| Complicaciones posoperatorias (porcentaje) | 0.95 (−0.41-2.31) | −0.41 (−1.84-1.02) |
| Recidiva posoperatoria (porcentaje) | −0.57 (−2.09-0.93) | −0.87 (−2.27-0.52) |
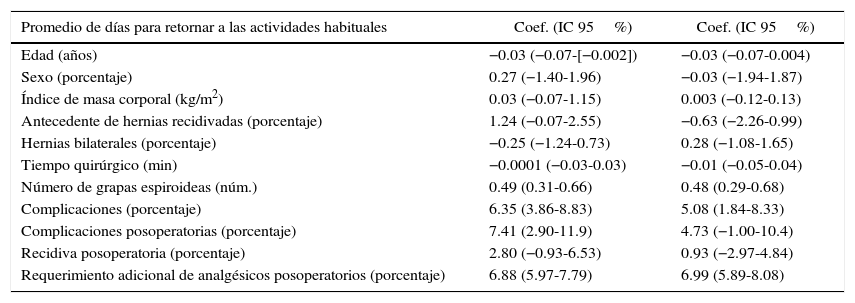
El promedio de días para retornar a sus actividades habituales fue de 16.35 (10-45 días). El atraso en la reincorporación se relacionó con un mayor número de grapas espiroideas empleadas, ocurrencia de complicaciones y requerimiento de analgesia adicional (tabla 6).
Retorno a la actividad habitual
| Promedio de días para retornar a las actividades habituales | Coef. (IC 95%) | Coef. (IC 95%) |
|---|---|---|
| Edad (años) | −0.03 (−0.07-[−0.002]) | −0.03 (−0.07-0.004) |
| Sexo (porcentaje) | 0.27 (−1.40-1.96) | −0.03 (−1.94-1.87) |
| Índice de masa corporal (kg/m2) | 0.03 (−0.07-1.15) | 0.003 (−0.12-0.13) |
| Antecedente de hernias recidivadas (porcentaje) | 1.24 (−0.07-2.55) | −0.63 (−2.26-0.99) |
| Hernias bilaterales (porcentaje) | −0.25 (−1.24-0.73) | 0.28 (−1.08-1.65) |
| Tiempo quirúrgico (min) | −0.0001 (−0.03-0.03) | −0.01 (−0.05-0.04) |
| Número de grapas espiroideas (núm.) | 0.49 (0.31-0.66) | 0.48 (0.29-0.68) |
| Complicaciones (porcentaje) | 6.35 (3.86-8.83) | 5.08 (1.84-8.33) |
| Complicaciones posoperatorias (porcentaje) | 7.41 (2.90-11.9) | 4.73 (−1.00-10.4) |
| Recidiva posoperatoria (porcentaje) | 2.80 (−0.93-6.53) | 0.93 (−2.97-4.84) |
| Requerimiento adicional de analgésicos posoperatorios (porcentaje) | 6.88 (5.97-7.79) | 6.99 (5.89-8.08) |
Se pudo realizar seguimiento al 78% de los pacientes al año y al 68% a los 2 años, con un promedio de seguimiento de 26 meses (14-61).
El porcentaje de recidiva de la presente serie fue del 1.5% a los 2 años de la cirugía. El promedio de tiempo de diagnóstico de la recidiva fue de 5 meses. En la presente serie no se presentó mortalidad.
DiscusiónEn el presente trabajo damos a conocer nuestra experiencia al realizar en forma consecutiva hernioplastias por vía laparoscópica.
En nuestra serie hubo una predominancia de pacientes varones, en la cuarta y quinta décadas de la vida, lo cual está de acuerdo con lo reportado1. A su vez, tuvimos un número importante de pacientes con antecedente de hernias recidivadas y de hernias bilaterales. Esto se debe a que algunas empresas aseguradoras de salud solo autorizan el procedimiento por vía laparoscópica en pacientes con estas características. Sin embargo, las recomendaciones de las guías actuales indican practicar herniorrafias laparoscópicas o endoscópicas en todo paciente adulto con hernia inguinal sintomática uni- o bilateral, primaria o recidivada, hernias en mujeres. Si el cirujano cuenta con experiencia, se emplea el método laparoscópico, de caso contrario se realiza técnica de Liechtenstein, y si va a realizar una técnica con tensión, la preferencia debe ser la técnica de Shouldice1.
El hecho de que a casi la totalidad de los pacientes se les haya practicado técnica TAPP se debió a la preferencia de los cirujanos para practicar esta técnica en pacientes con hernias grandes, recidivadas y con procedimientos asociados como herniorrafias umbilicales. Por otro lado, las empresas administradoras de salud le reconocen a la clínica donde se practicó el estudio un monto único por procedimiento. Por lo anterior, es más eficiente practicar a los pacientes la técnica TAPP, ya que generalmente en la técnica TEP se requiere del uso de un balón que aumentaría los costos del procedimiento9–12. Para la creación del espacio preperitoneal en la técnica TEP de una forma más económica se han descrito balones artesanales y la disección roma con la óptica de laparoscopia13,14; sin embargo, la recomendación de las guías de la Sociedad Internacional de Endohernias es el uso del balón para la creación del espacio preperitoneal, especialmente durante el periodo de aprendizaje5.
En concordancia con la bibliografía publicada, también tuvimos como hallazgos un mayor número de hernias inguinales indirectas1. El mayor número de hernias inguinales clasificadas como grandes (60%) refleja el avanzado estado de la dolencia herniaria que estamos habituados a tratar quirúrgicamente en nuestro medio.
Con respecto a la ocurrencia de complicaciones intra- y posoperatorias, estas se presentaron en una baja frecuencia a lo largo de toda la serie. Sin embargo, en nuestro estudio quedó claro que a mayor número de procedimientos realizados tuvimos menores complicaciones quirúrgicas. La relativa baja frecuencia de complicaciones al inicio de nuestra serie la atribuimos a la amplia experiencia en procedimientos laparoscópicos de los dos cirujanos actuantes. La presente serie no indica un número de procedimientos mínimos que sirvan de corte para una disminución de complicaciones; tanto es así que las lesiones intestinales ocurrieron después de los 100 casos operados. Por lo anterior, este estudio muestra que la curva de aprendizaje tiende a ser muy corta en cirujanos entrenados en laparoscopia, pero también que, a pesar de dicha experiencia, las complicaciones graves como la lesión intestinal son una posibilidad real que puede presentarse a pesar de haber realizado más de 100 casos, y para las que hay que estar siempre preparado en el posoperatorio cuando se elige el abordaje laparoscópico para tratar las hernias inguinales.
La bibliografía es muy ambigua con respecto a la curva de aprendizaje de hernioplastias laparoscópicas y endoscópicas. Hay estudios que proponen como número de procedimientos entre 50 y 100, y los más críticos para presencia de complicaciones son entre 30 y 5015–25. La curva de aprendizaje no solo se debe medir en términos de menor tiempo operatorio, sino también en índices de conversión y ocurrencia de complicaciones1. La curva depende de las habilidades previas de los cirujanos, del conocimiento de la anatomía inguinal anterior y posterior, de las características del programa de entrenamiento y del tipo de técnica endoscópica. La técnica TAPP requiere menor entrenamiento que la TEP1. Por todo lo anterior, la propuesta es realizar una selección de los pacientes iniciales, realizar el aprendizaje en un programa de entrenamiento formal, contar con el acompañamiento de otro cirujano en los primeros casos y empezar con la técnica TAPP.
El grado de dolor posoperatorio y la prontitud con la que los pacientes retornan a sus actividades cotidianas ha cobrado suma relevancia en la actualidad26.
Algunos estudios revelan que las técnicas sin tensión (aquellas que utilizan material protésico) se relacionan con menos dolor e incapacidad que aquellas técnicas con tensión. A su vez, la colocación de mallas por vía laparoscópica ofrecería una incapacidad menor que las mallas colocadas por vía abierta1,3.
En nuestros pacientes, la reincorporación a las actividades habituales se llevó a cabo, en promedio, a los 16 días, lo cual es un poco más corto que lo publicado en la bibliografía27–29.
En este trabajo quedó clara la relación directa en cuanto al número de grapas espiroideas, dolor e reincorporación a actividades habituales. A menor número de grapas espiroideas, menor dolor y una reincorporación a las actividades cotidianas más precoz.
En la práctica quirúrgica está claro que las reintervenciones por recidiva son más dispendiosas. Requieren una mayor disección anatómica, presentan mayores complicaciones potenciales y una mejor fijación de la malla, con un mayor número de grapas espiroideas. Todo lo anterior podría relacionarse con el mayor dolor que experimentaron nuestros pacientes. De ahí que la recomendación es que cuando un paciente tenga una recidiva herniaria operada por vía laparoscópica, la reoperación sea abordada por vía anterior abierta1.
El requerimiento adicional de analgésicos en el posoperatorio también se asoció con el número de grapas espiroideas utilizadas para fijar la malla. En el análisis bruto, el requerimiento adicional de analgésicos en el posoperatorio aumentó un 12% por cada grapa espiroidea adicional utilizada.
La presencia de cualquier complicación, incluyendo las complicaciones posoperatorias, también incrementaron el requerimiento adicional de analgésicos en un 300%. En el análisis ajustado, el requerimiento adicional de analgésicos en el posoperatorio aumentó en un 15% por cada grapa espiroidea adicional utilizada. La asociación con las complicaciones no persistió en el análisis ajustado.
Lo anterior estaría de acuerdo con publicado por Belyansky et al.30, que evidenciaron que los pacientes a quienes se colocaron más de 10 grapas espiroideas tuvieron más dolor posoperatorio que aquellos en los que se colocaron menos de 10.
El empleo de grapas espiroideas absorbibles no parecería correlacionarse con una disminución del dolor posoperatorio; por el contrario, se ha mencionado que aquellos cirujanos que utilizan para la fijación de las mallas grapas espiroideas absorbibles las colocan en una forma más liberal (es decir, en mayor número), lo cual podría explicar el dolor posoperatorio en estos pacientes3,30.
La tendencia a nivel mundial es la fijación de las mallas de forma no invasiva, utilizando pegantes biológicos o sintéticos. El concepto es sencillo: no utilizar dispositivos que penetren los tejidos con potencial riesgo de lesión nerviosa, muscular o vascular. En la actualidad hay múltiples estudios que comparan el empleo de grapas espiroideas frente a la fijación con pegamentos biológicos y sintéticos, lo que revela resultados a favor de la fijación no invasiva, al ofrecer menor dolor posoperatorio con índices de recidivas similares1,3,31–39.
Basándose en un concepto intermedio entre la no fijación y la fijación con mínima invasión, se han implementado mallas que se «autofijan» a través de un sistema parecido al velcro. Los estudios en hernioplastias abiertas que han utilizado estas mallas «autoadhesivas» evidenciaron un ahorro en el tiempo quirúrgico, pero, contrariamente a lo esperado, no se documentó una disminución significativa en el dolor posoperatorio40–43. Las series en hernioplastias laparoscópicas y endoscópicas son aún muy tempranas y cuentan con un número pequeño de pacientes. Sin embargo, en principio invitan a su empleo, ya que no solo disminuiría el tiempo operatorio, el potencial riesgo al utilizar dispositivos de fijación y el dolor, sino que también se disminuirían los costos al no utilizar instrumentos de fijación.
En esta serie tuvimos un porcentaje de recidiva de 1.55%, lo cual puede catalogarse como bajo y en concordancia con lo reportado en la bibliografía44–53. En nuestra serie las recidivas no se relacionaron con el tipo de abordaje TAPP o TEP. Como causas de recidivas en hernioplastias inguinales por laparoscopia y endoscopia se han mencionado el uso de mallas pequeñas, mal cortadas o de material inadecuado, mal sistema de fijación, inexperiencia del cirujano, tipo de presentación de la hernia (tamaño, incarceramiento, etc.), tipo de técnica (TAPP, TEP, IPOM).
Actualmente, en nuestro algoritmo de fijación de mallas lo que estamos haciendo en caso de hernias grandes o recidivadas es fijar la malla con grapas espiroideas. A su vez, utilizamos grapas espiroideas para fijar los sacos directos grandes al ligamento de Cooper de después de invertirlos. La fijación con grapas espiroideas la hacemos de la siguiente manera: colocamos una grapa espiroidea firme al ligamento de Cooper. Si no quedamos satisfechos o la hernia es muy grande, colocamos una segunda grapa espiroidea. Luego levantamos el peritoneo y al mismo tiempo fijamos la malla atravesando el peritoneo a 3mm del borde de este, colocamos una grapa espiroidea medial y superior, otra lateral a los vasos epigástricos inferiores y la última cercana a la espina ilíaca anterosuperior. Lo anterior hace que se disminuya el número de grapas espiroideas y se cierre rápidamente el peritoneo. Esta técnica permite que el número de grapas espiroideas colocado oscile entre 4 y 6. En hernias menores de 3cm con técnica TAPP también fijamos la malla con Histoacryl® y cerramos el peritoneo con sutura absorbible 3-0 o con el mismo Histoacryl®. Con técnica TEP no fijamos la malla en defectos pequeños.
En conclusión, las hernioplastias inguinales por vía laparoscópica presentan una curva de aprendizaje corta en cirujanos experimentados, con bajas tasas de morbilidad y recidivas, pero que no desaparecen nunca (ni después de alcanzar los 100 casos). La posibilidad de una lesión visceral siempre está presente, sobre todo con el abordaje TAPP. El dolor posoperatorio, la necesidad de analgesia y la reincorporación a la actividad habitual se relacionan con la intensidad de la fijación (número de grapas espiroideas).
Responsabilidades éticasProtección de personas y animalesHemos seguido los protocolos mencionados.
Confidencialidad de los datosHemos seguido los protocolos de nuestro centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoHe leído y acepto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.