Introducción
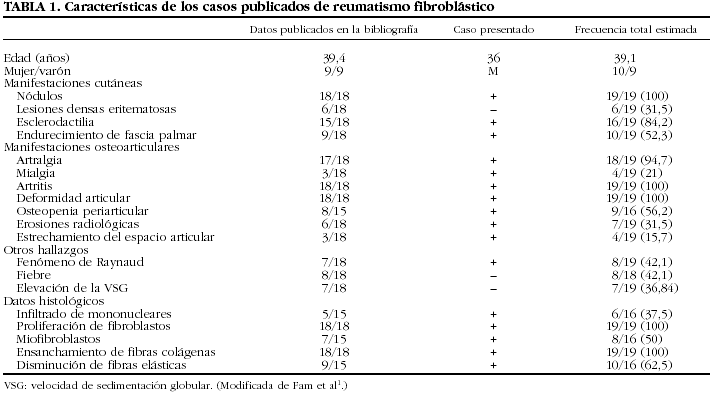
La asociación de una poliartritis erosiva, rápidamente progresiva, que produce daño articular irreversible, nódulos cutáneos duros, no dolorosos, de curso intermitente, con una histología característica, esclerodactilia y ausencia de manifestaciones sistémicas, define una entidad denominada reumatismo fibroblástico (RF) (tabla 1)1.
La primera descripción de esta entidad se efectuó en la bibliografía francesa en 19802. Desde entonces han aparecido escasas referencias de esta enfermedad. En este sentido, el diagnóstico y el tratamiento del RF se basan en las experiencias de determinados autores y no en una adecuada evidencia científica.
Presentamos un caso que cursó con datos clínicos, analíticos, radiológicos e histológicos sugerentes de RF, en una paciente, que desarrolló una respuesta satisfactoria al tratamiento combinado de prednisona y ciclofosfamida, dato no descrito en la bibliografía.
Caso clínico
Mujer de 36 años, que acudió a la consulta en marzo de 2000, con una historia de 4 meses de evolución, que comenzó con astenia, debilidad, mialgias proximales y distales, episodios de palidez y cianosis en los dedos de las manos y artritis bilateral de interfalángicas proximales (IFP) y distales (IFD), con una dificultad progresiva para la flexoextensión digital. Un mes después del inicio de los síntomas, la paciente apreció la aparición de 5 nódulos pequeños, no dolorosos y duros, localizados en la superficie de extensión de los dedos tercero y cuarto derechos. En este período no aparecieron fiebre u otras manifestaciones sistémicas. Diez años antes de la primera consulta, la paciente había sido estudiada en la Unidad de Hepatología y siendo diagnosticada de esteatosis microlobulillar con mínimo infiltrado inflamatorio con predominio de polimorfonucleares en espacios porta y ausencia de necrosis hepatocítica. No había historia de obesidad, toma de fármacos, exposición a tóxicos o enfermedad metabólica.
La exploración física reveló: esclerodactilia sin calcinosis; dolor e inflamación en artriculaciones metacarpofalángicas (MCF) segunda, tercera y cuarta izquierdas y segunda y tercera derechas, en IFP segunda y tercera derechas e izquierdas y en IFD segunda, cuarta y quinta izquierdas. Se observaban 5 nódulos cutáneos, de consistencia dura, no dolorosos, hipocrómicos, de 4-5 mm de diámetro, localizados en la superficie de extensión de los dedos derechos tercero y cuarto.
Las pruebas complementarias iniciales destacaban: hemograma y velocidad de sedimentación globular (VSG) con valores normales; bioquímica sanguínea con valores normales, salvo un leve incremento de transaminasas: SGOT, 74 U/l (1-30), SGPT, 63 U/l (1-30); proteína C reactiva (PCR), normal; factor reumatoide (FR), anticuerpos antinucleares (ANA), anticitoplasma de neutrófilo (ANCA), anticardiolipina (ACA), anti-LKM, antimúsculo liso y antimitocondriales, negativos. Las Serologías para los virus de las hepatitis B y C, de Epstein-Barr (EB), paracitomegalovirus (CMV) y el virus de la inmunodeficiencia humana (VIH), negativas. Los valores de complemento fueron normales.
La radiología convencional de tórax fue normal; las radiologías anteroposterior de manos, mostró un aumento de partes blandas y osteopenia yuxtaarticular en IFP e IFD.
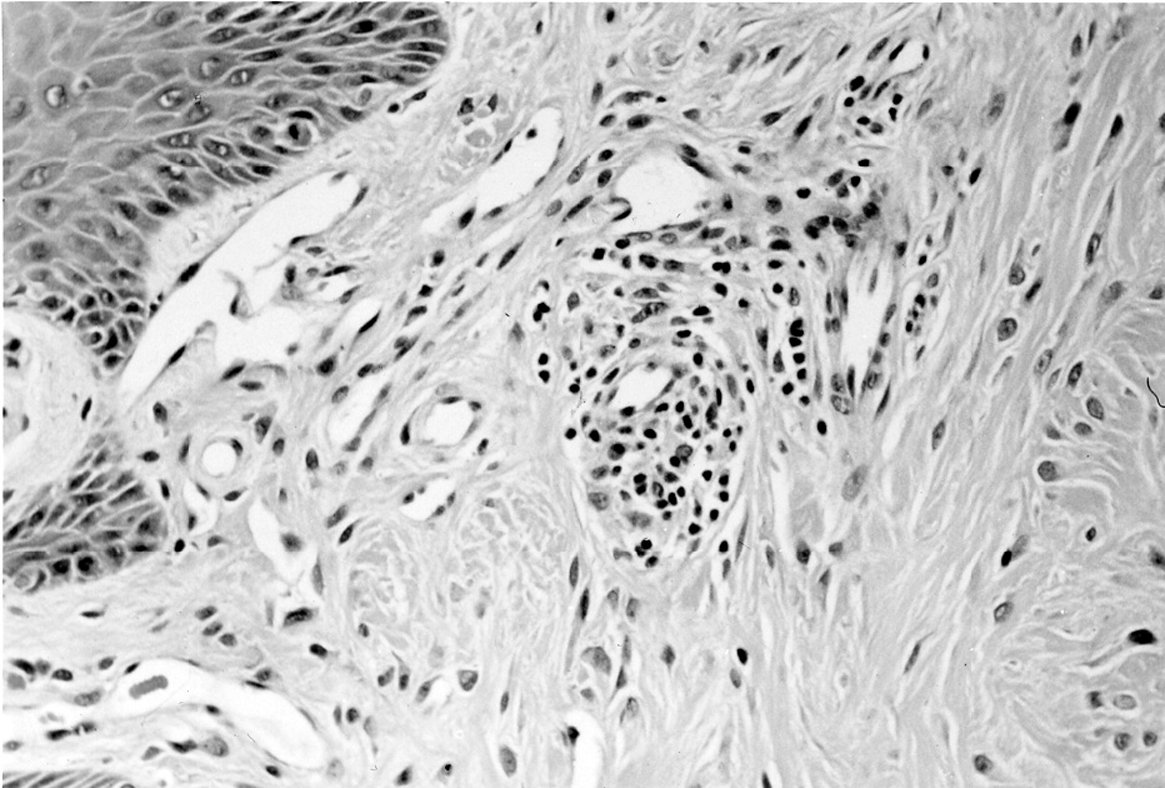
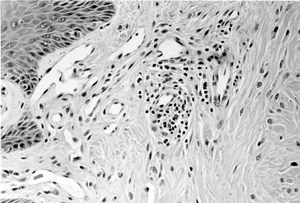
Se efectuó una biopsia de un nódulo cutáneo, que objetivó: expansión de dermis papilar con numerosos fibroblastos y miofibroblastos, incremento moderado de la estroma de colágeno, pérdida de fibras elásticas en el área de aumento de los fibroblastos e infiltrados inflamatorios de macrófagos y linfocitos en la dermis papilar (fig. 1).
Figura 1. Biopsia de nódulo cutáneo. Ensanchamiento dérmico con numerosos fibroblastos y miofibroblastos. Moderado incremento del estroma colágena. Infiltrados inflamatorios de macrófagos y limfocitos en dermis papilar.
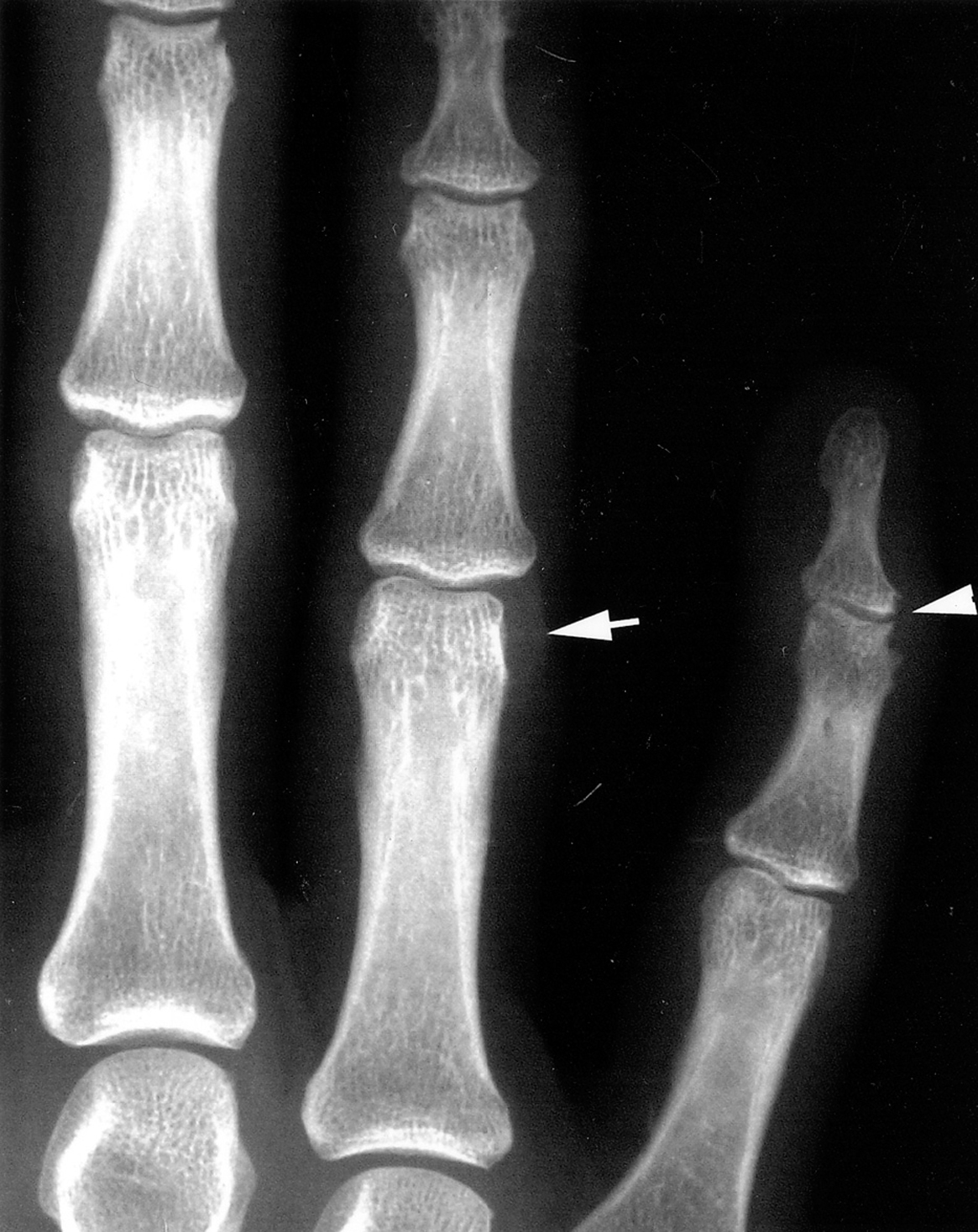
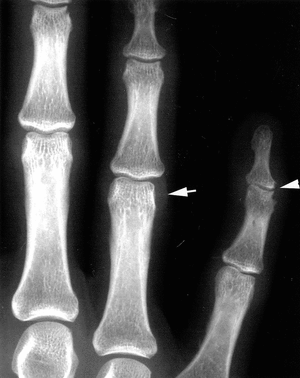
Se inició tratamiento con aceclofenaco (200 mg/día). Cuatro meses después de la primera consulta, las lesiones cutáneas habían desaparecido. Sin embargo, los síntomas articulares habían empeorado. En ese momento, se realizó un segundo estudio radiológico de manos, que detectó: estrechamiento de espacios articulares en quinta IFD y cambios erosivos en IFD e IFP de mano izquierda (fig. 2). En ese momento, se inició un tratamiento con prednisona (15 mg/día) en pauta descendente (10 mg/día alternando con 7,5), y se suspendió el aceclofenaco.
Figura 2. Radiografía antero-posterior de mano izquierda. Estrechamiento del espacio articular en interfalángicas distales de 5.° dedo, erosiones en IFDs de 3.er y 5.° dedos. Aumento de partes blantas, yuxtaarticular a interfalángicas proximales a 3.er y 4.° dedos
Ocho meses después de la primera consulta, la paciente no reconocía mejoría alguna de la clínica articular, y se mantenía la actividad inflamatoria en las articulaciones descritas con anterioridad. No había recidiva de las lesiones cutáneas. Dado la agresividad de las manifestaciones articulares, se decidió iniciar tratamiento en primer momento con sulfasalacina (SSZ) (1 g/día). La paciente presentó intolerancia gastrointestinal con las primeras dosis de SSZ, motivo por el que se retiró. Con posterioridad, se instauró tratamiento con metotrexato (7,5 mg/semana) y ácido fólico (5 mg/semana). En el control analítico efectuado 4 semanas después, se observó un aumento significativo de transaminasas (sGOT, 110 U/l; sGPT, 130 U/l). Ante la progresión de las manifestaciones articulares y del daño estructural se decidió comenzar un tratamiento combinado con ciclofosfamida (100 mg/día) y prednisona (10 mg/día).
Un año después de la primera consulta (abril de 2001), el dolor y la inflamación articular habían desaparecido, pero la paciente mantenía la dificultad para la movilización digital. El régimen de ciclofosfamida se redujo a 50 mg/día. Al mes y medio de esta consulta, la paciente acudía de urgencia por una recidiva de las manifestaciones inflamatorias. La dosis diaria de ciclofosfamida se aumentó de nuevo a 100 mg/día.
En visitas posteriores, no se ha observado actividad inflamatoria. Sin embargo, se ha mantenido sin cambios la pérdida de la función articular. Dieciocho meses después (septiembre de 2001) de la primera visita, y dada la ausencia de actividad inflamatoria, se decidió suspender el tratamiento con ciclofosfamida, y la terapia se mantuvo con prednisona a dosis de 15 mg/día en pauta descendente hasta 7,5 mg/día. Treinta meses después de la primera consulta, la paciente presentaba estabilidad clínica, sin signos de artritis.
Discusión
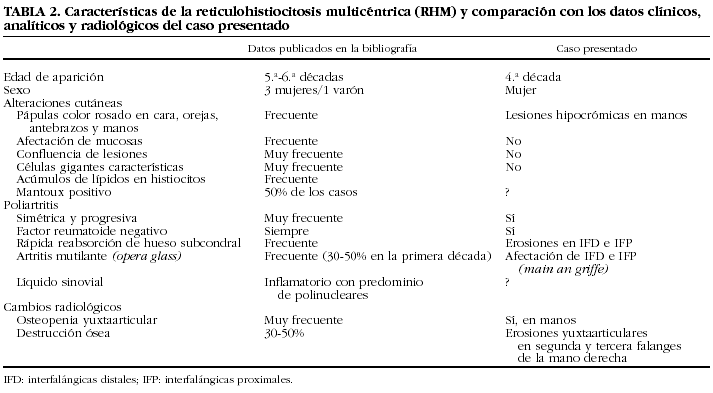
El caso descrito presenta algunos datos clínicos singulares: poliartritis simétrica, erosiva, con una rápida destrucción articular y pérdida permanente de movimientos. FR y ANA negativos, esclerodactilia y presencia de nódulos cutáneos en la superficie dorsal de 2 dedos de la mano izquierda, con un curso intermitente y sin relación con la progresión del daño articular. En nuestra opinión, 2 entidades se pueden considerar en el diagnóstico del caso: el RF y la reticulohistiocitosis multicéntrica (RHM) (tabla 2). En el caso del RF la experiencia clínica es escasa. Algún autor sugiere que la proliferación fibroblástica dérmica en el RF sería la expresión de una activación de células histiocitarias pluripotenciales, en este sentido es una variante de la RHM3. Sin embargo, esta teoría no se ha aceptado posteriormente, y se considera al RF una entidad clínica individualizada4.
Las manifestaciones reumatológicas presentes en este caso pueden sugerir ambas entidades. La artritis del RF es agresiva, predominantemente distal, afecta a las manos y los pies, provoca pérdida de función articular y su resultado final es main an griffe1,4. En el caso de la RHM, la artritis es igualmente destructiva con predilección por las IFD de manos5. Otras articulaciones que pueden estar afectadas en ambas entidades son: hombros, muñecas, rodillas, caderas y codos. En el caso del RF se ha efectuado un número limitado de biopsias sinoviales; en éstas se han descrito: infiltración de células mononucleares, proliferación fibroblástica y fibrosis sinovial1.
Los nódulos cutáneos son la manifestación característica del RF. La descripción macroscópica de éstos, en los casos previamente publicados, es similar al presentado. De manera característica, los nódulos se resuelven espontáneamente después de varios meses, sin presentar recidiva6. Se localizan en la superficie de extensión de manos, y con menos frecuencia en los pies6,7. Sin embargo, se han descrito en la vecindad de otras articulaciones, e incluso en otras regiones anatómicas como el cuello o la pared torácica. La afectación de las mucosas no se ha observado en el RF. Macroscópicamente, los nódulos son hipocrómicos, duros, no dolorosos, con un diámetro de entre 5 y 20 mm. La descripción histológica ha sido efectuada por Fam et al1, y revela 2 fases: la primera, fase inflamatoria, con infiltrados de linfocitos y macrófagos, proliferación de fibroblastos y miofibroblastos, y desorganización del estroma colágeno, que se agrupa en fascículos entrelazados; la segunda, fase crónica, en donde se observa una fibrosis densa y una mínima proliferación celular. En las lesiones dérmicas del RF, no se ha observado la presencia de células multinucleadas gigantes, ni la aparición de infiltrados intracelulares de lípidos.
Distintas manifestaciones sistémicas aparecen como síntomas en los pacientes afectados por RF: fiebre, mialgias y astenia. Sin embargo, a diferencia de la RHM, en el RF no se ha descrito ninguna asociación con afectación de órganos internos o con el desarrollo de tumores5,8. En el caso presentado, la paciente fue diagnosticada 10 años antes de la esteatosis hepática y del infiltrado inflamatorio en los espacios porta sin necrosis hepatocítica. Sin embargo, durante la evolución de la enfermedad articular, no aparecieron datos clinicoanalíticos sugerentes de afectación hepática sobreañadida; la paciente mantuvo los valores de transaminasas estables respecto de los que presentaba de base, excepto en el período de 4 semanas que estuvo en tratamiento con metotrexato. En este sentido, no parece haber asociación entre la artritis y la hepatopatía, descrita como antecedente personal.
Se han utilizado distintos fármacos en el tratamiento del RF y de la RHM9,10. En el caso que presentamos, los antiinflamatorios no esteroideos tuvieron una respuesta sintomática inicial satisfactoria. Sin embargo, estos fármacos no consiguieron controlar la progresión radiológica articular. No se utilizaron los corticoides a altas dosis1 debido a la esteatosis hepática de base. Por tanto, no podemos determinar el papel que hubieran tenido en esta paciente. La colchicina y la D-penicilamina no han demostrado utilidad en los casos publicados11,12. No hay suficiente experiencia en cuanto a la terapia inmunosupresora en el RF. Algún autor encuentra beneficio terapéutico con dosis bajas de metotrexato13. No obstante, este dato no ha sido confirmado con posterioridad. La paciente presentada desarrolló una rápida toxicidad a metotrexato, por lo que no se puede determinar su papel como tratamiento de fondo en este caso.
No se ha publicado ningún caso de RF tratado con azatioprina ni con ciclofosfamida. En esta paciente se decidió pautar ciclofosfamida por 2 razones: primera, por la rápida progresión del daño articular; segunda, por la experiencia y las recomendaciones de Liang14 et al en el tratamiento de la RHM.
En conclusión, se ha presentado un caso clínico de aparición excepcional, no descrito en la bibliografía española, que cursa con las características clínicas e histológicas descritas en los casos de RF publicados previamente. La paciente presentó una respuesta adecuada al tratamiento combinado con ciclofosfamida y prednisona, no descrito con anterioridad. Debido a la excepcionalidad de esta entidad, el tratamiento ideal no puede basarse en el desarrollo de ensayos clínicos. En este sentido, las experiencias de casos aislados pueden aportar algún beneficio en casos futuros de RF.