Introducción
La artrosis (osteoartritis [OA]) es una enfermedad definida por la pérdida progresiva del cartílago articular y la neoformación ósea marginal. Se acompaña, desde el punto de vista clínico, de dolor, restricción funcional y deformidad. El contexto de dolor e inactividad favorece la aparición de atrofia y debilidad musculares. Este conjunto de fenómenos conduce, con el tiempo, a la aparición de incapacidad. De un modo genérico, se afecta la marcha cuando la OA afecta a articulaciones de carga como la rodilla o la cadera, y la manipulación, cuando afecta a las manos, especialmente en el caso de la articulación trapecio-metacarpiana1.
Aunque el objetivo terapéutico básico en la OA debe ser la protección del cartílago, existen otras metas cruciales en el manejo de la enfermedad que atañen, precisamente, a este cortejo clínico de dolor, disfunción e incapacidad. Éste es el motivo fundamental de que exista un grupo de procedimientos terapéuticos englobados generalmente bajo el epígrafe de «no farmacológicos» de uso amplio y con eficacia probada, basado en la evidencia: se trata de los tratamientos de estirpe física y rehabilitadora que se dirigen, precisamente, a disminuir los efectos incapacitantes de la OA.
Las fuentes de la evidencia
Los datos que se presentarán proceden de diversas organizaciones de estudio relacionadas con la medicina basada en la evidencia. La Fundación Cochrane ha creado un importante núcleo de revisores de ensayos clínicos organizados en grupos de campo (fields/network) y grupos específicos. Existe un grupo de campo sobre rehabilitación y terapias afines y grupos específicos (collaborative review groups) acerca de enfermedad osteomuscular y de lesiones osteomusculares2.
En el campo de la artrosis son extraordinariamente importantes las recomendaciones EULAR (European League Against Rheumatism) de 2001 y 2003. Estos documentos revisan sistemáticamente, desde una perspectiva reumatológica, el estado de conocimiento sobre el problema, e incluyen recomendaciones claras, precisas y fundamentadas, de todo el espectro terapéutico de la OA3,4.
Existen otros grupos interesados en las revisiones sistemáticas en el campo de la rehabilitación y la fisioterapia. Basados en la metodología de revisión Cochrane, con exigencia de mejorías clínicas superiores al 15% y con una validación de las conclusiones y recomendaciones a partir de las opiniones de profesionales activos, se han publicado las conclusiones denominadas Philadelphia Clinical Panels5. Estos paneles son de gran interés ya que combinan el enfoque basado en la evidencia con la opinión de expertos. En Australia funciona el centro de fisioterapia basada en la evidencia que mantiene la base de datos PEDro (Physiotherapy Evidence Database) de ensayos clínicos acerca del tema6. La School of Rehabilitation Sciences de la Universidad de Ottawa mantiene un sistema de revisión de guías clínicas de rehabilitación publicadas en la web7.
La información que se presenta en esta revisión procede principal, aunque no exclusivamente, de estas fuentes, con un grado de relevancia en las conclusiones que sigue el mismo orden en que se han presentado. Las conclusiones que figuran en esta revisión se establecen siempre a partir de un acuerdo definido entre, al menos, 2 grupos de revisión. Para cualquier información más precisa es conveniente, incluso necesario, recurrir a las fuentes descritas. Por otro lado, en nuestro país, se han publicado recientemente revisiones relacionadas con este tema, como prueba del creciente interés en la rehabilitación científica8,9.
Rehabilitación de la artrosis
La articulación de la rodilla ha sido especialmente estudiada como modelo de artrosis, tanto desde el punto de vista fisiopatológico como terapéutico. Los tratamientos no farmacológicos no son una excepción, de manera que la mayoría de los datos que se ofrecen en esta revisión hacen referencia a la OA de rodilla.
Los procedimientos terapéuticos físicos y de rehabilitación que han mostrado su utilidad en la OA son: el ejercicio terapéutico, la educación, la estimulación nerviosa eléctrica transcutánea (TENS) y la termoterapia. Es muy posible que también sean útiles algunas ortesis y ayudas técnicas. Existen dudas acerca de la significación clínica de las mejorías descritas con la laserterapia, la magnetoterapia y la estimulación eléctrica muscular. Finalmente, se ha demostrado que los ultrasonidos carecen de utilidad en la OA (tabla 1).
Ejercicio
Hay un acuerdo general acerca de la eficacia del ejercicio en el tratamiento de la OA, con mejorías manifiestas tanto del dolor como de la función. Los principales grupos revisores se muestran partidarios de su recomendación y resaltan la solidez de su fundamento en la evidencia. Destacan también el relevante tamaño del efecto (TE) (la diferencia entre las mejoras conseguidas por los grupos que realizaron ejercicio con respecto a aquellos grupos controles que no los realizaron), de este tratamiento que es semejante al de los antiinflamatorios no esteroideos (AINE)4 y que puede alcanzar beneficios porcentuales con una horquilla del 16 al 78%5.
Esta mejoría se produce además, realizando una enorme variedad de ejercicios físicos, sin haber podido demostrarse, hasta este momento, una neta superioridad entre un tipo o modalidad de ejercicios u otro. Existen pruebas fiables de que las di-ferentes modalidades generales de ejercicio (de potenciación, de estiramiento y funcionales) son igualmente útiles5. Se han conseguido, por otra parte, las mejoras tanto con programas de alta intensidad, como de baja intensidad. Esta intensidad del ejercicio se relaciona con la exigencia cardiovascular y metabólica, por lo que es relevante conocer que no es necesario recurrir a ejercicios duros y agotadores10. También se han observado mejorías equiparables con protocolos realizados durante tiempos, breves (p. ej., desde 1 mes) o prolongados (hasta 2 años). Aún más, se han detectado mejorías similares entre ejercicios realizados individualmente, en grupo e incluso en el domicilio, tras una enseñanza específica11. Finalmente, es posible realizar estos ejercicios en el agua, a través de programas SPA (salus per aquam), o bien con sistemas convencionales sobre el suelo4. Todas estas conclusiones se extraen de ensayos clínicos rigurosos que han demostrado la utilidad del ejercicio en cada uno de sus tipos, modalidades, intensidades y ubicaciones, aportando todos ellos unos beneficios con tamaños de efecto semejantes, por lo que las posibilidades de prescripción y sugerencia de ejercicios son amplias, cómodas y versátiles.
En suma, el ejercicio se presenta como un tratamiento eficaz, potente y adaptable, tanto al paciente como a los medios disponibles y al entorno concreto en que pueda desarrollarse.
Educación para la salud
La educación médica es, probablemente, inherente a todo acto médico. Aun así, ésta puede promoverse de un modo formal a través de proyectos específicos. En el caso de la OA se ha estudiado el efecto de algunos actos educativos y se ha confirmado su utilidad. Estos programas formales se basan en la presentación pedagógica de la naturaleza de la enfermedad y de sus efectos, de los factores de riesgo y de cómo evitar su efecto acumulado y prolongado. Las recomendaciones básicas son la pérdida de peso, la práctica de ejercicio y las actividades de protección articular. Las mejorías descritas probablemente se desarrollen a través de la mejora de la capacidad de afrontamiento de los problemas y del aumento de la autoeficacia, que conducen en primer término a una mejora del dolor y, en menor medida, de la función. La provisión de educación se realiza tanto en la consulta individualmente como por monitores de salud en grupos educativos. La supervisión telefónica se ha mostrado especialmente importante, con un tamaño del efecto superior, probablemente porque añade a la educación la supervisión y el soporte social12.
Estimulación nerviosa eléctrica transcutánea y termoterapia
La TENS es un procedimiento físico bien conocido y de amplia difusión. Existe un acuerdo unánime acerca de su eficacia en el tratamiento de la OA, con mejoras no sólo del dolor, como cabría de esperar por su mecanismo de acción, sino también de la función, con disminución de la rigidez y aumento de la fuerza13. El TE beneficioso de este tratamiento es moderado, semejante a la mejoría que se obtiene con la capsaicina tópica. En términos porcentuales, se ha establecido esta ganancia con una horquilla entre el 20 y el 46%5.
En cuanto a la modalidad de administración de la TENS, parece claro que la TENS de alta frecuencia es menos eficaz. Las modalidades recomendables son la TENS de trenes de impulsos (burst y el AL-TENS (acupuncturelike TENS). La modalidad de trenes de impulsos evita la acomodación de las fibras sensitivas de modo que no se produce saturación rápida del mecanismo de la puerta-control. La modalidad tipo acupuntura ubica los electrodos en puntos de acupuntura específicos para la rodilla y parece proporcionar resultados ligeramente mejores. Los ensayos clínicos con mejor calidad metodológica y resultados más definidos se han realizado, además, con estas 2 modalidades de TENS13. En cuanto al tiempo de administración, existe cierta tendencia a mejorar tras 4 semanas de tratamiento, aunque con la AL-TENS las mejoras son consistentes en 2 semanas.
La termoterapia con frío es una terapia eficaz en la OA. Poco utilizada en nuestro entorno, es, sin embargo, extraordinariamente sencilla y proporcionada en su coste14. Se han descrito mejoras del dolor y de la movilidad articular mediante el masaje con hielo y también la disminución del perímetro articular con el uso de compresas frías.
Ortesis y ayudas técnicas
Aunque el papel de las ortesis de rodilla es algo controvertido, hay datos sólidos de dispositivos ortopédicos útiles en la OA de rodilla. Especialmente, se ha demostrado la utilidad de la ortesis antivaro, para mejorar el dolor y la función, en un ensayo clínico de alta calidad que ha servido como base a las recomendaciones de los revisores en este sen-tido4.
Existe cierta polémica en el uso de ortesis plantares. Se ha recomendado el uso de cuñas supinadoras, con el objeto de mejorar el valgo y descomprimir el compartimento interno. No se han encontrado diferencias entre estas cuñas y las ortesis de descarga planas, pero sí que se ha encontrado mejora de ambas con respecto al placebo, concretamente en un consumo significativamente menor de AINE. Se cree que el efecto de las ortesis plantares radica en la descarga global del impacto del taloneo sobre la rodilla4.
Finalmente, se cree que el vendaje funcional (taping) de la rótula, realizado con el objeto de impedir las cargas mediales rotulianas, podría mejorar el componente femoropatelar de la artrosis. Sin embargo, los ensayos clínicos realizados con este objetivo de investigación no se han considerado, hasta el momento, de calidad suficiente como para extraer conclusiones4.
Campos magnéticos, láser, electroestimulación muscular y ultrasonidos
Se agrupan aquí los procedimientos en los que no se ha podido determinar, hasta el momento, una eficacia sólida en la OA.
La magnetoterapia ha conseguido demostrar mejorías consistentes desde el punto estadístico, tanto en el dolor como en la función. Los revisores han destacado, sin embargo, de un modo muy riguroso, que esta mejoría estadística no es clínicamente significativa, porque el tamaño del efecto de la magnetoterapia es de un 10 a un 15%15.
El láser de baja potencia de emisión infrarroja (low-level laser) ha motivado la realización de numerosos ensayos clínicos. Sin embargo, no ha concitado la unanimidad de los revisores, que en su mayoría consideran que no existen pruebas suficientes para extraer conclusiones sólidas. Las variaciones de longitud de onda, duración, dosificación y zona de aplicación hacen insuficientes las pruebas estudiadas16. En algunas guías clínicas, sin embargo, se recomienda el láser para el tratamiento de la OA, o se considera que tiene un nivel de evidencia 1b4, por lo que es una modalidad terapéutica ante la que hay que permanecer a la expectativa de nuevos informes.
La estimulación eléctrica muscular se ha realizado con la intención de mejorar la fuerza del cuádriceps y mejorar así los síntomas de la OA. Se ha confirmado un efecto positivo sobre la velocidad de marcha, pero de escaso tamaño (un 15%)5, por lo que la recomendación para su uso en función de un beneficio clínico superior es pobre.
Se ha estudiado el efecto de los ultrasonidos en la OA y se ha demostrado de un modo concluyente que su efecto beneficioso es muy pobre, por lo que no debe recomendarse este tratamiento17.
Existen otros procedimientos físicos sobre los que se están realizando revisiones sistemáticas que aún no han sido publicadas, por lo que no pueden todavía establecerse conclusiones ni recomendaciones.
Papel en el conjunto del tratamiento de la artrosis
Los tratamientos no farmacológicos figuran entre los preferidos de los facultativos que atienden a pacientes con OA3. Esta preferencia no es inmerecida debido a 2 factores: su eficacia y su baja toxicidad.
Su eficacia, basada en la evidencia, ya ha sido detallada en esta revisión. Además, resulta interesante comparar el peso proporcional de cada grupo de intervenciones terapéuticas para la OA. Si contrastamos la cantidad de beneficio de los diferentes grupos de tratamientos cuyo tamaño del efecto se describe en la revisión EULAR, observamos, en primer lugar, a los tratamientos no farmacológicos (TE: 4,82-6,81), seguida de la medicación oral (TE: 2,95-5,70) y las infiltraciones/lavados (TE: 2,11-3,01). Obviamente, éstos son unos valores muy relativos ya que no incluyen todos los procedimientos recomendados, pero sí dan una idea del peso del grupo no farmacológico en el total de evidencias en las que se conoce el TE4.
En cuanto a la toxicidad, los expertos opinan que entre 19 terapias de baja toxicidad (por debajo del 25%), 13 son no farmacológicas, 3 medicación oral, 2 medicación tópica, y las 2 restantes, vitaminas y hierbas terapéuticas. La toxicidad entre el 25 y el 50% corresponde a las 4 modalidades quirúrgicas, 3 infiltraciones y 4 medicaciones orales3.
En consecuencia, puede decirse que existe un acuerdo general en que los procedimientos no farmacológicos, físicos, rehabilitadores y educativos, deben recomendarse a los pacientes con OA debido a su eficacia y a su tolerancia, ambas sólidamente fundamentadas en las pruebas científicas de la medicina basada en la evidencia.
Evidencia ad hoc
Es conveniente asumir la misma actitud crítica que han adoptado los revisores al analizar los diferentes ensayos clínicos para no aceptar ciegamente los resultados de las revisiones sistemáticas. Epidemiólogos muy cualificados como Olli S. Miettinen18 han profundizado en algunos conceptos y métodos de la medicina basada en la evidencia que merecen gran atención. Un aspecto enormemente relevante se deriva de la aplicación de las pruebas disponibles (evidencia general) a un paciente concreto (evidencia ad hoc). Sólo del acoplamiento de ambos niveles surgirá una actividad basada en el conocimiento y una aplicación clínica adecuada y beneficiosa para el paciente.
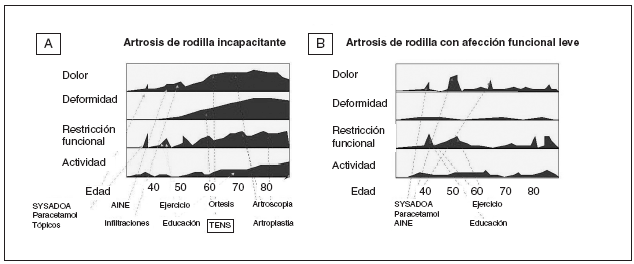
Un ejemplo pragmático de esta aplicación ad hoc se representa en la figura 1. Se conocen más de 20 modalidades terapéuticas útiles en la OA. Es obvio que no deben aplicarse todas en el mismo momento y de una sola vez para siempre. El clínico se servirá de su conocimiento de la evidencia científica y de la patocronia para elegir en cada momento la modalidad más adecuada a la situación concreta de su paciente. De este modo, si el paciente con OA de rodilla acude con un episodio de derrame, recomendará AINE, frío o una infiltración de esteroides, pero no recomendará ejercicio. Cuando su paciente acuda en una fase poco florida desde el punto de vista sintomático quizá sea el momento de planificar un buen programa de entrenamiento físico adaptado. En este momento sería inadecuado usar el frío o la infiltración. Y todos ellos son procedimientos basados en la evidencia.
Figura 1. Diagrama evolutivo de 2 modelos de gonartrosis.
En último término, el clínico, junto a su paciente, tomará las decisiones basándose en la evidencia general, en la evidencia ad hoc, en su experiencia y en su conocimiento.