La psoriasis es una enfermedad inflamatoria crónica autoinmune que afecta a la piel y a las articulaciones. Aunque su presentación más común es en forma de placas eritematodescamativas crónicas, existen diversas formas clínicas en las que también se ven afectadas, además de la piel, las uñas y las articulaciones. Presentamos un caso de psoriasis pustulosa palmoplantar en una mujer adulta con lesiones pruriginosas recidivantes en la palma de las manos, en la que mediante tomografía axial computarizada (TAC) de tórax se identifican signos erosivos en la articulación manubrioesternal, lo que conjuntamente con la clínica presentada orientó al diagnóstico de síndrome SAPHO (sinovitis, acné, pustulosis, hiperostosis y osteítis).
Psoriasis is a chronic autoimmune inflammatory disease that affects the skin and joints. Although its most common presentation is under the form of chronic erythematous-scaly plaques, there are different clinical forms that also are affected as well as the skin, nails and joints. We report a case of palmoplantar pustular psoriasis in an adult woman with recurrent itchy lesions on the palm of the hands, in which the computed tomography (CT) identified erosive signs on the sternal manubrium joint, which the presented clinical oriented diagnosis of SAPHO syndrome (synovitis, acne, pustulosis, hyperostosis and osteitis).
La psoriasis es una enfermedad inflamatoria crónica autoinmune que afecta a la piel y a las articulaciones, caracterizada por una fuerte proliferación e incompleta diferenciación de los queratinocitos1. Histopatológicamente la epidermis está engrosada debido a la elongación y al engrosamiento de las crestas epidérmicas, y por un marcado infiltrado inflamatorio2. Su presentación más común es en forma de placas eritematodescamativas crónicas que afectan principalmente a codos, rodillas y cuero cabelludo, aunque existen diversas formas clínicas en las que también se ven afectadas, además de la piel, las uñas y las articulaciones3.
La prevalencia de psoriasis es variable, estimándose que afecta el 2-4% de la población occidental4. A principios de siglo, en España la prevalencia era del 1,4%5 con mayor afectación en personas de entre 20 y 50 años; más recientemente se han registrado cifras ligeramente superiores (2,3%), atribuibles a un mejor conocimiento y diagnóstico de la enfermedad6. El tratamiento ideal debe conseguir y mantener a largo plazo una afectación leve, localizada y controlable con medicación tópica. Hoy en día la elección del fármaco y su pauta de administración se realizan de forma individualizada atendiendo a las características de cada paciente7, sabiendo que las lesiones en zonas visibles y de mayor gravedad afectan de manera considerable su calidad de vida8.
En cuanto a la psoriasis pustulosa palmoplantar o pustulosis palmoplantar, se engloba dentro del llamado grupo de las psoriasis de difícil tratamiento y se da con mayor frecuencia en mujeres de mediana edad. Cursa con pequeñas pústulas estériles sobre una base eritematosa en las palmas de las manos y las plantas de los pies. Estas pústulas no se rompen, pero adquieren un color pardo-oscuro y evolucionan a escamas en ocasiones muy dolorosas3. Las lesiones palmares suelen ser bilaterales y anteriores a las plantares. Ocasionalmente solo existe afectación palmar, mientras que la afectación plantar única es muy rara9. La infección local (sinusitis crónica e infección dental), el hábito tabáquico y la alergia a los metales dentales actúan como factores predisponentes9. Las lesiones dérmicas no suelen controlarse con la terapia tópica habitual debido a su baja penetración, situación que genera gran impacto físico y emocional y una merma en su calidad de vida por la presencia de fisuras, pústulas e hiperqueratosis que les provocan dificultad en el movimiento, prurito, dolor y problemas de índole social. Se trata de una de las situaciones en las que la terapia tópica resulta más insatisfactoria y el curso clínico más recalcitrante10. Debe establecerse el diagnóstico diferencial con otras afecciones (tabla 1), principalmente con la dermatitis eccematosa dishidrótica (ponfolix) y con las variantes pustulosas de las tiñas de las palmas de las manos y de las plantas de los pies11. Para su abordaje terapéutico existe un abanico de terapias sistémicas y tópicas como glucocorticoides tópicos en cura oclusiva, metotrexato, psoralenos, fototerapia, retinoides, colchicina, ciclosporina, calcitriol y calcipotriol. En aquellos casos recalcitrantes se han utilizado tratamientos biológicos como el etanercept, además de la aféresis por absorción de granulocitos y monocitos12.
Diagnóstico diferencial de la psoriasis pustulosa con otros procesos pustulosos plantares o palmoplantares
| Patología | Cuadro clínico |
|---|---|
| Dermatitis alérgica de contacto (dermatitis del calzado) | Proceso eritematodescamativo, en ocasiones vesiculoso (cuadro agudo) o liquenificado (si es crónico) localizado en el dorso de los pies, dedos y zonas de apoyo plantar |
| Dermatitis plantar juvenil | Eritema y descamación en la superficie plantar del primer dedo de ambos pies. Suele aparecer en pacientes en edad prepuberal y atópicos, y empeora en invierno y con el uso de calzado oclusivo (material impermeable) |
| Eccema dishidrótico | Cuadro pruriginoso y vesiculoso localizado habitualmente en la cara lateral de los dedos de las manos o pies, o a nivel palmoplantar. Con frecuencia se da en personas con dermatitis atópica u otras manifestaciones de atopia (asma, rinitis, conjuntivitis, alergia a ácaros, etc.) |
| Escabiosis (sarna) | Presencia de surcos, vesículas y pústulas en la cara lateral de los dedos de las manos, en las palmas y en las muñecas. En neonatos las lesiones suelen aparecer en la planta de los pies. Se caracteriza por prurito nocturno y falta de respuesta a antihistamínicos orales |
| Síndrome de Sézary o micosis fungoide (linfoma cutáneo de células T) extensa | Lesiones dolorosas descamativas o hiperqueratósicas a nivel palmoplantar. Es habitual la onicodistrofia hiperqueratósica asociada, la afectación del estado general y la presencia de una afectación cutánea generalizada (eritrodermia) |
| Tiña del pie (tinea pedis) | Suele darse la afectación bilateral y simétrica en área interdigital y plantas de pies que en ocasiones desborda lateralmente. Generalmente aparece como cuadro descamativo, aunque puede ser inflamatorio vesiculopustuloso. No es infrecuente la presencia concomitante de tiña ungueal y más raramente la presencia de tiña crural o tiña de la mano (sobre todo en la dominante) |
Presentamos un caso de psoriasis pustulosa palmoplantar en una mujer adulta con lesiones pruriginosas recidivantes en la palma de las manos en la que mediante tomografía axial computarizada (TAC) de tórax se identifican signos erosivos en la articulación manubrioesternal, lo que conjuntamente con la clínica presentada orientó al diagnóstico de síndrome SAPHO (sinovitis, acné, pustulosis, hiperostosis y osteítis) que incluye una variedad de alteraciones reumáticas asociadas a lesiones cutáneas.
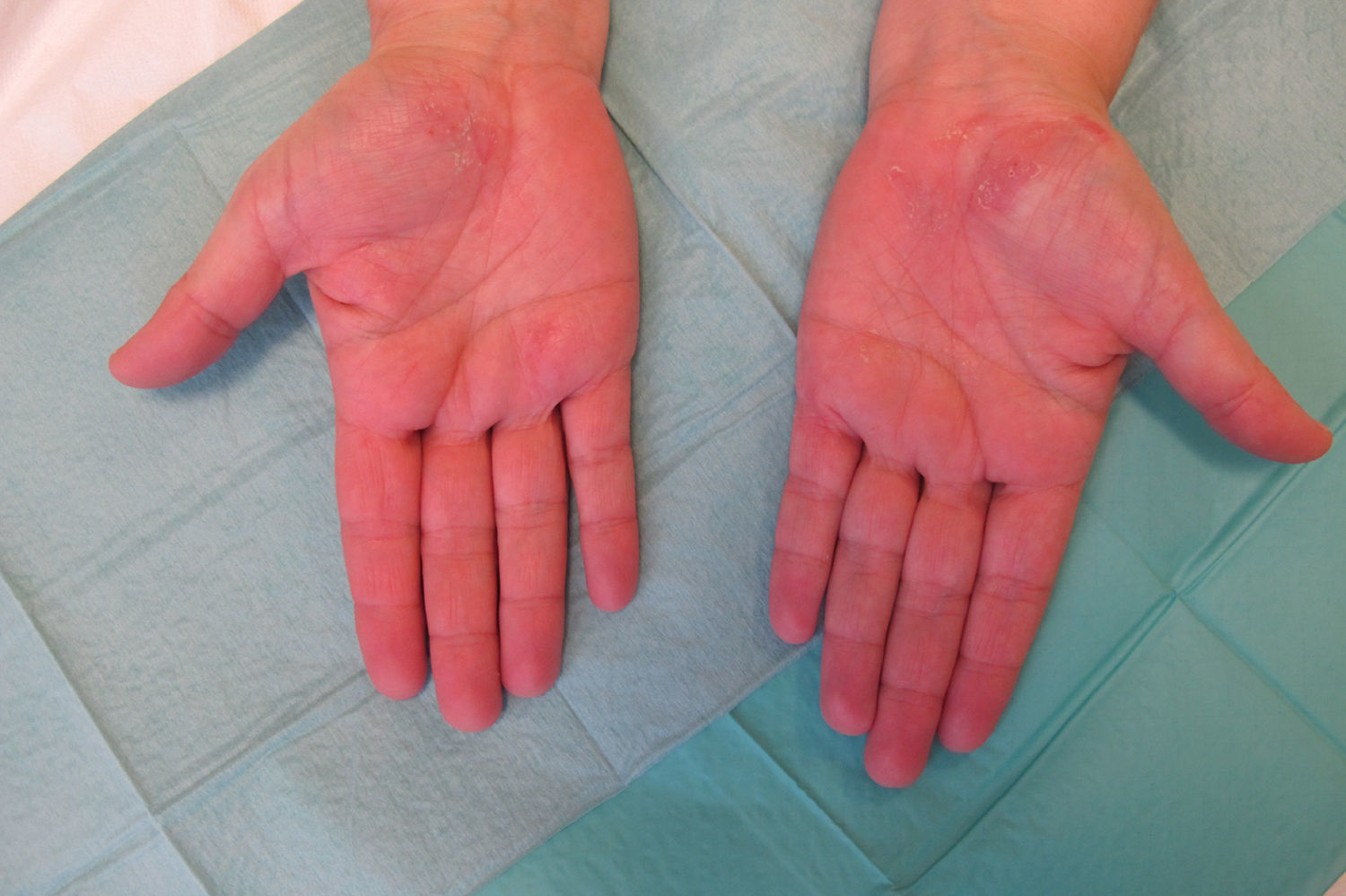
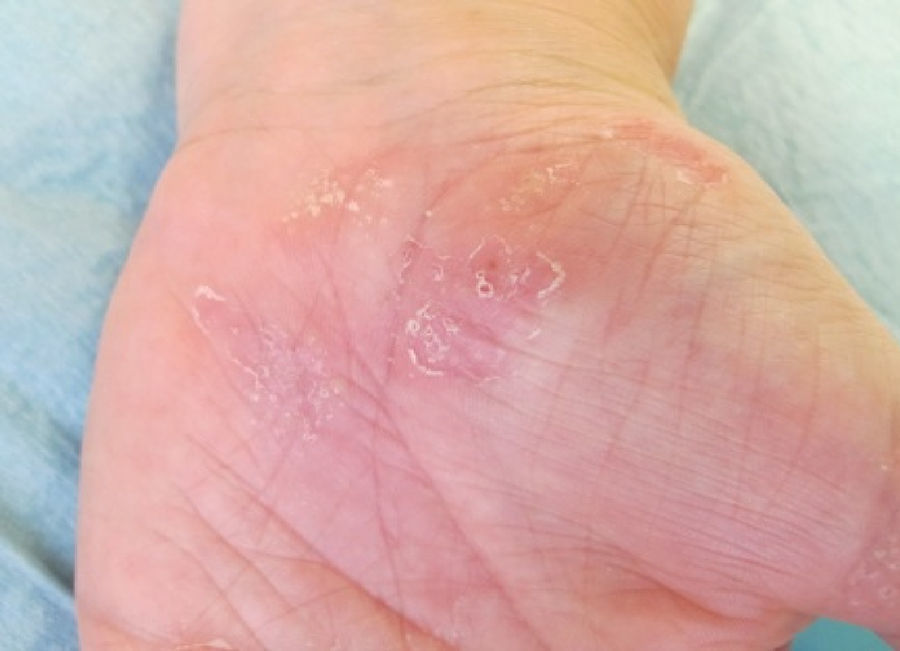
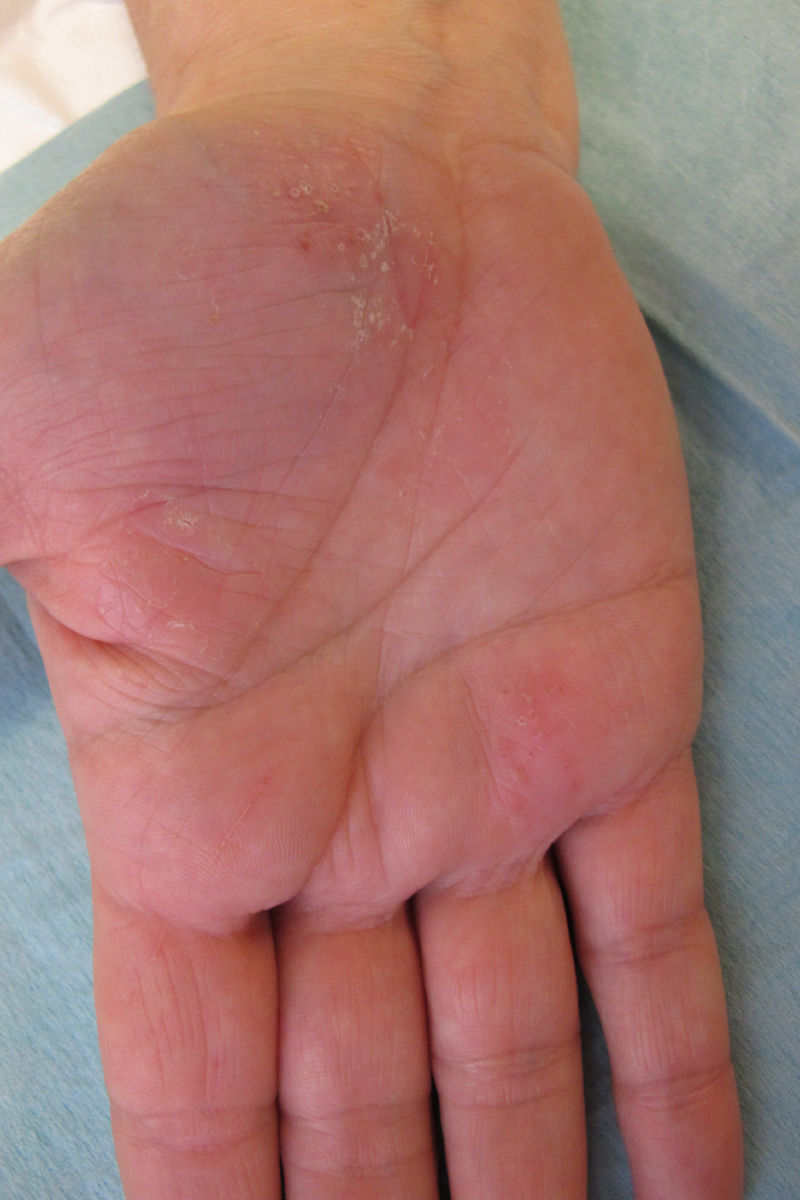
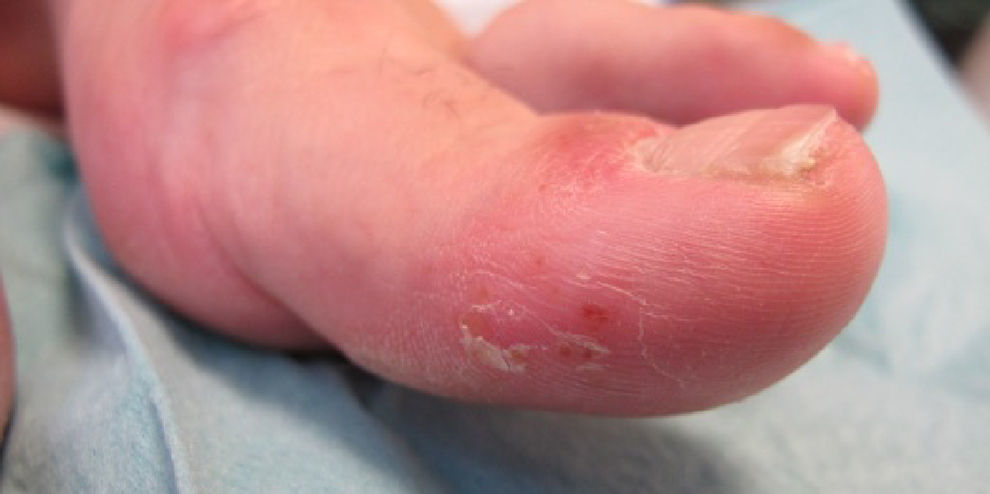
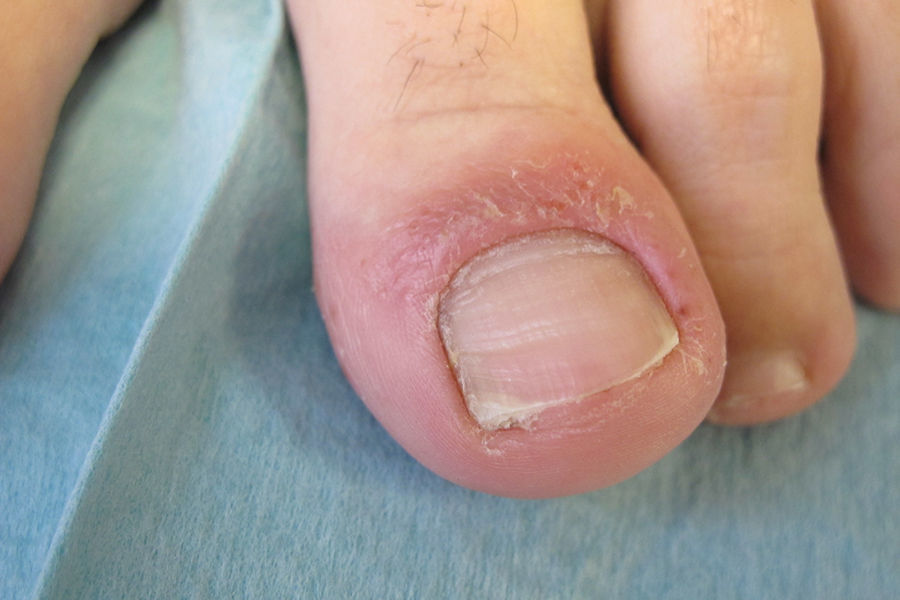
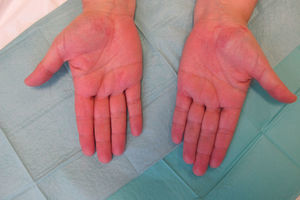
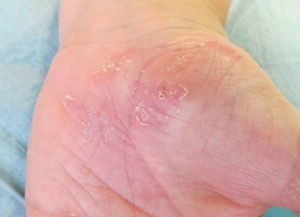
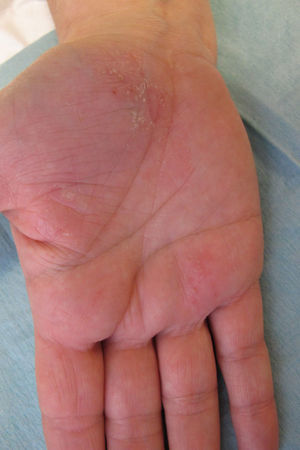
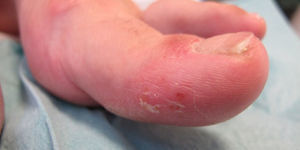
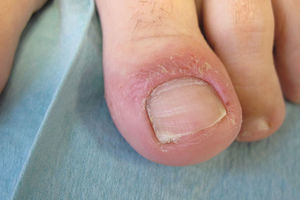
Caso clínicoMujer de 54 años de edad, exfumadora, con cuadro de espondiloartropatía que consulta por lesiones pruriginosas recidivantes en la palma de las manos de 6 meses de evolución. No refiere antecedentes familiares de interés. En la exploración física se observan pústulas y vesículas agrupadas en las palmas de las manos. A los 6 meses de la visita inicial la paciente continúa presentando lesiones pustulosas en la palma de ambas manos (figs. 1 y 2), aunque con menor afectación en la derecha (fig. 3). De igual forma se aprecian también nuevas lesiones en el primer dedo del pie izquierdo (figs. 4 y 5).
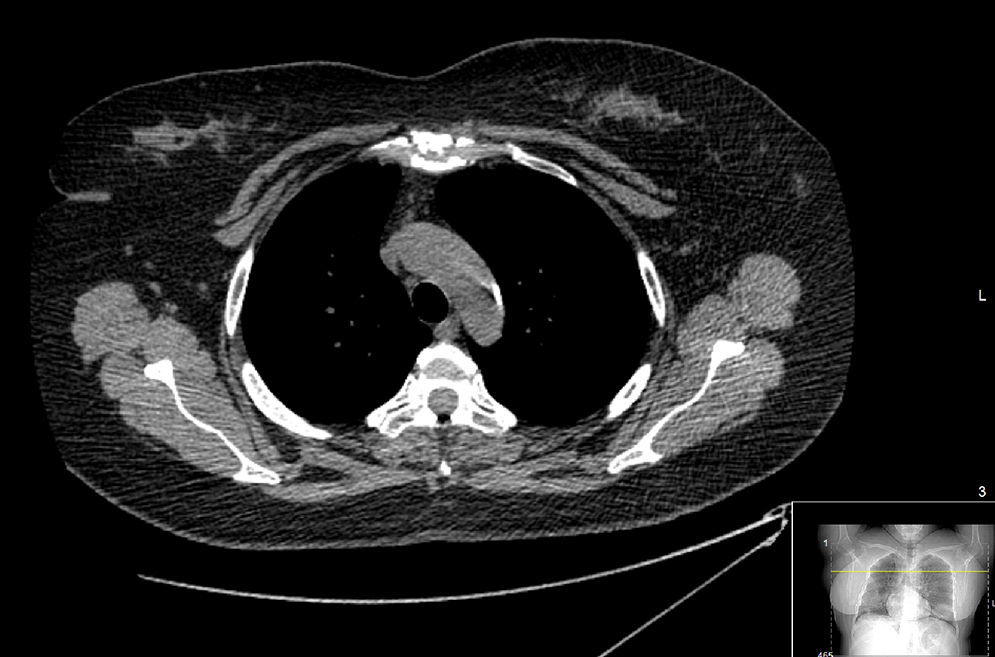
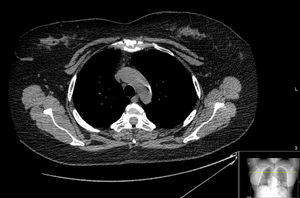
Tras la exploración se inicia tratamiento con un corticosteroide tópico de alta potencia en crema (propionato de clobetasol) durante 10 días, pudiendo ser aplicado puntualmente en forma de cura oclusiva nocturna por su acción antiinflamatoria y antipruriginosa. Debido a que la paciente manifiesta además un intenso dolor en la región esternal que no remite ni mejora con antiinflamatorios no esteroideos (AINES) (primeramente durante un mes una combinación de hidrocloruro de tramadol y paracetamol 37,5mg/325mg cada 12h; posteriormente, durante mes y medio ibuprofeno 600mg cada 8h, y por último, celecoxib 200mg al día durante 2 meses) y glucocorticoides vía oral (deflazacort durante un mes en pauta descendente con una dosis inicial de 30mg al día), se solicitó TAC torácico que evidenció esclerosis subcondral y erosiones en la articulación manubrioesternal (fig. 6). Este hallazgo conjuntamente con los datos obtenidos en la entrevista clínica y en la exploración física permitieron llegar al diagnóstico de síndrome SAPHO, para el que se decide pautar un agente inmunomodulador isoxazólico (leflunomida) vía oral con una dosis de carga de 100mg al día durante 3 días seguida de una dosis de mantenimiento de 20mg al día, con el objetivo de reducir la sintomatología y retardar en lo posible las lesiones estructurales observadas en el TAC.
DiscusiónEn nuestro país el Grupo Español de Psoriasis (GEP)10 ha elaborado unas directrices basadas en la calidad de la evidencia científica disponible para el uso de terapias biológicas en pacientes con psoriasis en localizaciones de difícil tratamiento, y aunque los niveles de evidencia de estas terapias son bajos, concluyen que su uso en este tipo de psoriasis exige que se den en el paciente las siguientes condiciones: mal control con los tratamientos convencionales; lesiones extensas con rápido empeoramiento; percepción subjetiva de gravedad, y presencia de artropatía psoriásica asociada.
En cuanto a la etiología del síndrome SAPHO existen múltiples hipótesis pero ninguna identifica su origen específico, por lo que su etiopatogenia continúa siendo dudosa. Por esta razón tampoco existe un tratamiento específico, siendo el objetivo terapéutico el tratamiento sintomático de las diferentes alteraciones. Las lesiones dermatológicas (pustulosis palmoplantar y acné severo) pueden surgir primero y posteriormente las óseas (edema doloroso de las articulaciones del manubrio esternal, sacroileítis y espondilitis) o viceversa, o presentarse ambas simultáneamente13 ya que, como se ha comentado anteriormente, en este síndrome confluyen los desórdenes musculoesqueléticos y las alteraciones dermatológicas. A este respecto, Colina et al.14 en 2009 realizaron un seguimiento durante una media de 11 años a 71 pacientes diagnosticados de síndrome de SAPHO y observaron que cuando existe afectación dermatológica desde el inicio de la sintomatología el proceso tendía a cronificarse.
La pustulosis palmoplantar puede formar parte del síndrome SAPHO, pero no existe unanimidad en cuanto a si ambas son entidades diferentes o un espectro de la misma enfermedad. Lo que sí parece claro es que la evolución de la primera suele ser más favorable y que la segunda presenta peor pronóstico a largo plazo15. El diagnóstico es fundamentalmente clínico y no existen pruebas específicas de laboratorio. El estudio clínico se completa con pruebas de imagen como la radiología convencional, el TAC, la resonancia magnética nuclear (RMN), y la gammagrafía ósea, que fundamentalmente permiten establecer el diagnóstico diferencial con otros procesos como una osteomielitis, la enfermedad de Paget y la metástasis ósea16.
En conclusión, creemos que es importante realizar un adecuado diagnóstico diferencial de la psoriasis pustulosa palmoplantar fundamentalmente porque evitamos su confusión con otras afecciones dermatológicas y la consiguiente aplicación de tratamientos innecesarios.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.