La artrodesis de la articulación metatarsofalángica del hallux es una intervención quirúrgica indicada para el tratamiento de diversas dolencias, cuyo objetivo es aliviar el dolor y mejorar el apoyo del primer radio. Existen diversas técnicas quirúrgicas y métodos de fijación para llevar a cabo la artrodesis de dicha articulación, siendo la combinación de placa dorsal y tornillo interfragmentario la que ha demostrado en diversos estudios biomecánicos mayor estabilidad. Nuestro objetivo es analizar los resultados radiológicos tras artrodesis metatarsofalángica del hallux utilizando placa dorsal asociada o no a tornillo interfragmentario, valorando las diferencias en relación con la consolidación y las complicaciones en pacientes diagnosticados de hallux rigidus, hallux valgus, hallux varus y fracaso de cirugías previas.
Material y métodosRealizamos un estudio de cohortes retrospectivo de 55 casos con una edad media de 65,10 años, intervenidos de una artrodesis de la articulación metatarsofalángica del hallux con placa dorsal, divididos en 2 grupos de estudio, según asocien o no tornillo de compresión sin cabeza, con un seguimiento de al menos 6 meses postoperatorios. Valoramos los resultados radiológicos pre y postoperatorios basándonos en la variación de los ángulos estudiados (ángulo del hallux, ángulo intermetatarsal y ángulo metatarsofalángico dorsal del primer dedo), así como los casos de seudoartrosis encontrados en cada grupo de estudio.
ResultadosEn cuanto a los resultados radiológicos, únicamente se encuentran diferencias estadísticamente significativas (p<0,05) en relación con el ángulo de dorsiflexión posquirúrgico entre ambos grupos de estudio. No se encontraron diferencias estadísticamente significativas en relación con el análisis radiológico del ángulo del hallux e intermetatarsal pre y posquirúrgico, ya que se observa que disminuyen igual en ambos grupos de estudio. El grupo A, que asocia tornillo interfragmentario, presentó una tasa de consolidación del 92%, frente al grupo B, sin tornillo a compresión, que fue del 63%, siendo estas diferencias estadísticamente significativas (p<0,05).
ConclusionesLa artrodesis metatarsofalángica del hallux con placa dorsal asociada a tornillo interfragmentario obtiene mejores resultados en lo que se refiere a consolidación y complicaciones respecto a aquellos casos en los que no se utiliza el tornillo interfragmentario.
The first metatarsophalangeal joint arthrodesis is indicated for the treatment of various pathologies as a technique to reduce pain and improve the support of the first radius. Numerous surgical techniques and fixation methods have been described, with the combination of a dorsal plate and an interfragmentary screw being the one that has shown to be the most stable construct in biomechanical studies. Our aim is to analyze the radiological results after metatarsophalangeal arthrodesis of the hallux using a dorsal plate associated or not with an interfragmentary screw. The differences in terms of consolidation rates and complications in patients diagnosed with hallux rigidus, hallux valgus, hallux varus and failure of previous surgeries were evaluated.
Material and methodsA retrospective cohort study of 55 patients with a mean age of 65.10 years in whom a dorsal plate was used was performed. Patients were divided into 2 groups depending on whether or not an interfragmentary screw was used. The minimum follow-up was 6 months after surgery. The assessment of the pre and postoperative radiological results was based on the variation of the hallux angle, the intermetatarsal angle and the dorsal metatarsophalangeal angle of the hallux, as well as the cases of nonunion identified in each study group.
ResultsThe radiological results, statistically significant differences (p<0.05) were only found in the dorsal metatarsophalangeal angle between both study groups. No statistically significant differences were found regarding the radiological evaluation of the pre and postoperative hallux angle and intermetatarsal angle. An equal decrease of each angles was observed in both study groups. Regarding the consolidation rate, statistically significant differences (p<0.05) were found between group A, which associated an interfragmentary screw, presenting a consolidation rate of 92%, and group B, which did not associate an interfragmentary screw, and that presented a union rate of 63%.
ConclusionsHallux metatarsophalangeal arthrodesis of the hallux with a dorsal plate and interfragmentary screw show best results regarding consolidation rate and complications compared to those cases in which an interfragmentary screw was not used.
La artrodesis de la articulación metatarsofalángica (MTF) del hallux es una intervención quirúrgica indicada para el tratamiento de diversas dolencias, como el hallux rigidus y el hallux valgus avanzados, artritis derivadas de enfermedades inflamatorias como la artritis reumatoide, y como cirugía de rescate tras la realización de otros procedimientos1–4.
El objetivo de la artrodesis de la primera articulación MTF es aliviar el dolor y mejorar el apoyo del primer radio.
Existen diversas técnicas quirúrgicas y métodos de fijación para llevar a cabo la artrodesis de dicha articulación, como tornillos paralelos o cruzados, cerclajes, agujas de Kirschner (AK), dispositivos intramedulares, grapas o placas dorsales con o sin tornillo interfragmentario1,2,5,6. Actualmente no existe consenso sobre cuál es el mejor método de fusión, aunque diversos estudios biomecánicos han demostrado una mayor estabilidad con la combinación de placa dorsal y tornillo interfragmentario6.
La seudoartrosis, sintomática o no, es una de las complicaciones más relevantes en la artrodesis de esta articulación. La tasa de consolidación varía en los estudios entre el 71-100%7–10 de los casos según el procedimiento usado, no habiéndose demostrado actualmente una diferencia significativa entre las técnicas utilizadas. Otros factores a tener en cuenta a la hora de estudiar el resultado de la artrodesis es la afección por la cual se indicó el procedimiento, la comorbilidad, la edad y el sexo del paciente, y la posición postoperatoria de la articulación.
La posición óptima postoperatoria de la primera articulación MTF es rotación neutra, entre 5 y 15° de valgo y entre 10 y 15° de dorsiflexión respecto al suelo (de 20 a 25° respecto al primer metatarsiano)11,12. En nuestra práctica, este grado de dorsiflexión se determina intraoperatoriamente con un test de simulación de carga con una tabla plana.
Un ángulo de dorsiflexión menor del indicado aumentaría la presión sobre la articulación interfalángica, favoreciendo el desarrollo de artrosis a dicho nivel, mientras que un ángulo mayor aumentaría la presión a nivel de la cabeza del primer metatarsiano, sobrecargando los sesamoideos y provocando una deformidad en garra de la articulación interfalángica y dificultades para el calzado13.
El objetivo del trabajo es analizar los resultados radiológicos tras artrodesis MTF del hallux utilizando placa dorsal asociada o no a tornillo interfragmentario, valorando las diferencias en relación con la consolidación y las complicaciones en pacientes diagnosticados de hallux rigidus, hallux valgus, hallux varus y fracaso de cirugías previas.
Material y métodosSelección de pacientesRealizamos un estudio de cohortes retrospectivo entre enero de 2016 y enero de 2021, con un seguimiento medio de 22,7 meses (DE 12,5 meses) de todos los pacientes operados por la Unidad de Pie y Tobillo de nuestro centro, a través de la historia clínica digital (HCIS, Dedalus, Milán, Italia).
En cuanto a los criterios de inclusión en el estudio, se incluyeron aquellos pacientes intervenidos de una artrodesis de la articulación MTF del hallux con placa dorsal asociada o no a tornillo de compresión sin cabeza interfragmentario, con un diagnóstico preoperatorio de hallux valgus, hallux rigidus, hallux varus o recidiva posquirúrgica de hallux valgus. Se excluyeron del análisis los pacientes que no completaron un seguimiento clínico y radiológico reglado de al menos 6 meses postoperatorios.
Se recogieron los datos demográficos, antecedentes (IMC, tabaco), cirugías previas realizadas de antepié, datos acerca de la técnica quirúrgica (abordaje, tipo de síntesis), del manejo postoperatorio (tiempo de seguimiento y utilización de zapato posquirúrgico) y complicaciones (infección superficial o profunda, seudoartrosis, molestias en relación con el material implantado, artrosis en articulaciones vecinas y reintervención).
Los pacientes fueron agrupados en 2 grupos de estudio según el tipo de implante utilizado: grupo A, casos tratados mediante tornillo canulado interfragmentario asociado a placa dorsal bloqueada neutralizante, y grupo B, casos tratados sin tornillo interfragmentario, a los cuales únicamente se implantó la placa dorsal bloqueada, utilizando el orificio ovalado para dar compresión.
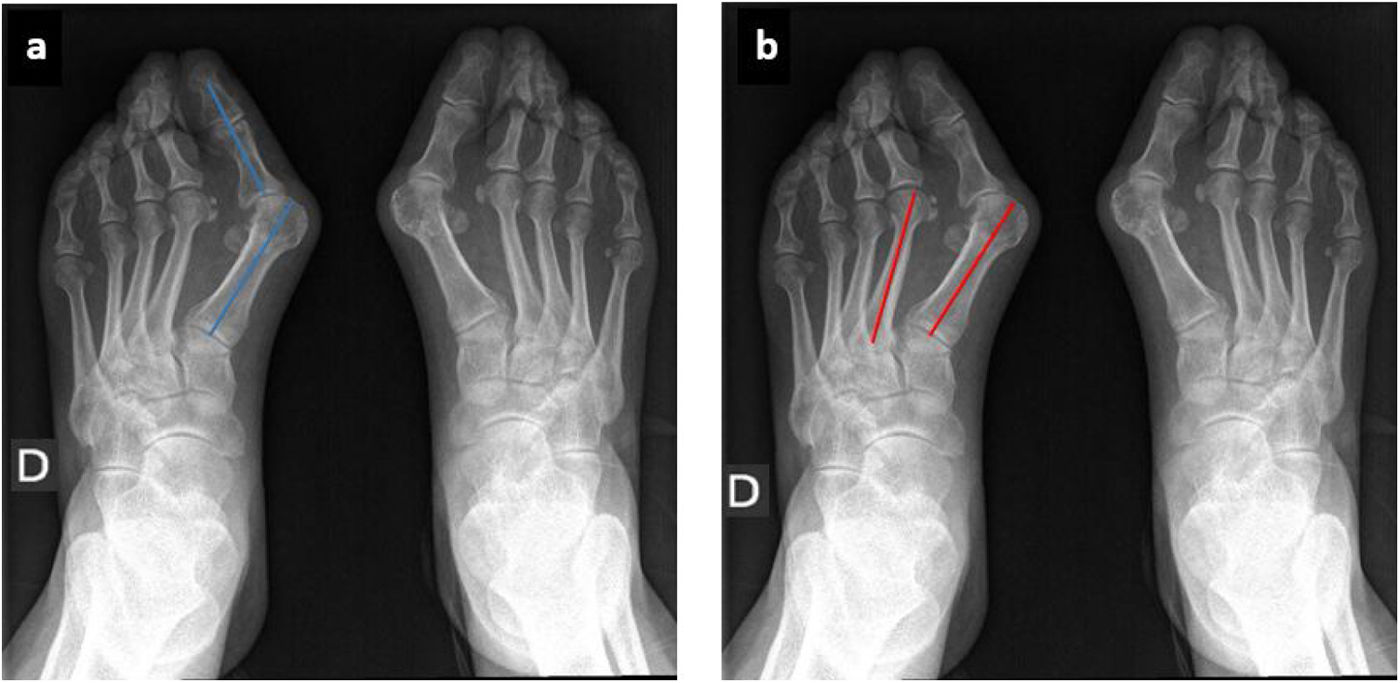
Variables de estudioSe realizó un estudio radiológico basado en la realización de radiografías dorsoplantares y lateral en carga pre y posquirúrgicas (figs. 1 y 2). Los parámetros estudiados en la radiografía dorsoplantar en todos los casos fueron el ángulo del hallux (ángulo resultante del eje diafisario del primer metatarsiano y el de la primera falange) y el ángulo intermetatarsal (ángulo entre el eje diafisario del primer y segundo metatarsiano). En la radiografía lateral posquirúrgica se analizó el ángulo metatarsofalángico dorsal del primer dedo obtenido con el implante. Para realizar todas las mediciones se utilizó el programa Vue PACS (Carestream Health, Inc., Rochester, NY, EE. UU.).
Se definió como artrodesis consolidada aquella con signos de unión en al menos 3 de las 4 corticales (medial y lateral en la proyección dorsoplantar, y dorsal y plantar en la proyección lateral)12,14.
El estado de consolidación y los ángulos fueron analizados de manera independiente por 2 investigadores. En caso de discrepancia o determinación de ausencia de consolidación, el resultado fue verificado por un médico adjunto de la Unidad de Pie y Tobillo.
Técnica quirúrgicaEn todos los pacientes se realizó la misma secuencia de tratamiento, a excepción de la asociación o no de tornillo interfragmentario, decisión tomada según las preferencias del cirujano.
En posición de decúbito supino, con isquemia a nivel del tobillo correspondiente y bloqueo periférico asociado a anestésico local, se realizó abordaje medial en 53 casos (96%), a nivel de la intersección entre la piel plantar y dorsal, y dorsal en 2 casos (4%). A continuación, se realizó capsulotomía y queilectomía dorsal para adecuar la superficie dorsal del primer metatarsiano a la configuración de la placa y luxación articular. Las superficies articulares fueron preparadas mediante fresado motorizado cóncavo-convexo guiado mediante una AK previamente alineada con el eje diafisario del primer metatarsiano y la primera falange del hallux. Las superficies articulares fueron cruentadas además con sucesivas perforaciones realizadas con la ayuda de una AK de 1,6mm. Bajo control radioscópico, se comprobó la posición definitiva de la artrodesis, manteniendo el dedo en posición neutra en el plano coronal y un ángulo de dorsiflexión de 5-15°. Esta posición se fijó de manera temporal con una AK a través del eje del primer radio, confirmando dicha posición con ayuda de una tabla plana simulando la carga.
En el grupo A, se colocó un tornillo de compresión sin cabeza canulado de 2,5-3,00mm (Zimmer Biomet, Warsaw, IN, EE. UU.) en dirección medial-proximal a lateral-distal atravesando la articulación. Posteriormente se implantó en ambos grupos de tratamiento una placa dorsal (ALPS® Total Foot System, Zimmer Biomet, Warsaw, IN, EE. UU.), disponible en 2 tamaños: pequeña (2,5mm) o grande (3,5mm), con tornillos de cortical o bloqueados según las necesidades del paciente, que presenta una preconformación de 14 o 7° de dorsiflexión según el tamaño, y de 5° de valgo para permitir un alineamiento anatómico adecuado. En aquellos pacientes donde no se colocó tornillo interfragmentario, se utilizó el orificio ovalado presente en la placa para realizar compresión. Tras comprobar bajo control radioscópico la correcta posición de la artrodesis y del material, se procedió al cierre de la piel con monofilamento 4,0 y al vendaje compresivo de pie y tobillo.
A todos los pacientes se les permitió carga inmediata con ayuda de un zapato posquirúgico de suela rígida durante 6-8 semanas, permitiendo carga con calzado normal tras este periodo. Fueron citados en consultas semanalmente para vigilar la herida quirúrgica, y a las 6 y 12 semanas posquirúrgicas con radiografías en carga, ampliando el seguimiento en caso de no objetivarse consolidación de la artrodesis en ese momento.
Análisis estadísticoLos datos fueron analizados con el programa estadístico Stata versión 16 (StataCorp LLC, College Station, TX, EE. UU.), estudiando toda la muestra en conjunto y comparando los 2 grupos entre sí en función del tipo de tratamiento recibido. Para las variables cuantitativas utilizamos el test de la t de Student, y para las variables cualitativas el de Chi cuadrado, considerando significativos los resultados con valor de p<0,05.
ResultadosSe estudiaron 55 casos en un total de 52 pacientes. El grupo A incluyó 39 casos (71%): 6 hombres (15%) y 33 mujeres (85%), y el grupo B 16 casos (29%): 6 hombres (38%) y 10 mujeres (63%). La edad en el momento de la cirugía en el grupo A fue de 67,91 años (DE 8,34 años), frente al grupo B, en que fue de 58,27 años (DE 10,81 años) (p<0,001). El IMC medio en el grupo A fue de 28,54 (DE 4,53), y en el grupo B de 29,68 (DE 5,68). En el grupo A 8 casos (21%) eran fumadores y en el grupo B lo eran 3 casos (19%). No se observaron diferencias estadísticamente significativas en relación con el sexo, el IMC o el uso del tabaco.
Tampoco existieron diferencias estadísticamente significativas en relación con el diagnóstico preoperatorio entre ambos grupos. En la tabla 1 se muestran los diagnósticos prequirúrgicos de cada grupo.
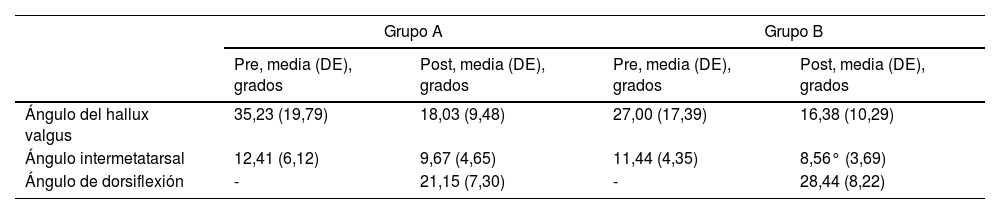
En relación con los resultados radiológicos, el ángulo del hallux valgus prequirúrgico en el grupo A fue de 35,23° (DE 19,79°) y de 27,00° (DE 17,39°) en el grupo B. El posquirúrgico en el grupo A fue de 18,03° (DE 9,48°) y de 16,38° (DE 10,29°) en el grupo B.
El ángulo intermetatarsal prequirúrgico fue de 12,41° (DE 6,12°) en el grupo A y de 11,44° (DE 4,35°) en el grupo B, y el posquirúrgico fue de 9,67° (DE 4,65°) en el grupo A y de 8,56° (DE 3,69°) en el grupo B (tabla 2).
Resultados radiológicos de los ángulos hallux valgus, intermetatarsal y de dorsiflexión en ambos grupos de estudio
| Grupo A | Grupo B | |||
|---|---|---|---|---|
| Pre, media (DE), grados | Post, media (DE), grados | Pre, media (DE), grados | Post, media (DE), grados | |
| Ángulo del hallux valgus | 35,23 (19,79) | 18,03 (9,48) | 27,00 (17,39) | 16,38 (10,29) |
| Ángulo intermetatarsal | 12,41 (6,12) | 9,67 (4,65) | 11,44 (4,35) | 8,56° (3,69) |
| Ángulo de dorsiflexión | - | 21,15 (7,30) | - | 28,44 (8,22) |
DE: desviación estándar.
No se encontraron diferencias estadísticamente significativas en relación con el análisis radiológico de los ángulos hallux valgus e intermetatarsal pre y posquirúrgico, ya que se observa que ambos disminuyen igual en ambos grupos de estudio.
El ángulo de dorsiflexión posquirúrgico fue de 21,15° (DE 7,30°) en el grupo A, y de 28,44° (DE 8,22°) en el grupo B, siendo estas diferencias estadísticamente significativas (p<0,05).
Se objetivaron complicaciones en el 15% de los casos del grupo A (6 casos) frente al 50% de los casos del grupo B (8 casos), siendo esta diferencia estadísticamente significativa (p<0,05). Las complicaciones más frecuentes fueron la seudoartrosis, seguida de 2 infecciones superficiales (una en cada grupo de estudio), molestias en relación con el material implantado en 3 casos (2 en el grupo A y uno en el B), 2 artrosis interfalángicas (uno en cada grupo de estudio) y un caso de rotura del tornillo interfragmentario.
El 84% del total de los procedimientos consolidaron al finalizar el seguimiento (46 de los 55 casos). El grupo A presentó una tasa de consolidación del 92% (36 casos), y el grupo B de un 63% (10 casos), siendo esta diferencia estadísticamente significativa (p<0,05).
El estudio multivariante identifica que el factor de riesgo más importante para el desarrollo de seudoartrosis es el grado de dorsiflexión (p<0,05), viendo que un aumento en una unidad en la variable dorsiflexión tiene un 10,5% menos de probabilidad de que ocurra la consolidación de la artrodesis. No se han encontrado diferencias estadísticamente significativas en relación con la edad del paciente (p>0,05) respecto a la tasa de consolidación.
Cuatro pacientes tuvieron que ser reintervenidos por complicaciones derivadas de la cirugía inicial, 2 de cada grupo de estudio (5% del grupo A y 13% del grupo B), tratándose en 3 casos de la retirada de material por molestias, y en otro, de una artrodesis con aporte de autoinjerto por ser una seudoartrosis sintomática. El resto de los pacientes con seudoartrosis no requirieron intervención hasta el momento del estudio.
DiscusiónExisten numerosas técnicas descritas para la realización de la artrodesis MTF, incluyendo uno o 2 tornillos interfragmentarios, placas dorsales bloqueadas o no bloqueadas, y grapas. A la hora de realizar una artrodesis del hallux es fundamental realizar una adecuada preparación de la articulación, así como una reducción y fijación de la misma. Múltiples estudios han reportado buenos resultados con diversas técnicas, sin embargo, una de las complicaciones a las que podemos enfrentarnos es la no consolidación de la artrodesis, siendo estas tasas diferentes según la estabilidad del implante utilizado en cada técnica quirúrgica.
Politi et al.15 realizaron un estudio biomecánico, comparando la estabilidad de 4 tipos de fijación, y determinaron que la placa dorsal asociada a tornillo interfragmentario era el constructo más fuerte, siendo hasta 3 veces más estable que el tornillo aislado, y hasta 10 veces más estable que las AK o la placa dorsal.
Buranosky et al.16, en un estudio en cadáver, compararon la estabilidad de la artrodesis utilizando 2 tornillos canulados cruzados frente a una placa dorsal de 6 orificios con tornillo interfragmentario a compresión, tras la preparación de la superficie articular con fresado cóncavo-convexo. Los tornillos fueron testados hasta el fracaso. Determinaron que la placa con tornillo dorsal aporta mayor resistencia a la carga respecto a los tornillos.
El presente estudio ha demostrado que el uso de tornillo interfragmentario de compresión asociado a la placa dorsal para la artrodesis MTF del hallux presenta una tasa de consolidación significativamente mayor respecto al uso aislado de placa dorsal (92 vs. 63%) (p<0,05).
En un estudio retrospectivo, Cone et al.14 revisaron 99 artrodesis con placa dorsal de titanio a compresión o tornillo interfragmentario a compresión con placa dorsal bloqueada. La tasa de no unión global fue del 4%, sin diferencias estadísticamente significativas entre ambos grupos. Sin embargo, el grupo con el tornillo a compresión mostró menor cambio en el ángulo de dorsiflexión postoperatorio (0,6 vs. 6,7°, p<0,01), evidenciando que la adición de tornillo interfragmentario proporciona un constructo más estable que la placa bloqueada.
Hyer et al.17 realizaron un estudio retrospectivo comparando varios modelos de fijación: placa estática, placa bloqueada, placa estática con tornillo a compresión y placa bloqueada con tornillo a compresión. La tasa global de no unión fue del 7% (9 de 130), siendo la tasa de no unión más baja en el grupo de placa dorsal bloqueada con tornillo interfragmentario (4%, 2 de 45). Sin embargo, estas diferencias no fueron estadísticamente significativas (p>0,05).
Gould et al.18 estudiaron de forma prospectiva la tasa de fusión de 30 artrodesis MTF del hallux fijadas con placa dorsal con tornillo a compresión a través de la placa. Reportaron una tasa de consolidación del 100%.
Weigelt et al.19 realizaron un estudio retrospectivo de 178 casos, 97 tratados con placa bloqueada dorsal con tornillo interfragmentario integrado y 81 con tornillo interfragmentario a compresión independiente de la placa. Determinaron una tasa de no unión del 6,2% (11 de 178 casos).
En nuestro estudio, la tasa global de no unión es del 16%, siendo del 8% en el grupo A y del 37% en el grupo B (p<0,05). Esta discrepancia en la tasa de no consolidación entre ambos grupos puede deberse a la diferencia en el número de pacientes incluidos en cada grupo (39 en A frente a 16 en B) o al motivo de la indicación de la artrodesis. También a que el tornillo a compresión añade estabilidad al montaje. La diferencia en el ángulo de dorsiflexión obtenido entre ambos grupos puede explicar la diferencia de tasa de seudoartrosis vista en nuestro estudio, ya que como hemos explicado anteriormente, este ángulo influye directamente en la consolidación. La diferencia puede deberse al momento en que se produce la compresión con la placa: en caso de tener un tornillo interfragmentario, este mantiene la posición deseada inicialmente, no modificando tanto el ángulo de dorsiflexión.
Además del constructo utilizado para la fijación de la artrodesis, algunos autores describen como factores de riesgo para no conseguir una adecuada unión la diabetes mellitus19, así como un ángulo de hallux valgus residual mayor de 20°3,19. Por tanto, una corrección adecuada de esta deformidad en valgo del hallux podría reducir el riesgo de seudoartrosis.
Con el presente estudio hemos demostrado que el uso de tornillo interfragmentario junto con una placa dorsal en la artrodesis MTF del hallux asocia una mayor tasa de consolidación y un menor número de complicaciones durante el periodo de seguimiento comparado con la artrodesis con placa dorsal (p<0,05). Además, la tasa de consolidación de este método de fijación es similar a la descrita en la literatura.
La primera limitación de nuestro estudio es que es retrospectivo, en el que las cohortes de estudio no son homogéneas. Para la determinación de la unión o no de la artrodesis se utilizan radiografías, y no un estudio de TAC. Otra limitación es la heterogeneidad en el número y las características de los pacientes incluidos en cada grupo de estudio. Al ser un trabajo donde se estudian datos radiológicos y no clínicos, no se ha determinado la repercusión clínica de las seudoartrosis obtenidas radiológicamente.
A pesar de las limitaciones enumeradas, a todos los pacientes se les aplicó el mismo tratamiento protocolizado dependiendo del grupo de tratamiento al que perteneciesen.
ConclusiónLa artrodesis MTF del hallux con placa dorsal asociada a tornillo interfragmentario obtiene mejores resultados en lo que se refiere a complicaciones y consolidación respecto a aquellos casos en los que no se utiliza el tornillo interfragmentario, siendo un factor de riesgo para desarrollar seudoartrosis el grado de dorsiflexión conseguida tras la realización de la artrodesis.
Nivel de evidenciaNivel de evidencia iv.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNo existe conflicto de intereses.