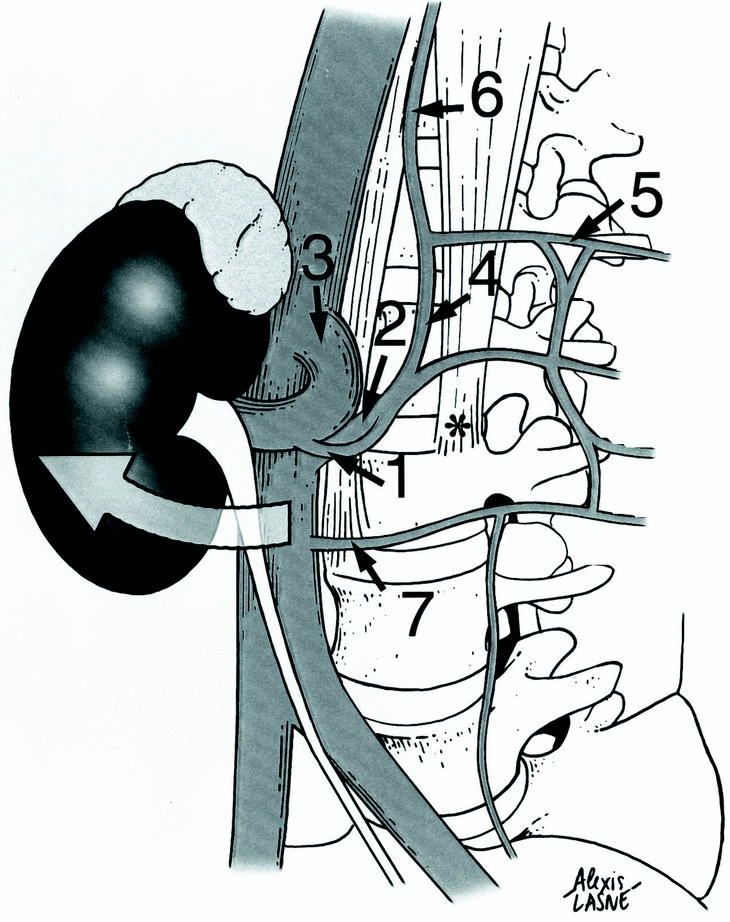Introducción
El abordaje antero-lateral retroperitoneal de la columna lumbar es clásico para la excisión discal, colocación de injerto y resecciones corporales con o sin exploración del canal medular. Las alteraciones musculares parietales de las lumbotomías constituyen un problema mayor ya que ellas pueden alterar los resultados funcionales de manera significativa.7
Los progresos de la cirugía endoscópica del raquis han permitido a ciertos autores proponer las técnicas «mini-invasivas» para la colocacion de injertos por vía trans o retroperitoneal.5,6
Las técnicas laparoscópicas son limitadas en vista de que no pueden alcanzar los niveles de L2, L1 y T12.
El acercamiento bajo control vídeo-endoscópico ha sido descrito para L4-L5 y L5-S1.14
Nosotros desarrollamos10 un abordaje anterior directo, simple, sin sección muscular, logrando su reproductibilidad desde T12-L1 hasta L5-S1 y reduciendo los riesgos quirúrgicos comparados a los abordajes convencionales.13-18 La utilización de la vídeo-óptica per-operatoria ha sido un elemento suplementario para la realizacion de esta técnica, pero no indispensable. Por otro lado, este abordaje no necesita de una plataforma técnica sofisticada ni material auxiliar especifico.
Técnica quirúrgica
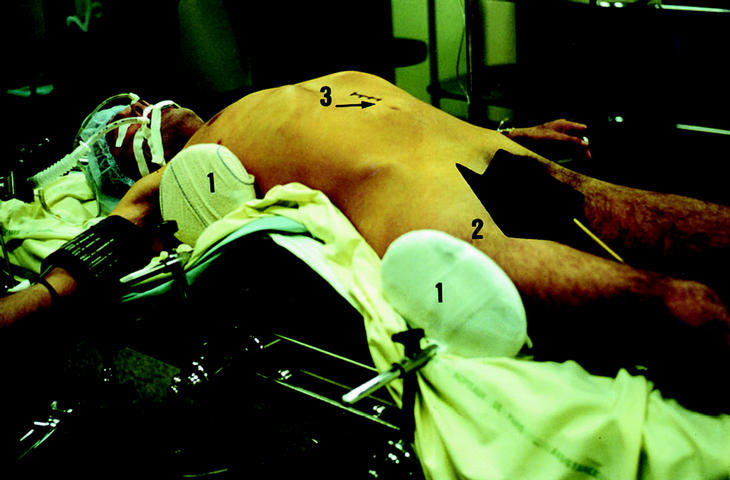
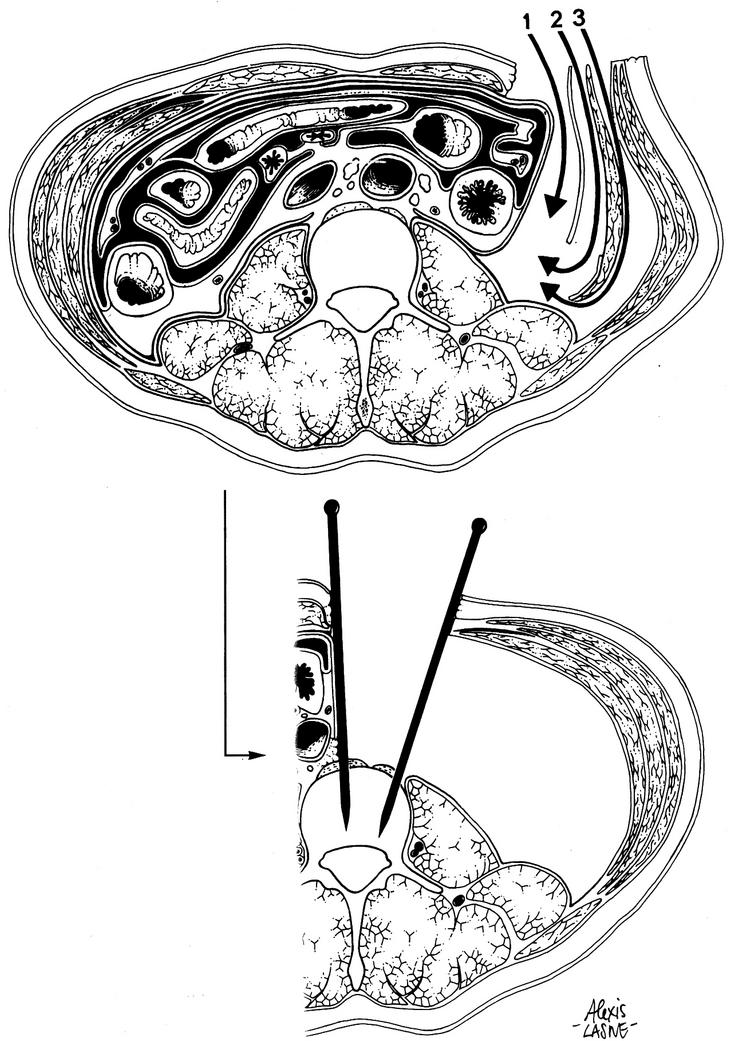
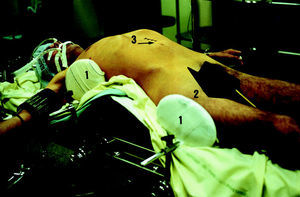
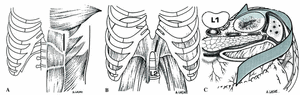
El paciente es colocado en posición de decúbito dorsal en una mesa operatoria con soporte lumbar que permite la modificación de la lordosis lumbar para obtener la óptima curvatura lordótica, la reducción de la deformidad y la restauración del equilibrio sagital. Se colocan sostenedores sobre el lado derecho del tronco, para sostener el cuerpo cuando se realiza la maniobra de lateralizar la mesa operatoria hacia la derecha y rechazar el contenido abdominal hacia ese lado (Fig. 1). El cirujano debe estar colocado del lado derecho del paciente y el asistente del lado izquierdo. Es necesario que el paciente esté muy bien relajado por parte del equipo de anestesia. Después de colocado el paciente sobre la mesa operatoria, se hace una radiografía lateral con marcadores radioopacos sobre la piel del paciente, para la localización exacta del nivel deseado. La marca cutánea de la incisión debe realizarse con el soporte lumbar en posicion definitiva.
Figura 1. Colocación del paciente contra apoyo colocados a la derecha para permitir la báscula del paciente (1), a 30° hacia la derecha (2), insicion sobre umbilical (3).
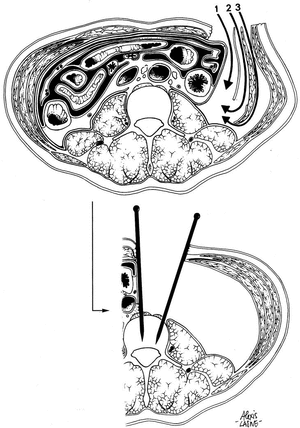
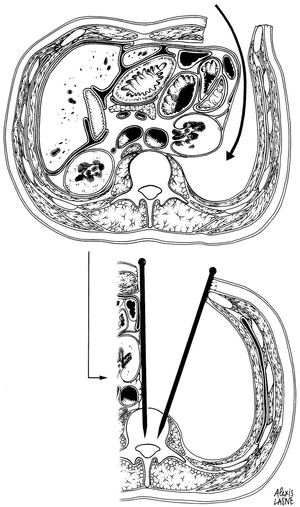
Se realiza una incisión vertical de 4-5 cm a la izquierda de la línea media. Inmediatamente después de abierto el tejido celular subcutáneo, se identifica y se secciona la hoja anterior de la vaina del músculo recto abdominal. El músculo es seguidamente contorneado para llegar a los límites laterales de su hoja y en particular a la zona de reflexión entre la hoja anterior y la posterior de ese compartimiento. Sin embargo, a veces es más fácil abrir lateralmente el compartimento fibroso siguiendo la cara anterior de fascia transversalis. Una incisión a través de la hoja posterior permite el acceso a la región retroperitoneal entre la fascia peritonealis y la fascia transversalis, hasta el contacto de la fosa ilíaca interna y la parrilla costal. Esto evita los riesgos potenciales de crear una brecha peritoneal.
La región retroperitoneal es más fácil de abordar por encima de L4, donde el peritoneo es más fuerte y por tanto, más fácil de disecar. No es necesario disecar el peritoneo hacia la línea media para separarlo de la hoja del recto posterior. Por debajo de L4 el peritoneo es más frágil y la disección puede, ser más delicada; se debe proceder con precaución utilizando una gasa montada. La disección debe comenzar de manera digital, no se debe utilizar tijeras. Este espacio es prácticamente avascular y no hay que realizar hemostasia alguna.
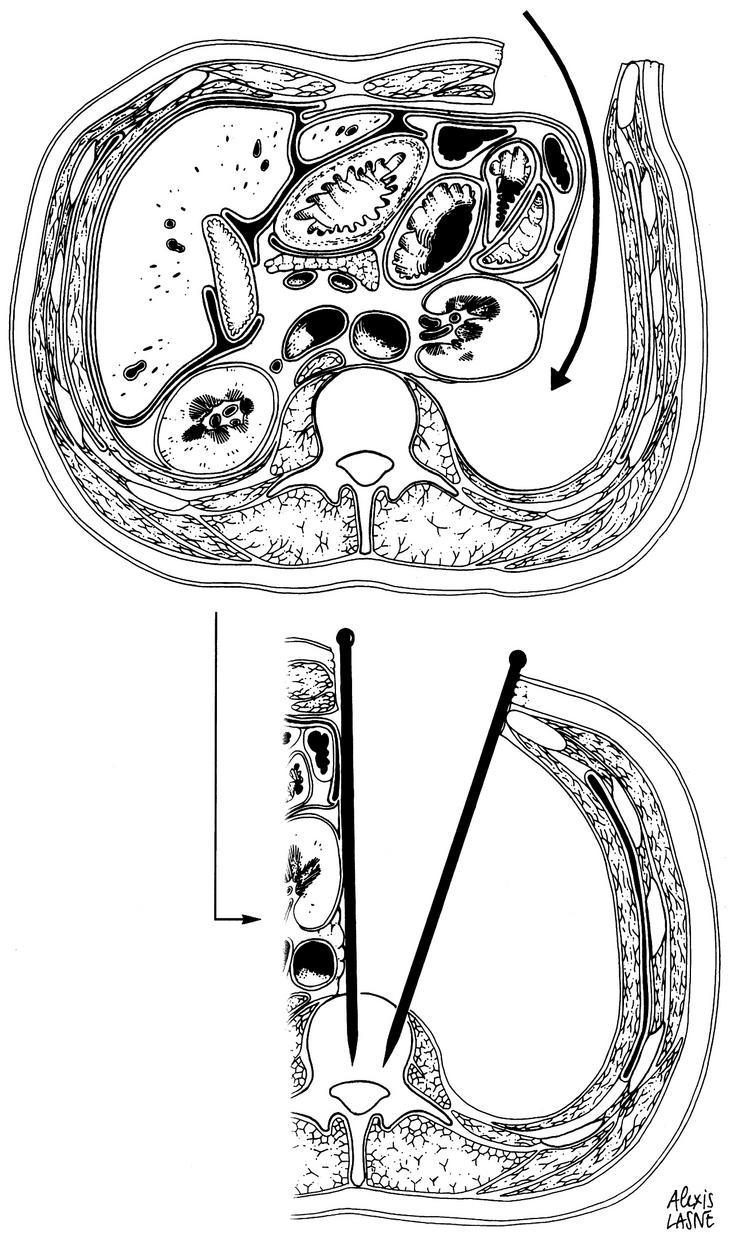
En el paciente con antecedentes de cirugía abdominal o una pared abdominal débil, es más fácil y directo incidir lateralmente la hoja del músculo recto del abdomen y avanzar dentro del espacio del músculo transverso del abdomen y el músculo oblicuo (Fig. 2). Utilizando esta vía de acceso, se evitan riesgos de rotura peritoneal. La parte más posterior del músculo transverso es seccionada a nivel de sus inserciones en las apófisis transversas. La simple disección de las fibras posteriores da el acceso a la grasa retroperitoneal, fácil de reconocer al contacto del músculo cuadrado de los lomos que está ubicado bien lateral y profundo. Se debe sentir al tacto la protuberancia del músculo psoas en su emergencia del raquis. El hecho de flexionar las caderas no cambia la textura o la tensión local del músculo psoas.
Figura 2. Abordaje L4: Primera etapa: disección del saco peritoneal y acceso al músculo psoas. Son posibles 3 vías en relación a la pared: 1 entre la fascia peritonealis y la fascia transversalis; 2 por delante de la fascia transversalis y 3 por delante del músculo transverso del abdomen. Segunda etapa: movilización del contenido abdominal e implantación de clavos de Steinmann.
Al inicio de nuestra experiencia, se practicaba una urografía intravenosa sobre la mesa operatoria, pero ese procedimiento es innecesario en vista de la constatación de la traslación del uréter, siempre adherido al peritoneo.
El contenido abdominal se rechaza cuidadosamente hacia la línea media, utilizando un separador, maleable, mientras simultáneamente se lateraliza la mesa operatoria hacia la derecha. Esto es de gran ayuda para el abordaje del área retroperitoneal profunda.
El cuadrado lumbar y el músculo psoas son utilizados como guías: ambos son de fácil identificación, incluso en pacientes obesos donde la grasa retroperitoneal es abundante. La grasa perirrenal es de fácil acceso y provee un excelente espacio detrás del riñón. El riñón es desplazado hacia la línea media, con el uréter que se adhiere al peritoneo. Si hay alguna duda en identificacion del uréter, la grasa perirrenal del polo inferior del riñón es un excelente punto de partida para disecar el peritoneo parietal reforzado por la fascia peritonealis.
Los pedículos testicular u ovárico, que permanecen adheridos a la fascia peritonealis, se desplazan hacia la línea media al mismo tiempo que el riñón y el uréter. La columna es fácilmente abordada, medial al músculo psoas-ilíaco. Algunos pacientes tienen una fascia ilíaca fuerte, que se adhiere al plano vascular prevertebral y debe ser incidida anteriormente, a nivel del músculo psoas-ilíaco, para exponer directamente el espacio prevertebral. En pacientes mayores, un simple clivaje de la fascia prevertebral es suficiente.
El separador o valva maleable medial es reemplazado por clavos de Steinmann insertados dentro de la cara anterolateral de los cuerpos vertebrales, previa coagulacion o «clipaje » de las venas lumbares transversas (Fig. 3). La hemostasia preventiva del plano prevertebral, se realiza rutinariamente. La cadena simpática debe ser preservada, lo cual es sencillo ya que su localización es más lateral. Los clavos pueden ser dirigidos a la línea media, sin embargo, colocar los clavos en la cara lateral de la columna permite obtener un campo mayor de iluminación y obviar la necesidad de un separador lateral.
Figura 3. Abordaje L2: Primer tiempo: disección hasta el compartimiento renal. Segundo tiempo: movilizacion del riñón y unidad duodeno-pancreática hacia la derecha con sus fijaciones fasciales.
Colocar los clavos en posición divergente provee una exposición excelente de la columna. En los niveles L4-L5 y L5-S1, se puede dejar un separador distal para proteger los vasos ilíacos, particularmente la vena ilíaca común.
En L4-L5 se puede escoger dos estrategias. La disección puede empezar de la misma manera que en los niveles altos, utilizando el plano de la fascia retrorrenal para clivar el peritoneo parietal. La misma incisión puede ser utilizada para abordar la columna a lo largo de L3, luego L4 y L5; el uréter permanece adherido al saco peritoneal. Si el lado izquierdo de L4-L5 se aborda directamente, hay que tener mucho cuidado para no lesionar el uréter, el cual no siempre está firmemente adherido al peritoneo y a veces se encuentra cerca del músculo psoas y los vasos ilíacos.
La separación del peritoneo es más difícil por debajo de la linea arcuata, donde la hoja del recto posterior está compuesta solamente por fascia transversalis. El polo inferior del riñón es un sitio fácil de identificar, desde donde se puede rechazar el peritoneo y la fascia peritonealis hacia la línea media.
El segundo método efectivo para evadir la apertura inadvertida del saco peritoneal consiste en extender la disección de la hoja posterior del recto hacia un lado y luego incidir este plano muy cerca de la cresta ilíaca, donde la fascia transversalis da un acceso directo a la grasa retroperitoneal.
El nivel L4-L5 siempre es alcanzado utilizando un abordaje izquierdo, la disección con torunda debe ser muy cuidadosa para evitar la lesión de la vena ilíaca común izquierda o las venas iliolumbares. La visualización del disco permanece lateral.
En el nivel L5-S1 se utilizan radiografías intraoperatorias para guiar la incisión. El abordaje derecho es teóricamente más fácil, debido a que la arteria ilíaca común derecha protege la vena y el uréter, que está muy lejos y es más sencillo moverlo con el peritoneo. Sin embargo, todas nuestras operaciones L5-S1, excepto dos, fueron realizadas por el lado izquierdo.
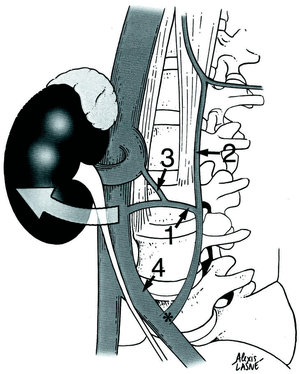
Se debe controlar el origen de la vena lumbar ascendente y de las venas iliolumbares, las cuales deben ser ligadas con « clips » y coaguladas para evitar todo riesgo de lesión durante la movilización de la vena ilíaca común de izquierda a derecha (Figs. 4 y 5).
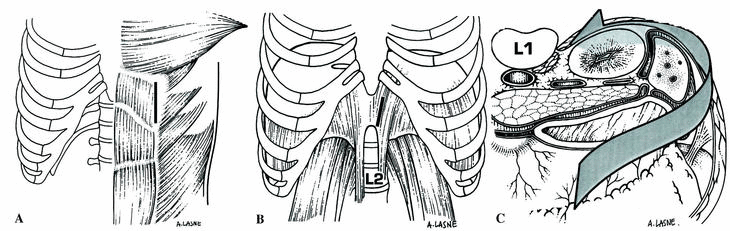
Figura 4. Abordaje de la unión toraco-lumbar: A: Desinserción del músculo recto anterior del abdomen en relación a la parrila costal. B: Paso por detrás de la cavidad peritoneal y llegada a la fase anterior de T12-L1. C: Abordaje de la cara anterior de la columna en T12-L1 (apertura del pilar izquierdo del diafragma).
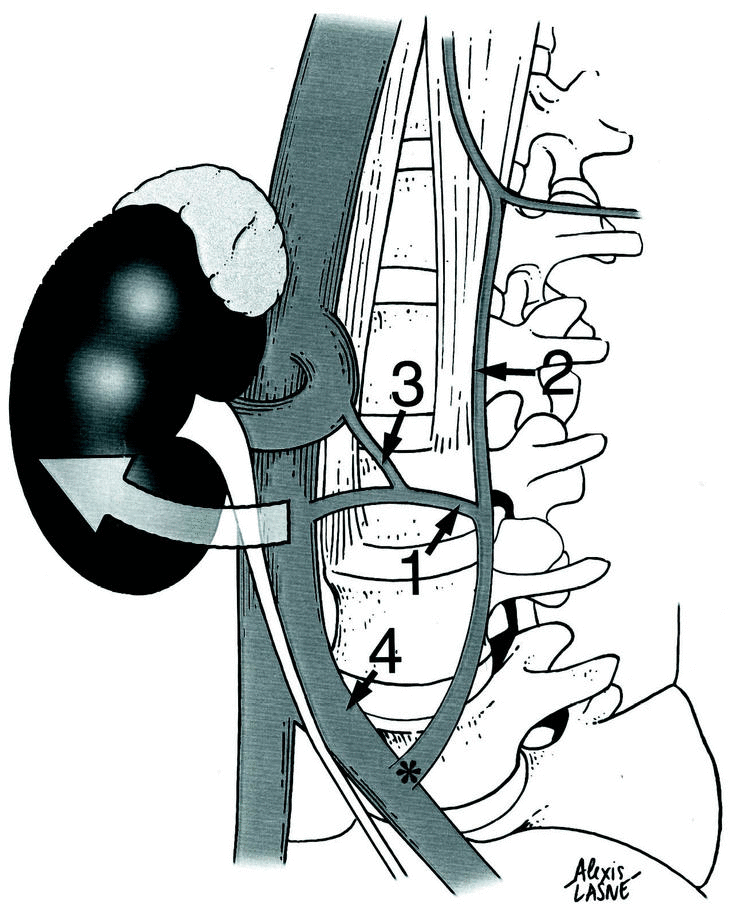
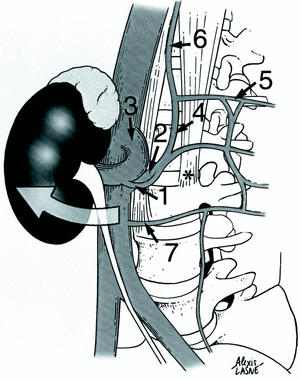
Figura 5. Diseño después de nuestra disección: disposición típica de un canal reno-acigo-lumbar (1) entre una vena lumbar predominante en L2 (2), y la vena renal izquierda (3), raíz medial de la vena hemi-acigos inferior (4), pilar izquierdo del diafragma ((), raíz lateral de la vena hemi-acigo (5),vena hemi-acigo (6), vena lumbar en L3 (7).
Dependiendo de la colocación estratégica del injerto seleccionado, el nivel L5-S1 puede ser abordado lateralmente por el lado izquierdo para proteger el plexo hipogástrico medialmente.
En T12-L1, los clavos de Steinmann deben ser dirigidos hacia arriba para asegurar un desplazamiento efectivo del contenido abdominal. La incisión de la hoja posterior del recto anterior da acceso a la cara profunda de la parrilla costal. En nuestra experiencia el pilar diafragmático izquierdo se observa fácilmente, siendo lo suficientemente pequeño para ser disecado después de la hemostasia preventiva (Fig. 6).
Figura 6. Predominancia de una vena lumbar en L3 (1) con unión a la vena lumbar ascendente (2). Note el canal reno-acigo-lumbar (3) y la unión entre la vena lumbar ascendente y la vena ilíaca común izquierda (4). Esta zona de convergencia (*) debe ser controlada para obtener un abordaje sin riesgo.
Se toman radiografías anteroposteriores y laterales antes de iniciar la excisión del disco o cuerpo vertebral. El soporte lumbar se coloca en su posición final.
El injerto es tomado generalmente a nivel de la cresta ilíaca anterior izquierda (injertos tricorticales o solamente esponjoso para llenar cajas. Las cajas son posicionadas en un ángulo oblicuo de 20° a 45° según el nivel para conservar al máximo el ligamento vertebral común anterior; éste aumenta la estabilidad después de impactar el injerto y permite encastrar mejor y retener el hueso esponjoso colocado en la periferia de la caja y el que es colocado dentro de la misma.
Un sistema de vídeo endoscópico se puede introducir a través de un portal adicional, para obtener una mejor visión y un alumbrado directo del campo quirúrgico.
Este abordaje de 5 cm de insición sobre la piel, provee una apertura suficiente para permitir la excisión del disco o cuerpo vertebral a tres niveles y para insertar cajas intersomáticas y/o material de injerto. Complementariamente se puede realizar fijación interna. El cierre es muy simple. En muchos casos no se necesita drenaje. La movilizacion del paciente está ajustada a las limitaciones mecánicas impuestas por el material de fijación interna. El paso de aire por el recto usualmente ocurre, en las primeras 48 horas y la restauracion de la función intestinal normal, entre 3 a 5 días.
Estudio clínico
La serie consta de 94 casos (48 hombres y 46 mujeres) estudiados de manera prospectiva de enero 1995 hasta abril 1999. Se excluyeron a los pacientes con anomalías aórticas o historia de tromboembolismo severo.
El peso promedio de los pacientes fue de 77 kg (mínimo: 48 y máximo: 120), edad media de 59,2 años (mínimo: 31 y máximo: 75), y seguimiento medio de 2,3 años (mínimo: 8 meses y máximo: 3).
Las indicaciones y los niveles se muestran en las tablas 1 y 2.
Cincuenta y seis intervenciones se realizaron como primera operación, y 38 casos son reintervenciones; de los 38 casos, 17 habían sido operados más de tres veces; 8 pacientes presentaban antecedente séptico sobre una vía posterior.
Cincuenta y dos pacientes tenían antecedentes de cirugía intraperitoneal y 7 antecedentes de cirugía retroperitoneal. Dos pacientes habían tenido reconstruccion parietal con inserción de una malla.
Se realizaron 10 corpectomías: 2 veces por tumor y 8 veces por lesión traumática (4 por compresión y 4 por razones mecánicas puras).
La fusión fue realizada a un solo nivel en 39 casos (T12-L1, n = 4; L1-L2, n = 8; L2-L3, n = 9; L3-L4, n = 6; L4-L5, n = 7; L5-S1, n = 5). En 44 casos, han sido fusionados dos niveles (L1-L3, n = 6; L2-L4, n = 15; L3-L5 n = 13, L4-S1, n = 10 casos) y tres niveles en 11 casos (L2-L5, n = 7; L3-S1, n = 4). Alrededor de las cajas de carbono se añadió injerto autólogo.
En dos pacientes, se retiró por esta vía anterior una caja metálica intersomática, anteriormente implantada por PLIF que fue reemplazada por un injerto tricortical.
Cinco pacientes se beneficiaron de fusión intersomática anterior (ALIF) sola, sin fijación posterior (un caso en L1-L2 y L4-L5, tres casos en L2-L3); éstas fueron artrodesis sobre discos negros en RM con discografía positiva.
Los otros 89 pacientes fueron tratados con fijación posterior (tornillos pediculares y placas Dominó de Howmedica, Stryker), 48 durante el mismo procedimiento o acto operatorio y 41 en un procedimiento previo.
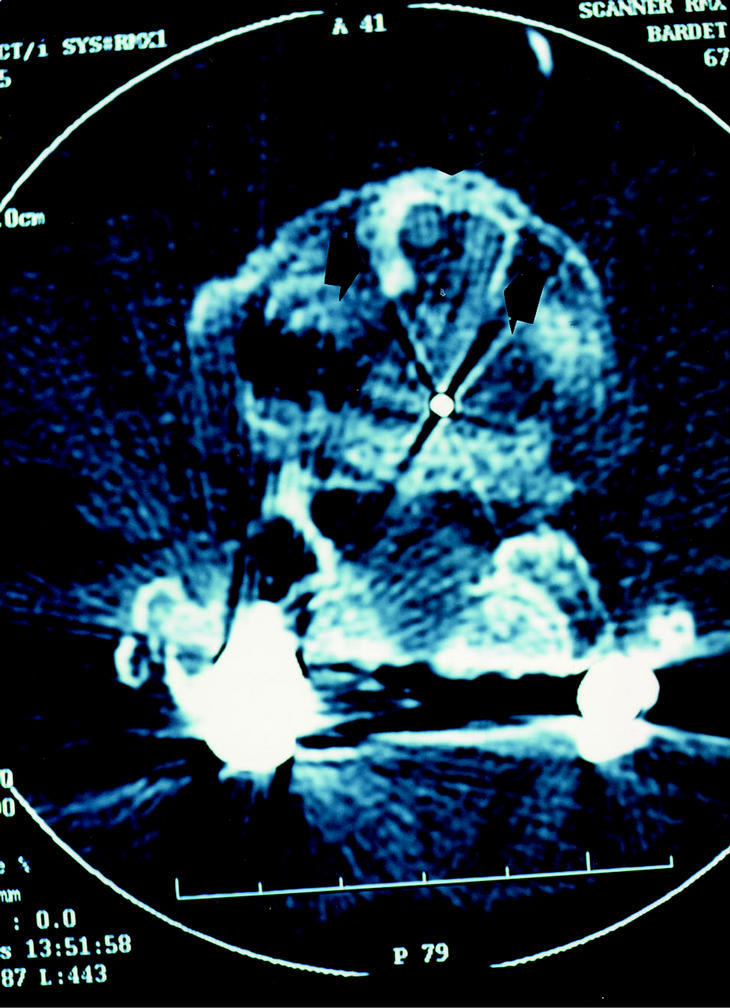
Los resultados se evaluaron basados en tiempo operatorio, en el éxito de la intervencion, pérdida sanguínea y complicaciones durante y después del procedimiento. Los resultados radiológicós fueron evaluados, utilizando Rx simple y TAC para evaluar la fusión, colocación del injerto y apariencia post-operatoria del espacio retroperitoneal. La utilización de cajas no metálicas ha permitido esta exploración más fácilmente.
Resultados
EL tiempo medio para el abordaje lumbar fue de 20 min (mínimo: 5 y máximo: 25) para todos los niveles vertebrales. En ninguna instancia hubo mayor pérdida de sangre que en nuestros abordajes laterales previos.
La pérdida media de sangre intraoperatoria fue de 60 ml (mínimo: 20 y máximo: 90) para un nivel de fusión y de 90 ml (entre 40 y 200 ml) para dos niveles. La pérdida sanguínea fue debida a la decorticación del platillo vertebral y a la toma del injerto. Para los ocho casos de corpectomía, la pérdida sanguínea media fue de 600 ml.
En un caso fue necesario un abordaje doble ante la constatación de una duplicación de la vena cava inferior. El diagnóstico de esta anomalía es excepcional y no pudo ser hecho en el preoperatorio, debido a que el paciente había sido operado anteriormente de una espondilolistesis con un material voluminoso que producía una imagen de artefacto en la tomografía y en la RMN.
Cuatro de nuestros pacientes presentaron una vena renal izquierda retroaórtica que no produjo ningún problema de disección.
No hubo complicaciones significativas: cuatro pacientes presentaron un retardo del tránsito intestinal en el postoperatorio inmediato; un paciente presentó una complicacion ureteral el cual había sido operado anteriormente tres veces por vía anterior retroperitoneal, por una metástasis del riñón derecho. En este caso el abordaje se realizó después de una embolización pre-operatoria para retirar un injerto anteriormente implantado y una placa de osteosíntesis que no sostenía el segmento; se observó un uréter izquierdo completalmente laminado sobre la placa, la liberación ureteral fue realizada sobre 5 cm. Nueve pacientes presentaron una debilidad transitoria del músculo psoas-ilíaco a causa de su separación dentro del campo operatorio que se recuperó en 8 semanas. En 14 casos se presentó una rotura peritoneal localizada en el curso de la disección inicial de la fascia peritonealis y de la incisión sobre la hoja posterior del músculo recto del abdomen. Las roturas anteriores fueron reparadas inmediatamente por una sutura de la fascia en 9 casos y no se repararon (sin ninguna consecuencia) en cinco casos de roturas posteriores, que ocurrieron en el comienzo de nuestra experiencia.
En un caso hubo una infección subcutánea por un abordaje de L4-L5 que fue tratada por desbridamiento local.
Se observó una lesión mecánica parietal con inicio de eventración al año de evolución.
En nuestros 48 pacientes masculinos, se observaron dos casos de eyaculación retrógrada. Se trataba de dos casos dudosos en razón de una evaluación pre-operatoria limitada por el estado doloroso inicial de esos pacientes; 19 pacientes presentaron un síndrome de hiperperfusión del miembro inferior izquierdo, descrito por los pacientes como una sensación de miembro inferior frío. Esos síntomas se resolvieron en 13 casos.
No se ha observado ninguna pseudoartrosis y el tiempo para obtener la fusión (3,6 meses) es equivalente al observado por los abordajes laterales Constatamos sin embargo dos casos de pérdida de la correción (inferior a 4°) por impactación de la caja de carbono dentro del plato vertebral superior (Figs. 7-9).
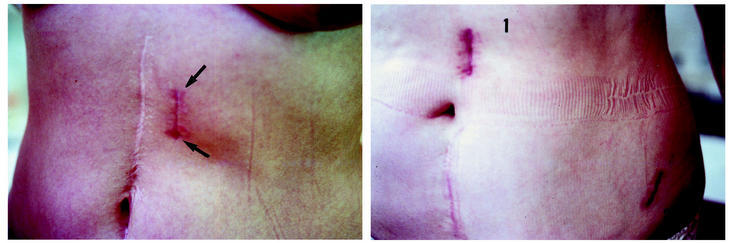
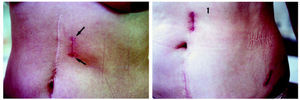
Figura 7. Muchos de nuestros pacientes tienen antecedentes de cirugía abdominal. A: Abordaje L1-L2, L2-L3 a pesar de una cirugía anterior mediana supra umbilical. Insición de 4 cm. B: Corpectomía de L2, nótese el tamaño de la insición (1) en relación al sitio de toma del injerto a nivel de la cresta ilíaca izquierda (2).
Figura 8. Imagen habitual de una fusión con caja de carbono. El autoinjerto esponjoso se coloca dentro de la caja, así como en la periferia para asegurar una fusión periférica. La caja se utiliza sobre todo como un espaciador. La disposición oblicua de la caja permite distender el ligamento común vertebral anterior.
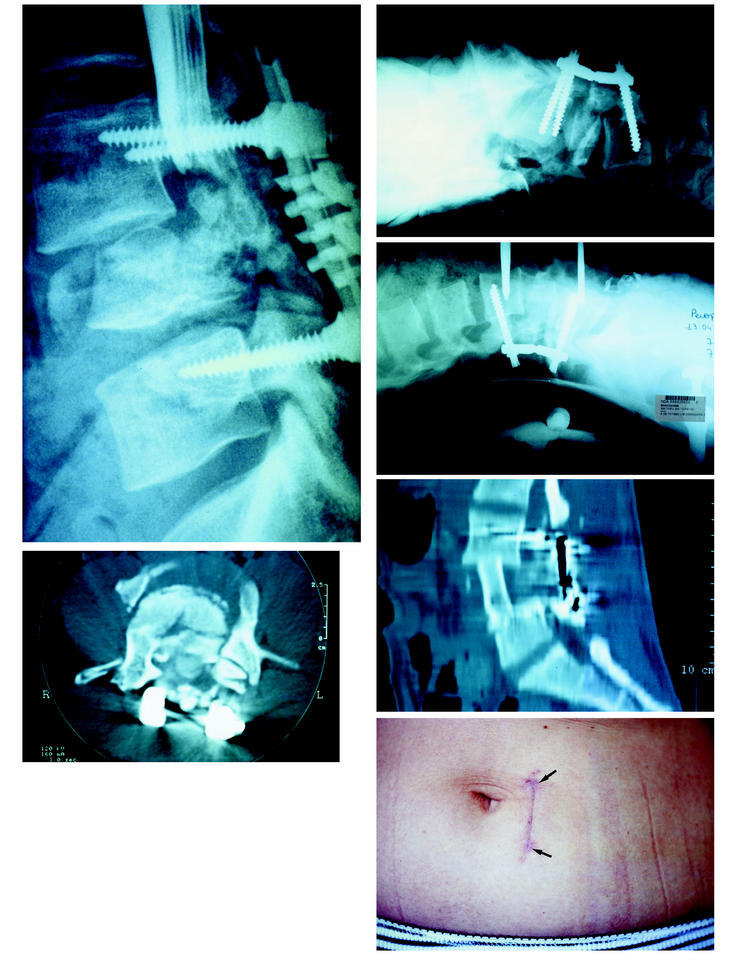
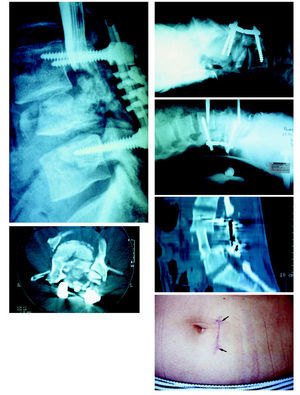
Figura 9. Fractura de L4, con paraplejia incompleta y fragmento dentro del canal fijada en cifosis por un montaje posterior sin liberación. A y B: Tratamiento en dos tiempos. C: Tiempo posterior en decúbito ventral: radiografía per-operatoria osteosintesis, realineación y laminectomía. D: Abordaje anterior en decúbito dorsal mínimo para corpectomía (posición del paciente en lordosis). E: TAC resultado post-operatorio. F: Cicatriz cutánea.
Discusión
Onimus y cols.14 describieron un abordaje anterior extraperitoneal, asistido por vídeo, de la columna lumbar inferior, a través de un abordaje anterior. La lesión muscular no fue excesiva y no hubo lesiones del tracto digestivo. La disección peritoneal se describió como un poco dificultosa en la columna lumbar inferior, pero no hubo recomendaciones para evitar el desgarro peritoneal. No hubo detalles de las posibilidades de acceso a niveles lumbares superiores.
Mayer11 describió un abordaje transmuscular retroperitoneal, anterolateral, requiriendo de un sistema retractor sofisticado. Como otros abordajes parietales, hay riesgo de lesión de los nervios ilio-hipogástrico e ilioinguinal; además, el conducto linfático y la vena lumbar ascendente deben ser ligados. La exposición es limitada y el acceso a L5-S1 puede requerir un abordaje transperitoneal con riesgo de lesión del plexo hipogástrico.19 L2 es la vértebra más alta que puede ser expuesta. El paciente debe ser colocado en flexión lateral extrema, lo cual puede resultar en un fallo de la colocación del injerto con fusión en posición inapropiada. Esta apertura asimétrica del disco no ocurre en el abordaje anterior retroperitoneal mínimo.
Fraser7 describió un abordaje de la charnela lumbo-sacra por una vía retroperitoneal con laceración muscular. Ese abordaje sólo se utiliza para los tres últimos niveles de L3 a S1. La incisión en piel es considerablemente más larga (10-12 cm) y se necesita una incisión muscular. Fraser también recomienda un abordaje medial para L5-S1, que tiene el riesgo de lesión del plexo pre-sacro, sin embargo, no se reportaron casos de eyaculacion retrógrada en su serie. Él precisaba que la vena ilíaca común izquierda está anastomozada lateralmente con frecuencia a una vena segmentaria correspondiente a una vena ilio-lumbar, así como el riesgo de lesión de las venas por el separador inferior.
El abordaje anterior retroperitoneal mínimo ofrece tres estrategias para la apertura peritoneal. La ruta entre la fascia peritonealis y la fascia transversalis es apropiada si la disección es fácil y el paciente no tiene antecedentes de cirugía abdominal. En pacientes con historia de cirugía abdominal y aquéllos que tienen una pared abdominal débil, uno puede escoger entrar por la fascia transversalis o entre el músculo transverso abdominal y el músculo oblicuo interno.
Nosotros no cambiamos ninguno de nuestros instrumentos quirúrgicos utilizados en el abordaje antero-lateral retroperitoneal clásico. Los únicos instrumentos especiales para desplazar el saco peritoneal, antes de insertar los clavos de Steinmann, fueron los retractores laminares largos o valvas delgadas romas de mango largo. Los clavos de Steinmann son muy útiles, porque pueden ser desplazados escalón por escalón a lo largo de los cuerpos vertebrales y permite obtener una contrapresión gradual a los vasos axiales cuando se aborda extensamente para llegar a T12.
Nuestro abordaje medial no requiere disección significativa del tronco simpático. En esta serie observamos casos de perfusión aumentada en el miembro inferior izquierdo, por lesión del tronco simpático producido por una fractura de L2, pero sin consecuencias funcionales notables.
Algunos equipos prefieren la lumboscopia; esta técnica requiere un equipo altamente sofisticado y un largo tiempo quirúrgico. La tasa de morbilidad es baja pero los porcentajes de complicaciones son repartidas del 16,7 al 29,4%, hallazgo que puede ser atribuido a la larga curva de aprendizaje que requiere esta técnica y al pequeño número de pacientes en las series.12
La simplicidad del abordaje anterior retroperitoneal paramedial y la rapidez de su asimilación son, en conjunto, ventajas que contrabalancean seriamente el interés relativo de las numerosas incisiones puntiformes de las técnicas endoscópicas. Por otro lado, dentro de la eventualidad de una complicacion vascular, una exposicion larga, inmediata y segura es posible prolongando la incisión hacia arriba o hacia abajo. Nosotros tuvimos la experiencia ante el caso de una duplicación de la vena cava inferior.
El conocimiento de las variaciones en la configuración de las venas lumbares superiores y el canal lumbar-acigos-renal es capital.8 Algunos cirujanos utilizan el toracoscopio para abordar la unión toracolumbar. Esto tiene el riesgo de complicaciones venosas que pueden hacer difícil el abordaje por toracoscopia. El control complementario de la región sub-frénica es de gran seguridad.
Las anomalías mayores de la vena cava inferior y de la vena renal izquierda son raras (2% de casos), aunque la TAC o la RMN sistemáticas aseguran la detección de estas variaciones retroperitoneales con alto índice de certeza.
El arco renal-cava, también conocido como el arco neural-ilíaco (dependiendo de la localización de su extremo inferior), transcurre por la cara inferior de la vena renal izquierda hacia la cara infrarrenal lateral de la vena cava o vena ilíaca común. Esta variación merece ser remarcada porque su aspecto asemeja a una vena cava inferior izquierda de diámetro pequeño. Nosotros la encontramos en uno de los 25 cadáveres del estudio anatómico.10 Fue muy fácil de identificar y el canal venoso fue simple de ligar a través del abordaje anterior.
Arthornthurasook y Gaew,1 describieron dos configuraciones para la emergencia de la vena lumbar ascendente y la iliolumbar en la parte baja del plexo intrapsoas inferior: dos vasos separados, la vena lumbar ascendente y la vena iliolumbar (57% de los casos); un solo vaso (43% de los casos) formado por la coalescencia de la vena lumbar ascendente con una de las tres venas ilio-lumbares. Excepcionalmente, este autor reporta la presencia de tres brazos de origen separados para la vena lumbar ascendente y dos venas iliolumbares. Estas venas no ocasionaron problemas durante nuestro estudio clínico y anatómico, debido a su localizacion lateral al campo de disección quirúrgica. Sin embargo, deben ser controladas cuidadosamente antes de la movilizacion de la vena ilíaca común para la exposición simultánea de L4-L5 y L5-S1.
La cadena ganglionar linfática constituye un problema teórico porque los edemas de origen linfático post-operatorio han sido descritos después de una fusión anterior vertebral, aunque no hubo ningún caso con este abordaje.
Es por ello que creemos que los ganglios sospechosos de lesión, deben ser extraídos o ligados. Nosotros no practicamos ningún drenaje del espacio operado.
Los implantes posteriores se utilizan generalmente para corregir la deformidad inicial y para restaurar la curvatura lumbar normal. Después, el injerto anterior sirve para dar estabilidad adicional a la artrodesis. En nuestra experiencia, la utilización de dos cajas es innecesaria. Se ha señalado que el peso asimétrico, asociado con la implantación de dos cajas, puede resultar en la no unión de una de las cajas.9
En L4-L5 y L5-S1, el injerto tricortical, o caja de carbón, debe ser insertada oblicuamente para permitir la visualizacion de los lados del disco de L4-L5 y L5-S1 y para proteger el plexo hipogástrico, el cual no es disecado.19
La inserción oblicua del injerto o caja no ha sido responsable de ninguna complicación mecánica en nuestra experiencia y no tuvimos ningún caso de no unión. Sin embargo, el injerto principal en las cajas debe ser rodeado siempre de hueso autólogo. La inserción oblicua de la caja intersomática permite además otra de conservar el ligamento común vertebral anterior, proporcionando una estabilidad suplementaria.
Como todo procedimiento quirúrgico que concierne a decorticación vertebral e injerto, la hemorragia post-operatoria varía según la calidad del hueso y la extensión de la decorticación. Sin tener en cuenta la técnica de disección discal utilizada, el área de superficie de contacto entre el injerto y la vértebra debe ser larga y el sitio del injerto debe ser preparado cuidadosamente para asegurar una buena integración del injerto y una buena estabilidad.
Las limitaciones en las técnicas de abordaje endoscópico están probablemente asociadas a excisión inadecuada del disco y a la colocación del injerto, ambos responsables de complicaciones mecánicas. Por ende, nosotros utilizamos el vídeo como instrumento complementario para mejorar la visualización e iluminación.
Conclusión
El abordaje retroperitoneal anterior mínimo es una opción interesante para abordar la columna lumbar. Éste evita las complicaciones parietales del abordaje lateral clásico y permite un acceso vertebral extensivo, a través de una incisión de 4 a 5 cm.
A pesar de las nuevas técnicas para el mini-ALIF (Anterior Lumbar Interbody Fusion) lateral, el acceso a la unión lumbo-sacra es todavía difícil. Con el abordaje retroperitoneal anterior mínimo la osteotomía o resección costal no es necesaria en T12-L1.
No hay riesgo de lesionar el plexo hipogástrico en L5-S1 ya que el abordaje es anterior y se puede realizar sin inconvenientes la excisión discal y colocación del injerto en dirección oblicua.
El conocimiento de las variaciones anatómicas del sistema venoso retroperitoneal es absolutamente necesario para utilizar esta técnica, con un riesgo mínimo y una curva de aprendizaje muy corta. No se necesitan instrumentos sofisticados o costosos. El abordaje retroperitoneal anterior mínimo puede ser utilizado en fracturas vertebrales para la colocación de injerto anterior complementario de defectos óseos y para estabilizar mecánicamente lesiones discales severas. En enfermedades degenerativas, el abordaje retroperitoneal anterior mínimo, para realizar ALIF, tiene un gran campo de trabajo, principalmente evitando el PLIF con su potencial complicación neurológica o pérdida sanguínea adicional.
En un futuro cercano el abordaje retroperitoneal anterior mínimo podrá ser considerado para inserción de prótesis discales y su fijación.