Gracias a las mejoras en el tratamiento médico de la enfermedad de Parkinson (EP), la esperanza de vida de estos pacientes ha aumentado. Los resultados generales después de la artroplastia total de rodilla (ATR) son controvertidos. Nuestro objetivo es analizar una serie de pacientes con EP, evaluando su estado clínico, resultados funcionales, complicaciones y tasas de supervivencia después de la ATR.
MétodosSe estudiaron retrospectivamente 31 pacientes con EP operados entre 2014-2020. La edad media fue de 71 años (DE±5,8). Había 16 pacientes mujeres. El seguimiento medio fue de 68,2 meses (DE±36). Se utilizó el Knee Scoring System (KSS) y la escala visual analógica (EVA) para la evaluación funcional. Se utilizó la escala modificada de Hoehn y Yahr para evaluar la gravedad de la EP. Se registraron todas las complicaciones y se realizaron curvas de supervivencia.
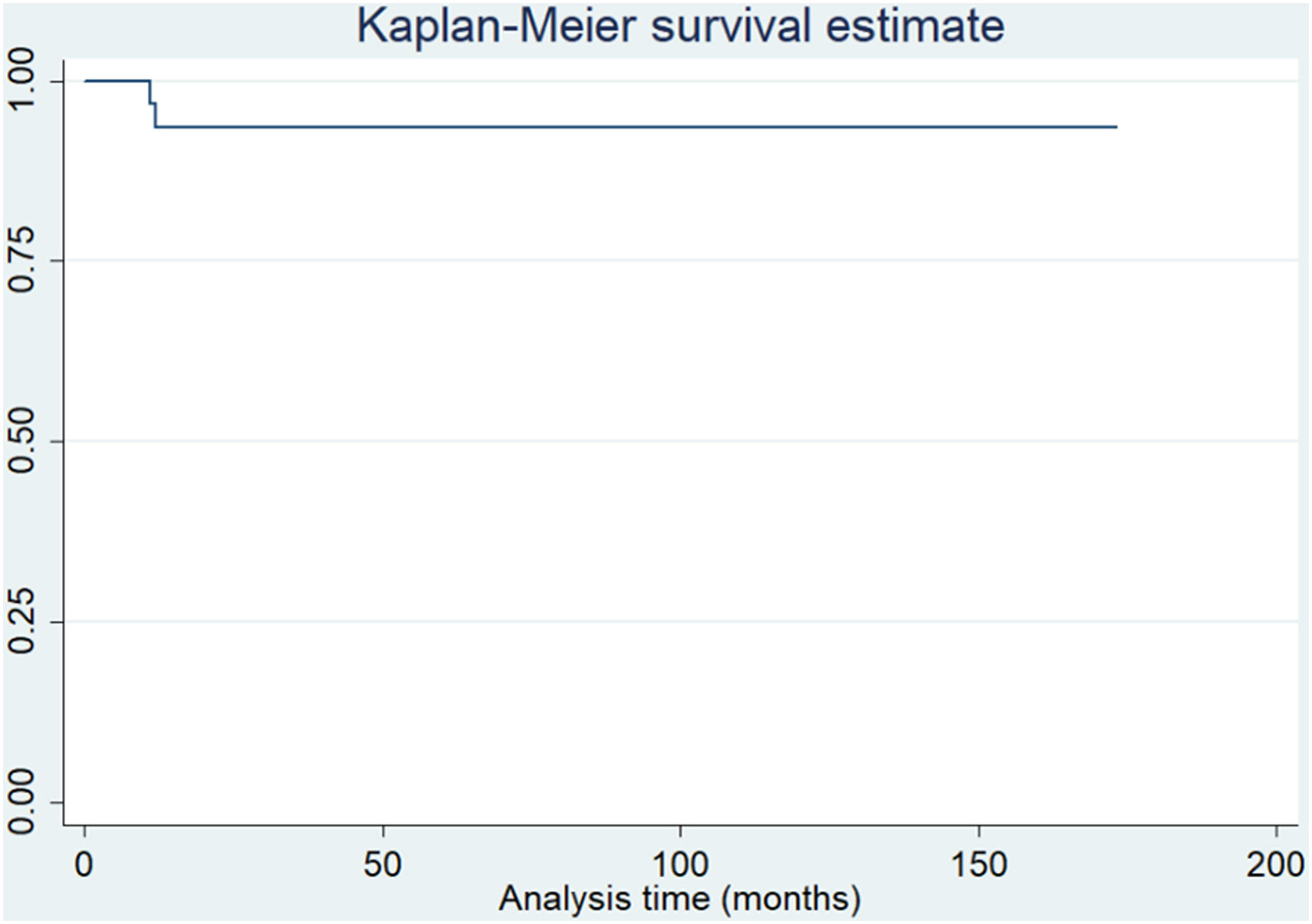
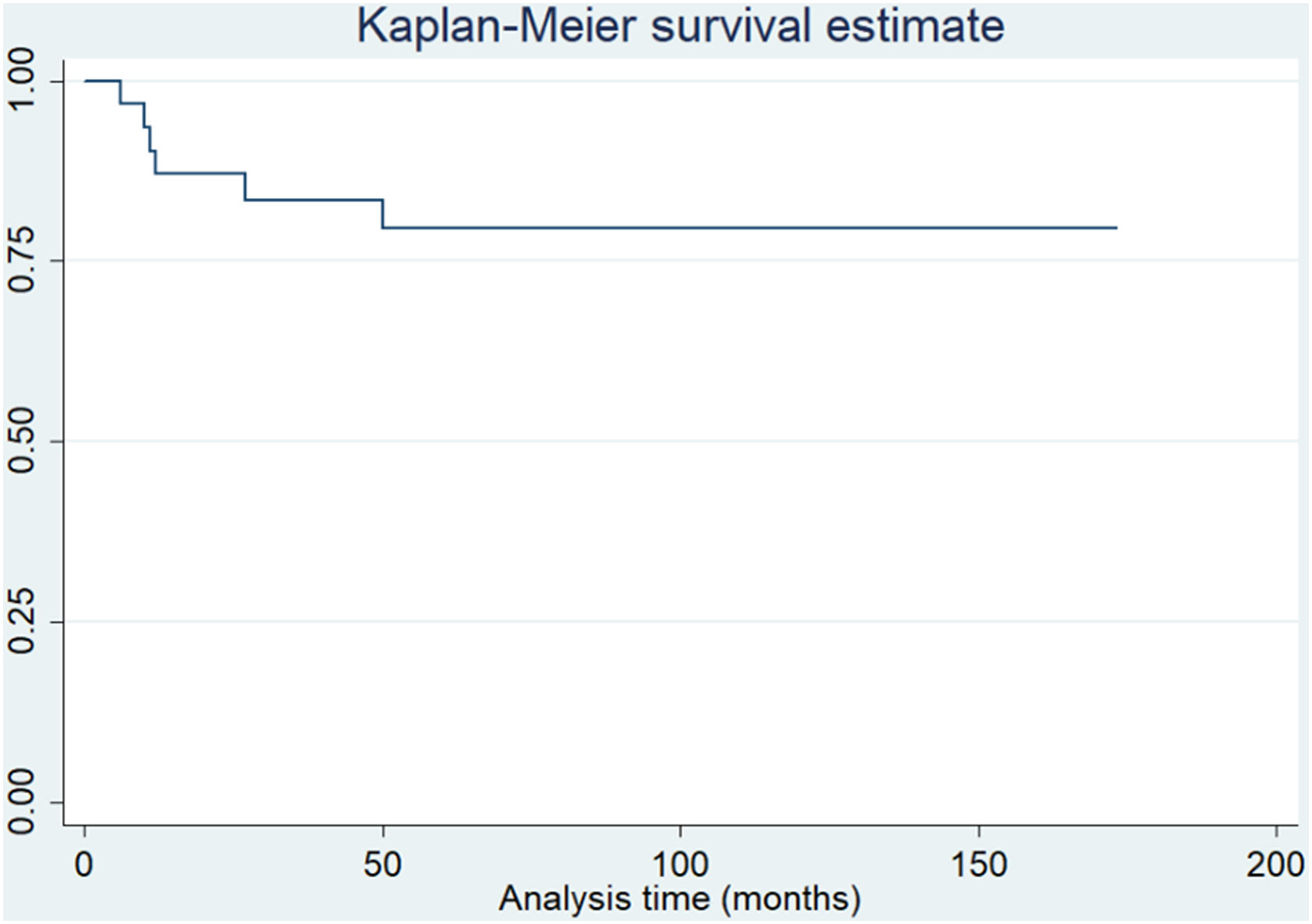
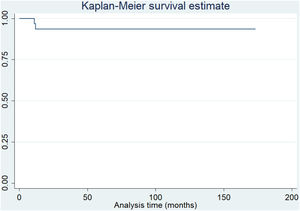
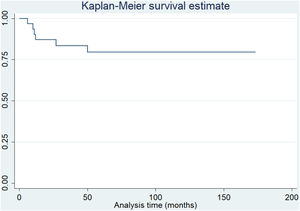
ResultadosLa evaluación media postoperatoria del KSS tuvo un aumento de 40 puntos (35 [DE±15] vs. 75 [DE±15] [p<0,001]). La media de EVA postoperatoria disminuyó 5 puntos (8 [DE±2] vs. 3 [DE±2] [p<0,001]). Trece pacientes informaron estar muy satisfechos, 13 estaban satisfechos y solo 5 estaban poco satisfechos. Siete pacientes sufrieron complicaciones quirúrgicas y 4 tuvieron inestabilidad rotuliana recurrente. Con una media de 68,2 meses de seguimiento, la tasa de supervivencia global fue del 93,5%. Al considerar el rescate rotuliano secundario como punto final, la tasa de supervivencia fue del 80,6%.
ConclusionesEn este estudio, la ATR se asoció con muy buenos resultados funcionales en pacientes con EP. A una media de 68,2 meses de seguimiento, la ATR tuvo una buena supervivencia a corto plazo, siendo la inestabilidad rotuliana recurrente la complicación más frecuente. Aunque estos hallazgos confirman la efectividad de la ATR en esta población, se necesita una evaluación clínica exhaustiva y un enfoque multidisciplinario para disminuir la probabilidad de complicaciones.
Thanks to improvements in the medical treatment of Parkinson's disease (PD), the life expectancy of these patients has increased, but the overall outcome after total knee arthroplasty (TKA) is controversial. We aim to analyse a series of patients with PD, evaluating their clinical status, functional results, complications and survival rates after TKA.
MethodsWe retrospectively studied 31 patients with PD operated between 2014-2020. The mean age was 71 years (SD±5.8). There were 16 female patients. The mean follow-up was 68.2 months (SD±36). We used the Knee Scoring System (KSS) and the Visual Analog Scale (VAS) for the functional evaluation. The Modified Hoehn and Yahr Scale was used to assess the severity of PD. All complications were recorded, and survival curves were performed.
ResultsThe mean postoperative KSS evaluation had an increase of 40 points [35 (SD±15) vs 75 (SD±15) (P<.001)]. The mean postoperative VAS decreased 5 points [8 (SD±2) vs 3 (SD±2) (P<.001)]. Thirteen patients reported being very satisfied, 13 were satisfied, and only 5 were poorly satisfied. Seven patients suffered surgical complications, and 4 patients had recurrent patellar instability. At a mean 68.2 months follow-up, the overall survival rate was 93.5%. When considering the secondary patellar resurfacing as the endpoint, the survival rate was 80.6%.
ConclusionsIn this study, TKA was associated with excellent functional outcomes in patients with PD. At a mean 68.2 months follow-up, TKA had excellent survivorship in the short term, with recurrent patellar instability as the most common complication. Even though these findings confirm the effectiveness of TKA in this population, a thorough clinical evaluation and multidisciplinary approach are needed to decrease the likelihood of complications.
La enfermedad de Parkinson (EP) es un trastorno neurodegenerativo, progresivo y crónico con una incidencia de aproximadamente 31 por cada 100.000 habitantes en Argentina y 4 millones de personas en todo el mundo1. La prevalencia aumenta con la edad, con valores en torno al 1% en personas mayores de 65 años y al 3,1% entre 75 y 84 años2. El cuadro clínico más frecuente incluye temblor, rigidez, bradicinesia e inestabilidad con pérdida de reflejos posturales. En consecuencia, la marcha sufre una notoria dificultad al comienzo de la deambulación, ejecución lenta de los movimientos, longitud excesivamente corta de los pasos y desplazamiento hacia adelante del centro de gravedad. Debido a estos cambios, estos pacientes tienen un mayor riesgo de caídas durante la deambulación3,4.
Debido a las mejoras en el tratamiento médico de la EP, la esperanza de vida de esta población ha aumentado y se ha reportado una mayor incidencia de osteoartrosis en estos pacientes5. La artroplastia total de rodilla (ATR) plantea un verdadero desafío en pacientes con EP como enfermedad subyacente, y el desequilibrio musculoesquelético puede afectar negativamente los resultados postoperatorios6. Aunque la literatura actual es escasa, la mayoría de los estudios han reportado buenos resultados funcionales y una alta tasa de complicaciones después de la ATR en esta población6. Este estudio tuvo como objetivo analizar una serie consecutiva de pacientes con EP, evaluando su estado clínico pre y postoperatorio, resultados funcionales, complicaciones y tasa de supervivencia después de la ATR.
MétodosEste estudio se realizó siguiendo los principios de la Declaración de Helsinki de 1964 y fue aprobado por el Consejo de Ética de Investigación de la Institución (CEPI n.o 6049). Se obtuvo el consentimiento informado de todos los participantes, y se obtuvo el consentimiento para publicar de los pacientes cuyas radiografías aparecen en esta publicación.
Después de obtener la aprobación de la Junta de Revisión Institucional, revisamos retrospectivamente los registros médicos electrónicos de pacientes tratados por 3 cirujanos de artroplastia en una sola institución. Se utilizó un registro conjunto total para identificar a 31 pacientes con EP que se sometieron a una ATR cementada entre 2014 y 2020 con un seguimiento mínimo de 3 años. Se incluyeron todos los pacientes con EP bajo seguimiento del servicio de Neurología, mayores de 60 años con rodilla sintomática y necesidad de ATR. Se excluyeron todos los casos con radiografías inadecuadas, ATR previa, antecedentes de infecciones articulares periprotésicas y seguimiento<3 años. Al final de la revisión, no se perdieron pacientes durante el seguimiento, y todos los casos se incluyeron en el análisis.
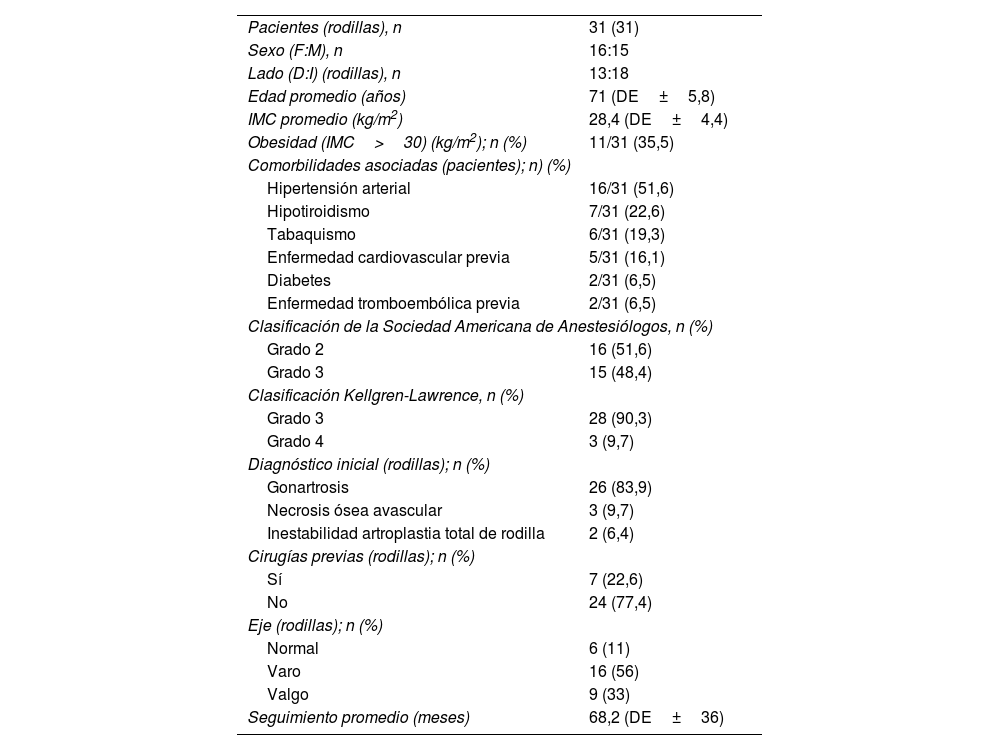
Todos los datos fueron recuperados de la base de datos electrónica recopilada prospectivamente por la institución. Dos investigadores (FDD y AGM) que no participaron en la atención original del paciente revisaron estos datos. Las variables demográficas incluyen edad, fecha de nacimiento, sexo, altura, peso, índice de masa corporal, lado, diagnóstico, tipo de deformidad, clasificación de la Sociedad Americana de Anestesiólogos7, clasificación de Kellgren-Lawrence8, duración de la estadía hospitalaria y seguimiento. La edad media de la serie fue de 71 años (desviación estándar [DE]±5,8). Hubo 16 (51,6%) pacientes del sexo femenino. Once pacientes (35,5%) eran obesos, definidos por un índice de masa corporal≥30kg/m2. Siete (22,6%) pacientes fueron operados previamente en nuestra institución. Todos ellos habían sido sometidos a artroscopias simples debido a lesiones meniscales. El seguimiento medio fue de 68,2 meses (DE±36). Las características demográficas se muestran en la tabla 1.
Características demográficas de la serie
| Pacientes (rodillas), n | 31 (31) |
| Sexo (F:M), n | 16:15 |
| Lado (D:I) (rodillas), n | 13:18 |
| Edad promedio (años) | 71 (DE±5,8) |
| IMC promedio (kg/m2) | 28,4 (DE±4,4) |
| Obesidad (IMC>30) (kg/m2); n (%) | 11/31 (35,5) |
| Comorbilidades asociadas (pacientes); n) (%) | |
| Hipertensión arterial | 16/31 (51,6) |
| Hipotiroidismo | 7/31 (22,6) |
| Tabaquismo | 6/31 (19,3) |
| Enfermedad cardiovascular previa | 5/31 (16,1) |
| Diabetes | 2/31 (6,5) |
| Enfermedad tromboembólica previa | 2/31 (6,5) |
| Clasificación de la Sociedad Americana de Anestesiólogos, n (%) | |
| Grado 2 | 16 (51,6) |
| Grado 3 | 15 (48,4) |
| Clasificación Kellgren-Lawrence, n (%) | |
| Grado 3 | 28 (90,3) |
| Grado 4 | 3 (9,7) |
| Diagnóstico inicial (rodillas); n (%) | |
| Gonartrosis | 26 (83,9) |
| Necrosis ósea avascular | 3 (9,7) |
| Inestabilidad artroplastia total de rodilla | 2 (6,4) |
| Cirugías previas (rodillas); n (%) | |
| Sí | 7 (22,6) |
| No | 24 (77,4) |
| Eje (rodillas); n (%) | |
| Normal | 6 (11) |
| Varo | 16 (56) |
| Valgo | 9 (33) |
| Seguimiento promedio (meses) | 68,2 (DE±36) |
D: derecho; DE: desviación estándar; F: femenino; I: izquierdo; IMC: índice de masa corporal; M: masculino.
Todos los pacientes recibieron anestesia combinada de repuesto de bloqueo motor y anestesia espinal antes del procedimiento quirúrgico realizado por el mismo grupo de anestesiólogos. Todos los pacientes recibieron la misma terapia antibiótica preoperatoria con 3 dosis de cefazolina intravenosa (1g/8h).
Tres cirujanos de rodilla realizaron todas las cirugías a través de un abordaje parapatelar medio. La técnica quirúrgica siguió los principios de equilibrio de brechas o resección mayor de acuerdo con la preferencia del cirujano. El corte femoral distal se realizó utilizando una guía femoral intramedular para una resección femoral distal en valgo de 6° y un corte tibial neutro. Se utilizaron prótesis con diferentes grados de constricción (estabilizado posterior, pivote medial, estabilizado total y bisagra) según la estabilidad intraoperatoria (tabla 2).
Características y resultados postoperatorios
| Promedio de estancia hospitalaria (días) | 4,4 (DE±1,8) |
| Promedio de tiempo quirúrgico (minutos) | 92 (DE±27) |
| Promedio de pérdida sanguínea (mililitros) | 295,5 (DE±124,4) |
| Drenaje, n (%) | |
| Sí | 7 (22,6) |
| No | 24 (77,4) |
| Tipo de implante, n (%) | |
| Estabilizado posterior (NexGen® HF, Zimmer, Warsaw, IN, EE. UU.) | 9 (29) |
| Pivote medial (Advance® Medial-Pivot, Wright Medical Technology Inc., Arlington, TN, EE. UU.) | 9 (29) |
| Total constreñida (Triathlon® Total Stabilizer (TS) Knee Revision System, Stryker Orthopedics, Mahwah, NJ, EE. UU.) | 7 (22,6) |
| Bisagra constreñida (Endomodel®, Link, Hamburgo, Alemania) | 6 (19,4) |
| Programación digital respetada, n (%) | |
| Sí | 27 (87) |
| No | 4 (13) |
| Pacientes transfundidos, n (%) | 4/31 (12,9) |
| Espesor Inserto de polietileno (milímetros); n (%) | |
| 9 | 12 (38,7) |
| 10 | 12 (38,7) |
| 11 | 1 (3,2) |
| 12 | 2 (6,5) |
| 13 | 3 (9,7) |
| 14 | 1 (3,2) |
DE: desviación estándar.
La profilaxis tromboembólica de rutina estuvo indicada durante 15 días en todos los pacientes según sus antecedentes y comorbilidades. Consistió en 40mg de enoxaparina/día por vía subcutánea en pacientes con alto riesgo clínico y 325mg de aspirina/día por vía oral en pacientes con bajo riesgo clínico. El protocolo de rehabilitación postoperatoria incluyó la movilización temprana después de la cirugía, la deambulación con un andador durante 15 días y la carga completa de peso. La rehabilitación fue similar en todos los pacientes, con un protocolo estándar centrado en la prevención precoz de las contracturas de flexión. Para los pacientes con contracturas de flexión temprana y que no responden a la extensión terminal, se utilizaron férulas además del tratamiento manual para evitar una postura semiflexionada definitiva. Posteriormente, alentamos a los pacientes a regresar progresivamente a las actividades diarias normales según lo tolerado con un bastón durante al menos un mes, dependiendo de su evolución clínica y los hallazgos en las radiografías de seguimiento.
Los resultados funcionales se evaluaron mediante el Knee Society Score (KSS)9, la evaluación del dolor mediante la escala visual analógica (EVA) y la satisfacción subjetiva de los pacientes según la escala Likert de 5 puntos (pobre, moderada, buena, muy buena y excelente). Finalmente, se utilizó la escala de Hoehn y Yahr modificada10 (tabla 3) para determinar la gravedad y progresión de la EP. Todos los pacientes fueron calificados antes de la cirugía y durante cada visita de seguimiento. Todos los pacientes estaban bajo el seguimiento del departamento de neurólogos y tomaban la medicación adecuada para su condición.
Escala modificada de Hoehn y Yahr
| Estadio | Descripción |
| 0 | Sin signos de enfermedad |
| 1 | Enfermedad unilateral |
| 1,5 | Unilateral más compromiso axial |
| 2 | Bilateral, sin compromiso del equilibrio |
| 2,5 | Bilateral leve, con recuperación en la prueba de empuje |
| 3 | Leve a moderado, bilateral, inestabilidad postural, físicamente independiente |
| 4 | Grave inestabilidad, capacidad para caminar o estar de pie |
| 5 | Silla de ruedas o postrado en la cama |
Las radiografías anteroposterior, lateral y axial de la rodilla se obtuvieron inmediatamente después de la cirugía, a los 15 días, 45 días, 12 meses y luego anualmente. La alineación se evaluó mediante radiografías de cadera a tobillo para confirmar el eje anatómico y mecánico preoperatorio. Para este estudio, se estableció contacto con todos los pacientes para la evaluación clínica y radiológica. Dos autores revisaron las radiografías (FDD y AGM) para determinar la presencia de cualquier signo de aflojamiento, hundimiento o radiolucencia progresiva, comparando las radiografías postoperatorias inmediatas con las del último seguimiento.
Se registraron todas las complicaciones y se dividieron según la hora en que aparecieron. Todos los fracasos y cirugías de revisión posteriores se registraron entre el procedimiento índice y el último seguimiento en cada paciente. Se utilizaron líneas radiotransparentes progresivas mayores de 2mm o subsidencia, asociadas con síntomas clínicos de aflojamiento, como dolor inicial, dolor en el muslo y dolor tibial, para definir el aflojamiento aséptico11.
Definimos una falla aséptica del implante como siempre que se realizó una cirugía de revisión por causas no infecciosas, incluida la evidencia de aflojamiento, inestabilidad o fracturas periprotésicas12. De acuerdo con las definiciones estandarizadas por la Musculoskeletal Infection Society revisadas en la Reunión Internacional de Consenso, consideramos un fallo séptico como cualquier caso que requiera cirugía de revisión debido a una infección del sitio quirúrgico. Se evaluó con análisis de sangre de rutina, incluida la velocidad de sedimentación del eritrocito y la proteína C reactiva, junto con la aspiración articular para el recuento de células y el cultivo.
Análisis estadísticoLas variables continuas se expresaron como medias y DE. Las variables categóricas fueron reportadas como frecuencias y porcentajes. Las variables continuas se compararon mediante la prueba t de muestras independientes, donde los datos se distribuyen normalmente, y la prueba U de Mann-Whitney de otra manera. Las variables categóricas se compararon mediante pruebas de chi cuadrado y de Fisher exactas. Se estimaron las curvas de supervivencia de Kaplan-Meier, definiendo el fracaso como la necesidad de cualquier cirugía de revisión femoral o tibial adicional con extracción del implante, independientemente de la razón. Las variables fueron consideradas estadísticamente significativas al valor de p<0,05. El análisis de los datos se realizó utilizando IBM SPSS Statistics (IBM Corp., Armonk, NY, EE. UU).
ResultadosEl tiempo quirúrgico medio fue de 92min (DE±27) y la estadía hospitalaria media de 4,4 días (DE±1,8). La pérdida media de sangre fue de 295,5ml (DE±124,4), y solo 4 pacientes requirieron una transfusión de sangre después de la cirugía. Los detalles postoperatorios se muestran en la tabla 2.
Hubo una mejora significativa en la evaluación de KSS al comparar los valores preoperatorios y postoperatorios (KSS 35 [DE±15] vs. KSS 75 [DE±15] puntos [p<0,001]). La EVA media mejoró de 8 puntos (DE±2) antes de la operación a 3 puntos (DE±2) después de la operación (p<0,001). En cuanto a la satisfacción subjetiva del paciente, 13 pacientes refirieron estar muy satisfechos, 13 estaban satisfechos y solo 5 estaban poco satisfechos. El valor medio de la escala de Hoehn y Yahr modificada progresó de 1,6 (DE±0,8) puntos preoperatorios a 2,1 (DE±1,3) puntos al final del seguimiento (p=0,005). Aunque 8 pacientes (26%) tuvieron una progresión en la gravedad de la enfermedad, ninguno de ellos requirió el uso de una silla de ruedas para su desplazamiento. La evaluación funcional se resume en la tabla 4.
Evaluación clínico-funcional
| Variable | Preoperatoria | Postoperatoria | Valor de p |
|---|---|---|---|
| Promedio de KSS | 35 (DE±15) | 75 (DE±15) | p<0,001 |
| Promedio Escala Modificada de Hoehn y Yahr | 1,6 (DE±0.8) | 2,1 (DE±1,3) | p=0,005 |
| Promedio de EVA | 8 (DE±2) | 3 (DE±2) | p<0,001 |
EVA: escala visual analógica; KSS: Knee Society Score.
La evaluación radiográfica con radiografías de cadera a tobillo reveló una alineación mecánica neutra postoperatoria global en todos los pacientes. No se detectaron líneas radiotransparentes progresivas alrededor de ninguno de los componentes durante el seguimiento. En el último seguimiento, no hubo evidencia de osteólisis periprotésica, hundimiento o aflojamiento aséptico alrededor de los componentes femoral o tibial.
Diecinueve (61%) pacientes sufrieron alguna complicación médica (n=12) o quirúrgica (n=7) durante el seguimiento. No hubo complicaciones intraoperatorias en ninguno de los procedimientos quirúrgicos. Con respecto a los resultados de la infección, no se informaron infecciones del sitio quirúrgico en el último seguimiento.
Durante la estancia hospitalaria, solo 4 pacientes sufrieron anemia postoperatoria sintomática. Tenían valores de hemoglobina<8mg/dl, hematocrito<20% y requirieron transfusión sanguínea. Además, 2 pacientes sufrieron un síndrome confusional agudo que requirió tratamiento médico y estadía hospitalaria extendida.
Tres pacientes desarrollaron trombosis venosa profunda durante las primeras 6 semanas, tratadas con éxito con anticoagulación oral. Finalmente, 3 ATR desarrollaron una contractura de flexión tratada con éxito con fisioterapia sin considerar la cirugía de revisión.
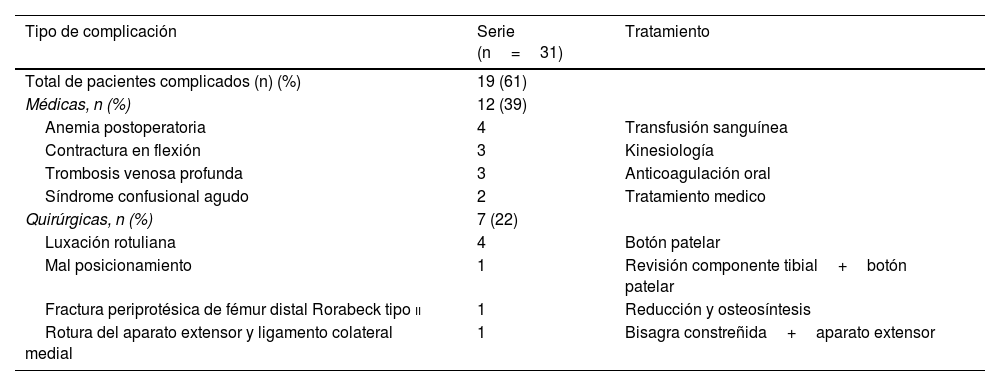
Siete pacientes sufrieron complicaciones postoperatorias que requirieron resolución quirúrgica. Cuatro pacientes tenían dolor persistente en la rodilla anterior por hiperpresión y uno de ellos inestabilidad rotuliana posterior a una caída con subluxación recurrente. Inicialmente fueron tratados con tratamiento conservador, pero finalmente fueron reoperados en un tiempo medio de 23 meses (DE±20). Todos se sometieron a un rescate rotuliano secundario con buenos resultados y sin recurrencia en el último seguimiento. Un paciente sufrió una fractura periprotésica de Rorabeck tipo ii del fémur distal debido a un trauma de baja energía a los 18 meses de la cirugía índice. La fractura se trató con éxito con reducción abierta y fijación interna utilizando una placa de compresión de bloqueo sin complicaciones adicionales al final del seguimiento.
En cuanto a los fracasos de los implantes, el paciente presentó dolor e inestabilidad de la ATR durante el primer año postoperatorio. No se evidenciaron signos de aflojamiento en las radiografías seriadas, y la tomografía computarizada mostró una intrarrotación excesiva del componente tibial. Después de 12 meses de seguimiento, la revisión del componente tibial utilizando un implante constreñido (Triathlon® Total Stabilizer [TS) Knee Revision System, Stryker Orthopedics, Mahwah, NJ, EE. UU.) y el rejuvenecimiento rotuliano se realizó con buenos resultados y sin recurrencia en el último seguimiento. Finalmente, un paciente sufrió una interrupción del mecanismo extensor y una lesión completa del ligamento colateral medial con inestabilidad severa en varo/valgo después de un trauma de baja energía a los 11 meses de seguimiento. El tratamiento incluyó cirugía de revisión de una etapa utilizando una prótesis con bisagras (Endo-Model®, Link, Hamburgo, Alemania) con la reparación adicional del mecanismo extensor con una malla. La tabla 5 muestra las complicaciones detalladas y el tratamiento.
Complicaciones registradas en la serie
| Tipo de complicación | Serie (n=31) | Tratamiento |
|---|---|---|
| Total de pacientes complicados (n) (%) | 19 (61) | |
| Médicas, n (%) | 12 (39) | |
| Anemia postoperatoria | 4 | Transfusión sanguínea |
| Contractura en flexión | 3 | Kinesiología |
| Trombosis venosa profunda | 3 | Anticoagulación oral |
| Síndrome confusional agudo | 2 | Tratamiento medico |
| Quirúrgicas, n (%) | 7 (22) | |
| Luxación rotuliana | 4 | Botón patelar |
| Mal posicionamiento | 1 | Revisión componente tibial+botón patelar |
| Fractura periprotésica de fémur distal Rorabeck tipo ii | 1 | Reducción y osteosíntesis |
| Rotura del aparato extensor y ligamento colateral medial | 1 | Bisagra constreñida+aparato extensor |
En un tiempo medio de 68,2 meses (DE±36) de seguimiento, tomando como criterio de valoración la cirugía de revisión por cualquier motivo, la supervivencia fue del 93,5% (fig. 1). Además, considerando el rescate rotuliano secundario como punto final, la supervivencia fue del 80,6% (fig. 2).
Análisis de la tasa de supervivencia utilizando el método de Kaplan-Meier. A un seguimiento promedio de 68,2 meses (DE±36) y considerando la falla del implante como la necesidad de una cirugía de revisión del componente femoral o tibial, la supervivencia del implante fue del 93,5%.
Este estudio demostró que la ATR se asoció con muy buenos resultados funcionales en pacientes con EP. En un seguimiento medio de 68,2 meses, la ATR tuvo una buena tasa de supervivencia, siendo la inestabilidad rotuliana recurrente la complicación más frecuente en esta cohorte de pacientes. En varios estudios13–19 se notificaron resultados similares en pacientes con EP tratados con ATR, con tasas de supervivencia que oscilaron entre 87 y 100% en el seguimiento a mediano plazo. Además, una revisión sistemática reciente20 demostró excelentes resultados funcionales en pacientes con trastornos neurológicos, pero destacó el riesgo significativo de complicaciones. En este sentido, una planificación preoperatoria cuidadosa, la atención perioperatoria del paciente y la selección adecuada de implantes mitigarían la probabilidad de complicaciones.
En 1985, Oni y Mackenney21 informaron sobre una de las primeras series de casos que analizaban los resultados de la ATR en pacientes con EP. Los autores informaron resultados muy malos y recomendaron encarecidamente la contraindicación de la ATR en este grupo de pacientes. Nuestro estudio demostró una mejoría funcional significativa al comparar KSS preoperatorio y postoperatorio (35 [DE±15] vs. 75 [DE±15] [p<0,001]). Además, informamos resultados similares con respecto a la evaluación del dolor [EVA preoperatoria 8 (DE±2) vs. EVA postoperatoria 3 (DE±2) (p<0,001). Existe cierta controversia con respecto a los resultados funcionales informados en la literatura actual al analizar la ATR en la EP. Varios estudios han demostrado resultados prometedores13,18,19,22, pero otros informaron malos resultados23,24. Es esencial mencionar que la mayoría de los malos resultados se han informado en estudios que incluyen un grupo control de pacientes sin EP. A pesar de esto, Goh et al.24 realizaron una evaluación adicional de la satisfacción del paciente y no informaron diferencias significativas en la tasa de satisfacción entre el grupo de EP (80,4%) y el grupo de control (85,5%) (p=0,476). Del mismo modo, en nuestro estudio, identificamos a 26 pacientes (84%) que estaban satisfechos o muy satisfechos al final del seguimiento.
La EP tiene una evolución crónica y progresiva, y su progresión en el tiempo afecta directamente a la motricidad del paciente. A pesar de que la escala de Hoehn y Yahr modificada informó una progresión significativa de la gravedad de la EP en el 26% de los pacientes en el último seguimiento (preoperatorio 1.6 [DE±0.8] vs. postoperatorio 2.1 [DE±1.3], [p=0.005]), todos los pacientes pudieron deambular y realizar actividades diarias sin usar una silla de ruedas o estar postrado en cama a menos que se les ayudara. Creemos que esta evaluación funcional adicional es relevante para la indicación y el pronóstico de la ATR, ya que los pacientes y los cirujanos siguen creyendo que el aumento de la rigidez, la bradicinesia y el riesgo de caídas podrían representar una amenaza para el éxito de la ATR. La relación de la supervivencia de la ATR y la escala de Hoehn y Yahr fue previamente publicado por Rong et al. en 2019 y por Montiel et al. en 202119,22 con tasas similares a las propuestas en este trabajo.
La mayoría de los estudios que analizan las razones del fracaso o las reintervenciones después de la ATR en pacientes con EP han concluido que las contracturas de flexión y las complicaciones del mecanismo extensor son las causas más frecuentes17–24. En nuestra serie, presentamos 3 pacientes (9,7%) con contracturas de flexión en el postoperatorio temprano. Todos ellos se sometieron a fisioterapia intensiva con resultados satisfactorios y sin necesidad de cirugía adicional. Por otro lado, la patología patelofemoral, incluyendo el dolor anterior y la inestabilidad, fue la razón más común para la cirugía de revisión en esta cohorte de pacientes, y no se informaron casos de aflojamiento aséptico o séptico. Es por tal motivo que, a pesar del bajo nivel de evidencia de nuestro estudio, sugerimos al cirujano considerar el reemplazo de la patela de forma rutinaria y contar con implantes de mayor constricción en pacientes con EP que se someterán a una ATR para de disminuir las complicaciones. Con respecto a los fracasos, Schroer et al.25 analizaron datos de 6 centros de artroplastia articular para determinar el mecanismo de fracaso y el tiempo hasta el fracaso. El aflojamiento aséptico fue la causa predominante de fracaso (31,2%), seguido de la inestabilidad (18,7%) en un tiempo medio de 5,9 años. Curiosamente, el 35,3% de todas las revisiones ocurrieron menos de 2 años después de la ATR primaria, y el 60,2% en los primeros 5 años.
En nuestro estudio, el dolor anterior de rodilla recurrente fue el principal mecanismo de falla en nuestra serie. Del mismo modo, las complicaciones que requirieron tratamiento quirúrgico ocurrieron en un tiempo medio de 23 meses (DE±20). A pesar de que nuestro estudio tiene un seguimiento a corto plazo (68,2 meses [DE±36]), asumiendo que los fracasos tempranos son principalmente dependientes del cirujano y de acuerdo con lo anterior, creemos que es un período razonable para predecir el comportamiento de la ATR en estos pacientes a largo plazo.
Nuestro estudio no estuvo exento de limitaciones. En primer lugar, su naturaleza retrospectiva se correlacionó con los sesgos exclusivos del diseño del estudio y la falta de un grupo control. El tamaño de la muestra de la serie dio lugar a un pequeño número de casos incluidos, lo que restringió la producción de análisis estadísticos más precisos. Sin embargo, en lo que a nosotros respecta, es uno de los pocos estudios que incluye la escala de Hoehn y Yahr modificada para la evaluación preoperatoria y postoperatoria de todos los pacientes19–22. En segundo lugar, nuestras tasas de supervivencia deben considerarse como estimaciones del mejor de los casos. Debido a que hubo un período de seguimiento a corto plazo, esperamos que algunos de estos pacientes aún puedan someterse a una artroplastia de revisión por cualquier motivo en un seguimiento más largo. En tercer lugar, nuestros datos no incluyeron suficiente información completa sobre la demografía y las comorbilidades específicas de fragilidad o los factores perioperatorios que contribuirían al desarrollo de complicaciones. Por lo tanto, los resultados de las complicaciones también deben considerarse como estimaciones del mejor de los casos. Finalmente, el estándar de oro en el análisis de la estabilidad inicial del implante es el análisis radioestereométrico26. Otra opción confiable para evaluar la migración del implante es EBRA-FCA27, que también puede medir el hundimiento del tallo sin necesidad de marcadores de tantalio utilizando radiografías estándar. Desafortunadamente, no pudimos realizar este tipo de evaluación debido a la falta de recursos en nuestro centro en el momento en que se desarrolló este estudio.
ConclusionesEn este estudio, la ATR se asoció con buenos resultados funcionales en pacientes con EP. A una media de 68,2 meses de seguimiento, la ATR tuvo una buena supervivencia a corto plazo, siendo la inestabilidad rotuliana recurrente la complicación más frecuente. Aunque estos hallazgos confirman la efectividad de la ATR en esta población, se necesita una evaluación clínica exhaustiva y un enfoque multidisciplinario para disminuir la probabilidad de complicaciones.
Nivel de evidenciaNivel de evidencia IV.
AutoríaTodos los autores contribuyeron a la concepción y diseño del estudio, y leyeron y aprobaron el manuscrito final.
Conceptualización: Lisandro Carbo; Curación de datos: Fernando Díaz-Dilernia, Agustin García-Mansilla; Metodología: Fernando Díaz Dilernia; Análisis e investigación formal: Fernando Díaz Dilernia, Agustín García-Mansilla; Redacción - preparación del borrador original: Fernando Díaz Dilernia, Agustín García-Mansilla; Guion - reseña y edición: Fernando Díaz Dilernia, Agustín García-Mansilla; Recursos: Tomás Nicolino, Julián Costantini, Lisandro Carbo; Administración del proyecto: Tomas Nicolino, Julián Costantini; Dirección: Lisandro Carbo
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónLos autores declaran que no han recibido financiación para la realización de la presente investigación, la preparación del artículo, ni su publicación.