Los doctores Valdés, Vallina y Álvarez, de Oviedo y Sama de Langreo presentaron en las IV Jornadas de la SECOT, celebradas en Asturias en 1955, los resultados obtenidos en el tratamiento de 223 fracturas diafisarias de tibia. Hay que tener en cuenta que en aquel momento se seguían para el tratamiento de las fracturas de los huesos, en los mejores centros, los principios clásicos recogidos en los manuales de Böhler y de Watson-Jones. Sin embargo, al método de Böhler se le achacaba el retraso de consolidación en muchas de aquellas fracturas. Esto les llevó a preguntarse, más que sobre el tratamiento, sobre las causas del retardo de consolidación y de la pseudoartrosis.
El trabajo es interesante por la revisión que hace de los diferentes métodos de tratamiento, muchos de ellos hoy desconocidos, como la pieza en U, perforadas para la fijación externa con transfixión inalámbrica o las interesantes y desaparecidas placas de compresión de Eggers. Los principios de la osteosíntesis, antes de la llegada de la AO, se basan en Danis y por ello justifican el atornillado de fragmentos acompañado de yeso. Para facilitar el mantenimiento de los fragmentos utilizaron la pinza diseñada por Cezón Quirós. Carecen de experiencia con las placas, a las que achacan el peligro de infección. También es curioso el predicamento con el clavo curvilíneo de Küntscher y su técnica de inserción para adaptarlo al canal medular de la tibia.
No podemos olvidar que las fracturas abiertas, hoy tan sistematizadas, eran complicadas de evaluar y clasificar y se seguía, en algunos casos, el método cerrado de Orr y de Trueta (con todas las dificultades y complicaciones asociadas).
Leyendo esta publicación se adivina la evolución y mejora de la osteosíntesis en las fracturas. Sin embargo, el trabajo esconde una segunda lectura que nos parece más interesante, como son las preguntas sobre la biología y la mecánica de la consolidación de este tipo de fracturas que todavía hoy exigen un cuidado extremo y que, en muchos casos, siguen siendo difíciles de resolver.
Las fracturas de la diáfisis tibial son muy frecuentes y se producen habitualmente en varones jóvenes. Cuando son graves se complican con trastornos de la consolidación o infección, lo que supone un problema social, económico y laboral. Una de las peculiaridades de estas lesiones es su alta incidencia en forma de fracturas abiertas, por la localización subcutánea de dicho hueso.
En las series revisadas en la bibliografía la proporción varón/mujer es de cuatro a uno, con una distribución bimodal por edad y sexo y una incidencia máxima en varones jóvenes (15-20 años), disminuye gradualmente y aumenta de nuevo en la vejez, a causa de la osteoporosis, con una proporción igualada por sexos. La proporción de lado afecto es muy semejante, registrándose un 2% de fracturas bilaterales.
El tiempo de reparación depende del tipo de fractura y del estado de las partes blandas. Así, una fractura espiroidea diafisaria de tibia sin desplazamiento puede resolverse entre 12 y 16 semanas, mientras que fracturas abiertas con lesión de partes blandas y pérdida de hueso necesitan entre 6 y 12 meses. Una fractura cerrada diafisaria de tibia con un síndrome compartimental es comparable, según Turen et al1, a una fractura abierta.
En el trabajo que comentamos se echa en falta la utilización de escalas de valoración que permitan la clasificación pronóstica e indicativa del tratamiento de las fracturas y que han sido uno de los mayores aportes a la traumatología en años posteriores. Las escalas de valoración han sido frecuentes en la literatura, aunque su valor pronóstico ha sido escaso (pues la mayor parte de los baremos han estado encaminados a determinar el tipo de tratamiento).
La escala AO, modificada por Müller et al2, es la más utilizada y es una valoración morfológica de la fractura en tres tipos A o simple, B y C, multifragmentarias, siendo la de tipo B en cuña con contacto entre los fragmentos y C, o compleja, sin contacto entre los fragmentos. Cada tipo de fractura puede dividirse, a su vez, en tres tipos. Previamente, Nicoll3 consideró cuatro parámetros en una fractura de tibia: el desplazamiento inicial, la conminución, las partes blandas y la infección, siendo la infección el más grave. Cada uno de estos parámetros los dividía en cuatro grados de variedad. Por su parte, Chapman4 clasificó las fracturas diafisarias de tibia según el patrón de lesión, clasificando la localización y la morfología de la fractura en siete tipos; para cada uno de ellos propuso un tratamiento. También Johner y Wruhs5 desarrollaron un esquema de clasificación de las fracturas de la diáfisis tibial diferenciando tres grupos principales (simple, en mariposa o cuña y segmentaria o conminuta) con tres subtipos cada uno, dando un total de 9 grupos. Por otro lado, Trafton y Chapter6 incluyeron como datos a considerar en la clasificación de las fracturas diafisarias de tibia el desplazamiento, la conminución, las heridas, el mecanismo de acción y la energía de producción.
Una de las clasificaciones de las fracturas más utilizadas es la propuesta por Tscherne y Oestern7, que dividen las fracturas en cuatro grados de gravedad de 0 a 3. El grado 0 corresponde a las fracturas simples y el grado 1 a las fracturas poco o medio graves con lesión superficial de partes blandas. Las fracturas de grado 2 se corresponden con una gravedad media, con abrasión contaminada profunda y lesión local de la piel o músculo, y las de grado 3 con fracturas graves o conminutas, con una lesión extensa de las partes blandas y destrucción de los músculos.
La clasificación de Gustilo y Anderson8 para las fracturas abiertas, tan difundida y utilizada, se ha usado en un amplio número de países y publicaciones. El tipo 1 presenta una laceración menor de un centímetro, son punciones limpias, las partes blandas no están muy dañadas y la fractura es normalmente transversa u oblicua corta. El tipo 2 se presenta cuando la laceración es mayor de un centímetro, la contaminación es moderada, las lesiones de las partes blandas son flaps o avulsiones no demasiado extensas y la fractura presenta una conminución moderada. Por último, el tipo 3 ofrece una laceración amplia, con un alto grado de contaminación y extensas zonas de lesión de las partes blandas, músculo y estructuras neurovasculares. La fractura es muy conminuta e inestable.
Los trastornos de consolidación se han relacionado con factores generales, estado nutricional y metabólico del paciente, tratamiento con antiinflmatorios9, hábitos tóxicos, como el tabaquismo10,11 y otros factores locales (estado de las partes blandas, vascular, infección local, conminución, fijación precaria o inmovilización insuficiente, reducción abierta y osteosíntesis inadecuada, diastasis entre los fragmentos, hueso irradiado y polifracturado y carga precoz).
Las pseudoartrosis han sido clasificadas, según la imagen radiográfica, en hipertróficas, normotróficas o atróficas. En las pseudoartrosis atróficas, la mecánica que estabiliza la fractura es correcta y hay un fallo en el proceso biológico. Por el contrario, las pseudoartrosis hipertróficas suelen ser consecuencia de un fallo en la osteosíntesis con una buena respuesta de los factores biológicos12. Esto tiene un interés práctico, pues en las pseudoartrosis atróficas el tratamiento biológico debe primar sobre el mecánico, mientras que en las hipertróficas ocurre al contrario13. La pseudoartrosis infectada ha seguido diferentes clasificaciones. Jain y Sihna14 las dividen en cuatro categorías; la A1 sería una infección quiescente con un defecto menor de 4 cm y la A2 con un defecto mayor de 4 cm. Por su parte, las B1 serían las infecciones activas en un defecto inferior a 4 cm y la B2 cuando el defecto es mayor.
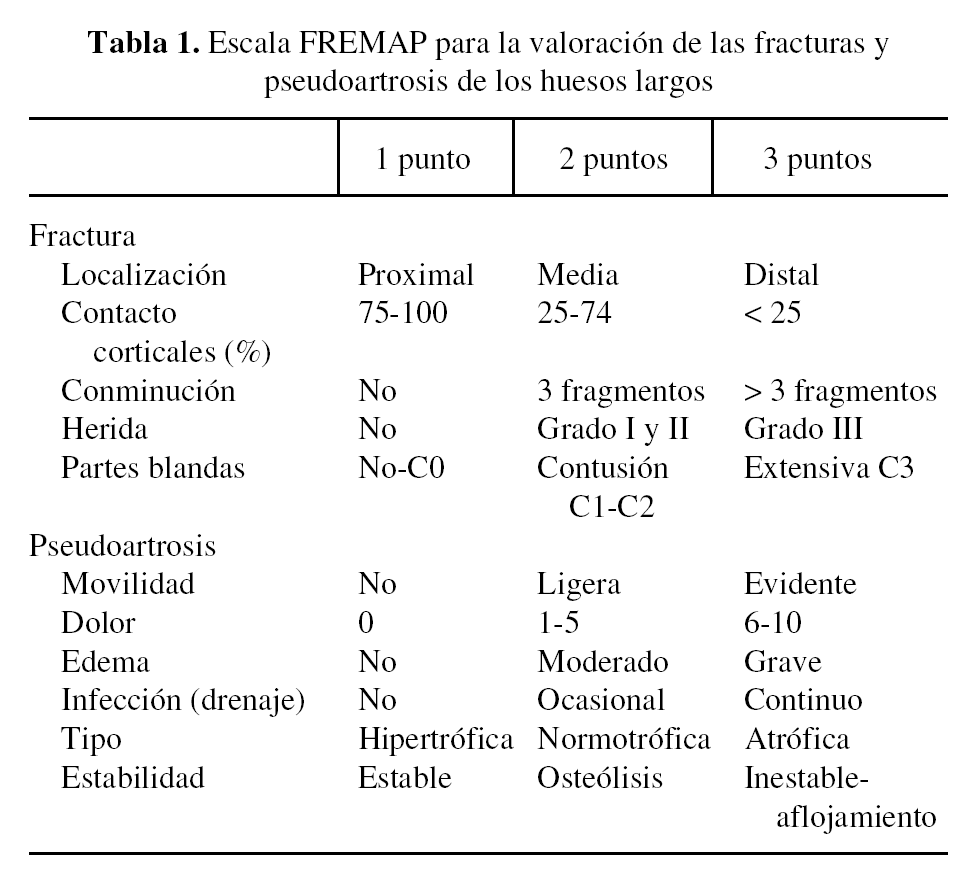
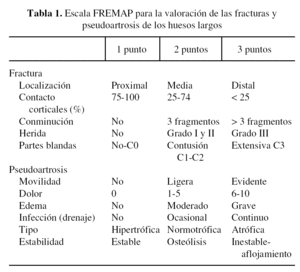
Nosotros propusimos15 también una escala de valoración pronóstica con dos apartados: el primero puntúa las fracturas de los huesos largos y el segundo valora la evolución de una pseudoartrosis (tabla 1).
El trabajo que aquí comentamos, publicado en 1955, proponía diferentes tipos de tratamiento, sin un criterio homogéneo y sin validez actual. Hoy sabemos mucho más, aunque no estamos exentos de problemas y complicaciones. Se debe indicar el tratamiento adecuado e, incluso, realizar aportes biológicos inicialmente (que aceleren la consolidación y eviten intervenciones secundarias). Cuando haya una lesión de partes blandas asociada se deberá crear una barrera que evite la penetración de microorganismos16.
La estabilidad de la fractura es otro componente imprescindible para conseguir un resultado adecuado. Para ello hay que lograr la mayor superficie de contacto entre las corticales y evitar la diastasis interfragmentaria. Una distancia entre fragmentos superior a 3 mm multiplica el retraso de la reparación por 12 y el riesgo de pseudoartrosis por 417.
El tipo de tratamiento también afecta a la reparación. Por eso, determinar la indicación precisa para cada tipo de fractura es importante. El enclavado intramedular es el tratamiento más frecuente en fracturas de tibia y el clavo fresado, como señala Bhandari et al18, previene una pseudoartrosis por cada 14 fracturas diafisarias de tibia tratadas (aunque el porcentaje de retardos de consolidación y pseudoartrosis en fracturas cerradas de diáfisis tibial tratadas con clavo intramedular se ha establecido entre el 0 y 10% para los clavos fresados y entre el 11-27% para los clavos no fresados)19-22.
Drosos et al23 señalan en un estudio multivariante de riesgo de fallo de consolidación que ésta aumenta 2,4 veces en las fracturas muy conminutas, 3,14 veces cuando se efectúa la dinamización y 1,65 veces cuando fallan los tornillos de bloqueo. En las fracturas sin conminución el riesgo de fallo en la consolidación aumenta sólo cuando permanece, después de la reducción, un espacio interfragmentario superior a 3 mm.
Aquellos trabajos iniciales que analizaron los resultados de las fracturas de tibia pueden resultarnos algo lejanos y poco útiles. Sin embargo, sin ellos no hubiese sido posible el desarrollo posterior de la traumatología.