La artroplastia de cadera es una de las operaciones con mejores resultados en cirugía ortopédica. Las fracturas periprotésicas de cadera (FPPC) tienen consecuencias muy graves para el paciente y además suponen un impacto económico muy importante para los sistemas sanitarios. El objetivo del estudio es realizar el primer análisis detallado de los costes de las FPPC en un Servicio de Cirugía Ortopédica y Traumatología en un hospital universitario de tercer nivel en España.
MétodosEl estudio incluyó a todos los pacientes ingresados entre 2009 y 2019 con el diagnóstico de «FPPC». Se evaluaron el coste de la estancia hospitalaria, del quirófano, de los implantes utilizados, los análisis de sangre, las consultas con otros especialistas, las sesiones de rehabilitación, las pruebas radiológicas, la microbiología, las transfusiones de sangre y otras intervenciones quirúrgicas durante el mismo ingreso.
ResultadosSe incluyeron a un total de 78 pacientes, 49 mujeres y 29 hombres, con una edad media de 78,74 años (R 45-92); 69 pacientes recibieron tratamiento quirúrgico, 75% se sometió a reducción abierta y fijación interna (RAFI) y 25% a revisión protésica. El coste total fue de 1.139.650,17 €. El coste medio fue de 14.610,90 €. Los costes fueron significativamente más elevados en la revisión protésica que en la RAFI, en los ingresos que duraron más de 30 días y en los pacientes que requirieron más de una intervención quirúrgica durante el ingreso. Los factores que más influyeron en el coste fueron la estancia hospitalaria (46%), el coste de la intervención quirúrgica (35%) y el de los implantes (24%).
ConclusionesLa cirugía de revisión protésica frente a RAFI, los ingresos de más de 30 días y los pacientes que requirieron más de una intervención quirúrgica durante el ingreso supusieron costes significativamente mayores. El coste medio, desde el punto de vista hospitalario, generado por una FPPC fue de 14.610,90 €. Los factores que más influyeron en el coste, en orden decreciente, fueron la estancia hospitalaria, el coste de la intervención quirúrgica y el de los implantes. Es necesario establecer protocolos y algoritmos terapéuticos actualizados en el manejo perioperatorio de la FPPC para reducir tanto las tasas de morbilidad como los costes asociados.
Hip replacement is one of the most successful operations in orthopaedic surgery. Periprosthetic hip fractures (PPHF) have very serious consequences for the patient, and they also entail a very important economic impact on healthcare systems. The aim of the study was to provide the first detailed cost analysis of PPHF in a traumatology and orthopaedics service in a third level hospital in Spain.
MethodsThe study included all patients admitted between 2009 and 2019 with a diagnosis of «PPHF». We assessed hospital stay cost, total cost of the operating theatre, cost of the implants used, analyses, consultations with other specialists, rehabilitation sessions, radiological tests, microbiology, blood transfusions and other surgical operations during the same admission.
ResultsSeventy-eight patients were included in the study, 49 women and 29 men, with a mean age of 78.74 years (R 45–92). Sixty-nine patients received surgical treatment, 75% had open reduction and internal fixation (ORIF), and 25% had revision surgery. The total cost was €1 139 650.17. The average cost was €14 610.90. Significantly higher costs were incurred for revision compared to ORIF treatments, admissions that lasted more than 30 days, and patients who required more than one operation during admission. The most costly factors were the hospital stay (46%), the cost of the surgery itself (35%), and the implants (24%).
ConclusionsRevision arthroplasty versus ORIF treatment, admissions lasting more than 30 days, and patients requiring more than one operation on admission incurred significantly higher costs. The average cost, from a hospital perspective, generated by a PPHF was €14 610.90. The most costly factors were, in descending order, the hospital stay, the cost of the surgery itself, and the implants. It is necessary to establish protocols and updated therapeutic algorithms in the perioperative management of PPHF in order to reduce both morbidity rates and associated costs.
La artroplastia de cadera es una de las operaciones más exitosas en cirugía ortopédica, incrementándose año tras año el número de reemplazos de cadera y artroplastias de revisión1,2. Debido al envejecimiento de la población y al incremento de las demandas funcionales del estilo de vida, se prevé que esta tendencia siga aumentando3. En general existen pocas complicaciones asociadas a este procedimiento. Sin embargo, las fracturas periprotésicas de cadera (FPPC) tienen consecuencias graves para el paciente, y conllevan un impacto económico muy importante para los sistemas sanitarios asistenciales nacionales2,4–6. No existe ningún estudio previo publicado que refleje el impacto económico generado por estos pacientes en España.
Su tratamiento es complejo, debido a su dificultad técnica y a que tienden a afectar a pacientes mayores que tienen a menudo una mala calidad ósea y comorbilidades complementarias, por lo que su pronóstico es a menudo sombrío7. La incidencia actual de las FPPC es discutida, aunque se calcula que se sitúa entre 0,1 y 2,1% para reemplazos primarios, incrementándose a 2,8-4% para las revisiones quirúrgicas8,9.
En este estudio revisamos todas las FPPC tratadas en nuestro centro, un hospital universitario de tercer nivel de España. Presentamos un desglose de todos los costes implicados en la hospitalización de los pacientes con este diagnóstico, analizando la distribución de acuerdo con los conceptos del gasto generado. El objetivo del estudio fue aportar un análisis de costes detallado de las FPPC en un servicio de traumatología y ortopedia de un hospital de tercer nivel.
Material y métodosSe obtuvo la aprobación del comité de revisión institucional antes de iniciarse el estudio. Se llevó a cabo un estudio observacional retrospectivo, incluyendo todos los pacientes operados entre 2009 y 2019 con diagnóstico de FPPC.
Se revisaron las radiografías preoperatorias de todos los pacientes para comprobar si se había aplicado correctamente la clasificación de Vancouver10 en el momento del ingreso. Para ello, se utilizó documentación intraoperatoria sobre la estabilidad de la prótesis para confirmar si se trataba realmente de un vástago estable/inestable. Los criterios de inclusión fueron las FPPC admitidas entre 2009 y 2019. Se excluyó a los pacientes que no requirieron ingreso.
El tratamiento adoptado fue el propuesto por los autores de la clasificación de Vancouver10, exceptuando a los pacientes con fracturas alrededor de implantes aflojados con buena reserva ósea (tipo B2). En una sesión prequirúrgica mantenida con el servicio ortogeriátrico, se evaluó a cada paciente V-B2 de manera individual y amplia. El enfoque terapéutico en V-B2 se explica con más detalle en un artículo recientemente publicado por los mismos autores11. La decisión sobre si practicar ORIF o revisión del vástago se realizó sobre la base del tipo de fractura con arreglo a la clasificación de Vancouver, la movilidad previa del paciente, el patrón de la fractura (reconstrucción anatómica posible), riesgo anestésico, dolor previo en la cadera y experiencia de los jefes de cirugía ortopédica. No se llevó a cabo la ponderación de los diferentes parámetros. El principal factor a tener en cuenta fue la movilidad previa y el riesgo anestésico12 (ASA ≥ 3 y evaluación anestésica/ortogeriátrica). En los pacientes mayores con patologías múltiples se prefirió ORIF, mientras que en pacientes con alta demanda funcional, se prefirió la revisión del vástago. En cuanto al patrón de la fractura, elegimos osteosíntesis cuando el vástago estaba fijado a un gran fragmento y era posible su reconstrucción anatómica. En algunos pacientes, se forzó la indicación de osteosíntesis debido a la baja demanda funcional y al elevado riesgo quirúrgico.
En colaboración con el Departamento de Facturación y Tesorería se revisaron todas las facturas generadas por el ingreso del paciente. Se recopilaron los datos sobre costes facturados por cada día de ingreso, tornillos, placas, cerclaje, revisión del vástago, pruebas analíticas, rayos X, sesiones de rehabilitación, etc. Los conceptos detallados fueron: estancia hospitalaria (que incluye el coste de la cama y la media de los costes del personal sanitario: médico, enfermera, auxiliar sanitario, etc.), coste total del quirófano, coste de los implantes utilizados, análisis, consultas con otros especialistas, sesiones de rehabilitación en el hospital, pruebas radiológicas, microbiología, transfusiones de sangre, otras operaciones quirúrgicas durante el mismo ingreso, evaluación en la unidad de urgencias y estancias en cuidados intensivos. Los costes se expresan en términos del valor del euro en 2020.
El estudio de costes realizado corresponde a una perspectiva hospitalaria, por lo que no hemos tenido en cuenta las sesiones de rehabilitación ambulatoria, los centros de atención intermedia, ni los costes generados una vez que el paciente recibió el alta hospitalaria tras la operación principal. No incluimos el lugar al que se dirigió el paciente tras el alta (centros de atención intermedia, residencias o domicilios) y, en el caso de los pacientes con aflojamiento de vástagos, se determinó si habían podido andar durante el primer año.
Análisis estadísticoSe realizaron comparaciones proporcionales utilizando las pruebas χ2 o exacta de Fisher, según el caso. Se realizaron comparaciones grupales de las variables cuantitativas y ordinarias utilizando las pruebas t de Student, Mann–Whitney o ANOVA, según el caso. Se llevó a cabo un análisis de regresión logística para las variables dependientes categóricas. Se consideraron significativos los valores de probabilidad inferiores a 0,05. Los análisis de datos se elaboraron utilizando el paquete estadístico SPSS (IBM Corp. Released 2017. IBM SPSS Statistics for Windows, Versión 25.0 Armonk, NY, EE. UU.).
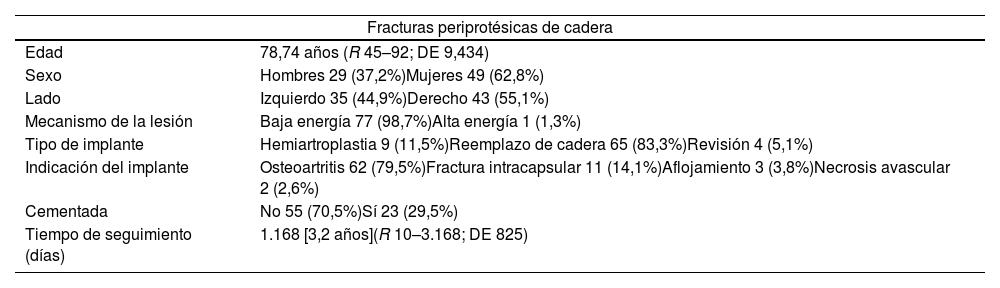
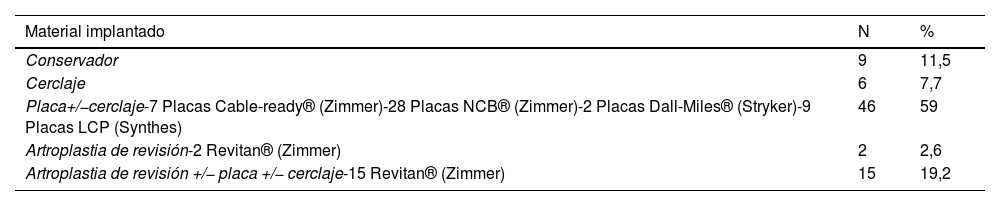
ResultadosEntre 2009 y 2019 se seleccionaron 78 pacientes. El tiempo de seguimiento medio fue de 1.131 días (3,1 años) (R 21–3.168; DE 851). Las características de la muestra se incluyen en la (tabla 1). De acuerdo con la clasificación de Vancouver, dos pacientes fueron de tipo A (5,1%) y 72 de tipo B, de los cuales ocho fueron B1 (10,2%), 56 B2 (71,8%), y 8 B3 (10,2%). Por último, cuatro fracturas se clasificaron como C (5,1%). Nueve pacientes recibieron tratamiento conservador y 69 se trataron quirúrgicamente (tabla 2).
Datos demográficos del paciente
| Fracturas periprotésicas de cadera | |
| Edad | 78,74 años (R 45–92; DE 9,434) |
| Sexo | Hombres 29 (37,2%)Mujeres 49 (62,8%) |
| Lado | Izquierdo 35 (44,9%)Derecho 43 (55,1%) |
| Mecanismo de la lesión | Baja energía 77 (98,7%)Alta energía 1 (1,3%) |
| Tipo de implante | Hemiartroplastia 9 (11,5%)Reemplazo de cadera 65 (83,3%)Revisión 4 (5,1%) |
| Indicación del implante | Osteoartritis 62 (79,5%)Fractura intracapsular 11 (14,1%)Aflojamiento 3 (3,8%)Necrosis avascular 2 (2,6%) |
| Cementada | No 55 (70,5%)Sí 23 (29,5%) |
| Tiempo de seguimiento (días) | 1.168 [3,2 años](R 10–3.168; DE 825) |
Material implantado
| Material implantado | N | % |
|---|---|---|
| Conservador | 9 | 11,5 |
| Cerclaje | 6 | 7,7 |
| Placa+/−cerclaje-7 Placas Cable-ready® (Zimmer)-28 Placas NCB® (Zimmer)-2 Placas Dall-Miles® (Stryker)-9 Placas LCP (Synthes) | 46 | 59 |
| Artroplastia de revisión-2 Revitan® (Zimmer) | 2 | 2,6 |
| Artroplastia de revisión +/− placa +/− cerclaje-15 Revitan® (Zimmer) | 15 | 19,2 |
Las dos fracturas de tipo A recibieron tratamiento conservador y todas las fracturas B1 y C fueron tratadas utilizando la técnica ORIF, las fracturas B3 se trataron mediante artroplastia de revisión, con excepción de un paciente encamado que tenía una fractura desplazada que fue fijada para prevenir hemorragia y traumatismo cutáneo. De los pacientes diagnosticados de fracturas B2, siete pacientes presentaron una situación basal muy precaria, tanto a nivel médico como funcional, por lo que fueron tratados de manera conservadora, los 39 pacientes restantes fueron tratados utilizando ORIF, y a 10 se les practicó revisión del vástago. En cuanto al análisis estadístico, unificamos todas las fracturas con aflojamiento de vástagos (B2 y B3) a fin de obtener un mayor grupo control en términos de estancias y costes, dado que no se utilizó ningún injerto óseo estructural en ningún paciente, siendo iguales la técnica quirúrgica y el protocolo de rehabilitación en caso de realizarse artroplastia de revisión, independientemente de si se trataba de B2 o B3.
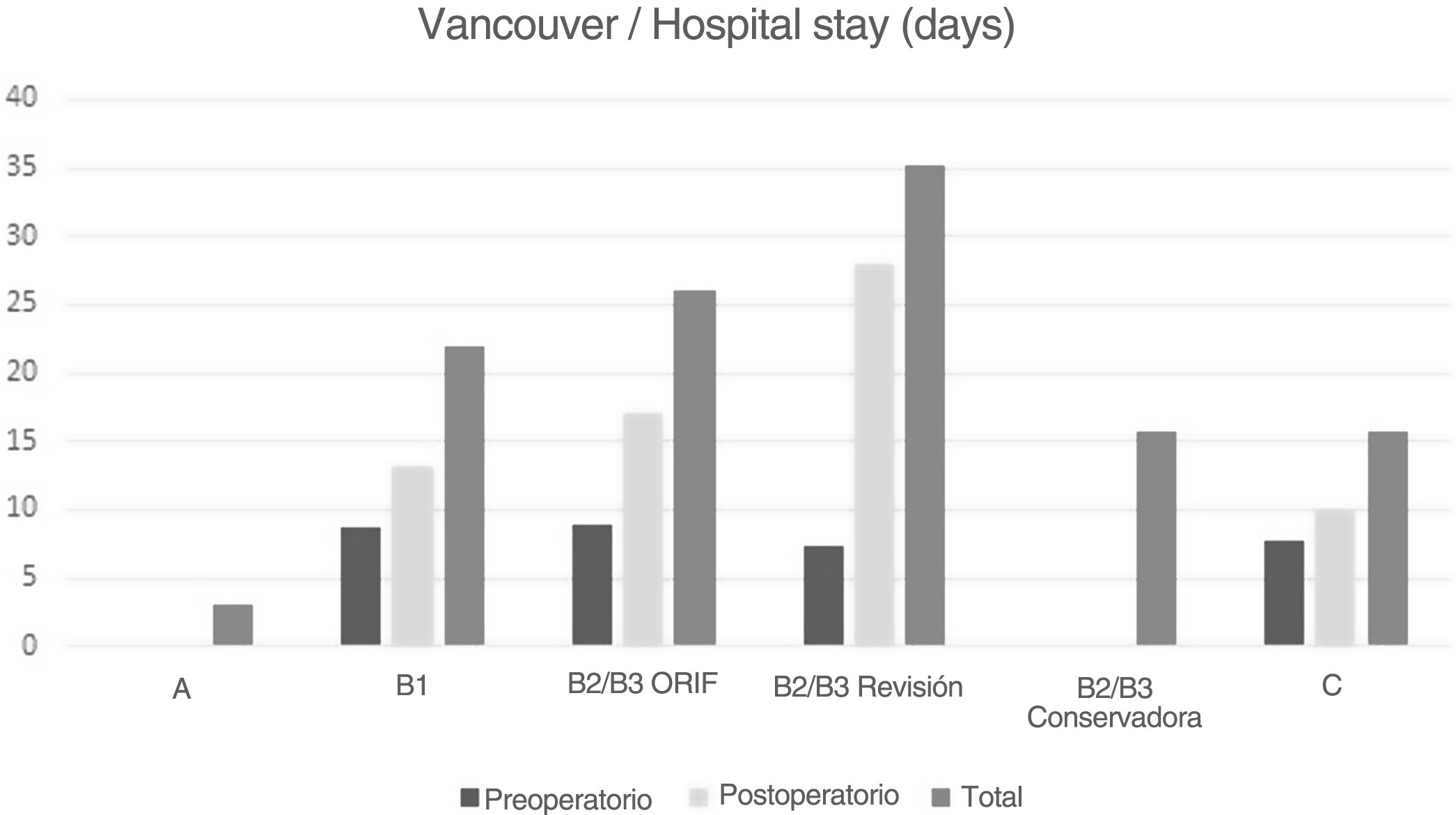
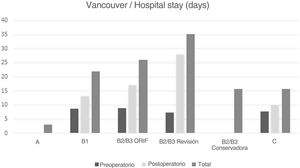
La estancia media total (fig. 1) fue de 25,67 días (R 1–143; DE 21,37), la estancia preoperatoria fue de ocho días (R 1–20; DE 5,2) y la estancia postoperatoria fue de 20,13 días (R 5–134; DE 17,9). Cuando analizamos la estancia conforme a la clasificación de Vancouver, los pacientes B2/B3 reflejaron la mayor estancia hospitalaria media total, siendo de 35,24 días. Encontramos que aquellos pacientes con aflojamiento de vástago sometidos a ORIF permanecieron menos tiempo en el hospital (26,03 días) en comparación con aquellos a quienes se les practicó revisión del vástago (35,24 días), debido principalmente a la estancia postoperatoria (17,1 días vs. 27,9 días).
Las complicaciones médicas (infección de la herida -superficial/profunda-, tromboembolia pulmonar, trombosis venosa profunda, muerte durante el primer año, etc.) estuvieron presentes en 17/78 pacientes (21,8%), y las complicaciones del implante (ruptura de placa, refractura, migración del vástago, dislocación protésica, etc.) se presentaron en 8/69 pacientes (11,6%). Un total de 24/78 pacientes (30,76%) experimentaron algún tipo de complicación, y 9/69 (13,04%) pacientes requirieron reintervención quirúrgica: cuatro pacientes tuvieron infecciones (a nivel profundo de la fascia lata), requiriendo lavado y desbridamiento; dos tuvieron aflojamiento del vástago que se reconvirtió a artroplastia de revisión; dos padecieron dislocación (uno requirió reemplazo de acetábulo constreñido y otro requirió reducción abierta); uno experimentó refractura tras la revisión y requirió un vástago más largo. La tasa de mortalidad durante el primer año fue de 14% (11/78), sin diferencias significativas entre sexos (p = 0,782). Tampoco encontramos diferencias significativas entre los grupos de ORIF y de artroplastia de revisión: complicaciones médicas (p = 0,679), complicaciones del implante (p = 0,369), y necesidad de reintervención (p = 0,227). De todos los pacientes, 17 (21,8%) requirieron reingreso para tratar las complicaciones, principalmente médicas. No se produjeron diferencias significativas en cuanto a B2 y B3, entre la ORIF y la artroplastia de revisión, con respecto a la proporción de pacientes que fueron capaces de andar dentro del primer año tras la cirugía o la tasa de reingreso. Tras recibir el alta, nueve pacientes fueron trasladados a centros de atención intermedia, 12 a residencias y 57 regresaron a casa.
El coste total de los 78 pacientes incluidos en nuestro estudio fue de 1.139.650,17€, con un coste medio de 14.610,90€ (mediana 13.486,19€). Sin embargo, encontramos una gran variabilidad de costes entre los pacientes: de 689,19€ a 52.908,21€. El paciente menos costoso padeció avulsión del trocánter y fue dado de alta tras haber estado ingresado un solo día, mientras que el paciente más costoso era un paciente con fractura de Vancouver B2, que padeció complicaciones médicas que requirieron tres días de estancia en la UCI, y un total de 143 días de hospitalización.
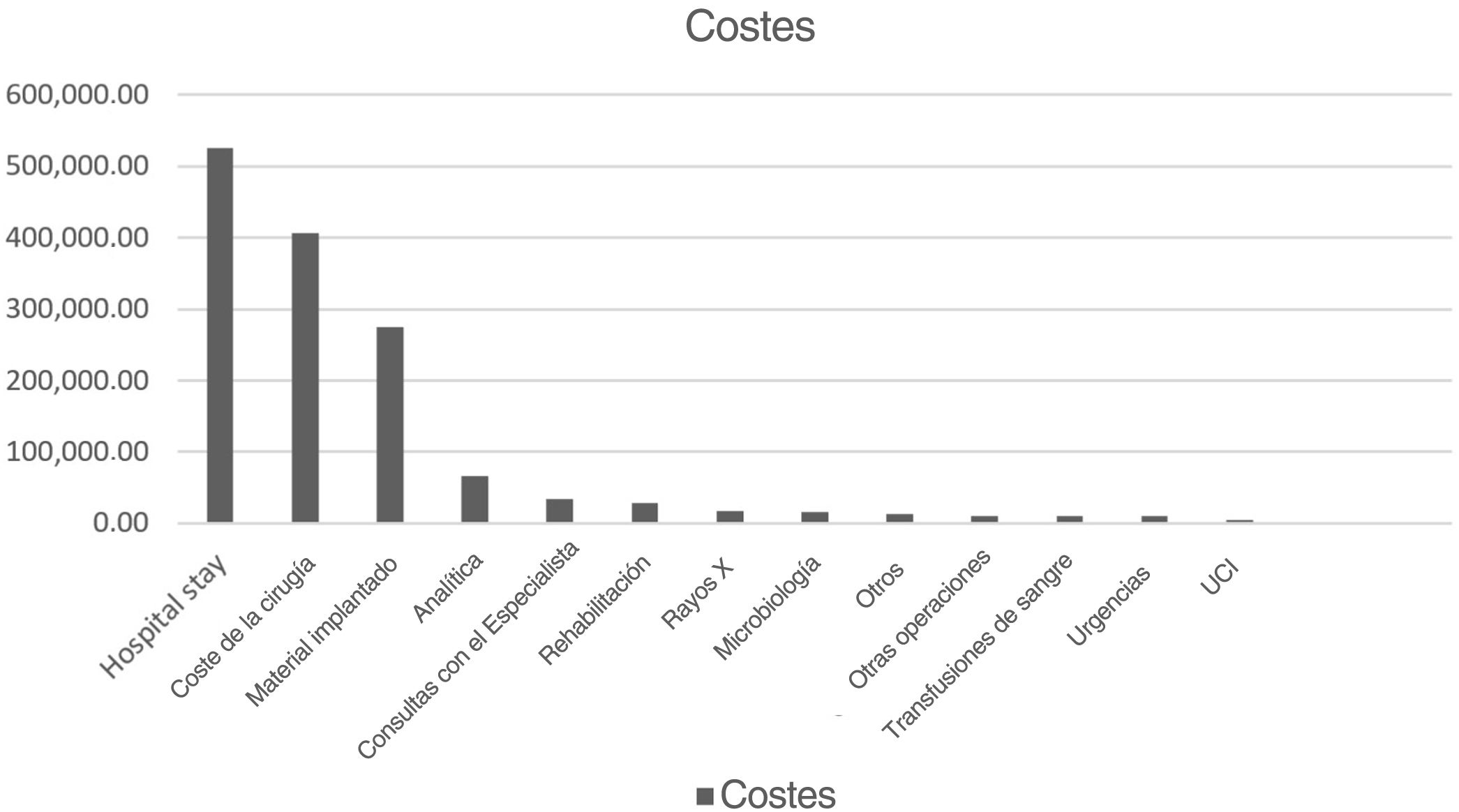
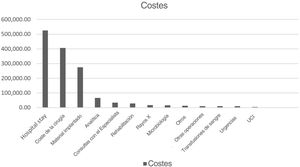
La mayoría de los costes son atribuibles a la estancia hospitalaria (46%). El coste total del quirófano fue de 35% del coste total y los implantes (placas, tornillos, artroplastias de revisión, etc.) supusieron 24% del total. También se han desglosado los costes restantes (analítica, microbiología, rehabilitación, etc.) (tabla 3) (fig. 2).
Desglose de los costes por concepto
| Costesa (€; 2020) | Tipo A (N=2) | Tipo B1 (N=8) | Tipo B2/B3 ORIF (N=40) | Tipo B2/B3 revisión (N=17) | Tipo B2/B3 conservative (N=7) | Tipo C (N=4) | % | Total (N=78) |
| Estancia hospitalaria | 766,39 | 5.820,28 | 6.547,66 | 9.570,61 | 4.740,33 | 4.749,89 | 46 | 524.883,45 |
| Coste total de la cirugía | 0 | 5.556,65 | 5.014,63 | 8.203,34 | 0 | 5.409,07 | 35 | 406.131,37 |
| Material implantadob | 0 | 3.809,61 | 3.167,80 | 6.049,52 | 0 | 3.546,77 | 24 | 274.217,83 |
| Analítica | 232,32 | 504,36 | 906,30 | 1.206,24 | 429,781 | 392,08 | 5,7 | 65.834,43 |
| Consultas al Especialista | 96,33 | 298,41 | 454,24 | 537,76 | 398,118 | 190,87 | 3 | 33.441,77 |
| Rehabilitación | 0 | 212,26 | 335,23 | 595,90 | 326,240 | 146,39 | 2,4 | 28.106,83 |
| Otrosc | 0 | 568,85 | 133,49 | 142,41 | 63,459 | 110,13 | 1,6 | 13.195,92 |
| Radiologíad | 248,24 | 161,87 | 281,13 | 200,83 | 117,853 | 171,42 | 1,4 | 17.961,34 |
| Microbiología | 32,67 | 138,65 | 200,90 | 305,98 | 81,685 | 91,58 | 1,3 | 15.350,12 |
| Otras operacionese | 0 | 215,34 | 107,90 | 150,57 | 0 | 436,76 | 0,9 | 10.345,48 |
| Transfusiones de sangre | 0 | 93,75 | 131,25 | 202,94 | 64,286 | 75,00 | 0,9 | 10.200,00 |
| Urgencias | 126,35 | 126,35 | 126,35 | 126,35 | 126,35 | 126,35 | 0,8 | 9.855,08 |
| UCI | 0 | 0 | 0 | 255,55 | 0 | 0 | 0,4 | 4.344,37 |
| Media | 1.502,31 | 13.696,80 | 14.239,07 | 21.498,449 | 6.348,098 | 11.899,524 | 14.610,90 | |
| Total | 1.139.650,17 |
Existieron diferencias estadísticamente significativas en cuanto al coste del quirófano con arreglo al subtipo de la clasificación de Vancouver (p = 0,019), aunque no encontramos diferencias en cuanto al coste total del ingreso por tipo de clasificación de Vancouver (p = 0,097). Encontramos diferencias significativas entre los pacientes con estancias hospitalarias superiores a 30 días (p = 0,001), aquellos que requirieron más de una operación (p = 0,001), y los pacientes sometidos a cirugía de revisión en lugar de ORIF (p = 0,001) (tabla 4).
Coste medio por grupo de tratamiento
| Coste medio y estancia hospitalaria para cada grupo | ||||
| Tipo de tratamiento | N | Edad media (años) | Estancia media (días) | Coste medio por paciente (€) |
| Totales | 78 | 78,74 | 25,67 | 14.610,90 |
| Conservadores | 9 | 83,67 | 12,89 | 5.271,26 |
| Quirúrgicos | 69 | 78,10 | 27,33 | 15.829,11 |
| ORIF | 52 | 78,50 | 24,75 | 13.975,68 |
| Revisión | 17 | 76,88 | 35,24 | 21.498,45 |
| Cerclaje | 6 | 80,17 | 22,67 | 10.850,65 |
| Placa +/− cerclaje | 46 | 78,34 | 27,60 | 15.202,97 |
| Revisión | 2 | 68,00 | 20,00 | 15.953,85 |
| Reemplazo +/− placa +/− cerclaje | 15 | 77,86 | 29,50 | 20.046,98 |
| Operación única | 60 | 78,61 | 22,29 | 13.235,26 |
| >1 operación durante el mismo ingreso | 9 | 79,78 | 51,56 | 25.157,44 |
| Artroplastia | 9 | 83,44 | 23,56 | 13.003,24 |
| Hemiartroplastia | 65 | 78,74 | 26,55 | 15.040,82 |
| Artroplastia de revisión | 4 | 68,25 | 16,00 | 11.241,92 |
| <30 días de ingreso | 51 | 77,65 | 17,38 | 11.805,83 |
| >30 días de ingreso | 18 | 83,00 | 49,70 | 22.745,60 |
La estancia hospitalaria es el factor que genera el mayor coste con respecto a un paciente con FPPC1,4, habiéndose descrito que representa hasta 80% del coste total4, sin embargo, en este estudio encontramos que representa 46%. En el estudio anteriormente mencionado4 la estancia media fue de 39,3 días, mientras que en nuestro estudio fue de 25,67 días. Otros estudios han descrito estancias de entre cinco y 13 días6,13. Algunos autores reportan menores costes hospitalarios totales, aunque informan que incluyen el alta temprana de los centros de rehabilitación y atención intermedia14. Como estos implican una estancia media de cinco días, este hecho subraya el importante impacto que tiene la duración de la estancia en el coste total. El manejo de las fracturas periprotésicas y en especial los nuevos implantes que permiten síntesis más estables, ha sido un posible factor de reducción de la estancia hospitalaria en muchos estudios6,13.
El coste promediado en todos los pacientes incluidos en el estudio fue de 14.610€. Si tenemos en cuenta a los pacientes tratados quirúrgicamente, se incrementa a 15.829€. De ellos, el coste medio para los pacientes que recibieron tratamiento RAFI fue de 13.975€, en comparación con 21.498€ para aquellos que recibieron cirugía de revisión, lo cual es una diferencia significativa (p = 0001), y un resultado que coincide con otros estudios6,15. Otros autores afirman también que las revisiones son más caras, mencionando cifras medias de 34.078€, en comparación con 18.706€ para el grupo RAFI14. Sin embargo, de nuevo es importante enfatizar el papel de la estancia media en el coste total del ingreso, ya que existen estudios que reflejan un coste significativamente más alto para los implantes del grupo de revisión, aunque un alta más temprana, derivando en un coste total más elevado para el grupo RAFI16. El porcentaje del coste total atribuible a la cirugía misma se ha estimado en 20%4, aunque en este estudio representa 35%, suponiendo los implantes 68,5% (24% del total).
La estancia preoperatoria de nuestra muestra es muy larga (ocho días), y sabemos que no es representativa para muchos hospitales. Depende de muchos factores relacionados con el paciente (optimización previa a la cirugía) y logística del hospital (disponibilidad de quirófano, disponibilidad de cirujanos, otras urgencias, etc.). Está ampliamente aceptado en la literatura que la demora de la cirugía superior a dos días incrementa la mortalidad6. Deberá realizarse un gran esfuerzo para reducir este tiempo y optimizar consecuentemente los resultados.
La distribución de las fracturas con arreglo a la clasificación de Vancouver refleja que la mayoría fueron de tipo B2 (71,8%), según ha sido ya descrito en la literatura, aunque en otros estudios el porcentaje es menor, como por ejemplo en un estudio sueco donde se reportó el 53%17 y un estudio americano que registró 41%13.
Los métodos de contabilidad de costes difieren sustancialmente entre casi todos los estudios revisados. Sin embargo, como ya se ha dicho, los estudios de costes son una ciencia inexacta18. Con la ayuda del Departamento de Facturación del hospital utilizamos un enfoque sistemático, analizando todos los costes facturados individualmente a cada paciente. Aunque los costes absolutos son específicos de nuestra institución, las diferencias de costes con arreglo al tipo de intervención pueden aplicarse a una población más amplia.
Algunas publicaciones establecen que los pacientes operados utilizando la técnica RAFI tienen estancias más cortas que aquellos que reciben cirugía de revisión4,5, mientras que otras han encontrado diferencias, no siendo estas significativas19. Aunque en este estudio los pacientes que recibieron RAFI fueron ingresados durante una media de 24,75 días, y los pacientes de cirugía de revisión permanecieron en el hospital durante 35,24 días, esta diferencia no fue significativa.
Está aceptado que la artroplastia de revisión es más cara que el reemplazo de cadera5,13,14. De igual modo, aunque es cierto que los implantes son más caros en una cirugía de revisión que en RAFI20, es sabido que el grueso del coste para los pacientes con FPPC no corresponde a la cirugía misma, sino al manejo perioperatorio completo16. En la medida en que, junto con otras especialidades, podemos acortar la estancia hospitalaria adoptando un enfoque amplio para el paciente, el coste de los implantes es relativamente más importante, siendo esta una cuestión para el cirujano ortopédico. Por dicho motivo, debemos tratar de optimizar el tiempo pasado en el hospital. En este estudio no se evaluaron los costes asociados a los reingresos causados por las complicaciones. Otros estudios han analizado estos, y muestran que implican un alto impacto económico adicional para los sistemas sanitarios1.
Las FPPC plantean un mayor riesgo de complicaciones médicas21,22, generando un incremento en la estancia hospitalaria y un incremento del coste total5. En este estudio encontramos que 21,8% (17/78) de los pacientes tenía complicaciones médicas, y que el 11,6% (8/69) padeció complicaciones del implante. No se encontraron diferencias entre RAFI y las revisiones en cuanto a complicaciones médicas o relacionadas con el implante, o la necesidad de reintervención. La tasa de reingreso hospitalario fue de 21,8% (17/78), similar a la de otros estudios que mencionan cifras de 25%1, sin embargo, no hemos analizado el coste de estos nuevos episodios.
A nivel global, existen diferencias importantes en cuanto a recursos entre países, e incluso entre ciudades dentro del mismo país. En el caso de las FPPC, es decir, pacientes mayores y dependientes que requieren rehabilitación, esto juega un papel muy importante para el manejo y consumo de recursos económicos18. Sería interesante implementar centros de atención intermedia o residencias, a fin de acortar las estancias hospitalarias6,13 y reducir por tanto el impacto económico en los sistemas sanitarios.
Durante muchos años se ha aceptado que todas las fracturas con aflojamiento del vástago podrían manejarse revisando este último23. Sin embargo, en la literatura existe un debate abierto sobre si es realmente necesario realizar una cirugía tan agresiva en todos los pacientes, y si ello implica un beneficio funcional significativo3,11,24,25. La revisión del vástago sigue siendo el tratamiento de elección en las fracturas Vancouver de tipo B2 aunque, en casos seleccionados, la fijación interna puede ser una opción alternativa viable. En los pacientes mayores, con baja demanda funcional, ASA ≥ 3, si existe reserva ósea adecuada y es posible reconstruir anatómicamente la fractura cuando es suficientemente estable para permitir la consolidación, proponemos utilizar la técnica RAFI11,26, al objeto de reducir la necesidad de transfusiones sanguíneas, así como los tiempos de la cirugía, reservar el hueso para posibles cirugías de revisión futuras y recortar el coste de los implantes3. Actualmente estamos analizando los resultados radiológicos y funcionales de nuestra muestra, a fin de establecer un algoritmo para manejar con amplitud a los pacientes que padecen una FPPC.
Las limitaciones de este estudio incluyen su naturaleza retrospectiva. Sus métodos, contabilidad de costes y control de gestión tienen sus propias peculiaridades en cuanto a su aplicación a instituciones, organizaciones y empresas. Pero ello no invalida ningún enfoque para medir las variables relevantes y sus correlaciones, de cara a capturar señales indicativas del «cálculo económico» para la toma de decisiones y el «impacto económico» derivado de las mismas. Por otro lado, la estancia preoperatoria en nuestra muestra es muy larga (ocho días), lo cual ha incrementado el coste total. Esto se debió principalmente a problemas logísticos, ya que se trata de un hospital público con recursos limitados y alta demanda de cuidados. Por último, a pesar del hecho de que el alcance de cualquier estudio que se realiza está limitado a los datos que se manejan, ampliar dicho estudio con otros datos locales o nacionales enriquecería dicho alcance, comparando y contrastando la investigación en nuestro entorno.
El número de artroplastias primarias sigue incrementándose con el tiempo, la población sigue envejeciendo, y la expectativa es que esta tendencia se perpetúe en los años venideros6. No es necesario optimizar el manejo de estos pacientes, a fin de reducir tanto las tasas de morbilidad como los costes asociados a las FPPC.
ConclusionesLa artroplastia de revisión frente al tratamiento RAFI, los ingresos de duración superior a 30 días, y los pacientes que requieren más de una operación durante el ingreso, incurrieron en costes significativamente superiores. El coste medio, desde una perspectiva hospitalaria, generado por una FPPC, fue de 4.610,90€. No se encontraron diferencias entre RAFI y la artroplastia de revisión con respecto a las complicaciones médicas o del implante, la necesidad de reintervención o la tasa de reingreso hospitalario. Los factores más costosos fueron, en orden descendente, la estancia hospitalaria, el coste de la cirugía en sí misma y los implantes. Es necesario establecer protocolos y algoritmos terapéuticos actualizados para el manejo perioperatorio de las FPPC, a fin de reducir tanto las tasas de morbilidad como los costes asociados.
Nivel de evidenciaNivel de evidencia III.
Declaración del comité de revisión ética
Contamos con el certificado favorable del comité de ética de nuestro comité de ética local, con código CHUC_2020_31.
FinanciaciónLos autores no recibieron financiación alguna.
Conflicto de interesesLos autores declaran la ausencia de conflicto de intereses.
El autor principal quisiera expresar su agradecimiento a Miguel Ángel Martín Marrero, Silvia Mayato Guanche, Manuel González Hernández y María del Rosario Pérez Fleitas por la ayuda prestada durante el desarrollo de este documento.