El 85% de las amputaciones en pacientes diabéticos están precedidas por la aparición de una úlcera. Se ha reportado porcentajes de reamputación de hasta 60.7% a 5 años, así como mortalidad de hasta 69.7% a un año para amputaciones mayores. El estudio pretende caracterizar una población de pacientes diabéticos, amputados debido a infecciones asociadas con pie diabético en un hospital universitario.
Materiales y métodosA todas las amputaciones relacionadas con infecciones asociadas a pie diabético entre 2014 y 2016 se les aplicaron criterios de inclusión y exclusión y un formato de recolección de datos sociodemográficos, clínicos y microbiológicos. Se utilizaron medias y desviaciones estándar y/o medianas y percentiles.
ResultadosEl promedio de edad fue 61,6 años. Predominó el sexo masculino y el mal control glicémico y alta número de comorbilidades como hipertensión arterial y enfermedad renal crónica. 24.4% de úlceras previas y 18.1% amputaciones previas. Las amputaciones mayores fueron 39%. La infección del muñón fue 23.6% y las reamputaciones 24.5%. La mortalidad fue 4.54%
DiscusiónSe identificó un mal control metabólico, así como alto porcentaje de comorbilidades y complicaciones. Insuficiente seguimiento nutricional y estadificación del estado vascular con subregistro de datos relevantes como neuropatía, deformidades y estado del pie contralateral. El número de úlceras y amputaciones previas fue alto. Hubo buena correlación clínica/laboratorio. Las amputaciones mayores iniciales fueron más frecuentes en mujeres. Hay alto porcentaje de infecciones del sitio operatorio y de reamputaciones.
Nivel de evidencia: III
85% of amputations in diabetic patients are preceded by the appearance of an ulcer. Reamputation rates of up to 60.7% at 5 years has been described, as well as mortality of up to 69.7% at one year for major amputations. Aim of the study is to characterize a population of diabetic patients, amputees due to infections associated with diabetic foot in a university hospital.
Material and methodsInclusion and exclusion criteria and a sociodemographic, clinical and microbiological data collection format were applied to all amputations related to infections associated with diabetic foot between 2014 and 2016. Means and standard deviations and / or medians and percentiles were used.
ResultsThe average age was 61.6 years. Male sex and poor glycemic control and a high number of comorbidities such as hypertension and chronic kidney disease predominated. 24.4% of previous ulcers and 18.1% previous amputations. Major amputations were 39%. Stump infection was 23.6% and reamputations 24.5%. Mortality was 4.54%
DiscussionPoor metabolic control was identified, as well as a high percentage of comorbidities and complications. Insufficient nutritional follow-up and staging of vascular status with underreporting of relevant data such as neuropathy, deformities and status of the contralateral foot. The number of ulcers and previous amputations was high. There was good clinical / laboratory correlation. Initial major amputations were more frequent in women. There is a high percentage of surgical site infections and reamputations.
Evidence Level: III
Actualmente 382 millones de personas tienen diabetes (8,9% de la población mundial). Hay una mayor prevalencia en los países en vía de desarrollo y se espera un aumento significativo de la prevalencia para el año 2030. Los problemas asociados a los pies son la principal causa de hospitalización de los pacientes con diabetes mellitus en los países occidentales1. Alrededor del 50% de los pacientes mayores con diabetes mellitus tienen algún factor de riesgo de ulceración y el riesgo de desarrollar una úlcera en algún momento de la vida es del 25%2. Las úlceras son más frecuentes en: hombres, mayores de 60 años, caucásicos y con bajo nivel económico y educativo; así como en pacientes con mal control metabólico y enfermedad prolongada3,4. Se ha descrito que el 85% de las amputaciones están precedidas por la aparición de una úlcera y los pacientes diabéticos tienen 15 veces más riesgo de amputación que la población general5,6. La aparición de las úlceras es el resultado de un trauma (generalmente inadvertido) en presencia de neuropatía, enfermedad arterial periférica o ambas7,8. La mayoría de las úlceras tienen un componente mixto siendo la infección un fenómeno secundario luego del daño de la dermis9. El tratamiento de estas lesiones está basado en 5 componentes principales los cuales son: adecuado desbridamiento, descarga de la presión, control de la infección, cuidados de la herida y cirugía reconstructiva oportuna10. Cada una de estas intervenciones representa una carga para los sistemas de salud pues requiere de recursos y personal especializado para su realización. En 1995, para el sistema Medicare (E.U) cada episodio costó entre 1.900 y 28.000 dólares y de terminar en amputación el costo se elevó a $45.000 dólares en promedio11.
La demanda metabólica luego de una amputación aumenta significativamente cuanto más proximal sea el nivel. Una amputación transtibial puede incrementar el consumo energético entre 10% y 40% y llegar a 60%-80% en caso de ser bilateral. La amputación transfemoral incrementa el consumo energético entre 40% y 80% pudiendo llegar al 200% en caso de ser bilateral.
La mortalidad después de una amputación también es significativamente mayor cuanto más proximal sea el nivel. Las amputaciones por encima o a nivel del tobillo pueden llegar a representar una mortalidad de 8.6% a los 30 días, 69.7% a un año y 34.7% a los 5 años12. La edad avanzada (> 80 años), vivir solo y tener enfermedades crónicas disminuyen las probabilidades de recuperar una marcha independiente. El porcentaje de reamputación en algunos estudios es de 26.7%, 48.3%, y 60.7% a 1, 3 y 5 años respectivamente13. La supervivencia a largo plazo es pobre, siendo ésta menos del 40% a los 3 años14. Estudios en Europa, Asia y Estados Unidos han demostrado que mediante la implementación de guías y protocolos estrictos de promoción, prevención, tamización, tratamiento agresivo y rehabilitación en centros hospitalarios y ambulatorios dedicados al manejo de pie diabético se puede disminuir dramáticamente el porcentaje de hospitalizaciones (40-50%) y reducir las amputaciones hasta un 80%15.
De las complicaciones derivadas de la diabetes mellitus, las infecciones asociadas a pie diabético son las que con mayor frecuencia requieren intervención por los servicios de ortopedia y traumatología. Con este trabajo se pretende hacer una descripción sociodemográfica, clínica, microbiológica y de complicaciones de una población de pacientes que fueron amputados por esta causa con la finalidad de tener datos que permitan fortalecer acciones de promoción y prevención y respaldar la necesidad de implementar un enfoque interdisciplinario para el manejo de esta población mediante el desarrollo de protocolos de atención.
Materiales y métodosPacientesPrevia aprobación del comité de ética institucional. Se incluyeron pacientes que debieron ser llevados a una amputación en miembros inferiores por complicaciones infecciosas asociadas a pie diabético entre enero de 2014 y diciembre de 2016. Se llevó a cabo una búsqueda en el sistema de historias clínicas SAP® de todos los procedimientos identificados con códigos relacionados con amputación de miembro inferior y con revisión de muñón de amputación y se complementó con una búsqueda manual en los libros de registro de procedimientos realizados por el servicio de ortopedia. Inicialmente se obtuvieron 490 historias clínicas, las cuales se revisaron individualmente y se tomaron como criterios de inclusión la edad mayor a 18 años y el diagnóstico confirmado de diabetes mellitus. Se excluyeron los pacientes con amputaciones por enfermedad vascular, trauma, tumores, infecciones en pacientes no diabéticos y los accidentes ofídicos. Finalmente se recolectó información de 109 pacientes utilizando un instrumento para este fin.
Características clínicas y sociodemográficasSe recolectó información respecto a variables clínicas y sociodemográficas extraídas de los registros de historia clínica por un investigador familiarizado con el software.
Análisis estadísticoEl estudio recolectó información de una serie de casos retrospectiva por lo cual no se realizó un calculo del tamaño de muestra, la información obtenida se realizó con la totalidad de pacientes encontrado. Para la descripción de las variables cualitativas se utilizaron proporciones y frecuencias absolutas y para las variables cuantitativas, previa verificación de normalidad a través de la prueba de Kolmogorov – Smirnoff se utilizaron medias y desviaciones estándar o medianas y percentiles en caso de otro tipo de distribución.
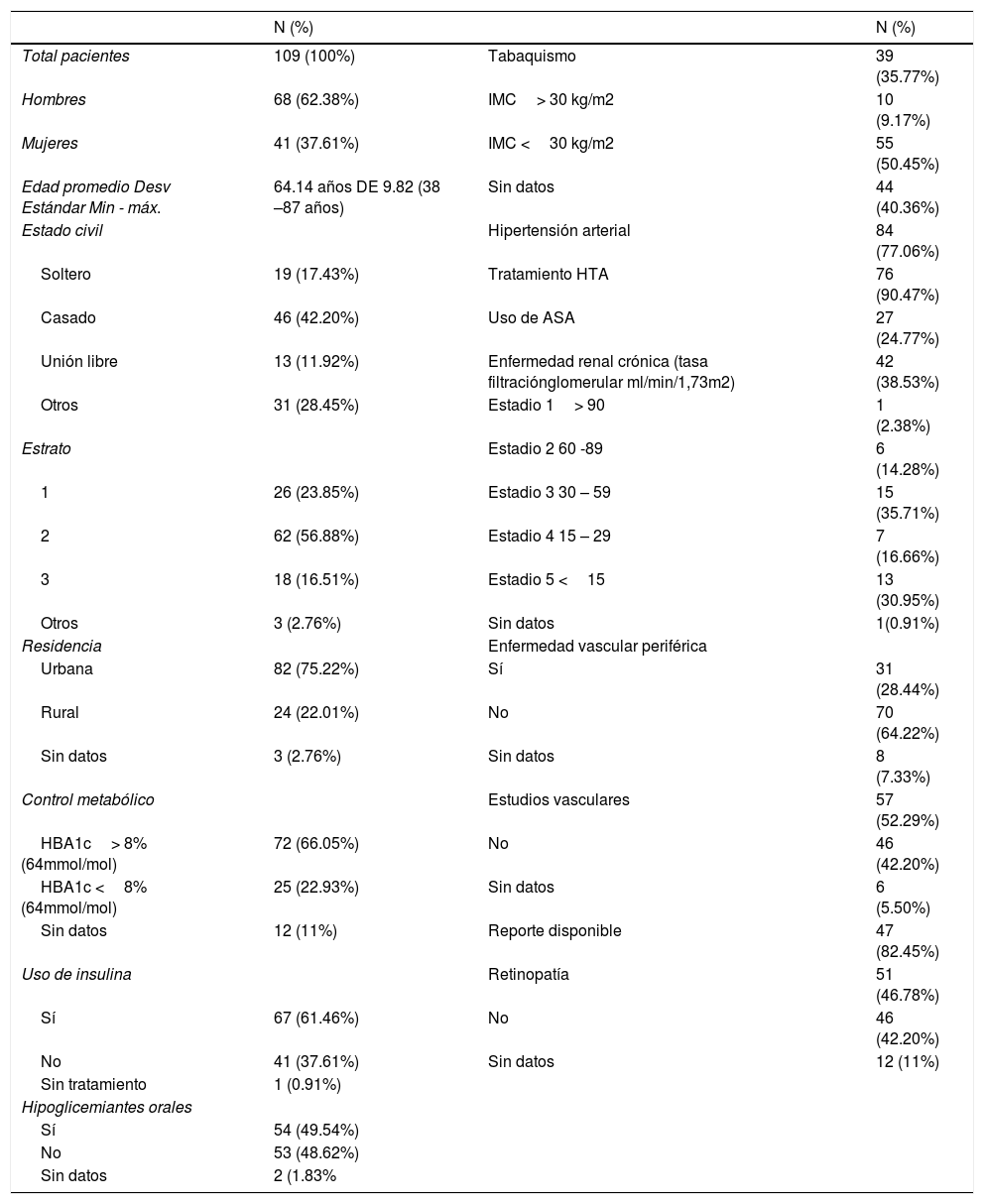
ResultadosVariables sociodemográficasLa edad promedio fue 64.14 años. Sexo masculino 62.38% y femenino 37.61%. Estado civil: solteros 17.43%, casados 42.20%, separados 14.67%. Estrato socioeconómico 1: 23.85%, estrato 2: 56.88%, estrato 3: 16.51%. Residencia urbana 75.22% y rural 22.01% (tabla 1).
Variables sociodemográficas, clínicas, factores de riesgo y comorbilidades
| N (%) | N (%) | ||
|---|---|---|---|
| Total pacientes | 109 (100%) | Tabaquismo | 39 (35.77%) |
| Hombres | 68 (62.38%) | IMC> 30 kg/m2 | 10 (9.17%) |
| Mujeres | 41 (37.61%) | IMC <30 kg/m2 | 55 (50.45%) |
| Edad promedio Desv Estándar Min - máx. | 64.14 años DE 9.82 (38 –87 años) | Sin datos | 44 (40.36%) |
| Estado civil | Hipertensión arterial | 84 (77.06%) | |
| Soltero | 19 (17.43%) | Tratamiento HTA | 76 (90.47%) |
| Casado | 46 (42.20%) | Uso de ASA | 27 (24.77%) |
| Unión libre | 13 (11.92%) | Enfermedad renal crónica (tasa filtraciónglomerular ml/min/1,73m2) | 42 (38.53%) |
| Otros | 31 (28.45%) | Estadio 1> 90 | 1 (2.38%) |
| Estrato | Estadio 2 60 -89 | 6 (14.28%) | |
| 1 | 26 (23.85%) | Estadio 3 30 – 59 | 15 (35.71%) |
| 2 | 62 (56.88%) | Estadio 4 15 – 29 | 7 (16.66%) |
| 3 | 18 (16.51%) | Estadio 5 <15 | 13 (30.95%) |
| Otros | 3 (2.76%) | Sin datos | 1(0.91%) |
| Residencia | Enfermedad vascular periférica | ||
| Urbana | 82 (75.22%) | Sí | 31 (28.44%) |
| Rural | 24 (22.01%) | No | 70 (64.22%) |
| Sin datos | 3 (2.76%) | Sin datos | 8 (7.33%) |
| Control metabólico | Estudios vasculares | 57 (52.29%) | |
| HBA1c> 8%(64mmol/mol) | 72 (66.05%) | No | 46 (42.20%) |
| HBA1c <8%(64mmol/mol) | 25 (22.93%) | Sin datos | 6 (5.50%) |
| Sin datos | 12 (11%) | Reporte disponible | 47 (82.45%) |
| Uso de insulina | Retinopatía | 51 (46.78%) | |
| Sí | 67 (61.46%) | No | 46 (42.20%) |
| No | 41 (37.61%) | Sin datos | 12 (11%) |
| Sin tratamiento | 1 (0.91%) | ||
| Hipoglicemiantes orales | |||
| Sí | 54 (49.54%) | ||
| No | 53 (48.62%) | ||
| Sin datos | 2 (1.83% |
Control metabólico: HbA1c> 8%(64mmol/mol) 66.05% y HbA1c <8% 22.93%. Uso de insulina 61.46%. Sin tratamiento 0.91%. Tipo de insulina: acción ultrarrápida 1.49%, rápida 31.34%, prolongada 56.71%. Uso de hipoglicemiantes orales 49.54%. Uso de insulina más hipoglicemiantes orales 29.85%. Sin tratamiento para diabetes 3.66%. No adherencia al tratamiento 2.75%.
Factores de riesgo y comorbilidadesTabaquismo: 45.77%. Índice de masa corporal: IMC> 30kg/m2 9.17%. IMC <30kg/m2 50.45%.
Sin datos 40.36%. Hipertensión arterial 77%. 90.47% con tratamiento. 43.42% con IECA, 38.15% ARAII y 10.52% Calcio antagonistas. Uso de ácido acetilsalicílico 24.77%. Enfermedad renal crónica (tasa filtración glomerular ml/min/1,73m2): 38.53%. Estadio I (>90): 2.38%. II (60–89): 14.28%. III (30–59): 35.71%. IV (15-29): 16.66%. V (<15) 30.95%. Enfermedad vascular periférica 28.44%. Estudios vasculares: Sí 52.29%. No 42.20%. Reporte de estudios vasculares disponible: Sí 82.45%. No 17.54%. Retinopatía 46.78% (tabla 1).
Perfil clínicoClasificación ASA: 56.88% enfermedad leve. 26.60% enfermedad grave. 15.59% enfermedad grave con riesgo de muerte. Presencia de SIRS al ingreso 11.92%. Cambios tróficos: 80.73%, sin datos: 19.26%. Piel seca 3.40%. edema 89.77%. Callosidades 5.68%. Lesión ungueal 1.13%.
Deformidades 9.17%, sin datos: 90.82%. Pie de Charcot: 90% del 9.17% descritas. Descripción del pie contralateral: 2.75%. Neuropatía: 54.12%. Sin datos 45.87%. Anestesia: 89.83%.
Hiporreflexia: 6.77%. Parestesias: 3.38%. Electromiografías: 2.75% (tabla 2).
Perfil clínico, descripción de la herida, perfil microbiológico y estancia hospitalaria
| N (%) | N (%) | ||
|---|---|---|---|
| Clasificación ASA | Aislamiento tejidos blandos | 43 (39.44%) | |
| 2 Enfermedad leve | 62 (56.88%) | Aislamiento polimicrobiano tejidos blandos | 25 (58.13%) |
| 3 Enfermedad grave | 29 (26.60%) | Aislamiento hueso + tejidos blandos | 37/82 (45.12%) |
| 4 Riesgo de muerte | 17 (15.59%) | Aislamientos en hueso | 82 (75.22%) |
| 5 In extremis | 1 (0.91%) | E. Faecalis | 37 (45.1%) |
| SIRS al ingreso | 13 (11.92%) | S. Aureus | 18 (21.95%)MRSA 7 (8.53%)MSSA 11 (13.41%) |
| Cambios tróficos | 88 (80.73%) | E. coli | 15 (18.29%) |
| Sin datos | 21 (19.26%) | K. pneumoniae | 14 (17.07%) |
| Piel seca | 3 (3.40%) | M. morganii | 13 (15.85%) |
| Edema | 79 (89.77%) | S. agalactiae | 11 (13.41%) |
| Callosidades | 5 (5.68%) | P. mirabilis | 8 (9.75%) |
| Deformidades | 10 (9.17%) | S. epidermidis | 8 (9.75%) |
| Sin datos | 99 (90.82%) | P. aeruginosa | 7 (8.53%) |
| Pie de Charcot | 9 (90%) | E. cloacae | 5 (6.09%) |
| Otras | 1 (10%) | Aislamientos tejidos | 43 (39.44%) |
| Neuropatía | 59 (54.12%) | E. faecalis | 23 (53.48%) |
| Sin datos | 50 (45.87%) | S Aureus | 9 (20.93%)MRSA 4 (9.30%)MSSA 5 (11.62%) |
| Anestesia | 53 (89.83%) | K. pneumoniae | 8 (18.60%) |
| Hiporreflexia | 4 (6.77%) | E. coli | 6 (13.95%) |
| Parestesias | 2 (3.38%) | P. mirabilis | 4 (9.30%) |
| Electromiografías | 3 (2.75%) | S. agalactiae | 4 (9.30%) |
| Descripción pie contralateral | 3 (2.75%) | Tratamiento antibiótico | 102 (93.58%) |
| Úlcera previa | 27 (24.77%) | No antibiótico | 7 (6.42%) |
| Amputación previa | 28 (25.68%) | Antibiótico previo a cultivo | 27 (24.77%) |
| Úlcera previa + amputación previa | 12/28 (42.85%) | Antibiótico guiado | 86 (78.89%) |
| Clasificación Wagner | Antibiótico previo a amputación | 68 (66.66%) | |
| 2 | 5 (4.58%) | Antibiótico después de amputación | 79 (77.45%) |
| 3 | 50 (45.87%) | Antibiótico pre y posamputación | 44 (43.13%) |
| 4 | 43 (39.44%) | Ingreso UCI | 8/109 (7.33%) |
| 5 | 12 (11.00%) | Días UCI | 67 Mediana: 4.5R. Intercuartílico: 8 |
| Clasificación Texas | |||
| IB | 1 (0.91%) | Ingreso UCE | 17 (15.59%) |
| IIB | 53 (48.62%) | Días UCE | 113 Mediana: 6R. Intercuartílico: 7 |
| IID | 1 (0.91%) | ||
| IIIB | 46 (42.20%) | Ingreso sala general | 108 (99.08%) |
| IIIC | 3 (2.75%) | Días sala general | 2562 Mediana: 20.R. Intercuartílico: 22 |
| IIID | 5 (4.58%) | Días hospitalización total | 2742 Mediana: 21. R.intercuartílico: 22 |
| Osteomielitis clínica o RX | 100 (91.74%) | ||
| Aislamiento hueso | 82 (75.22%) | ||
| Aislamiento polimicrobiano hueso | 51 (62.19%) | ||
| Clínica y aislamiento hueso | 81/ 100 (81%) | ||
| Días de antibiótico | 1811d .Mediana: 14.R. Intercuartílico: 21 |
Úlcera previa: 24.77%. Amputación previa: 25.68%. Amputación previa y úlcera previa: 42.85%. Clasificación de Wagner (1. Pie en riesgo. 2. Úlcera superficial. 3. Úlcera profunda. 4. Úlcera profunda con absceso. 5. Gangrena limitada. 6. Gangrena extensa). Wagner 2 4.58%. Wagner 3 45.87%. Wagner 4 39.44% y Wagner 5 11.00%. Clasificación de la Universidad de Texas (0: epitelizada I: superficial II: profunda III: hueso/cápsula. A: No infección o isquemia B: Infectada C: isquémica D: infectada + isquémica). Grado IIB 48.62%. IIIB 42.20%. IIIC 2.75% y IIID 4.58%. Diagnóstico de osteomielitis por clínica o rayos X 91.74% (tabla 2).
Perfil microbiológicoAislamientos en hueso: 75.22%. Aislamiento polimicrobiano en hueso: 62.19%. Clínica de osteomielitis con aislamiento positivo 81%. Microorganismos aislados en hueso: E. Faecalis 45.1%. S. Aureus 21.95%. MRSA 8.53%. MSSA 13.41%. E. coli18.29%. K. pneumoniae 17.07%.
M. morganii 15.85%. S. agalactiae 13.41%. P.mirabilis 9.75%. S. epidermidis 9.75%. Pseudomona aeruginosa 8.53%. E. cloacae 6.09%.
Aislamiento tejidos blandos: 39.44%. Aislamiento polimicrobiano en tejidos blandos 58.13%. Aislamiento positivo en hueso más tejidos blandos 45.12%. Microorganismos aislados en tejidos blandos: E. faecalis 53.48%. S Aureus 20.93%. MRSA 9.30%. MSSA 11.62%. K. pneumoniae 18.60%. E. coli 13.95%. P. mirabilis 9.30%. S. agalactiae 9.30% (tabla 2).
Tratamiento antibióticoAdministración de antibiótico previo a toma de cultivo: 24.77%. Tratamiento antibiótico guiado 78.89%. No recibieron antibiótico 6.42%. Días de tratamiento antibiótico: Mediana: 14. Rango intercuartílico: 21. 24% de pacientes recibieron 28 días de tratamiento. Tratamiento antibiótico previo a la amputación: 66.66%. Tratamiento antibiótico posterior a la amputación: 77.45%. Tratamiento antibiótico previo y posterior: 43.13%. La frecuencia de empleo de antibióticos fue la siguiente: Piperacilina/Tazobactam 53.92%. Ampicilina/Sulbactam 45.09%. Ciprofloxacina 29.41%. Vancomicina 17.64%. Clindamicina 7.84%. Imipenem, Moxifloxacina, Linezolid, Minociclina y Daptomicina 6.86% cada uno. Meropenem 5.88%. Cefepime, Ceftriaxona y Tigeciclina 4.90% cada uno. TMP-SMX y Cefazolina 3.92% cada uno. Metronidazol, Amikacina, Aztreonam y Rifampicina 2.94% cada uno. Gentamicina, Cefotaxime, Penicilina cristalina y Fluconazol 1.96% cada uno.
Días de hospitalizaciónIngreso a unidad de cuidado intensivo 8/109 pacientes:7.33%. Ingreso a unidad de cuidado especial 17/109: 15.59%. Ingreso a sala general 108/109: 99.08%. Días totales en unidad de cuidado intensivo: 67. Días totales en unidad de cuidado especial: 113. Días totales en sala general: 2562. Días de hospitalización total: 2742 (tabla 2).
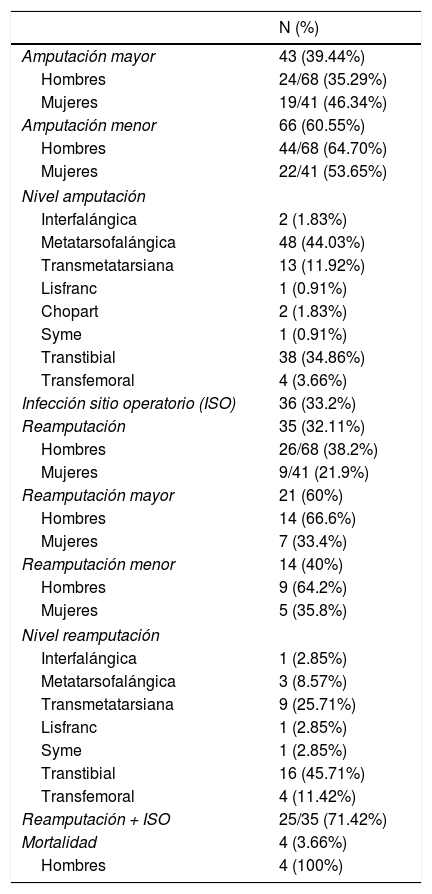
Amputaciones y reamputacionesAmputaciones mayores 40.36% (Hombres 22.9%. Mujeres 17.43%). Amputaciones menores 59.63% (Hombres 39.44%. Mujeres 20.1%). 36.7% de los hombres y el 46% de las mujeres terminaron en amputación mayor. Por nivel de amputación: interfalángica 1.83%. Metatarsofalángica 44.03%. Transmetatarsiana 11.92%. Lisfranc 0.91%. Chopart 1.83%. Syme 0.91%. Transtibial 34.86%. Transfemoral 3.66%. No se registraron amputaciones bilaterales.
Infección del sitio operatorio 33.02%. Reamputación 32.11%. Hombres reamputados 38.2% y mujeres reamputadas 21.9%. 60% de reamputaciones fueron mayores y el 66.6% fueron en hombres. Del 40% de las reamputaciones menores el 64.2% fueron hombres. Reamputados por infección de sitio operatorio 71.42%. Por nivel de reamputación: interfalángica 2.85%. Metatarsofalángica 8.57%. Transmetatarsiana 25.71%. Lisfranc 2.85%. Syme 2.85%. Transtibial 45.71%. Transfemoral 11.42%. Mortalidad intrahospitalaria en 4 pacientes (3.66%). Todos ellos hombres (tabla 3).
Amputaciones y reamputaciones
| N (%) | |
|---|---|
| Amputación mayor | 43 (39.44%) |
| Hombres | 24/68 (35.29%) |
| Mujeres | 19/41 (46.34%) |
| Amputación menor | 66 (60.55%) |
| Hombres | 44/68 (64.70%) |
| Mujeres | 22/41 (53.65%) |
| Nivel amputación | |
| Interfalángica | 2 (1.83%) |
| Metatarsofalángica | 48 (44.03%) |
| Transmetatarsiana | 13 (11.92%) |
| Lisfranc | 1 (0.91%) |
| Chopart | 2 (1.83%) |
| Syme | 1 (0.91%) |
| Transtibial | 38 (34.86%) |
| Transfemoral | 4 (3.66%) |
| Infección sitio operatorio (ISO) | 36 (33.2%) |
| Reamputación | 35 (32.11%) |
| Hombres | 26/68 (38.2%) |
| Mujeres | 9/41 (21.9%) |
| Reamputación mayor | 21 (60%) |
| Hombres | 14 (66.6%) |
| Mujeres | 7 (33.4%) |
| Reamputación menor | 14 (40%) |
| Hombres | 9 (64.2%) |
| Mujeres | 5 (35.8%) |
| Nivel reamputación | |
| Interfalángica | 1 (2.85%) |
| Metatarsofalángica | 3 (8.57%) |
| Transmetatarsiana | 9 (25.71%) |
| Lisfranc | 1 (2.85%) |
| Syme | 1 (2.85%) |
| Transtibial | 16 (45.71%) |
| Transfemoral | 4 (11.42%) |
| Reamputación + ISO | 25/35 (71.42%) |
| Mortalidad | 4 (3.66%) |
| Hombres | 4 (100%) |
El número de pacientes que requirieron una amputación fue estable año tras año en la institución siendo 37, 34 y 38 en los años 2014, 2015 y 2016 respectivamente. El promedio de edad fue 64.14 años, con predominio de pacientes masculinos y una relación hombre: mujer de 1.6: 1. El estrato socioeconómico más frecuente fue el estrato 2 y el lugar de residencia más frecuente fue urbano. Estos datos concuerdan con lo reportado en la literatura en cuanto al género masculino como factor de riesgo para el desarrollo de pie diabético16 y lo esperado para la población objeto del HUSVF que en gran parte es de bajos recursos.
El control metabólico en el 66% de los pacientes fue malo incluso utilizando un valor de referencia menos estricto como sugiere la ADA para los pacientes con comorbilidades (Hba1C <8%)17. A pesar de que la mayoría estaba en tratamiento con insulina, casi la mitad con hipoglicemiantes orales y una tercera parte con insulina más hipoglicemiantes orales. Estos datos pueden ser de utilidad a la hora de establecer mejores protocolos de seguimiento y tratamiento ambulatorio en esta población. El índice de masa corporal estuvo por debajo del rango de obesidad (IMC <30kg/m2) en la mitad de los pacientes sin embargo en un 40.36% no había registro en la historia por lo que no es posible sacar conclusiones adicionales acerca del estado nutricional y la presencia de síndrome metabólico, lo que refleja una deficiencia en la clasificación y seguimiento nutricional de este grupo de pacientes. Dentro de las comorbilidades se detectó un alto número de pacientes con hipertensión arterial, la gran mayoría de ellos con tratamiento, principalmente con IECA o ARA II. La mayoría de los pacientes no recibían ácido acetilsalicílico. 38.5% de pacientes tenían enfermedad renal crónica, principalmente en estadios avanzados. 28.4% de pacientes tenían enfermedad vascular periférica de los cuales a cerca de la mitad se les solicitaron estudios vasculares y se reportaron el 82.45% de los resultados de estos. En este punto se nota una deficiencia en la estratificación del riesgo de complicaciones, necesidad de intervenciones por cirugía vascular y determinación del potencial de cicatrización de las úlceras con componente mixto durante la hospitalización. Se detectó retinopatía en casi la mitad de los pacientes (46%). Adicionalmente se evidenció un porcentaje elevado de pacientes con tabaquismo, factor que puede empeorar todas las condiciones previamente mencionadas. Estos datos contrastan con los reportados en estudios poblacionales en Colombia donde la frecuencia de complicaciones es menor18–20. Sin embargo, esta diferencia puede deberse a que el HUSVF es un centro de referencia de alta complejidad por lo que el tipo de pacientes que ingresan a la institución no refleja necesariamente a la población general por lo que debe interpretarse con cuidado.
En cuanto al perfil clínico, a pesar de las comorbilidades ya mencionadas la clasificación de ASA mostró que la mayoría de los pacientes tenían enfermedad leve o moderada y solo el 15.5% enfermedad grave con riesgo de muerte. En un gran número de los pacientes se detectaron cambios tróficos, aunque es llamativo que en casi un 20% de las historias no se registró si estaban presentes o no. Solo se registraron 9.17% de deformidades con un enorme vacío en los datos ya que en la mayoría de las historias no se hace mención de las mismas afirmativa o negativamente. Cuando se describieron fueron artropatía de Charcot en el 90%. Así mismo hay una gran omisión en la descripción del estado del pie contralateral la cual solo se hizo en 3 pacientes y en la presencia de neuropatía la cuál no se registró en 45.87%. Esta enorme falta de información en las historias refleja un excesivo énfasis en la descripción de la úlcera olvidando con mucha frecuencia la importancia de los demás componentes de la enfermedad para establecer el plan se intervenciones tanto preventivas como de tratamiento a largo plazo. La presencia de SIRS al ingreso y la necesidad de unidad de cuidado intensivo fue baja, 11.99% y 7.33% respectivamente. 15.59% ingresaron a unidad de cuidados especiales en algún momento de la hospitalización y casi la totalidad estuvo en algún momento en una sala general.
Las ulceraciones previas y el antecedente de amputación están acordes con la literatura que los establece a ambos como factores de riesgo de reulceración, amputación y reamputación21,22.
La clasificación de Wagner fue principalmente 3 y 4 como podría esperarse conociendo que el desenlace en esta población fue la amputación. La clasificación de Texas evidenció predominio de úlceras profundas infectadas IIB en el 48.62% y IIIB en el 42.20%. Se documentó mínimo compromiso isquémico explicado en el hecho de que este tipo de lesiones se descartaron durante la selección de la muestra. El diagnóstico de osteomielitis por clínica o cambios sugestivos en los rayos X fue elevado, 91.74% de los casos. El perfil microbiológico mostró un rendimiento alto de los cultivos en hueso y predominio de aislamientos polimicrobianos y una correlación clínica/laboratorio de 81%. La frecuencia de microorganismos aislados en hueso y tejidos concuerda con lo que hay descrito en la literatura acerca de infecciones profundas, con flora polimicrobiana y anaerobios. S. Aureus, Estreptococos betahemolíticos, Bacilos Gram (–) y enterobacterias en pacientes hospitalizados con tratamiento antibiótico previo o infecciones crónicas. Enterococos en pacientes con necrosis o gangrena isquémica o cuando están comprome- tidos tejidos profundos23,24. A pesar de que al ingreso solo cerca del 11% de pacientes presentaban SIRS el 24.7% recibió tratamiento antibiótico previo a la toma de cultivos. Las guías no recomiendan este tipo de tratamientos empíricos en pacientes sin sepsis. La influencia de estos esquemas en el perfil de resistencia bacteriano es una variable que no se evaluó en este estudio.
El tratamiento antibiótico estuvo guiado por cultivos y antibiograma en el 78.89%, mientas que en el 6.42% de pacientes que no recibieron antibiótico la infección se erradicó quirúrgicamente. El promedio de días de tratamiento antibiótico está acorde con el tipo de infecciones y el tiempo recomendado en las guías de tratamiento. Cerca de la cuarta parte los pacientes recibieron 28 días de tratamiento. La frecuencia de empleo de los diferentes antibióticos está en relación con los aislamientos y el reporte de los antibiogramas. En los casos de manejo empírico los más frecuentes fueron Piperacilina/Tazobactam, ampicilina/sulbactam y Vancomicina.
Se ha descrito en la literatura que la tasa de amputaciones es 50% mayor en hombres25. En este grupo fue 60.5%. Las amputaciones mayores fueron más frecuentes en mujeres como primer procedimiento, si bien algunos estudios plantean una mayor frecuencia de amputaciones mayores en mujeres, éstas generalmente pertenecen al grupo de menores de 45 años y pueden ser secundarias a un perfil lipídico desfavorable y/o una función endotelial afectada negativamente.,26 En contraste con estos datos solo 3 pacientes de éste grupo eran menores de 50 años.
Sólo hubo un 3% de amputaciones por encima de rodilla como cirugía inicial. Se documentó una alta tasa de infección del sitio operatorio (33.02%) y de necesidad de reamputación (32.11%). Las posibles causas se discuten más adelante. Dentro de la revisión bibliográfica no encontramos estudios con mediciones de reamputaciones intrahospitalarias para comparar. Hay en la literatura reportes de reamputación de 26.7%, 48.3%, y 60.7% a 1, 3 y 5 años respectivamente27,28.
La mayoría de reamputaciones mayores y menores fueron en hombres. El 71.42% fue por infección del sitio operatorio. Estos resultados podrían explicarse porque al ser las mujeres de este grupo llevadas más frecuentemente a amputaciones mayores el control inicial del foco infeccioso probablemente es mejor, disminuyendo así las infecciones del sitio operatorio y las reamputaciones. Los niveles de reamputación más frecuentes se relacionan con los niveles iniciales siendo la transmetatarsiana 25.71%, la transtibial un 45.71% y la transfemoral un 11.42%. Estos hallazgos pueden significar que el nivel logrado en el desbridamiento inicial es con frecuencia insuficiente. Cabe mencionar que para el tratante es difícil ofrecer de inicio un nivel muy proximal de amputación y para el paciente es muy difícil aceptarlo como una medida que se decida como primer procedimiento, por lo que esta primera cirugía en general va más enfocada hacia el desbridamiento, la toma de muestras y el control inicial de la infección que a la erradicación completa de la misma. Lo anterior se reflejaría en la necesidad de una segunda amputación con la alta frecuencia vista en este grupo de pacientes.
Los días de hospitalización demuestran que la estancia de estos pacientes es prolongada, con una mediana de 21 días, lo que representa costos adicionales para los sistemas de salud. En literatura de EU se describen datos de estancia promedio de 11.2 días. El porcentaje de pacientes que requieren servicios de baja complejidad, pero por tiempos prolongados, podría servir de base para el desarrollo de unidades específicas dedicadas al manejo de pie diabético tanto hospitalarias como ambulatorias. La mortalidad intrahospitalaria se presentó en 4 pacientes, en todos los casos asociada a infección sistémica grave.
A pesar de las limitaciones del presente estudio. La caracterización de esta población de pacientes amputados permitió establecer datos relevantes acerca de sus características como lo es la alta frecuencia de comorbilidades y el pobre control glucémico ambulatorio, los cuales pueden ser útiles en el desarrollo de protocolos de control y seguimiento estrictos enfocados a disminuir complicaciones a corto y largo plazo, ulceraciones, hospitalización y amputaciones. En cuanto al paciente hospitalizado es evidente que hay un énfasis en el manejo de la lesión que motiva la consulta, pero no un abordaje integral que incluya los demás componentes de la enfermedad como la valoración nutricional, el registro de deformidades y cambios tróficos así como la determinación del estado del pie contralateral y la estadificación del compromiso vascular. El rendimiento de los cultivos fue bueno a pesar de que se documentó un porcentaje alto de tratamientos empíricos iniciales en pacientes sin SIRS. La mayoría de las amputaciones fueron menores pero el porcentaje de reamputación fue elevado. La mortalidad fue baja. Es fundamental el desarrollo de una guía de manejo que integre tanto a médicos generales como a especialistas en medicina interna, endocrinología, nefrología, cirugía vascular, fisiatría, ortopedia, oftalmología, nutrición, entre otras, en grupos dedicados al manejo de esta patología con el fin de mejorar los desenlaces en este grupo específico de pacientes.
Fuentes de financiaciónRecursos propios de los autores.
Conflicto de interésLos autores declaran no tener ningún conflicto de intereses.