El síndrome de apnea hipopnea obstructiva del sueño (SAHOS) consiste en episodios recurrentes de limitación del paso del aire durante el sueño secundarios a alteraciones de tipo anatómico y/o funcional. Compromete la calidad de vida de quienes lo padecen y acarrea importantes complicaciones que pueden afectar a múltiples sistemas e incluso causar la muerte.
ObjetivosEstablecer un protocolo que reúna recomendaciones para la atención, diagnóstico y tratamiento del SAHOS, basado en guías de práctica clínica (GPC) evaluadas mediante AGREEII.
MetodologíaSe revisaron guías de práctica clínica de SAHOS en adultos, en inglés y en español, publicadas entre 2000 y 2016, valoradas con el instrumento AGREEII.
ResultadosSe encontraron 65 documentos; al escoger los que cumplían los requisitos establecidos, se obtuvieron 8 GPC evaluadas con el instrumento AGREEII; 7 mostraron tener rigor e independencia >60%, que fue el criterio de elección para la obtención de las recomendaciones.
ConclusionesLa principal herramienta diagnóstica del SAHOS es el polisomnograma. El tratamiento de elección es el CPAP, pues genera un impacto en la reducción de las apneas y en la mejoría clínica del paciente, con pocos efectos colaterales. La cirugía tiene indicaciones específicas y rara vez se propone como manejo aislado.
Obstructive sleep apnea hypopnea syndrome (OSAHS) refers to repetitive episodes of upper airway collapse during sleep, secondary to anatomical and/or functional alterations. It affects patients¿ quality of life and cause important complications that may involve multiple systems and may even cause death.
ObjectivesTo establish a protocol including recommendations for diagnosis, treatment and care of OSAHS patients based on clinical practice guidelines (CPGs) appraised according to the AGREEII instrument.
MethodologyA review of the clinical practice guidelines on OSAHS in adults published in English and Spanish between 2000 and 2016 based on the AGREEII appraisal tool.
ResultsA total of 65 CPGs were identified, we selected the guidelines meeting the established requisites obtaining 8 guidelines developed using the AGREEII instrument; of these, 7 showed rigor of development and independence domain scores of >60%, which was the selection criteria for the formulation of recommendations.
ConclusionsPolysomnography is the main diagnostic tool for OSAHS. Continuous positive airway pressure (CPAP) therapy is the preferred treatment of choice for it generates impact on reducing apnea episodes and improving clinical outcomes in patients causing few undesirable effects. Surgical procedures have specific indications and are rarely proposed as a sole treatment.
El síndrome de apnea hipopnea obstructiva de sueño (SAHOS) hace referencia a la aparición de episodios recurrentes de limitación al paso del aire durante el sueño, como consecuencia de una alteración anatómico-funcional de la vía aérea superior. Es una condición que compromete de manera importante la calidad de vida de quienes la padecen, pues puede generar alteraciones como somnolencia diurna, cansancio e insomnio, que a menudo se relacionan con alteración del estado de ánimo, cambios en el comportamiento y disminución en la capacidad de atender y concentrarse. Dichas alteraciones por lo general traen consigo problemas en las relaciones sociales, bajo rendimiento académico, pobre desempeño laboral y riesgo aumentado de accidentes. Además, puede causar alteraciones de tipo psiquiátrico, neurológico, pulmonar y cardiovascular, entre otras, que incluso llevan a la muerte1-3.
Aunque en Colombia no se conoce con exactitud la prevalencia de esta enfermedad, datos obtenidos en un metaanálisis publicado en Sleep Medicine Reviews de 2016 señalan que en la población adulta general se encuentra entre el 6 y el 17%. Esta aumenta con la edad y es mayor en hombres obesos y mujeres posmenopáusicas4,5.
El SAHOS ha venido mostrando un crecimiento importante en los últimos años a nivel mundial, e incluso se ha convertido en un importante problema de salud pública en los países industrializados, pues genera altos costos en salud debido a su asociación con alteraciones que son prioritarias a nivel global (hipertensión arterial, diabetes mellitus y depresión)4,5.
En la práctica clínica nos enfrentamos cada vez con mayor frecuencia a pacientes con sospecha o diagnóstico de SAHOS, por lo cual surge la necesidad de realizar una revisión crítica de las guías de práctica clínica existentes en la actualidad. Producto de este trabajo y con el fin de facilitar al médico la toma de decisiones, se desarrolló un compendio de recomendaciones basadas en la evidencia para la atención, diagnóstico y tratamiento de la creciente población de pacientes con SAHOS.
MetodologíaLa búsqueda se realizó en recopiladores de guías: CPG infobase, Guideline International Network (G-I-N), National Guideline Clearinghouse, German Agency for Quality in Medicine y National Library of Guidelines; en organismos desarrolladores de guías de práctica clínica (GPC): National Institute for Clinical Excel (NICE) y Scottish Intercollegiate Guidelines Network (SIGN), y en centros de GPC nacionales o iberoamericanas: Guía Salud, Redsalud y Cenetec. Se complementó con LILACS, SciELO, Cochrane, Clinical Key y Pubmed.
Se incluyeron guías de práctica clínica de SAHOS en adultos con recomendaciones generales para su evaluación, diagnóstico y tratamiento, las actualizaciones de las mismas, así como artículos de revisión y metaanálisis en inglés y en español publicados entre 2000 y 2016. Se emplearon términos clave en español, como: síndromes de la apnea del sueño, apnea del sueño obstructiva, presión de las vías aéreas positiva continua, polisomnografía y guías de práctica clínica, con sus respectivos términos en inglés (sleep apnea syndromes, obstructive sleep apnea, continuous positive airway pressure, polysomnography y practice guidelines). Se excluyeron las guías que estaban enfocadas en población pediátrica, pues los parámetros de evaluación y manejo pueden diferir de manera importante de los adultos, por lo que se considera que este tema amerita un documento exclusivo para este fin.
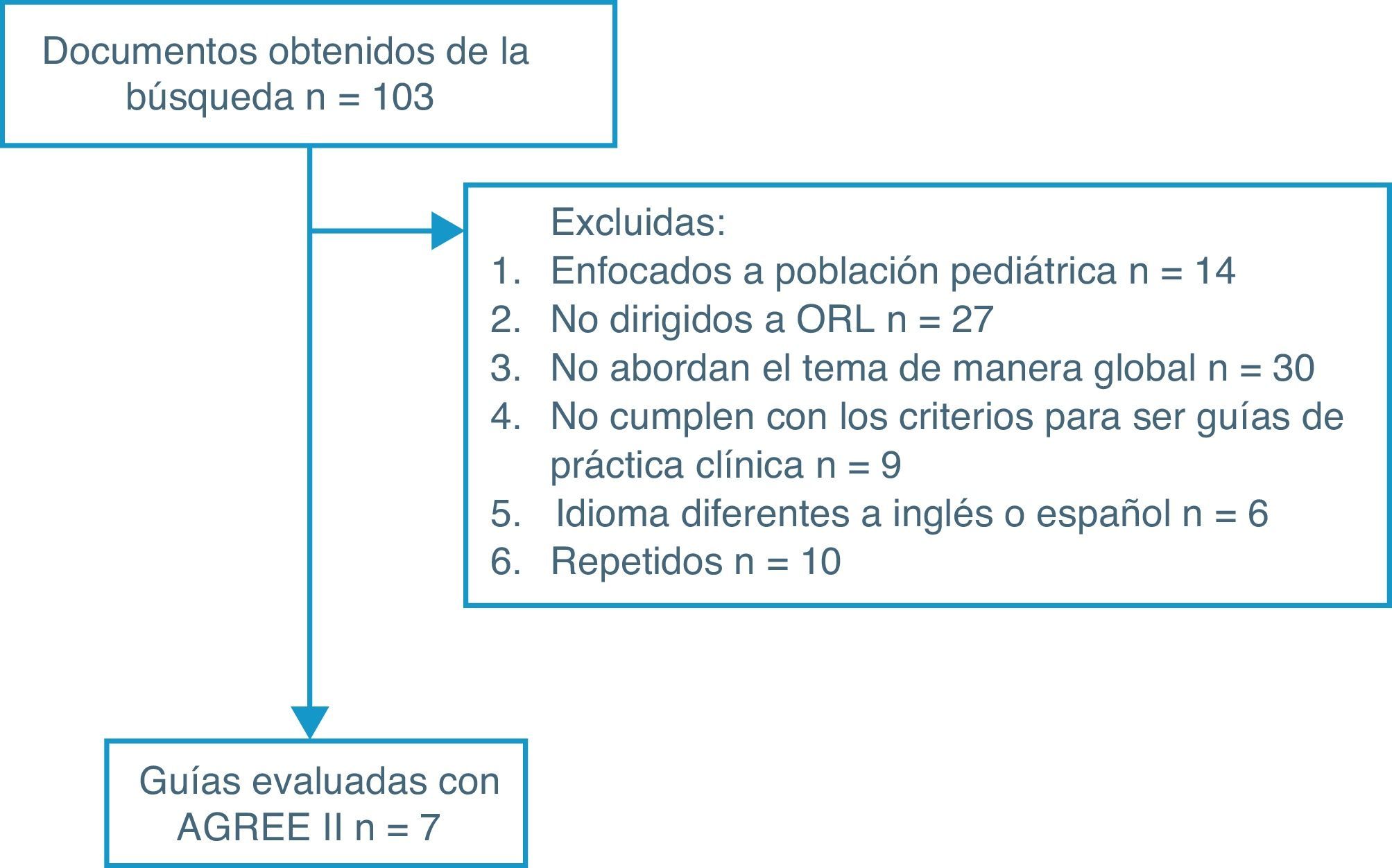
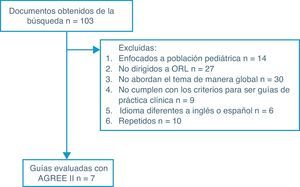
Tampoco se tuvieron en cuenta las guías orientadas solo a otras especialidades (anestesiología, psiquiatría, neurología, neumología, odontología, etc.), que no abordaran el tema de manera global, sino que se enfocaran en un solo aspecto del mismo, que no cumplieran con criterios para ser GPC y que no estuvieran en inglés o en español (fig. 1).
Después se realizó una evaluación de la calidad de las guías, hecha por dos investigadores de manera independiente, utilizando como pauta el AGREEII6. Este instrumento está diseñado teniendo en cuenta, principalmente, el rigor metodológico y la transparencia con que son elaboradas. Consta de 6 dominios: alcance y objetivos, con 3 ítems; participación de los implicados, con 4 ítems; rigor en la elaboración, con 7 ítems; claridad en la presentación, con 3 ítems; aplicabilidad, con 4 ítems, e independencia editorial, con 2 ítems, para un total de 23 ítems. Cada uno de los ítems se califica usando una escala de puntuación que va de 1 (muy en desacuerdo) hasta 7 (muy de acuerdo), asignando el valor que corresponda, según el grado de cumplimiento y calidad de la información. El instrumento ofrece información sobre dónde buscar dicha información y cómo puntuar cada uno de los elementos valorados en las guías6.
Una vez evaluadas todas las guías, se recopiló la información en una tabla Excel para calcular el porcentaje de cumplimiento de los dominios. Se consideraron GPC de alta calidad las que mostraron una cifra >60% en los dominios de rigor en la elaboración y de independencia editorial (tabla 1). Por último, entre las GPC que pasaron el proceso de selección y teniendo en cuenta la calidad de la evidencia y el grado de recomendación, se eligieron las recomendaciones más relevantes para el desarrollo de este protocolo.
Resultados de AGREE II en porcentaje de cumplimiento de dominio
| Guía | Alcance y objetivo | Participación de los implicados | Rigor en la elaboración | Claridad de presentación | Aplicabilidad | Independencia editorial | ¿Rigor e independencia superan el 60%? |
|---|---|---|---|---|---|---|---|
| EE.UU. (American Academy)7 | 63,9% | 55,6% | 60,4% | 77,8% | 41,7% | 91,7% | Sí |
| India3 | 38,9% | 38,9% | 37,5% | 77,8% | 43,8% | 62,5% | No |
| Reino Unido8 | 86,1% | 75,0% | 83,3% | 94,4% | 89,6% | 95,8% | Sí |
| México9 | 94,4% | 80,6% | 86,5% | 100,0% | 77,1% | 91,7% | Sí |
| Colombia (Rosario)10 | 94,4% | 83,3% | 81,3% | 100,0% | 70,8% | 95,8% | Sí |
| EE.UU. (American College)11 | 91,7% | 69,4% | 83,3% | 100,0% | 37,5% | 100,0% | Sí |
| Canadá12 | 97,2% | 97,2% | 80,2% | 100,0% | 87,5% | 91,7% | Sí |
Con la búsqueda realizada se obtuvieron 103 documentos, que se fueron depurando hasta llegar a 7GPC que cumplían con los prerrequisitos mencionados. Después de la evaluación con el instrumento AGREE, se encontró que la guía Consensus & Evidence-based INOSA Guidelines 2014 (first edition), de la Indian Journal of Medical Research, no logró superar el punto de corte (>60%) en los dominios de rigor en la elaboración y de independencia editorial para ser tenida en cuenta para la obtención de las recomendaciones (fig. 1)3.
Las 6 guías restantes: Clinical Guideline for the Evaluation, Management and Long-term Care of Obstructive Sleep Apnea in Adults (EE.UU.), Management of Obstructive Sleep Apnoea/Hypopnoea Syndrome in Adults (Reino Unido), Detección, Diagnóstico y Tratamiento del Síndrome de Apnea Obstructiva del Sueño en el Adulto en los Tres Niveles de Atención (México), Guías Clínicas Síndrome de Apnea/Hipoapnea Obstructiva de sueño (Colombia), Management of Obstructive Sleep Apnea in Adults: A Clinical Practice Guideline From the American College of Physicians (EE.UU.) y Canadian Thoracic Society 2011 Guideline Update: Diagnosis and Treatment of Sleep Disordered Breathing (Canadá) superaron el porcentaje requerido, por lo cual sus recomendaciones fueron utilizadas en la elaboración este protocolo (tabla 1)7-12.
Dado que las guías aptas para la obtención de la información no tenían los mismos parámetros para la evaluación del nivel de evidencia y el grado de recomendación, fue necesario especificar cómo estaban graduadas las escalas para cada una de las guías13. A continuación se presentan las principales recomendaciones de diagnóstico y tratamiento que surgieron con el desarrollo de este trabajo y que se ofrecen como guía para el manejo de los pacientes con sospecha o diagnóstico de SAHOS.
RecomendacionesDiagnósticoLos criterios diagnósticos para SAHOS se basan en signos clínicos y síntomas determinados durante una evaluación integral del sueño, que comprende la anamnesis orientada al mismo, el examen físico y los hallazgos identificados por pruebas del sueño (estándar [AASM])7.
AnamnesisEl conocimiento de los principales factores de riesgo para SAHOS es parte fundamental del proceso de evaluación. Entre los pacientes con alto de riesgo en los que se debe descartar SAHOS se encuentran: personas con obesidad (índice de masa corporal [IMC]≥30), que es el factor de riesgo más significativo para desarrollar esta condición; pacientes con insuficiencia cardiaca congestiva, fibrilación auricular, hipertensión arterial refractaria a tratamiento, arritmias cardiacas nocturnas, diabetes mellitus tipo2, antecedente de eventos cerebrales cardiovasculares, o con hipertensión pulmonar. También se debe descartar esta condición cuando se programa cirugía bariátrica en conductores de vehículos, pilotos y personal que maneje maquinaria pesada (consenso/estándar [AASM])7,9.
A las mujeres obesas en edad fértil también se valora la presencia de síntomas que indiquen SAHOS, pues en caso de quedar en embarazo tienen doble riesgo de presentar preeclamsia y diabetes gestacional (recomendación grado A [NICE])9.
Es fundamental indagar sobre los síntomas frecuentes que se asocian con esta afección tanto al paciente como a su compañero de habitación, ya que algunos ocurren durante el sueño y pueden no ser detectados por el paciente. Durante una consulta de rutina se interroga por ronquido y somnolencia diurna, y se constata la presencia de obesidad, retrognatia e hipertensión (consenso [AASM])9.
En una evaluación exhaustiva del estudio del sueño se debe investigar la presencia de síntomas nocturnos como ronquido, apneas presenciadas, episodios de ahogo, movimientos anormales, diaforesis, despertares frecuentes, nicturia (adultos), enuresis (niños), pesadillas, sueño agitado, insomnio y síntomas de reflujo gastroesofágico, así como de síntomas diurnos tales como excesiva somnolencia diurna, sensación de sueño no reparador, cansancio crónico, cefalea matutina, irritabilidad, apatía, depresión, dificultades de concentración, pérdida de la memoria, disminución de la libido, irritabilidad y depresión (consenso/opción [AASM])1,7,9,14.
En la somnolencia diurna se debe indagar muy detenidamente por las implicaciones que tiene en la calidad de vida y el riesgo que puede representar. La escala de somnolencia de Epworth es un método de evaluación validado en el que se da una calificación de 0 a 3, según el grado de somnolencia, en 8 diferentes situaciones cotidianas. Todos los pacientes en quienes se sospecha SAHOS deben completar este cuestionario para valorar el grado de somnolencia pretratamiento. El resultado se considera sugestivo cuando es ≥10 y anormal si es ≥12 (recomendación grado B [NICE]/grado C [SIGN])8,9.
Examen físicoLa exploración física adecuada comprende una serie de acciones encaminadas a detectar alteraciones estructurales que puedan estar contribuyendo a la aparición de los síntomas. Debe incluir los sistemas respiratorio, cardiovascular y neurológico.
Las características a evaluar que pueden sugerir la presencia de SAHOS incluyen circunferencia cervical aumentada (>40 en mujeres y >43 en hombres), IMC (≥30), Mallampati modificado 3 o 4, retrognatia, estrechamiento lateral periamigdalino, macroglosia, hipertrofia amigdalina, úvula hipertrófica y/o elongada, paladar ojival, overjet y alteraciones nasales (pólipos, desviación, anormalidades valvulares o hipertrofia de cornetes) (consenso [AASM])7.
Basándose en la historia clínica y en el examen físico se puede estratificar el riego de SAHOS. No se recomiendan modelos clínicos para establecer la severidad del SAHOS (opción [AASM]); por tanto, en quienes se considere un alto riesgo de padecer esta condición se debe confirmar pronto el diagnóstico y la severidad con pruebas objetivas, para poder establecer un manejo oportuno7.
ParaclínicosEl diagnóstico de SAHOS debe hacerse mediante alguno de los dos métodos existentes aceptados (estándar [AASM]), como son el polisomnograma (PSG) hecho en laboratorio y las pruebas caseras con monitores portátiles (MP). El PSG se indica de rutina para los trastornos respiratorios del sueño, ya que es considerada el gold standard. Los MP pueden usarse para el diagnóstico cuando se implementan como parte de una evaluación exhaustiva en pacientes con una alta probabilidad pretest de presentar SAHOS moderado a severo y cuando no exista fácil acceso al PSG (recomendación grado A [Oxford]/estándar [AASM])7,10. En aquellos con comorbilidades o factores de riesgo para SAHOS su uso es limitado y en lo posible debe hacerse en el laboratorio12.
Se considera que existe SAHOS cuando el índice de apnea hipopnea (IAH) es ≥15, aun en pacientes asintomáticos, o cuando es ≥5 cuando presenta síntomas que no pueden explicarse por otra condición. La severidad del SAHOS también se define según el IAH: leve IAH 5 a 15; moderado >15 a 30, y severo >30 (consenso [AASM])7,9.
En lo posible, se debe registrar la capnografía durante la toma del PSG, en especial si el individuo valorado presenta obesidad mórbida (IMC≥40) (opción [AASM])7.
Antes de llevar a cirugía de la vía aérea superior a un paciente con sospecha de SAHOS o con roncopatía, debe confirmarse siempre el diagnóstico de SAHOS y determinar su severidad mediante PSG o MP (estándar [AASM]). Así mismo, a los que van a ser sometidos a cirugía bariátrica también se les debe realizar este tipo de examen, como parte de la evaluación preoperatoria (consenso [AASM])7.
Se recomienda el seguimiento con PSG de manera rutinaria para evaluar los resultados del tratamiento con presión positiva continua en la vía aérea (continuous positive airway pressure [CPAP]) luego de una pérdida de peso importante, o tras ganar peso de manera sustancial con reaparición de los síntomas. También cuando la respuesta clínica es insuficiente o si los síntomas reaparecen luego de una adecuada respuesta inicial (estándar [AASM]). No se recomienda el seguimiento de rutina en pacientes en manejo con CPAP que hayan presentado resolución de sus síntomas con el tratamiento (opción [AASM])7.
TratamientoEl SAHOS es una condición crónica que requiere manejo multidisciplinario. Existen opciones de manejo médico y quirúrgico, en las cuales el paciente debe jugar un papel importante en la escogencia del mismo. En general se ofrecerá tratamiento a todos los sintomáticos, pero se debe considerar en los asintomáticos que tengan enfermedad cardiovascular significativa, en especial si tienen un IAH ≥19 (grado 2C [CTS])12.
El tratamiento de elección para todos los grados de severidad de SAHOS es la presión positiva en la vía aérea o (positive airway pressure [PAP]), y siempre se debe ofrecer esta opción (consenso)7.
Una vez instaurado el manejo se evaluarán los resultados. Algunos indicadores que se pueden valorar son: evaluación de resolución de la somnolencia (medida mediante escalas subjetivas como el test de Epworth u objetivas como el test de latencia múltiple del sueño), mediciones de calidad de vida específicas para SAHOS, satisfacción de la pareja del paciente, adherencia al tratamiento, evitar factores de empeoramiento de la enfermedad, obtención de una duración de sueño adecuada, prácticas correctas de higiene del sueño y pérdida de peso en pacientes con sobrepeso u obesos [consenso]7.
Presión positiva de la vía aéreaLa PAP es un mecanismo que genera una apertura neumática de la vía aérea actuando como una «férula» que evita que esta colapse y lleva a una reducción en la aparición de apneas. Se puede administrar de forma continua (CPAP), binivel (BPAP) o por autotitulación (APAP).
La CPAP es el manejo indicado para el SAHOS moderado a severo (estándar [AASM]), en particular en el sintomático (grado A [SIGN]) y para el SAHOS leve (opción [AASM]). También lo está para disminuir la somnolencia (estándar [AASM]), para mejorar la calidad de vida y como terapia conjunta para lograr disminución de niveles de presión arterial (opción [AASM])7.
El PSG de noche completa en el laboratorio es la herramienta ideal para determinar el grado óptimo de presión positiva en la vía aérea, aunque los de noche también son adecuados (guía [AASM]). La presión inicial recomendada para la titulación es de 4cmH2O, la cual se incrementa en forma progresiva hasta determinar la presión terapéutica. La presión máxima recomendada en adultos es de 20cmH2O (guía [AASM])7,9.
Aunque el uso del CPAP es la terapia inicial recomendada en pacientes con diagnóstico de SAHOS (fuerte [ACP]/grado 1B [CTS]), el BPAP con liberación de presión o el APAP pueden considerarse una buena opción en pacientes con intolerancia al manejo con CPAP (consenso [AASM]), sin comorbilidades (grado 1B [CTS])12, en especial cuando se requiere una presión muy alta que puede dificultar la exhalación (guía [AASM]). Las modificaciones en la presión durante el ciclo respiratorio que proveen estos sistemas pueden contribuir a dar mayor confort, mejorando la adherencia al tratamiento con PAP (consenso [AASM]/guía [AASM])7,9,11,12.
Si bien la forma de administración más sustentada en la literatura es la vía nasal, se pueden ofrecer alternativas con el fin de mejorar el confort y la adherencia, en especial en los casos en que se requiere una presión muy alta (consenso [AASM]/guía [AASM]); se puede adicionar calor húmedo para disminuir las molestias (estándar [AASM])7.
Después de la adaptación del CPAP, en particular en las primeras semanas, se debe hacer un seguimiento que incluya la medición objetiva del tiempo de utilización y las dificultades presentadas por el paciente, con el fin de establecer la efectividad de su uso y resolver problemas (estándar [AASM])7.
Si el uso de la CPAP es inadecuado, basado en la monitorización objetiva y los síntomas referidos por el paciente, se debe hacer un esfuerzo para mejorar el uso de la PAP o considerar terapias alternativas (consenso [AASM]). En caso de uso bajo del CPAP de manera persistente (<2h por noche) por 6meses, a pesar de haber hecho cambios para mejorar el confort del paciente, se debe realizar una revisión del tratamiento (grado C [SIGN])7,8.
Luego de esta evaluación inicial se debe continuar el seguimiento a largo plazo, que se hará cada año para detectar y resolver problemas relacionados con la máscara, la máquina o el uso (opción [AASM])7.
Estrategias comportamentalesEstas estrategias incluyen pérdida de peso idealmente hasta lograr un IMC≤25kg/m2, hacer ejercicio, terapia posicional y evitar el consumo de alcohol y de sedantes antes de dormir7. Las dietas encaminadas a la pérdida de peso en obesos pueden mostrar una mejoría del IAH en SAHOS (guía [AASM]), por lo cual se debe incentivar a perder peso a todos los pacientes con SAHOS que cursan con sobrepeso y obesidad (grado C [SIGN]/fuerte [ACP]). Sin embargo, no deben implementarse solas, sino combinadas con un tratamiento primario para SAHOS (opción [AASM])7,8,11.
Luego de una pérdida sustancial de peso (10% o más de IMC), se debe realizar seguimiento con PSG para determinar si aún necesita tratamiento, o si se debe modificar la presión, en caso de que sea usuario de CPAP (estándar [AASM])7.
La posición al dormir tiene un efecto importante sobre el calibre de la vía aérea, con una disminución de su tamaño en especial en la posición supina. La terapia posicional consiste en mantener al paciente en posición no supina durante el sueño, y puede usarse de manera primaria en pacientes con IAH bajo (guía [AASM]) o como complemento de otras terapias primarias, previa determinación con PSG de su beneficio (consenso [AASM]). Se realiza mediante la utilización de un dispositivo de posición (alarma, pelota de tenis, etc.) al iniciar la terapia posicional (consenso [AASM])7.
Dispositivos oralesEl uso de dispositivos orales hechos a medida puede mejorar la permeabilidad de la vía aérea superior durante el sueño, debido a que aumentan su tamaño y/o disminuyen la posibilidad de colapso. Los dispositivos de reposicionamiento mandibular cubren los dientes superiores e inferiores y sostienen la mandíbula en una posición avanzada respecto a la posición de reposo, mientras que los de retención lingual sostienen solo la lengua en una posición más anterior respecto a la de reposo, sin reposicionamiento mandibular. Aunque no son tan eficaces como la CPAP, su uso está indicado en pacientes con SAHOS leve a moderado que prefieran su uso sobre la CPAP cuando no responden al mismo, que no sean buenos candidatos, si fracasa el manejo con CPAP o no mejoran con estrategias comportamentales (guía [AASM]/grado B [SIGN]/débil [ACP])7,8,11.
Los dispositivos orales están indicados en pacientes con ronquido primario que no respondan o que no sean candidatos al manejo con medidas comportamentales, como pérdida de peso o terapia posicional (guía [AASM]/grado A [SIGN])7,8.
Todos los pacientes candidatos al uso de dispositivos orales deben pasar por un examen exhaustivo de la cavidad oral para su adaptación por un profesional en el área, pues una mala adaptación o el uso inadecuado pueden incluso empeorar el problema. El resultado que se desea conseguir con su uso es la resolución de los signos y síntomas de SAHOS, la normalización del IAH y de la saturación de oxihemoglobina (estándar [AASM]), por lo cual se debe hacer un seguimiento inicial y a largo plazo de estos pacientes para detectar la adecuada adaptación y valorar los resultados (consenso [AASM]/grado D [SIGN])7,8.
Manejo farmacológico y oxigenoterapiaExiste muy poca evidencia que apoye el manejo farmacológico como una opción de tratamiento en los pacientes con SAHOS, y en general todos los estudios han demostrado que su uso tiene poco beneficio o incluso puede empeorar los síntomas, por lo cual no se recomienda (grado A [SIGN]), con excepción de los indicados para condiciones subyacentes como hipotiroidismo, acromegalia y rinitis alérgica (corticoide nasal), que han demostrado una mejoría del IAH y deben usarse en conjunto con la terapia primaria para SAHOS (guía [AASM])7,8. El oxígeno suplementario no se recomienda como terapia primaria para el manejo del SAHOS (opción [AASM]) y solo debe cumplirse en casos de hipoxemia (consenso [AASM])7.
Manejo quirúrgicoEl manejo quirúrgico para SAHOS incluye una variedad de procedimientos reconstructivos o de bypass de la vía aérea superior, a menudo dirigidos a una localización y/o escalonados (consenso [AASM])7. Antes de decidir llevar un paciente a cirugía el diagnóstico de SAHOS debe estar bien establecido y su severidad determinada por una prueba objetiva (consenso [AASM]). Como parte de la evaluación previa se practica un examen físico riguroso encaminado a determinar posibles sitios susceptibles de manejo quirúrgico y la valoración de otras alteraciones médicas, psicológicas o sociales que puedan afectar el resultado de la cirugía, así como el deseo del paciente de operarse (consenso [AASM])7.
La elección de cirugía puede considerarse como manejo primario en pacientes con SAHOS leve, que presenten alteraciones anatómicas que generen obstrucción severa y puedan corregirse con la intervención (consenso [AASM]). También se tendrá en cuenta como manejo secundario cuando existe intolerancia o pobre respuesta a PAP o dispositivos orales (consenso [AASM])7. La cirugía también se utiliza de manera conjunta cuando existen alteraciones anatómicas o funcionales que comprometen otras terapias o para mejorar la tolerancia a manejos adicionales (consenso [AASM])7.
La traqueostomía puede eliminar el SAHOS, pero no resuelve alteraciones de origen central (consenso [AASM]). No se recomienda, a menos que exista una emergencia o que ya se hayan agotado todas las alternativas de tratamiento7,9. La cirugía de avance maxilar y mandibular ofrece una mejoría de los parámetros de PSG comparable a los obtenidos con el uso de CPAP en la mayoría de los pacientes (consenso [AASM]). El resto de las cirugías para SAHOS rara vez son curativas, pero pueden mejorar los resultados clínicos (consenso [AASM]). La uvulopalatofaringoplastia con o sin láser no está recomendada para el manejo de SAHOS (guía [AASM]/grado B [SIGN])7,8.
Dado que la aparición de complicaciones en cirugía para SAHOS no es infrecuente (sangrado, obstrucción respiratoria e incompetencia velopalatina), se debe hacer una vigilancia posoperatoria estrecha. La colocación del CPAP y adoptar una posición semifowler en el posoperatorio inmediato son medidas útiles para evitar la obstrucción respiratoria (grado B [NICE])9.
En general, los resultados quirúrgicos postoperatorios específicos que deben ser evaluados son la cicatrización, el resultado anatómico, los efectos secundarios y las complicaciones (consenso [AASM]). En los candidatos a cirugía multinivel se debe hacer una evaluación postoperatoria luego de cada procedimiento, para reconsiderar si en realidad requieren todos los procedimientos propuestos. Luego de completar la terapia con manejo quirúrgico, el especialista del sueño debe realizar un seguimiento a largo plazo (consenso [ASSM])7.
Cirugía bariátricaEste procedimiento en una forma efectiva de perder peso en pacientes con obesidad mórbida o con menores grados de obesidad que tengan comorbilidades y en quienes las dietas hayan sido inefectivas. La cirugía bariátrica se estima como un manejo conjunto con terapias de primera línea como el CPAP, en pacientes que cumplan los criterios para ser llevados a este tipo de intervención (consenso [AASM]/grado 1C [CTC])7,12.
DiscusiónCon este trabajo se ha logrado recopilar las principales recomendaciones existentes en las guías de práctica clínica que han circulado en los últimos años, y aunque se ha logrado un documento completo que abarca la información más relevante respecto al diagnóstico y tratamiento del SAHOS, hemos encontrado algunas limitantes en la búsqueda y evaluación de la información y la obtención de los resultados.
Una de las principales dificultades identificadas en la búsqueda de la información fue que, a pesar de hallar abundantes documentos y diferentes tipos de estudios referentes a SAHOS, no se encontró un gran número de guías de práctica clínica; algunas de las existentes datan de más de 5años y desde su publicación no han sido actualizadas. Debido a esto, fue necesario aumentar el rango de la fecha para la búsqueda de la información, por lo que se corre el riesgo de que las guías utilizadas no contengan información importante encontrada posterior a su publicación, o que tal información no sea relevante en la actualidad.
Otro hallazgo fue que la evaluación de la calidad de las guías a través del documento AGREE puede ser muy subjetiva en algunos de sus ítems. Esta limitante trata de atenuarse mediante la colaboración de un segundo evaluador, pero el hecho de que quien redacta el documento final participe en dicha evaluación puede generar un importante sesgo a la hora de puntuar la calidad de los documentos valorados.
Dado que los dominios de mayor peso en la evaluación de la calidad de las guías eran el rigor en la elaboración y la independencia editorial, en varios casos se evidenció que las guías que cumplían los requisitos y «pasaban» presentaban un contenido limitado o muy específico que no era tan útil para la redacción de este documento, mientras que otras guías que no superaron la prueba, como en el caso de Consensus & Evidence-based INOSA Guidelines 2014 (India), que no se aceptó, tenían información valiosa y actualizada.
En general todas las guías compartían información similar acerca del diagnóstico y tratamiento del SAHOS; sin embargo, las escalas utilizadas para establecer los grados de recomendación y los niveles de evidencia eran muy heterogéneas y no fue posible homologar esta información en una sola gradación, por lo que finalmente se utilizaron las recomendaciones como provenían de su fuente.
Aunque el SAHOS se presenta tanto en población adulta como pediátrica, se decidió excluir a la última, pues presenta muchas características que difieren de los adultos, tales como factores de riesgo, comorbilidades, causas, parámetros de evaluación y manejo, entre otras, por lo cual se considera que debe elaborarse un documento exclusivo donde se pueda dar la relevancia que merecen y profundizar en cada uno de los aspectos mencionados.
Con respecto al diagnóstico, la mayoría de las recomendaciones hacían referencia a la historia clínica (anamnesis y examen físico) y al PSG. Pero a veces las guías pasan por alto varias herramientas útiles en la práctica clínica, como la escala simplificada de Sleep Apnea Clinical Score (cuello ajustado), que mejora el rendimiento clínico en pacientes con SAHOS y los agrupa en grados de probabilidad, y aunque en la guía «Detección, diagnóstico y tratamiento del síndrome de apnea obstructiva del sueño en los tres niveles de atención» (México) se menciona como un punto de buena práctica, no se indica como una recomendación. Otra herramienta diagnóstica muy usada en SAHOS que tampoco se tiene en cuenta es la nasofibrolaringoscopia con o sin sedación, de la que en Management of Obstructive Sleep Apnoea/Hypopnoea Syndrome in Adults: A National Clinical Guideline (Reino Unido) solo se indica que no se puede recomendar su uso porque no existen estudios de alta calidad al respecto8,9.
En lo referente al tratamiento, es unánime que la principal recomendación es el uso de la CPAP, pues reduce el número de apneas, genera mejoría de los parámetros clínicos, y los efectos colaterales y eventos adversos son pocos y reversibles. Es claro que esta y otras opciones de manejo, como los dispositivos orales y las estrategias comportamentales, requieren gran participación del paciente y los resultados dependen de la adherencia al tratamiento, por lo que esto debe tenerse en cuenta a la hora de evaluar el éxito de la intervención.
El manejo quirúrgico, a pesar de ser el primero propuesto para SAHOS, ha perdido fuerza en los últimos años, en particular la uvulopalatofaringoplastia, debido a que la evidencia de éxito como único tratamiento ha mostrado ser limitada. Otros procedimientos quirúrgicos, como la cirugía de nariz y la amigdalectomía, siguen revistiendo utilidad para resolver problemas específicos (septodesviación, hipertrofia de cornetes o amígdalas), pero en muchos casos por sí mismos no resuelven la enfermedad. La cirugía de avance bimaxilar ha mostrado una mejoría de los parámetros de PSG comparable a los obtenidos con el uso de CPAP; sin embargo, debe tenerse en cuenta que sus resultados suelen ser mejores en pacientes jóvenes, sin obesidad y sin comorbilidades, y debido a los riesgos que puede acarrear, deben realizarla cirujanos con amplia experiencia9.
ConclusionesAunque la historia clínica (anamnesis y examen físico) es fundamental en el estudio del SAHOS, la prueba de referencia para su diagnóstico es el PSG.
El manejo del SAHOS requiere un abordaje multidisciplinario y a largo plazo, por ser una condición crónica que afecta diferentes sistemas.
El tratamiento de elección para SAHOS es el CPAP, pues reduce el número de apneas, genera mejoría de los parámetros clínicos del paciente y sus efectos colaterales son pocos y reversibles.
La cirugía para SAHOS en la actualidad tiene indicaciones específicas y rara vez se propone como manejo aislado.
Si bien este documento recopila las principales recomendaciones de diagnóstico y tratamiento de SAHOS existentes en la actualidad, busca facilitar al clínico la toma de decisiones al enfrentarse a estos pacientes. No debe tomarse como camisa de fuerza y su uso queda bajo criterio del médico.
FinanciaciónDebido al diseño del trabajo, no fue necesario obtener fuentes de financiación para su realización.
Conflicto de interesesSe declara que ninguno de los autores presenta conflicto de intereses.
Se agradece al Dr. Juan Camilo Calderón Pérez, médico egresado de la Fundación Universitaria de Ciencias de la Salud, por su importante participación como segundo evaluador de la calidad de las guías mediante el instrumento AGREE.