INTRODUCCIÓN
En la actual asistencia prenatal, es incuestionable la aplicación de diversos procedimientos, marcadores, que nos permitan seleccionar a una determinada población con riesgo de presentar alteraciones cromosómicas.
Al mismo tiempo, en sociedades avanzadas, se constata el progresivo aumento de la edad materna, que es precisamente el clásico marcador más utilizado desde siempre para indicación de prueba invasiva de diagnóstico citogenético, con el pertinente riesgo de pérdida fetal. Lógicamente, este retraso en la edad de concepción se asocia a más casos de esterilidad y con ello al cada vez mayor recurso a técnicas de reproducción asistida.
Es por tanto imperiosa la incorporación de nuevas estrategias de cribado, a ser posible independientes de la edad y preferiblemente de aplicación en el primer trimestre, pues esto conllevaría una doble ventaja: disminuir la ansiedad materna, pues ofreceríamos resultados más precoces y en caso de necesitar confirmación con cariotipo, podríamos recurrir a la realización sistemática de biopsia de vellosidades coriales, en la que se asumen riesgos prácticamente similares a la amniocentesis del segundo trimestre y resultados fiables en 24-48 h.
Entre los marcadores que se deben utilizar en este primer trimestre se encuentran los ecográficos y los bioquímicos.
Entre los ecográficos, los marcadores secundarios a las alteraciones hemodinámicas resultan de difícil aplicación clínica. En cambio, la medición de la translucencia nucal se asume como el más fiable y fácil de adquirir.
Desde la publicación de Cicero et al1 en 2001, seguida de numerosos estudios recientes2-4, se incorpora un nuevo marcador ecográfico de ciertas cromosomopatías: la evaluación del hueso nasal fetal, tanto su ausencia como la hipoplasia.
En cuanto a los marcadores bioquímicos que cabría aplicar en este primer trimestre, se avalan como los más predictivos, la cuantificación en suero materno de 2 proteínas: la fracción β libre de la gonadotropina coriónica humana (βhCG) y la proteína plasmática asociada al embarazo (PAPP-A), con cálculo de riesgo aplicando programas estadísticos.
Por último, es posible la combinación de los 2 métodos anteriores, ecográficos y analíticos; así, se incrementa la tasa de detección, que según la mayoría de autores llega hasta el 90-95%, manteniéndose una razonable tasa de falsos positivos que oscila entre el 3 y el 5%5.
Así como la adquisición y medición rutinaria de la translucencia nucal es ya generalizada y posible prácticamente en todos los casos, cuya metodología está bien establecida desde la década de los noventa, en el caso del hueso nasal creemos necesario establecer con claridad sus criterios de aplicación: semana, tipo de sonda, cortes ecográficos y actitud fetal. Se trata, en definitiva, de conocer en detalle la aplicabilidad y reproducibilidad de esta nueva técnica.
SUJETOS Y MÉTODOS
Hemos diseñado un estudio observacional transversal, cuya fase de medición comprende un período desde febrero de 2002 hasta enero de 2004. Todas las gestantes controladas prenatalmente en nuestros centros fueron citadas a consulta, siempre entre la semana 11 a 14, con la intención de realizar un estudio con ultrasonidos para la evaluación de la translucencia nucal y el hueso nasal. Previamente, se recogieron los siguientes datos incluidos en la correspondiente historia clínica para su posterior análisis: edad, paridad, antecedentes familiares y personales de cromosomopatías y de malformaciones, y el origen de la gestación espontánea o mediante técnica de reproducción asistida.
También se recogieron los datos relativos a los correspondientes estudios de cribado bioquímico. Hasta finales del año 2003, aplicamos el triple test del segundo trimestre (alfafetoproteína y HCG). A partir de enero de 2004, lo sustituimos por el del primer trimestre (PAPP-A y βhCG) y, por tanto, aplicamos el llamado "triple test combinado": edad, translucencia nucal y bioquímica.
La exploración fue realizada por 5 ginecólogos, habituados en el manejo de equipos de alta definición y con amplia experiencia en el campo de la ecografía obstétrica del primer trimestre. Siempre se procuró que, en ningún caso, la falta de tiempo en consulta supusiera una limitación para completar a satisfacción el estudio sonográfico.
Los equipos empleados fueron Logic 400, Logic 500 y Voluson Expert de General Electric, dotados con sus correspondientes sondas transvaginales y abdominales, pues la observación del hueso nasal y la sonolucencia nucal fue indistinta por ambas vías: según la posición uterina y fetal en el momento de la exploración, se escogió la más favorable.
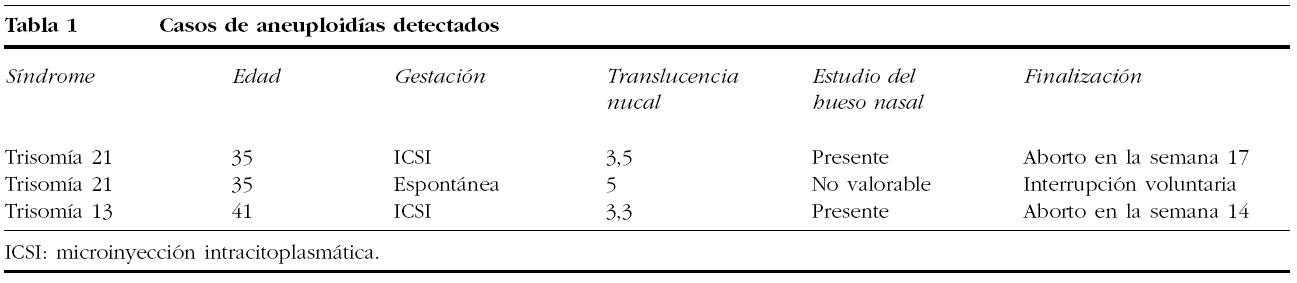
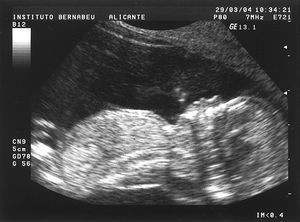
En esta consulta, se aprovechó ya para realizar un estudio de la anatomía embrionaria, cuantificando la translucencia nucal en milímetros con la metodología clásica de Nicolaides. Respecto al hueso nasal, se trató de obtener un corte sagital o ligeramente parasagital del feto, similar en cierta manera al óptimo de la translucencia nucal. Es preferible, en el caso de la vía abdominal, con el feto en dorso posterior y sonda perpendicular al perfil (en ángulo de 45-135°). Se debe magnificar la imagen únicamente de tórax y cabeza, y visualizar 2 líneas en paralelo, una que corresponde a la piel de la nariz y la otra más ecogénica y definida que representa el hueso nasal osificado propiamente dicho.
Se calificó el hueso nasal como: "presente", "ausente" y, por último, como "no valorable" en los casos en que por posición fetal, manifiesta obesidad o mala transmisión acústica, nos fue imposible magnificar la imagen e incluso visualizar claramente el macizo facial.
En el estudio, igualmente se recogieron los hallazgos ecográficos patológicos, tanto los encontrados en la ecografía anatómica del segundo trimestre como en cualquiera de las posteriores efectuadas.
Finalmente, se recogieron los resultados perinatales correspondientes de todos los casos analizados. En los casos en que no se realizó diagnóstico citogenético previo, se consideró al recién nacido exento de cromosomopatía tras el habitual estudio del fenotipo practicado en las revisiones pediátricas en el momento del nacimiento y durante la lactancia. Todas las madres fueron encuestadas sobre la salud de su hijo tras el puerperio.
Se realizó un estudio estadístico informatizado mediante el sistema SPSS. Para conocer la validez entre la prueba diagnóstica y el método de certeza, se utilizaron tablas de 2 x 2, en las que se calcula como indicadores de validez la sensibilidad (S), la especificidad (E), el valor predictivo positivo (Vp+) y el valor predictivo negativo (Vp), y como indicadores de utilidad clínica el cociente de probabilidad positivo (Cp+) y el cociente de probabilidad negativo (Cp). La interpretación de la evidencia de los indicadores de utilidad clínica se realizó en función de la escuela canadiense de epidemiología clínica6.
Como prueba diagnóstica se utilizó el hueso nasal (presencia y ausencia) y la translucencia nucal (positivo a partir de 3 mm), y como método de certeza el cariotipo fetal y el resultado perinatal.
RESULTADOS
Se examinaron un total de 466 fetos, que correspondían a 434 gestantes, con 402 gestaciones simples y 32 gemelares. De todos ellos, en 7 casos se produjo aborto espontáneo posterior a la visita.
La media de la edad materna fue de 32 años, con un rango entre 19 y 45, y la media de la edad gestacional en el momento del estudio fue de 12 semanas y 2 días con un rango entre 11 semanas y 14 semanas y 4 días.
Diez (2,3% del total) gestaciones presentaron antecedentes familiares de malformación conocida, y 7 (1,6%) antecedentes de cromosomopatías.
Respecto a los antecedentes personales, igualmente en 10 se encontraron malformaciones y en 5 (1,2%) antecedentes de cromosomopatías en abortos y recién nacidos previos.
En 290 (66,8%) casos, la gestación fue espontánea, y el resto, 144 (33,1%), fueron embarazos obtenidos tras tratamiento de fertilidad: coito programado e inducción de ovulación, inseminación artificial, fecundación in vitro, microinyección intracitoplasmática (ICSI) y ovodonación.
Se practicó el triple test del segundo trimestre en 126 embarazos, resultando de "bajo riesgo" en 117 casos y de "alto riesgo" en 9; en 7 se practicó la correspondiente amniocentesis, y no se encontró ningún cariotipo patológico.
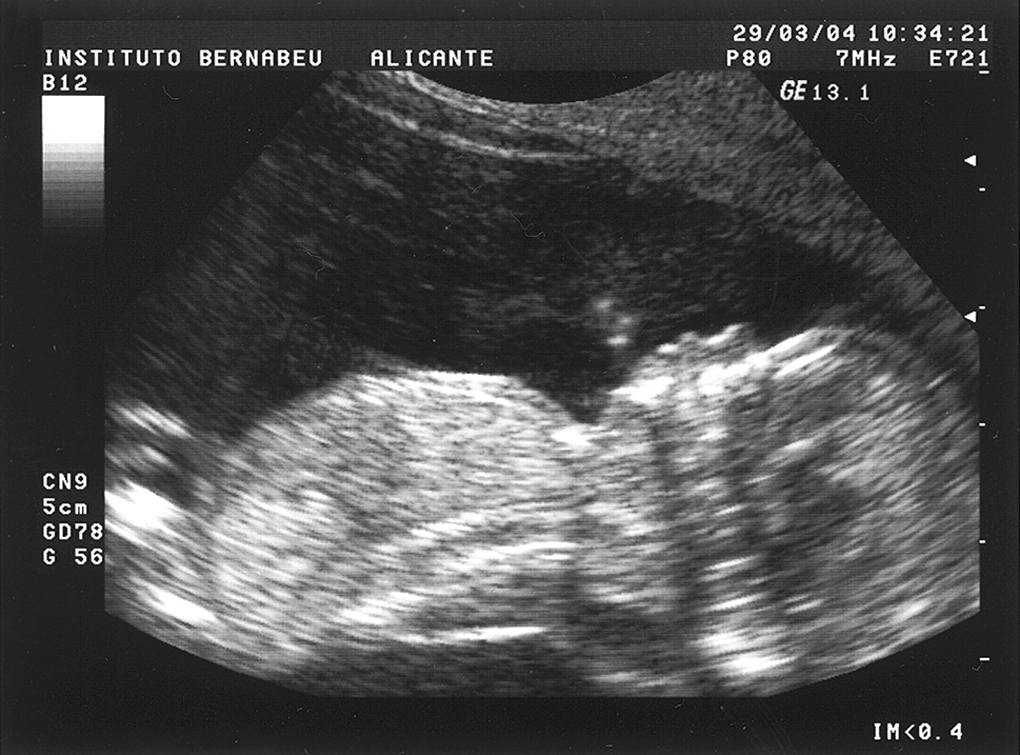
En todos los casos fue posible obtener la medida de la translucencia nucal, la media global obtenida fue de 1,4 mm y el rango de entre 0,5 y 5 mm. En 9 casos se superó los 3 mm, cifra en la que situamos nuestro punto de corte para ofrecer una prueba invasiva. Con esta indicación, se practicaron 3 biopsias coriales y 6 amniocentesis, y se encontraron 3 aneuploidías: 2 trisomías 21 y 1 trisomía 13.
Respecto al estudio del hueso nasal, se pudo evaluar como "presente" en 396 (85%) casos, "ausente" en 10 (2,1%), y como "no valorable" en 60 (12,9%).
En el estudio ecográfico estrictamente morfológico del segundo trimestre se diagnosticaron 3 malformaciones: amelia de miembros inferiores, cardiopatía consistente en hipoplasia de ventrículo izquierdo y un típico síndrome de Potter.
Contando con las diversas indicaciones para realizar prueba invasiva: edad, triple test, translucencia nucal e indicación social, se practicaron un total de 79 estudios de cariotipo fetal, resultando patológicos los 3 casos comentados anteriormente. En la tabla 1 se detallan estos casos con sus marcadores correspondientes.
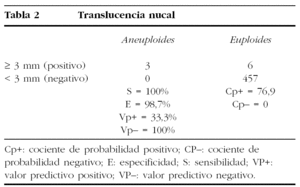
En la tabla 2 se observan los resultados de validación entre translucencia nucal, trisomías y niños nacidos sanos junto con sus indicadores de validez y utilidad clínica.
Por su análisis, resulta que la aplicación de la translucencia nucal es un test muy válido, con una S del 100%, una E del 98,7% y excelente utilidad clínica, ya que el Cp+ fue de 76,9 y el Cp de 0, es decir, confirma y descarta de forma concluyente el diagnóstico clínico. En cambio, el hueso nasal presenta una E del 97,5% pero una S, en nuestro estudio, del 0%, con malos indicadores de utilidad clínica al ser el Cp+ de 0 y el Cp de 1,03 (insignificante).
DISCUSIÓN
En las 2 últimas décadas, los procedimientos de cribado para alteraciones cromosómicas han ido cambiando y evolucionando en la sistemática de aplicación, al mismo tiempo que propician una auténtica demanda social. Hoy en día, todas las parejas parecen estar especialmente sensibilizadas con el problema; por tanto, es preceptivo estar preparado para ofrecer información puntual y facilidad para el acceso a la batería de pruebas que se propongan para el caso concreto.
En la mayoría de medios, un criterio epidemiológico como es la edad materna sigue siendo la indicación más frecuente para la realización de una prueba invasiva. Si consideramos la edad de riesgo igual o superior a 35 años, es de todos conocido que tan sólo obtendríamos una tasa de detección del 30%. Es pues imperiosa la necesidad de integrar criterios ecográficos y bioquímicos complementarios para incrementar la precisión en el cálculo de riesgo de aneuploidía fetal, y especialmente interesante en las llamadas sociedades avanzadas, en las que la edad materna es cada vez más elevada. De hecho, la población que comprende nuestro estudio contiene un 33% de embarazos tras una reproducción asistida, cifra que podría producir un sesgo con la población general. No obstante, en los próximos años es previsible un claro aumento del número de niños nacidos tras estas técnicas por el progresivo incremento de la infertilidad.
Si analizamos los indicadores bioquímicos, las evidencias son unánimes para abandonar definitivamente el cribado del segundo trimestre basado habitualmente en la determinación de la gonadotropina coriónica y la alfafetoproteína5. En nuestro estudio, en los 9 casos que resultaron positivos con este método, no se obtuvo ningún niño afectado y, sin embargo, obligó a la práctica de 7 amniocentesis innecesarias.
En todo caso, el único posible beneficio de este cribado, la detección de defectos del tubo neural con la cuantificación de la alfafetoproteína, se obvia con la implantación generalizada de la ecografía anatómica del segundo trimestre.
Creemos pues necesaria la paulatina introducción del cribado bioquímico del primer trimestre, que incluye la PAPP-A y β-hCG, con resultados ya ampliamente contrastados por la bibliografía reciente7.
En cuanto a los ultrasonidos, se están abandonando paulatinamente multitud de marcadores llamados indirectos, menores o del segundo trimestre por su contrastada baja eficacia y su tardía aplicación. Los métodos derivados de las alteraciones hemodinámicas, como el ductus venoso, las alteraciones del ritmo cardíaco y el aumento de resistencias, no acaban de situarse como signos de fácil reconocimiento y de aplicación rutinaria.
Sin embargo, la medición de la translucencia nucal es, desde hace más de 10 años, el procedimiento más importante y de uso generalizado para la detección de fetos con cromosomopatías. Aunque es razonable advertir que para su aplicación debe seguirse una precisa metodología con una estandarización perfectamente establecida. No obstante, creemos que su aprendizaje es fácil y rápido, prácticamente visible y medible siempre en todos los fetos.
Hemos de señalar también los casos de translucencia nucal aumentada con cariotipo normal, que requieren la realización de una ecografía especializada para descartar diversas malformaciones fetales, especialmente cardíacas8.
Los resultados de esta translucencia nucal en las semanas 11-14, combinándola con el correspondiente cribado bioquímico e incluso sola, son clínicamente más efectivos y con mayor coste-efectividad que el cribado del segundo trimestre y la edad materna. Efectivamente, nuestros 3 fetos con aneuploidía presentaban este signo, pues superaban el umbral de los 3 mm a partir del cual lo consideramos positivo.
Respecto al último marcador ecográfico incorporado, el hueso nasal, debemos apuntar que ya en la observación de Down, en 18669, se describía como una característica común de estos individuos la nariz pequeña. Desde la primera publicación ya reseñada de Cicero et al, son numerosísimas las publicaciones aparecidas en el ámbito de los ultrasonidos, la pediatría y del diagnóstico prenatal dedicadas al hueso nasal. Coinciden que su ausencia en fetos euploides oscila alrededor del 1,5% y en los casos de síndrome de Down se sitúa en torno al 73%. Igualmente es interesante constatar que la ausencia del hueso nasal y la translucencia nucal son marcadores independientes, por lo que pueden combinarse con relativa facilidad y así proporcionar un método más efectivo de cribado precoz del síndrome de Down.
Incluso varios trabajos correlacionan la ecografía fetal del hueso nasal con sus correspondientes estudios radiológicos y anatomopatológicos10-13. Igualmente, se constatan diversos resultados según el origen étnico de la gestante14,15.
Casi todos los autores coinciden en las ventajas y grandes posibilidades de aplicación, llegando a unas tasas de detección de hasta un 99,8%. No obstante, y como hemos comprobado en nuestro trabajo, no hemos podido aplicar este marcador en un 12,9% de casos. Este dato indica que es un signo ecográfico con una alta curva de aprendizaje, no exento de dificultades16. Incluso en otro trabajo reciente, igualmente de Cicero et al17, se concluye que al menos son necesarios 80 estudios ecográficos para analizar este signo con garantías.
Creemos pues necesario establecer una estandarización y metodología más detallada, como así ocurre con la translucencia nucal. Todos los expertos coinciden en que debe obtenerse un corte longitudinal de toda la facies fetal, y estrictamente en su línea media, hasta visualizar 2 líneas hiperecogénicas que deben corresponder la superior a la piel de la nariz y la inferior al propio hueso nasal. Otro factor de extrema importancia es el ángulo de insonación utilizado: por vía abdominal, debe situarse entre 45 y 135°, es decir, lo más perpendicular posible a la cara. Por último, hay que magnificar la imagen hasta que toda la pantalla esté ocupada por la cara y el tórax fetal.
En la figura 1 presentamos un ejemplo de feto con "hueso nasal visible" junto a su translucencia nucal, y en la figura 2 un caso que catalogamos como "hueso nasal no visible".
Figura 1.Hueso nasal visible y translucencia nucal.
Figura 2.Hueso nasal no visible.
Aunque en la totalidad de artículos, se comenta como habitual el abordaje mediante sonda abdominal, con pocas o ninguna referencia respecto a la vía transvaginal, resulta muy recomendable esta vía de acceso, especialmente en los fetos que se presentan en dorso anterior y cabeza muy flexionada.
Todas las publicaciones que hemos revisado encuentran como mejor tiempo para comprobar la presencia o ausencia del hueso nasal el comprendido entre las semanas 11 y 14, probablemente debido a que coincidiría con la mejor visualización de la translucencia nucal. Otros incluso ya comienzan a recoger datos de su visualización a partir de la décima semana18.
Nuestros resultados, sin embargo, también son desalentadores, pues, como hemos descrito anteriormente, entre los 3 fetos con aneuploidías, el hueso nasal fue catalogado como "visible" en 2 de ellos y como "no valorable" en otro. Por el contrario, los 10 casos de ausencia de hueso nasal, resultaron todos ellos niños cromosómicamente normales, comprobados tras su nacimiento, pues no indicamos prueba invasiva en ellos. Estos resultados se corresponden con una S del 0% y unos cocientes de probabilidad contradictorios y desalentadores. El único indicador aceptable de utilidad fue una buena especificidad, lo que sugiere que la prueba tiene buena capacidad de descartar la enfermedad.
Para añadir más complejidad a la cuestión, recientemente están apareciendo artículos que analizan este marcador también en el segundo trimestre19-21, cuantificando la longitud del hueso nasal en la correspondiente semana de gestación y su correlación con una posible cromosomopatía. Se introduce pues un nuevo término: hipoplasia del hueso nasal. Con la incorporación de los nuevos equipos con tecnología tridimensional se abre un nuevo panorama, pues probablemente la observación del hueso nasal sea más rápida y fiable22.
La limitación más importante de nuestro trabajo es que solamente se detectaron 3 trisomías en una serie de 434 revisiones. Ello se justifica por la baja prevalencia de esta enfermedad, por lo que va a limitar los indicadores de sensibilidad y los de utilidad clínica. Estamos a la espera de aumentar el tamaño de la muestra y obtener un mayor número de casos para cuantificar mejor los resultados.
En cuanto a la interpretación de los resultados, nuestro estudio nos indica que el hueso nasal es muy específico pero nada sensible, con lo que afecta a los indicadores de utilidad clínica, ya que la evidencia obtenida es incongruente, tanto para confirmar como para descartar el diagnóstico de trisomía.
Con la translucencia nucal se obtiene un resultado contrario, ya que se presenta una S del 100% y una E de casi el 99%. Los indicadores de utilidad clínica son concluyentes para confirmar y descartar la enfermedad estudiada.
Por tanto, y a la espera de diagnosticar más trisomías para mejorar la potencia y precisión de nuestro estudio de validación, podemos concluir la nula utilidad obtenida con el hueso nasal y los excelentes indicadores logrados con la translucencia nucal.
Creemos, en definitiva, que la introducción en la práctica clínica de la visualización del hueso nasal como marcador único de cromosomopatía es prematura, y son necesarios más trabajos para valorar el rendimiento de este signo. No obstante, pensamos igualmente que el marcador presencia-ausencia-hipoplasia del hueso nasal acabará incorporándose al cribado de la trisomía 21 pero, en todo caso, siempre en combinación y complementando los ya bien establecidos de la edad materna, translucencia nucal y bioquímica del primer trimestre, con vistas a aumentar la sensibilidad del cribado. Recientes revisiones con amplia casuística corroboran esta afirmación5,23.