Analizar y comparar los resultados perioperatorios y los costes económicos de la histerectomía total laparoscópica (HTL) y de la histerectomía vaginal (HV).
Sujetos y métodosEstudio retrospectivo realizado durante 2013 que incluye pacientes con similar perfil sometidas a HV (n=20) o HTL (n=29). La principal indicación quirúrgica fue útero miomatoso. Se recogen datos epidemiológicos, resultados perioperatorios y datos económicos.
ResultadosLas características basales de las pacientes fueron similares. En resultados perioperatorios, el tiempo quirúrgico fue menor en HV (64,8±14,5min) que en HTL (102,8±20,5min) p<0,01. No se encontraron diferencias significativas en peso uterino, caída de la hemoglobina y estancia hospitalaria. El coste medio de la HTL (2.036±307 euros) fue significativamente mayor al de la HV (1.604±346 euros).
ConclusionesEn la elección de la vía quirúrgica, la HV parece ser un procedimiento más económico y con similares resultados perioperatorios que la HTL. No obstante, es importante individualizar según las características de la paciente. Son necesarios estudios con mayor tamaño muestral para confirmar los resultados.
To evaluate and compare surgical outcomes and the overall costs of total laparoscopic hysterectomy (TLH) and vaginal hysterectomy (VH).
Subjects and methodsA retrospective study was conducted that compared surgical outcomes and hospital costs obtained during 2013 in patients with similar profiles undergoing VH (n=20) or TLH (n=29). Epidemiological data, perioperative results and economic data were compared between the two groups.
ResultsBaseline characteristics were similar between the two groups. The mean operating time was shorter in the VH group (64.8±14.5min) than in the TLH group (102.8±20.5min) p<0.01. No differences were found between the two groups in uterine weight, decrease in hemoglobin or length of hospital stay. The mean cost was significantly higher for TLH (€ 2036±307) than for VH (€ 1603±346).
ConclusionsOur data suggest that VH is less expensive than TLH and has similar perioperative outcomes. Nevertheless, the choice of surgical route should be based on the patient's characteristics. Further studies with larger samples are required to confirm our data.
Con el desarrollo de la cirugía mínimamente invasiva y el entrenamiento de los ginecólogos en cirugía endoscópica, cada vez está aumentando más la proporción de histerectomías por vía laparoscópica y vía vaginal1,2. Es bien conocido, que la cirugía mínimamente invasiva aporta beneficios como recuperación postoperatoria más rápida, menor dolor postoperatorio o mejores resultados estéticos. Por lo que, en la medida de lo posible, la tendencia actual es disminuir la vía abdominal3,4.
A la hora de seleccionar entre vía laparoscópica o vía vaginal se ha indicado que la histerectomía por vía vaginal es la técnica de elección en casos de patología benigna5–8. No obstante, un metaanálisis reciente9, que compara las dos vías, concluye que la histerectomía total laparoscópica (HTL) es una técnica comparable a la histerectomía vaginal (HV) y concluye que la HTL tiene un menor dolor postoperatorio y menor estancia hospitalaria.
Por otra parte, los estudios retrospectivos que informan de los costes económicos de ambas intervenciones indican que la HV es más económica que la laparoscopia (LPS)10–12..
El objetivo de este estudio, es analizar y comparar en nuestro medio los resultados perioperatorios y los costes económicos que suponen la HV y la HTL.
Material y métodosEstudio retrospectivo realizado desde enero a diciembre de 2013 en el Hospital Universitario y Politécnico La Fe de Valencia. Durante este periodo se practicaron 20 HV por patología benigna y ausencia de prolapso de órganos pélvicos. Estas fueron realizadas por 3 cirujanos con experiencia tanto en la vía vaginal como la laparoscopica. Se trataba de pacientes con un tamaño uterino inferior a 14 semanas y peso menor de 500g, ausencia de endometriosis o tumoraciones ováricas y no presentar como antecedentes cirugía abdominal por endometriosis o enfermedad inflamatoria pélvica. Sí se incluyeron pacientes con otro tipo de cirugía abdominal previa. Posteriormente, se revisaron todas las histerectomías laparoscópicas realizadas en ese periodo por patología benigna y sin prolapso de órganos pélvicos (61) y se seleccionaron aquellas realizadas por los mismos 3 cirujanos, y que cumplían las mismas características, escogiendo 29 pacientes (46%).
Todas las pacientes firmaron un consentimiento informado antes de la intervención, siendo previamente informadas de la técnica quirúrgica, sus riesgos, complicaciones y posibles alternativas.
En los dos grupos de pacientes la intervención se realizó con profilaxis antibiótica en la cirugía y anticoagulación profiláctica con heparina de bajo peso molecular en el postoperatorio.
La técnica quirúrgica utilizada en ambas fue la habitual en nuestro centro.
Histerectomía total laparoscópica13Las pacientes se colocaron en decúbito dorsal con los miembros inferiores en leve abducción. Se practicó un tacto bimanual bajo anestesia para valorar el tamaño y la movilidad del útero y se dejó una sonda vesical permanente. A continuación se colocó el movilizador uterino de Clermont-Ferrand (Karl Storz Endoskope, Tuttlingen, Alemania) y se siguieron los siguientes pasos:
- 1.
Se realizó neumoperitoneo con aguja de Veress en punto de Palmer o infraumbilical, o entrada con trocar de Hasson umbilical. Una vez realizado el neumoperitoneo, se introdujeron 4 trocares, uno de 10mm para la óptica, que se coloca supra- o infraumbilicalmente, dependiendo del tamaño del útero. Dos trocares laterales de 5mm en ambas fosas ilíacas y otro de 5mm en línea media en área suprapúbica.
- 2.
Coagulación con pinza de corriente bipolar biclamp® (ERBE Elektromedizin GMBH, Tuebingen, Alemania) y posterior sección con tijera fría del ligamento redondo izquierdo. Disección de peritoneo anterior con sección del ligamento redondo derecho. A continuación se procede a la apertura de los espacios vesicouterino y vesicovaginal, sección de los pilares internos de la vejiga (ligamentos vesicouterinos) y exposición de toda la fascia pubocervicovaginal hasta los pedículos uterinos.
- 3.
Fenestración de la hoja posterior del ligamento ancho, con identificación del uréter, como paso previo del abordaje de los ligamentos infundibulopélvicos o uteroováricos, según se extirpen o no los anexos. Posteriormente se coagulan y seccionan los vasos uterinos.
- 4.
Coagulación y sección de los vasos uterinos y ligamentos cardinales hasta la disección intrafascial de la vagina, momento en que se realiza la colpotomía circular utilizando corriente monopolar de corte (70-80 Watt).
- 5.
Cierre de la vagina con puntos dobles en X y reconstrucción del anillo pericervical más culdoplastia tipo McCall para prevenir el prolapso vaginal.
En la HV se siguieron los siguientes pasos:
- 1.
Se colocó a la paciente en posición ginecológica con los muslos flexionados sobre el abdomen. Tras vaciamiento vesical se realizó una incisión vaginal con bisturí frío o monopolar. A continuación se realiza apertura de espacio vesico-uterino identificando y ligando los pilares anteriores vesicales y apertura del fondo de saco de Douglas.
- 2.
Pinzamiento, ligadura y sección de ligamentos uterosacros dejándose referenciados. Pinzamiento, ligadura y sección de ligamentos cardinales y paquete vascular de arteria uterina. Pinzamiento, ligadura y sección de ligamento uteroovárico, trompa y ligamento redondo. En caso de anexectomía el pinzamiento, ligadura y sección fue a nivel del ligamento infundibulopélvico. La extracción del útero, en caso de úteros grandes polimiomatosos, la haremos mediante morcelación de los miomas o hemisección del útero una vez ligadas y seccionadas las arterias uterinas.
- 3.
Cierre de peritoneo, reconstrucción del anillo pericervical más culdoplastia tipo McCall para prevenir el prolapso vaginal, cierre de vagina con sutura contínua.
Las características basales de las pacientes (edad, paridad, IMC, antecedentes quirúrgicos e indicación de la cirugía) fueron recogidas y analizadas de forma retrospectiva.
Los datos perioperatorios recogidos fueron: tiempo operatorio desde la primera incisión hasta la finalización de la intervención, peso del útero y complicaciones intra- o postoperatorias. Además, la pérdida de sangre en la cirugía se calculó con el descenso de la hemoglobina comparando la analítica solicitada en el preoperatorio con la analítica postoperatoria solicitada en las 24 horas posteriores a la cirugía. El tiempo de ingreso postoperatorio se calculó desde el momento de finalizar la cirugía, hasta el momento del alta hospitalaria.
Los datos recogidos para el estudio de costes fueron facilitados por el servicio de gestión económica del hospital. Se agruparon los costes en dos subgrupos: coste quirúrgico y coste de estancia hospitalaria.
En el bloque de coste quirúrgico se incluye: coste de quirófano, coste de material y coste según el tipo de anestesia. A continuación, se desglosó lo que incluye cada uno de estos apartados. El coste de quirófano contiene el gasto por minuto de intervención (5,4 euros/min) incluyéndose en el mismo: personal sanitario, coste de esterilización del material, coste de mantenimiento, limpieza del quirófano y estancia del paciente en la unidad de recuperación postanestésica (URPA). En cuanto al coste de material, se calculó un valor común del equipo de laparoscopia añadiendo el coste que suponía el uso de Veress o Hasson como vía de entrada; y por otro lado, se calculó un coste común del material utilizado en todos los casos de cirugía vaginal. Se añade al coste en el grupo de cirugía vaginal, aquellos casos en los que se había utilizado Ligassure®. Por último, en cuanto al coste debido al tipo de anestesia, se realizó anestesia general en todos los casos de HTL y anestesia intradural en todos los de HV.
Respecto al coste por estancia hospitalaria se calculó el coste por día de estancia (496,5 euros/día), en el que se incluye el personal sanitario, gastos de farmacia y mantenimiento.
La comparación entre los dos grupos se realizó mediante el test de X2 o la prueba de Fisher cuando se comparó variables cualitativas y la U de Mann-Whitney cuando se compararon variables continuas. Se consideró significativo un valor de p<0,05 (CI 95%).
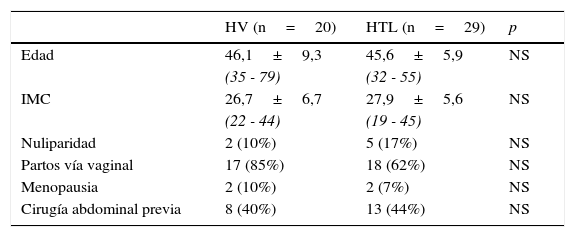
ResultadosEl estudio de las características de las pacientes en ambos grupos (tabla 1) no evidencia diferencias significativas al analizar edad, índice de masa corporal, la nuliparidad, la tasa de pacientes menopáusicas y la prevalencia de cirugía abdominal previa. Del mismo modo, no se encontraron diferencias significativas en cuanto a parto vía vaginal.
Características basales de las pacientes
| HV (n=20) | HTL (n=29) | p | |
|---|---|---|---|
| Edad | 46,1±9,3 | 45,6±5,9 | NS |
| (35 - 79) | (32 - 55) | ||
| IMC | 26,7±6,7 | 27,9±5,6 | NS |
| (22 - 44) | (19 - 45) | ||
| Nuliparidad | 2 (10%) | 5 (17%) | NS |
| Partos vía vaginal | 17 (85%) | 18 (62%) | NS |
| Menopausia | 2 (10%) | 2 (7%) | NS |
| Cirugía abdominal previa | 8 (40%) | 13 (44%) | NS |
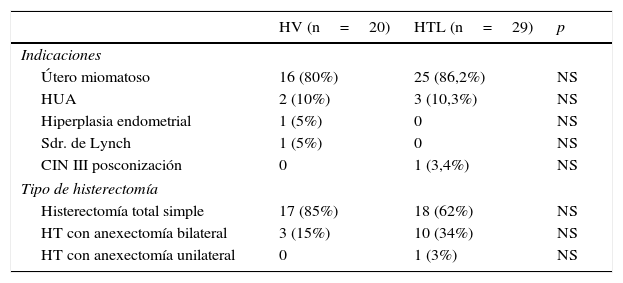
La tabla 2 recoge los datos de indicación de la cirugía. En ambos grupos la indicación más frecuente fue útero miomatoso (86% en el grupo de HTL frente al 80% en el grupo de la HV), no existiendo diferencias estadísticamente significativas. El diagnóstico fue confirmado por anatomía patológica en todos los casos. En ningún caso se incluyeron pacientes con prolapso de órganos pélvicos en ninguno de los dos grupos. La intervención más realizada fue histerectomía total simple en el 85% del grupo vaginal y en el 62% del grupo HTL, no alcanzando estas diferencias significación estadística. Se añadió anexectomía bilateral en 10 pacientes (34%) del grupo HTL frente a 3 pacientes (15%) del grupo HV no existiendo diferencias significativas.
Indicación quirúrgica
| HV (n=20) | HTL (n=29) | p | |
|---|---|---|---|
| Indicaciones | |||
| Útero miomatoso | 16 (80%) | 25 (86,2%) | NS |
| HUA | 2 (10%) | 3 (10,3%) | NS |
| Hiperplasia endometrial | 1 (5%) | 0 | NS |
| Sdr. de Lynch | 1 (5%) | 0 | NS |
| CIN III posconización | 0 | 1 (3,4%) | NS |
| Tipo de histerectomía | |||
| Histerectomía total simple | 17 (85%) | 18 (62%) | NS |
| HT con anexectomía bilateral | 3 (15%) | 10 (34%) | NS |
| HT con anexectomía unilateral | 0 | 1 (3%) | NS |
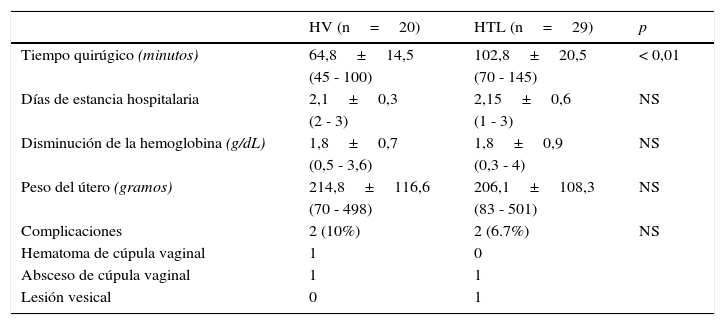
Al analizar los resultados perioperatorios (tabla 3) solo se encontraron diferencias significativas en el tiempo quirúrgico, que fue significativamente mayor en el grupo HTL (103 vs. 65min; p<0,01). No se encontraron diferencias en la caída de hemoglobina, en el uso de analgésicos en el postoperatorio, ni en los días de estancia hospitalaria. Se realizó el cálculo del peso uterino cuando se remitió la pieza a anatomía patológica siendo en ambos grupos similar.
Resultados perioperatorios
| HV (n=20) | HTL (n=29) | p | |
|---|---|---|---|
| Tiempo quirúgico (minutos) | 64,8±14,5 | 102,8±20,5 | < 0,01 |
| (45 - 100) | (70 - 145) | ||
| Días de estancia hospitalaria | 2,1±0,3 | 2,15±0,6 | NS |
| (2 - 3) | (1 - 3) | ||
| Disminución de la hemoglobina (g/dL) | 1,8±0,7 | 1,8±0,9 | NS |
| (0,5 - 3,6) | (0,3 - 4) | ||
| Peso del útero (gramos) | 214,8±116,6 | 206,1±108,3 | NS |
| (70 - 498) | (83 - 501) | ||
| Complicaciones | 2 (10%) | 2 (6.7%) | NS |
| Hematoma de cúpula vaginal | 1 | 0 | |
| Absceso de cúpula vaginal | 1 | 1 | |
| Lesión vesical | 0 | 1 |
Las complicaciones registradas fueron dos en cada grupo. En el grupo de HV un absceso de cúpula vaginal y un hematoma de cúpula vaginal y en grupo HTL, un absceso de cúpula vaginal y una pequeña lesión vesical que se diagnosticó y solucionó intaoperatoriamente. En ninguno de los grupos hubo que convertir la intervención a laparotomía.
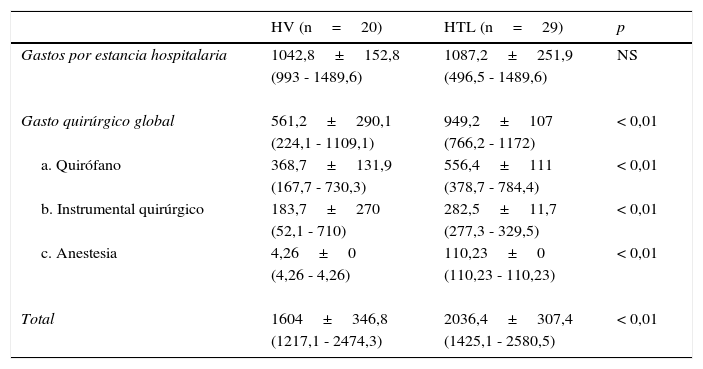
El análisis de los costes se muestra en la tabla 4. No se observaron diferencias en cuanto al gasto por estancia hospitalaria, la estancia media de la HTL supuso un gasto de 1.087 euros y la de la HV un gasto de 1.042 euros (p=0,41). Sin embargo, sí se hallaron diferencias estadísticamente significativas en cuanto al gasto quirúgico global y en cada uno de sus apartados (coste de quirófano, coste de material, coste de anestesia) siendo mayor el gasto en la HTL (949±107 euros) que en la HV (561±290 euros), p<0,01. En cuanto al coste del material quirúrgico, se utilizó Ligassure® en 4 de las HV (20%) que supuso un aumento del gasto de 657,8 euros por uso, encareciendo más el procedimiento. Se utilizó Ligassure® de un solo uso, para un único procedimiento. No se utilizó en ninguna de las HTL. En el caso de que se utilizara entrada con aguja de Veress (19,51 euros), se utilizaron dos trocares de 5mm desechables (precio por trocar de 5mm: 36.08 euros), y dos trocares inventariables (uno de 5mm y uno de 12mm umbilical). En el caso de entrada con Hasson (39,05 euros), se utilizaron 3 trocares de 5mm, 2 de ellos inventariables y uno desechable. La pinza bipolar que se utilizó como sellador de vasos en todos los casos fue inventariable. También la pinza intestinal, la tijera con energía monopolar y las pinzas de agarre con o sin dientes fueron de material inventariable. El material desechable que se utilizó en las laparoscopias son el aspirador, el tubo de CO2, algunos cables de conexión, el protector de la óptica y el campo quirúrgico, todo ello incluido en el precio del material quirúrgico de la LPS.
Costes hospitalarios (en €)
| HV (n=20) | HTL (n=29) | p | |
|---|---|---|---|
| Gastos por estancia hospitalaria | 1042,8±152,8 | 1087,2±251,9 | NS |
| (993 - 1489,6) | (496,5 - 1489,6) | ||
| Gasto quirúrgico global | 561,2±290,1 | 949,2±107 | < 0,01 |
| (224,1 - 1109,1) | (766,2 - 1172) | ||
| a. Quirófano | 368,7±131,9 | 556,4±111 | < 0,01 |
| (167,7 - 730,3) | (378,7 - 784,4) | ||
| b. Instrumental quirúrgico | 183,7±270 | 282,5±11,7 | < 0,01 |
| (52,1 - 710) | (277,3 - 329,5) | ||
| c. Anestesia | 4,26±0 | 110,23±0 | < 0,01 |
| (4,26 - 4,26) | (110,23 - 110,23) | ||
| Total | 1604±346,8 | 2036,4±307,4 | < 0,01 |
| (1217,1 - 2474,3) | (1425,1 - 2580,5) |
En cuanto a los costes de anestesia. Se utilizó anestesia intradural en todos los casos de cirugía vaginal. El precio de la misma fue de 4,26 euros (bupivacaína hiperbárica 0,5%: 0,87 euros; fentanilo una ampolla 0,15mg: 0,41 euros; aguja White care needle 27G x 40G 0,4×103mm: 2,85 euros; midazolan iv una ampolla 5mg/5ml 0,14 euros). En cuanto a la anestesia general, que se utilizó en todos los casos de laparoscopia, el precio fue de 110,23 euros (incluye los precios de fentanilo, propofol, midazolam, remifentanilo, sevoflurano, sugammadex, morfina y tubo endotraqueal). El gasto del personal se incluye en los gastos generales de quirófano, también se incluyen en el mismo el uso de gases anestésicos, que se administraron en circuito cerrado.
Finalmente, el coste total de la HTL fue de 2.036±307 euros mientras que de la HV fue 1.604±346 euros, siendo la diferencia estadísticamente significativa (p<0,01).
DiscusiónComo dice el ACOG7 la decisión de la vía en una histerectomía se basa en la anatomía de la paciente, extensión de la enfermedad extrauterina y necesidad de procedimientos concomitantes, la formación y experiencia del cirujano y la preferencia de la paciente una vez informada. El buen cirujano debe ser el que conoce las diversas técnicas y aplica la mejor en cada caso. Según muestran estos resultados, en similares condiciones en cuanto a indicación quirúrgica y características de las pacientes, la histerectomía vaginal se realiza más rápido y es más económica que la histerectomía total laparoscópica.
A la hora de realizar la comparación del abordaje quirúrgico, los costes económicos de la laparoscopia son uno de los puntos de mira de algunos estudios. Algunos autores apuntan que el mayor coste de la laparoscopia como técnica quirúrgica se compensaría con el menor coste que supondría una menor estancia hospitalaria5–7. Otros beneficios afirmados por muchos autores son un menor dolor postoperatorio con una rápida recuperación o la mejoría en cuanto a la estética. La vía vaginal ha demostrado también una rápida recuperación postoperatoria, proporcionando también el beneficio estético y de menor síndrome adherencial que la cirugía abdominal. Algunos años atrás, existían factores que consideraban contraindicación para la vía vaginal como nuliparidad, cirugías previas, patología anexial o úteros de gran tamaño; reservándose esta en la mayoría de las ocasiones a pacientes con prolapso de órganos pélvicos. Actualmente estos factores se han desestimado, con la experiencia quirúrgica y el avance de la tecnología se ha ampliado el margen de indicaciones de la vía vaginal8.
En este estudio comparativo y retrospectivo solo se incluyeron las 29 histerectomías laparoscópicas (46% de todas las HTL) realizadas en 2013 por los 3 mismos cirujanos que realizaron las 20 histerectomía vaginales, excluyéndose, al igual que el grupo vaginal, pacientes con endometriosis o tumores ováricos y pacientes con antecedentes de endometriosis o enfermedad inflamatoria pélvica. La técnica quirúrgica de la HTL y HV está estandarizada en nuestro hospital y los 3 cirujanos que intervinieron tenían suficiente experiencia en ambas técnicas, de manera que no existió influencia debido a la variabilidad de la técnica ni a la curva de aprendizaje en los resultados.
Como ya se ha señalado previamente, el perfil de las pacientes fue muy similar en ambos grupos. La indicación quirúrgica principal fue el útero miomatoso, no incluyéndose en ningún caso la indicación de prolapso de órganos pélvicos evitando el sesgo que supondría. Tampoco existieron diferencias en cuanto el parto vaginal previo, uno de los factores que podría favorecer la facilidad de la técnica en la vía vaginal. El peso del útero se fijó en 500g, porque ese era el peso del mayor útero extirpado por vía vaginal durante el periodo de estudio. No obstante, como refieren otros trabajos, exclusivamente por el peso del útero no se debe contraindicar una histerectomía vaginal 8–12.
Al analizar los resultados perioperatorios, el número de complicaciones observadas en cada grupo no supuso diferencias significativas. Estos resultados coinciden con el expuesto en el estudio de Gendy et al., 9 que concluye que la histerectomía laparoscópica no presenta un mayor índice de complicaciones que la vaginal. También el estudio multicéntrico observacional de David-Montefiore et al.15 muestra que la tasa de complicaciones de HV y HTL es similar y, significativamente menor que en la histerectomía abdominal. En lo referente a las complicaciones urológicas, y concretamente ureterales, la HTL no debe suponer actualmente ningún riesgo añadido, pues la optimización de la técnica y el adiestramiento y experiencia del cirujano deben llevar a una disminución significativa de las complicaciones, como demuestran trabajos de grupos con gran experiencia16–18. Sin embargo, en el metaanálisis de la Cochrane5 se registra un mayor número de lesiones vesicales en la HTL. En nuestra casuística en el grupo HTL se produjo una lesión vesical en una paciente con cesárea previa que se diagnosticó y solucionó de forma intraoperatoria.
El tiempo quirúrgico fue significativamente mayor en la HTL, coincidiendo con todos los estudios realizados hasta el momento. El metaanálisis de Gendi et al.,9, que analiza 5 trabajos aleatorizados19–21 muestra que la histerectomía total laparoscópica tarda de media 30 minutos más que la histerectomía vaginal. Nuestros datos coinciden con estos resultados. El tiempo medio de realización de ambos tipos de histerectomía es comparable a los de otras series.
En nuestro estudio, al contrario que sucede con otros20–23, no se observaron los beneficios esperados de la HTL en cuanto al menor tiempo de ingreso hospitalario10. Nuestros datos indican que ambas intervenciones tienen un postoperatorio similar, indicándose el alta hospitalaria al segundo día postintervención. Tampoco se observaron los beneficios esperados de la LPS en cuanto a la menor pérdida hemática estimada como se había observado en algunos estudios12. En un estudio publicado en 2009, prospectivo, aleatorizado y controlado, se sugiere que la histerectomía laparoscópica se asocia con menor estancia hospitalaria, menor pérdida de sangre y menor dolor en el postoperatorio en comparación con la vía vaginal13. En nuestro estudio, se utilizó la misma analgesia en el postoperatorio en ambos grupos (dexketoprofeno alternando con paracetamol cada 4 horas), sin precisar mayor necesidad de analgesia en ninguno de los 2 grupos, sin embargo, no se utilizó ningún tipo de escala para determinar el dolor de forma objetiva.
Ribeiro et al. realiza un estudio randomizado donde concluye que la vía LPS se debe utilizar cuando la vía vaginal no sea factible dado el mayor tiempo quirúrgico y los similares resultados en otros aspectos perioperatorios19. Sin embargo, en una revisión sistemática y un metaanálisis realizados en 2005, en cuanto a análisis de datos operatorios, no se encontraron diferencias significativas entre HV y HTL5. Asímismo, como observamos en el presente estudio en la tabla 3, en lo que a resultados perioperatorios se refiere, entre ambos grupos no existen grandes diferencias a excepción del mayor tiempo quirúrgico de la vía LPS, por lo que, sería necesario desviar el punto de mira de la elección de la vía quirúrgica a otros motivos como la facilidad de la técnica, la accesibilidad o a valorar estudios de coste-efectividad.
Analizando el estudio de costes, los resultados concuerdan con la bibliografía publicada hasta el momento. Los gastos que supone un quirófano equipado con material endoscópico, la dificultad de la técnica que conlleva a mayor tiempo quirúrgico y el uso de mayor material desechable en la cirugía laparoscópica hace que sea el tipo de cirugía más costosa. Esta cuestión es un punto a valorar a la hora de realizar la indicación de la vía quirúrgica. Se han realizado diferentes estudios de coste-efectividad y la gran mayoría coincide en que la vía laparoscópica es significativamente más cara que la vía vaginal. Asimismo, un estudio reciente publicado en 2014 en el que se compara ambas técnicas, concluye que la HV es una técnica segura y menos cara que la HTL incluso en úteros de peso mayor de 500g12.
A pesar del uso del Ligassure® en 4 de las HV, seguían existiendo diferencias en cuanto los costes debidos a material quirúrgico, sin embargo, encarece la cirugía de forma importante. De forma que, si realizamos una comparación de costes quirúrgicos utilizando Ligassure® en todos los casos de HV, la HV sería estadísticamente más cara que la HTL. El coste de todas la HV con Ligassure® sería de 2.130 euros (vs. 2.036,4) 93,8 euros más cara. Si ninguna HV se hubiera realizado con Ligassure® el precio medio por HV sería 1.472 euros (564 euros menos que LPS).
Uno de los gastos que influye en los costes del acto quirúrgico de forma importante fue la técnica anestésica. La laparoscopia se realizó en todos los casos con anestesia general, mientras que en todas las HV se utilizó raquianestesia. La anestesia general supone mayor gasto que la anestesia raquídea, dado que se requieren más fármacos y estos son más caros. Esto supuso mayor diferencia entre el gasto quirúrgico de ambas técnicas, más aún teniendo en cuenta el mayor tiempo quirúrgico de la LPS prolongando el uso de los fármacos.
Las mayores limitaciones de este estudio son el pequeño tamaño muestral que puede ser insuficiente para obtener resultados estadísticamente significativos y su carácter retrospectivo. Sin embargo, algunos de los posibles sesgos se han intentado minimizar. Por una parte, las cirugías se realizaron con la misma técnica quirúrgica y los mismos 3 ginecólogos con experiencia. Por otra parte, los datos de los costes económicos fueron solicitados a la administración económica de nuestro centro de forma reglada y fueron proporcionados por el sistema de gestión económica sin ninguna incidencia. Además, la mayor parte de los resultados coinciden con los resultados de otros estudios publicados hasta el momento.
Como conclusión, podemos decir que, en determinadas condiciones la histerectomía vaginal es una técnica más rápida, igual de segura y más económica que la histerectomía total laparoscópica. El menor coste de la misma, es debido al menor tiempo quirúrgico, un material más económico y al tipo de anestesia. En aquellos casos en que la histerectomía vaginal comportara un mayor riesgo, como úteros poco móviles o la existencia de patología anexial concomitante o endometriosis, estaría indicada la histerectomía total laparoscópica.
Así pues, nuestros esfuerzos deben ir dirigidos a disminuir en primer lugar la tasa de histerectomías abdominales entre un 10-20%24 y a continuación plantearse que, como mínimo, un 50% de todas las histerectomías que se realizan por patología benigna son susceptibles de un abordaje vaginal. Sin embargo, debido al carácter de este trabajo serían necesarios más estudios de carácter prospectivo y de mayor tamaño muestral para confirmar los resultados de este estudio. Del mismo modo, sería interesante realizar estudios con resultados a largo plazo tras estas cirugías, como pueden ser prolapso de órganos pélvicos, función sexual, neuropatía pudenda o incontinencia urinaria.
Responsabiliades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.