Revisar la evolución y las opciones terapéuticas en las gestaciones con diagnóstico intrauterino de taquicardia fetal.
Materiales y métodosEstudio observacional retrospectivo en 23 pacientes con diagnóstico de taquicardia fetal y seguimiento gestacional en el Servicio de Obstetricia del Hospital Universitario La Fe de Valencia entre los años 2002 y 2010. Los datos de las gestaciones incluidas en el estudio fueron recogidos mediante revisión de las historias clínicas de las pacientes.
ResultadosLa edad gestacional media de detección de la taquicardia fetal fue 30,2 semanas. De los 23 fetos, 18 (78,26%) presentaron taquicardia supraventricular, 2 (8,69%) flutter auricular y 3 (13,04%) taquicardia no filiada. Seis fetos desarrollaron hidrops (26,08%). En 13 casos (56,52%) se prescribió inicialmente tratamiento con digoxina en monoterapia, en uno (4,34%) con digoxina y amiodarona, en 2 (8,69%) con digoxina y flecainida y en otro (4,34%) únicamente con flecainida, debiendo modificarse el tratamiento inicial en 15 casos (65,21%). La taquicardia fue revertida en 9 fetos. Finalizaron mediante parto vaginal 11 gestaciones (47,82%), mientras que en las 12 restantes se realizó cesárea (52,17%).
ConclusiónNuestros resultados apoyan la evidencia actual, considerando que una proporción significativa de taquicardias fetales pueden ser tratadas exitosamente mediante administración transplacentaria de antiarrítmicos, siendo la digoxina el fármaco de primera elección. Con el tratamiento y el seguimiento adecuados el pronóstico fetal de esta afección es favorable, resolviéndose el ritmo cardiaco anormal en un alto porcentaje de casos durante la gestación.
To review the intrauterine management and outcome of fetal tachycardia.
MethodsA total of 23 fetuses with distinct types of tachycardia, diagnosed at a median gestational age of 30.2 weeks, were included. The inclusion criteria were fetal tachycardia diagnosed prenatally, and complete, long-term follow-up in utero and after birth in the Obstetrics Department, La Fe University Hospital, Valencia, Spain from 2002 to 2010. Data from included pregnancies were collected from a review of the patients’ medical records.
ResultsOf 23 fetuses with fetal tachycardia diagnosed in utero, 18 (78.26%) had supraventricular tachycardia, two (8.69%) had atrial flutter and three (13.04%) had tachycardia of unknown origin. Six fetuses (26.08%) developed hydrops. Of the 23 fetuses, 13 (56.52%) received digoxin, one (4.34%) digoxin with amiodarone, two (8.69%) digoxin with flecainide and one (4.34%) received flecainide alone. The initial treatment was adjusted in 15 fetuses (65.21%). The tachycardia was reverted in nine fetuses. Eleven pregnancies (47.82%) ended at full term by vaginal delivery. A cesarean section was performed in 12 women (52.17%).
ConclusionOur data are consistent with current evidence that a significant proportion of fetal tachycardias can be treated successfully by transplacental administration of antiarrhythmic drugs. The first-line treatment is digoxin, which can be associated with flecainide. The long-term prognosis for fetuses diagnosed with tachycardia is excellent, with the abnormal rhythm resolving spontaneously during pregnancy in a high percentage of cases.
Las arritmias fetales son diagnosticadas en 1-2 de cada 100 gestaciones. La mayoría son detectadas durante la monitorización cardiaca fetal o la exploración ecográfica rutinarias durante el tercer trimestre de gestación y no presentan repercusión clínica alguna al ser el resultado de extrasístoles auriculares. No obstante, deben ser adecuadamente valoradas por la potencial morbilidad y mortalidad fetal o neonatal que conllevan algunas de ellas1,2. Una de estas arritmias prenatales es la taquicardia fetal, definida como un ritmo ventricular mayor de 180 latidos por minuto (lpm)1.
Los tipos más frecuentes de taquicardia fetal son la taquicardia paroxística supraventricular (TPSV), el flutter auricular (FA), la taquicardia ventricular (TV), la taquicardia de la unión y la taquicardia auricular multifocal (TAM)3,4. Su evaluación se debe basar en la ecocardiografía, con la que se puede valorar tanto las características del ritmo fetal y la asociación a anomalías estructurales cardiacas como su repercusión hemodinámica5. Además, una valoración adecuada de la taquicardia fetal y de sus consecuencias hemodinámicas permitirá adoptar las medidas terapéuticas apropiadas ya desde el período intrauterino1,6. Hasta el momento, son escasos los trabajos publicados con relación a la evolución en el período prenatal de las taquicardias fetales.
Con este trabajo, nuestro objetivo es valorar las características y evolución de esta afección en el período prenatal, así como exponer sus diferentes opciones terapéuticas y los resultados obtenidos con los diferentes tratamientos.
Material y métodosPlanteamos un estudio observacional retrospectivo en el que fueron revisadas las historias clínicas de todos los fetos a los que se diagnosticó una taquicardia en el período prenatal. Todos los casos incluidos en nuestra revisión habían sido diagnosticados en el Servicio de Obstetricia del Hospital Universitario La Fe de Valencia (centro terciario de referencia) o remitidos a él desde otros centros para su confirmación y seguimiento. El período de estudio fue de 9 años, entre enero de 2002 y diciembre de 2010. No se incluyeron los casos en los que una vez diagnosticada la taquicardia fetal no se realizó en nuestro centro su seguimiento durante el curso de la gestación.
Se consideró para el diagnóstico de taquicardia fetal la presencia de un ritmo cardiaco mantenido por encima de 180lpm. Se estableció una clasificación de esta arritmia basada en la relación de la contracción de aurícula y ventrículo observada mediante ecocardiografía fetal: supraventricular, cuando la conducción auriculoventricular fue 1:1; ventricular, cuando el ritmo del ventrículo era superior al de la aurícula con disociación de la contracción auricular; auricular, cuando el ritmo de la aurícula fue superior al de los ventrículos, siendo el primero irregular y no conducido a los ventrículos en un patrón regular; y FA, cuando el ritmo de la aurícula fue superior al del ventrículo existiendo un bloqueo atrioventricular fijo o variable con una relación auriculoventricular 2:1, 3:1 o 4:13. Para el diagnóstico ecográfico de hidrops fue necesario la acumulación anormal de líquido en al menos 2 compartimentos fetales7.
La valoración ecocardiográfica fetal fue realizada de forma conjunta entre un especialista en Medicina Fetal y Cardiología pediátrica. El seguimiento clínico de las pacientes y los fetos fue llevado a cabo durante la gestación por especialistas en Medicina Fetal pertenecientes al Servicio de Obstetricia de nuestro hospital. La valoración ecocadiográfica fetal fue realizada en todos los casos con un sistema General Electrics Ultrasound System Voluson 730 Expert®. El ritmo cardiaco fetal fue valorado mediante ecocardiografía modo-M. Se recomendaba una valoración ecográfica de todas las pacientes una vez se diagnosticaba la taquicardia. A su vez, se realizó determinación seriada de digoxina plasmática semanalmente a todas las pacientes que tomaban dicho fármaco.
La recogida de datos se realizó a partir de las historias clínicas en formato papel y electrónico, tanto de las madres como de los recién nacidos. Los datos obtenidos fueron incluidos en una base de datos diseñada a tal efecto en el programa Statistical Package for the Social Sciences (SPSS)®. El análisis estadístico de los datos obtenidos fue realizado asimismo mediante la utilización de las aplicaciones estadísticas existentes en dicho programa. Se empleó la media aritmética como medida de tendencia central en todos los casos.
ResultadosDurante el período de estudio fueron diagnosticados en nuestro hospital 23 casos de taquicardia fetal, 14 en fetos varones (60,86%) y 9 en mujeres (39,13%). Todos ellos fueron detectados durante alguna de las valoraciones prenatales rutinarias, bien ecográficas o bien de comprobación de la frecuencia cardiaca fetal por parte de la matrona, siendo posteriormente remitidos a nuestro servicio para su confirmación y seguimiento. La edad media de las pacientes fue de 29,6 años (18-38), siendo la edad gestacional media en el momento del diagnóstico de 30,2 semanas.
Se diagnosticaron 18 casos de taquicardia supraventricular (78,26%), 2 de FA (8,69%), mientras que en 3 no se consiguió determinar el tipo de taquicardia (13,04%). La frecuencia cardíaca fetal (FCF) media en los casos de taquicardia supraventricular fue de 231lpm con un rango entre 180-277lpm, mientras que en el FA fue de 242lpm. Como anomalías cardiacas asociadas, únicamente se diagnosticaron 2 casos de insuficiencia tricuspídea (8,69%), ambos en presencia de taquicardia supraventricular. En cuanto a la existencia de afecciones fetales no cardiacas concomitantes fueron detectados un caso de ectasia piélica bilateral, un caso de riñón multiquístico y 2 casos de hidrocele, todos ellos en fetos que presentaron hidrops en el transcurso de la gestación.
De los 23 fetos estudiados, 6 presentaron hidrops (26,08%), con una FCF media en estos casos de 252lpm, superior a la FCF media del total de casos. Entre los signos ecográficos que presentaron estos fetos se describieron: derrame pleural y pericárdico bilateral, edema pericraneal, edema pulmonar, ascitis y polihidramnios, precisando al menos 2 de ellos para llegar al diagnóstico. El caso más grave fue el de un feto que presentó gran volumen de ascitis, lo que provocó una hipoplasia pulmonar secundaria, precisando el recién nacido intubación e ingreso en la UCI para un mejor control de sus constantes vitales.
En la tabla 1 se presentan los fármacos empleados, la vía de administración y la dosis inicial empleada en cada uno de ellos, la cual se modificó en función de los resultados. La decisión terapéutica inicial en 12 de los 23 casos (52,17%) fue la administración materna de digoxina oral en monoterapia, mientras que inicialmente se asoció este fármaco a amiodarona en uno de los casos (4,34%) y flecainida en 2 de ellos (8,69%). Tan solo una paciente recibió flecainida en monoterapia como primera opción terapéutica (4,34%). Un total de 3 pacientes (13,04%) no recibieron ningún tratamiento en el momento del diagnóstico, adoptando una actitud expectante. En 4 casos (17,39%) se decidió finalizar la gestación mediante parto vaginal o cesárea en el momento del diagnóstico por encontrarse en una edad gestacional avanzada.
Se mantuvo la decisión terapéutica inicial hasta el momento del parto en 8 casos (34,78%) y se realizó una modificación en el tratamiento en los restantes 15 (65,21%). Se asoció a la digoxina inicial flecainida en 7 casos (26,92%) y amiodarona en uno. Se cambió la amiodarona por flecainida en un caso, flecainida por amiodarona en otro y digoxina por flecainida en otro de ellos. Fue tratado con digoxina un caso en el que se había adoptado inicialmente una actitud expectante y asociada en otro en el que el fármaco de primera elección había sido la flecainida. Finalmente a 2 fetos a cuyas madres se había administrado inicialmente digoxina oral se les administró 75 y 150μg de digoxina intramuscular fetal respectivamente por intolerancia materna (náuseas, vómitos) al fármaco. Uno de los casos consiguió revertir la taquicardia tras la administración intramuscular fetal y posterior tratamiento materno oral durante 8 días con una combinación de digoxina y amiodarona. En el segundo caso no se consiguió la reversión, pero sí una mejoría ecográfica de los signos de hidrops.
El tratamiento con digoxina vía oral se inició a dosis de 0,25mg/12h en la mayoría de los casos, aunque existen pautas con dosis mayores, con el objetivo de alcanzar niveles terapéuticos maternos séricos. Inicialmente se controlaron todas las pacientes a intervalos de 24-48h. Una vez alcanzados los niveles óptimos, la determinación se realizó semanal o quincenalmente y la dosis del fármaco fue modificada en función del resultado combinado analítico y ecográfico. En cada control materno se asoció un ECG para descartar extrasístoles.
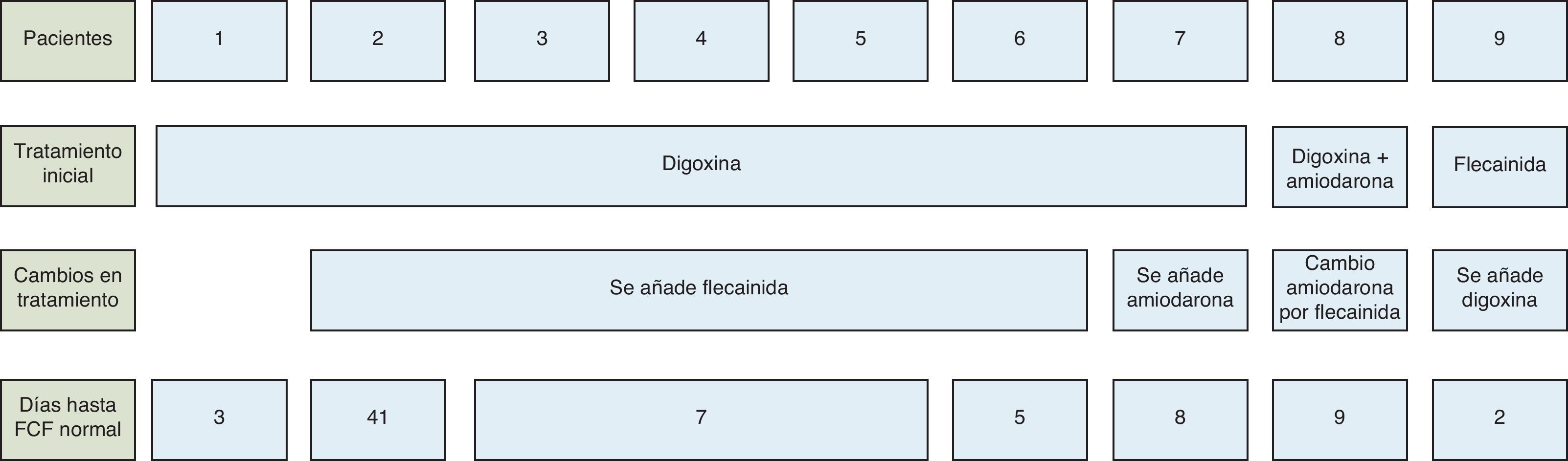
La taquicardia fue revertida intrauterinamente en 9 de los 17 casos tratados farmacológicamente, consiguiendo por tanto una tasa de conversión a ritmo sinusal de un 52,94%. En 5 de ellos se consiguió revertir la taquicardia combinando digoxina 0,25mg/12h con flecainida 100mg/8h. El tiempo trascurrido hasta la reversión fue de 41, 5, 7, 7 y 7 días respectivamente. Una paciente tratada únicamente con digoxina a dosis de 0,25mg/12h presentó reversión de la taquicardia fetal a los 3 días de iniciado el tratamiento. En un caso revirtió la arritmia a los 9 días tras sustituir amiodarona (asociado a digoxina) por flecainida. En otro caso se consiguió revertir la taquicardia a los 2 días de introducir la digoxina en una paciente a la que se administró flecainida como fármaco de primera línea. Finalmente, el ritmo cardiaco fetal se normalizó tras 8 días de iniciado el tratamiento al introducir amiodarona en una paciente que se encontraba en tratamiento con digoxina. En el momento de producirse la reversión intrauterina de la taquicardia fetal, en 7 de los 9 casos (78%) la paciente se encontraba en tratamiento con una combinación de digoxina y flecainida (fig. 1).
Con relación a la forma de finalizar la gestación, 11 pacientes (47,82%) lo hicieron mediante parto vaginal, practicándose cesárea en las 12 restantes (52,13%). De estos últimos, en 7 se realizó por indicación obstétrica independiente de la taquicardia y en 5 por imposibilidad de monitorización de la FCF intraparto (fig. 2). Un total de 16 partos se produjeron en gestaciones a término (69,56%), mientras que, de las restantes, en el momento de su finalización 5 (21,73%) se encontraban entra las semanas 34-37, 1 (4,34%) entre las 32-34 y otro (4,34%) por debajo de la semana 32. De los partos antes de la semana 37 tan solo en un caso se optó finalizar gestación en la semana 36 por taquicardia fetal en una gestante que no toleraba la medicación oral y en 2 casos en los que el feto presentaba hidrops una vez alcanzada la semana 35. En el resto de partos prematuros no influyó el diagnóstico de la taquicardia. Todos los recién nacidos fueron ingresados en la sala de neonatos para realizar un mejor control perinatal y continuar el estudio de la taquicardia. Ocho recién nacidos (34,78%) precisaron reanimación con aspiración y oxígeno mediante mascarilla facial para conseguir una adecuada recuperación neonatal. Un neonato diagnosticado intrauterinamente de hipoplasia pulmonar precisó de intubación orotraqueal e ingreso prolongado en la unidad de cuidados intensivos. El resto recibieron reanimación superficial, todos ellos con un índice de Apgar de 10 a los 5min y fueron ingresados en la unidad de neonatología para filiar la taquicardia.
En cuanto a los 6 casos de hidrops, la edad gestacional media en la que se diagnosticó la taquicardia fue de 29 semanas y 5 días (20-39), encontrándose el feto hidrópico en el momento del diagnóstico de la arritmia en 5 casos. En el otro feto se diagnosticó la taquicardia en la semana 20, con evolución ecográfica a hidrops 5 semanas después. Cinco de estos fetos presentaban taquicardia supraventricular, mientras que en uno no se consiguió determinar de qué tipo se trataba. En una de las pacientes, gestante de 39 semanas, se decidió finalizar el embarazo en el momento del diagnóstico mediante cesárea por imposibilidad de monitorización de la FCF. Las otras 5 pacientes llevaron tratamiento combinado, de digoxina con flecainida en 3 casos y de digoxina con amiodarona en otros 2. En estas pacientes, la edad gestacional media del parto fue de 35 semanas y 3 días, mediante cesárea en 4 casos (66,6%) y vía vaginal en los 2 restantes (33,3%). Todos los recién nacidos presentaron puntuaciones en el índice de Apgar superiores a 7 a los 5min, excepto un caso que precisó intubación e ingreso en UCI neonatal. El resto ingresaron en la sala de neonatos para confirmar el diagnóstico, filiar y controlar la taquicardia.
DiscusiónLas taquicardias fetales suponen aproximadamente el 10% de todas las arritmias fetales. La mayoría de las taquiarritmias del feto son taquicardias por reentrada aurículo-ventricular, generalmente por vía accesoria. Un corazón fetal con taquicardia presenta riesgo de desarrollar insuficiencia cardíaca, hidropesía y finalmente la muerte fetal o morbilidad neurológica importante1–3,8.
La ecocardiografía continúa siendo la principal herramienta diagnóstica para la valoración de las taquicardias fetales. El modo-M es una modalidad de ecocardiografía convencional que permite el registro simultáneo de las contracciones auriculares y ventriculares con una visión de las 4 cámaras cardiacas, lo que es de gran utilidad para la valoración de la relación auriculoventricular y la diferenciación entre TPSV con conducción 1:1, FA y TV1,3.
Menos del 10% de los casos de taquicardias diagnosticadas durante el período prenatal en el feto presentan repercusión clínica en este. Estos casos suelen darse en aquellas situaciones en las que la taquicardia se mantiene en el tiempo, de forma que puede producirse una disfunción miocárdica en el feto que origine una insuficiencia cardiaca congestiva y secundariamente hidrops no-inmune, polihidramnios y edema placentario, con posible resultado final de muerte fetal8,9. Un adecuado manejo de esta situación puede permitir que la mortalidad fetal sea menor del 10%10.
La mayoría de los casos de taquicardia fetal son diagnosticados durante el tercer trimestre de embarazo, correspondiendo a TPSV y FA, que suelen ser tratadas con éxito vía transplacentaria mediante la administración materna de fármacos antiarrítmicos orales. No obstante, a pesar de sus riesgos obstétricos, en algunas ocasiones se ha optado por su administración parenteral directa al feto, siendo su principal indicación aquellos casos diagnosticados de taquicardia fetal refractaria al tratamiento transplancentario en fetos hidrópicos11,12.
Los resultados de nuestra revisión se corresponden con los señalados en la bibliografía, al mostrar una edad gestacional media al diagnóstico de 30 semanas y un porcentaje del 78,26% de TPSV. La pauta de actuación en nuestro servicio, como queda reflejado en este trabajo, se basa en la evidencia actual, que considera la digoxina como el fármaco de primera elección, y la flecainida, la amiodarona y el sotalol como las alternativas terapéuticas cuando aquella no consigue la conversión a ritmo sinusal, bien en monoterapia o en asociación3.
La elección del fármaco inicial debe depender del tipo de taquicardia fetal, de su biodisponibilidad y farmacocinética, de la experiencia con su uso y de las posibles afecciones maternas concomitantes. Por este motivo, resulta importante intentar identificar con precisión el mecanismo que subyace a la arritmia, además de llevar a cabo previamente una valoración clínica materna complementada con realización de ECG y obtención de niveles de electrolitos séricos1,13.
El tratamiento intrauterino puede no ser siempre efectivo por una baja transferencia placentaria del fármaco o por una respuesta inadecuada del miocardio fetal14. Además, en determinadas circunstancias clínicas se modifica la farmacocinética de estos medicamentos. Así, en presencia de hidrops fetal el paso transplacentario de digoxina está disminuido, siendo mayor en este caso el del sotalol, por lo que para algunos autores la digoxina no se consideraría el antiarrítmico de primera elección en el tratamiento de la taquicardia fetal asociada a hidrops15,16. En este sentido, son diversos los estudios que han señalado un incremento en el riesgo de daño neurológico en casos de taquicardias fetales complicadas con hidrops. Esto es probablemente el resultado de un compromiso hemodinámico que predispone a fetos con una alteración severa del ritmo a isquemia cerebral durante períodos de hipotensión moderada, y a hemorragia intracraneal durante períodos de hipertensión moderada. La terapia antiarrítmica, por tanto, no debería ser retrasada en fetos hidrópicos dada la posibilidad de pobres resultados neurológicos1,14,15.
De los 23 casos de taquicardia fetal diagnosticados en nuestro centro en el período de estudio, 17 fueron tratados intrauterinamente (73,91%), obteniéndose una reversión de la taquicardia fetal con la asociación de digoxina y flecainida en 7 casos, únicamente con digoxina en un caso y con digoxina asociada a amiodarona en otro de ellos. Únicamente 2 casos (7,69%) fueron tratados con 75μg de digoxina intramuscular fetal, debido a una mala tolerancia de la digoxina oral por parte de la paciente.
Con estos resultados, en nuestra opinión, el tratamiento combinado de digoxina y flecainida es el que obtendría mejores resultados y un control más adecuado de la taquicardia fetal, debiendo ser el de elección inicial, o al menos el de segunda línea, en aquellos casos en los que la digoxina por sí sola no consiga la normalización del ritmo cardiaco fetal tras un tiempo razonable y una vez alcanzados niveles séricos maternos dentro del rango terapéutico. El manejo que realizamos de los fetos con diagnóstico ecográfico de hidrops fue similar al del resto de los casos, sin que se optara por la actitud expectante en ninguno de ellos, tal como se recomienda en toda la bibliografía revisada14–16. Se optó por tratar a 5 de los 6 fetos hidrópicos con digoxina, en asociación o no con otro fármaco, dada la experiencia que se tiene con este principio activo, obteniéndose parecidos resultados en comparación con fetos sin esta complicación.
En las taquicardias fetales puede considerarse una actitud expectante en aquellos fetos en los que se observe taquicardia intermitente con arritmia presente durante menos del 50% del tiempo de exploración y sin signos de afectación hemodinámica. No obstante, en estos casos es necesario un seguimiento cardiotocográfico y ecográfico estrechos por si fuera necesario el comienzo del tratamiento o la finalización de la gestación en caso de un empeoramiento de las condiciones fetales1. En nuestro caso, se adoptó una actitud expectante en un total de 5 pacientes que cumplían las condiciones señaladas para ello, manteniéndose estables todos los fetos durante la gestación, precisando un único caso el tratamiento posterior con digoxina por aumento del período de tiempo en el que se encontraba presente la taquicardia.
Se ha descrito como el tratamiento farmacológico administrado a los neonatos que presentan persistencia de la arritmia tras el nacimiento es de igual modo muy efectivo. De esta forma, si el diagnóstico de la taquicardia fetal se realiza en una edad gestacional avanzada podría estar indicada la finalización del embarazo para iniciar la terapia posnatalmente1,15. En nuestro servicio, con este propósito fue finalizada la gestación en el momento del diagnóstico en 4 casos (15,3%), todos ellos con una edad gestacional mayor de 37 semanas. Factores como el mecanismo de la taquicardia, su persistencia y clínica asociada, la edad gestacional y la presencia de afección cardiaca congénita deben ser valorados a la hora de decidir qué casos de taquicardia fetal son tratados intrauterinamente o en el período posnatal3,10. La mayor parte de las taquicardias diagnosticadas en el período prenatal que persisten tras el nacimiento se resuelven durante el primer año de vida. Pero existen algunas que pueden precisar de tratamiento prolongado, por lo que cualquier caso de taquicardia diagnosticada/tratada intraútero debe ingresar en la UCI neonatal para hacer el seguimiento y monitorización cardíaca que filie el tipo de arritimia y cual debe ser su tratamiento y seguimiento más adecuado. Esto podría indicar que la maduración electrofisiológica del corazón conllevaría una resolución del sustrato taquicárdico en estos fetos, y que el pronóstico a largo plazo de las taquicardias fetales sería incluso más favorable que el de las presentadas inicialmente después del nacimiento1,17.
Con relación a la existencia de anomalías estructurales cardiacas asociadas, estas aparecen ocasionalmente en algunas arritmias, siendo algo más frecuentes en casos de flutter. La comunicación interventricular y la anomalía de Ebstein, son las más relacionadas10. En nuestro estudio solo se observó en 2 casos la presencia de insuficiencia tricuspídea fetal, aunque no consideramos que esta pudiera relacionarse con el inicio de la taquicardia, sino más bien con una consecuencia de la misma.
Respecto a la vía de finalización de la gestación, no se ha señalado hasta el momento que en estas pacientes pueda existir algún problema para intentar un parto vaginal, salvo en aquellos casos en los que el feto presente un hidrops severo con importante aumento del perímetro cefálico o abdominal, en los cuales estaría indicada la realización de una cesárea7,14. En nuestras pacientes, salvo en los 4 casos en los que la taquicardia fue diagnosticada en fetos a término, el momento de finalizar la gestación no estuvo determinado por la existencia de arritmia cuando esta era diagnosticada antes de la semana 37. Sin embargo, sí que observamos que la vía de parto se encontró en muchos casos condicionada por la existencia de la taquicardia en el momento del inicio del parto, con un elevado porcentaje de cesáreas indicadas por la imposibilidad de poder realizar una correcta monitorización fetal intraparto.
Como conclusión, la taquicardia fetal es una afección poco frecuente de la que se ha descrito una alta morbilidad fetal si no se realiza un diagnóstico y seguimiento adecuados que permitan la administración del tratamiento farmacológico correcto. Para su diagnóstico se requiere la realización de una ecocardiografía en modo-M por un ecografista especializado. Además, se precisa un control cada 7 o 15 días, ecográfico en todos los casos, y analítico en las gestantes con digoxina como tratamiento médico continuado. En los casos en los que su diagnóstico se realice en gestaciones a término podría estar indicada la finalización de esta para llevar a cabo un seguimiento y tratamiento del neonato más adecuados y sencillos. En los casos en los que el diagnóstico se produzca en fetos pretérmino, el tratamiento farmacológico de elección es la administración materna de digoxina oral, bien en monoterapia o asociada a otros fármacos como la flecainida o la amiodarona, al haber demostrado unas tasas superiores al 50% de reversión a ritmo sinusal con buena tolerancia tanto materna como fetal. En nuestra experiencia la combinación de digoxina con flecainida es la que mayores tasas de reversión a ritmo sinusal proporciona.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.