Los niños y adolescentes con alteraciones médicas plantean problemas específicos respecto a su participación en actividades atléticas. El pediatra puede desempeñar un papel importante en la determinación de si un niño con una alteración de salud debiera participar en determinados deportes valorando el estado de salud del niño, sugiriendo el equipamiento adecuado o modificaciones del deporte para disminuir el riesgo de lesión, formar al atleta y a sus padres o tutores y explicar los riesgos de lesión en lo relativo a la alteración del niño. Este informe actualiza una pauta previa y ofrece información para los pediatras sobre la participación en deportes para los niños y los adolescentes con alteraciones médicas.
En 2001, la American Academy of Pediatrics publicó un análisis de las alteraciones médicas que afectan a la participación en los deportes1. Este informe actualizado sustituye a la pauta de 2001 y realiza adiciones y cambios para aumentar la exactitud y la integridad de la información.
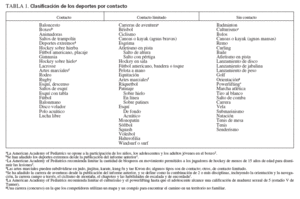
Los profesionales de la atención sanitaria deben determinar si un niño con una alteración de la salud debiera participar en un deporte concreto. Una forma de determinarlo es estimando el riesgo relativo de una lesión aguda del atleta al dividir la participación deportiva en deportes de contacto, contacto limitado y sin contacto (tabla 1). Esta clasificación puede subdividir a los deportes en de colisión y de contacto; aunque puede no existir un límite claro entre los dos tipos, el deporte de colisión implica mayor riesgo de lesión. En los deportes de “colisión” (como el boxeo, el hockey sobre hielo, el fútbol americano, el lacrosse y el rodeo), los atletas golpean o chocan a propósito con gran fuerza entre sí o con objetos inanimados, incluyendo el suelo. En los deportes de “contacto” (como el baloncesto y el fútbol), los atletas entran habitualmente en contacto entre sí o con objetos inanimados, pero por lo general con menos fuerza que en los deportes de colisión. En los deportes de “contacto limitado” (como sóftbol y squash), el contacto con los demás atletas o con objetos inanimados es poco frecuente o inadvertido. Sin embargo, algunos deportes de contacto limitado (como el monopatín) pueden ser tan peligrosos como los de colisión o los de contacto. Incluso en los deportes sin contacto, en los que el contacto es raro e inesperado (halterofilia), se pueden producir lesiones graves.
TABLA 1. Clasificación de los deportes por contacto
Las lesiones por abuso no están relacionadas con el contacto o la colisión, sino con el microtraumatismo reiterado, las lesiones por abuso no suelen ser agudas. Por estas razones, la clasificación de los deportes de la tabla 1 refleja los riesgos relativos de la lesión. Sin embargo, la clasificación da una idea de la probabilidad comparativa de que la participación en distintos deportes resultará en lesiones traumáticas agudas de los golpes al organismo.
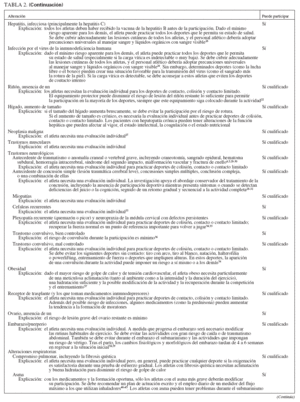
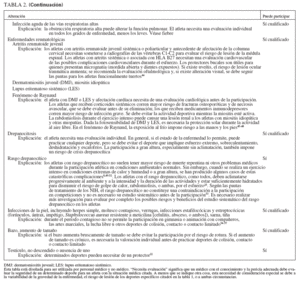
En la mayoría de las alteraciones crónicas de la salud, la evidencia actual apoya y alienta la participación de los niños y los adolescentes en la mayor parte de las actividades atléticas. Sin embargo, las alteraciones médicas enumeradas en la tabla 2 han sido evaluadas para determinar si la participación crearía un mayor riesgo de lesión o afectaría negativamente a la alteración médica del niño. Estas pautas pueden ser útiles cuando el médico examina a un atleta con uno de los problemas citados. Las decisiones acerca de la participación en los deportes suelen ser complejas, y la utilidad de la tabla 2 está limitada por la frecuencia con la que recomienda la valoración individual al aparecer un “sí cualificado” o un “no cualificado”.
TABLA 2. Alteraciones médicas y participación en deportes
TABLA 2. Alteraciones médicas y participación en deportes (Continuación)
TABLA 2. Alteraciones médicas y participación en deportes (Continuación)
TABLA 2. Alteraciones médicas y participación en deportes (Continuación)
El juicio clínico del médico es esencial para aplicar estas recomendaciones a un paciente específico. Este juicio está favorecido por la consideración de la información publicada disponible sobre los riesgos de la participación, el riesgo de contraer una enfermedad como consecuencia de la participación en el deporte, así como la gravedad de esta enfermedad. Otras variables a considerar son: 1) el consejo de expertos; 2) el actual estado de salud del atleta; 3) el deporte en el que participa el atleta; 4) la posición en el juego; 5) el grado de competición; 6) la madurez del competidor; 7) el tamaño relativo del atleta (en los deportes de colisión/contacto); 8) la disponibilidad de un equipamiento protector eficaz aceptable para el atleta y el organismo rector del deporte; 9) la disponibilidad y la eficacia del tratamiento; 10) si se ha completado el tratamiento (como la rehabilitación de una lesión); 11) si el deporte puede ser modificado para permitir una participación más segura; 12) la capacidad de los padres o tutores y del entrenador del atleta de comprender y aceptar los riesgos que implica la participación.
También se debe tener en cuenta los posibles riesgos de las actividades de entrenamiento asociadas que pueden conducir a una sobrecarga repetitiva, excesiva, o de ambos tipos.
Por desgracia, los datos adecuados de los riesgos de un deporte en concreto para los atletas con problemas médicos suelen ser limitados o faltar, y la estimación del riesgo se convierte en parte necesaria del proceso de toma de decisiones. Si los médicos de atención primaria tienen dudas o están incómodos con la evaluación, el proceso de toma de decisiones, o con ambas situaciones, deben pedir el consejo de un especialista en medicina deportiva o de un especialista en el área de preocupación médica específica. Si el médico cree que es necesario restringir el deporte en un paciente concreto, debe asesorar al atleta y la familia sobre actividades alternativas seguras.
Se recomienda vivamente a los médicos que toman decisiones acerca de la participación deportiva de los atletas con enfermedad cardiovascular (tabla 2) que consideren la consulta con cardiólogo y revisen cuidadosamente las recomendaciones de la 36.a Bethesda Conference12. Las complejidades y los matices de la enfermedad cardiovascular dificultan el ofrecimiento de información importante detallada en una sola tabla.
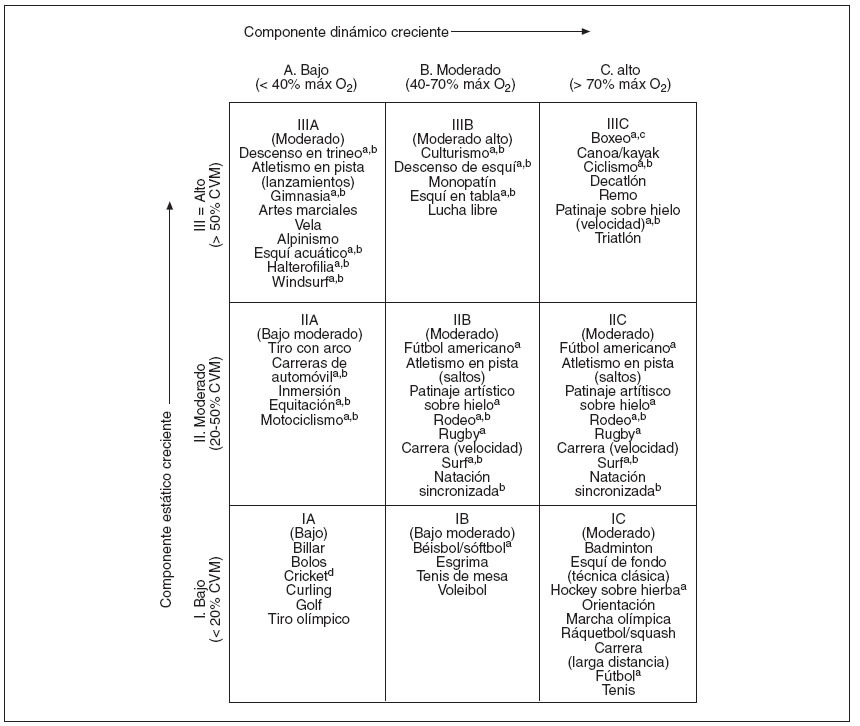
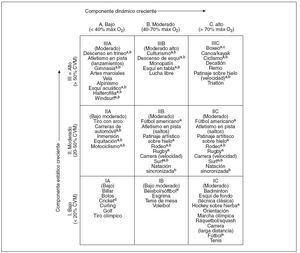
La patología cardíaca subyacente del atleta y la tensión que impone el deporte sobre esta patología son los dos factores principales de determinar el riesgo de participar en este deporte. Un deporte extenuante puede causar demandas dinámicas (de volumen) y estáticas (de presión) sobre el sistema cardiovascular. Estas demandas varían no sólo con las actividades del deporte, sino también con factores como las actividades de entrenamiento asociadas y el ambiente, así como el grado de excitación emocional y de forma física de los competidores. La figura 1 enumera los deportes por sus demandas dinámicas y estáticas, clasificadas por los expertos cardiopulmonares de la 36.a conferencia de Bethesda12.
Fig. 1. Clasificación de los deportes según las demandas cardiovasculares12 (basado en los componentes estático y dinámico combinados). Esta clasificación se basa en los componentes estático y dinámico máximo alcanzados durante la competición. Sin embargo, se debe indicar que los mayores valores pueden alcanzarse durante el entrenamiento. El creciente componente dinámico se define en términos del porcentaje estimado de captación máxima de oxígeno (Max O2) alcanzado y provoca un gasto cardíaco creciente. El componente estático creciente está relacionado con el porcentaje estimado de la contracción voluntaria máxima (CVM) alcanzada y provoca una carga creciente de tensión arterial. El cuadro IA muestra las mínimas demandas cardiovasculares totales (gasto cardíaco y tensión arterial), y el cuadro IIIC, las máximas. Los cuadros IIA y IB muestran las actividades con demandas cardiovasculares totales bajas-moderadas, los cuadros IIIA, IIB y CI, las actividades con demandas cardiovasculares totales moderadas, y los cuadros IIIB y IIC, las demandas cardiovasculares totales altas-moderadas. Estas categorías progresan en diagonal a través de la tabla, desde la esquina inferior izquierda a la superior derecha. aPeligro de la colisión corporal. bAumento del riesgo si se produce síncope. cLa American Academy of Pediatrics no recomienda la participación2. dLa American Academy of Pediatrics clasifica el cricket en el cuadro IB58 (estático bajo, dinámico moderado). (Reproducido con permiso de Mitchell JH, Haskell W, Snell P, Van Camp SP. 36th Bethesda Conference. Task force 8: classification of sports. J Am Coll Cardiol. 2005;45(8):1364-7).
Se dispone de las nuevas recomendaciones sobre la participación en deportes de atletas con hipertensión10,12 (tabla 2). Las últimas tablas de tensión arterial ofrecen los percentiles 50, 90, 95 y 99 según la edad, el sexo y el percentil de talla10. La lectura de la tensión arterial debe ser al menos 5 mm Hg mayor que el percentil 99 antes de estar indicada una exclusión de los deportes10. Para las lecturas superiores al percentil 90 se prefiere la monitorización periódica de los valores elevados de la tensión arterial en reposo (antes del ejercicio). Para las lecturas de la tensión arterial sostenidamente superiores al percentil 95 se aplica una evaluación más completa10,12.
En las decisiones legales anteriores se permitió a los atletas participar en los deportes pese a conocer los riesgos médicos y en contra del consejo médico, por lo general en casos de falta o no funcionamiento de un órgano par. Sin embargo, en los últimos años, los juzgados han sido reacios a permitir a los atletas la participación en competiciones deportivas en contra de la recomendación del médico del equipo. Cuando la familia de un atleta trata de desoír esta prohibición médica a la participación, el médico debería pedir a los padres o tutores que firmen una declaración de consentimiento informado que indique que han sido avisados de los posibles peligros de la participación y que los comprenden. El médico también debe documentar, con la firma del atleta, que el niño o adolescente también comprende los riesgos de la participación. Para garantizar que los padres o tutores comprenden realmente los riesgos y los peligros de la participación en contra del consejo médico, se recomienda que sean estos adultos quienes redacten y firmen el consentimiento59-62.
Care of the young athlete, editado por la American Academy of Orthopaedic Surgeons y la American Academy of Pediatrics63, y Preparticipation physical evaluation (3.a ed.), editado por la American Academy of Family Physicians, la American Academy of Pediatrics, el American College of Sports Medicine, la American Medical Society for Sports Medicine, la American Orthopaedic Society for Sports Medicine y la American Osteopathic Society of Sports Medicine7, ofrecen información adicional acerca de los efectos de los problemas médicos sobre el riesgo de lesión durante la participación deportiva. Además, otros informes de pauta de la AAP incluyen material relevante64-67.
COUNCIL ON SPORTS MEDICINE AND FITNESS, EXECUTIVE COMMITTEE, 2006-2007Eric W. Small, MD, Presidente Teri M. McCambridge, MD, Presidente Holly Benjamin, MD David T. Bernhardt, MD Joel S. Brenner, MD, MPH Charles Cappetta, MD Joseph A. Congeni, MD Andrew J. Gregory, MD Bernard A. Griesemer, MD Frederick E. Reed, MD Stephen G. Rice, MD, PhD, MPH
MIEMBROS ANTERIORESJorge E. Gomez, MD Douglas B. Gregory, MD Paul R. Stricker, MD
COORDINADORESClaire Marie Ann LeBlanc, MD, Canadian Paediatric Society James Raynor, MS, ATC, National Athletic Trainers Association
CONSULTORMichael F. Bergeron, PhD
PERSONALAnjie Emanuel, MPH Jeanne Lindros, MPH
Todas las declaraciones apoyadas por la American Academy of Pediatrics expiran automáticamente 5 años después de su publicación a menos que sean confirmadas, revisadas o retiradas antes o en este momento.
Las recomendaciones de este informe no indican un curso exclusivo del tratamiento o del procedimiento a seguir. Teniendo en cuenta las circunstancias individuales pueden estar indicadas las variaciones.