Prevención, detección y tratamiento
Las excesivas horas de exposición al sol, la predilección por la vida al aire libre, el poco temor a la radiación ultravioleta y la asociación del bronceado a la salud y la belleza han hecho que la incidencia del melanoma en España, como en el resto del mundo, se haya triplicado en las últimas décadas. Se debe recordar que el daño causado por el sol es acumulativo y que se puede prevenir fácilmente mediante una normas básicas que se deben cumplir durante toda la vida cuando la persona permanezca al aire libre.
La piel es la barrera que cubre el cuerpo y presenta la función de protección frente a las lesiones, las infecciones, la pérdida excesiva de sudoración y la radiación ultravioleta. Presenta tres capas: epidermis, dermis e hipodermis.
La capa superior es la epidermis. Es muy delgada, su espesor promedio es de sólo 0,2 mm y presenta tres capas: una capa superior, una intermedia y una inferior compuesta de células basales. La epidermis está compuesta por queratinocitos y melanocitos. Las células basales se dividen para formar queratinocitos o células escamosas.
Los queratinocitos son las células principales de la epidermis. Éstas forman una importante proteína llamada queratina, que refuerza la capacidad de la piel para proteger el resto del cuerpo.
Los melanocitos producen el pigmento protector marrón denominado melanina que provoca que la piel se oscurezca o broncee, ya que se genera para proteger las capas más profundas de la piel contra los efectos nocivos del sol.
La epidermis está separada de las capas más profundas de la piel por la membrana basal. Esta membrana constituye una estructura importante, porque cuando un cáncer alcanza un grado avanzado, generalmente se desarrolla a través de esta barrera.
El término melanoma procede del griego y corresponde a melas «negro» y oma «tumor». Por tanto, se trata de un tumor cutáneo oscuro debido a la pigmentación de la melanina.
El melanoma es un tipo de cáncer originado por los melanocitos de la piel, que se dividen de forma regular con el fin de reemplazar a las células ya envejecidas o muertas, y mantener así la integridad y el correcto funcionamiento de los distintos órganos. Es decir, normalmente las células crecen, se dividen y mueren, pero desafortunadamente, en ocasiones, algunas células pueden mutar. De este modo, cambian, comienzan a crecer y a dividirse más rápidamente que las células normales. En lugar de morir, estas células anormales se agrupan en conjunto formando tumores. Si estas células, además de crecer sin control, adquieren la facultad de invadir tejidos y órganos de alrededor (infiltración), y de trasladarse y proliferar en otras partes del organismo (metástasis), entonces realizan el proceso que se denomina tumor maligno, que es a lo que llamamos cáncer.
Se habla de melanoma cuando las células tumorales, con capacidad de invadir los tejidos sanos de alrededor y de alcanzar órganos alejados e implantarse en ellos, se originan a partir de melanocitos.
La mayoría de los melanomas se originan en la piel, por ejemplo en el tronco o en las extremidades, y se denomina melanoma cutáneo. El lugar más común en los varones es el torso, mientras que, en las mujeres, las piernas es la parte más afectada. Sin embargo, en ocasiones el melanoma se puede originar en otras superficies del cuerpo, como la mucosa de la boca, del recto o de la vagina, o la capa coroides del ojo.
Factores de riesgo
Exposición excesiva a la radiación ultravioleta
La causa principal del melanoma es la radiación ultravioleta, fundamentalmente por exposición inadecuada al sol o a otras fuentes artificiales, como las lámparas bronceadoras de ultravioletas.
Se ha observado que el melanoma aparece en las zonas del cuerpo expuestas al sol, y que hay un número mayor de melanomas en latitudes más cercanas al ecuador.
Como ejemplo, tres quemaduras de sol o más con ampollas antes de los 20 años predispone a esta enfermedad.
Las personas que se exponen de modo continuo a la luz de las lámparas de cabinas autobronceadoras tienen un riesgo más elevado de contraer cáncer de piel.
Edad
Los riesgos de desarrollar melanoma aumentan con la edad, aunque frecuentemente afecta a jóvenes. Es más frecuente en adultos, entre los 30 y los 60 años, con una media de 50 años.
El melanoma es la causa número uno de muerte por cáncer en mujeres entre los 25 y los 30 años de edad.
Género
Su incidencia es similar en varones y mujeres. Sin embargo, la localización suele ser diferente: en las mujeres jóvenes predomina en las extremidades inferiores y en los varones más mayores, en tronco, cuello y hombros.
Características personales predisponentes
El color de la piel es un factor determinante para determinar el riesgo de melanoma. Por ejemplo, el riesgo de aparición de melanoma es 20 veces más elevado en personas de raza blanca que en las de raza negra.
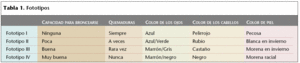
En la raza blanca, el nivel de riesgo de desarrollar un melanoma varía en función del fototipo, que en cada persona depende de la capacidad para broncearse, del color de la piel, cabellos y de los ojos (tabla 1).
Por ejemplo, las personas con piel blanca, pecas y el pelo de color claro u ojos azules tienen un riesgo mayor de contraer melanoma.
También influyen los antecedentes familiares. Alrededor del 10% de las personas que tienen melanoma tienen un familiar cercano (madre, padre, hermano, hermana o hijo) que presenta la enfermedad.
En ocasiones puede deberse al estilo de vida de la familia, por abuso de exposición al sol. En otros casos puede deberse a una mutación genética.
Las personas que presentan la enfermedad denominada Xeroderma pigmentosum tienen un defecto genético que consiste en que sus células son incapaces de reparar los daños ocasionados por la radiación ultravioleta. Para ellos, el riesgo de melanoma en edades tempranas de la vida es de 2.000 veces mayor respecto a la población general.
Algunos tipos de lunares (tumores benignos) aumentan la probabilidad de que una persona contraiga melanoma. Las personas que tienen muchos lunares, y las que tienen algunos lunares grandes, tienen un riesgo mayor de contraer melanoma. En estos casos, es obligatorio realizar revisiones periódicas y extirpar todas las lesiones sospechosas.
Las personas que han recibido tratamiento con medicamentos que inhiben el sistema inmunológico, como los pacientes que han recibido trasplantes, tienen un riesgo mayor de contraer melanoma.
Detección
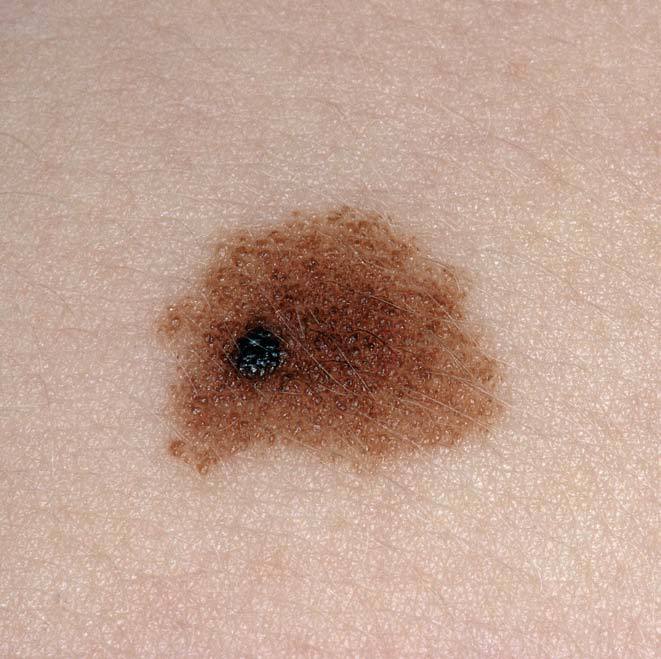
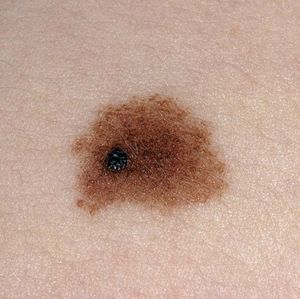
Aunque el melanoma puede aparecer en cualquier parte de la piel, el 80-90% de los casos aparece sobre manchas existentes o lunares nuevos, lo que se conoce como «nevus», y que pueden tener un aspecto distinto a los habituales.
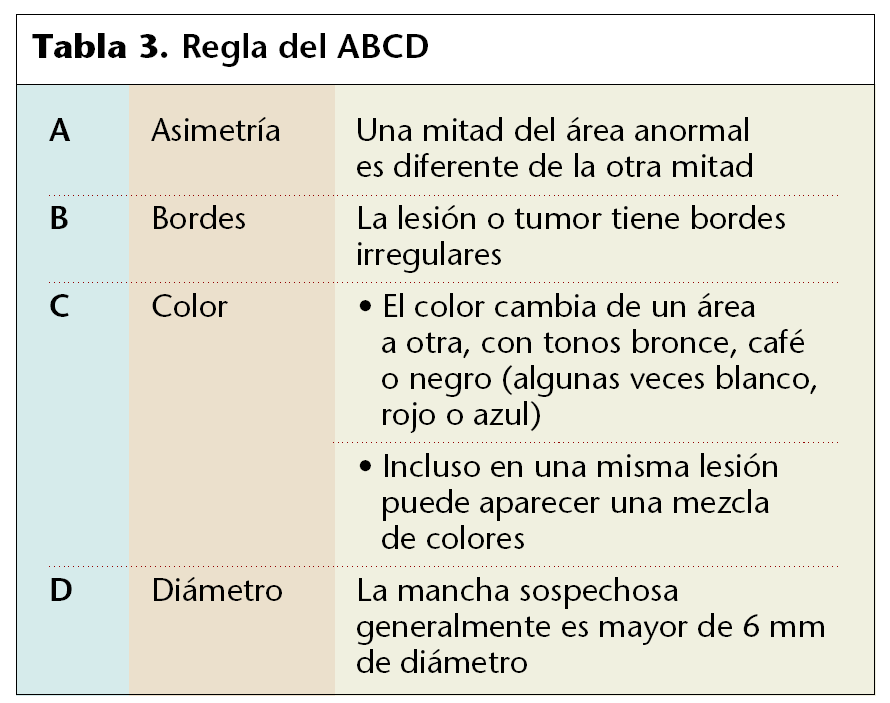
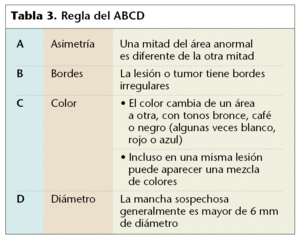
Para saber cuándo la apariencia es sospechosa, debemos recordar la regla denominada del ABCD y acudir a un especialista.
Tras un examen cuidadoso de la piel y las mucosas, el dermatólogo deberá realizar una biopsia. Consiste en tomar una muestra del lunar sospechoso. Es preferible una biopsia que extirpe la lesión por completo. Un patólogo lo analizará en el microscopio para determinar si hay células cancerosas. Es posible que se deban realizar otras pruebas (análisis de sangre, tomografía computarizada, resonancia magnética o gammagrafía ósea) para comprobar que el melanoma no se ha diseminado a otros lugares del organismo (metástasis).
Fases o estadios del melanoma
La clasificación por fases o estadios permite descubrir la extensión del cáncer. Es muy importante, ya que el tratamiento y la expectativa para la recuperación del paciente dependen de la etapa en la que se encuentre el cáncer.
El melanoma tiene los estadios siguientes:
* Estadio 0. Las células anormales se encuentran en la capa externa de la piel sin invadir los tejidos más profundos.
* Estadio I. El cáncer se encuentra en la epidermis o en el inicio de la dermis. No hay afectación de los ganglios linfáticos. El grosor del tumor es menor de 1-2 mm.
* Estadio II. El cáncer afecta a la dermis, pero no más allá de ésta ni a los ganglios linfáticos. El grosor es de 2-4 mm.
* Estadio III. Se caracteriza por cualquiera de las situaciones siguientes: el tumor es mayor de 4 mm de espesor, el tumor afecta a los tejidos situados por debajo de la piel, presencia de tumores satélites acreedor de la lesión principal y afectación de los ganglios linfáticos cerca de la lesión principal.
* Estadio IV. El tumor afecta a los ganglios linfáticos alejados del tumor original o a órganos.
Pronóstico
El pronóstico del melanoma depende del estadio del cáncer y, a su vez, éste depende del espesor y de la afectación de los ganglios linfáticos. Por lo general, son de mejor pronóstico los melanomas con muy poco grosor, muy superficiales, que no invaden los tejidos profundos de la piel, ni tampoco los ganglios linfáticos u otros órganos del cuerpo.
Por regla general, las mujeres jóvenes (de menos de 50 años) que presentan melanoma en las extremidades (sin incluir las manos o los pies), generalmente tienen un pronóstico mejor.
Los lugares que se asocian con un pronóstico más desfavorable son el cuero cabelludo, las manos y los pies.
Son indicadores de peor pronóstico la existencia de hemorragia o ulceración en el tumor o la presencia de lesiones satélite.
Índice ultravioleta
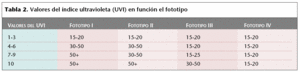
El fotoprotector debe tener un factor mínimo de 15 o superior, ser resistente al agua y proteger de los rayos ultravioleta (UV) A y UVB. Se puede consultar el índice ultravioleta (UVI), que indica los índices de radiación UV atmosféricos que se espera que lleguen a la Tierra al mediodía y afecten a la piel. Su conocimiento permite prevenir la sobreexposición solar, y utilizar el factor de protección adecuado al UVI y al fototipo de la persona. Sus valores están comprendidos entre el uno (indica el riesgo mínimo de sobreexposición) y el 10 o más (el máximo) (tabla 2).
CONSEJOS DESDE LA FARMACIA
La importancia de la prevención
El melanoma puede prevenirse mediante la exposición limitada a la luz ultravioleta (UV) y el control periódico de los lunares. La radiación solar es el principal factor de riesgo para desarrollar un cáncer cutáneo, por delante de la historia familiar y del fototipo de piel. El melanoma se relaciona directamente con el número de quemaduras solares que se han producido durante la infancia.
Aunque el daño ocasionado por la radiación en la piel no se aprecia de forma inmediata, hay que ser consciente de que el 80% de la exposición solar que se recibe durante la vida de una persona se produce en los primeros 18 años de vida y que sus efectos se acumulan, ya que la piel tiene memoria solar. Por ello, es necesario recordar unas recomendaciones sencillas a seguir:
• Evitar la exposición al sol durante las horas centrales del día (entre las 12 y las 16 h), cuando la luz UV es más intensa.
• Utilizar barreras físicas para que la luz solar no llegue a la piel: sombrillas, sombreros de ala ancha (para proteger también el cuello y las orejas), camisetas (preferiblemente tupidas y de manga larga), etc.
• Aplicar sobre la piel fotoprotectores solares con filtros de protección UVA y UVB adecuados al fototipo (tipo de piel) de cada persona (véase cuadro de información adjunto).
• Se recomienda aplicar el fotoprotector abundantemente, 30 min antes de la exposición solar, y reaplicar cada 2 h, después de sudar y nadar.
• Cuando se esté al aire libre se debe tratar de pasar el mayor tiempo posible en áreas a la sombra.
• Aplicar el fotoprotector solar también los días nublados, ya que las nubes no bloquean las radiaciones UV.
• En el caso de los niños, los filtros deben ser físicos de protección alta (más de 30). Es preferible que no sean superiores a 50, porque éste índice obliga a incorporar muchas más sustancias químicas que no son convenientes para la piel de los niños. Además, el beneficio que se obtiene es muy bajo en comparación con los riesgos que pueden desarrollar, como la aparición de las alergias. Hasta que el niño cumpla los 3 años deben extremarse las precauciones, ya que las defensas naturales de la piel del niño contra el daño provocado por el sol no están desarrolladas. Como norma básica, los niños de 6 meses o más deberían usar protector solar todos los días independientemente de su fototipo. En el caso de las pieles más oscuras, no se protegen frente al eritema, pero sí frente a los rayos UVA y la producción de radicales libres.
• No usar lámparas de luz UVA en cabinas para el bronceado.
• Examen periódico de los lunares. Algunos lunares pueden convertirse en melanoma. Deberá examinarse toda la superficie de la piel, incluidas palmas, piel debajo de las uñas, plantas, espalda. En caso de cualquier cambio en la piel se debe consultar a un dermatólogo.
• La regla del ABCD puede ayudar a la persona a recordar las características que pueden ser síntomas de un melanoma (tabla 3).
Tratamiento del melanoma
La cirugía es el tratamiento fundamental y consiste en la resección del tumor con márgenes libres, que deben ser de 0,5-2 cm, en función de la profundidad del propio tumor.
Por márgenes libres se entiende márgenes de piel sana y normal que rodea los bordes del cáncer. En la mayoría de los casos puede realizarse una extirpación en forma de elipse con anestesia local; casi siempre el cierre es directo, aunque en ocasiones se debe recurrir a injertos de piel.
La extirpación de los ganglios linfáticos cercanos al tumor resulta controvertida. Se recomienda realizarla cuando el espesor del tumor primario es mayor de 4 mm. Además, se ha desarrollado una técnica que se conoce como el estudio del ganglio centinela. Esta técnica se basa en el concepto de que la progresión del cáncer se realizaría de una forma ordenada y que, en un primer estadio, las metástasis se localizarían en los ganglios linfáticos. El primer ganglio al que las células neoplásicas metastatizan se denomina ganglio linfático centinela. Se puede localizar este ganglio y estudiarlo histológicamente, y así poder identificar a los pacientes en los que hay metástasis clínicamente oculta. De acuerdo con esta teoría, un ganglio centinela negativo puede predecir con un alto grado de confianza la ausencia de metástasis en el resto de ganglios. Según esta teoría, si el ganglio centinela es positivo, se debe realizar la extirpación de los ganglios regionales.
Como inconveniente, la extirpación de los ganglios linfáticos supone un riesgo de complicaciones inmediatas mayor, como infección y hemorragia, o complicaciones tardías, como el linfedema.
El linfedema es la acumulación de linfa en los espacios intersticiales, principalmente en el tejido adiposo subcutáneo, causada por un defecto del sistema linfático. Se reconoce por una aglomeración anormal de proteínas de tejido excesivas, edema, inflamación crónica y fibrosis. El linfedema es una de las complicaciones frecuentes del cáncer y de su tratamiento.
En el caso de que hubiera metástasis, el tratamiento debe orientarse a preservar la calidad de vida y a prolongarla en lo posible, dado que el melanoma metastático es por lo general incurable. El tratamiento consiste en cirugía, radioterapia e inmunoterapia.
La radioterapia puede controlar el dolor en caso de metástasis óseas, o para paliar otros síntomas que las metástasis pueden ocasionar en el cerebro o en la médula espinal.
El melanoma metástasico es un tumor con mala respuesta a la quimioterapia, pero es además un tumor inmunogénico, en el que es posible observar remisiones espontáneas y hay muchos indicios de respuestas antitumor.
En general, la quimioterapia como tratamiento único no es muy eficaz contra el melanoma, a diferencia de otros tumores. Son más eficaces los tratamientos con inmunoterapia (sola o asociada a quimioterapia).
La inmunoterapia es un tipo de tratamiento que se basa en la estimulación del propio sistema inmunológico del paciente para que sea capaz de reconocer y eliminar las células tumorales. Este tratamiento se realiza con sustancias como el interferón alfa y la interleucina 2. Como efectos secundarios originan: cansancio, fiebre, cefalea, dolores musculares e irritabilidad.