Prevención y tratamiento
La insuficiencia cardíaca es uno de los grandes problemas médicos que afronta el mundo. Su gran y creciente prevalencia, así como el enorme consumo de recursos sanitarios, la hacen merecedora de una atención especial. Por tanto, es muy importante conocer medidas que conduzcan a reducir su progresión, así como tratamientos que disminuyan la morbilidad y la mortalidad de esta enfermedad.
La insuficiencia cardíaca (IC) se ha convertido en los últimos años en un importante y creciente problema de salud pública en los países desarrollados. En España, la IC es la causa principal de hospitalizaciones en personas mayores de 65 años (5% del total). Además, es la tercera causa de mortalidad cardiovascular, y hay una tendencia al aumento de la morbilidad, originada, fundamentalmente, por el envejecimiento de la población. Presenta una prevalencia del 1% en personas de 50-59 años, y aumenta hasta el 10% cuando se pasa de los 80 años. Por otra parte, su prevalencia es mayor en hombres, posiblemente por su mayor grado de afectación coronaria. Cuando se ha establecido, esta enfermedad presenta una mortalidad muy alta (37 y 33% en hombres y mujeres, respectivamente, al cabo de 2 años del diagnóstico).
La IC es un síndrome clínico complejo, consecuencia de una anormalidad en la función ventricular izquierda (sistólica o diastólica), que a su vez tiene como causa una enfermedad cardíaca (p. ej., cardiopatía isquémica, cardiopatía hipertensiva, valvulopatías, etc.). La disnea, la fatiga (entendida como fatiga muscular) y la retención de fluidos son sus síntomas cardinales. Éstos se traducen en intolerancia al ejercicio, congestión pulmonar y periférica.
La definición actual de IC incluye también la puesta en marcha de mecanismos compensadores neurohormonales (activación adrenérgica y del eje renina-angiotensina-aldosterona [SRAA]), que inicialmente tienen una función protectora (mantienen el gasto cardíaco), pero que a medio y largo plazo tienen un claro efecto deletéreo, ya que perpetúan la situación y el daño al miocardio.
Actualmente, la definición más ampliamente aceptada de insuficiencia cardíaca incluye la evidencia de anomalías en la estructura o función del corazón, así como la presencia de síntomas o signos clínicos (disnea, fatiga, intolerancia al ejercicio, retención hídrica) con o sin tratamiento farmacológico (tabla 1).
Cuando se utiliza el término insuficiencia cardíaca, generalmente se refiere a insuficiencia cardíaca crónica. El término congestiva hace referencia a la presencia de signos o síntomas de congestión pulmonar o periférica, lo que refleja una situación algo más avanzada o de cierta desestabilización.
En la tabla 2 se señalan las causas más comunes y significativas de IC en nuestro medio.
Tratamiento no farmacológico
Las llamadas medidas generales deben iniciarse desde la primera fase en todos los pacientes (tabla 3). A pesar de la eficacia del tratamiento farmacológico, está bien constatado que estas medidas son necesarias para evitar el empeoramiento de una IC preexistente para mejorar la calidad de vida y evitar ingresos hospitalarios innecesarios. Más de la mitad de los reingresos por IC podrían evitarse si estas medidas se llevaran a cabo de forma rutinaria y efectiva.
Dieta
La retención de sodio y agua es la causa fundamental de los síntomas congestivos en el paciente con IC, debido a los mecanismos de retención hidrosalina que se encuentran hiperactivadas en la IC (SNS, SRAA, aldosterona, vasopresina, etc.). Se aconseja una reducción moderada en la ingesta de sodio de 3 g/día en caso de IC leve-moderada, ya que restricciones más estrictas no se aceptan bien en muchos pacientes y no suelen ser necesarias (en caso de desestabilización o IC más grave, debe limitarse a un máximo de 2 g/día). Este objetivo puede conseguirse habitualmente si se evitan los alimentos que tienen exceso de sodio y no se añade sal a las comidas. Hay que limitar también los lácteos y los alimentos enlatados. En caso de hiponatremia dilucional (menos de 125 mEq en presencia de edemas y síntomas congestivos), que suele indicar un grado avanzado de IC, puede estar indicada la restricción de agua a 1-1,5 l/día.
La ingesta de alcohol debe limitarse, e incluso desaconsejarse estrictamente en la miocardiopatía alcohólica. La reducción del peso corporal mediante una dieta hipocalórica en pacientes con sobrepeso (IMV > 25) es de una importancia crucial, aunque pocas veces se obtiene un resultado satisfactorio.
Ejercicio físico
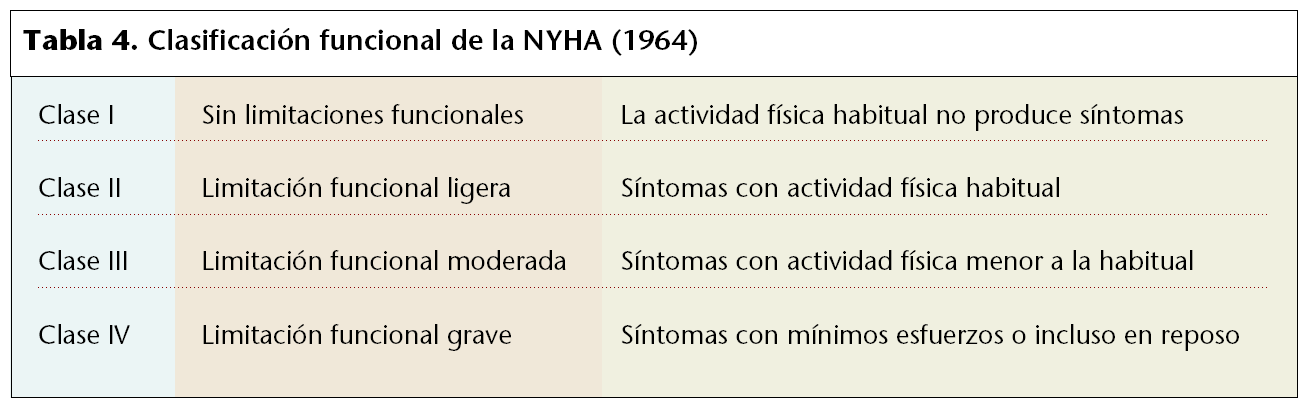
Hace algunos años el reposo se prescribía de forma indiscriminada a cualquier paciente con IC. La reducción de la actividad física quizá sólo deba recomendarse, hoy día, a los pacientes con sobrecarga de volumen significativa o grados funcionales avanzados de IC, períodos de desestabilización, etc. Un programa de ejercicio físico suave regular aumenta la tolerancia al esfuerzo y probablemente sea beneficioso en pacientes estables con un aceptable grado de compensación. Además, contribuye a conseguir una pérdida ponderal cuando hay sobrepeso. Está demostrado que una actividad física regular suave mejora la calidad de vida (mejorando el grado funcional) y parece también mejorar el pronóstico, refiriéndose a pacientes con síntomas leves o moderados (IC en clase funcional II y III de la New York Heart Association [NYHA]) (tabla 4). Por el contrario, el ejercicio intenso, prolongado o inapropiado para la edad o condiciones físicas del sujeto, puede empeorar significativamente la IC.
Control adecuado de la patología de base
Éste es un punto crucial, ya que puede tener impacto sobre el pronóstico a medio y largo plazo. En caso de que sea hipertensión arterial, cardiopatía isquémica o ambas, su adecuado control es la clave para frenar la evolución de la IC e incluso evitar reingresos innecesarios. Los facultativos deben preocuparse por optimizar el control tensional con los fármacos adecuados, lo que facilitará a la larga la reducción de la hipertrofia del ventrículo izquierdo y la mejora de la distensibilidad (función diastólica). Si hay isquemia, ya sea clínica o silente, su mejoría se acompañará también de una mejoría de la función en la IC.
El mal cumplimiento del tratamiento farmacológico, así como las condiciones sociales o familiares que se relacionan con él han demostrado ser uno de los principales factores implicados en el empeoramiento de la IC
Reducir el estrés físico y psíquico
En verano debe evitarse la exposición a temperaturas excesivamente calurosas y procurar una adecuada ingesta hídrica. El excesivo frío ambiental en invierno también es causa de descompensación de la IC. El ejercicio físico de tipo isométrico debe desaconsejarse. El estrés emocional debe también evitarse en la medida de lo posible, y debe valorarse el tratamiento ansiolítico, las técnicas de relajación, etc., en pacientes que presentan ansiedad o insomnio. Las benzodiazepinas pueden ser útiles, pero hay que evitar su administración durante períodos largos y utilizar preferentemente las de vida media corta (lorazepam, bromacepam y lormetazepam). Hay que tener en cuenta la edad del paciente y otras enfermedades concomitantes.
Cumplimiento del tratamiento farmacológico
El mal cumplimiento del tratamiento farmacológico, así como las condiciones sociales o familiares que se relacionan con él han demostrado ser uno de los principales factores implicados en el empeoramiento de la IC. Debe facilitarse al paciente una hoja de tratamiento con las dosis y la posología muy claramente expresadas. Los errores más comunes son: los descansos de la digital, abandono del tratamiento cuando han mejorado los síntomas, interrupción del tratamiento debido a enfermedad intercurrente (vómitos, diarrea, fiebre, etc.) y no mantener intervalo libre de dosis en el tratamiento con nitratos.
Prevención de infecciones
La vacunación antigripal en otoño debe recomendarse a todos los pacientes mayores de 65 años, y más aún si presentan una cardiopatía. Otra vacuna indicada en los pacientes con IC es la de la hepatitis B, debido a dos motivos: por una parte, la hepatitis B es una infección nosocomial frecuente y los pacientes con IC están expuestos a repetidos ingresos hospitalarios, mientras que, por otra parte, es un requisito imprescindible ante cualquier protocolo de trasplante.
Anemia
Ya sea de causa ferropénica o por otros motivos (enfermedades crónicas, insuficiencia renal, etc.), la anemia es un hallazgo frecuente en las personas mayores y debe tratarse de forma precoz, adicionalmente a la investigación de la causa. Una hemoglobina inferior a 10 g/l puede ser relevante en un paciente con IC establecida.
Uso de fármacos concomitantes
Deben evitarse fármacos que depriman la función sistólica (verapamilo, dialtizem, etc.) o que puedan empeorar la función diastólica (exceso de diuréticos o vasodilatadores). Los antiinflamatorios no esteroideos (AINE) y los corticoides deben utilizarse con cuidado por la retención hidrosalina que producen y, sobre todo los primeros, por la posibilidad de inducir lesiones gastrointestinales. Adicionalmente, los AINE pueden antagonizar el efecto de los diuréticos y de los inhibidores de la encima de conversión de la angiotensina (IECA), lo que tiene una importancia clínica significativa.
Otros
Vigilar la función renal, ya que la insuficiencia renal e IC coexisten con frecuencia, y una situación puede agravar a la otra. Con frecuencia se requiere ajustar la dosis de los fármacos.
CONSEJOS DESDE LA FARMACIA
Cómo conocer y reconocer la IC
Es muy importante que el paciente conozca bien su enfermedad y que sea capaz de reconocer cualquier síntoma que pueda indicar una descompensación de la enfermedad. Por ello, el farmacéutico debe recomendar:
* Pesarse diariamente al levantarse de la cama e informar ante incrementos de 1,5 o más kilos sin cambios de dieta.
* Conocer el tratamiento establecido y sus posibles efectos adversos.
* Conocer los síntomas de la IC e informar en caso de que aparezcan.
Además de estas normas generales, hay que seguir las siguientes medidas:
* Procurar que los pacientes obesos reduzcan peso.
* Recomendar una dieta con restricción de sal, ya que un mayor aporte de sodio da lugar a mayor retención hídrica. Las restricciones graves, en general, no son necesarias.
* Recomendar evitar la ingesta aguda de alcohol por su efecto depresor de la contractilidad cardíaca. En caso de cardiopatía alcohólica debe evitarse el alcohol totalmente. En otras cardiopatías no se sabe si la abstinencia de alcohol tiene alguna influencia en la mejoría de la capacidad funcional del corazón o si aumenta la supervivencia, aunque debe aconsejarse limitar el consumo a un máximo de 15 g/día.
* Generalmente no se precisa restricción de la ingesta de líquidos, a no ser en casos de hiponatremia profunda acompañada de edemas graves o cuando fracasan los diuréticos.
* En los episodios agudos debe recomendarse el reposo en cama. En pacientes estables, el ejercicio gradual moderado y programado ha demostrado que incrementa la capacidad al esfuerzo y el consumo de oxígeno sin que aparezcan complicaciones.
Colaboración con el médico
Los pacientes con IC congestiva requieren un estrecho seguimiento, tanto desde el punto de vista clínico como farmacológico. Por ello, la cooperación del farmacéutico con el médico en el control de estos pacientes es fundamental. La aparición de nuevos síntomas puede indicarnos un empeoramiento del paciente o la necesidad de modificar el tratamiento.
Dado que el tratamiento suele constar de más de un fármaco, deberán controlarse sus efectos adversos y sus posibles interacciones. Asimismo, debe vigilarse la existencia relativamente frecuente de otras enfermedades con tratamientos que pueden exacerbar la IC.
Es muy importante controlar el riesgo de intoxicación digitálica y el riesgo de que presente alteraciones del equilibrio hidroelectrolítico con el uso de diuréticos asociados o no a otros fármacos.
Tratamiento farmacológico
IECA
Son un grupo de fármacos que actúan inhibiendo la enzima causante de la conversión de angiotensina I en angiotensina II en el riñón. El resultado es que no se produce la angiotensina II, cuya acción es la de producir vasoconstricción, la liberación de aldosterona (que a su vez produce retención de líquidos) y la estimulación del sistema simpático. Por tanto, los IECA actúan a dos niveles:
* Producen vasodilatación, causante de la mejoría sintomática.
* A través de un efecto inhibidor neurohormonal sobre el sistema renina-angiotensina-aldosterona.
Este último punto es muy importante, ya que gracias a este efecto mejora el pronóstico de la enfermedad, es decir, aumenta la supervivencia.
Se han realizado varios ensayos clínicos que han demostrado tanto la mejoría sintomática como el aumento de las expectativas de vida, así como la disminución del riesgo de hospitalización. Además, el beneficio de los IECA se ha demostrado en todos los subgrupos de población y en todas las formas de IC, tanto las leves como las graves, independientemente de su etiología. Todo esto explica que los IECA sean la base del tratamiento de la IC.
Las contraindicaciones son: hipotensión sintomática, hiperpotasemia (k > 5,5 mmol/l), insuficiencia renal establecida (creatinina > 3 mg/dl), estenosis bilateral de arteria renal o unilateral si se tiene un único riñón, y antecedentes de angioedema por IECA.
En cuanto a los efectos adversos, los principales son: tos seca, hipotensión, empeoramiento de la función renal, hiperpotasemia, y más raramente trombopenia o angioedema.
Diuréticos
Actúan aumentando la excreción renal de sodio y de agua. Hay tres grupos de diuréticos según el lugar de la nefrona donde actúan:
* Diuréticos del asa. Furosemida y torasenida son los más potentes.
* Tiazidas. Hidroclorotiazida y clortalidona.
* Ahorradores de potasio. Amiloride, espironolactona (éste es un diurético no muy potente que, sin embargo, tiene un efecto de inhibición neurohormonal, ya que es antialdosterónico).
Los diuréticos son importantes para el control de los síntomas derivados de la retención hidrosalina: mejoran la disnea, los edemas y la tolerancia al ejercicio. En las desestabilizaciones de la IC se deben usar diuréticos del asa a dosis altas, pero luego hay que disminuir la dosis y en las fases estables el paciente se debe mantener con la dosis mínima que le permita estar asintomático, usando diuréticos del asa o tiazidas. No se deben usar en monoterapia, ya que producen activación neurohormonal, y pueden empeorar el pronóstico de la enfermedad.
El único diurético que produce inhibición neurohormonal es la espironolactona, que en el estudio RALES demostró mejorar la supervivencia en pacientes con insuficiencia cardíaca de clase funcional grado III-IV.
Los diuréticos del asa y las tiazidas producen hipopotasemia dependiente de la dosis. Hay que tener cuidado con los pacientes que toman digitálicos, porque aumenta el riesgo de toxicidad y la probabilidad de arritmias.
Los ahorradores de potasio están contraindicados en la hiperpotasemia (K > 5,5 mmol/l) y en la insuficiencia renal (creatinina> 2,5 mg/dl). La espironolactona, además, puede producir ginecomastia.
El uso conjunto de AINE puede disminuir la eficacia de los diuréticos y de los IECA, por lo que hay que evitarlos, incluyendo los COX-2.
Bloqueadores beta
Están indicados en pacientes con IC con disfunción sistólica de clase funcional II-IV asociados al tratamiento básico (diuréticos e IECA). Han demostrado disminuir el número de hospitalizaciones, mejorar la clase funcional y el pronóstico de la enfermedad. No se pueden dar en las fases inestables de la IC porque al principio pueden producir un empeoramiento clínico y hay que empezar con dosis bajas para aumentarlas paulatinamente.
Están contraindicados en asma bronquial, enfermedad pulmonar obstructiva crónica (EPOC) moderada-grave, enfermedad del nodo sinusal, bloqueos A-V, bradicardia sinusal e hipotensión.
Digoxina
Aumenta la fuerza contráctil del miocardio, enlentece la conducción auriculoventricular y produce una inhibición de la actividad simpática y del SRAA. La digoxina está indicada en IC cuando hay fibrilación auricular y cuando persisten los síntomas a pesar de tratamiento con IECA y diuréticos.
La intoxicación digitálica es frecuentes sobre todo en ancianos, por el estrecho margen terapéutico de la digoxina, por lo que se prefieren dosis bajas.
ARA II
Los antagonistas de los receptores de la angiotensina II (ARA II) bloquean la acción de la angiotensina II sin elevar los valores de bradicinina, que es la causante de algunos efectos adversos de los IECA, como la tos o el angioedema. No hay evidencia de que sean mejores que los IECA, por lo que éstos siguen siendo de elección; sólo están indicados los ARA II cuando hay intolerancia a los IECA, sobre todo a causa de la tos. Las contraindicaciones son las mismas que las de los IECA, es decir, insuficiencia renal, hiperpotasemia (K > 5,5 mmol/l) e hipotensión sintomática o asintomática.
Nitratos
Producen una vasodilatación venosa y con ello reducen los síntomas congestivos. Tienen un efecto de tolerancia, es decir, con el uso crónico disminuye el efecto que producen. Han demostrado que, asociados a hidralacina, mejoran la supervivencia.
Están indicados cuando hay contraindicación para los IECA y los ARA II, y contraindicados cuando hay hipotensión sintomática o una presión arterial sistólica menor a 90 mmHg.
Calcioantagonistas
El verapamilo y el diltiazem están contraindicados porque deprimen la contractilidad cardíaca. El amlodipino está indicado cuando coexiste hipertensión arterial, cardiopatía isquémica o cuando la IC es por disfunción diastólica.
Anticoagulantes
La anticoagulación se realiza con anticoagulantes orales y está indicada en pacientes con IC que además están en fibrilación auricular o con antecedentes de enfermedad tromboembólica. La anticoagulación con heparinas está indicada en la IC avanzada en pacientes que deban estar en cama.
Antiagregantes
Se puede dar antiagregantes a pacientes con IC de etiología isquémica como prevención secundaria.
Otros fármacos
Los nuevos fármacos en el tratamiento de la IC están encaminados a modular los síntomas neurohormonales, ya que se ha demostrado que los fármacos que aumentan la supervivencia de la enfermedad lo hacen por este mecanismo. Los fármacos que están en estudio son los siguientes: inhibidores de la vasopresina, antagonistas de la endotelina, péptidos natriuréticos, inhibidores de endopeptidasa, inhibidores de vasopeptidasa e inhibidores del factor de necrosis tumoral.