El riesgo de trombosis es elevado durante el postoperatorio de la cirugía craneana (CC). En ausencia de tromboprofilaxis, la prevalencia de trombosis venosa profunda (TVP) varía entre el 1 y el 30%, según el grupo de riesgo.
ObjetivoEstimar la incidencia y evaluar los factores de riesgo de enfermedad tromboembólica venosa (ETV) en pacientes cursando posoperatorio de CC.
MétodosCohorte retrospectiva de 325 pacientes adultos consecutivos con cirugía craneana en el Hospital Italiano de Buenos Aires entre enero del 2010 y septiembre del 2011. La variable resultado es ETV. Se evaluaron variables inherentes al paciente y variables propias de la cirugía y del cuidado postoperatorio.
ResultadosSe incluyó a 325 pacientes con cirugías craneanas; la incidencia de ETV fue del 3% (IC del 95%, 2- 6%). Los factores asociados al evento fueron: la profilaxis farmacológica con un riesgo relativo (RR) 4.6 (IC del 95%, 1,22-17,5, p 0,03); complicaciones postoperatorias con un RR 6,48 (IC, 1,72-24,52, p<0,01) y la posición quirúrgica en decúbito ventral con un RR 4,73 (IC, 1,30-17,25, p=0,04). No encontramos asociación estadísticamente significativa entre ETV y la presencia de tumor maligno, obesidad o foco neurológico nuevo.
ConclusiónEste estudio permitió determinar una incidencia de ETV de 3% en nuestra muestra en pacientes sometidos a cirugía craneana, mayor que lo reportado en la población general. El 70% de los eventos ocurrió fuera del periodo inicial de tromboprofilaxis.
The risk of thrombosis is elevated postoperatively after cranial surgery (CS). In the absence of thromboprophylaxis, the prevalence of deep vein thrombosis (DVT) ranges between 1% and 30%, depending on the risk group.
AimTo estimate the incidence and to assess the risk factors for venous thromboembolism (VTE) in patients during CS postoperative period.
MethodsRetrospective cohort of 325 consecutive adult patients with cranial surgery at the Hospital Italiano de Buenos Aires between January 2010 and September 2011. The primary endpoint was ETV; inherent variables specific to patients and variables associated with surgery and postoperative care were also assessed.
Results325 patients with cranial surgery were included. The incidence of VTE was 3% (95% CI 2-6%). Factors associated with the event were: pharmacological prophylaxis, relative risk (RR) 4.6 (CI 95% 1.22-17.5, p 0.03); postoperative complications, RR 6.48 (CI 1.72-24.52, p<0.01); and surgery in prone position RR 4.73 (CI 1.30-17.25, p=0.04). We found no statistically significant association between VTE and malignancy, obesity or neurological focus.
ConclusionThis study showed an incidence of 3% for VTE in our patients undergoing cranial surgery, higher than in general population. Seventy percent (70%) of patients develop VTE after the initial thromboprophylaxis period.
El riesgo de trombosis aumenta durante las cirugías y el tiempo postoperatorio, sobre todo en las neuroquirúrgicas, las oncológicas, las vasculares y las ortopédicas. La enfermedad tromboembólica venosa (ETV) abarca tanto la trombosis venosa profunda (TVP) como el tromboembolismo pulmonar (TEP). En EE. UU. se producen 600.000 casos de TEP anuales, de los cuales más de 100.000 son fatales1. Entre el 10 y el 30% de las muertes se produce dentro de los 30 días del diagnóstico de TVP y en el 25% de los TEP su forma de presentación es la muerte. El 20% de los pacientes que desarrollan una ETV tienen como principal factor de riesgo una cirugía mayor en los 90 días previos2-4.
En nuestro país, se estima una incidencia anual de 1,65 por cada 1.000 personas al año para ETV, de 1,30 para TVP y de 0,64 para TEP. Para los quirúrgicos, se estima una incidencia ajustada para Argentina de 14 (IC del 95%, 11-17) cada 100.000 personas-días de internación5. Adicionalmente, según datos del Ministerio de Salud de Argentina, en 2012 hubo 319.539 defunciones por todas las causas. Las defunciones por ETV representarían el 1,3%6,7.
Existen numerosos factores de riesgo conocidos para el desarrollo de ETV en pacientes quirúrgicos (tipo y extensión de la cirugía, traumatismo, estancia hospitalaria, antecedente de ETV, cáncer, inmovilización, sepsis reciente, acceso venoso central, embarazo o puerperio mediato y trombofilia)8-12.
Las Guías del 2012 de la American College of Chest Physicians (ACCP) dividen a los pacientes intervenidos quirúrgicamente en 4 grupos de riesgo, basados en el Score modificado de Caprini para ETV. Los pacientes neuroquirúrgicos presentan un riesgo moderado para el desarrollo de ETV, con un riesgo basal estimado, en ausencia de profilaxis, del 3%. La tromboprofilaxis reduce significativamente el riesgo de ETV sintomático en el posoperatorio inmediato. Sin embargo, debido al riesgo potencial de sangrado posoperatorio es importante individualizar el riesgo-beneficio de esta estrategia y el tiempo del inicio13-17.
Nuestro objetivo fue estimar la incidencia de ETV en el posoperatorio de CC y evaluar la asociación entre el desarrollo de ETV y las características de la cirugía craneana, uso de profilaxis y las complicaciones posoperatorias.
MétodosDiseñoSe diseñó una cohorte retrospectiva de todos los pacientes consecutivos con una craneotomía (apertura y recolocación de plaqueta craneana) o craniectomía (exéresis de plaqueta craneana) o craneostomía (realización de un agujero de trépano para drenaje de hematomas subdurales o biopsias estereotácticas) en el periodo comprendido entre el 1 de enero del 2010 y el 30 de septiembre del 2011 en el Hospital italiano de Buenos Aires. El Hospital Italiano de Buenos Aires (HIBA) es un hospital universitario de alta complejidad, con 650 neurocirugías por año. Este estudio fue realizado en concordancia con la Declaración de Helsinki y aprobado por el Comité de Ética del HIBA (protocolo n.° 1890).
SujetosSe incluyó de forma consecutiva a todos los pacientes mayores a 17 años con requerimiento de cirugía craneana (craneotomía, craniectomía, drenaje de hematoma subdurales o biopsias estereotácticas). Se excluyeron las cirugías por fístulas del líquido cefalorraquído espontánea que requieran cirugías mínimamente invasivas; para colocación de monitores de presión intracraneana o drenajes ventriculares externos; tratamiento anticoagulante al momento de la cirugía y embarazo.
VariablesLa ETV se consideró al diagnóstico de TEP o TVP (proximal y/o distal, de miembro superior, cuello o miembro inferior) sintomática desde la internación hasta los 90 días de postoperatorio.
Se relevaron variables relacionadas con los pacientes, el procedimiento y el posoperatorio. Se consideró profilaxis mecánicas a medias elásticas de compresión graduada y/o compresión neumática intermitente (IPC) en el postoperatorio inmediato. Se estipuló profilaxis farmacológica el uso de heparina no fraccionada 5.000 UI cada 12 h o el uso de HBPM, según condiciones clínicas-neurológicas del paciente.
Manejo del datoSe seleccionó a todos los pacientes a partir de la base de datos del Servicio de Neurocirugía y de la historia clínica electrónica (que tengan en el parte quirúrgico electrónico el servicio de neurocirugía como servicio interviniente). Un médico especialista revisó de forma retrospectiva todos los antecedentes. Los casos incidentes de ETV aguda y sintomática se detectaron a través del RIET.
Cálculo muestral y análisis estadísticoSe realizó un cálculo de poder para proporción de una muestra con una incidencia del 3%, con 325 pacientes, con una diferencia del 0,05, estableciendo un alfa a 0,05, el poder es del 97%. Para el cálculo de poder se utilizó Stata versión 13.
Se presentan las variables cuantitativas continuas en media y desviación estándar o mediana e intervalo intercuartil, según la distribución observada, y las categóricas se expresaran como proporciones. Se compararon las variables categóricas con la chi al cuadrado (χ2) o Fisher, según corresponda. La incidencia de ETV se presenta con sus intervalos de confianza del 95%. Se evaluó la asociación de la incidencia de ETV con factores de riesgo o protectores con estimación de RR con sus intervalos de confianza. Se evalúo la asociación entre factores de riesgo o protectores y la ocurrencia de ETV. Se considerarán estadísticamente significativas las probabilidades menores a 0,05 (p<0,05). Se utilizó para el análisis estadístico el software IBM SPSS 19.
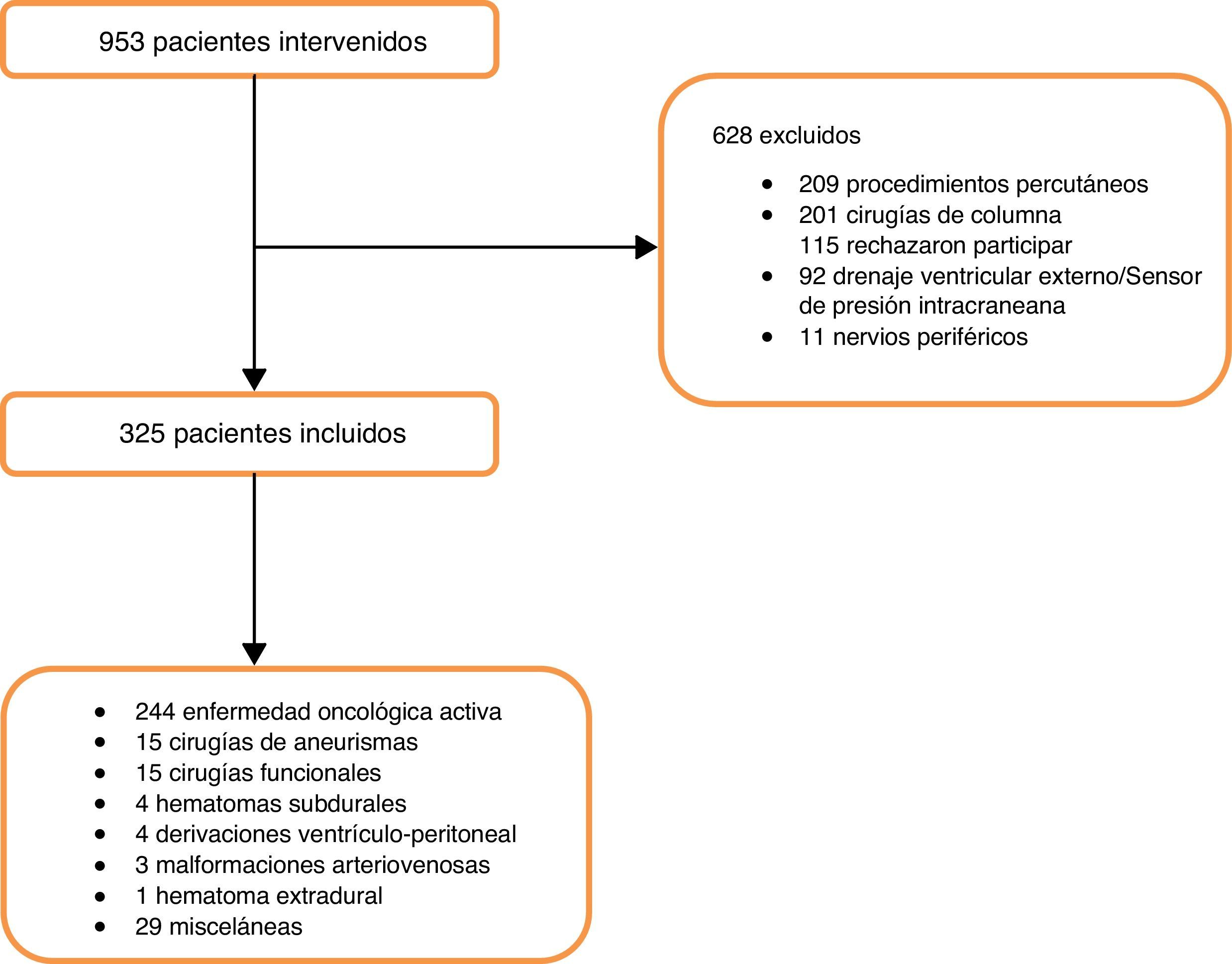
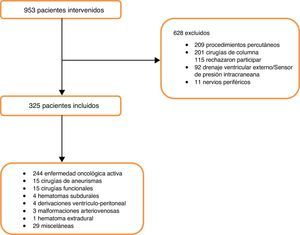
ResultadosEn el periodo de 18 meses, 953 pacientes fueron intervenidos en neurocirugía, de los cuales 325 cumplieron con los criterios de inclusión (fig. 1) (véase la tabla 1 para las características basales).
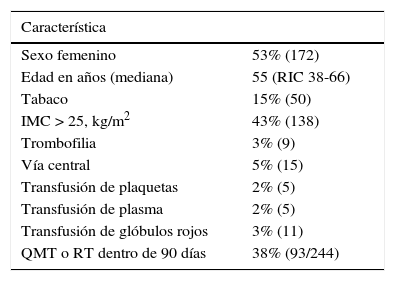
Características basales de los pacientes con neurocirugía (n=325)
| Característica | |
|---|---|
| Sexo femenino | 53% (172) |
| Edad en años (mediana) | 55 (RIC 38-66) |
| Tabaco | 15% (50) |
| IMC > 25, kg/m2 | 43% (138) |
| Trombofilia | 3% (9) |
| Vía central | 5% (15) |
| Transfusión de plaquetas | 2% (5) |
| Transfusión de plasma | 2% (5) |
| Transfusión de glóbulos rojos | 3% (11) |
| QMT o RT dentro de 90 días | 38% (93/244) |
IMC: índice de masa corporal; kg/m2, peso en kilogramos/altura en metros * altura en metros; n: número; QMT: quimioterapia; RIC: rango intercuartil; RT: radioterapia; %: porcentaje.
El 90,5% de las cirugías fueron programadas y las causas de cirugías más frecuente fueron las tumorales, con un 75% (244), de las cuales un 23% (55) correspondieron a patología tumoral maligna (26 tumores primarios y 29 metastásico). La vía de exéresis fue supratentorial en el 34% (112), infratentorial en el 16% (51) y en el 21% (69/325) transeptoesfenoidal (TSE).
El 25% (n=79) presentó complicaciones asociadas a la cirugía, siendo las más frecuentes: en el 13% (n=42) foco neurológico nuevo, el 8% (n=27) requirió una reintervención quirúrgica y el 7% (n=22) presentó hematoma cerebral.
Incidencia y factores asociados a enfermedad tromboembólica venosaLa incidencia de ETV fue del 3% (10 casos, IC del 95%, 2-5), 5 presentaron TVP y TEP combinado, y el resto TVP aisladas. El tiempo promedio al evento ETV fue de 21 días (intervalo: 7-38 días) desde la intervención quirúrgica. La mortalidad global fue del 7% (21/325), sin embargo, ninguno de los pacientes con ETV falleció. Durante la internación, el 71% (231) recibió tromboprofilaxis antitrombótica. El 47% (109/231) recibió tanto profilaxis farmacológica como mecánica y el 53% (123/231) restante solamente recibió profilaxis mecánica. En el momento de presentar el evento, el 70% de los pacientes se encontraban externados y deambulando, y solo 3 permanecían internados y se encontraban recibiendo profilaxis farmacológica.
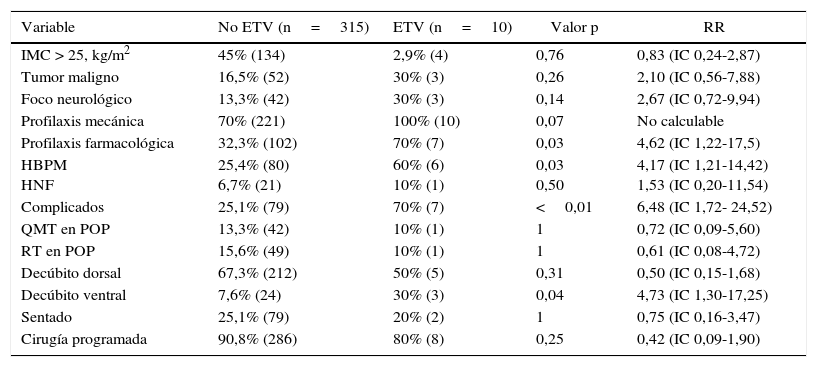
El uso de profilaxis farmacológica estuvo asociada a la incidencia de ETV (32% vs. 70%, p=0,03), siendo para HBPM (25,4% vs. 60%, p=0,03) y para profilaxis mecánica (70% vs. 100%, p=0,07). El riesgo relativo de desarrollar un evento de ETV con tromboprofilaxis farmacológica fue de 4,62 (IC del 95%, 1,22-17,5, p 0,03).
Los factores asociados a ETV fueron: la posición quirúrgica en decúbito ventral (7,6% vs. 30%, p=0,04), desarrollo de una complicación postoperatoria (25,1% vs. 70%, p<0,01). La ETV no se asoció estadísticamente con sobrepeso/obesidad (p=0,76), procedimientos quirúrgicos supra e infratentoriales (p=0,88), patología oncológica (16,5% vs. 30%, p=0,26), cirugía programada (91% vs. 80%, p=0,25), foco neurológico motor (13% vs. 30%, p=0,14), QMT(13% vs. 10%, p=1) y RDT (15,6% vs. 10%, p=1). Al evaluar los tiempos de intubación y de cirugía tampoco hubo diferencias estadísticamente significativas entre los grupos de ETV y no ETV (675min vs. 310min, p=0,32 para intubación y 511min vs. 253min, p=0,14 para tiempo de cirugía) (tabla 2).
Resultados de análisis de pacientes con ETV
| Variable | No ETV (n=315) | ETV (n=10) | Valor p | RR |
|---|---|---|---|---|
| IMC > 25, kg/m2 | 45% (134) | 2,9% (4) | 0,76 | 0,83 (IC 0,24-2,87) |
| Tumor maligno | 16,5% (52) | 30% (3) | 0,26 | 2,10 (IC 0,56-7,88) |
| Foco neurológico | 13,3% (42) | 30% (3) | 0,14 | 2,67 (IC 0,72-9,94) |
| Profilaxis mecánica | 70% (221) | 100% (10) | 0,07 | No calculable |
| Profilaxis farmacológica | 32,3% (102) | 70% (7) | 0,03 | 4,62 (IC 1,22-17,5) |
| HBPM HNF | 25,4% (80) 6,7% (21) | 60% (6) 10% (1) | 0,03 0,50 | 4,17 (IC 1,21-14,42) 1,53 (IC 0,20-11,54) |
| Complicados | 25,1% (79) | 70% (7) | <0,01 | 6,48 (IC 1,72- 24,52) |
| QMT en POP | 13,3% (42) | 10% (1) | 1 | 0,72 (IC 0,09-5,60) |
| RT en POP | 15,6% (49) | 10% (1) | 1 | 0,61 (IC 0,08-4,72) |
| Decúbito dorsal | 67,3% (212) | 50% (5) | 0,31 | 0,50 (IC 0,15-1,68) |
| Decúbito ventral | 7,6% (24) | 30% (3) | 0,04 | 4,73 (IC 1,30-17,25) |
| Sentado | 25,1% (79) | 20% (2) | 1 | 0,75 (IC 0,16-3,47) |
| Cirugía programada | 90,8% (286) | 80% (8) | 0,25 | 0,42 (IC 0,09-1,90) |
ETV: enfermedad tromboembólica venosa; HBPM: heparina de bajo peso molecular; min: minutos; HNF: heparina no fraccionada; kg/m2: peso (kg)/estatura (m2); POP: postoperatorio; QMT: quimioterapia; RR: riesgo relativo; RT: radioterapia; %: porcentaje.
El 80% (8/10) de los pacientes con ETV recibieron tratamiento con diferentes modalidades, anticoagulación en el 70%, el 30% filtros (filtro + anticoagulación, filtro + trombolíticos y filtro solo) y el 10% trombolíticos. Los eventos adversos asociados a la ETV fueron sangrado mayor 30% (hematoma cerebral) y el 10% requirió internación por el evento.
DiscusiónEste estudio encontró una incidencia elevada de ETV del 3% en pacientes intervenidos por neurocirugía con respecto a la población general y a los pacientes quirúrgicos generales en un hospital de alta complejidad5.
La incidencia real puede ser mayor ya que la muerte súbita, que es una presentación común de ETV, no fue contada como casos positivos en los pacientes que la presentaron, por falta de confirmación anátomo-patológica del evento, pero es muy probable que muchos presentaran ETV como causa de su fallecimiento. Si bien no encontramos asociación estadísticamente significativa entre la presencia de tumor maligno y ETV ni tampoco entre obesidad o foco neurológico motor con ETV, no podemos descartar que esto sea debido a la falta de poder del estudio.
Si bien no encontramos una reducción de la ETV en los pacientes que recibieron la profilaxis, esto pudo deberse a que los pacientes con más comorbilidades a pesar de la tromboprofilaxis igual desarrollaron la ETV —especialmente fuera del periodo inicial de anticoagulación.
Dada la falta de mayor número de eventos, no se pudo realizar un análisis multivariado. Adicionalmente, debe considerarse a la falta de seguimiento después del alta y a la no inclusión de los pacientes con muerte súbita sin diagnóstico confirmado. Por lo anterior, este hallazgo debe tomarse con precaución, haciendo falta estudios con mayor tamaño muestral a fin de contar con datos con un mayor poder estadístico.
También se encontró asociación estadísticamente significativa entre el desarrollo de complicaciones postoperatorias y ETV. Un dato relevante es que la mediana de tiempo entre la cirugía y el evento de ETV fue de 21 días, y con mayor número de casos entre la segunda y la tercera semana. El 70% de los pacientes se encontraban con alta hospitalaria y solamente 3 pacientes estaban hospitalizados y recibiendo profilaxis farmacológica con HBPM. Llama la atención que la mayor parte de los pacientes con ETV no estaban internados con déficit motor o postrados en cama, sino en la casa y deambulando. Este hecho confirma que no es fiable definir la necesidad de tromboprofilaxis basándose únicamente en la inmovilidad, ya que algunas circunstancias, como cirugías mayores, son las que finalmente marcan el riesgo de ETV. Esto obliga a plantearse si en este grupo de pacientes con riesgo incrementado no sería pertinente investigar si puede beneficiarse con la extensión de la profilaxis luego del alta hospitalaria. Estos hallazgos coinciden con la presentación en pacientes considerados de alto riesgo para TVP/TEP (Score de Caprini modificado), según demostraron Agnelli et al., en el que el 40% de los eventos ocurrieron a los 21 días de posoperatorio18.
Un metaanálisis y el estudio prospectivo CANBESURE demostraron que en pacientes con patología tumoral abdominopelviana la realización de profilaxis extendida por un mes reduce el riesgo de TVP/TEP en forma significativa si se la compara con profilaxis intrahospitalaria únicamente18,19.
Encontramos una asociación estadísticamente significativa entre la posición quirúrgica en decúbito ventral y la ETV. La posición ventral en neurocirugía está asociada a patologías de mayor complejidad y cirugías de mayor duración. Sabiendo que el riesgo de ETV (según Caprini) aumenta con > 45 min de cirugía/anestesia, el riesgo basal ya es alto por sí mismo.
Adicionalmente, la ausencia de asociación entre ETV y otros factores de riesgo conocidos puede ser debida a la falta de poder por el tamaño muestral.
Las guías de la ACCP para la prevención de ETV del año 2012 recomiendan el uso de botas neumáticas de compresión secuencial (IPC) al no uso de profilaxis (grado de evidencia 2C) y el uso de profilaxis farmacológica al no uso de profilaxis en pacientes neuroquirúrgicos con craneotomía (grado de evidencia 2C)13. Adicionalmente, recomiendan para las neurocirugías con craneotomía por enfermedad oncológica maligna la profilaxis mecánica con IPC y una vez que esté asegurada la hemostasia y el riesgo de sangrado haya disminuido, iniciar profilaxis farmacológica, con heparina no fraccionada a bajas dosis (5.000 U/día) o con HBPM15.
Una revisión sistemática con metaanálisis de Cochrane demostró que el uso de profilaxis mecánica aislada o combinada con farmacológica disminuye el riesgo de ETV20.
Nurmohamed et al. realizaron un trabajo prospectivo donde compararon el uso de HBPM y sistemas de compresión mecánica en la profilaxis de ETV. Demostraron que la adición de HBPM a la profilaxis mecánica con botas de IPC disminuye la incidencia de ETV. Una revisión sistemática de Cochrane concluyó que el uso combinado de profilaxis mecánica y farmacológica, comparado con IPC sola o profilaxis farmacológica sola, reduce en forma significativa la incidencia de ETV20,21.
La misma revisión mostró que el uso de HBPM en pacientes con disminución de la movilidad de los miembros inferiores disminuye el reporte de nuevos casos de ETV. Varios metaanálisis demostraron que el uso de HBPM es superior al uso de IPC para disminuir la incidencia de ETV (91 eventos por cada 1.000 pacientes que fueron sometidos a una neurocirugía craneal fueron prevenidos)20-23.
ConclusiónLa ETV es una complicación frecuente y potencialmente fatal luego de la cirugía craneal. La ETV se desarrolla frecuentemente luego de la externación, con el paciente deambulando, particularmente entre la segunda y tercer semana de la cirugía, similar a lo que sucede con la cirugía por neoplasias abdominopelvianas. Estos hallazgos nos hacen plantear la hipótesis de considerar a los pacientes neuroquirúrgicos con craneotomía como pacientes con alto riesgo de TVP/TEP, según el Score Modificado de Caprini y, por lo tanto, la necesidad de realizar estudios que evalúen la utilidad de la profilaxis extendida con HBPM por 4 semanas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran que no hubo conflicto de intereses.
A todas las personas que colaboraron en el proyecto brindando ayuda técnica como asistencia en la redacción del manuscrito, y a los jefes que brindaron apoyo general.