La diabetes, la obesidad y las enfermedades cardiovasculares son las principales causas de morbimortalidad en las sociedades industrializadas. La diabetes mellitus y especialmente la tipo 2 (DM2) es una de las enfermedades crónicas más prevalentes en todo el mundo. En España afecta al 5-10% de la población adulta y se estima que el número de DM2 aumentará en un 42% en los países industrializados.
Se ha demostrado de forma fehaciente la relación existente entre la hiperglucemia y el riesgo de complicaciones micro y macrovasculares en la DM 2. Esta asociación ha motivado diversas revisiones de los puntos de corte diagnósticos de diabetes, con el fin de ajustar mejor el valor diagnóstico de la glucemia al riesgo de complicaciones. A su vez, los objetivos terapéuticos son cada vez más exigentes, con vistas a conseguir un buen control glucémico para evitar las complicaciones crónicas de la diabetes. A pesar de que en el United Kingdom Prospective Diabetes Study (UKPDS) se ha demostrado que a mejor control de la glucemia, menor frecuencia de complicaciones microvasculares, los efectos observados sobre la mortalidad global y sobre la prevención de la enfermedad cardiovascular fueron mucho menores que lo deseable. Probablemente, la falta de resultados esperados en cuanto a prevención de lesiones macrovasculares sea debida a que los enfoques terapéuticos actuales son inadecuados, incluso en el contexto de una terapia intensificada. Otro factor importante podría ser el control insuficiente de la hiperglucemia posprandial (HPP), parámetro no evaluado en el UKPDS.
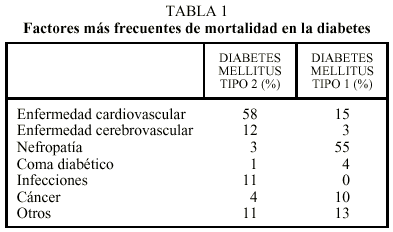
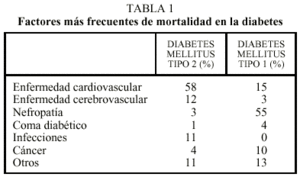
Probablemente el tratamiento farmacológico de la DM2 se inicia en estadios demasiado tardíos, cuando el control metabólico se ha deteriorado de forma importante y se incrementa el riesgo de complicaciones microvasculares. Sin embargo, una vez más, se infraevalúa el riesgo de las complicaciones macrovasculares, presentes en el diagnóstico en alrededor del 40% de los pacientes con DM2, lo que indica que el daño endotelial ya se inicia en fases más tempranas de la enfermedad o incluso en fase de prediabetes. No podemos olvidar que la cardiopatía coronaria es la causa de aproximadamente un 70% de la mortalidad por DM2, por lo que el control metabólico de la diabetes, en vistas a la prevención de complicaciones cardiovasculares, sigue siendo un grave problema a resolver (tabla 1).
En esta revisión se debate la contribución de la HPP en las complicaciones crónicas de la DM2, así como las nuevas demandas farmacológicas que ha suscitado el control de la HPP como objetivo terapéutico.
Importancia de la elevación de la glucemia posprandial
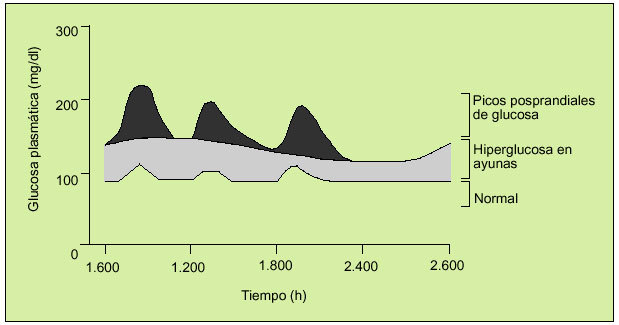
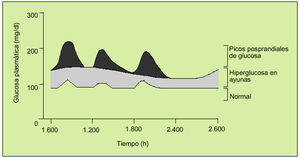
Una de las alteraciones más tempranas de la homeostasis de la glucosa en la DM2 es la pérdida de la fase rápida de secreción de insulina, lo que conduce a una inadecuada normalización de la glucemia después de las comidas o HPP (fig. 1). Esta alteración ya es identificable incluso en fases de intolerancia a la glucosa. La glucemia posprandial (GPP), fruto de la absorción de los hidratos de carbono tras una comida, llega a un pico máximo en las personas no diabéticas tras aproximadamente 60 min del inicio de la comida. Esta GPP raramente excede los 140 mg/dl y retorna a los valores basales en 2-3 h. Sin embargo, en las personas con una DM2 el pico de secreción de insulina está retrasado, disminuido y es insuficiente para controlar la excursión posprandial de glucosa. Este hecho condiciona que la GPP en los pacientes diabéticos llegue a su pico a las 2 h de iniciarse la comida, cuando se podrá obtener una medida aproximada del nivel de HPP que se produce.
Fig. 1. Picos de glucosa prandiales en las horas de las comidas en los diabéticos tipo 2. (Reproducido de Riddle MC. Diabetes Care 1990;13:676-86, con autorización.)
El control de esta GPP puede ser tan importante o más si cabe que la propia glucemia basal, en lo que respecta al riesgo de complicaciones cardiovasculares tal como se ha demostrado en diferentes estudios prospectivos como el DECODE (Diabetes Epidemiology: Collaborative Analysis Of Diagnostic criteria in Europe) o el estudio DIS (Diabetes Intervention Study). En el estudio DECODE, fruto de la fusión de diferentes estudios prospectivos europeos de base poblacional, participaron 25.000 individuos a los que se les efectuó un seguimiento medio de 7,3 años. Una de las variables que se asoció a un incremento de riesgo de muerte fue la glucemia después de 2 horas de la sobrecarga oral de glucosa. En el estudio DIS, publicado en el 1996, ya se apuntaba como hallazgo importante que la HPP era un factor de riesgo independiente de mortalidad desde fases tempranas, a diferencia de la glucemia basal que no llegaba a tener una significación estadística, y a su vez, en la mencionada población, a medida que empeoraba el control de dicha GPP aumentaba la incidencia de infarto de miocardio.
Muchos datos sugieren que el posible mecanismo fisiopatológico a través del cual la HPP actúa sería la glucosilación no enzimática y la generación de radicales libres. La HPP, a través de una hiperglucemia aguda, contribuye a un aumento la presión arterial y activa mecanismos protrombóticos. Así pues, la HPP probablemente sea la clave para comprender el mecanismo a través del cual los pacientes con DM2 presenten complicaciones cardiovasculares, a través del daño endotelial que genera la propia HPP, como el efecto sinérgico que ésta ejerce sobre otros factores de riesgo cardiovasculares, propios del síndrome metabólico.
Hiperglucemia posprandial como diana terapéutica de la diabetes mellitus tipo 2
Ante una situación de insuficiente secreción de insulina en la etapa posprandial de los pacientes con DM2, causa de su HPP y el riesgo demostrado de morbimortalidad asociado a dicha alteración, el restablecimiento de esta respuesta rápida de secreción de insulina podría constituir un enfoque lógico para el control de la hiperglucemia.
Tras el fracaso de la dieta y el ejercicio como tratamiento para conseguir un buen control glucémico, tradicionalmente se ha iniciado un fármaco hipoglucemiante como: sulfonilureas, metformina, inhibidores de las alfa disacaridasas intestinales e incluso insulina. La elección del tipo de tratamiento se ha basado en las características de cada paciente. Tanto en monoterapia como en pautas combinadas, se ha medido la eficacia de dichos tratamientos basándonos en el control metabólico obtenido tanto por el valor de la glucemia basal como por el de la hemoglobina glucosilada (HbA1c), pero habitualmente se ha infravalorado su efecto sobre el valor de la GPP.
Hoy día, nadie pone en duda la estrecha relación existente entre la hiperglucemia y la presencia de complicaciones micro y macrovasculares. Sin embargo, tal y como demostró el UKPDS, no es suficiente una terapia intensificada para evitar el desarrollo de complicaciones macrovasculares. Desde el descubrimiento del papel de la HPP sobre el incremento de riesgo de mortalidad global y de enfermedad cardiovascular, se ha abierto una nueva dimensión conceptual en el tratamiento de la DM2. Dentro de los objetivos terapéuticos deberá potenciarse no sólo el buen control de la glucemia basal y de la hemoglobina glucosilada sino también, y especialmente, la disminución de la HPP, desde etapas muy precoces de esta enfermedad y probablemente en un futuro sobre la tolerancia alterada a la glucosa o prediabetes. A su vez, si en un futuro se confirma el papel etiopatogénico de la HPP en la enfermedad cardiovascular deberemos plantearnos como opción terapéutica de primera línea pautas de tratamiento en monoterapia o combinadas, que actúen especialmente en la situación posprandial.
Fármacos candidatos al control de la glucemia posprandial
En la práctica diaria, el control de la GPP está adquiriendo un gran interés en el tratamiento de la DM2 por el riesgo cardiovascular y de mortalidad que se le atribuye. Desde este enfoque terapéutico, vamos a asistir a un relevo generacional de nuevos fármacos que cubran mejor la glucemia en el período posprandial, que van a desplazar a fármacos convencionales, con un perfil de acción menos adecuado y un mayor riesgo de hipoglucemias. En la actualidad, disponemos de opciones terapéuticas más eficaces sobre la GPP, relativamente menos potentes sobre la disminución de la glucemia basal, pero con un mecanismo de acción dirigido a controlar el período posprandial. Entre estas opciones terapéuticas destacaríamos los inhibidores de las alfa disacaridasas intestinales (acarbosa, miglitol), la insulina lispro y nuevos secretagogos como las meglitinidas (repaglinida) y los derivados de la D-fenilalanina (nateglinida). A grandes rasgos, destacan sus diferentes mecanismos de acción así como los inconvenientes de algunos de ellos ligados a sus efectos secundarios. Los inhibidores de las alfa disacaridasas intestinales disminuyen la GPP a través del enlentecimiento de la absorción de los hidratos de carbono a escala intestinal; sin embargo, desde siempre han ido ligados a una proporción importante de efectos gastrointestinales indeseables. Respecto de la insulina lispro, a pesar de su potencial sobre la reducción de la GPP tiene los inconvenientes asociados a cualquier terapia con insulina, por lo que a priori se descartaría como tratamiento de elección en las fases iniciales de la DM2. Teniendo en cuenta que una de las alteraciones más precoces de la DM2 es la pérdida de la primera fase de la secreción de insulina, un secretagogo de insulina de acción muy rápida y con una duración de acción muy corta sería un fármaco ideal para el tratamiento de los estadios tempranos de la DM2, básicamente caracterizados por la HPP. En la actualidad, disponemos de una nueva generación de secretagogos; la repaglinida de la clase miglitinida a la que se le atribuye un efecto insulinotrópico más potente que la glibenclamida y otras sulfonilureas, y la nateglinida, un derivado de la fenilalanina, con un mecanismo de acción similar a la repaglinida y a la glibenclamida pero con sustanciales diferencias. La nateglinida, a pesar de ser menos potente, se caracteriza por: a) potenciar la fase rápida de secreción de insulina, debido a su rápido inicio de acción; b) no producir hipoglucemias sostenidas y además reducir la secreción total de insulina debido a su corto tiempo de acción, y c) ejercer una actividad aumentada, bajo condiciones de hiperglucemia, debido a su acción sensible a la glucosa. Estas características confieren a la molécula un perfil posprandial más fisiológico, restaurando la fase rápida de secreción de insulina y por su tiempo de acción más corto, reduciendo el exceso de secreción de insulina de otros secretagogos, con su consiguiente reducción de riesgo de hipoglucemias. Por ello se la considera un secretagogo de rápido inicio de acción y de corta duración insulinotrópica.
Un aspecto muy importante al inicio de una terapia antidiabética oral es no producir iatrogenia en forma de hipoglucemias. Uno de los fármacos más utilizados hasta la fecha como primer antidiabético oral ha sido la metformina; sin embargo, ésta ejerce un escaso efecto sobre la GPP. Estudios de combinación de metformina con nateglinida han demostrado una mejoría global en el control metabólico a través de diferentes mecanismos. En cuanto a la HbA1c y a la glucemia basal la acción de ambos fármacos es aditiva; respecto al descenso de la GPP, nateglinida tiene un papel preponderante. Esta nueva combinación terapéutica contribuye del control integral de la DM2, ya desde etapas tempranas, con escaso riesgo de hipoglucemias importantes y la innecesaria hipersecreción de insulina, que favorecería la resistencia a la insulina.
Nateglinida es un fármaco ya disponible en los EE.UU. y otros países como Japón y Suiza, donde está aprobada su utilización tanto en monoterapia como en terapia combinada con metformina. En España, vamos a disponer de ella a principios de 2002 y, sin duda, será un fármaco muy atractivo para restablecer la homeostasis de la glucosa en fases iniciales de la DM2.
A pesar de los retos que nos plantea el tratamiento de la HPP, dentro del control de la DM2 y la prevención de las complicaciones cardiovasculares asociadas a esta enfermedad, no hay que olvidar que esta entidad patológica se enmarca dentro del síndrome metabólico. El estricto control de otros factores de riesgo que puedan presentarse asociados a la diabetes será igual de importante para el pronóstico de estos pacientes.
Bibliografía recomendada
Akiyoshi M, Kakei M, Nakazaki M, Tanka H. A new hypoglycemic agent A-4166, inhibits ATP-sensitive potassium channels in rat pancreatic beta-cells. Am J Physiol 1995;268:E185-93.
American Diabetes Association. Postprandial blood glucose. Diabetes Care 2001;24:775-8.
Amos A, McCarty D, Zimmet P. The rising global burden of diabetes and its complications: estimates and projections to the year 2010. Diabet Med 1997;14(Suppl 5):S1-85.
Ceriello A, Bortolotti N, Motz E, Crescentini A, Lizzio S, Russo A, et al. Meal-generated oxidative stress in type 2 diabetic patients. Diabetes Care 1998;21:1529-33.
Ceriello A, Motz E, Cavarape A, Lizzio S, Russo A, Quatraro A, et al. Hyperglycemia counterbalances the anti-hypertensive effect of glutathione in diabetic patients. Evidence linking hypertension and glycemia through the oxidative stress in diabetes mellitus. J Diab Compl 1997;11:250-5.
Ceriello A, Toboga C, Tonutti L, Giacomello R, Stel G, Motz E, et al. Pot-meal coagulation activation in diabetes mellitus: the effect of Acarbose. Diabetología 1996;39:469-73.
Goday A, Serrano-Rios M. Epidemiology of diabetes mellitus in Spain. Critical review and new perspectives. Med Clin (Barc) 1994;104:116-7.
Hanefeld M, Fischer S, Julius U, Schulze J, Schwanebeck U, Schmechel H, et al. Risk factors for myocardial infarction and death in newly detected NIDDM: the Diabetes Intervention Study, 11-year follop-up. Diabetología 1996;39:1577-83.
Horton ES, Clinkingbeard C, Gatlin M, Foley J, Mallows S, Shen S. Nateglinide alone and in combination with metformin improves glycemic control by reducing mealtime glucose levels in type 2 diabetes. Diabetes Care 2000;23:1660-5.
Laakso M. Hyperglycaemia and cardiovascular disease in type 2 diabetes. Diabetes 1999;48:937-42.
Lebovitz HE. Insulin secretagogues: old and new. Diabetes Reviews 1999;7:139-53.
Malaise WJ. Stimulation of insulin release by non-sulfonylurea hypoglycemic agents: The meglitinide family. Horm Metab Res 1995;37:263-6.
Narayan KM, Gregg EW, Fagot-Campagna A, Engelgau MM, Vinicor F: Diabetes a common, growing, serious, costly, and potentially preventable public health proble. Diabetes Res Clin Pract 2000;50(Suppl 2):S77-84.
Sato Y, Fujita H, Dan K, Fujita T, Kato R. Stimulating activity of A-4166 on insulin release in in situ hamster pancreatic perfusion. Pharmacology 1995;51:245-53.
Shiling H, Wang S, Fanelli B, Bell PA, Dunning BE, Geisse S, et al. Pancreatic ß-Cell KATP channel activity and membrane-binding studies with nateglinide: a comparison with sulphonylureas and repaglinide. JPET 2000;293:444-52.
Stratton IM, Adler AI, Neil HA, Matthews DR, Manley SE, Cull CA, et al: Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective observational study. BM J. 2000 12;321:405-12.
The DECODE Study Group. Glucose tolerance and mortality: comparison of WHO and American Diabetes Association diagnostic criteria. Lancet 1999;354:617-22.
UK Prospective Diabetes Study (UKPDS) Group. Intensive blood glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS33). Lancet 1998;352:837-53.
Ward WK, Beard JC, Halter JB, Pfeifer MA, Porter D Jr. Pathophysiology of insulin secretion in non-insulin-dependent diabetes mellitus. Diabetes Care 1984;7:491-502.