Conferencias clínico-patológicas: la importancia del diagnóstico multidisciplinar
Más datosEl paciente vivía en un área urbana, no tenía alergias medicamentosas conocidas y como hábitos tóxicos era fumador de tabaco en pipa.
Antes del episodio actual, había viajado hacía 4 años a Indonesia. Realizó una consulta previa al viaje vacunándose frente al virus hepatitis A, hepatitis B, fiebre amarilla, fiebre tifoidea y tétanos. Sin incidencias remarcables durante el viaje, sin mordedura de animales salvajes, ni diarreas, ni otra clínica que pudiera evidenciar una enfermedad importada.
No refería antecedentes médicos ni quirúrgicos de interés.
El motivo de la consulta fue la aparición de tumoraciones cervicales bilaterales de aproximadamente un mes de evolución que habían aumentado de tamaño progresivamente. No refería pérdida de peso, ni fiebre, ni sudación nocturna. Relacionaba la aparición de las tumoraciones con una úlcera en el labio inferior que se había mantenido estable en el último mes.
En la exploración física destacaba una adenopatía grande, submaxilar derecha y otras menores en cadena yugulodigástrica y en la zona posterior, con relación al músculo esternocleidomastoideo. No había otras adenopatías en otras localizaciones ni supraclaviculares, axilares ni inguinales. No presentaba lesiones cutáneas. El resto de la exploración fue normal.
Los análisis evidenciaron hemoglobina 14,8 g/dl, hematocrito 0,44 l/l, volumen corpuscular medio 87,6 fl, leucocitos totales 5,8 × 109/l, neutrófilos segmentados 45,9%, linfocitos 34%, plaquetas 189.000, tiempo de Quick 97%, TTPA ratio 1,04, fibrinógeno 2,86, urea 28 mg/dl, creatinina 0,81 mg/dl, ácido úrico 5,6 mg/dl, bilirrubina total 0,78 mg/dl, sodio 138,6 mg/dl, potasio 4,11 mg/dl, fosfato inorgánico 2,8 mg/dl, magnesio 2,0 mg/dl, calcio 9,6 mg/dl, aspartato aminotransferasa 34 U/I, alanino aminotransferasa 45 U/I, fosfatasa alcalina 67 U/l, gammaglutamiltranspeptidasa 34 U/l, lactato deshidrogenasa 156 mg/dl, proteínas totales 7,4 mg/dl, albúmina 4,2 mg/dl, proteinograma mostró albúmina 46%, alfa-1 globulinas 9%, alfa-2 globulinas, 7%, betaglobulinas 9%, gammaglobulinas 29% sin observar monoclonalidad.
Se realizó serología de virus hepatitis B (antígeno de superficie) y anticuerpos anti-virus hepatitis C que fueron negativas. El interferón γ para tuberculosis y el VIH fueron negativos. La serología virus herpes 1 mostró IgG positiva y para el virus herpes 2 mostró IgG negativa. Para el virus varicela zóster la IgG fue positiva, Citomegalovirus IgG y la IgM fueron negativas. La serología para Toxoplasma gondii mostró IgG positiva.
Se realizó una resonancia magnética cervical que mostró una pequeña lesión labial central izquierda en el labio inferior con diámetro axial mayor de 17 mm, no infiltrativa. Adenopatías patológicas laterocervicales bilaterales, pero de predominancia izquierda que sugerían un proceso linfoproliferativo (fig. 1).
Una tomografía computarizada con emisión de positrones (PET-TC) mostró una lesión hipermetabólica focal en el labio inferior izquierdo, con relación al proceso tumoral primario con afectación adenopática múltiple laterocervical bilateral y supraclavicular izquierda. Sin otras lesiones hipermetabólicas patológicas (fig. 2).
Se realizó una biopsia en el labio inferior que mostró inflamación granulomatosa no necrosante y también se realizó una punción con aguja fina (PAAF) tanto del nódulo submandibular como de la adenopatía, las cuales fueron negativas para células malignas con celularidad linfoide polimorfa compatible con linfadenitis reactiva inespecífica.
En definitiva, se trata de un paciente de 44 años que consultó por adenopatías cervicales y lesión en el labio inferior que habían progresado en el último mes, sin otra clínica sistémica.
Diagnóstico diferencialEl diagnóstico diferencial es amplio e incluye el cáncer, las enfermedades inflamatorias, ya sean autoinmunes o autoinflamatorias, y las enfermedades infecciosas.
Por lo que se refiere a las enfermedades neoplásicas. El cáncer de labio es la neoplasia más común de aquellas que afectan la cabeza y el cuello. Los factores de riesgo predisponentes son la exposición prolongada a radiación solar, ser fumador y la infección por virus de papiloma humano. El 90% de las neoplasias de labio se producen en el labio inferior, el 7% en el labio superior y el 3% en las comisuras labiales. El carcinoma escamoso es el más común, seguido de carcinoma basocelular. De los que no son de estirpe mucosa, el más frecuente es el de las glándulas salivares menores, siendo más frecuente en este caso la afectación de labio superior. Aunque el carcinoma escamoso puede no tener alteraciones visibles en la mucosa labial, en la mayoría de casos se puede evidenciar leucoplaquia, eritroplaquia o liquen plano; en otras ocasiones se puede presentar como una úlcera con los márgenes indurados. Aunque el hecho de ser fumador nos podría orientar hacia estas enfermedades, la biopsia tanto de la úlcera labial donde se aprecian granulomas no necrosantes como la PAAF de la adenopatía y de la glándula salival, permiten descartar esta opción1.
Otra posibilidad serían las enfermedades hematológicas como el linfoma. Los linfomas de labio son en su mayoría linfomas marginales de células B extranodales. Normalmente se relaciona con la presencia de una enfermedad autoinmune sistémica, sobre todo con relación al síndrome de Sjögren primario. La presentación más frecuente es en el labio inferior, como los carcinomas, la mayoría en forma de nódulo, aunque no es infrecuente la presencia de ulceración de dicho nódulo. El 60% afectan únicamente al labio mientras que el 40% son multifocales. Los linfomas de labio se deben sospechar aún en ausencia de síntomas sistémicos2. Aunque no disponemos de un estudio de autoinmunidad, la ausencia de síntomas sistémicos como la xeroftalmia y la xerostomía, así como el resultado de las biopsias, nos hacen descartar esta opción.
Para concluir el diagnóstico diferencial de las enfermedades neoplásicas habría que mencionar las reacciones sarcoideas (sarcoidosis-like): se denomina así cuándo en la biopsia se aprecian granulomas de células epitelioides no caseificantes sin otros síntomas sistémicos de sarcoidosis y no es distinguible en términos de criterios histopatológicos. Este tipo de hallazgos anatomopatológicos se han relacionado con neoplasias malignas, ya sean adyacentes al tumor primario o a las adenopatías de drenaje locales. Se han observado reacciones de tipo sarcoide asociadas al cáncer, tanto en los pacientes con neoplasias hematológicas (leucemia linfocítica crónica, leucemia mielocítica crónica, enfermedad de Hodgkin o no Hodgkin, linfoma de células T, entre otros) como en tumores sólidos3.
Empezando con las enfermedades inflamatorias, habría que mencionar la granulomatosis con poliangitis (GPA). La GPA es un tipo de vasculitis sistémica primaria de origen autoinmune que se asocia con la presencia de auto-anticuerpos contra el citoplasma de los neutrófilos (ANCA) y el hallazgo anatomo-patológico más frecuente es el granuloma no caseificante con vasculitis. La GPA afecta principalmente a los vasos medianos y a los pequeños; y puede manifestarse en diferentes órganos. Las lesiones orales de la GPA están descritas en el 5-10% de los pacientes con la enfermedad y puede ser el primer síntoma de la misma. Es clásica y prácticamente patognomónica la presencia de inflamación de las encías en un patrón conocido como gingivitis en fresa o strawberry gingival hyperplasia. Otras manifestaciones descritas en la cavidad oral en enfermos con GPA en función de la afectación local son: en la mucosa bucal la presencia de úlceras y cicatrización tardía de las lesiones, en las encías la presencia de gingivitis, hemorragias recurrentes, equimosis y/o necrosis, en la lengua se pueden apreciar úlceras y lesiones necróticas, en el proceso alveolar puede existir osteítis y signos de reabsorción, en el paladar se puede evidenciar la presencia de úlceras, osteonecrosis y fístulas oronasales, en la nasofaringe también se pueden apreciar úlceras con cicatrización tardía y en los labios la presencia de tumefacción de nódulos y la exfoliación de los mismos5,6. Dada la presencia de granulomas no caseificantes en la biopsia, se debería solicitar ANCA, aunque la clínica de úlcera labial y adenopatías es muy infrecuente en el diagnóstico de GPA.
Dentro de las enfermedades inflamatorias, la enfermedad de Behçet es una enfermedad autoinflamatoria que se caracteriza por la presencia de úlceras orales y/o genitales recurrentes, además puede afectar al sistema ocular en forma de uveítis anterior o posterior o vasculitis retinianas. Es característico también de la enfermedad de Behçet, la presencia de lesiones cutáneas como el eritema nudoso, la seudofoliculitis, las lesiones papulopustulosas y los nódulos acneiformes. Pueden presentar pruebas de patergia positivas (aparición de vesícula ante mínima lesión cutánea), por el contrario no suelen presentar adenopatías7, hecho que, junto a la ausencia de otras úlceras orales o genitales recurrentes y sin otra clínica sistémica ni cutánea, no parece apoyar el diagnóstico de esta enfermedad.
Entre las enfermedades inflamatorias con granulomas no caseificantes hay que destacar la sarcoidosis. La sarcoidosis es una enfermedad granulomatosa multisistémica de etiología desconocida que puede afectar a cualquier órgano. Clásicamente, se han definido varias presentaciones de esta enfermedad. El síndrome de Löfgren es la presentación más habitual con adenopatías hiliares pulmonares, la presencia de eritema nudoso y de artritis predominantemente mono u oligoarticulares asimétricas y de extremidades inferiores. También se ha relacionado con la presencia de enfermedad pulmonar intersticial, uveítis y afectación cutánea en forma de lupus pernio. En la cabeza y en el cuello se ha descrito el síndrome de Heerfordt con uveítis, parotiditis y parálisis facial. Aunque están descritas las lesiones en cavidad oral, estas son infrecuentes8.
Las enfermedades inflamatorias intestinales como la enfermedad de Crohn pueden presentarse como úlceras labiales recurrentes, aunque es rara la presencia de adenopatías y, en ausencia de otros síntomas gastrointestinales o sistémicos como uveítis o artritis, permiten descartar esta opción dentro del diagnóstico del caso9.
Otra entidad inflamatoria a destacar es la granulomatosis orofacial o queilitis granulomatosa. El término granulomatosis orofacial fue introducido en 1985 para describir las lesiones granulomatosas en ausencia de causas sistémicas. Es una entidad rara que normalmente afecta a los labios. Además de la hinchazón facial, puede producirse ulceración oral y tumefacción en las encías. Cuándo la afectación labial se relaciona con parálisis facial y lengua fisurada se denomina síndrome de Melkerson-Rosenthal. Cuando solo los labios se ven afectos, se denomina queilitis granulomatosa (queilitis de Miescher). Normalmente afecta al labio superior y como parte del diagnóstico diferencial se debe descartar la enfermedad inflamatoria intestinal (enfermedad de Crohn), la sarcoidosis sistémica y enfermedades infecciosas como tuberculosis, lepra o leishmaniosis cutánea10.
De las enfermedades infecciosas es imperativo considerar en primer lugar la tuberculosis. La tuberculosis es una enfermedad crónica granulomatosa que puede afectar a cualquier órgano. Los hallazgos anatomopatológicos suelen ser la presencia de granulomas necrosantes y caseificantes, aunque los hallazgos de granulomas no necrosantes no es infrecuente. De las manifestaciones extrapulmonares la afectación de la cabeza y el cuello no es extraña, siendo las áreas más frecuentemente afectas las adenopatías cervicales, la cavidad oral, la faringe y la laringe. En la cavidad oral la presentación más frecuente es la ulceración, tanto del paladar, la mucosa bucal, las encías, la lengua y los labios; y es frecuente en hasta el 69% de los casos la co-infección pulmonar11.
Además también hay que mencionar las micobacterias atípicas que pueden ser causa de afectación de la cavidad oral, aunque únicamente se han descrito en situaciones de inmunodepresión como puede ser la co-infección por virus de la inmunodeficiencia humana (VIH)12.
Continuando con las enfermedades infecciosas que pueden provocar úlceras orales, adenopatías y granulomas no caseificantes habría que mencionar la lepra. La enfermedad de Hansen o lepra es una enfermedad causada por Mycobacterium leprae y Mycobacterium lepromatosis. Estas bacterias se inoculan por vías aéreas superiores, por lo que pueden generar manifestaciones clínicas en la mucosa nasal y en la cavidad oral. Las manifestaciones bucales pueden presentarse en forma de máculas, pápulas y nódulos que pueden ulcerarse o necrosarse. La clasificación de Ridley-Jopling categoriza la lepra en: tuberculoide, borderline tuberculoide, borderline-borderline (BB), borderline lepromatosa, lepromatosa y lepra indeterminada. Se ha evidenciado afectación de la cavidad oral y labial, aunque es más frecuente la presencia de macroqueilia que la ulceración labial13.
La leishmaniasis es una enfermedad infecciosa provocada por parásitos protozoos del género Leishmania. La leishmaniasis se puede presentar de forma cutánea, cutánea difusa, mucocutánea y visceral. La leishmaniosis cutánea se caracteriza por la aparición de pápulas, placas o úlceras en el lugar de la inoculación y se suele acompañar de adenopatías en la zona de la lesión, otras complicaciones sistémicas son muy raras. La forma mucocutánea se caracteriza por la dispersión de las úlceras cutáneas a los tejidos circundantes, específicamente la pared interna de las fosas nasales hacia la laringe y la boca. En un 30% de los casos no se evidencia lesión cutánea primaria. La leishmaniasis mucocutánea primaria puede presentarse como queilitis. La presentación inicial puede ser una pápula eritematosa que se agranda gradualmente y luego se ulcera o un agrandamiento persistente de los labios (queilitis). El raspado de piel o la biopsia, el cultivo y la PCR serán útiles para el diagnóstico14.
La gingivoestomatitis herpética es la manifestación clínica más frecuente de la infección primaria del virus del herpes simple tipo 1 (VHS- 1). Clásicamente, se caracteriza por fiebre elevada, malestar general, cefalea, irritabilidad, halitosis, salivación excesiva, vesículas localizadas en el paladar blando, en el paladar duro, las amígdalas, la lengua, la mucosa oral y las encías, que posteriormente se ulceran produciéndose aftas muy dolorosas. Además se puede acompañar de gingivitis y adenopatías cervicales dolorosas15. Por lo que, dada la ausencia de clínica compatible y la serología IgG positiva, no parece que el VHS-1 sea el causante del caso clínico.
Aunque en el caso clínico que se discute no parece haber contacto con zonas tropicales donde las siguientes enfermedades son endémicas, habría que destacar la coccidiomicosis y la histoplamosis. La coccidioidomicosis forma parte de las micosis profundas causadas por los hongos Coccidioides immitis y Coccidioides posadasii. La coccidioidomicosis cutánea primaria es una entidad rara que puede aparecer tras traumatismos punzantes (cactus, plantas) o inoculación accidental en el laboratorio, habitualmente con compromiso de extremidades y cara. Suele presentarse como un nódulo ulceroso, en ocasiones con patrón esporotricoide, con adenopatías y adenitis. No suele diseminarse y en las personas inmunocompetentes suele haber resolución sin tratamiento16. La histoplasmosis es una micosis sistémica granulomatosa causada por el hongo dimórfico Histoplasma capsulatum. La histoplasmosis oral suele aparecer en asociación con la forma crónica diseminada de la enfermedad, aunque la afectación oral puede presentarse como la manifestación mucocutánea inicial y/o única de la enfermedad. Los sitios comúnmente afectados en la cavidad oral son la lengua, el paladar duro y blando, la mucosa bucal, las encías y los labios16.
La enfermedad por arañazo de gato, es una enfermedad producida por la bacteria Bartonella henselae y se caracteriza por la aparición de una lesión cutánea en el sitio de inoculación con cicatrización tardía. Esta lesión se desarrolla de 3-10 días después de la introducción del organismo en la piel y generalmente evoluciona a través de la fase vesicular, eritematosa y papular. Las adenopatías regionales son el síntoma principal de la enfermedad y su localización depende del sitio de inoculación.
Por último, dentro de las enfermedades infecciosas cabe mencionar la sífilis. La sífilis es una infección de transmisión sexual causada por la espiroqueta Treponema pallidum. La sífilis primaria se presenta clásicamente como una lesión ulcerada indolora normalmente en los genitales (chancro). Sin embargo, la lesión primaria no se limita únicamente a los genitales y puede aparecer en cualquier punto de inoculación y en función de la clínica y el diagnóstico se divide en etapas, tempranas y tardías. La sífilis temprana comprende la sífilis primaria y secundaria. La sífilis tardía se presenta cuando los pacientes no han recibido tratamiento durante las primeras etapas de la infección y pueden progresar a una enfermedad latente tardía o desarrollar complicaciones importantes de la infección, lo que denominamos sífilis terciaria. Los eventos clínicos que ocurren como consecuencia de la sífilis tardía pueden aparecer en cualquier momento después de la infección primaria y pueden involucrar una amplia variedad de tejidos.
En la sífilis primaria la lesión comienza como una pápula, que por lo general es indolora y aparece en el lugar de la inoculación. Esta pápula se ulcera para producir el chancro clásico de la sífilis primaria, una úlcera de 1 a 2 cm con un margen elevado e indurado. La úlcera generalmente tiene una base no exudativa y se asocia con adenopatías regionales que a menudo son bilaterales.
Teniendo en cuenta el diagnóstico diferencial expuesto, en este caso hubiera sido interesante obtener información respecto los hábitos sexuales del paciente, si tenía animales de compañía, qué otros viajes había realizado y qué profesión tenía. Además sobre los antecedentes clínicos, se investiga sobre la presencia de úlceras orales o genitales de repetición y si el paciente presenta xeroftalmia o xerostomía. En una primera analítica, se hubiera añadido serología luética, además de anticuerpos antinucleares (ANA) y tras saber el resultado preliminar de la biopsia con granulomas no caseificantes hubiera añadido la enzima convertidora de angiotensina (ECA) y ANCA. Respecto la biopsia añadiría estudios microbiológicos como PCR y cultivo de tuberculosis y micobacterias atípicas, además de PCR de Leishmania en la muestra y comentaría el caso con los compañeros del Servicio de Anatomía Patológica.
Diagnóstico del Dr. Isidro SanzÚlcera labial de origen infeccioso, leishmaniosis cutánea o sífilis primaria.
Discusión anatomopatológicaAnte la sospecha de linfoma se realizó una PAAF guiada por ecografía de una de las adenopatías latero-cervicales izquierdas. Microscópicamente observamos extendidos de fondo hemático, con leve a moderada celularidad de aspecto linfoide, aislados macrófagos con cuerpos tingibles, que no son más que restos de cuerpos apoptóticos o restos celulares, indicándonos que la muestra corresponde a un ganglio linfático. Esta celularidad linfoide es polimorfa, en diferentes fases de maduración, con linfocitos pequeños, de núcleo hipercromático y otros de mayor tamaño, con núcleo redondo y diversos cromocentros que en ocasiones forman pequeños agregados correspondientes a centros foliculares. No se observó celularidad atípica. Enviamos material a citometría de flujo, la cual mostró una población linfoide B madura y policlonal. Por tanto, el diagnóstico fue de: «Negativo para células malignas: celularidad linfoide polimorfa compatible con linfadenitis reactiva inespecífica».
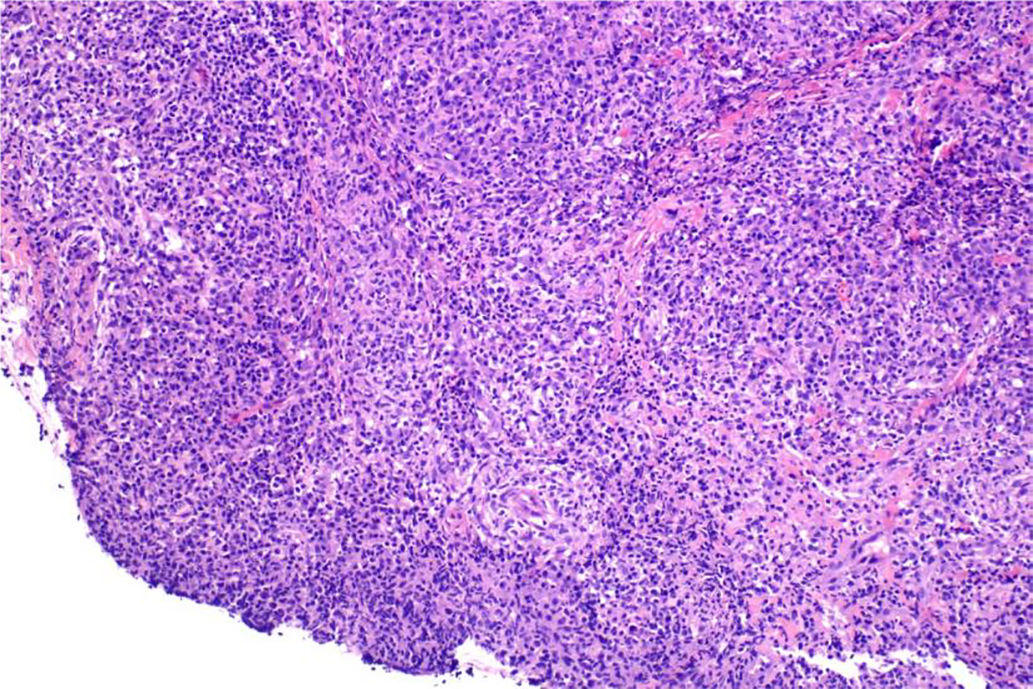
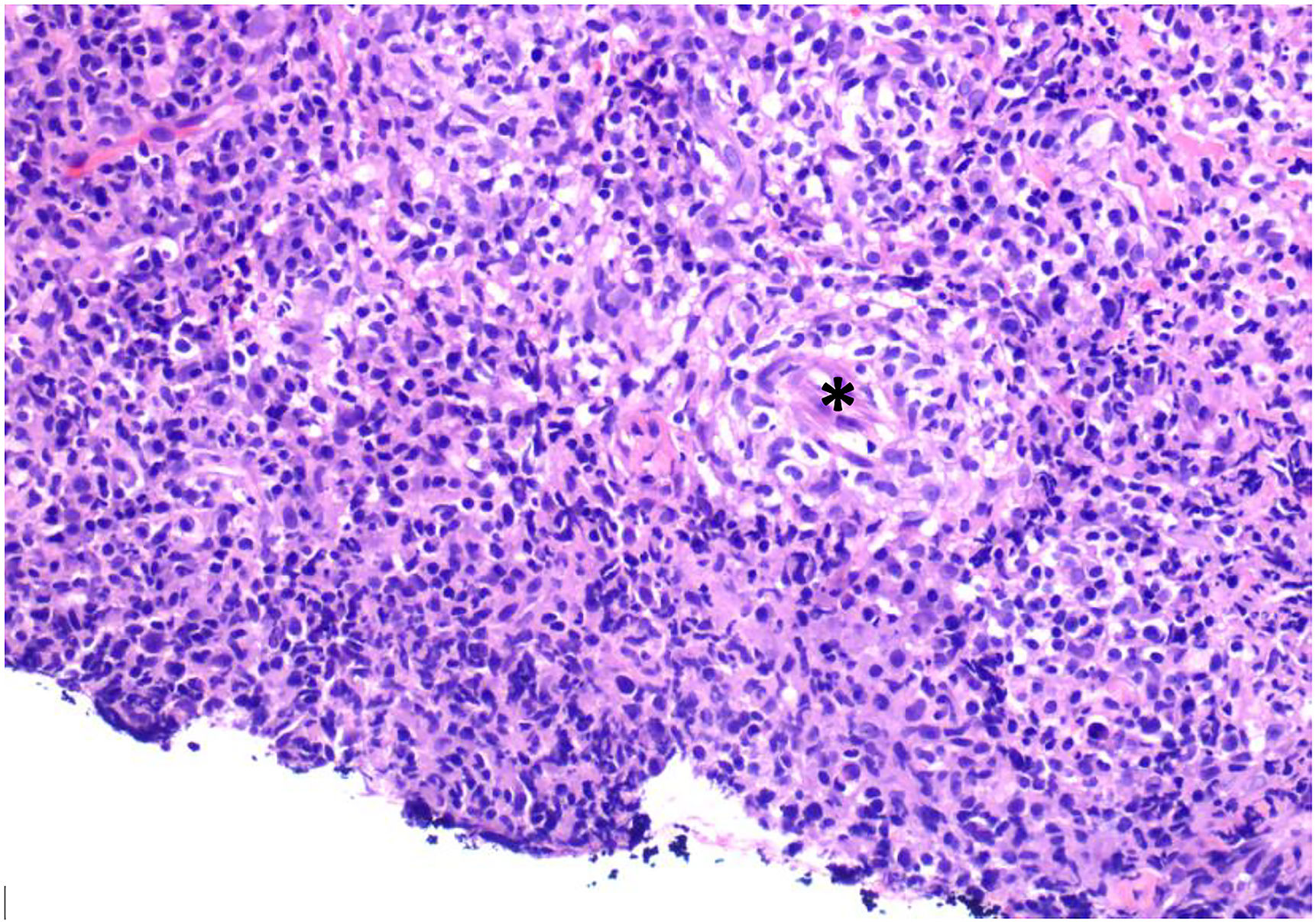
El paciente, como se ha comentado, junto a las adenopatías latero-cervicales presentaba una lesión ulcerada en el labio inferior izquierdo, que también se biopsió. Microscópicamente correspondía a una lesión ulcerada, densamente celular con marcado componente inflamatorio y presencia de formaciones granulomatosas no necrosantes (figs. 3 y 4). Algunos de estos granulomas se relacionaban con estructuras vasculares y en otras áreas los granulomas eran más densos, con abundantes células plasmáticas. No se observaban células gigantes, necrosis, ni otra especificidad. Rodeando a los granulomas podíamos observar un componente inflamatorio de tipo mixto, con polimorfonucleares, linfocitos y abundantes células plasmáticas, que se extendían infiltrando musculatura propia de la zona.
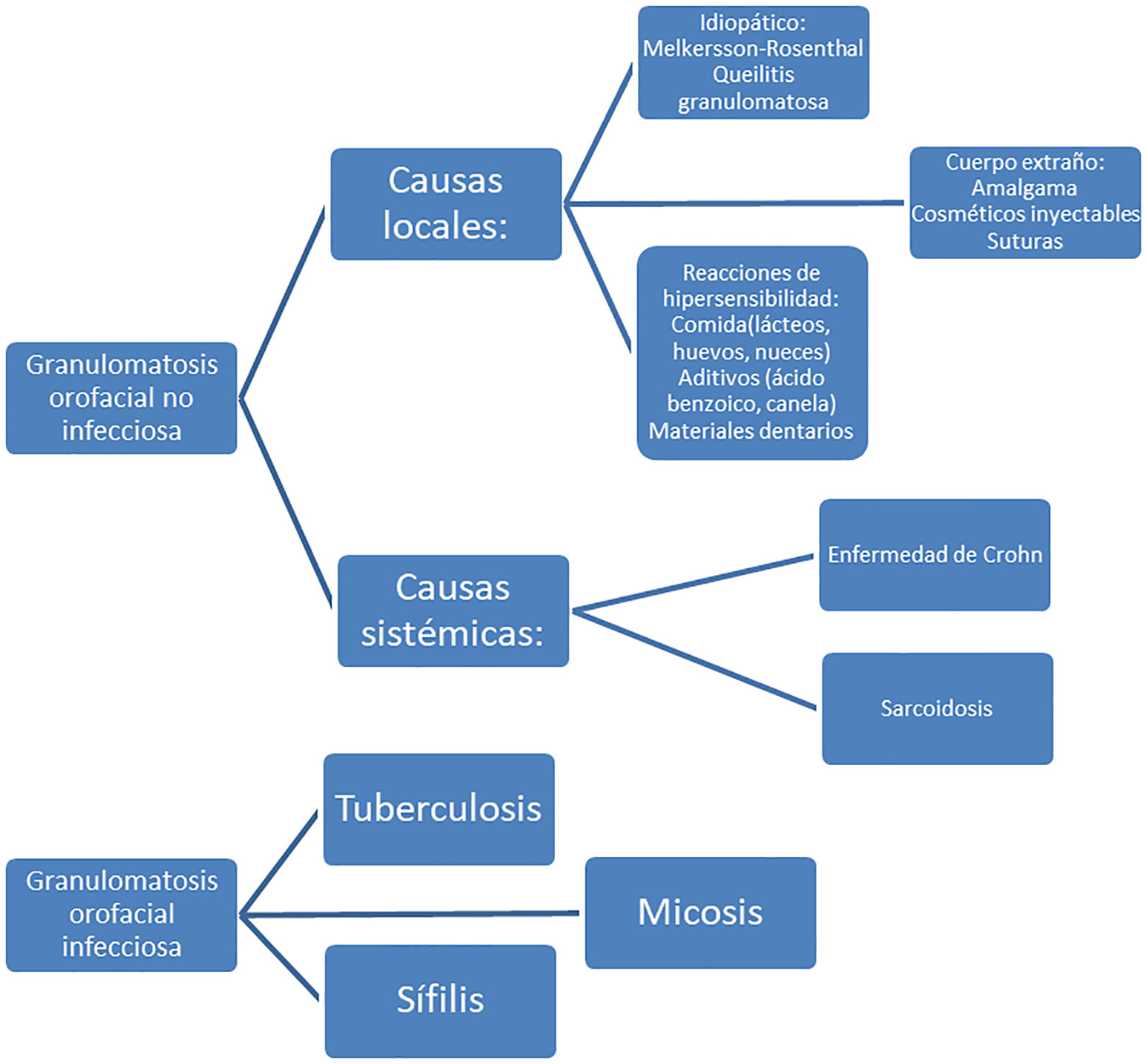
Existen una variedad de entidades clínicas que, en la biopsia, se presentan como formaciones granulomatosas no necrosantes y que, en esta localización, se engloban bajo el término de «granulomatosis orofacial» (fig. 5), pudiendo tener una etiología no infecciosa, como las que se observa en reacciones a cuerpo extraño (amalgama, cosméticos inyectables, sutura), reacciones de hipersensibilidad (alimentaria, materiales dentarios), causas sistémicas (enfermedad de Crohn, sarcoidosis) o de forma idiopática (Melkersson-Rosenthal, queilitis granulomatosa), o por el contrario, una etiología infecciosa como la tuberculosis, micosis o sífilis17.
Granulomatosis orofacial. Modificado de Müller17.
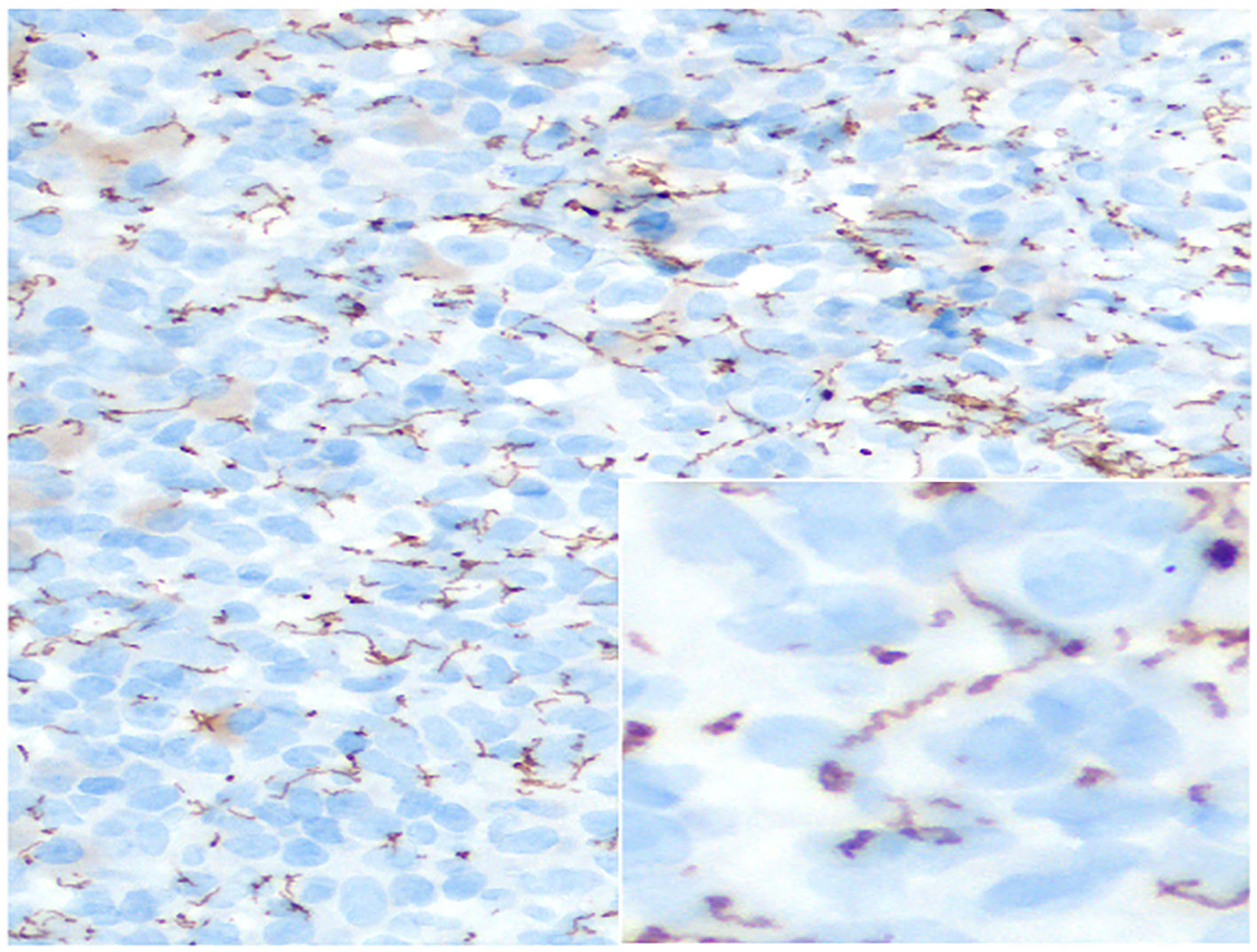
Una vez descartada la etiología no infecciosa, realizamos técnicas histoquímicas de PAS y Plata Metanamina para descartar una infección fúngica y Ziehl-Neelsen para descartar la presencia de bacterias ácido-alcohol resistentes, como la tuberculosis. Todas ellas negativas. La presencia de células plasmáticas habría la posibilidad de que se tratara de una sífilis, por lo que realizamos la técnica inmunohistoquímica para espiroquetas, en este último, apreciamos estructuras helicoidales o enrolladas, remedando un sacacorchos, compatibles con espiroquetas (fig. 6).
DiagnósticoInflamación granulomatosa no-necrosantes con relación a la sífilis.
Responsabilidades éticasSe han seguido los procedimientos éticos del centro para la publicación de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.