determinar si el índice neutrófilo linfocito es un factor asociado a la mortalidad en los pacientes con trauma craneoencefálico grave; con la finalidad de establecer un marcador rápido de evolución desfavorable y desenlaces adversos en estos pacientes.
Material y Métodosse revisó la historia clínica de 238 pacientes con trauma craneoencefálico grave atendidos en la Unidad de Cuidados Intensivos del Hospital Regional Docente de Trujillo durante el periodo 2016-2022.
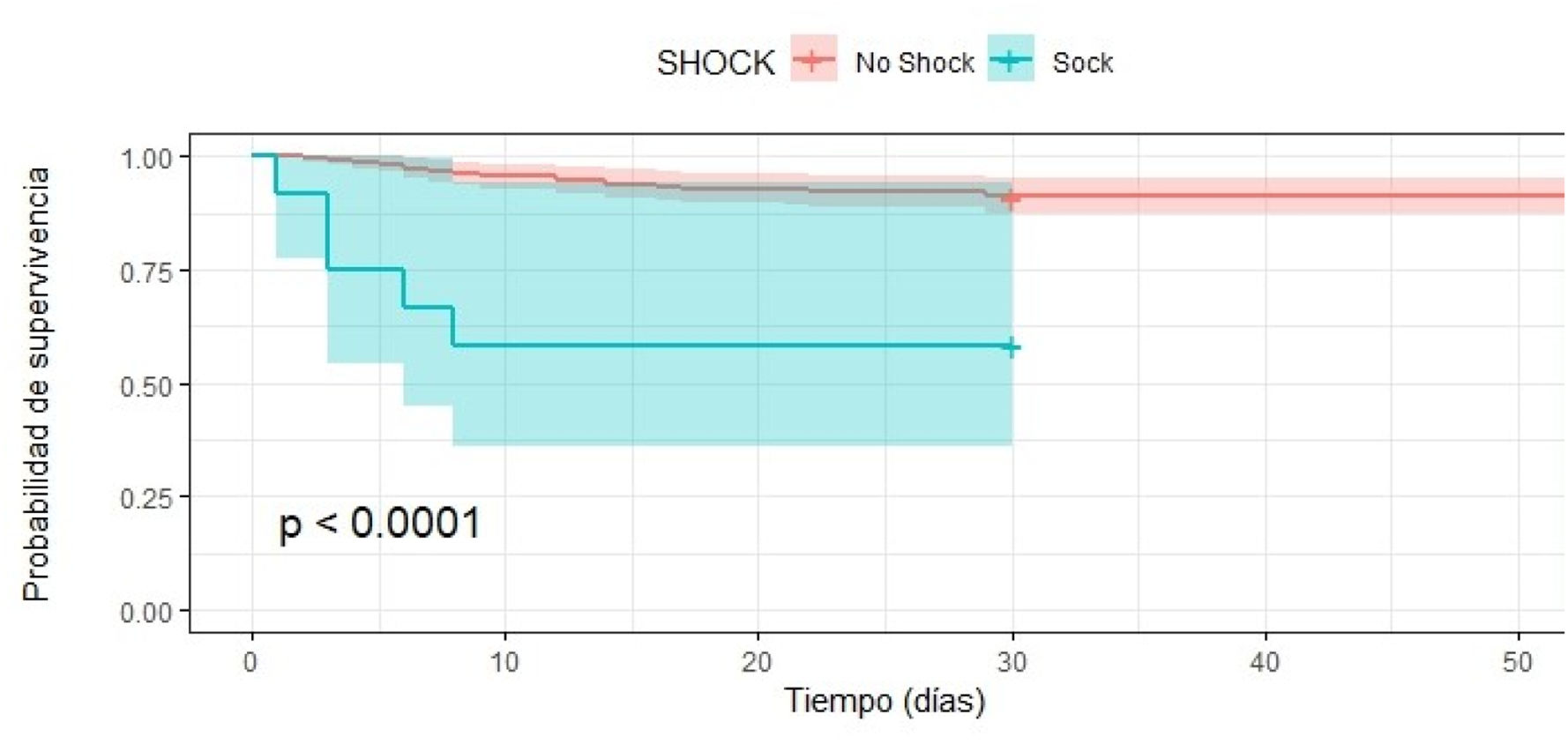
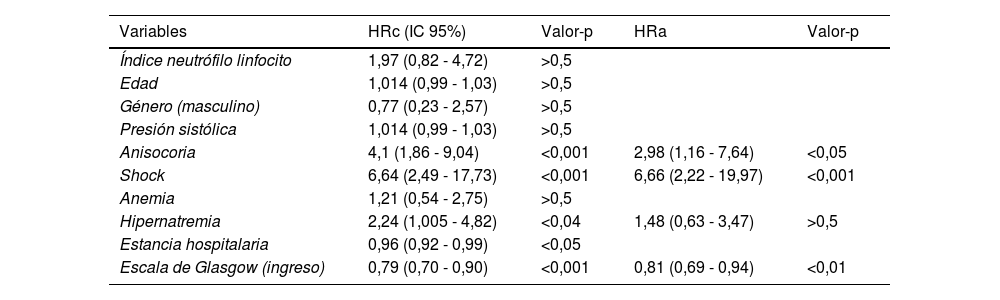
Resultadosel índice neutrófilo linfocito no mostró una asociación significativa con la mortalidad (HRc 1,97; IC95%; 0,82-4,72) (p > 0,5). El análisis bivariado y multivariado donde se asoció la intervención de otras variables, determinó que la anisocoria aumentaba en 4 veces el riesgo de muerte (HRc 4,1; IC95%; 1,86-9,04) (p < 0,001), el shock aumentaba en 6 veces el riesgo de muerte (HRc 6,64; IC95%; 2,49-17,73) (p < 0,001), y la hipernatremia incrementó al doble el riesgo de muerte (HRc 2,24; IC95%; 1,005-4,82) (p < 0,04).
Conclusionesse encontró que la anisocoria, shock estancia hospitalaria y escala del coma Glasgow al ingreso son predictores independientes de mortalidad.
To determine if the neutrophil-lymphocyte index is a factor associated with mortality in patients with severe traumatic brain injury. In order to establish a rapid marker of unfavorable evolution and adverse outcomes in these patients.
Material and methodsThe clinical history of 238 patients with severe traumatic brain injury treated in the Intensive Care Unit of the Trujillo Regional Teaching Hospital during the period 2016-2022 was reviewed.
ResultsThe neutrophil-lymphocyte index did not show a significant association with mortality (HRc 1.97 95% CI 0.82-4.72) (p>0.5). The bivariate and multivariate analysis where the intervention of other variables was associated, determined that anisocoria increased the risk of death by 4 times (HRc 4.1; IC95%; 1.86-9.04) (p<0.001), shock increased the risk of death by 6 times. Death (HRc 6.64; 95%; CI 2.49-17.73) (p<0.001), and hypernatremia doubled the risk of death (HRc 2.24; 95%; CI 1.005-4.82) (p<0.04).
ConclusionsIt was found that anisocoria, shock, hospital stay and Glasgow coma scale at admission are independent predictors of mortality.
El trauma craneoencefálico (TCE) es una lesión cerebral causada por una fuerza mecánica externa1. Su mortalidad está determinada por una lesión primaria, que ocurre en el momento del impacto y por una lesión secundaria, con presentaciones clínicas tardías2. El TCE es la causa principal de mortalidad y discapacidad en las personas jóvenes3. La mortalidad después del TCE puede ser inmediata (dentro de la primera hora), temprana (durante las primeras 24 horas) o tardía (después del primer día)4. El TCE grave requiere el ingreso del paciente a la unidad de cuidados intensivos donde se han propuesto puntuaciones de gravedad para predecir la mortalidad de los pacientes, estas incluyen variables anatómicas y fisiológicas5.
Los neutrófilos se encuentran en poca cantidad en el encéfalo debido a que la unión entre las células endoteliales impide su ingreso6, solo se ha observado un pequeño número de células inmunitarias en el líquido cefalorraquídeo y en condiciones habituales, solo existen unas pocas horas7. Durante un TCE, en la primera semana los neutrófilos ingresan a la corteza cerebral y se agrupan en el área del parénquima lesionada; esto, en respuesta a la producción de citoquinas inflamatorias en el cerebro, condicionando la maduración y la granulación de los neutrófilos8. Al mismo tiempo, los radicales libres inducen alteraciones en las proteínas de unión transmembrana, que finalmente contribuyen a la ruptura de la barrera hematoencefálica y un ingreso masivo de células a través de ella9.
Las células T regulan el sistema inmunológico y la homeostasis inflamatoria, justamente el número de estas células aumenta significativamente en el sistema nervioso central y en la sangre periférica, tras la exposición a un trauma10,11. Aunque el papel de los linfocitos T en los pacientes con lesiones cerebrales aún no se conocen del todo, se ha descrito que las células T infiltran el sitio de la lesión simultáneamente con monocitos y macrófagos12,13.
El índice neutrófilo linfocito (INL), es un indicador rápido y simple de inflamación, los neutrófilos son rápidos mediadores de procesos fisiopatológicos después de una lesión aguda y los linfocitos son células inmunes muy dinámicas14. En los últimos años, ha habido un interés creciente en el INL como señalizador de la inflamación y marcador de daño secundario asociado con la activación celular y la respuesta del sistema inmunitario15,16. El trauma cerebral activa una cascada de procesos inflamatorios en el sistema nervioso central, en donde el sistema inmunológico juega un papel fundamental en esta interacción, caracterizada por la activación de neutrófilos y linfocitos17,18.
Se ha documentado que el INL al ingreso fue significativamente mayor en los pacientes con TCE que no sobrevivieron a los 28 días desde el ingreso. El valor alto persistente del INL se asoció con un mal resultado y el INL al ingreso superior a 15,63 fue predictor de mortalidad a los 28 días19. En esa misma línea se determinó que los pacientes con un INL más alto tenían más probabilidades de recibir métodos agresivos de atención: ventilación mecánica, vasopresor y antibióticos; mostrando que el INL tenía una mejor capacidad predictiva sobre la mortalidad de los pacientes con una lesión cerebral traumática. Un INL > 7,44 fue un factor de riesgo independiente de muerte en la UCI en los pacientes con trauma encefálico. La mortalidad en el grupo con INL elevado es fue del 15% comparado con el grupo con INL normal, donde fue de 4%20–22.
Por lo tanto, el TCE grave es una urgencia neuroquirúrgica cuya incidencia y prevalencia se mantiene constante en nuestro medio, además del alto impacto en la salud pública como consecuencia del elevado riesgo de mortalidad o discapacidad, así como por el costo sanitario que implica su manejo en cuidados intensivos; dejando en evidencia la importancia en identificar variables que permitan detectar su pronóstico. En tal sentido, el INL es un marcador de evolución desfavorable y desenlaces adversos en una gran diversidad de contextos patológicos y su posible utilidad en su pronóstico resulta novedoso y útil. Por tanto, la finalidad de este estudio fue determinar si el índice neutrófilo linfocito es un factor asociado a mortalidad en los pacientes con TCE grave.
Materiales y métodosDiseño y población de estudio: se realizó un estudio de cohorte retrospectiva. Se evaluaron las historias clínicas de los pacientes con TCE grave de la UCI del Hospital Regional Docente de Trujillo (HRDT), una ciudad del norte de Perú, siendo este un centro referencial de trauma. Se incluyeron 238 pacientes atendidos entre enero 2018 y diciembre 2022. Dicha unidad es polivalente; sin embargo, la cantidad de pacientes con trauma, es especial TCE es enorme. Los pacientes provienen de urgencia cuando no tienen indicación quirúrgica, o de la sala de poscirugía cuando si la tienen. En la UCI se sigue un manejo protocolizado de TCE grave, con neuroprotección, que consiste en analgosedación con benzodiacepinas y opioides, además del manejo de soluciones antiedema cerebral, como la solución salina (SSH) al 3% o en concentraciones superiores, manejo de la temperatura, glucemia, pCO2 e imágenes cerebrales para guiar actitud terapéutica.
Población y muestra: el cálculo muestral se basó en el antecedente de Xiu20, donde la proporción de pacientes con INL alto que fallecen fue de 0,15 y aquellos con INL bajo que fallecen 0,84, con una potencia del 80%, con un error del 0,05%, para un nivel de confianza del 95%. Se obtuvo una muestra de 238 pacientes.
Datos y variables: se construyó una base de datos en la UCI del HRDT, de todos los pacientes que ingresaron desde enero 2018 hasta marzo 2023. Se recopilaron datos de variables clínicas, laboratoriales bioquímicas, estancia hospitalaria en la UCI y de mortalidad. La variable de respuesta fue la mortalidad, medida hasta los 60 días de ingreso a la UCI. La variable de exposición fue el INL elevado >7, tomado durante las primeras 48 a 72 horas del ingreso a la UCI, basado en el antecedente de Xiu et al.20. Las variables intervinientes principales que juegan un papel de confusores en dicha cohorte fueron: edad, género, presión sistólica al ingreso, presencia de anisocoria, shock séptico, anemia al ingreso, natremia, estancia hospitalaria, escala de coma de Glasgow (ECG); en el ingreso fueron elegidos como variables principales con relación a la mortalidad pacientes con TCE grave.
Análisis estadístico: se calcularon las frecuencias y porcentajes para las variables categóricas, y la mediana y el rango intercuartílico (RIC) para las variables numéricas. Se realizó además un análisis multivariado con regresión de Cox, evaluando el tiempo de supervivencia hasta los 60 días de ingreso a la UCI, para calcular el HR crudo y ajustado, siendo significativos si se obtiene un valor p < 0,05 con un nivel de confianza del 95% y potencia del 80%. Todos los datos fueron calculados en el programa RStudio versión 4.2.2.
Aspectos éticos: el protocolo de investigación fue evaluado por el Comité de Investigación de la Facultad de Medicina de la Universidad Privada Antenor Orrego (UPAO) y el Comité de Ética del hospital donde se realizó. Se resguardó la confidencialidad de los datos de los pacientes.
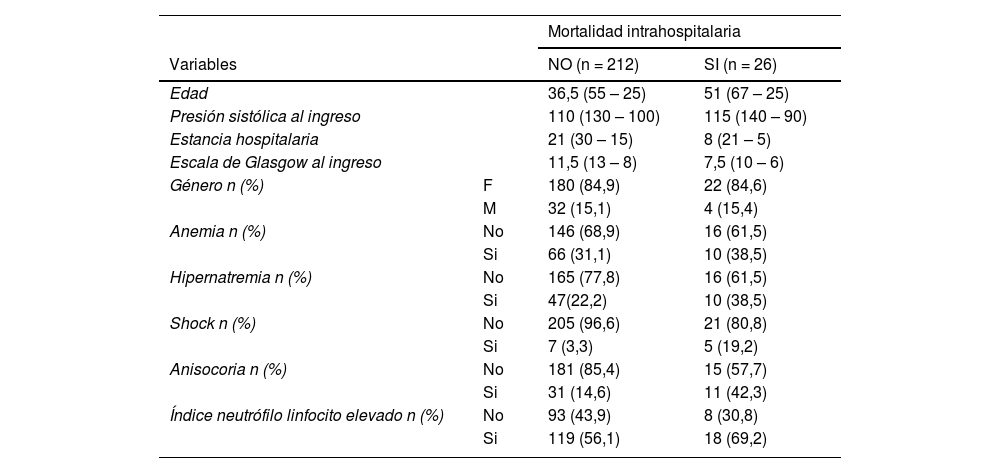
ResultadosCaracterísticas generales de los pacientesEl estudio incluyó un total de 238 pacientes que ingresaron con diagnóstico de TCE grave, de los cuales 26 (11%) pacientes fallecieron, observándose un predominio en el sexo femenino de 22 pacientes (84,6%), y una edad mediana en los pacientes fallecidos de 51 años (tabla 1). No obstante, el sexo femenino (HRc 1,014; IC 95% 0,99 – 1,03, valor p > 0,5) y la edad (HRc 1,014; IC 95% 0,99 – 1,03, valor p > 0,5) no aumentaron el riesgo de mortalidad de manera significativa (tabla 2).
Características generales clínicas y laboratoriales de pacientes con trauma craneoencefálico grave atendidos en la Unidad de Cuidados Intensivos en el Hospital Regional Docente de Trujillo, periodo 2016-2022
| Mortalidad intrahospitalaria | |||
|---|---|---|---|
| Variables | NO (n = 212) | SI (n = 26) | |
| Edad | 36,5 (55 – 25) | 51 (67 – 25) | |
| Presión sistólica al ingreso | 110 (130 – 100) | 115 (140 – 90) | |
| Estancia hospitalaria | 21 (30 – 15) | 8 (21 – 5) | |
| Escala de Glasgow al ingreso | 11,5 (13 – 8) | 7,5 (10 – 6) | |
| Género n (%) | F | 180 (84,9) | 22 (84,6) |
| M | 32 (15,1) | 4 (15,4) | |
| Anemia n (%) | No | 146 (68,9) | 16 (61,5) |
| Si | 66 (31,1) | 10 (38,5) | |
| Hipernatremia n (%) | No | 165 (77,8) | 16 (61,5) |
| Si | 47(22,2) | 10 (38,5) | |
| Shock n (%) | No | 205 (96,6) | 21 (80,8) |
| Si | 7 (3,3) | 5 (19,2) | |
| Anisocoria n (%) | No | 181 (85,4) | 15 (57,7) |
| Si | 31 (14,6) | 11 (42,3) | |
| Índice neutrófilo linfocito elevado n (%) | No | 93 (43,9) | 8 (30,8) |
| Si | 119 (56,1) | 18 (69,2) | |
Variables categóricas: n (%)
Variables numéricas: mediana (P75 - P25)
Regresión de Cox de factores asociadas a mortalidad a los 60 días en pacientes con trauma craneoencefálico grave atendidos en la Unidad de Cuidados Intensivos en el Hospital Regional Docente de Trujillo. Periodo 2016-2022
| Variables | HRc (IC 95%) | Valor-p | HRa | Valor-p |
|---|---|---|---|---|
| Índice neutrófilo linfocito | 1,97 (0,82 - 4,72) | >0,5 | ||
| Edad | 1,014 (0,99 - 1,03) | >0,5 | ||
| Género (masculino) | 0,77 (0,23 - 2,57) | >0,5 | ||
| Presión sistólica | 1,014 (0,99 - 1,03) | >0,5 | ||
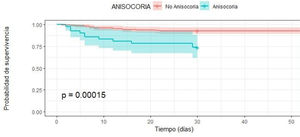
| Anisocoria | 4,1 (1,86 - 9,04) | <0,001 | 2,98 (1,16 - 7,64) | <0,05 |
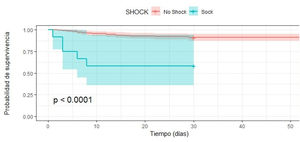
| Shock | 6,64 (2,49 - 17,73) | <0,001 | 6,66 (2,22 - 19,97) | <0,001 |
| Anemia | 1,21 (0,54 - 2,75) | >0,5 | ||
| Hipernatremia | 2,24 (1,005 - 4,82) | <0,04 | 1,48 (0,63 - 3,47) | >0,5 |
| Estancia hospitalaria | 0,96 (0,92 - 0,99) | <0,05 | ||
| Escala de Glasgow (ingreso) | 0,79 (0,70 - 0,90) | <0,001 | 0,81 (0,69 - 0,94) | <0,01 |
HRc: Hazard ratio crudo.
HRa: Hazard ratio ajustado para anisocoria, shock, hipernatremia, estancia hospitalaria, escala de Glasgow.
El INL elevado mostró tener mayor riesgo de mortalidad, pero sin significancia estadística (HRc 1,97 IC 95% 0,82 – 4,72, valor p > 0,5). Por otro lado, al realizar el análisis multivariado con Regresión de Cox, con seguimiento de supervivencia hasta los 60 días de ingreso se encontró que la presencia de anisocoria aumentaba en 4,1 veces el riesgo de muerte (HRc 4,1; IC 95% 1,86 – 9,04) de forma muy significativa (valor p < 0,001), en el mismo sentido, se determinó que el shock aumentaba en 6 veces el riesgo de muerte (HRc 6,64; IC 95% 2,49 – 17,73) de forma muy significativa (valor p < 0,001), también, se determinó que la variable hipernatremia incrementó al doble el riesgo de muerte (HRc 2,24; IC 95% 1,005 – 4,82) de forma significativa (valor p < 0,04) (tabla 2). Se mostraron como predictores independientes de mortalidad la presencia de anisocoria (HRa 2,98; IC 95% 1,16 – 7,64, valor p < 0,05) , la presencia de shock (HRa 6,66 IC 95% 2,22 – 19,97, valor p < 0,001), la estancia hospitalaria (HRa 0,95 IC 95% 0,92 – 0,99, valor p < 0,01) y escala de Glasgow al ingreso (HRa 0,81 IC 95% 0,69 – 0,94, valor p < 0,01) (tabla 2).
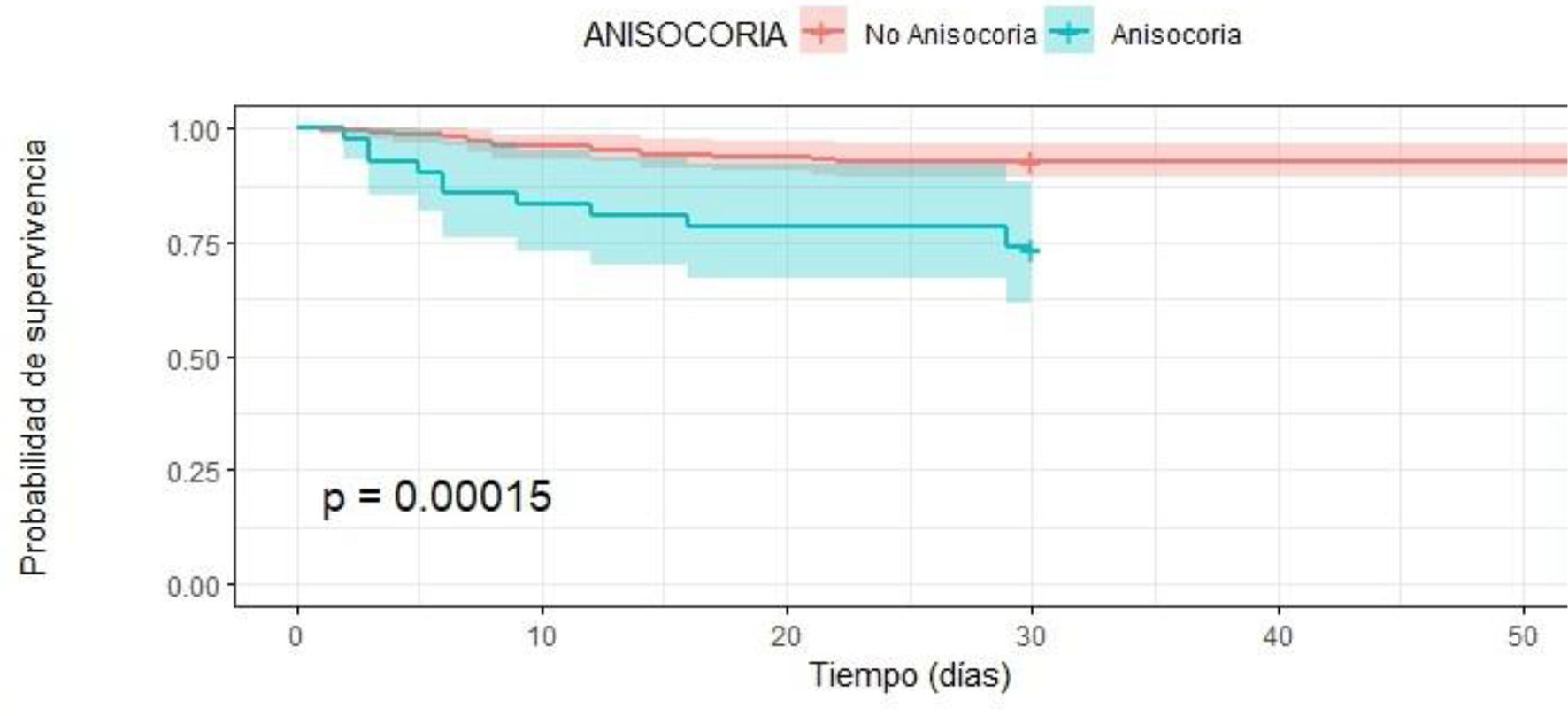
Análisis de supervivencia con Kaplan MeierFinalmente, la curva de supervivencia de Kaplan Meier muestra que la supervivencia en los pacientes con TCE grave es menor si se presentan al ingreso shock y/o anisocoria (p< 0,001) (figs. 1 y 2).
En el presente trabajo buscamos evaluar los factores asociados a la mortalidad en los pacientes con TCE grave en la UCI de un hospital local de referencia en trauma, encontrando, que si bien el INL no se asocia a la mortalidad (HR 1,97; IC 95% 0,82 – 4,72; p > 0,5), otras variables como la presencia de anisocoria al ingreso (HRa 2,98; IC 95% 1,16 – 7,64, valor p < 0,05) y shock al ingreso (HRa 6,66; IC 95% 2,22 – 19,97, valor p < 0,001) se comportan como factores independientes asociados a mortalidad; consecuentemente una puntuación mayor en la ECG al ingreso se comporta como un factor protector (HRa 0,81; IC 95% 0,69 – 0,94, valor p < 0,01).
Dorota S et al., evaluaron la utilidad del INL en los pacientes con TCE grave y ECG menor a 8, determinando que el INL al ingreso fue significativamente mayor en los no sobrevivientes que en los pacientes que sobrevivieron a los 28 días (p < 0,05) desde el ingreso; sin embargo, no muestra un análisis multivariado donde incluya al INL como predictor independiente de mortalidad19. Por otra parte, Xu J et al., determinaron el valor pronóstico del INL en los pacientes con TCE ingresados a la UCI en 208 hospitales, el análisis mostró que los pacientes con un INL más alto tenían más probabilidades de recibir ventilación mecánica, vasopresores y antibióticos (p < 0,001 para todos), también demostraron que el INL tenía una esperada capacidad predictiva para la mortalidad (AUC 0,725), y un INL > 7,44 fue un factor de riesgo independiente de muerte en los pacientes con TCE (OR: 1,837; IC 95% 1,045-3,229) considerando que las variables confusoras no fueron necesariamente las mejores, tales como edad, APACHE II, obesidad o IMC, presencia de comorbilidades, y evalúan un punto de corte de INL sobre 1420. Por dichos motivos, es adecuado generar cohortes de mayor cantidad de pacientes con modelos predictivos que incluyan variables confusoras de mejor calidad para evaluar el verdadero papel del INL como predictor independiente de mortalidad.
Otro aspecto por resaltar, que difiere de poder comparar nuestros resultados es que incorporamos a todo tipo de lesiones cerebrales por TCE grave, no necesariamente las que presentan lesiones hemorrágicas, donde autores como Zhuan D et al. demostraron la asociación del INL y la predicción del crecimiento del hematoma cerebral, además de una evolución desfavorable que se cuantificó en el 82% de riesgo. También, el resultado de su modelo de predicción con regresión logística asoció al INL significativamente con un resultado desfavorable en los pacientes con TCE (OR 1,04; IC 95% 1,01 - 1,06; p = 0,016)21.
La explicación fisiopatológica del rol que tienen los leucocitos (dentro de este, los neutrófilos) en los pacientes con TCE se fundamenta en que la barrera hematoencefálica (BHE), en condiciones normales, evita que los neutrófilos ingresen al sistema nervioso central (SNC). Sin embargo, durante un TCE existe una liberación exagerada de citoquinas inflamatorias como TNF-alfa, IL-6 e IL-1, por las meninges y parénquima dañados, que termina en una extravasación de neutrófilos. Se demostró que el receptor P2X7 induce el reclutamiento de neutrófilos en las meninges dañadas en las primeras horas de ocurrida la lesión y la expresión de moléculas de adhesión como ICAM-1, promueve la migración de neutrófilos a través de la BHE y aumenta la permeabilidad de esta. La pared vascular lesionada induce un aumento en la fuga de plasma y moléculas al espacio extravascular, intensificando el edema cerebral y generando lesión cerebral secundaria que redunda en un pronóstico neurológico muy pobre de no corregirse o detectarse y tratarse a tiempo19–25.
Del mismo modo, una enzima existente en los gránulos azurofílicos de los neutrófilos llamada mieloperoxidasa 9, será responsable del edema vasogénico refractario y de la progresión de la hemorragia pericontusional. Además, una elevación rápida de los niveles de neutrófilos en sangre puede resultar en un aumento de catecolaminas y glucocorticoides inducido por el TCE26. En el contexto de un TCE, los neutrófilos parecen desempeñar un papel patógeno nada beneficioso. Por otra parte, la función de los linfocitos T en el TCE no es muy claro. Se ha descrito que después del daño cerebral, las células T se reclutan en el sitio de la lesión. Y son los macrófagos que migraron hacia el SNC los que inducen la proliferación y evolución de los linfocitos T en TH1 y TH17, cuya función es inducir la curación del tejido cerebral. Curiosamente, la disminución en el número de linfocitos durante un TCE es considerado un signo de lesión cerebral y conduciría a peores resultados clínicos. Esto se opone claramente a la función de los neutrófilos, cuya presencia es generalmente dañina para el tejido cerebral27.
También en esta investigación, hemos encontrado que la presencia de anisocoria al ingreso es un predictor independiente de la mortalidad (HRa: 2,98; IC 95% 1,16 – 7,64; p < 0,05). La anisocoria es resultado de la herniación uncal, del lóbulo temporal o por compresión del encéfalo28,29; estas condiciones en el contexto del TCE, significan un peor estado pronóstico del paciente y, por lo tanto, una disminución en la supervivencia de este. Nuestros hallazgos son equiparables a los de Nyancho D et al., quienes al realizar una revisión retrospectiva en 118 sujetos con lesión cerebral traumática cerrada, demostraron que la anisocoria se asoció con una mayor gravedad de la lesión, obteniendo un OR 0,26 con IC 95% (0,14–0,46)24. Asimismo, Okidi et al., en un estudio de 194 pacientes con lesión cerebral traumática, demostraron en el análisis logístico bivariable, la asociación significativa de los factores intervinientes con mortalidad, dichos factores fueron la presión arterial media, dificultad respiratoria, traumatismo craneoencefálico grave y reactividad pupilar anormal26.
Por otro lado, la presencia de shock al ingreso puede significar un estado hemodinámico inestable28,29. Huamaloja J et al. realizaron un estudio retrospectivo que incluyó a 8.290 pacientes ingresados a la UCI, con el propósito de examinar la asociación entre la PaO2, la presión arterial media (PAM) baja y la mortalidad en los pacientes con varios tipos de lesiones cerebrales, encontrando en el análisis de regresión multivariable una asociación mayor a mortalidad en una PAM (60-80 vs. <60 mmHg), la cual muestra un OR: 0,73 (IC 95% 0,64–0,84) y PAM > 68 vs. <60 mmHg un OR: 0,80 (IC 95% 0,69–0,92)29. Dichos resultados son similares a los nuestros, donde encontramos que la presencia de shock al ingreso, evidenciado con PAM< 60 mmHg o necesidad de vasopresores, para ello se muestra como predictor independiente de mortalidad en un TCE grave (HRa: 6,66; IC 95% 2,22 – 19,97; valor p < 0,001).
Una mención importante, es el papel de la hipernatremia como variable asociada a mortalidad. Vásquez et al. y Hoffman H et al., encuentran una asociación de hipernatremia y mortalidad en TCE grave (ORa: 16,73; IC 95% 1,96-142,5), aunque en nuestra investigación, la natremia se asocia a la mortalidad (HRc: 2,24; IC 95% 1,005 – 4,82; p < 0,04) pierde significancia al integrar el modelo predictivo calculado30,31.
Finalmente, concluimos que el INL es más alto en los pacientes con TCE grave que fallecen, aunque no encontramos diferencia estadística significativa, es necesario tener nuevos estudios que evalúen dicha asociación dado que los antecedentes mostrados no logran tener una incorporación de variables para generar modelos predictivos acordes. Las variables que se muestran como variables predictoras son la presencia al ingreso de anisocoria o shock, siendo el valor de EGC al ingreso un protector de la mortalidad entendiendo que valores bajos se asocian a la mortalidad y viceversa.
Las limitaciones encontradas fueron que no realizamos un muestreo probabilístico, incorporando a todos los pacientes. No hemos analizado el pronóstico neurológico de los pacientes sobrevivientes, siendo muy importante como medida de tratamiento adecuado.
FinanciaciónNinguna.
Conflicto de interesesLos presentes autores declaran no tener conflictos de intereses.