valorar la repercusión de la alteración de la continuidad asistencial en los pacientes diabéticos de nuestro departamento de salud durante el confinamiento. Comprobar si el confinamiento supuso o no una alteración del grado de control de nuestros pacientes diabéticos tipo 2. Saber si nuestros pacientes diabéticos se encontraban adecuadamente controlados antes de iniciarse la pandemia. Saber si la pandemia ha supuesto un deterioro de su grado de control.
Material y métodoestudio retrospectivo entre los años 2019 y 2020 de los pacientes diabéticos tipo 2 de nuestra área de salud. A través de la aplicación «Alumbra» se obtuvo una muestra aleatorizada de nuestros pacientes diagnosticados de diabéticos tipo 2 mayores de 18 hasta los 100 años. Se informó al paciente si quería entrar en el estudio, y tras el consentimiento expreso, se le preguntó sobre sus hábitos de vida, se realizó una revisión de la historia clínica con los datos consignados antes del inicio del confinamiento (año 2019) y durante los meses del confinamiento del 2020.
Resultadosse dispuso de 882 pacientes (88,28%) con determinaciones de HbA1c en 2019 con una media de 7,08. Se dispuso de 800 pacientes (88,98%) con determinaciones de HbA1c en 2020 con una media de 7,02. Se produjo una reducción en los hábitos de consumo de alcohol, tabaco y refrescos, pero también se produjo una reducción en el ejercicio físico (33% vs. 22%) y en la realización de una dieta diabética (34% vs. 24%). En la muestra analizada se produjo una reducción en el consumo de alcohol de los datos obtenidos en 2019 a los obtenidos en 2020 (22% vs. 13%). Se produjo un incremento de la obesidad que pasa de 77,7% a 90,4% en el 2020. Se observó que no se producen cambios en los porcentajes en enfermedades como la dislipidemia, fibrilación auricular, artrosis o accidente cerebrovascular.
Conclusiónlas consecuencias asociadas a la pandemia en la salud son preocupantes, la disminución de consultas de agudos, las actividades preventivas y el retraso de los controles de pacientes crónicos tendrán un profundo impacto en el bienestar psicológico y socioeconómico de la población. Cobra especial importancia la mirada holística de la atención primaria (AP) y la necesidad de reforzar y repensar el sistema para aumentar su eficiencia.
To assess the impact of the alterations of continuity of care on diabetic patients in our health department during the confinement that caused the pandemic. Check whether or not confinement mean tan alteration in the degree of control of our type 2 diabetic patients. Know whether our diabetic patients were adequately coontrolled before the pandemic began. Know if the pandemic has led to a deterioration in its degree of control.
Subject and methodRetrospective study between the years 2019 and 2020 of type 2 diabetic patients in our health area. Through the “Alumbra” application of our health area, a random sample of our patients diagnosed with type 2 diabetes from 18 to 100 years of age was obtained. The patients was informed if they wanted to enter the study and after the patient´s express consent, the patient was asked about their lifestyle, habits and a review of the medical history was carried out with the data recorded before the confinement (year 2019) and during the months of confinement of 2020.
ResultsThere were 882 patients (88.28%) with HbA1c determinations in 2019 with a mean of 7,08. There were 800 patients (88.98%) with HbA1c deteminations in 2020 with a mean of 7,02. There was a reduction in alcohol, tobacco and soft drink consumption habits, but there was also a reduction in physical exercise (33% to 22%) and is following a diabetic diet (34% to 24%). In the sample analyzed, there was a reduction in a alcohol consumption from the data obtained in 2019 to those obtained in 2020 (22% to 13%). There was an increase in obesity, which goes from 77,7% to 90,4%. It is observed that there is no change in the percentages in pathologies such as dislipemia, atrial fibrilation, osteoarthritis, and stroke.
ConclussionThe consequences associated with the pandemic on health are worrying, the decrease in acute consultation, preventive activities and the delay in controls for chronic patients will have a profound impact on the psychological and socioeconomic well being of populations. The holistic view of the Primary Care and the need to strengthen and rethink the system to increase its effciency are of particular importance.
La diabetes mellitus (DM) tipo 2 es una enfermedad muy prevalente que tiene graves consecuencias para el paciente y un elevado coste sanitario. Un adecuado control evitaría o ralentizaría la aparición de complicaciones. La incidencia estimada de DM ajustada por edad y sexo en la población española es de 11,6 casos/1.000 personas-año (IC 95% = 11,1-12,1). El 13,8% de los españoles mayores de 18 años tienen DM tipo 2 (lo que equivale a más de 5,3 millones) según el estudio di@bet.es1. De ellos, 2,3 millones (el 43% del total) desconocen que padecen diabetes. Entre los 61 y 75 años el 29,8% de las mujeres y el 42,4% de los varones presentan diabetes, porcentaje que asciende al 41,3% de las mujeres y el 37,4% de los varones mayores de 75 años. El retraso en descubrirla implica que cuando se diagnostica la enfermedad, el 50% presenta alguna complicación. El tratamiento es más eficaz cuando más precoz, ya que la diabetes afecta a órganos tan importantes como los riñones, la vista, el corazón o el sistema nervioso. La prevalencia de obesidad es del 36,6% en los varones y 34,9% en las mujeres, que se incrementa con la edad2. En los pacientes con DM, la pérdida de peso mejora los niveles de glucemia y de HbA1c3; por cada kg de peso perdido, la HbA1c se reduce un 0,1%, existe una estrecha relación entre la obesidad y la DM tipo 2. Es fundamental la modificación de estilos de vida y malos hábitos dietéticos para disminuir el incremento de esta enfermedad1.
El objetivo de control general es de HbA1c menor al 7%, personas con diabetes sanas y jóvenes HbA1c menores al 6,5% y en el caso de los ancianos con comorbilidades e hipoglucemias el objetivo de control sería HbA1c menor al 7,8-8%4,5. El control de los niveles de glucosa evitará las crisis agudas de hiperglucemia o hipoglucemia y sus complicaciones como el pie diabético, retinopatía o disfunción renal. Iniciar el tratamiento de forma precoz y la adherencia al mismo reduce la morbimortalidad5,6. Mantener un buen control glucémico ayudaría a reducir el riesgo de infecciones y la gravedad de la enfermedad por COVID-19. La atención a la nutrición y la ingesta adecuada de proteínas es importante. Cualquier deficiencia de minerales y vitaminas debe ser atendida7–9. Se debe utilizar un enfoque centrado en el paciente para guiar la elección de los medicamentos. Las consideraciones incluyen la edad, las comorbilidades y el riesgo de hipoglucemia. Puesto que el ejercicio mejora la inmunidad, debe fomentarse la actividad física dentro de casa y evitar lugares concurridos como gimnasios y piscinas. Debe promoverse la vacunación contra la influenza y el neumococo, con el fin de disminuir la posibilidad de desarrollar una neumonía bacteriana secundaria después de una infección vírica respiratoria10.
En diciembre de 2019 surgió el brote de un nuevo coronavirus en Wuhan, China, que generó el SARS, por lo que se denominó SARS-CoV-2 (causante de la pandemia de la COVID-19). La pandemia de COVID-19 y el confinamiento de obligado cumplimiento durante los meses de marzo a junio del 2020, así como las medidas de contención establecidas para evitar la propagación de la enfermedad, han supuesto una menor realización de visitas presenciales a enfermería o al médico, una mayor realización de contactos telefónicos con enfermería o medicina, etc., en definitiva, una modificación de los estilos de vida y un cambio en el control de la diabetes. Es el séptimo miembro de la familia de los coronavirus que infectan a los seres humanos. Puede originarse en murciélagos de herradura o pangolines chinos, que son los reservorios naturales y pueden transmitirse entre humanos causando la enfermedad11.
La propagación de la COVID-19 a nivel mundial ha supuesto un colapso de muchos de los sistemas sanitarios y un aumento de la mortalidad de aquellos pacientes con enfermedades cardiovasculares, obesos y con diabetes. La COVID-19 es hoy un problema de salud con alcance mundial12,13. Los mecanismos potenciales que pueden aumentar la susceptibilidad a COVID-19 en los pacientes con DM incluyen una mayor afinidad de unión celular y una eficiente entrada del virus, una disminución del aclaramiento vírico, una disminución de la función de las células T, un aumento de la susceptibilidad a la hiperinflamación y el síndrome de tormenta de citoquinas, y la presencia de enfermedad cardiovascular. La expresión aumentada de ECA-2 en las células alveolares AT2, miocardio, riñón y páncreas puede favorecer una mayor unión celular de SARS-CoV-214,15.
Las principales publicaciones sobre COVID-19 se han centrado en el manejo hospitalario de los pacientes más graves, existiendo poca información sobre la situación de los pacientes en la atención primaria (AP). Los médicos de familia que tratan a personas con diabetes tienen que ser conscientes de las consecuencias del impacto de las medidas del aislamiento de la cuarentena en el control glicémico de los pacientes. El llamamiento a la población de que permaneciera confinada en el domicilio pudo suponer una reducción en el ejercicio físico diario. Aunque no hay datos empíricos sobre este aspecto, se puede esperar que se haya producido un aumento de la glucemia en los pacientes con diabetes por un desbalance en cuanto al gasto calórico debido a la reducción de la realización de ejercicio físico7. Se desconoce el nivel de control de nuestros pacientes con diabetes previos al inicio de la pandemia. Hay estudios que demuestran la dificultad para lograr un control óptimo del paciente diabético, en condiciones de la práctica clínica, en términos de control glucémico y manejo del resto de los factores de riesgo asociados15. Nuestro estudio hace hincapié en la valoración del cambio que ha supuesto la pandemia en el control de la diabetes por parte de la AP. Se quieren conocer las consecuencias que ha tenido la pandemia en el seguimiento, tratamiento, control de la diabetes, si la atención telefónica ha mermado el control de este tipo de pacientes que requieren un control de su glucemia, si ha habido un empeoramiento del control metabólico, empeoramiento clínico, aumento de peso, etc. Las comparaciones de estos datos se realizaron para aquellos pacientes que disponían de ellos en 2019 y 2020 conformando una muestra que variaba entre 756 y 999 pacientes según el indicador contemplado.
Material y métodoSe realizó un estudio retrospectivo observacional longitudinal en nuestra área de salud incluyendo en el estudio aproximadamente 1.000 pacientes diabéticos mayores de 18 años. Los pacientes incluidos en el estudio firmaron el consentimiento informado para participar. Se excluyo del estudio a los pacientes con diabetes gestacional o DM tipo 1. Se recogieron datos sociodemográficos (sexo, edad, nivel de estudios, sector en el que realiza su actividad laboral, estado civil, convive o no con otra persona, situación laboral), características clínicas o comorbilidades (obesidad, hipertensión, neuropatía, cardiopatía, nefropatía, vasculopatía, retinopatía, pie diabético, dislipidemia, valvulopatía, fibrilación auricular, depresión, artrosis, asma/EPOC, ACVA) y hábitos o estilos de vida (consumo de alcohol, fumador, consumo de refrescos azucarados, realiza ejercicio físico, sigue dieta diabética). También se tuvo en cuenta el tratamiento que recibían para la diabetes (metformina, glinidas, sulfoniureas, pioglitazona, inhibidores DPP4, agonistas GLP1, inhibidores SGLT2 e insulina). Se valoraron variables de control del paciente diabético por parte del médico o enfermero del centro de salud: índice de masa corporal (IMC), si fuma o ha cesado, si sigue la dieta diabética recomendada, si realiza el ejercicio físico recomendado y si los niveles de HDL o LDL colesterol se encuentran en los parámetros recomendados para el control adecuado del paciente diabético. También se valoró el número de visitas que realizó de promedio al año tanto al médico como al enfermero de AP. El análisis estadístico consistió en la descripción de la muestra y comparación de los grupos pronósticos. La selección de los pacientes se hizo por extracción sorteada del listado informatizado en número suficiente para alcanzar una muestra con potencia de al menos el 90% en las comparaciones a realizar. El año 2019 se tomó como año prepandémico comparándolo con el año 2020, en el que se instauraron las medidas anti-COVID-19. El estudio fue aprobado por el Comité de Bioética del Hospital Vega Baja (Orihuela) (código MC-2022-028) y la Gerencia de AP de Orihuela (Vega Baja), garantizando protección y confidencialidad de los datos personales.
Mediante la revisión de historias clínicas informatizadas se recopilaron datos: 1) sociodemográficos (sexo, edad, estado civil, ocupación); 2) actividades de seguimiento: IMC, estilos de vida (tabaquismo, dieta, ejercicio físico), toma de tensión arterial (TA), analítica con HbA1c, perfil lipídico, ECG, etnografía; 3) frecuentación (visitas anuales presenciales a MF (medicina de familia) y/o EC (enfermería comunitaria), visitas a endocrino, visitas a cardiología, visitas a oftalmología), tele consulta, 4) farmacológicos (consumo de fármacos, consumo de fármacos antidiabéticos, etc.).
La prevalencia de la DM tipo 2 diagnosticada en el área de salud de Orihuela es del 7,52% (población total: 165.316 y población diabética: 12.441), el 54,40% son hombres y 45,50% son mujeres (datos medidos en septiembre de 2017, fuente: Alumbra)13.
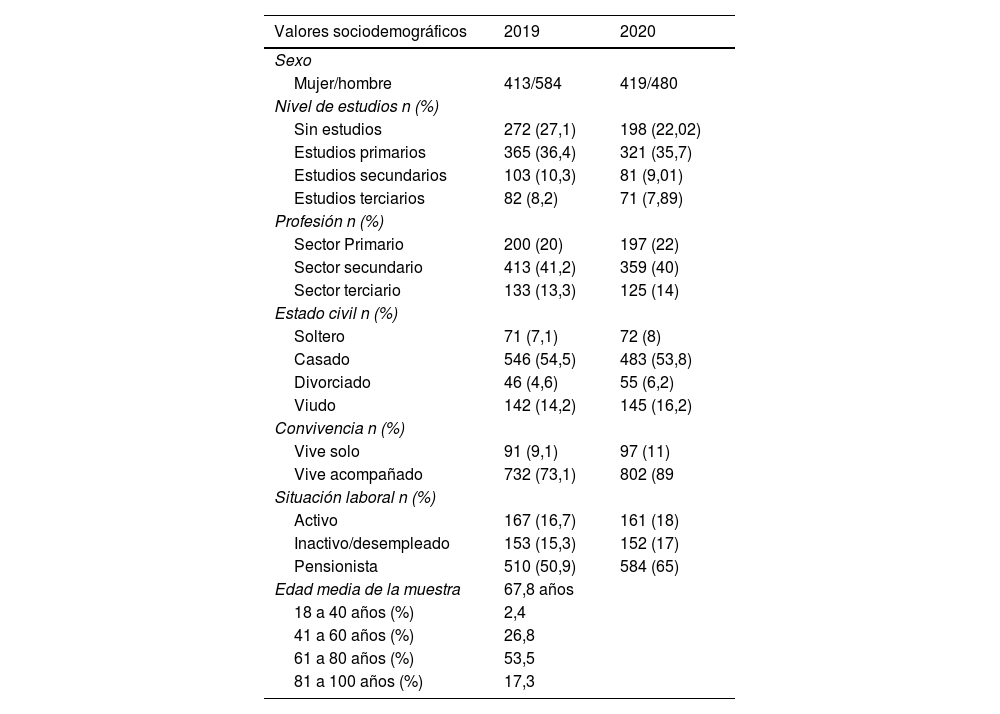
ResultadosLa muestra del año 2019 quedó conformada por 999 pacientes (584 varones), edad de 67,8 ± 13 años en un rango de 23 a 99 años. La distribución por edades fue la siguiente: de 18 a 40 años, 24 pacientes (2,4% de la muestra); de 41 a 60 años, 268 pacientes (26,8% de la muestra); de 61 a 80 años, 535 pacientes (53,5% de la muestra); de 81 a 100 años, 173 pacientes (17,3% de la muestra). En 2020 la muestra se redujo a 899 pacientes (480 varones), edad 68,4 ± 12 años en un rango de 24 a 100 años, con 550 personas (61,1%) de 65 años o más. Se produjo un incremento de los pacientes que vivían sin compañía del 2019 al 2020, pasando de un 9,1% a un 11%. También se observa un número elevado de pacientes pensionistas (>50%) (tabla 1).
Descriptores sociodemográficos de la muestra
| Valores sociodemográficos | 2019 | 2020 |
|---|---|---|
| Sexo | ||
| Mujer/hombre | 413/584 | 419/480 |
| Nivel de estudios n (%) | ||
| Sin estudios | 272 (27,1) | 198 (22,02) |
| Estudios primarios | 365 (36,4) | 321 (35,7) |
| Estudios secundarios | 103 (10,3) | 81 (9,01) |
| Estudios terciarios | 82 (8,2) | 71 (7,89) |
| Profesión n (%) | ||
| Sector Primario | 200 (20) | 197 (22) |
| Sector secundario | 413 (41,2) | 359 (40) |
| Sector terciario | 133 (13,3) | 125 (14) |
| Estado civil n (%) | ||
| Soltero | 71 (7,1) | 72 (8) |
| Casado | 546 (54,5) | 483 (53,8) |
| Divorciado | 46 (4,6) | 55 (6,2) |
| Viudo | 142 (14,2) | 145 (16,2) |
| Convivencia n (%) | ||
| Vive solo | 91 (9,1) | 97 (11) |
| Vive acompañado | 732 (73,1) | 802 (89 |
| Situación laboral n (%) | ||
| Activo | 167 (16,7) | 161 (18) |
| Inactivo/desempleado | 153 (15,3) | 152 (17) |
| Pensionista | 510 (50,9) | 584 (65) |
| Edad media de la muestra | 67,8 años | |
| 18 a 40 años (%) | 2,4 | |
| 41 a 60 años (%) | 26,8 | |
| 61 a 80 años (%) | 53,5 | |
| 81 a 100 años (%) | 17,3 | |
En 2019, de la muestra analizada, 882 pacientes (88,28%) tenían determinación de HbA1c con una media de 7,08. En el año 2020 los pacientes a los que se le hizo la HbA1c fueron 800 pacientes (88,98%) con una media de 7,02.
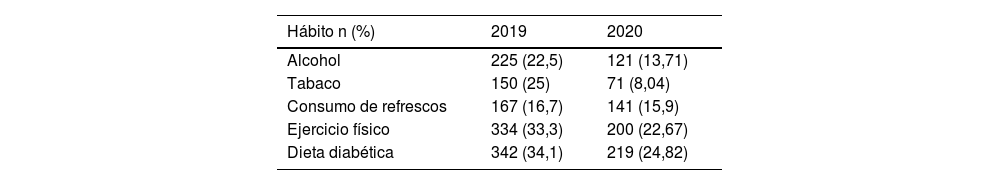
Se produce una reducción en los hábitos de consumo de alcohol, tabaco y refrescos, pero también se produce una reducción en el ejercicio físico (33% vs. 22%) y en la realización de una dieta diabética (34 a 24%). En la muestra analizada se produce una reducción del consumo de alcohol de los datos obtenidos en 2019 a los obtenidos en 2020 (22 % vs. 13%). También ocurre algo similar con el consumo de tabaco que pasa de un 25% en 2019 a un 8% en 2020. Por el contrario, también se produce una reducción del ejercicio físico (33% vs. 22%) y de la dieta diabética (34% vs. 24%) de los datos obtenidos en 2019 a 2020 (tabla 2).
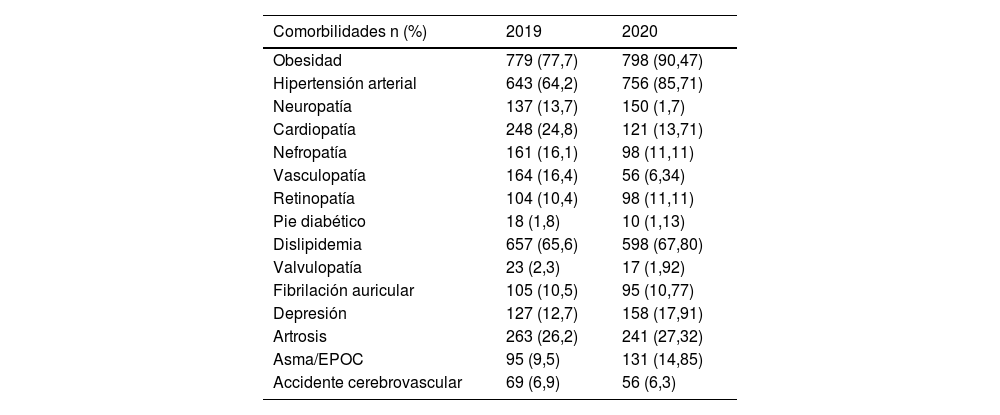
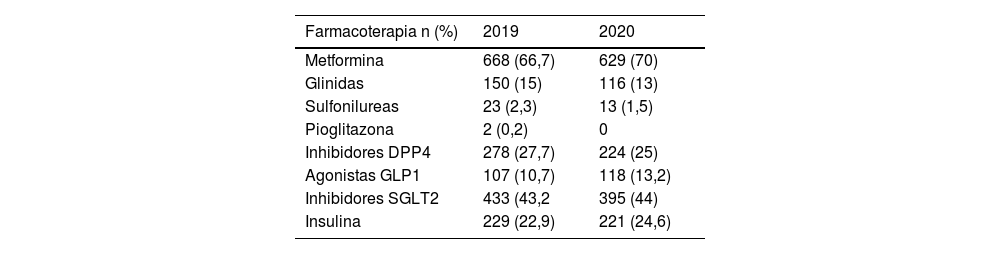
Vemos un incremento de la obesidad, que pasa de 77,7% a 90,4% en el 2020 que puede estar claramente en relación con la disminución del ejercicio como hemos visto en la tabla 2. Se observa que no se produce cambio en los porcentajes en enfermedades como la dislipidemia (65,6% vs. 67,8%), fibrilación auricular (10,5% vs. 10,77%), artrosis (26,2% vs. 27,32%), accidente cerebrovascular (6,9% vs. 6,3%). Pero si se observa un incremento de los problemas relacionados con la salud mental como la depresión, que pasa de 12 a 17% (tabla 3). Los pacientes diabéticos tipo 2 analizados en el estudio son pacientes pluripatológicos como se observa en la tabla 3. Se produce un incremento en los tratamientos de insulina (22,9% vs. 24,6%), ISGLT2 (43,2% vs. 44%), Agonistas GLP1 (10,7% vs. 13,2%) como se observa en la tabla 4. Se observa que presentan una polimedicación y que no se produce grandes modificaciones de los tratamientos prescritos del 2019 al 2020 (tabla 5).
Comorbilidades de los pacientes diabéticos incluidos en el estudio
| Comorbilidades n (%) | 2019 | 2020 |
|---|---|---|
| Obesidad | 779 (77,7) | 798 (90,47) |
| Hipertensión arterial | 643 (64,2) | 756 (85,71) |
| Neuropatía | 137 (13,7) | 150 (1,7) |
| Cardiopatía | 248 (24,8) | 121 (13,71) |
| Nefropatía | 161 (16,1) | 98 (11,11) |
| Vasculopatía | 164 (16,4) | 56 (6,34) |
| Retinopatía | 104 (10,4) | 98 (11,11) |
| Pie diabético | 18 (1,8) | 10 (1,13) |
| Dislipidemia | 657 (65,6) | 598 (67,80) |
| Valvulopatía | 23 (2,3) | 17 (1,92) |
| Fibrilación auricular | 105 (10,5) | 95 (10,77) |
| Depresión | 127 (12,7) | 158 (17,91) |
| Artrosis | 263 (26,2) | 241 (27,32) |
| Asma/EPOC | 95 (9,5) | 131 (14,85) |
| Accidente cerebrovascular | 69 (6,9) | 56 (6,3) |
Fármacos antidiabéticos
| Farmacoterapia n (%) | 2019 | 2020 |
|---|---|---|
| Metformina | 668 (66,7) | 629 (70) |
| Glinidas | 150 (15) | 116 (13) |
| Sulfonilureas | 23 (2,3) | 13 (1,5) |
| Pioglitazona | 2 (0,2) | 0 |
| Inhibidores DPP4 | 278 (27,7) | 224 (25) |
| Agonistas GLP1 | 107 (10,7) | 118 (13,2) |
| Inhibidores SGLT2 | 433 (43,2 | 395 (44) |
| Insulina | 229 (22,9) | 221 (24,6) |
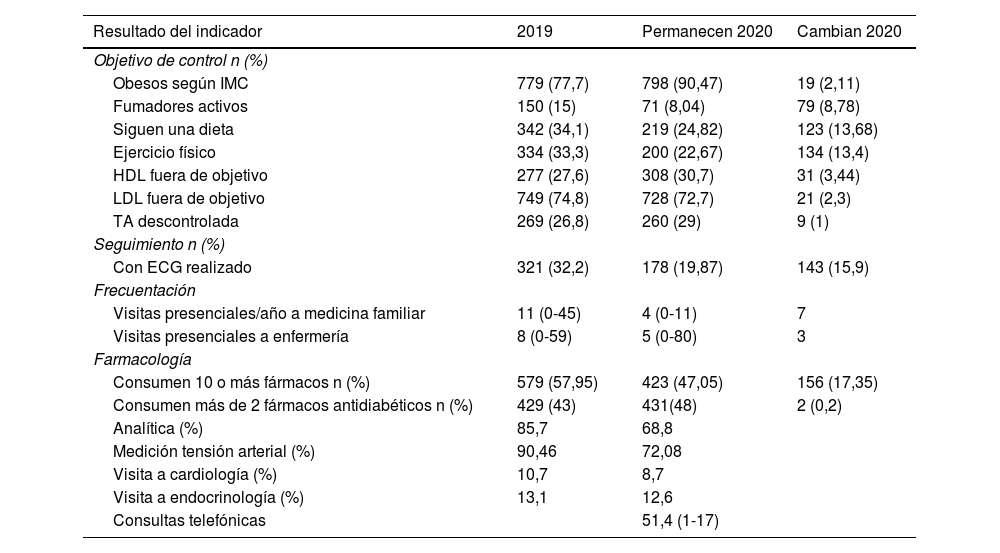
Resultados de control de pacientes diabéticos incluidos en el estudio
| Resultado del indicador | 2019 | Permanecen 2020 | Cambian 2020 |
|---|---|---|---|
| Objetivo de control n (%) | |||
| Obesos según IMC | 779 (77,7) | 798 (90,47) | 19 (2,11) |
| Fumadores activos | 150 (15) | 71 (8,04) | 79 (8,78) |
| Siguen una dieta | 342 (34,1) | 219 (24,82) | 123 (13,68) |
| Ejercicio físico | 334 (33,3) | 200 (22,67) | 134 (13,4) |
| HDL fuera de objetivo | 277 (27,6) | 308 (30,7) | 31 (3,44) |
| LDL fuera de objetivo | 749 (74,8) | 728 (72,7) | 21 (2,3) |
| TA descontrolada | 269 (26,8) | 260 (29) | 9 (1) |
| Seguimiento n (%) | |||
| Con ECG realizado | 321 (32,2) | 178 (19,87) | 143 (15,9) |
| Frecuentación | |||
| Visitas presenciales/año a medicina familiar | 11 (0-45) | 4 (0-11) | 7 |
| Visitas presenciales a enfermería | 8 (0-59) | 5 (0-80) | 3 |
| Farmacología | |||
| Consumen 10 o más fármacos n (%) | 579 (57,95) | 423 (47,05) | 156 (17,35) |
| Consumen más de 2 fármacos antidiabéticos n (%) | 429 (43) | 431(48) | 2 (0,2) |
| Analítica (%) | 85,7 | 68,8 | |
| Medición tensión arterial (%) | 90,46 | 72,08 | |
| Visita a cardiología (%) | 10,7 | 8,7 | |
| Visita a endocrinología (%) | 13,1 | 12,6 | |
| Consultas telefónicas | 51,4 (1-17) |
ECG: electrocardiograma; IMC: índice de masa corporal; TA: tensión arterial.
Analizamos el estado inmunitario de los pacientes diabéticos incluidos en el estudio y destaca la escasa cobertura de la vacunación frente a la influenza (13,7%) en el año 2019 en este tipo de pacientes diabéticos pluripatológicos. Tiene una cobertura de vacunación antitetánica de 40% de los pacientes diabéticos incluidos en el estudio.
En cuanto a los resultados de manejo de los pacientes diabéticos durante la pandemia se produce una reducción de la media de consultas al médico de AP (pasa de 11 a 4) y las visitas a la enfermera comunitaria (EC) (que pasa de 8 a 5). También se produce una reducción del número de analíticas realizadas (85,7% vs. 68,8%), del número de ECG realizados (32,2% vs. 19,87%), y de las visitas a especialistas como endocrinología (13,1% vs. 12,6%), cardiología (10,7% vs. 8,7%) y determinación de la tensión arterial (90,46% vs. 72%).
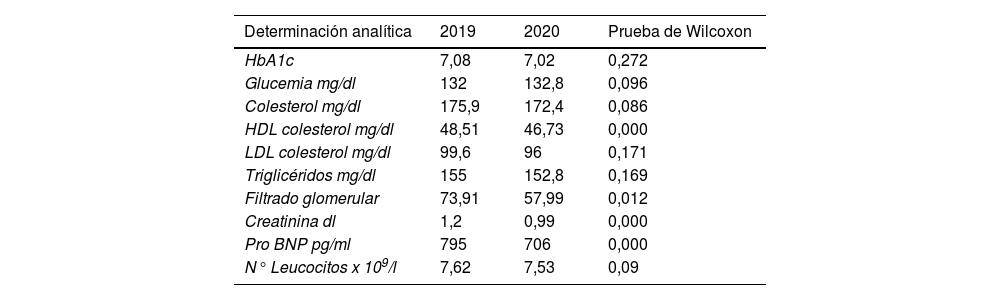
Existen diferencias significativas en la comparación de los resultados de HDL colesterol entre 2019 antes de la pandemia y posteriormente al inicio de la misma. También se observa significación estadística de los parámetros de filtrado glomerular y creatinina en 2019 y 2020. En los otros parámetros analizados no se observa la existencia de cambios significativos tras el inicio de la pandemia.
DiscusiónLos pacientes diabéticos son vulnerables y su situación inmunitaria al inicio de la pandemia era subóptima, con tan solo una cobertura del 13% de vacunados frente a virus influenza de la muestra analizada en el 2019 (tabla 6). Los pacientes diabéticos son atendidos por el médico de AP y su seguimiento se realiza por parte de la EC. La DM tipo 2 es una enfermedad que muchas veces se asocia a otras comorbilidades que también tiene el paciente. El paciente diabético suele presentar polifarmacia, no solo para controlar su glucemia, sino también para controlar sus otras comorbilidades (tablas 4 y 5).
Resultados analíticos del 2019 comparados con los obtenidos en el 2020
| Determinación analítica | 2019 | 2020 | Prueba de Wilcoxon |
|---|---|---|---|
| HbA1c | 7,08 | 7,02 | 0,272 |
| Glucemia mg/dl | 132 | 132,8 | 0,096 |
| Colesterol mg/dl | 175,9 | 172,4 | 0,086 |
| HDL colesterol mg/dl | 48,51 | 46,73 | 0,000 |
| LDL colesterol mg/dl | 99,6 | 96 | 0,171 |
| Triglicéridos mg/dl | 155 | 152,8 | 0,169 |
| Filtrado glomerular | 73,91 | 57,99 | 0,012 |
| Creatinina dl | 1,2 | 0,99 | 0,000 |
| Pro BNP pg/ml | 795 | 706 | 0,000 |
| N° Leucocitos x 109/l | 7,62 | 7,53 | 0,09 |
La pandemia de COVID-19 afectó a la población española desde principios del 2020. La autoridad sanitaria tuvo que adoptar medidas drásticas como el confinamiento poblacional desde mediados de marzo hasta comienzos de mayo de 2020, potenciando la atención sanitaria telefónica. La enfermedad y la respuesta sanitaria provocó una gran sobrecarga asistencial y laboral en el ámbito hospitalario y en la AP. La sobrecarga asistencial por la necesidad de atender a la población afectada por la COVID-19 y la modificación de la organización del trabajo, en el caso de la AP, se ha traducido en una desatención a los pacientes crónicos. Se observa una reducción en las consultas presenciales al médico de AP y a la EC. También se observa una reducción en las visitas realizadas a especialistas como el cardiólogo, oftalmólogo o endocrino. Y es que se redujeron las citaciones presenciales y se realizó una mayor atención telefónica debido a las medidas de confinamiento. Se tomaron medidas temporales según la evolución local de la pandemia, como la suspensión de consultas programadas con la EC y médico de familia (MF), de retinografías y electrocardiogramas (ECG), o la limitación de analíticas a casos considerados no demorables. El motivo fundamental de estas medidas ha sido la necesidad de dedicar a los profesionales sanitarios de AP a tareas tales como la realización de test diagnósticos de COVID-19, cribado poblacional, rastreo y seguimiento de casos y contactos estrechos, o vacunación. Se observa una disminución del número de analíticas, número de electrocardiogramas y reducción en el número medio de consultas al médico de AP y a la EC. Sin embargo, no observamos que haya habido un cambio significativo en los resultados de control de HbA1c en la muestra analizada. Si se observa la existencia de un cambio significativo en el perfil glucémico como demuestra la prueba de Wilcoxon. También se observa un cambio significativo en los parámetros de control de la función renal (filtrado glomerular y creatinina).
El confinamiento de obligado cumplimiento durante los meses de marzo a junio de 2020, así como las medidas de contención establecidas para evitar la propagación de la enfermedad (distanciamiento social, cuarentena, aislamiento), han supuesto una menor realización de ejercicio físico en el exterior, se ha limitado el acceso al tabaco, un mayor consumo de comidas caseras, un menor consumo de alimentos en restaurantes o bares, menos visitas presenciales a enfermería o medicina, etc. En definitiva, una modificación de los estilos de vida y un cambio en el control de la diabetes16,17.
ConclusiónEl confinamiento durante los meses de marzo a junio de 2020 no supuso un cambio en el control de los pacientes diabéticos en los parámetros de HbA1c, pero sí se observó un cambio en el perfil lipídico. También se observó la existencia de cambios significativos en la función renal. Se produjo una reducción en el número de visitas presenciales a los profesionales sanitarios de AP (médico y EC). También se produjo una reducción en el número de análisis realizados y otras pruebas complementarias realizadas como ECG. Igualmente se produjo una reducción en el número de visitas y controles de los pacientes diabéticos por parte de oftalmología, cardiología y endocrinología.
La asistencia telemática por parte de los médicos de AP a los pacientes con diabetes es especialmente relevante, tanto por la elevada prevalencia de la enfermedad como por las necesidades específicas de seguimiento de estos pacientes (detección y tratamiento de las complicaciones, ajuste de medicación, etc.). El seguimiento telemático de los pacientes crónicos se asocia con un mejor control de enfermedades como la diabetes, HTA y dislipidemia. Sin embargo, deben producirse cambios tecnológicos y de procedimientos, lo que implica reconfigurar las prácticas médicas y las relaciones médico-paciente. No se observa la existencia de cambios significativos en los tratamientos antidiabéticos de la muestra analizada. Tampoco se han producido cambios en los tratamientos y polifarmacia que el paciente diabético presentaba. Los pacientes diabéticos al inicio de la pandemia presentaban una escasa cobertura vacunal frente a la influenza.
La teleconsulta puede complementar a la consulta presencial. La pandemia de la COVID-19 ha provocado mejoras significativas en el desarrollo de la teleconsulta, no solo con los pacientes, sino también entre niveles asistenciales. La telemedicina se define como la utilización de las telecomunicaciones para facilitar la prestación a distancia de servicios relacionados con la salud y la información clínica. La telemedicina es un campo en crecimiento que puede facilitar la accesibilidad a la atención sanitaria de los pacientes con diabetes.
La disminución de la realización de ejercicio, la reducción de la dieta para diabetes y el aumento en el consumo de refrescos produce una disminución del control del perfil lipídico y de la función renal. No se produce cambios significativos en los fármacos antidiabéticos empleados y probablemente sea debido a la inercia terapéutica.
El conocimiento de la carga de la enfermedad tiene una importancia capital en este nivel asistencial, ya que es la puerta de entrada al sistema y tiene un papel clave en la prevención, protección, promoción y tratamiento de individuos y comunidades. Las consecuencias asociadas a la pandemia en la salud son preocupantes, la disminución de consultas de agudos, las actividades preventivas y el retraso de los controles de pacientes crónicos tendrán un profundo impacto en el bienestar psicológico y socioeconómico de las poblaciones. Cobra especial importancia la mirada holística de la AP y la necesidad de reforzar y repensar el sistema para aumentar su eficiencia.
Una limitación del estudio es la forma de obtención de los datos de hábitos de vida por declaración del paciente, restricción típica para este tipo de información cuya producción se hace muy difícil, cuando no imposible, de otra forma. Otra limitación del estudio es su restricción a una sola zona básica de salud; sin embargo, esta zona presenta las características típicas del ámbito de la AP en la provincia de Alicante. El estudio también posee algunas fortalezas como la de disponer de los indicadores estudiados en el periodo prepandémico y en periodo pandémico, lo cual permite la comparación. Otra de las limitaciones del estudio fue la obtención de la muestra a partir de los listados de pacientes diabéticos registrados en la base de datos Alumbra. No fue posible realizar un análisis de los datos de los pacientes diabéticos fallecidos durante el período analizado en nuestra área. Dichas historias no se nos han suministrado por parte de la documentación clínica.
FinanciaciónFinanciado por la II Convocatoria 2020 ayudas I+D+i en atención primaria Fisabio UGP-21-138.
Conflicto de interesesLos autores no presentamos conflictos de intereses.