Introducción
Los fármacos anticoagulantes se utilizan como profilaxis y tratamiento de la enfermedad tromboembólica. Recientemente estamos asistiendo a la incorporación de nuevos fármacos anticoagulantes que conducirán a un cambio en el abordaje de los pacientes. Los anticoagulantes clásicos (heparinas y cumarínicos) continúan teniendo un papel importante en el control de la patología trombótica. El objetivo de este artículo es revisar el manejo de estos fármacos en la práctica clínica y establecer su lugar en la terapéutica.
Mecanismo de la anticoagulación
El proceso de coagulación implica una serie de reacciones de activación de sustratos enzimáticos que se suceden de forma consecutiva y van amplificándose en cada paso. La cascada de la coagulación1 se inicia con la activación del factor tisular (VIIa). La hemostasia se consolida con la progresiva generación local de factor X activado (Xa) y de trombina, que genera la formación de fibrina a partir de la activación del fibrinógeno. El resultado final es la aparición de un coágulo, constituido por una red tridimensional de fibrina, que deja atrapada entre sus fibras a proteínas, agua, sales y células sanguíneas.
Los anticoagulantes son fármacos con mecanismos de acción muy diferentes, pero que coinciden en un punto final común: la disminución en la formación de fibrina a partir de la inhibición previa en la generación de la trombina.
La indicación de tratamiento anticoagulante debe estar basada en la evaluación previa de los factores de riesgo de tromboembolismo venoso (TEV) (tabla 1) así como del riesgo de hemorragia del paciente asociado al tratamiento anti-coagulante2,3. Los profesionales sanitarios deben informar al paciente sobre los efectos del tratamiento, así como de la necesidad de comunicar a su médico los cambios en los estilos de vida, al objeto de evitar el riesgo de hemorragia o tromboembolismo4 (tabla 2).
Heparinas no fraccionadas
Las heparinas no fraccionadas (HNF) ejercen su acción biológica potenciando la inhibición que la antitrombina III (ATIII) realiza sobre la trombina y el factor X activado. Las heparinas se unen a proteínas plasmáticas, células endoteliales y macrófagos, condicionando una respuesta anticoagulante muy variable en cada individuo5. La inactivación de la trombina se produce a través de la formación de un complejo terciario constituido por ATIII, heparina y trombina. Se necesita un control analítico cuando se emplean a dosis terapéuticas, y para ello se utiliza un test de coagulación funcional, el TTPa, que mide los tres factores inhibidos. El ajuste de dosis se realiza al objeto de mantener un nivel de TTPa entre 1,5 y 2,5 veces el valor normal5.
Sus usos clínicos son el tratamiento del TEV, tromboembolismo pulmonar (TEP), tratamiento de la angina inestable e infarto agudo de miocardio, hemodiálisis e insuficiencia arterial aguda de extremidades.
En pacientes de alto riesgo de sangrado, son de elección las HNF frente a las heparinas de bajo peso molecular (HBPM), dado que permiten una mayor rapidez en la re¿ versión de la anticoagulación. Los efectos secundarios más frecuentes son los sangrados, la osteoporosis, la trombocitopenia inducida por heparina, la necrosis cutánea y la urticaria2,5.
Heparinas de bajo peso molecular
Proceden de la depolimerización química o enzimática de las HNF, obteniéndose distintos tipos de moléculas (enoxaparina, dalteparina, bemiparina, nadroparina, tinzaparina). No son equivalentes pero sí se emplean a sus dosis recomendadas parecen tener una eficacia comparable.
No bloquean la acción de la trombina, sólo actúan a nivel del factor X activado y, por tanto, no alteran los parámetros de la hemostasia. Al tener un tamaño más pequeño presentan una escasa unión a proteínas, vida media plasmática más larga y biodisponibilidad por vía subcutánea constante y cercana al 100%, con mejor relación dosis¿respuesta que las HNF. Son fármacos de cómoda administración (subcutánea), seguros por su escasa capacidad para producir hemorragias y con escasa variación individual. Presentan una menor incidencia de trombocitopenia y osteoporosis que las HNF2,6. Son fármacos seguros en el embarazo porque no atraviesan la barrera placentaria6.
Se utilizan en dosis fijas, ajustadas según el peso del paciente y con una pauta de una o dos veces al día. No requieren monitorización del laboratorio, salvo en casos de insuficiencia renal crónica (su eliminación es renal), embarazadas o en pacientes con un peso muy desviado de la media. En estos casos hay que medir la actividad anti¿Xa. Se aconseja realizar control de los niveles de plaquetas antes y durante las primeras dos semanas del tratamiento2,5.
Por sus características farmacológicas las HBPM se pueden emplear en el medio ambulatorio de forma segura. Están indicadas en casos de TEV, tanto en la profilaxis primaria como en el tratamiento de la fase aguda, en la prevención de la coagulación de circuito extracorpóreo en hemodiálisis y en el tratamiento del síndrome coronario agudo. Las HBPM son los fármacos de elección en el tratamiento inicial del TEV en pacientes susceptibles a recibir anticoagulación2,3.
La duración del tratamiento en pacientes con cirugía ortopédica puede variar entre 10¿14 días (cirugía de rodilla) a 28¿35 días (cirugía de cadera)6.
Los principales efectos secundarios del tratamiento son las hemorragias, la trombocitopenia inducida por HBPM (aparece a los 5¿10 días de tratamiento) y la osteoporosis. Los fármacos que actúan sobre la hemostasia (antiagregantes o antivitaminas K) pueden potenciar su efecto.
Anticoagulantes cumarínicos o antivitamina K (AVK)
Son fármacos que actúan en el hepatocito inhibiendo la activación de la vitamina K e impidiendo las carboxilaciones necesarias para activar los factores vitamina K dependientes (II, VII, IX, X) y las proteínas C y S, ambas inhibidoras de la coagulación. No tienen actividad anticoagulante per se.
El efecto aparece con el descenso suficiente de los niveles de dichos factores7.
Los más usados son el acenocumarol (de uso mayoritario en España) y la warfarina (más utilizada en países anglo-sajones). El acenocumarol tiene una vida media de 8¿11 horas y la warfarina de 38¿41 horas. Ambos se administran por vía oral una vez al día y atraviesan la barrera placentaria (son teratógenos). Su excreción por la leche materna es mínima2.
La respuesta a los AVK es individual, variable y se ve influida por múltiples factores (dieta, fármacos, otras enfermedades). Su margen terapéutico es muy estrecho y la prueba de laboratorio utilizada es el tiempo de protombina. No es posible la comparación entre diferentes laboratorios, ya que los resultados dependen de la tromboplastina (reactivo) utilizada. Por eso se usa el INR (Razón Normalizada Internacional del porcentaje de actividad de protombina), que incorpora un factor de corrección, el índice de sensibilidad internacional (ISI) para cada tromboplastina. La Organización Mundial de la Salud (OMS) designó una tromboplastina de referencia internacional, con un ISI = 1. Cuanto más cercano a 1 es el ISI, más sensible es el reactivo y los resultados interlaboratorios son comparables.
Los AVK se administran separados de las comidas y preferentemente al final del día, por si fuera preciso realizar modificaciones en la dosificación tras el control de INR. La dosis diaria inicial de acenocumarol en menores de 65 años debe ser de 3 mg/día y de 2¿1 mg/día en mayores de 65 años, si existe comorbilidad asociada (insuficiencia cardiaca o hepática severa) o se requiere el empleo de fármacos que potencien el efecto anticoagulante7,8.
El primer control debe realizarse al tercer o cuarto día y el siguiente a la semana. Los pacientes que presentan un INR en rango y que se mantenga estable pueden realizar los controles cada 4¿6 semanas. En situaciones en las que el INR esté fuera de rango, se debe preguntar al paciente acerca de posibles errores en la posología, cambios en la dieta o uso de nuevos fármacos. Los ajustes posteriores deben realizarse en base a la dosis total semanal, en valores no superiores al 20% de ésta.
La mayor complicación que puede derivarse del tratamiento con anticoagulantes orales es la hemorragia. Es fundamental valorar el tipo de sangrado y su localización. Otras complicaciones clásicas son la impotencia en el varón y la alopecia. Complicaciones poco frecuentes son la necrosis cumarínica, por la utilización de altas dosis de anticoagulante en la fase de inducción, la embriopatía warfarínica, el síndrome del dedo púrpura y la osteoporosis7,8.
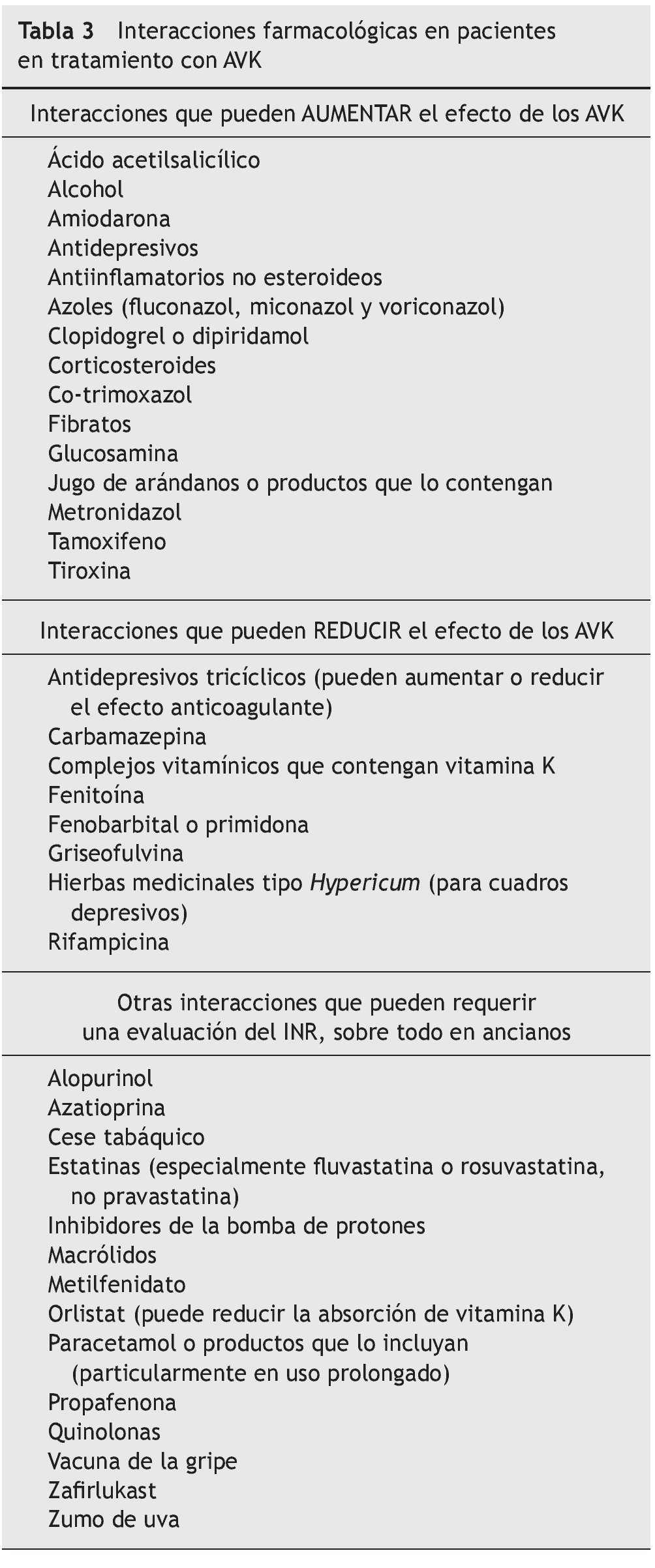
Las interacciones farmacológicas de los AVK son muy frecuentes4. Por lo general, no existen contraindicaciones formales del empleo de ningún fármaco. Se recomienda emplear sólo los verdaderamente necesarios y los que menos interaccionen dentro de cada grupo y ajustar posterior-mente la dosis del AVK. En relación con la dieta, hay dos aspectos a tener en cuenta: debe evitarse la ingesta aguda de grandes cantidades de alcohol y de alimentos ricos en vitamina K (tabla 3).
Los AVK han demostrado ser eficaces en la prevención secundaria o el tratamiento del TEV y TEP, así como en la prevención de eventos embólicos en la fibrilación auricular2,3.
Un gran número de pacientes con TEV presentan con el tiempo recurrencias. Los pacientes con TEV no secundaria a un factor de riesgo transitorio presentan una tasa de recurrencia muy elevada y las recidivas comportan un peor pronóstico. En estos casos, los AVK, salvo que existan contraindicaciones, son el tratamiento de elección2,3. El margen óptimo de anticoagulación en el TEV se corresponde con un INR entre 2 y 3. Este rango es para el que están cuantificadas las tasas de recurrencia de la enfermedad y de aparición de complicaciones hemorrágicas.
La profilaxis corta de 6¿12 semanas es la pauta más correcta para la primera trombosis venosa distal sintomática, con menor capacidad de recurrencia9. Los pacientes con un factor de riesgo transitorio presentan una incidencia de recurrencias baja, por lo que se ha sugerido tratamientos cortos de 12¿24 semanas. La profilaxis prolongada (> 6 meses) ha demostrado ser eficaz en el TEV de origen idiopático. La tasa de recurrencias en la trombosis venosa recurrente y en la secundaria a determinadas trombofilias es muy elevada cuando se suspende el tratamiento anticoagulante por lo que se recomienda continuar con la medicación de forma indefinida4,9,10.
Los AVK son los fármacos de elección para la profilaxis a largo plazo del tromboembolismo arterial de origen cardíaco en los pacientes de riesgo elevado. Tras la cardioversión en los pacientes con fibrilación auricular crónica la anticoagulación deberá mantenerse al menos 4 semanas en pacientes con bajo riesgo de recurrencia y durante 6¿12 meses o de por vida, si el riesgo es elevado o muy elevado4,9.
Los pacientes portadores de prótesis valvulares requieren un mayor nivel de anticoagulación hasta alcanzar valores de INR entre 2,5-3,54. Se recomienda niveles de INR de 3,5 en casos de recurrencia de trombosis en pacientes en tratamiento con AVK2,4.
La profilaxis secundaria con HBPM en los primeros 3¿6 meses de tratamiento ha demostrado ser más efectiva y segura que con AVK en pacientes con TEV y cáncer 2.
Conclusiones
Los anticoagulantes clásicos (heparinas y anticumarínicos) desempeñan un papel importante en la profilaxis y el tratamiento de los eventos tromboembólicos. Presentan limitaciones como la necesidad de controles o la interacción con otros fármacos o alimentos. No obstante, muestran como ventajas que está establecida su seguridad a largo plazo, presentan antídotos específicos en casos de hemorragias y son medicamentos de bajo coste.
Conflicto de intereses
Los autores declaran que no tienen ningún conflicto de intereses.
Correo electrónico:
rociomartinez22@hotmail.com, rocio.martinez-perez.sspa@juntadeandalucia.es
PREGUNTAS DE AUTOEVALUACIÓN
1. ¿Cuál de los siguientes no es un factor de riesgo de tromboembolismo venoso?
a) Edad 65 años.
b) IMC de 27.
c) Varices venosas.
d) Tratamiento anticonceptivo.
e) Insuficiencia cardíaca.
2. ¿Cuál es el test utilizado para el control de las HNF?
a) TP.
b) TPTa.
c) INR.
d) TT.
e) TR.
3. ¿Qué enunciado de los siguientes es cierto en relación con las HBPM?
a) Proceden de la depolimeración química de las HNF.
b) Escasa unión a proteínas plasmáticas.
c) Vida media más larga.
d) Biodisponibilidad por vía subcutánea constante.
e) Todas son ciertas.
4. ¿Requieren control de laboratorio las HBPM?
a) Nunca.
b) Siempre.
c) En caso de IRC y embarazo.
d) En casos de pacientes con pesos muy desviados de la media.
e) c y d son correctas.
5. ¿Cómo medimos las HBPM?
a) Con el INR.
b) Con el TP.
c) Con el TTPa.
d) Con la cifra de plaquetas.
e) No requieren monitorización pero en ciertos casos puede medirse con la actividad antiXa.
6. ¿Qué fármaco podría originar un aumento del efecto anticoagulante de los AVK?
a) Corticoide.
b) Gemfibrozilo.
c) Clopidogrel.
d) Ibuprofeno.
e) Todas son correctas.
7. La dosis diaria inicial de acenocumarol debe ser:
a) 3 mg al dia en menores de 65 años.
b) 2 o 1 mg/día en mayores de 65 años, si existe comorbilidad asociada (insuficiencia cardiaca o hepática severa) o se requiere el empleo de fármacos que potencian el efecto anticoagulante.
c) a y b son ciertas.
d) 4 mg semanales.
e) Un comprimido entero.
8. Un paciente con una primera trombosis proximal secundaria a un factor de riesgo o desencadenante debe estar anticoagulado:
a) De forma indefinida.
b) 3 semanas.
c) 3¿6 meses.
d) 12 meses.
e) No precisa anticoagulación.
9. Tras un primer episodio de TEV idiopático, la anticoagulación debe mantenerse:
a) Como mínimo 6 meses.
b) 3 semanas.
c) 3 meses.
d) No precisa anticoagulación.
e) De forma indefinida.
10. En una TEV recurrente idiopática o secundaria a factores de trombofilia congénita, la duración de la anti-coagulación debe ser:
a) 12 meses o indefinida.
b) 3 semanas.
c) 6 meses.
d) No precisa anticoagulación.
e) 3 meses.
RESPUESTAS FORMACIÓN FARMACéUTICOS EN ATENCIÓN PRIMARIA V10¿Nº1
1. b) 1¿14%.
2. d) AINES.
3. d) Todos.
4. b) Diclofenaco.
5. b) Estudios clínicos de buena calidad y coherencia en los que se abordan las recomendaciones concretas y que influyen al menos un ensayo clínico aleatorizado.
6. d) Todos.
7. a) La sobresaturación de la orina por un compuesto.
8. c) Seguir dieta baja en proteínas animales.
9. c) A y B son correctas.
10. b) En los pacientes pediátricos, el tratamiento médico sólo se diferencia en el ajuste de dosis en la valoración inicial para el tratamiento analgésico.