Indudablemente nuestra sociedad se enfrenta a nuevos retos económicos, políticos, demográficos, sociales y culturales que requieren de unos servicios sanitarios capaces de satisfacer las crecientes necesidades en salud de la población, especialmente en el abordaje de los procesos crónicos.
En este nuevo contexto, países como el Reino Unido, entre otros, han realizado una firme apuesta por nuevos modelos de atención a los pacientes crónicos que contemplan la creación de figuras de Enfermeras de Práctica Avanzada, tomando como base 4 ejes fundamentales de desempeño profesional: formación clínica avanzada, competencias en gestión clínica, docencia e investigación. La implementación de estas figuras implica una redefinición de las competencias profesionales, y cuenta con un sistema propio de acreditación profesional y una cartera de servicios adaptada a los perfiles de la población orientado hacia el abordaje de los procesos crónicos desde la Atención Primaria de Salud.
La experiencia de otros países nos permite analizar el proceso de diseño e implementación de estos nuevos modelos, así como la estructura organizativa en la que se integran. En España existen precedentes en algunas comunidades autónomas, como Andalucía y el País Vasco, donde se han creado figuras que contemplan roles enfermeros avanzados. En la actualidad, es necesario plantear las posibles líneas estratégicas para conseguir su pleno desarrollo y garantizar el logro de los mejores resultados en términos globales de salud y calidad de vida de los pacientes con procesos crónicos, la mejora de la calidad de los servicios y costo-efectividad de las intervenciones, una mayor cohesión de los equipos asistenciales y, por supuesto, que todo ello contribuya a la sostenibilidad del sistema sanitario y a la satisfacción de los usuarios.
Undoubtedly, our society is facing new economic, political, demographic, social and cultural challenges that require healthcare services able to meet the growing health needs of the population, especially in dealing with chronic conditions.
In this new context, some countries such as the United Kingdom have made a firm commitment to develop new models for chronic patients care based on the introduction of new figures of Advanced Practice Nurses, which includes 4 cornerstones of professional practice: advanced clinical skills, clinical management, teaching and research. The implementation of this new figures implies a redefinition of professional competencies and has its own accreditation system and a specific catalogue of services adapted to the population requirements, in order to provide chronic care support from Primary Care settings.
This trajectory allows us analysing the process of design and implementation of these new models and the organizational structure where it is integrated. In Spain, there are already experiences in some regions such as Andalucia and the Basque Country, focused on the creation of new advanced nursing roles. At present, it is necessary to consider suitable strategic proposals for the complete development of these models and to achieve the best results in terms of overall health and quality of life of patients with chronic conditions, improving the quality of services and cost-effectiveness through a greater cohesion and performance of healthcare teams towards the sustainability of healthcare services and patient satisfaction.
La actual evolución de la sociedad hace que la atención a la salud de la población sea cada vez más compleja. Aspectos tales como el envejecimiento poblacional, el aumento de las enfermedades crónicas e incapacitantes y las cada vez mayores expectativas de los usuarios hacen imprescindible buscar nuevas fórmulas que sean capaces de abordar este fenómeno de manera global.
La OMS en su informe del año 2008 resalta los cambios demográficos y sociales que estamos sufriendo en la actualidad y su repercusión en la salud de la población. Estos cambios provocan importantes consecuencias en los servicios sanitarios, que en muchas ocasiones son incapaces de dar respuestas a las actuales demandas de los ciudadanos1. A esta situación, según señala el informe, hay que añadirle el enfoque hospitalcéntrico y medicalizado de los sistemas de salud en los países más desarrollados, que además provoca una fragmentación de la atención percibida por el usuario, un gasto elevado y un escaso impacto en la salud de la población.
En el caso de España, nos encontramos ante uno de los sistemas sanitarios más medicalizados del mundo, con una tendencia mantenida a aumentar el número de médicos especialistas, mientras que las ratios de enfermera/pacientes se mantienen en cotas preocupantemente bajas en comparación con las de otros países2–4.
En este contexto, y según se deriva de las tendencias internacionales, para conseguir una atención sanitaria ágil, eficiente y de calidad resulta imprescindible reorientar la rígida estructura organizativa existente y establecer los mecanismos adecuados para satisfacer las necesidades de la población a través de una incuestionable redefinición de las competencias profesionales, en términos de capacitación y de responsabilidades, aprovechando el gran potencial que ofrecen los profesionales de Enfermería, y con el imperativo de mantener un cuidado continuo e integral, especialmente en el seguimiento de los procesos crónicos4,5.
Las Enfermeras de Práctica Avanzada: contextualización y recorrido históricoEn los últimos 25 años se ha producido un notable desarrollo a nivel internacional de nuevas funciones clínicas avanzadas para las enfermeras.
Los modelos de Enfermería de Práctica Avanzada (EPA) están avalados por la trayectoria de países como EE. UU., Canadá, Reino Unido, Australia, Bélgica e Irlanda, entre otros, con un amplio, aunque desigual, grado de desarrollo. La aparición de estos nuevos roles ha estado condicionada por el contexto histórico de cada país, en función de su situación político-económica, social y sanitaria. Inicialmente, la EPA surgió como alternativa a la falta de médicos, como respuesta a las crecientes demandas de la población y, más recientemente, como fórmula a la búsqueda de sistemas organizativos más costo-efectivos y que garanticen la accesibilidad de los usuarios a unos servicios ágiles, coordinados y de calidad5–8.
Según la definición del International Council of Nurses, el desarrollo de la EPA debe contemplar obligatoriamente un programa educativo específico, una adecuada definición del ámbito de práctica clínica y un mecanismo regulador del desempeño que acredite la capacitación de estas enfermeras para asumir competencias avanzadas9. La EPA es una enfermera experta con capacidad para aplicar el aprendizaje científico en un marco humanista, asumiendo nuevas responsabilidades, y siendo un referente para el usuario y para el resto de profesionales10.
Inicialmente, la introducción de las EPA se centró en algunas áreas clínicas concretas, como Pediatría y Urgencias, aunque en poco tiempo se produjo una importante proyección hacía otros ámbitos, como Atención Primaria (AP), donde se han consolidado como parte de un modelo alternativo de atención a los pacientes crónicos. En cada país, el desarrollo de la EPA ha adquirido matices diferentes, aunque mantiene sus principios básicos como denominador común.
Papel y ámbito de actuación de la Advanced Nurse Practitioner en Atención Primaria: la experiencia en el Reino UnidoLos primeros esbozos de Práctica Avanzada en el Reino Unido, y gran parte de su posterior expansión, se han centrado en el ámbito de la AP, con un enfoque prioritario hacia los procesos crónicos de salud. Dadas las similitudes entre los sistemas sanitarios en España y el Reino Unido, resulta de especial interés analizar el papel de la EPA en este contexto, su integración en la estructura organizativa y sus aportaciones en la práctica clínica.
Marco formativoUno de los requisitos indispensables para un adecuado desarrollo de la EPA consiste en construir una base formativa firme de competencia clínica avanzada, que conjugue la formación teórica con la adquisición de competencias prácticas. Generalmente se establece como una formación a nivel de Máster, a través de programas oficiales de posgrado específicos, fruto del consenso entre las instituciones académicas y sanitarias.
La duración estimada para esta formación a nivel de Máster suele ser de 2 años a tiempo completo, o 3 años con dedicación parcial, aunque puede variar según la universidad.
Los contenidos curriculares incluyen módulos de clínica avanzada (exploración física, interpretación de pruebas diagnósticas, prescripción enfermera, etc.), de gestión clínica y desempeño del rol (fundamentos de la práctica avanzada, liderazgo y gestión de la demanda), investigación (metodología de la investigación, instrumentos de análisis, claves para la práctica basada en la evidencia, interpretación de datos y evaluación de resultados) y una parte importante de formación práctico-clínica a nivel asistencial. A modo de ejemplo, se detalla el itinerario formativo impartido en la Universidad de Teesside (tabla 1).
Itinerario formativo del MSc Advanced Nurse Practitioner
| Primer año |
| Exploración física avanzada y competencias para el manejo de la enfermedad |
| Competencias clínicas para el desarrollo de la práctica avanzada en procesos crónicos y agudos (1) |
| Conceptualización de los cuidados de Enfermería centrados en el paciente |
| Módulo práctico-clínico |
| Segundo año |
| Valoración enfermera avanzada |
| Competencias clínicas para el desarrollo de la práctica avanzada en procesos crónicos y agudos (2) |
| Optativas |
| Módulo práctico-clínico |
| Tercer año |
| Módulo de investigación |
| Tesina orientada hacia la mejora de la atención al paciente a través de la práctica basada en la evidencia |
| Optativas |
| Módulo práctico-clínico |
| Módulo optativo |
| Manejo avanzado de estrategias de prevención secundaria en la insuficiencia cardiaca |
| Valoración de problemas menores de salud |
| Efectividad personal avanzada en el liderazgo |
| Manejo de las arritmias |
| Prescripción farmacológica no médica en un contexto de liderazgo |
| Cuidados de soporte en el paciente crónico |
Fuente: Universidad de Teesside (Reino Unido)11.
La evaluación de competencias se lleva a cabo a través de un portfolio de aprendizaje, exámenes teóricos y exámenes clínicos estructurados por objetivos (OSCE), resolución de casos clínicos, exposición y síntesis de evidencia, desarrollo de ensayos, ejercicios de práctica reflexiva e informes de evaluación del desempeño en la práctica.
Requisitos de accesoEn el Reino Unido se han establecido diferentes itinerarios, conjugando una formación mínima (nivel de Grado) con experiencia profesional previa en el área concreta. Se accede siendo ya trabajador del propio sistema sanitario (NHS), y en muchas ocasiones se exige un nivel de carrera profesional mínimo. La formación incluye un importante componente práctico-clínico, y está orientada a la posterior incorporación laboral en puestos definidos con este perfil.
CompetenciasDistintos organismos internacionales han ido definiendo las competencias fundamentales en las que se debe sustentar la EPA. La OMS y el Consejo Internacional de Enfermería han identificado 7 áreas clave centradas en: la gestión de la salud y enfermedad de los pacientes, la relación con el paciente, la función como docente-entrenador, el rol profesional, la utilización y gestión de los sistemas de provisión de servicios, la monitorización y garantía de calidad en la práctica clínica, y los cuidados culturales. Posteriormente, en el año 2011, estas competencias fueron revisadas y actualizadas por la National Association of Nurse Practitioner Faculties, estableciéndose 9 áreas competenciales básicas para todas las EPA (tabla 2). Según el ámbito de desempeño, existen catálogos de competencias más específicos.
Áreas competenciales básicas de la EPA
| Provisión de servicios de salud |
| Autonomía y práctica independiente |
| Liderazgo |
| Práctica basada en la evidencia |
| Calidad |
| Diseño y elaboración de estrategias en salud |
| Evaluación de la práctica |
| Aplicación de los principios éticos en la práctica |
| Utilización de las tecnologías de la información y la comunicación |
Fuente: National Organization of Nurse Practitioner Faculties12.
Entre las principales competencias que definen a una EPA cabe destacar la capacidad de liderazgo. Como enfermeras líderes, desempeñan una importante función gestora, desarrollan iniciativas dentro del equipo asistencial, proporcionan asesoramiento a otros miembros dentro del equipo, contribuyen a la elaboración de planes de desarrollo personal y realizan tareas de supervisión clínica. La autonomía de este rol y la capacidad de toma de decisiones se sustentan en el pensamiento crítico y la reflexión sobre la práctica13.
Acreditación y desempeño profesionalLa implementación de la EPA implica asumir nuevas funciones y áreas de responsabilidad definidas específicamente y reconocidas institucionalmente dentro del sistema, una retribución económica según el nivel competencial y una nueva cartera de servicios ofertada a la población. El Royal College of Nursing británico ha realizado enormes esfuerzos para definir el papel de la EPA a través de la elaboración de manuales donde se incluyen sus competencias, funciones principales y sistema de acreditación14,15. Asimismo, el Nursing and Midwifery Council16 también ha elaborado una normativa específica para la regulación del desempeño, permitiendo la extensión del rol y respaldando la libertad profesional para poder asumir responsabilidades según se determine en cada área de práctica clínica en línea con directrices establecidas por el Ministerio de Sanidad británico17–19.
Proceso de implementaciónUna de las principales dificultades encontradas para el desarrollo de la EPA en el Reino Unido está relacionada con la gran variabilidad de programas formativos diseñados inicialmente, con numerosos perfiles, y que originó un número importante de denominaciones, provocando confusión en cuanto a las funciones de cada figura y a su respaldo legal. La disparidad de opciones formativas provocó enormes diferencias, especialmente entre las EPA de AP, que fueron las primeras en desarrollarse20,21. Gradualmente, se inició un proceso de unificación, estableciendo como denominación estándar Advanced Nurse Practitioner, encabezado en algunos casos por un prefijo que hace referencia al área de especialización clínica, sobre todo en el caso de Atención Especializada.
Cartera de serviciosDelamaire y Lafortune destacan el papel de la EPA en AP, proporcionando una serie de servicios, tales como servir de primer contacto de los pacientes con dolencias menores y problemas agudos, realizar el seguimiento de los pacientes con enfermedades crónicas, prescripción de medicamentos y/o solicitud de pruebas diagnósticas8.
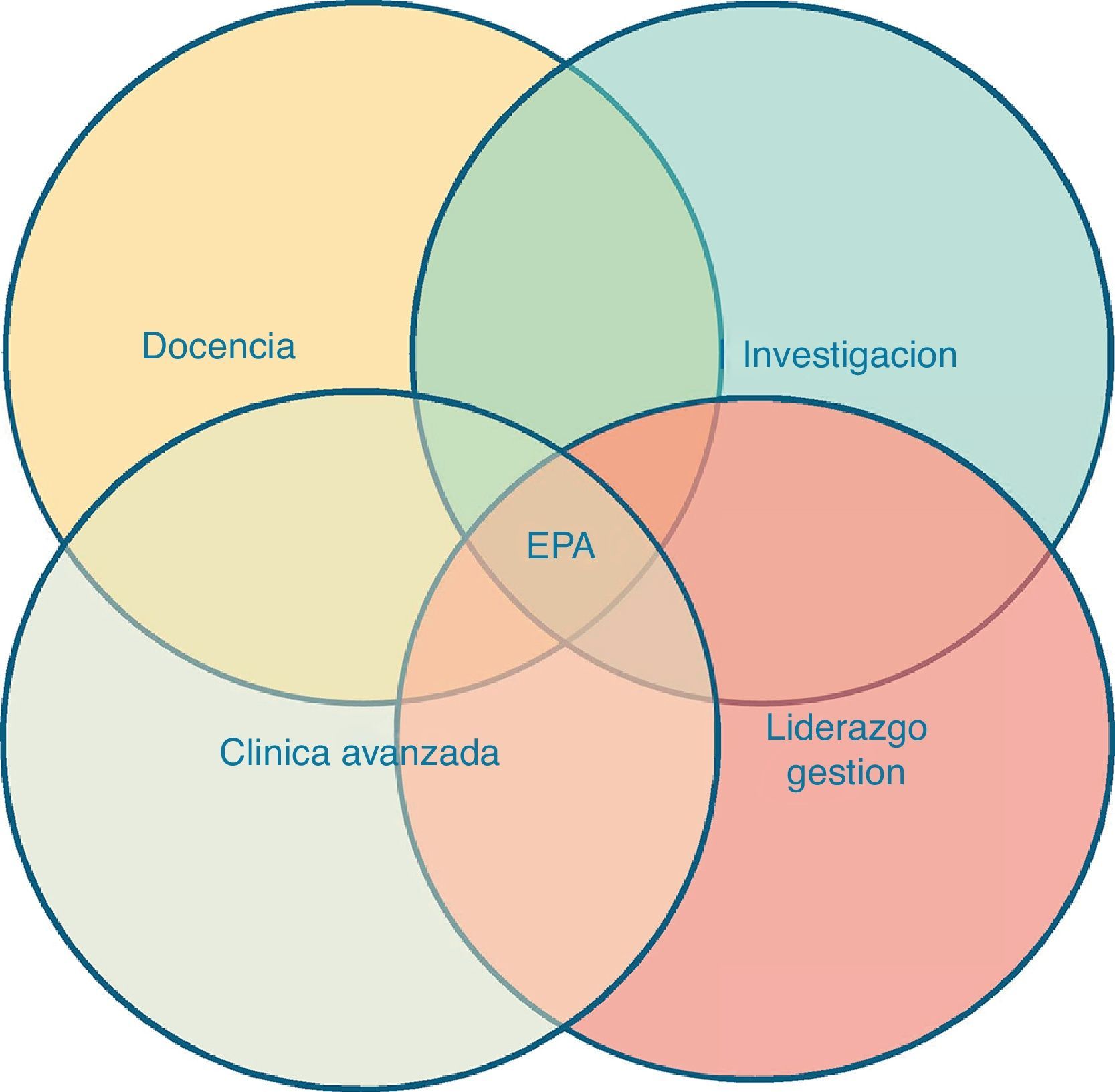
La cartera de servicios de la EPA en AP se puede analizar desde las 4 áreas competenciales inherentes a la definición de su rol22 (fig. 1).
La función clínica es bastante amplia e incluye diversos ámbitos de actuación. La EPA puede actuar como primer contacto del usuario con el sistema a través de atención telefónica, consultas de urgencias o consultas programadas para pacientes con problemas de salud de baja complejidad o situaciones que requieran una mayor experticia. En algunos casos la demanda podrá ser atendida a través de consejos o indicaciones específicas, prescripción de algún tipo de tratamiento farmacológico o, en los casos más complejos, pueden ser necesarias otras pruebas diagnósticas, seguimiento del proceso o derivación a otros profesionales.
Una gran proporción de la actividad clínico-asistencial de la EPA se centra en promoción de la salud, educación sanitaria y prevención de enfermedades, tanto de forma oportunista como en el proceso de diagnóstico y seguimiento de enfermedades crónicas, como hipertensión, diabetes mellitus, enfermedades coronarias, asma, enfermedad pulmonar obstructiva crónica, insuficiencia renal crónica y problemas cerebrovasculares.
La EPA tiene capacidad para realizar o solicitar pruebas diagnósticas, tales como analíticas, radiografías y ecografías, principalmente. Otro de los ingredientes fundamentales de la EPA es su capacidad no solo para indicar pruebas diagnósticas, sino también para interpretar resultados y emitir juicios clínicos, de manera autónoma, o en conjunto con otros miembros del equipo, lo que ofrece una gran autonomía en la gestión del paciente crónico, y evita derivaciones innecesarias y complicaciones potenciales. La prescripción farmacológica es una herramienta que permite a la EPA iniciar un determinado tratamiento o realizar la renovación de uno previo dentro de su cupo de pacientes. La sólida adquisición de competencias y responsabilidades supone un mayor nivel de autonomía clínica y respalda la toma de decisiones en la práctica clínica sin perder la perspectiva enfermera23,24.
GestiónEn cuanto a la gestión clínica, existe un sistema de gestión de pacientes que permite a la EPA derivar a estos a otros profesionales sanitarios y viceversa, de acuerdo con los criterios establecidos; por ejemplo, a médicos especialistas, enfermeras especialistas, fisioterapeutas, podólogos, dietistas, terapeutas ocupacionales, etc. El refuerzo en la coordinación y comunicación interniveles tanto en AP como en atención hospitalaria especializada supone un valor añadido.
DocenciaLa EPA contempla una importante labor docente en la formación de otros profesionales: estudiantes de Enfermería, enfermeras auxiliares, estudiantes de Medicina, residentes y personal de nueva incorporación.
La función docente incluye la participación activa en la formación continuada junto con otros miembros del equipo, el ser referente para los estudiantes universitarios que realizan prácticas clínicas en los centros de AP y para las enfermeras generalistas. Parte de la actividad docente se vehiculiza a través de convenios específicos con las universidades.
InvestigaciónLa investigación aplicada constituye un elemento esencial de la EPA. Actúa como facilitadora de la introducción de la evidencia científica participando en la interpretación de recomendaciones basadas en la evidencia, la elaboración de protocolos y guías de práctica clínica y el diseño de indicadores y estándares de calidad. Además, contribuye a la realización de auditorías y benchmarking, y a la identificación de áreas de mejora en la práctica relacionadas con la seguridad del paciente y con los sistemas de calidad establecidos en las estrategias nacionales y regionales.
Aspectos organizativosLa natural evolución y reasignación de roles entre los profesionales sanitarios implica una necesaria reestructuración organizativa en los distintos niveles asistenciales que permita agilizar los circuitos de derivación entre los distintos profesionales y articule una gestión compartida, con vías de acceso directo a la EPA que simplifiquen el entramado asistencial. Todos estos cambios suponen un nuevo enfoque en el sistema de gestión de la demanda asistencial y un cambio de paradigma en la propia asistencia sanitaria, donde las enfermeras tienen capacidad para asumir tareas consideradas previamente exclusivas de otros profesionales8,25.
Como resultado, este replanteamiento supone la creación de un nuevo catálogo de servicios «a medida», adaptados a las verdaderas necesidades de la población dentro del marco donde se desarrolla, en este caso, tomando como referencia la AP de Salud y progresando hacia un papel de la enfermera más especializado y autónomo, dentro de un nuevo modelo organizativo que promueva una atención de calidad desde el uso eficiente de los recursos.
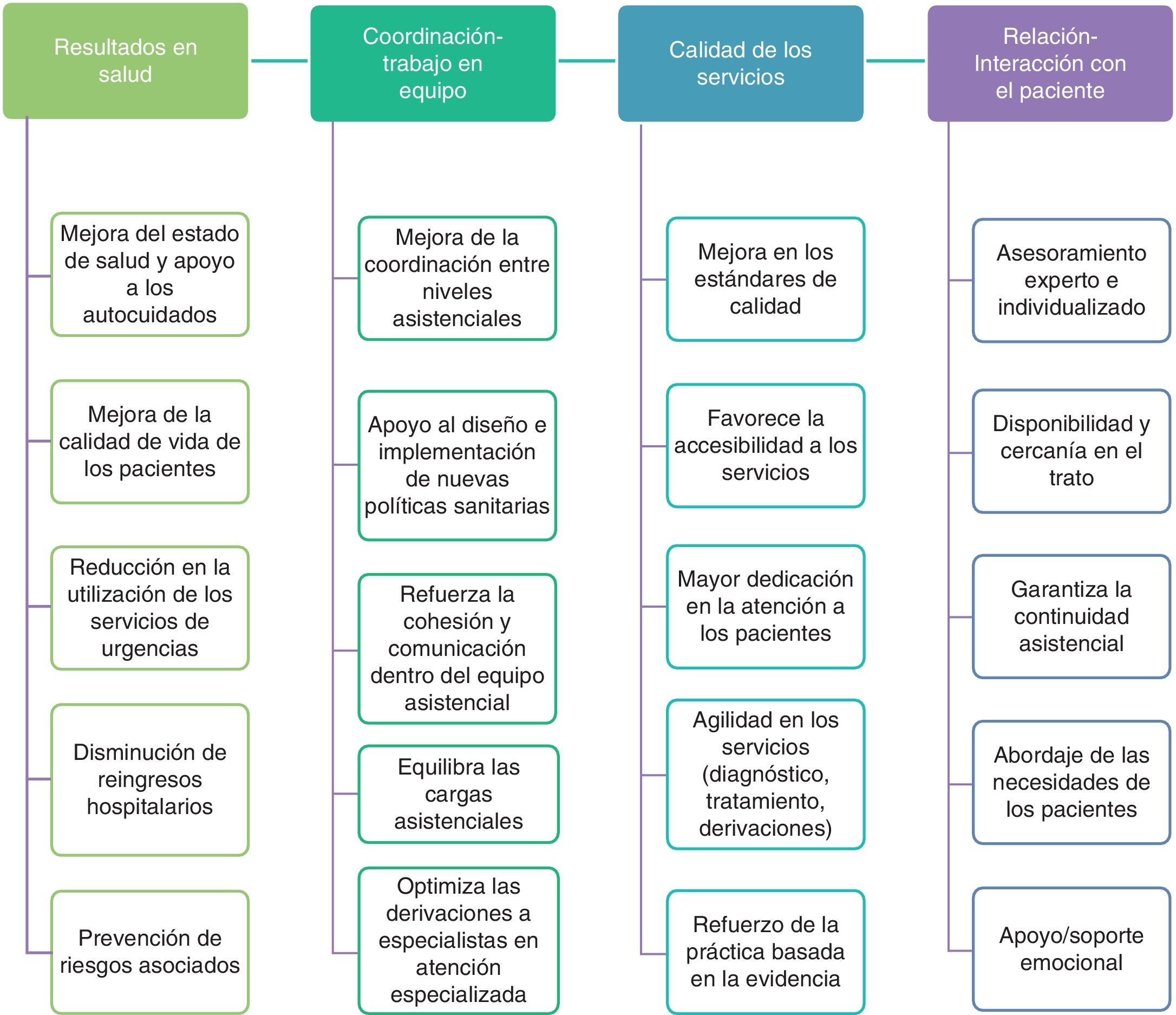
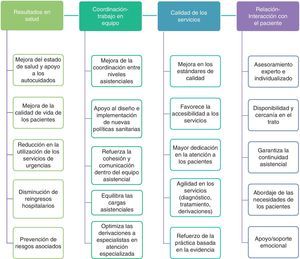
Aportaciones al manejo del paciente crónicoDesde la integración de las EPA en los distintos contextos y países, son numerosos los estudios realizados para evaluar su impacto desde diferentes perspectivas, que van proporcionando evidencias sobre sus aportaciones al sistema sanitario y a los pacientes a los que atiende. Las principales aportaciones de la EPA en el manejo del paciente con problemas crónicos de salud podrían clasificarse en 4 grandes áreas (fig. 2):
La introducción de la EPA y su relevancia en el seguimiento de pacientes con problemas crónicos de salud en AP va poco a poco dando sus frutos. Existe consenso en la mejora del control de la diabetes y la hipertensión, y de los factores de riesgo asociados26,27. En los procesos respiratorios, como la enfermedad pulmonar obstructiva crónica y el asma, se destaca un mayor control de los síntomas y disminución de las exacerbaciones, aunque no siempre los resultados son concluyentes28–30. Otros autores destacan su utilidad y valor añadido en pacientes frágiles o con alto nivel de dependencia31,32.
Cabría destacar que la EPA en AP muestra capacidad para dar respuesta a la demanda satisfactoriamente, en los mismos términos de resultados, y derivaciones, que los médicos de familia, obteniendo mayores niveles de satisfacción, unidos a una atención más personalizada, a la provisión de información y a una mayor dedicación en el tiempo de consulta33,34.
Sin embargo, y a pesar de que los resultados avalan la mejora en la salud de determinados grupos de pacientes con procesos crónicos, existen aún importantes lagunas relacionadas con la necesidad de seguir ampliando estas investigaciones y mejorar su rigurosidad metodológica, que supone, en muchas ocasiones, una importante limitación para la validez de los resultados y su generalización en otros contextos.
Coordinación/trabajo en equipoLa EPA amplía los límites tradicionales de desempeño profesional para incluir aspectos clínicos avanzados, de gestión, liderazgo, educadores, facilitadores, entrenadores, y actúa como defensor e interlocutor de los pacientes, agente dinamizador y evaluador de los estándares de calidad y de los aspectos relacionados con la seguridad del paciente, aportando una mayor cohesión dentro del equipo sanitario.
Este nuevo modelo organizativo tiende a equilibrar las cargas asistenciales, permite mejorar el acceso de los usuarios a los servicios sanitarios a través de las distintas puertas de entrada, y en consecuencia, y potencialmente, reducir los costes derivados de la falta de eficiencia2,4,8,25, aunque serían necesarios más estudios que profundicen en este aspecto.
Otra de las ventajas a largo plazo de la introducción de la EPA en AP es la progresiva reorientación de la demanda asistencial, lo cual significa en algunos casos cubrir vacíos asistenciales, complementar servicios existentes con un valor añadido o asumir algunas prestaciones compartidas con otros profesionales o de manera independiente, reordenando el flujo de la demanda4,5,25.
Es difícil medir el impacto en la carga asistencial de otros profesionales a corto plazo, ya que en los estudios realizados hasta ahora existen algunas limitaciones en la medición y no muestran resultados concluyentes, no encontrando una disminución significativa en las cargas de trabajo de los médicos de familia, por ejemplo, si bien es cierto que entre los resultados a corto plazo se observa una disminución en las visitas a los servicios de Urgencias35,36. El estudio realizado por Laurant et al. evalúa las cargas de trabajo percibidas por los demás profesionales y otros aspectos organizativos tras la introducción de la EPA en los Países Bajos. Los resultados destacan una notable reducción de la demanda en los servicios de Urgencias tras la creación de una consulta de EPA en AP, aunque no obtuvieron diferencias significativas en la carga de trabajo de los médicos de familia35. El estudio también destaca un ligero aumento en la demanda de visitas de algunos pacientes a la consulta de la EPA, principalmente los que presentaban problemas asmáticos o enfermedad pulmonar obstructiva crónica, lo que parece responder a la capacidad de las EPA de detectar problemas o complicaciones potenciales no estudiadas previamente, lo cual pone de manifiesto que la EPA añade un importante componente cualitativo en la atención a los pacientes crónicos.
Satisfacción de los pacientes y calidad de los serviciosLa revisión sistemática realizada por Horrocks et al. pone de manifiesto las diferencias cualitativas y cuantitativas de los servicios prestados por los médicos de familia y las EPA en AP33. Las variables comparadas fueron: nivel de satisfacción de los pacientes, estado de salud, coste y proceso de atención, mostrando un mayor nivel de satisfacción en los pacientes atendidos por las EPA (DE 0,27, IC 95% 0,07-0,47). La EPA dedicaba más tiempo a cada consulta, con una mayor dedicación a proporcionar información al paciente y/o familia sobre su problema de salud y su manejo terapéutico, aunque esta dedicación limitaba el potencial ahorro económico que se pretendía, entre otras cuestiones. En resumen, la labor desempeñada por la EPA refleja una mayor satisfacción de los usuarios y unos resultados en salud equiparables a los de otros profesionales, destacando la capacidad de las EPA para trabajar autónomamente, realizar diagnósticos y tomar decisiones de manera segura y efectiva.
Fortalezas, oportunidades, debilidades y amenazas: líneas estratégicasLos beneficios obtenidos desde la integración de las EPA en el Reino Unido han sido numerosos, y han sido medidos desde el propio sistema a través de encuestas de satisfacción de los pacientes y familiares, auditorías y estudios específicos. Toda esta evidencia muestra la positiva repercusión de la EPA dentro del sistema sanitario, con un notable reflejo en la mejora de la salud de la población. La autonomía inherente a este rol afianza la motivación y las inquietudes de estas profesionales líderes en el desarrollo de la disciplina enfermera, y constituyen el motor de cambio del propio sistema.
En los últimos años se habla de in/sostenibilidad de los sistemas sanitarios públicos y de la necesidad de contener el gasto al tiempo que se satisfacen las necesidades de la población. Estos modelos se plantean como alternativas plausibles, pero a veces las reticencias de otros profesionales y del propio colectivo enfermero, junto con las rígidas estructuras organizativas actuales, dificultan una verdadera apuesta en este sentido36.
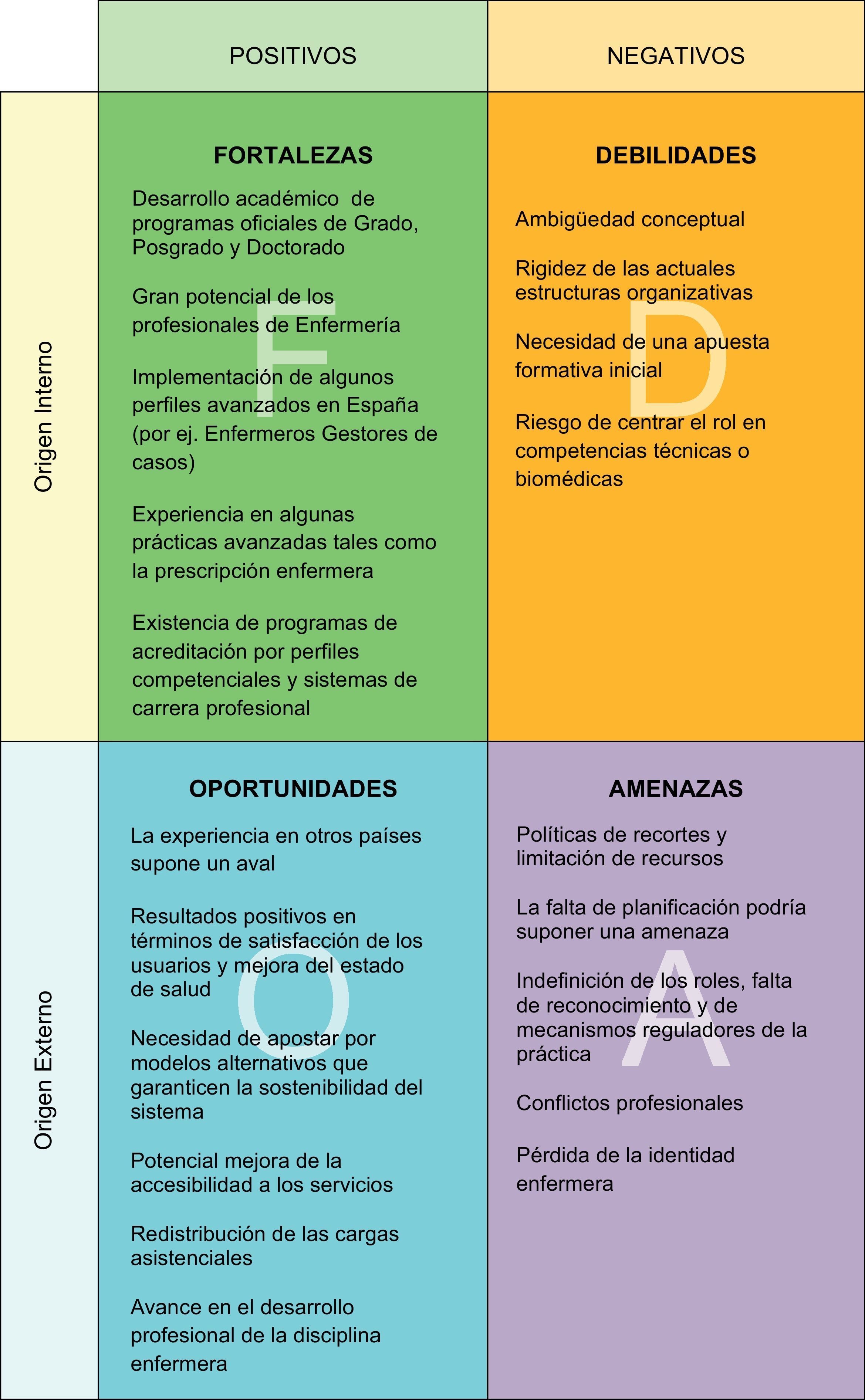
Esta situación afecta directamente a países como España, donde la existencia de un sistema nacional de salud, público, universal y gratuito, obliga necesariamente a racionalizar la utilización de los recursos existentes, sin renunciar a los principios fundamentales de equidad y accesibilidad. El debate sobre estos modelos está creciendo en nuestro país, aunque existe mucho desconocimiento en cuanto a su gran potencial y su aplicabilidad, sin mencionar las reticencias de algunos colectivos a que las enfermeras asuman más responsabilidades. En la tabla 3, tomando como referencia las barreras generales para el desarrollo de la EPA identificadas por Delamaire y Lafortune6 y por Morales Asencio37, se muestran los resultados de un análisis FODA/DAFO sobre las potenciales fortalezas, oportunidades, debilidades y amenazas de la implementación de la EPA en España.
Algunas corrientes de opinión plantean si estas figuras se alejan de los fundamentos de la Enfermería, pero el asumir nuevas competencias no debe suponer ningún inconveniente para mantener la esencia y el enfoque humanístico de la profesión, sino todo lo contrario, un valor añadido3. Algunos autores, incluso, señalan que la introducción de la EPA supone un incentivo que contribuye a aumentar la motivación y el desarrollo profesional y, por tanto, la satisfacción profesional8.
ConclusionesLa evidencia a nivel internacional pone de manifiesto la imperiosa necesidad de incorporar nuevos modelos de EPA para mejorar la atención a los pacientes, especialmente en los procesos crónicos.
Todos los países coinciden al establecer los puntos clave de la práctica avanzada conjugando el conocimiento clínico avanzado, la gestión y el liderazgo con una base científica y la adecuada formación y acreditación profesional. La EPA proporciona una mayor satisfacción por parte de los usuarios, unos resultados positivos en términos de salud, una mejora en la coordinación de los servicios y en la continuidad asistencial, y una mayor cohesión de los equipos multidisciplinares, a través de una atención integral e integrada.
Este camino, no exento de dificultades, muestra un denominador común en todos los países: la evaluación de los resultados obtenidos respalda la necesidad de potenciar el progresivo desarrollo de los distintos perfiles de EPA y su integración en un nuevo sistema de niveles competenciales. Estos modelos suponen una fuerte apuesta por la sostenibilidad del sistema sanitario y por la calidad, al tiempo que responden a las crecientes expectativas en salud de la población.
FinanciaciónSin financiación.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.