Varón de 46 años que ingresó para estudio de síndrome constitucional y lesiones cutáneas de 2 meses de evolución. Entre sus antecedentes destacaban tuberculosis pulmonar y ganglionar, trombosis portal, hepatopatía crónica por el virus de la hepatitis C con hipertensión portal (Child A6) y fibroelastometría de 7,3 Kpascales, infección por VIH en el grupo C-3 de la CDC (nadir de linfocitos CD4: 86cel/mcl) con múltiples fracasos por mala adherencia, aunque con carga viral indetectable y cifras de linfocitos CD4 estabilizadas por encima de 100cel/mcl en el año anterior al ingreso.
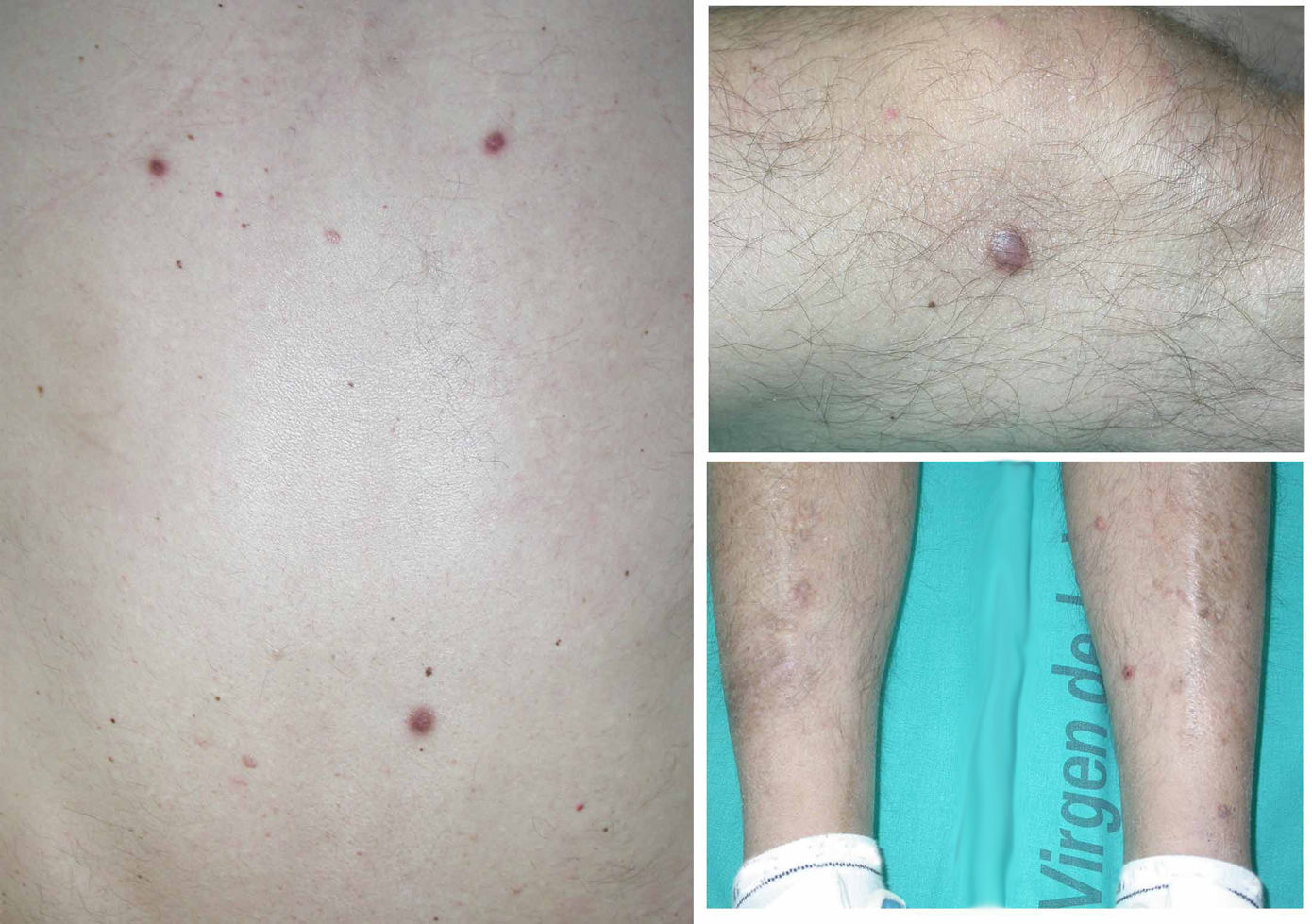
En la exploración física se observó una esplenomegalia no dolorosa de 7cm, sin hepatomegalia asociada y estable desde 3 años antes, así como 14 lesiones nodulares diseminadas, de consistencia firme y coloración marrón violácea, con predominio en la espalda y en las extremidades inferiores (fig. 1).
El hemograma mostraba los siguientes datos: leucocitos de 3.800/mcl con discreta neutrofilia, hemoglobina de 10,6gr/dl, hematocrito del 33,5% y 128.000/mcl plaquetas. En la bioquímica presentaba elevación aislada de las enzimas de colestasis (gammaglutamil transpeptidasa [GGT] de 739U/l y fosfatasa alcalina de 279U/l). Se realizó una ecografía de abdomen en la que se observó una esplenomegalia homogénea de más de 20cm. Se realizaron estudios serológicos para el virus de la hepatitis A y B, lúes, toxoplasma y citomegalovirus, que fueron negativos, y serología a leishmania positiva a título 1/80. La situación inmunovirológica al ingreso era la siguiente: CD4 de 138cel/mcl, carga viral menor de 50copias/ml.
Finalmente, se procedió a la toma de biopsia mediante punch de 6mm, de 2 lesiones en la pierna derecha y el muslo izquierdo para evaluación histológica y microbiológica.
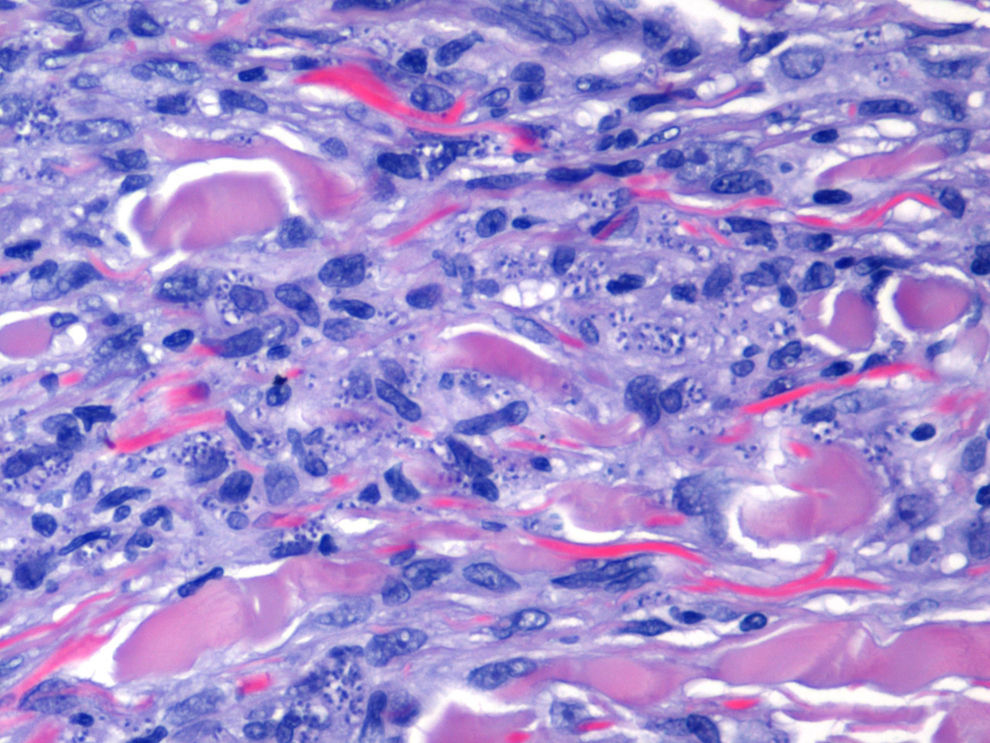
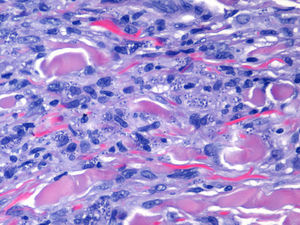
Diagnóstico y evoluciónLos hallazgos histológicos fueron similares en ambas muestras, y mostró una proliferación nodular dérmica de células epitelioides y fusiformes, dispuestas en cortos fascículos entremezclados, y gruesos haces de colágeno hialinizado en la periferia. Inmunohistoquímicamente se detectó positividad para el factor xiii y negatividad para CD31, CD34 y actina. En el interior de la mayoría de las células epitelioides se observó la existencia de pequeñas inclusiones redondeadas basofílicas intracitoplasmáticas que se tiñeron intensamente con Giemsa (fig. 2).
Con estos hallazgos se estableció el diagnóstico de dermatofibromas eruptivos múltiples parasitados por leishmania en paciente con infección por VIH y leishmaniasis visceral.
La alteración de los parámetros hematológicos y hepáticos nos permitió asumir la afectación visceral, y no se programó la realización del aspirado de médula ósea. Se instauró un ciclo terapéutico con anfotericina B liposomal a dosis de 4mg/kg/día durante 4 días y una nueva dosis semanal en las 4 semanas siguientes, con profilaxis secundaria cada 3 semanas. A los 6 meses y ante la persistencia de las lesiones dérmicas con leishmanias en las muestras histológicas, se repitió un nuevo ciclo de tratamiento y profilaxis posterior. Tras éste, los parámetros hematológicos se normalizaron, las enzimas de colestasis se redujeron (GGT de 300U/l y fosfatasa alcalina de 203U/l) y ecográficamente la esplenomegalia disminuyó a 16cm. Se mantuvo tratamiento antirretroviral de gran actividad (TARGA) (lamivudina [3TC] y lopinavir [LPV]/ritonavir [rtv]), con buen control virológico y cifras de linfocitos CD4 fluctuantes, aunque siempre mayores de 100cel/mcl.
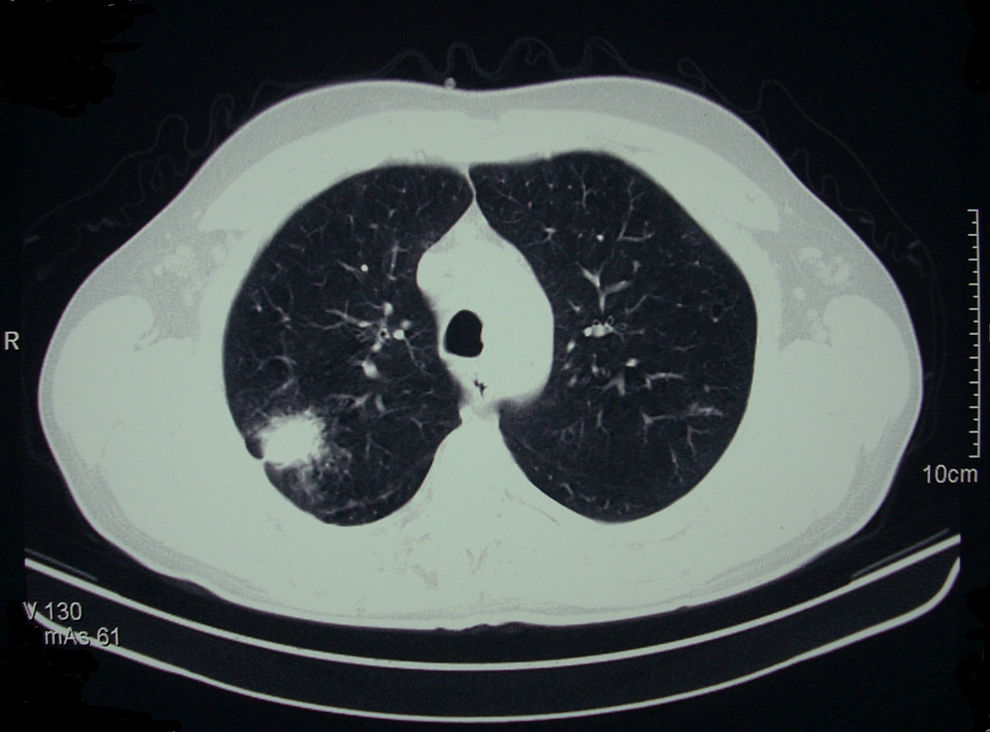
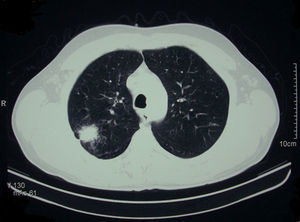
En un estudio radiológico de control se observó un nódulo pulmonar de 2,8cm de diámetro con infiltrado perilesional y nódulos satélites en el segmento posterior del lóbulo superior derecho, sin síntomas asociados y no descrito en estudios previos (fig. 3). Se hizo un seguimiento radiográfico de la lesión y a los 2 meses se realizó una punción de aspiración transtorácica con aguja fina guiada por TAC del nódulo, y se obtuvo como resultado tejido respiratorio con componente inflamatorio y abundantes macrófagos con inclusiones intracitoplasmocitarias compatibles con leishmanias. Se descartaron otras etiologías mediante técnicas de cultivo y tinción. Ante estos hallazgos se inició tratamiento con miltefosina como alternativa terapéutica a dosis de 100mg/día durante 4 semanas, con resolución completa del proceso pulmonar y desaparición de las leishmanias en las biopsias cutáneas. Finalmente, se produjo la remisión completa de las lesiones cutáneas. Actualmente el paciente mantiene profilaxis con anfotericina liposomal a dosis de 4mg/kg y antimoniato de meglumina a dosis de 900mg cada 2 semanas, sin recidivas en 12 meses.
ComentarioLa leishmaniasis es una enfermedad endémica en el sur de Europa, producida por un amplio grupo de protozoos pertenecientes al género Leishmania sp., con manifestación clínica muy heterogénea y que tiende a agruparse en 3 grandes entidades; cutánea, mucocutánea y visceral. La infección se transmite a través de la inoculación del parásito en la piel en forma de promastigoto mediante la picadura del díptero Phlebotomus. Posteriormente invade los macrófagos de la dermis y puede diseminarse en función fundamentalmente de las características inmunológicas del huésped1.
En nuestro medio, la forma clínica más frecuente es la visceral, con especial prevalencia en la población infectada por VIH, en la que la enfermedad puede manifestarse de forma atípica y añadirse a los síntomas clásicos de fiebre, síndrome constitucional y hepatoesplenomegalia, otros propios de la afectación de otros órganos, como el sistema nervioso, el tubo digestivo, los pulmones o la piel2,3.
La parasitación de las lesiones cutáneas por Leishmania sp. en pacientes VIH positivos con leishmaniasis visceral es una situación descrita en la literatura médica (el 8–18% de los pacientes con leishmaniasis visceral y VIH)2. En el caso del dermatofibroma, un tipo de tumor fibrohistiocitario benigno poco común, sólo hemos hallado 2 referencias bibliográficas4,5.
Se ha propuesto que el dermatofibroma puede obedecer a un proceso inmunorreactivo dérmico frente a estímulos no identificados, mediado por las células presentadoras de antígeno4–6. En el caso de nuestro paciente, creemos probable que tanto la alteración del sistema inmunitario como la presencia de Leishmania sp. en el interior de las células tumorales han desempeñado un papel fundamental en la patogénesis de las lesiones. La resolución de éstas tras la erradicación del parásito en las biopsias cutáneas apoya esta hipótesis.
El número y la variedad de manifestaciones cutáneas en la infección por VIH son, a pesar de la instauración del TARGA, mayor que en otros grupos de pacientes. El reconocimiento de éstas, a menudo difícil para el clínico, se presenta como una pieza clave en el diagnóstico precoz de múltiples procesos oportunistas, lo que tiene una repercusión directa en la eficacia del tratamiento y en la consecuente disminución de la incidencia de complicaciones.
Así, la aparición de nódulos violáceos múltiples, en el contexto de la infección por VIH, obliga a considerar en el diagnóstico diferencial a otras entidades, como la variante nodular del sarcoma de Kaposi, la sífilis secundaria, la angiomatosis bacilar y otras, sobre la base de datos epidemiológicos7. El estudio histológico y microbiológico de las biopsias cutáneas, además de ser fácilmente realizable, permite diferenciar unos procesos de otros de una forma clara y sencilla en la mayoría de las ocasiones.
Por otro lado, la afectación pulmonar en la leishmaniasis visceral se ha descrito también con más frecuencia en pacientes con infección por VIH (8–25%), y puede presentarse como neumonitis intersticial o nódulo pulmonar2,8,9. En estos casos hay que descartar otras infecciones que pueden asociarse simultáneamente con la enfermedad activa por Leishmania sp. en pacientes con infección por VIH. En nuestro caso, y dados los antecedentes del paciente, descartamos tuberculosis por la tinción y el cultivo negativos para micobacterias en el tejido pulmonar.
El diagnóstico definitivo de la leishmaniasis se basa en la visualización del parásito en una muestra del tejido afectado, con características histoquímicas similares a las descritas en nuestro caso. Los test serológicos son poco sensibles en pacientes con sida1,2.
El tratamiento de elección para la leishmaniasis visceral en el paciente con VIH es la anfotericina B liposomal a dosis de 4mg/kg los días 1–5, 10, 17, 24, 31 y 38 hasta una dosis total de 20–60mg/kg9. La respuesta es favorable en el 60–90% de los casos, aunque las recaídas son frecuentes. Como alternativas pueden emplearse antimoniales, pentamidina y miltefosina a dosis de 100mg/día durante 4 semanas, con tasas de curación de hasta el 95% en el paciente no infectado por VIH2,10.
En conclusión, aportamos un caso de coinfección por VIH y Leishmania sp., con recaída precoz al tratamiento estándar antileishmania y dos presentaciones atípicas (piel y pulmón) en su evolución.