Sr. Editor: Mycobacterium avium es un patógeno que puede ocasionar linfadenitis cervical sobre todo en niños de corta edad (constituyendo del 10 al 20% de las linfadenitis en edad preescolar) 1 y en pacientes con sida, dando en estos últimos cuadros diseminados. Es un microorganismo ampliamente distribuido por la naturaleza, que encontramos en el suelo, agua y alimentos contaminados, así como en animales. En la mayoría de los casos es una infección primaria, produciéndose el contagio por vía oral debido a infecciones dentarias, traumatismos o erupción dentaria, sin haberse descrito contagio persona a persona 2. El objetivo de esta presentación es describir una linfadenitis cervical por M. avium, en un paciente adulto inmunocompetente, población en la que se han descrito muy pocos casos similares.
El paciente es un varón de 18 años, previamente sano, con antecedente de traumatismo incisocontuso a nivel oral en accidente de tráfico 3 meses antes del inicio del cuadro. Consulta por tumoración submandibular de lento crecimiento de unos 3 cm de diámetro, no dolorosa, de consistencia dura, sin signos de flogosis y adherida, de unos 2 meses de evolución. Había recibido varios ciclos de antibioterapia sin mejoría. El paciente no presentaba fiebre ni síntomas constitucionales, y la exploración general era anodina a excepción de la masa cervical.
Se realiza estudio analítico, presentando valores normales en hemograma y pruebas bioquímicas, sin elevación de reactantes de fase aguda. Estudio inmunológico dentro de la normalidad: serología VIH negativa, subpoblaciones linfocitarias CD4/CD8: 2 y CD4 1.212 cél./μl, dosificación de inmunoglobulinas IgG 1.111 mg/dl, IgM 149 mg/dl, IgA 241 mg/dl, C3 101 mg/ dl, C4 25 mg/dl. La radiografía de tórax no presentaba hallazgos patológicos. En la ecografía cervical destacaba una adenopatía submentoniana de 25 mm, y otras más pequeñas al mismo nivel y en localización yugulodigástrica bilateral de predominio derecho. En la reacción de Mantoux presentaba una induración de 10 mm.
Realizamos PAAF de la adenopatía, siendo informada por los patólogos como linfadenitis granulomatosa necrosante, con presencia de bacilos ácido alcohol resistentes. Ante estos hallazgos y a la espera del cultivo en Löwenstein de la PAAF iniciamos tratamiento con isoniazida, rifampicina y pirazinamida a las dosis habituales por la alta sospecha de linfadenitis tuberculosa.
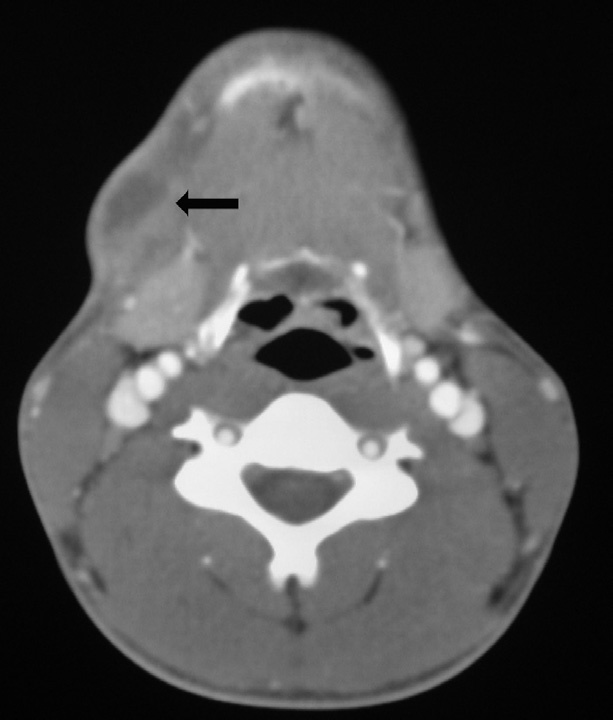
En la revisión al mes la tumoración había aumentado de tamaño, era dolorosa, con zona central fluctuante y enrojecida. El paciente aseguraba correcta adherencia al tratamiento. Realizamos TC cérvico-torácico en el que se observa una gran adenopatía submentoniana derecha con centro necrosado (fig. 1) y adenopatías menores de 1 cm submentonianas y yugulocarotídeas, con parénquimas pulmonares normales. Ante esta evolución decidimos realizar exéresis completa de la adenopatía con intención terapéutica y diagnóstica.
Figura 1
En el acto quirúrgico se pone de manifiesto una adenopatía necrosada con intensa fibrosis subyacente. Se toman muestra de pus y varios fragmentos ganglionares, en los que realizamos cultivo estándar, cultivo de hongos, tinción de Ziehl-Nielsen y PCR para M. tuberculosis, con resultado negativo en todas las técnicas anteriores, quedando a la espera del cultivo en Löwenstein de dichas muestras.
A los pocos días de la cirugía nos informan que existe crecimiento en el Löwenstein de la PAAF inicial, pudiéndose tratar de una micobacteria atípica, por lo que enviamos la cepa al Centro Nacional de Microbiología de Majadahonda para su identificación. Con estos datos, ante la sospecha de infección por M. avium, iniciamos tratamiento con claritromicina 500 mg/12 h, etambutol 23 mg/kg/día y ciprofloxacino 750 mg/12 h.
Tras 2 meses el paciente presentaba buena evolución, con piel suprayacente adherida y algo indurada, sin aparición de nuevas adenopatías ni efectos secundarios a la medicación. El laboratorio de Majadahonda confirmó la identificación de la micobacteria como M. avium, que volvió a aislarse en los cultivos realizados del material obtenido en la cirugía.
El paciente continuó con tratamiento durante 3 meses hasta que recibimos el antibiograma, en el que se mostraba una cepa no sensible a ninguno de los fármacos prescritos. Dado que no disponíamos de ningún fármaco con actividad in vitro frente al germen y la buena evolución de enfermo, decidimos suspender el tratamiento y realizar revisiones periódicas. Tras 6 meses de seguimiento, el paciente sigue asintomático, sin aparición de otras lesiones.
Realizamos una revisión de la literatura en medline en lengua inglesa y española de los últimos 25 años. Si bien aparecen bastantes casos pediátricos, sobre todo en niños entre 1 y 5 años, en adultos las publicaciones son más escasas. Asensi 3 en 2000 describe un paciente similar al nuestro, y según los autores corresponde al tercer caso bien documentado de linfadenitis por M. avium en adulto inmunocompetente en la literatura mundial.
Descartamos que nuestro paciente fuera inmunodeprimido y pudiera explicar la aparición de dicho agente causal. Analizando el caso, pensamos que quizás el traumatismo oral en los meses previos pudiera haber sido la puerta de entrada del microorganismo, hecho ya descrito por otros autores 1,4,5.
En el artículo de Bayazit 6 se describen una serie de claves clínicas para sospechar linfadenitis por micobacterias no tuberculosas y cumpliendo nuestro enfermo todas ellas: masa única de gran tamaño submandibular, ausencia de síntomas constitucionales, ausencia de antecedentes de tuberculosis o de contacto con la misma, Mantoux negativo o débilmente positivo, ausencia de fístula, y radiografía de tórax normal, siendo lo único discordante la edad, ya que se produce en la infancia.
El tratamiento de elección es la exéresis quirúrgica precoz 1,2,4,5,7 ya que sirve para confirmar el diagnóstico, incrementa la curación, da mejores resultados estéticos y menor número de complicaciones (fístulas y queloides). En nuestro caso nos decidimos por la exéresis completa de la adenopatía que fluctuaba, ya que algunos autores como Allbright 4 defienden que aunque existan múltiples ganglios, muchos son reactivos, por lo que habría que extirpar sólo los necróticos o los mayores. El riesgo quirúrgico más importante suele ser la parálisis facial en aquellos ganglios que se localizan en parótida o en zona submandibular, aunque son poco frecuentes y la mayoría temporales.
En el artículo de Flint 8 realizan un ensayo clínico con pacientes diagnosticados de linfadenitis por micobacterias no tuberculosas en el que en un primer grupo realizan exéresis completa frente a un segundo grupo en el que realizan incisión y drenaje o incisión y curetaje o aspiración. El resultado fue que con exéresis se producía un menor número de reintervenciones y el porcentaje de curación era mucho mayor, mientras que en el segundo grupo se produjo más fistulización y formación de escaras. Prácticamente todos los autores coinciden en evitar las incisiones, biopsias o incluso aspiraciones por el riesgo de fistulización.
En cuanto al tratamiento médico no hay un acuerdo, aunque la mayoría de los trabajos defienden usar siempre claritromicina o azitromicina junto a alguno de los siguientes fármacos: etambutol, amikacina, rifabutina o ciprofloxacino en biterapia o triterapia durante 6 a 9 meses 1,7,9.
Es importante en un paciente con sospecha de adenopatía cervical por micobacterias (sobre todo joven o inmunodeprimido) diferenciar si esta es debida a M. tuberculosis o a micobacterias atípicas 6, ya que el protocolo de tratamiento es diferente, por lo que debemos perseverar hasta conseguir el diagnóstico microbiológico definitivo.