La neumonía por Pneumocystis jiroveci (NPJ) es una infección oportunista que afecta principalmente a pacientes infectados por el virus de la inmunodeficiencia humana (VIH) con inmunosupresión avanzada, aunque puede afectar también a pacientes inmunosuprimidos por otras causas (pacientes trasplantados, con neoplasias o con enfermedades autoinmunes)1–4. Existen algunas diferencias en la presentación clínica y el pronóstico entre estos 2grupos de pacientes, aunque son pocos los estudios publicados al respecto5,6. Realizamos un estudio retrospectivo entre enero de 2009 y agosto de 2012 en nuestro centro en el que revisamos los datos demográficos, las características clínicas y el pronóstico de todos los pacientes diagnosticados de NPJ con el objetivo de comparar el grupo de pacientes VIH con el grupo de pacientes seronegativos. Durante este periodo, 29pacientes fueron diagnosticados de un primer episodio de NPJ, 16 de ellos infectados por el virus del VIH y 13 de ellos inmunosuprimidos por otras causas. Las características clínicas de las enfermedades de base de estos pacientes quedan resumidas en la tabla 1. El diagnóstico de NPJ se basó en las manifestaciones clínicas, el patrón radiológico y los resultados microbiológicos (inmunofluorescencia directa en 28casos y PCR en uno de ellos). Al comparar ambos grupos observamos que los pacientes infectados por el VIH eran más jóvenes (41,6 vs 58,9años, p=0,035), sin observarse diferencias en cuanto a la presentación clínica. En 11 de los 16pacientes seropositivos el diagnóstico de VIH se realizó al mismo tiempo que el de NPJ. Tan solo 4 de los 5pacientes con infección conocida por VIH y 2 de los 13 pacientes no VIHf recibían profilaxis para la NPJ. La mediana de tiempo hasta el diagnóstico fue de 10,3 días en los pacientes no VIH y de 1,8 días en los VIH (p=0,01). No se observaron diferencias en la media del número total de linfocitos (930células/mm3 vs. 840células/mm3, p=0,264). La media de linfocitos CD4 fue de 39células/mm3 en el grupo de pacientes VIH, mientras que este dato solo constaba en 2 de los pacientes del segundo grupo (320 y 700 CD4+/mm3). El 75% de los pacientes VIH presentaban en la radiología de tórax un patrón intersticial puro, mientras que la mitad del grupo no VIH presentaron un patrón mixto (alveolar e intersticial). No hubo diferencias en cuanto a los hallazgos de la tomografía computarizada (patrón en vidrio deslustrado en el 75 y el 67%, respectivamente, p=1,000). Todos los pacientes fueron tratados con trimetoprim-sulfametoxazol (TMT-SMX) durante 21días, excepto un paciente con sospecha de alergia a este fármaco, que recibió pentamidina. Todos recibieron tratamiento adyuvante con corticoides. Un paciente VIH requirió ventilación mecánica no invasiva y 5pacientes (3 no VIH y 2 VIH) ventilación mecánica invasiva. No hubo diferencias estadísticamente significativas en cuanto a la mortalidad a un mes (15,4% no-HIV vs. 12,5% HIV, p=1,000) y en ningún grupo se observaron recaídas ni recidivas tras un periodo de tiempo de observación de 6meses. Tras 3años de experiencia hemos observado que el 45% de las NPJ se diagnostican en pacientes no VIH, siendo mayor el tiempo transcurrido entre el inicio de los síntomas y el diagnóstico, lo que sugiere una menor sospecha de esta entidad en este grupo de pacientes. Pese a ello, no constatamos diferencias en cuanto a la mortalidad, en contraste a otros estudios7,8. Tan solo 2 de los 13pacientes no VIH recibían tratamiento profiláctico para la NPJ, ya que el resto no cumplía los criterios establecidos para ello9,10. Pese a que el uso de profilaxis en pacientes VIH queda bien definido, consideramos necesario un mayor consenso para los pacientes no VIH.
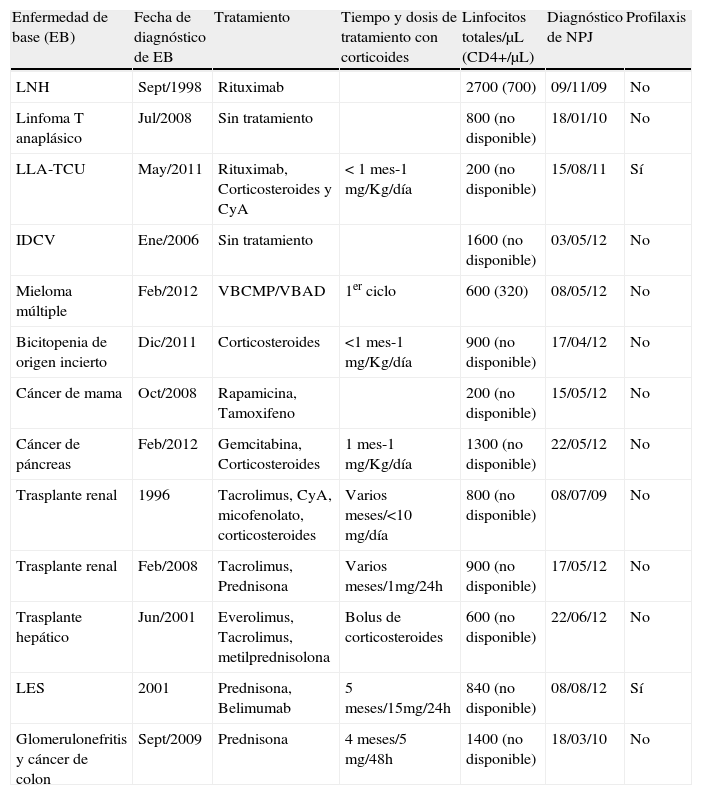
Características de los pacientes no-VIH
| Enfermedad de base (EB) | Fecha de diagnóstico de EB | Tratamiento | Tiempo y dosis de tratamiento con corticoides | Linfocitos totales/μL (CD4+/μL) | Diagnóstico de NPJ | Profilaxis |
| LNH | Sept/1998 | Rituximab | 2700 (700) | 09/11/09 | No | |
| Linfoma T anaplásico | Jul/2008 | Sin tratamiento | 800 (no disponible) | 18/01/10 | No | |
| LLA-TCU | May/2011 | Rituximab, Corticosteroides y CyA | < 1 mes-1 mg/Kg/día | 200 (no disponible) | 15/08/11 | Sí |
| IDCV | Ene/2006 | Sin tratamiento | 1600 (no disponible) | 03/05/12 | No | |
| Mieloma múltiple | Feb/2012 | VBCMP/VBAD | 1er ciclo | 600 (320) | 08/05/12 | No |
| Bicitopenia de origen incierto | Dic/2011 | Corticosteroides | <1 mes-1 mg/Kg/día | 900 (no disponible) | 17/04/12 | No |
| Cáncer de mama | Oct/2008 | Rapamicina, Tamoxifeno | 200 (no disponible) | 15/05/12 | No | |
| Cáncer de páncreas | Feb/2012 | Gemcitabina, Corticosteroides | 1 mes-1 mg/Kg/día | 1300 (no disponible) | 22/05/12 | No |
| Trasplante renal | 1996 | Tacrolimus, CyA, micofenolato, corticosteroides | Varios meses/<10 mg/día | 800 (no disponible) | 08/07/09 | No |
| Trasplante renal | Feb/2008 | Tacrolimus, Prednisona | Varios meses/1mg/24h | 900 (no disponible) | 17/05/12 | No |
| Trasplante hepático | Jun/2001 | Everolimus, Tacrolimus, metilprednisolona | Bolus de corticosteroides | 600 (no disponible) | 22/06/12 | No |
| LES | 2001 | Prednisona, Belimumab | 5 meses/15mg/24h | 840 (no disponible) | 08/08/12 | Sí |
| Glomerulonefritis y cáncer de colon | Sept/2009 | Prednisona | 4 meses/5 mg/48h | 1400 (no disponible) | 18/03/10 | No |
Linfoma no Hodgkin.
Leucemia linfoide crónica con transplante de cordon umbiliacal.
Ciclosporina A.
Inmunodeficiencia común variable.
Vincristina, Carmustina, Melfalán, Prednisona y Ciclofosfamida y Vincristina, Carmustina, Doxorrubicina y Dexametasona cada 35 días.
Lupus eritematoso sistémico.
Aunque se trata de un estudio limitado por ser retrospectivo y con un pequeño número de casos, muestra los cambios epidemiológicos que presenta la NPJ incidiendo en nuevas poblaciones de riesgo.
FinanciaciónNaiara Pérez-Fernández recibió fondos de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica para una formación temporal en el Hospital Universitari Vall d’Hebron.