Evaluar el efecto de la pandemia por coronavirus 2019 (COVID-19) sobre la diabetes gestacional (DMG).
Material y métodosEn este estudio observacional, multicéntrico y retrospectivo llevado a cabo en Castilla-La Mancha, España, comparamos 663 mujeres con DMG expuestas a la pandemia (grupo pandemia) con 622 atendidas un año antes (grupo prepandemia). La variable principal fue un recién nacido grande para la edad gestacional (GEG) como indicador de mal control de la DMG. Como variables secundarias se incluyeron las complicaciones obstétricas y neonatales.
ResultadosDurante la pandemia, la semana gestacional al diagnóstico (24,2 ± 7,4 vs. 22,9 ± 7,7; p = 0,0016) y a la primera visita a Endocrinología (26,6 ± 7,2 vs. 25,3 ± 7,6; p = 0,0014) fueron más precoces. Las consultas presenciales se mantuvieron en la mayoría de los casos (80,3%). Los nuevos criterios diagnósticos de DMG solo se utilizaron en 3%. Sin embargo, en el grupo pandemia la hemoglobina glicosilada (HbA1c) final fue más alta (5,2 ± 0,48 vs. 5,29 ± 0,44%, p = 0,047) y hubo más recién nacidos GEG (8,5 vs. 12,8%, p = 0,015). No existieron diferencias en complicaciones perinatales.
ConclusionesLa atención a la DMG en nuestro Sistema Público de Salud no sufrió un deterioro importante durante la pandemia por COVID-19, sin embargo, ello no evitó un mayor número de recién nacidos GEG.
To assess the effect of the 2019 coronavirus (COVID-19) pandemic on gestational diabetes (GDM).
Material and methodsIn this retrospective, multicentre, non-interventional study carried out in Castilla-La Mancha, Spain, we compared 663 women with GDM exposed to the pandemic (pandemic group), with 622 women with GDM seen one year earlier (pre-pandemic group). The primary endpoint was a Large for Gestational Age (LGA) newborn as an indicator of poor GDM control. Secondary endpoints included obstetric and neonatal complications.
ResultsDuring the pandemic, the gestational week at diagnosis (24.2 ± 7.4 vs 22.9 ± 7.7, p = 0.0016) and first visit to Endocrinology (26.6 ± 7.2 vs 25.3 ± 7.6, p = 0.0014) were earlier. Face-to-face consultations were maintained in most cases (80.3%). The new diagnostic criteria for GDM were used in only 3% of cases. However, in the pandemic group, the final HbA1c was higher (5.2 ± 0.48 vs 5.29 ± 0.44%, p = 0.047) and there were more LGA newborns (8.5% vs 12.8%, p = 0.015). There were no differences in perinatal complications.
ConclusionsCare for GDM in our Public Health System did not significantly deteriorate during the COVID-19 pandemic. However, this did not prevent a higher number of LGA newborns.
Desde el inicio de la pandemia por COVID-19, los sistemas sanitarios se han visto obligados a implantar estrategias orientadas a mitigar sus efectos negativos1,2. La actividad asistencial está siendo condicionada por las medidas destinadas a contener la pandemia. La generalización en el uso de la telemedicina ha sido una de las herramientas más utilizadas3,4. Mientras que un gran número de patologías de nuestra especialidad se han gestionado de forma telemática, la diabetes gestacional (DMG) se ha seguido atendiendo en muchos casos de modo presencial, aprovechando los controles obstétricos de las pacientes. Se desconoce si las embarazadas son más susceptibles a la infección por SARS-CoV-25.
La DMG es la alteración metabólica que se asocia más frecuentemente a la gestación afectando aproximadamente a 12% de las embarazadas6,7. Los pacientes diabéticos son más susceptibles de desarrollar formas graves de la infección por SARS-CoV-28, por lo que diversas sociedades científicas han elaborado alternativas temporales para el diagnóstico y seguimiento de la hiperglucemia gestacional durante la pandemia por COVID-19, con objeto de minimizar el riesgo de infección9–15.
Nuestra hipótesis es que el control de las pacientes con DMG ha empeorado durante la pandemia, no solo por la presión asistencial soportada por el sistema público de salud y el consiguiente cambio en la práctica clínica habitual, sino también por la disminución de la actividad física, las modificaciones en los hábitos alimentarios y el estrés al que se han visto sometidas las mujeres embarazadas16,17.
El objetivo de nuestro estudio es determinar si la pandemia por COVID-19 aumentó el riesgo de tener recién nacidos «grandes para la edad gestacional» (GEG) como indicador de mal control de las pacientes con DMG atendidas en el Servicio Público de Salud de la Comunidad Autónoma de Castilla-La Mancha (España) y como variables secundarias la morbilidad materna y neonatal.
Material y métodosDiseño del estudioSe realizó un estudio multicéntrico, observacional y retrospectivo en 11 Servicios de Endocrinología y Nutrición del Sistema Público de Salud de la Comunidad Autónoma de Castilla-La Mancha (SESCAM) en los que se controló a las embarazadas con DMG comparando dos periodos, el que va desde el inicio del confinamiento decretado por el Gobierno de España el 15 de marzo de 2020 hasta el 14 de marzo de 2021 (grupo pandemia) y el mismo periodo del año previo (grupo prepandemia). El criterio de inclusión fue la fecha de la primera consulta en el Servicio de Endocrinología.
Durante la pandemia seguimos las recomendaciones del Grupo Español de Diabetes y Embarazo (GEDE)9 que propuso mantener, en la medida de lo posible, el procedimiento diagnóstico en dos pasos para la DMG de acuerdo con los criterios del National Diabetes Data Group (NDDG)18:
- -
Cribado universal mediante sobrecarga oral de glucosa (SOG) con 50 g (test de O'Sullivan) en el segundo trimestre, entre la 24-28 semana de gestación (excepto en caso de existir factores de riesgo, pues se hacía en el primer trimestre).
- -
SOG con 100 g en aquellos casos en que el test de O'Sullivan era positivo (≥ 140 mg/dL), utilizando como umbral para el diagnóstico de DMG 105 mg/dL para glucosa en ayunas y 190 mg/dL, 165 mg/dL y 145 mg/dL a los 60, 120 y 180 minutos, respectivamente. El diagnóstico de DMG se realizó cuando la glucosa alcanzaba o superaba estos niveles en dos o más de los tiempos.
No obstante, con objeto de minimizar el riesgo de contagio, sugirió la posibilidad de un diagnóstico alternativo:
- -
Primer trimestre: utilizando hemoglobina glicosilada (HbA1c) ≥ 5,9% combinada con una determinación de glucemia plasmática preferiblemente al azar ≥ 165-199 mg/dL o, en su defecto, basal ≥ 100 mg/dL.
- -
Segundo trimestre: empleando HbA1c ≥ 5,7% combinada con una determinación de glucemia plasmática preferiblemente al azar ≥ 165-199 mg/dL o, en su defecto, basal ≥ 95 mg/dL. Para hacer el diagnóstico bastaría con cumplir uno de los criterios.
En la situación de pandemia, el GEDE establece que se puede considerar como diagnóstico de DMG un test de O'Sullivan ≥ 200 mg/dL.
Recogida de datosSe recopilaron todos los casos atendidos durante los periodos referidos, excluyendo aquellas pacientes que no se localizaron para el seguimiento. Los datos se tomaron de la historia clínica electrónica por diabetólogos de dichos Servicios.
La variable principal fue un recién nacido GEG, la recogida del informe de alta de Pediatría y la variable secundaria consistió en las complicaciones obstétricas y neonatales, considerando la pandemia por COVID-19 como la variable de exposición. Se registraron, además de las variables sociodemográficas, las de fecha (de la última regla, de diagnóstico de DMG, de la primera visita a Endocrinología, del parto), clínicas (antecedentes familiares de diabetes, obstétricos, procedimiento diagnóstico de DMG, peso antes y al final de la gestación, tratamiento con insulina, peso del recién nacido), analíticas (test de O'Sullivan, SOG con 100 g, glucemia plasmática basal para el diagnóstico de DMG de acuerdo con los nuevos criterios temporales recomendados durante la pandemia, HbA1c para el diagnóstico según los mismos criterios, HbA1c final) y complicaciones (preeclampsia, hipertensión arterial [HTA], tipo de parto, complicaciones perinatales, infección por SARS-CoV-2).
Análisis estadísticoTras el análisis descriptivo, se elaboró un modelo univariante en el que se incluyeron las características de las pacientes y los resultados de las gestaciones, así como un modelo de regresión logística para la variable principal (GEG). Las variables cualitativas se presentan como frecuencias y porcentajes y las cuantitativas como media ± desviación estándar (DE). En el análisis univariante se utilizó el test t de Student para comparar las variables cuantitativas y el test X2 para las cualitativas (en algunos casos el test F de Fisher). Se consideraron significativos valores de p < 0,05. Para el análisis estadístico se empleó el paquete STATA versión 14.2 (StataCorp LLC, Texas, EE. UU.).
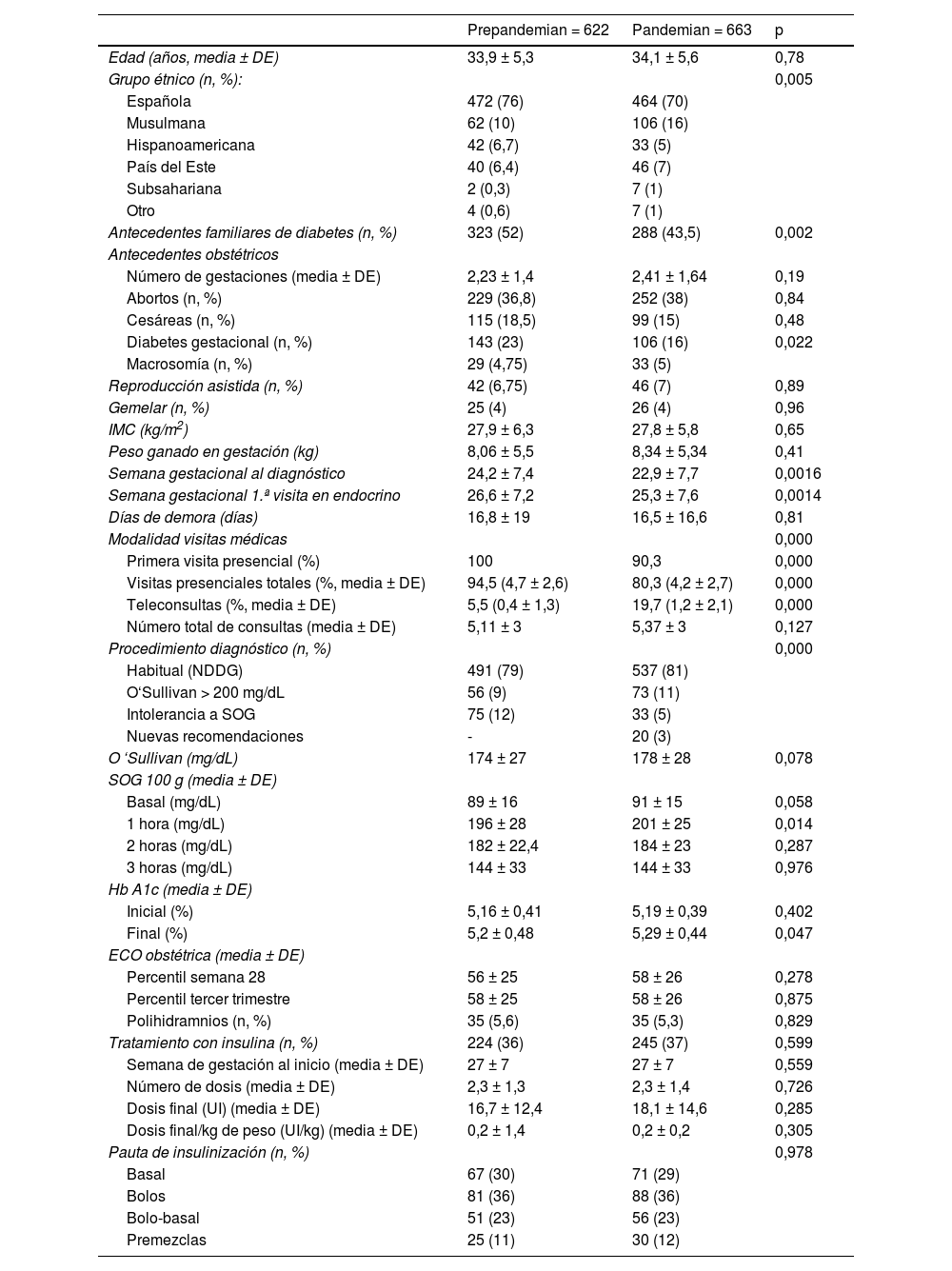
ResultadosCaracterísticas de la población del estudioSe incluyeron un total de 1.285 mujeres diagnosticadas de DMG, 622 en el grupo prepandemia y 663 en el de pandemia (tabla 1). Se objetivaron diferencias significativas en el grupo étnico (p = 0,005) fundamentalmente a expensas de un menor porcentaje de mujeres españolas durante la pandemia y más gestantes de origen musulmán en el mismo periodo. También se observaron variaciones en los antecedentes familiares de diabetes (52 vs. 43,5%, p = 0,002) y en los obstétricos de haber presentado DMG en embarazos anteriores (23 vs. 16%, p = 0,022) que fueron significativamente menores en el grupo pandemia.
Comparación de los grupos Prepandemia y Pandemia: variables sociodemográficas, de fecha, clínicas y analíticas
| Prepandemian = 622 | Pandemian = 663 | p | |
|---|---|---|---|
| Edad (años, media ± DE) | 33,9 ± 5,3 | 34,1 ± 5,6 | 0,78 |
| Grupo étnico (n, %): | 0,005 | ||
| Española | 472 (76) | 464 (70) | |
| Musulmana | 62 (10) | 106 (16) | |
| Hispanoamericana | 42 (6,7) | 33 (5) | |
| País del Este | 40 (6,4) | 46 (7) | |
| Subsahariana | 2 (0,3) | 7 (1) | |
| Otro | 4 (0,6) | 7 (1) | |
| Antecedentes familiares de diabetes (n, %) | 323 (52) | 288 (43,5) | 0,002 |
| Antecedentes obstétricos | |||
| Número de gestaciones (media ± DE) | 2,23 ± 1,4 | 2,41 ± 1,64 | 0,19 |
| Abortos (n, %) | 229 (36,8) | 252 (38) | 0,84 |
| Cesáreas (n, %) | 115 (18,5) | 99 (15) | 0,48 |
| Diabetes gestacional (n, %) | 143 (23) | 106 (16) | 0,022 |
| Macrosomía (n, %) | 29 (4,75) | 33 (5) | |
| Reproducción asistida (n, %) | 42 (6,75) | 46 (7) | 0,89 |
| Gemelar (n, %) | 25 (4) | 26 (4) | 0,96 |
| IMC (kg/m2) | 27,9 ± 6,3 | 27,8 ± 5,8 | 0,65 |
| Peso ganado en gestación (kg) | 8,06 ± 5,5 | 8,34 ± 5,34 | 0,41 |
| Semana gestacional al diagnóstico | 24,2 ± 7,4 | 22,9 ± 7,7 | 0,0016 |
| Semana gestacional 1.ª visita en endocrino | 26,6 ± 7,2 | 25,3 ± 7,6 | 0,0014 |
| Días de demora (días) | 16,8 ± 19 | 16,5 ± 16,6 | 0,81 |
| Modalidad visitas médicas | 0,000 | ||
| Primera visita presencial (%) | 100 | 90,3 | 0,000 |
| Visitas presenciales totales (%, media ± DE) | 94,5 (4,7 ± 2,6) | 80,3 (4,2 ± 2,7) | 0,000 |
| Teleconsultas (%, media ± DE) | 5,5 (0,4 ± 1,3) | 19,7 (1,2 ± 2,1) | 0,000 |
| Número total de consultas (media ± DE) | 5,11 ± 3 | 5,37 ± 3 | 0,127 |
| Procedimiento diagnóstico (n, %) | 0,000 | ||
| Habitual (NDDG) | 491 (79) | 537 (81) | |
| O‘Sullivan > 200 mg/dL | 56 (9) | 73 (11) | |
| Intolerancia a SOG | 75 (12) | 33 (5) | |
| Nuevas recomendaciones | - | 20 (3) | |
| O ‘Sullivan (mg/dL) | 174 ± 27 | 178 ± 28 | 0,078 |
| SOG 100 g (media ± DE) | |||
| Basal (mg/dL) | 89 ± 16 | 91 ± 15 | 0,058 |
| 1 hora (mg/dL) | 196 ± 28 | 201 ± 25 | 0,014 |
| 2 horas (mg/dL) | 182 ± 22,4 | 184 ± 23 | 0,287 |
| 3 horas (mg/dL) | 144 ± 33 | 144 ± 33 | 0,976 |
| Hb A1c (media ± DE) | |||
| Inicial (%) | 5,16 ± 0,41 | 5,19 ± 0,39 | 0,402 |
| Final (%) | 5,2 ± 0,48 | 5,29 ± 0,44 | 0,047 |
| ECO obstétrica (media ± DE) | |||
| Percentil semana 28 | 56 ± 25 | 58 ± 26 | 0,278 |
| Percentil tercer trimestre | 58 ± 25 | 58 ± 26 | 0,875 |
| Polihidramnios (n, %) | 35 (5,6) | 35 (5,3) | 0,829 |
| Tratamiento con insulina (n, %) | 224 (36) | 245 (37) | 0,599 |
| Semana de gestación al inicio (media ± DE) | 27 ± 7 | 27 ± 7 | 0,559 |
| Número de dosis (media ± DE) | 2,3 ± 1,3 | 2,3 ± 1,4 | 0,726 |
| Dosis final (UI) (media ± DE) | 16,7 ± 12,4 | 18,1 ± 14,6 | 0,285 |
| Dosis final/kg de peso (UI/kg) (media ± DE) | 0,2 ± 1,4 | 0,2 ± 0,2 | 0,305 |
| Pauta de insulinización (n, %) | 0,978 | ||
| Basal | 67 (30) | 71 (29) | |
| Bolos | 81 (36) | 88 (36) | |
| Bolo-basal | 51 (23) | 56 (23) | |
| Premezclas | 25 (11) | 30 (12) |
Los resultados se expresan como media ± desviación estándar (DE) o n (%); las comparaciones entre grupos se hicieron mediante test de X2, test F de Fisher o t de Student; p < 0,05 se consideró estadísticamente significativo (valores resaltados con negritas en la tabla).
ECO: ecografía; HbA1c: hemoglobina glicosilada; IMC: índice de masa corporal; NDDG: National Diabetes Data Group; SOG: sobrecarga oral de glucosa.
Cabe destacar que tanto la semana gestacional al diagnóstico (24,2 ± 7,4 vs. 22,9 ± 7,7; p = 0,0016) como en la primera visita a la consulta de Endocrinología (26,6 ± 7,2 vs. 25,3 ± 7,6; p = 0,0014) fueron más precoces durante la pandemia, si bien, no hubo diferencia en los días de demora entre una y otra (16,8 ± 19 vs. 16,5 ± 16,6; p = 0,81).
Se mantuvo la consulta presencial en gran medida (80,3%) durante la pandemia. El diagnóstico de DMG mediante los nuevos criterios recomendados solamente se utilizó en 3% de las embarazadas a quienes se les detectó en dicho periodo, prevaleciendo el procedimiento habitual en dos pasos (NDDG) en ambos grupos (79 vs. 81%). La HbA1c final fue ligeramente mayor en el grupo pandemia (5,2 ± 0,48 vs. 5,29 ± 0,44%, p = 0,047).
Respecto a la necesidad de tratamiento con insulina para el adecuado control glucémico no se observaron diferencias entre ambos grupos.
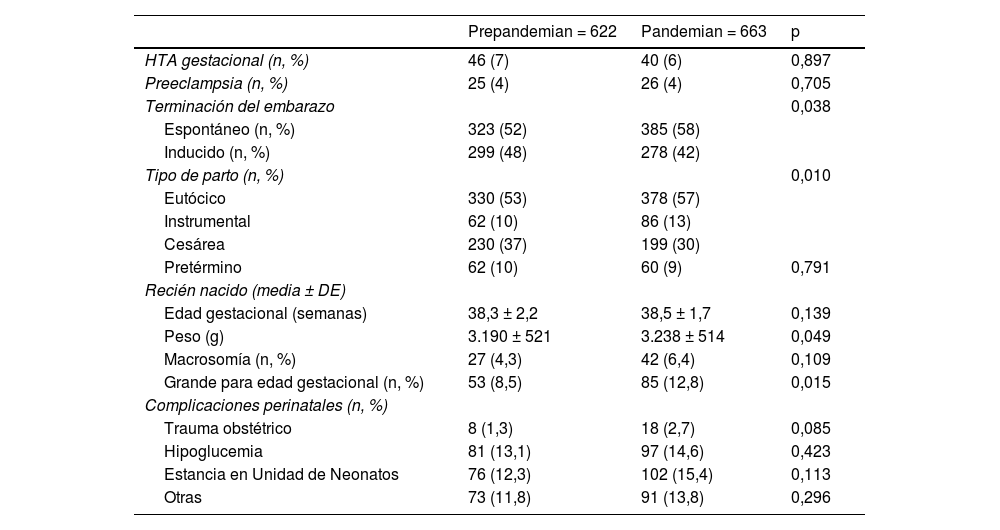
Resultados de las gestacionesEl análisis univariante referente a los resultados obstétricos se muestra en la tabla 2. No hubo diferencia en la edad gestacional al nacimiento entre los dos grupos (38,3 ± 2 vs. 38,5 ± 1,7; p = 0,139). En el grupo pandemia, un mayor número de embarazos terminó de forma espontánea (52 vs. 58%) y hubo más partos eutócicos (53 vs. 57%) e instrumentales (10 vs. 13%) frente a las cesáreas que se practicaron más frecuentemente en el grupo prepandemia (37 vs. 30%). En cuanto a los recién nacidos, presentaron un peso ligeramente superior en el grupo pandemia (3.190 ± 521 vs. 3.238 ± 514, p = 0,049) y hubo más recién nacidos GEG (8,5 vs. 12,8%, p = 0,015), sin embargo, no hubo diferencias en las complicaciones perinatales como trauma obstétrico, hipoglucemias o estancia en la Unidad de Neonatología.
Comparación de los grupos Prepandemia y Pandemia: complicaciones del embarazo, características del parto, datos del recién nacido, dificultades perinatales
| Prepandemian = 622 | Pandemian = 663 | p | |
|---|---|---|---|
| HTA gestacional (n, %) | 46 (7) | 40 (6) | 0,897 |
| Preeclampsia (n, %) | 25 (4) | 26 (4) | 0,705 |
| Terminación del embarazo | 0,038 | ||
| Espontáneo (n, %) | 323 (52) | 385 (58) | |
| Inducido (n, %) | 299 (48) | 278 (42) | |
| Tipo de parto (n, %) | 0,010 | ||
| Eutócico | 330 (53) | 378 (57) | |
| Instrumental | 62 (10) | 86 (13) | |
| Cesárea | 230 (37) | 199 (30) | |
| Pretérmino | 62 (10) | 60 (9) | 0,791 |
| Recién nacido (media ± DE) | |||
| Edad gestacional (semanas) | 38,3 ± 2,2 | 38,5 ± 1,7 | 0,139 |
| Peso (g) | 3.190 ± 521 | 3.238 ± 514 | 0,049 |
| Macrosomía (n, %) | 27 (4,3) | 42 (6,4) | 0,109 |
| Grande para edad gestacional (n, %) | 53 (8,5) | 85 (12,8) | 0,015 |
| Complicaciones perinatales (n, %) | |||
| Trauma obstétrico | 8 (1,3) | 18 (2,7) | 0,085 |
| Hipoglucemia | 81 (13,1) | 97 (14,6) | 0,423 |
| Estancia en Unidad de Neonatos | 76 (12,3) | 102 (15,4) | 0,113 |
| Otras | 73 (11,8) | 91 (13,8) | 0,296 |
Los resultados se expresan como media ± desviación estándar (DE) o n (%); las comparaciones entre grupos se hicieron mediante test de X2, test F de Fisher o t de Student; p < 0,05 se consideró estadísticamente significativo (valores resaltados con negritas en la tabla).
HTA: hipertensión arterial.
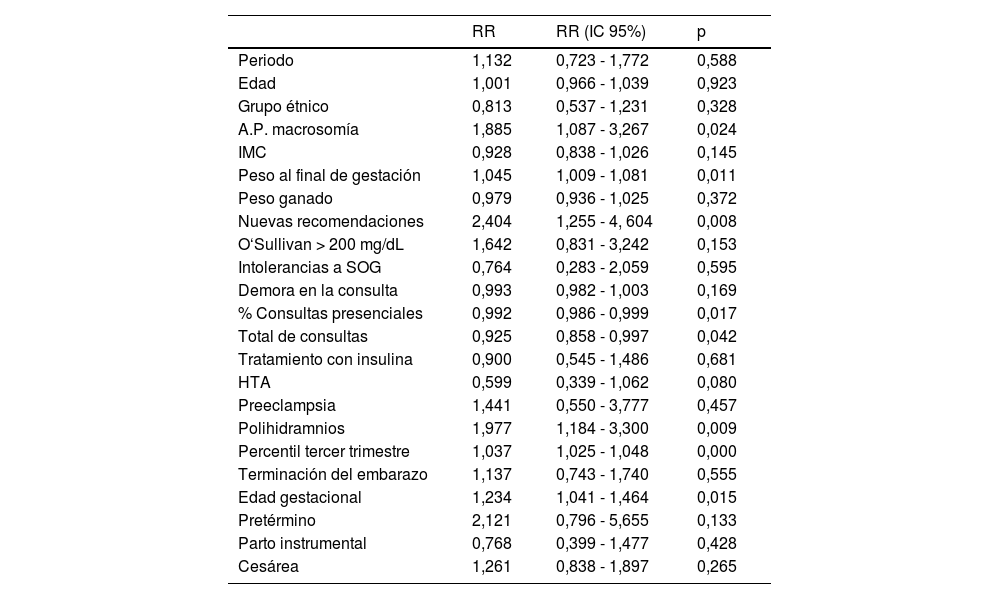
Se elaboró un modelo de regresión logística multivariante considerando como dependiente la variable dicotómica recién nacido GEG y como variables independientes la edad, aquellas que en el análisis univariante tuvieron una significación < 0,05 o bien, que pudieran estar relacionadas desde un punto de vista de plausibilidad biológica (tabla 3). De entre las variables introducidas en el modelo destaca, tanto por su efecto clínicamente relevante como por su significación estadística, la de «procedimiento diagnóstico según las nuevas recomendaciones». Se pudo apreciar como los recién nacidos de madres diagnosticadas de DMG mediante las nuevas guías, a pesar de un tamaño muestral relativamente bajo, presentaban un incremento del riesgo (riesgo relativo [RR] = 2,40, intervalo de confianza [IC] 95% 1,255 - 4, 604) estadísticamente significativo (p = 0,008) de ser GEG (pseudo R2 = 0,19) en el momento del parto. De igual forma, se constató un incremento del RR de presentar recién nacidos GEG en las que tuvieron antecedentes personales de haber tenido hijos macrosómicos (RR = 1,88, IC 95% 1,087 - 3,267), en aquellas con mayor peso al final de la gestación (RR = 1,045, IC 95% 1,009 - 1,081) y en caso de padecer polihidramnios (RR = 1,977, IC 95% 1,184 - 3,300). Por contra, se pudo notar un descenso del RR de concebir recién nacidos GEG en las madres que acudieron a un mayor número consultas de endocrino (RR 0,925, IC 95% 0,858 - 0,997) y en las que estas habían sido presenciales (RR 0,992, IC 95% 0,986 - 0,999).
Modelo multivariante. Regresión logística para la variable grande para la edad gestacional
| RR | RR (IC 95%) | p | |
|---|---|---|---|
| Periodo | 1,132 | 0,723 - 1,772 | 0,588 |
| Edad | 1,001 | 0,966 - 1,039 | 0,923 |
| Grupo étnico | 0,813 | 0,537 - 1,231 | 0,328 |
| A.P. macrosomía | 1,885 | 1,087 - 3,267 | 0,024 |
| IMC | 0,928 | 0,838 - 1,026 | 0,145 |
| Peso al final de gestación | 1,045 | 1,009 - 1,081 | 0,011 |
| Peso ganado | 0,979 | 0,936 - 1,025 | 0,372 |
| Nuevas recomendaciones | 2,404 | 1,255 - 4, 604 | 0,008 |
| O‘Sullivan > 200 mg/dL | 1,642 | 0,831 - 3,242 | 0,153 |
| Intolerancias a SOG | 0,764 | 0,283 - 2,059 | 0,595 |
| Demora en la consulta | 0,993 | 0,982 - 1,003 | 0,169 |
| % Consultas presenciales | 0,992 | 0,986 - 0,999 | 0,017 |
| Total de consultas | 0,925 | 0,858 - 0,997 | 0,042 |
| Tratamiento con insulina | 0,900 | 0,545 - 1,486 | 0,681 |
| HTA | 0,599 | 0,339 - 1,062 | 0,080 |
| Preeclampsia | 1,441 | 0,550 - 3,777 | 0,457 |
| Polihidramnios | 1,977 | 1,184 - 3,300 | 0,009 |
| Percentil tercer trimestre | 1,037 | 1,025 - 1,048 | 0,000 |
| Terminación del embarazo | 1,137 | 0,743 - 1,740 | 0,555 |
| Edad gestacional | 1,234 | 1,041 - 1,464 | 0,015 |
| Pretérmino | 2,121 | 0,796 - 5,655 | 0,133 |
| Parto instrumental | 0,768 | 0,399 - 1,477 | 0,428 |
| Cesárea | 1,261 | 0,838 - 1,897 | 0,265 |
A.P.: antecedentes personales; HTA: hipertensión arterial; IMC: índice de masa corporal; SOG: sobrecarga oral de glucosa.
Negrita: valores estadísticamente significativos.
Nuestros resultados indican que durante la pandemia hubo un mayor número de recién nacidos GEG, siendo este un criterio de peor control de la DMG, a pesar de que las pacientes recibieron una asistencia sanitaria similar.
Ghesquière et al., en su estudio retrospectivo en un centro de Lille (Francia), tampoco encontraron diferencias en el seguimiento de sus pacientes y, sin embargo, su control glucémico fue peor, considerando la glucemia posprandial y la necesidad de terapia con insulina19. En nuestro estudio no observamos variaciones entre los dos grupos en los parámetros analíticos recogidos, a excepción del valor a la primera hora de la SOG con 100 g y la HbA1c final, que fueron superiores en el grupo pandemia, alcanzando este último significación estadística. Respecto a la necesidad de tratamiento con insulina, fue similar en ambos grupos. No recogimos otros parámetros de control, tales como la glucemia capilar posprandial o el tiempo en objetivos, por ser un estudio retrospectivo y no disponer de dicha información en la historia clínica.
Diversas sociedades científicas han publicado recomendaciones temporales para el diagnóstico de la DMG y su seguimiento durante la pandemia por COVID-199–15. El objetivo en todos los casos es minimizar las visitas presenciales y reforzar las telemáticas. Justman et al. observaron durante los primeros meses de la pandemia una disminución significativa en el número de visitas de las embarazadas al Servicio de Obstetricia y Ginecología20. Nosotros no objetivamos una reducción significativa en el número de visitas totales durante el periodo de la pandemia estudiado con respecto al año previo, lo cual podría estar justificado por tratarse de embarazadas con DMG, como ellos sugieren. Además, en nuestro estudio, un control más frecuente y presencial actuó como factor protector de presentar un recién nacido GEG. Lógicamente constatamos un mayor número de teleconsultas en el grupo pandemia, si bien se mantuvo la modalidad presencial en un porcentaje probablemente mayor de lo esperado, a pesar de lo cual solamente 53 (8%) pacientes de este grupo sufrieron infección por SARS-CoV-2, 65,4% de forma asintomática. Cuatro personas llegaron a requerir ingreso en la Unidad de Cuidados Intensivos (UCI) y tratamiento con corticoides por complicaciones graves relacionadas con la infección. De todas las variables estudiadas en dichas mujeres, únicamente se observó diferencia significativa en un mayor peso al final de la gestación en aquellas infectadas por SARS-CoV-2 (80,9 ± 14,9 vs. 86,3 ± 17,1; p = 0,034) en concordancia con las evidencias epidemiológicas que señalan a la obesidad como factor de riesgo de la COVID-195,21. En ningún caso se diagnosticó transmisión vertical al igual que en la cohorte del estudio observacional multicéntrico de hospitales españoles del proyecto de investigación GESNEO-COVID 22.
En nuestra población solamente se utilizaron las nuevas recomendaciones del GEDE en 3% de las embarazadas del grupo pandemia, en los momentos de mayor incidencia de COVID-19, manteniéndose el protocolo diagnóstico habitual en 81% de las mujeres de este grupo. Curiosamente, el momento del diagnóstico de DMG y la primera visita a Endocrinología tuvo lugar de una forma más precoz en el grupo pandemia. Algunos autores consideran que la propuesta de sustituir la SOG por la medición de HbA1c y la glucemia plasmática en ayunas en el contexto de la pandemia por COVID-19 tiene una baja sensibilidad para detectar DMG. Además, no parece seleccionar a las mujeres con la tasa más alta de eventos adversos durante el embarazo23. De nuestro estudio no podemos inferir una menor sensibilidad de las nuevas recomendaciones de la GEDE ya que las pacientes no fueron aleatorizadas para ser diagnosticadas con uno de los dos métodos; sin embargo, servirían para identificar a aquellas que van a tener un recién nacido GEG.
Otras variables no recogidas, tales como cambios en el estilo de vida o un mayor nivel de estrés, también podrían justificar nuestro resultado, así como la mayor HbA1c al final del embarazo en el grupo pandemia. Ceulemans et al. encontraron altos niveles de síntomas depresivos y ansiedad entre las embarazadas durante la pandemia por lo que subrayan la importancia de monitorizar la salud mental perinatal durante esta y otras crisis sociales17. Hillyard et al. en una encuesta on line a mujeres gestantes con DMG en el Reino Unido encontraron que el cumplimiento de las recomendaciones de actividad física durante la pandemia disminuyó en un 50% comparando con el periodo anterior16. En nuestro trabajo no recogimos información sobre la actividad física, si bien las restricciones a la movilidad sufridas durante el estado de alarma decretado en España el 14 de marzo de 2020 y los condicionantes posteriores durante la pandemia no determinaron una mayor ganancia ponderal en ellas a diferencia de los resultados de Molina et al. que hallaron un mayor aumento de peso, aunque no estadísticamente significativo, en el grupo de 2020 vs. el de 201924 y del ensayo de la Sociedad Española para el Estudio de la Obesidad en el que el confinamiento provocado por la pandemia de COVID-19 indujo un incremento de peso moderado en casi la mitad de la población española25.
El parto espontáneo y eutócico fue significativamente más frecuente en el grupo de pandemia con menos cesáreas, a diferencia de lo comunicado por otros autores que no encontraron variaciones en esta práctica20,26. La edad gestacional en el momento del alumbramiento fue similar en ambos grupos, así como los partos pretérmino. Otras complicaciones perinatales como trauma obstétrico, hipoglucemia o necesidad de ingreso del recién nacido en la Unidad de Neonatología se dieron por igual en ambos grupos en la línea de los resultados de Wilk et al.26.
Entre las limitaciones de nuestro trabajo se encuentra el hecho de ser un estudio retrospectivo llevado a cabo en condiciones de excepcionalidad motivadas por la pandemia. No fue posible recoger variables, tales como actividad física, cuestionarios para cuantificar el nivel de estrés o controles de glucemia en sangre capilar, que también podrían explicar parte de nuestros resultados. Las fortalezas del estudio incluyen su diseño multicéntrico y que los datos recopilados se compararon con los de gestantes del mismo periodo de tiempo un año antes, con el fin de obtener un grupo control que no se vio sometido a los efectos de la COVID-19. Finalmente, se trata de un estudio representativo de una región española, ya que participaron 11 de los 13 hospitales del SESCAM, en el que se ha incluido un gran número de pacientes diabéticas gestacionales de las que se han registrado datos, no solo referentes al seguimiento del embarazo y su control glucémico, sino también los resultados de la gestación. Aprovechamos esta oportunidad única para estudiar el efecto de una pandemia sobre la DMG.
ConclusiónEn conclusión, la atención endocrinológica a las pacientes diabéticas gestacionales en nuestro Sistema Público de Salud (SESCAM) no sufrió un deterioro importante durante la pandemia, sin embargo, ello no evitó un mayor número de recién nacidos GEG. Probablemente otras variables no recogidas hayan podido influir y también hayan determinado un nivel mayor de HbA1c al final del embarazo. En futuras crisis sanitarias convendría prestar atención a otros aspectos como la salud mental y estilo de vida.
Consideraciones éticasEl estudio fue aprobado por el Comité de Ética e Investigación del Hospital Virgen de la Luz de Cuenca (REG: 2021/PI1021) por ser el Servicio de Endocrinología y Nutrición de dicho lugar el promotor del mismo dentro de la Sociedad Castellano Manchega de Endocrinología, Nutrición y Diabetes (SCAMEND). Todos los investigadores nos adherimos a la Declaración de Helsinki actualizada y a la Ley Orgánica de Protección de Datos Personales y Garantía de los Derechos Digitales. El Comité de Ética aprobó este estudio observacional retrospectivo como investigación de riesgo mínimo por utilizarse datos recopilados para la práctica clínica habitual y renunciaron al requisito de consentimiento informado, asegurando que se siguiera la política de privacidad.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores también quieren agradecer a los siguientes médicos de los hospitales referidos por su contribución al estudio con respecto a la recogida de datos:
Hospital Virgen de la Luz: Mubarak Alramadan, David Martín, José Pérez, Carlos Arana y José Luis Quijada.
Hospital Virgen de la Salud: Almudena Vicente, Ana Castro, Rocío Revuelta, Belén Martínez, Ofelia Llamazares, Esther Maqueda y Virginia Peña.
Hospital Universitario de Albacete: Pedro Pinés, Cristina Lamas, Luz López, Lourdes García, Jose Joaquín Alfaro, Antonio José Moya, Marina Jara, Silvia Aznar y Andrés Ruíz de Assin.
Hospital Nuestra Señora del Prado: M.ª Felicidad Durán, Ana Martínez, Mary Llaro, Benito Blanco, Naiara Echepare y Elena Cobos.
Hospital General Universitario de Ciudad Real: Álvaro García-Manzanares, Carlos Roa y Belén Fernández de Bobadilla.
Hospital General de Villarrobledo: M.ª Carmen García.