La hipoglucemia asociada a insulina u otros hipoglucemiantes es una de las principales causas de consulta a urgencias por efectos secundarios de medicamentos. El objetivo del estudio es analizar las características de los pacientes con diabetes mellitus (DM) que consultan a urgencias hospitalarias por un episodio de hipoglucemia.
Pacientes y métodosSe realizó un análisis retrospectivo de los pacientes con DM que fueron atendidos en el Servicio de Urgencias del Hospital Universitari de Bellvitge con el diagnóstico de hipoglucemia durante un periodo de 3 años. Se analizaron las características epidemiológicas, las relacionadas con la DM, sus complicaciones y otras comorbilidades, el tratamiento hipoglucemiante de base y el resultado del episodio de hipoglucemia.
ResultadosSe analizaron 149 episodios de hipoglucemia. El 81,9% de los casos eran pacientes con DM tipo 2. La edad media de los pacientes con DM tipo 2 fue de 75,4 años. La duración de la DM era superior a los 10 años en el 69,4% de los casos. La prevalencia de insuficiencia renal crónica y deterioro cognitivo fue del 38,5 y del 19,7%, respectivamente, en los pacientes con DM tipo 2. El 78,7% de los pacientes con DM tipo 2 estaban tratados con insulina con o sin otros hipoglucemiantes asociados. El 21,3% restante se trataban con agentes orales, principalmente glibenclamida. El 13,4% de los casos requirieron ingreso hospitalario y, en el 36,8% de ellos, la hipoglucemia estaba asociada al uso de glibenclamida.
ConclusionesLa mayoría de episodios de hipoglucemia se produjeron en pacientes con DM tipo 2 de edad avanzada, con elevada prevalencia de enfermedades asociadas y en tratamiento con insulina y sulfonilureas, especialmente glibenclamida.
Hypoglycemia associated to insulin or other glucose-lowering agents is one of the most common causes of visits to the emergency department for adverse drug reactions. The study objective was to analyze the characteristics of patients with diabetes mellitus (DM) who attend a tertiary hospital emergency department for a hypoglycemic event.
Patients and methodsA 3-year retrospective analysis was conducted of patients with DM who attended the emergency department of Hospital Universitari de Bellvitge for a hypoglycemic event. An analysis was made of epidemiological and diabetes-related characteristics, prevalence of chronic diabetic complications and other comorbidities, the glucose-lowering treatment and the result of the hypoglycemic episode.
ResultsOf the 149 hypoglycemic events analyzed, 81.9% occurred in patients with type 2 DM. Mean age of patients with type 2 DM was 75.4 years. DM duration was longer than 10 years in 69.4% of patients. The prevalence rates of chronic kidney disease and cognitive decline were 38.5% and 19.7% respectively in patients with type 2 DM. Insulin with or without other concomitant glucose-lowering agents was associated to 78.7% of episodes in type 2 DM patients. The remaining 21.3% were associated to oral hypoglycemic agents, mainly glibenclamide. After the event, 13.4% of patients required hospital admission, and in 36.8% of these hypoglycemia was associated to use of glibenclamide.
ConclusionsA majority of hypoglycemic events occurred in elderly patients with type 2 DM, with a high prevalence of associated comorbidities and treated with insulin and sulfonylureas, particularly glibenclamide.
La diabetes mellitus (DM) afecta en nuestro entorno al 14% de la población1 y su tratamiento farmacológico tiene como limitación más importante el riesgo de hipoglucemia, definida como una glucemia inferior a 70mg/dl2. Algunos estudios han demostrado que la hipoglucemia asociada al tratamiento farmacológico de la DM es una de las principales causas de consultas a urgencias y de ingreso hospitalario por efectos secundarios de medicamentos3. Los fármacos que se asocian a hipoglucemias son la insulina y los secretagogos clásicos de insulina (sulfonilureas y meglitinidas). La hipoglucemia produce síntomas por activación del sistema nervioso autónomo (temblor, palpitaciones, diaforesis) y síntomas derivados del déficit de glucosa en el sistema nervioso central (confusión, alteración conductual, disminución del nivel de consciencia, coma). La hipoglucemia grave se define como un episodio de hipoglucemia en el que el paciente necesita ayuda para su tratamiento.
Las consecuencias inmediatas y posteriores de la hipoglucemia son múltiples: afecta a la calidad de vida del paciente, a su actividad laboral, a actividades diarias comunes como conducir, además de la morbimortalidad que puede producir en casos graves con sintomatología neurológica. Las hipoglucemias pueden dar lugar a una menor adherencia a las pautas de tratamiento para minimizar su riesgo, con el consiguiente empeoramiento del control metabólico4. Diversos estudios han demostrado una asociación entre hipoglucemia grave y enfermedad cardiovascular5. Existen varios mecanismos por los que la hipoglucemia podría favorecer los eventos cardiovasculares adversos. La hipoglucemia puede ejercer un efecto proarrítmico por alteración del segmento ST y la onda T, prolongación del intervalo QT o latidos ectópicos6. La activación del sistema nervioso simpático por la hipoglucemia produce un aumento de la frecuencia cardiaca, de la contractilidad miocárdica y cambios en la elasticidad vascular que pueden dar lugar a sobrecarga cardiaca, especialmente en pacientes con enfermedad cardiovascular previa. Las catecolaminas y otros péptidos que son liberados durante la hipoglucemia producen activación y agregación plaquetaria y disfunción endotelial que podrían favorecer la aterosclerosis7. Los episodios de hipoglucemia también representan un aumento de los costes económicos, directos e indirectos, asociados a la DM, especialmente si comporta hospitalización8.
En nuestro entorno son escasos los estudios que evalúan las características de los pacientes que presentan hipoglucemias que motivan una consulta a urgencias, y ninguno se ha realizado en los últimos años9. Esto es especialmente importante en el contexto actual de aparición de nuevos grupos farmacológicos y análogos de insulina con un perfil de mayor seguridad en cuanto al riesgo de hipoglucemia.
El objetivo de nuestro estudio fue analizar las características, el tratamiento y la evolución de los pacientes con DM que consultan por hipoglucemia en el servicio de urgencias de nuestro hospital.
Pacientes y métodosSe realizó un estudio observacional retrospectivo en el Hospital Universitari de Bellvitge. Se incluyeron los pacientes que fueron atendidos en el servicio de urgencias de nuestro centro durante los años 2012-2014 con el diagnóstico de hipoglucemia. Se excluyeron del análisis aquellos pacientes que no tenían el diagnóstico de DM y los casos en que no constaba que se hubiera confirmado una cifra de glucemia capilar o plasmática inferior a 70mg/dl.
Se analizaron la edad, el tipo de DM, su tiempo de evolución y el grado de control glucémico, la presencia de complicaciones vasculares y renales, así como otras comorbilidades relevantes (entre ellas deterioro cognitivo y enolismo), la existencia de episodios recientes de hospitalización, la terapia hipoglucemiante de base, el tratamiento empleado en solventar el episodio y el resultado asistencial. Los datos de cada episodio se obtuvieron de los informes informatizados de atención en urgencias. La información respecto a los antecedentes patológicos se extrajo de la historia clínica digital de atención primaria (ECAP). El grado de control glucémico se evaluó mediante la hemoglobina glicosilada A1c (HbA1c) en aquellos casos en los que se disponía de determinación en un periodo máximo de 3 meses previos. El tiempo de evolución de la DM se muestra por intervalos (menos o más de 10 años) porque, en aquellos casos con un diagnóstico de DM anterior al inicio de la historia clínica informatizada, la fecha que consta como de diagnóstico de DM es la fecha en que este se registró en la historia clínica digital. La insuficiencia renal se definió como un filtrado glomerular (FG) estimado <60ml/min/1,73m2 en más de una determinación durante al menos 3 meses.
El estudio se llevó a cabo de acuerdo con la Declaración de Helsinki (Fortaleza, 2013). Dado que se trata de un análisis retrospectivo no se contempló el consentimiento informado de los pacientes. Los datos de los pacientes se disociaron de los datos identificativos e identificables acorde con lo establecido por la Ley Orgánica 15/1999 sobre Protección de Datos Personales. Este artículo ha sido revisado para su publicación por el Comité de Ética de la Investigación Clínica del Hospital Universitari de Bellvitge.
Para describir las variables cuantitativas se utilizó media y desviación estándar (DE) mientras que para las cualitativas se utilizó el número y porcentaje. El análisis comparativo se realizó en el caso de las variables cuantitativas mediante pruebas paramétricas (t de Student) o no paramétricas (U de Mann-Whitney) en función de su distribución. La comparación de las variables cualitativas se realizó mediante Chi-cuadrado o pruebas no paramétricas (test exacto de Fisher) cuando el porcentaje de celdas con frecuencia esperada inferior a 5 era superior al 20%. Para todas las variables se utilizaron pruebas bilaterales con un nivel de significación del 5%.
ResultadosDurante el periodo de estudio se registraron 184 consultas a urgencias con el diagnóstico de hipoglucemia en 181 pacientes. De ellos se excluyeron 35 casos porque fueron en pacientes sin diagnóstico de DM o porque en el informe de urgencias no constaba que se había confirmado una cifra de glucemia capilar o plasmática inferior a 70mg/dl.
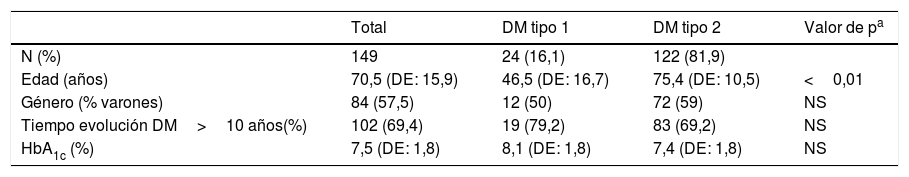
Las características epidemiológicas y clínicas de los pacientes están recogidas en la tabla 1. De los 149 episodios que se incluyeron en el análisis, 122 (81,9%) fueron en pacientes con DM tipo 2, 24 (16,1%) se produjeron en pacientes con DM tipos 1 y 3 (2%) en pacientes con otros tipos de DM (DM postrasplante, DM secundaria a carcinoma pancreático y DM secundaria a enfermedad mitocondrial). La edad media fue de 70,5 años (DE: 15,9). El 69,4% de los casos tenían una historia de DM de más de 10 años de evolución (en 2 casos no pudo establecerse el tiempo de evolución de DM). En 75 casos (50,3%) se disponía de una determinación de HbA1c de menos de 3 meses, cuya media fue del 7,5% (DE: 1,8).
Características epidemiológicas
| Total | DM tipo 1 | DM tipo 2 | Valor de pa | |
|---|---|---|---|---|
| N (%) | 149 | 24 (16,1) | 122 (81,9) | |
| Edad (años) | 70,5 (DE: 15,9) | 46,5 (DE: 16,7) | 75,4 (DE: 10,5) | <0,01 |
| Género (% varones) | 84 (57,5) | 12 (50) | 72 (59) | NS |
| Tiempo evolución DM>10 años(%) | 102 (69,4) | 19 (79,2) | 83 (69,2) | NS |
| HbA1c (%) | 7,5 (DE: 1,8) | 8,1 (DE: 1,8) | 7,4 (DE: 1,8) | NS |
DE: desviación estándar; DM: diabetes mellitus.
Los pacientes con DM tipo 2 eran de mayor edad que los afectos de DM tipo 1 (75,4 [DE: 10,5] vs. 46,5 [DE: 16,7] años; p<0,05) y tenían una HbA1c inferior, aunque sin alcanzar la significación estadística (7,4 [DE: 1,8] vs. 8,1% [DE: 1,8]; p=0,08). Los pacientes con DM tipo 2 tenían una mayor prevalencia de otros factores de riesgo cardiovascular, complicaciones crónicas y otras comorbilidades analizadas, excepto en el caso del enolismo activo, aunque en algunos casos las diferencias no fueron estadísticamente significativas, probablemente debido al bajo número de casos (tabla 2). Destacan, en los pacientes con DM tipo 2, el 38,5% de prevalencia de insuficiencia renal y el 19,7% de deterioro cognitivo y, en los pacientes con DM tipo 1, el 8,3% de enolismo. Un porcentaje bajo de pacientes (el 4,2% de los pacientes con DM tipo 2) estaban diagnosticados de cirrosis hepática. El 9% de los pacientes con DM tipo 2 estaban institucionalizados. El 12,7% del total de casos había tenido un ingreso el mes previo a la consulta a urgencias (12 ingresos médicos urgentes, 5 ingresos para cirugía programada y 2 para cirugía urgente). La diferencia en la frecuencia de ingreso el mes anterior entre los pacientes con DM tipo 2 y tipo 1 no fue estadísticamente significativa (13,1 vs. 8,3%, respectivamente; p=0,7).
Enfermedades asociadas
| Total | DM tipo 1 | DM tipo 2 | Valor de pa | |
|---|---|---|---|---|
| HTA, n (%) | 107 (73,3) | 10 (41,6) | 97 (79,5) | <0,01 |
| Dislipemia, n (%) | 100 (68,5) | 9 (37,5) | 91 (74,6) | <0,01 |
| Enfermedad cardiovascular (coronaria, cerebral y/o periférica), n (%)b | 62 (42.5) | 5 (20,8) | 57 (46,7) | 0,02 |
| Coronaria, n (%) | 40 (27,4) | 3 (12,5) | 37 (30,3) | NS |
| Cerebrovascular, n (%) | 24 (16,4) | 1 (4,2) | 23 (18,8) | NS |
| Vasculopatia periférica, n (%) | 25 (17,1) | 2 (8,3) | 23 (18,8) | NS |
| Insuficiencia renal, n (%) | 51 (34,9) | 4 (16,7) | 47 (38,5) | 0,04 |
| FG 59-30ml/min, n (%) | 32 (21,9) | 3 (12,5) | 29 (23,8) | NS |
| FG<30 ml/min, n (%) | 9 (6,2) | 0 | 9 (7,4) | NS |
| Tratamiento sustitutivo renal, n (%) | 10 (6,8) | 1 (4,2) | 9 (7,4) | NS |
| Cirrosis hepática, n (%) | 5 (3,4) | 0 | 5 (4,2) | NS |
| Enolismo activo, n (%) | 7 (4,8) | 2 (8,3) | 4 (4,1) | NS |
| Demencia, n (%) | 24 (16,4) | 0 | 24 (19,7) | 0,01 |
DM: diabetes mellitus; FG: filtrado glomerular; HTA: hipertensión arterial.
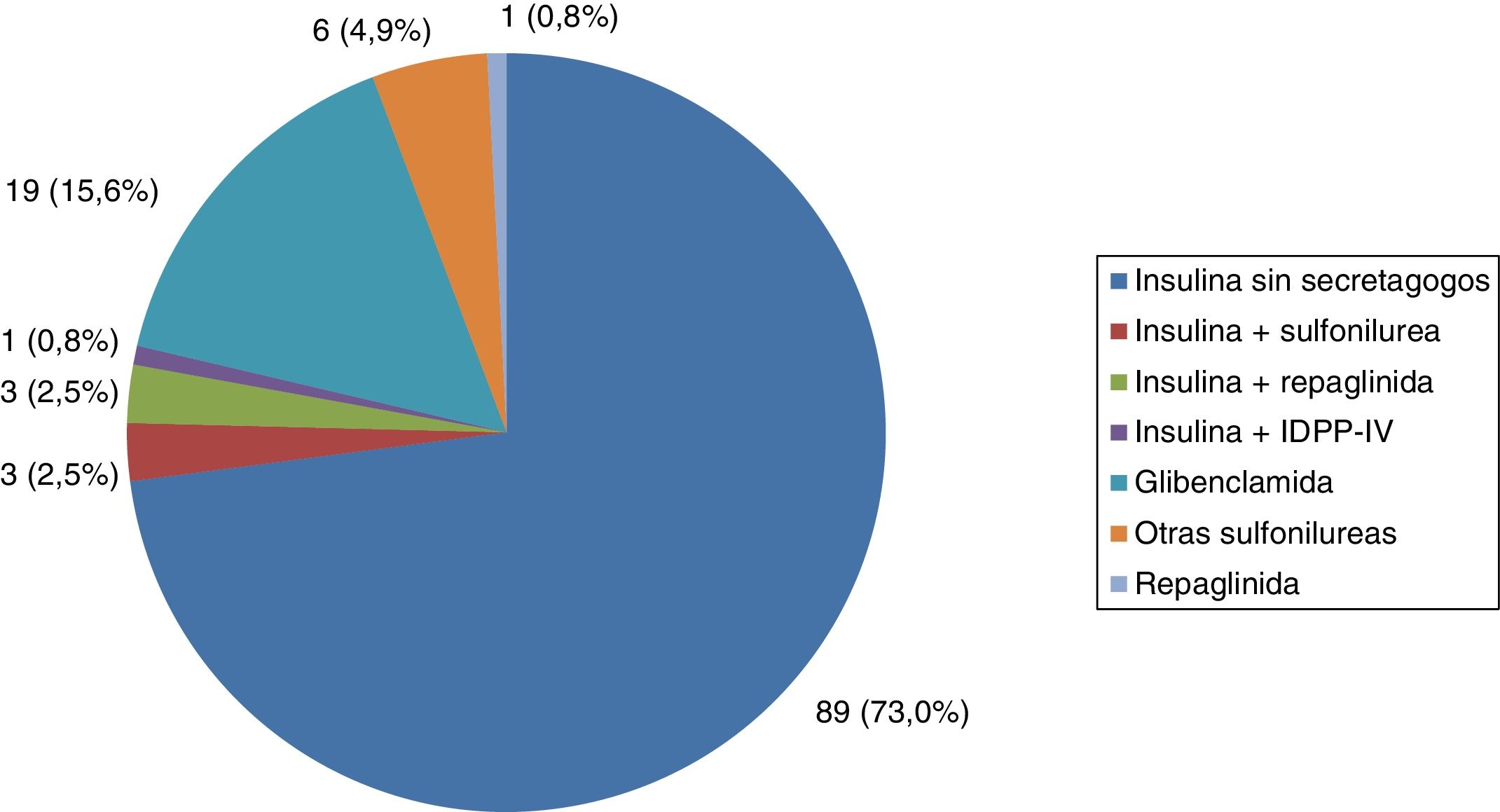
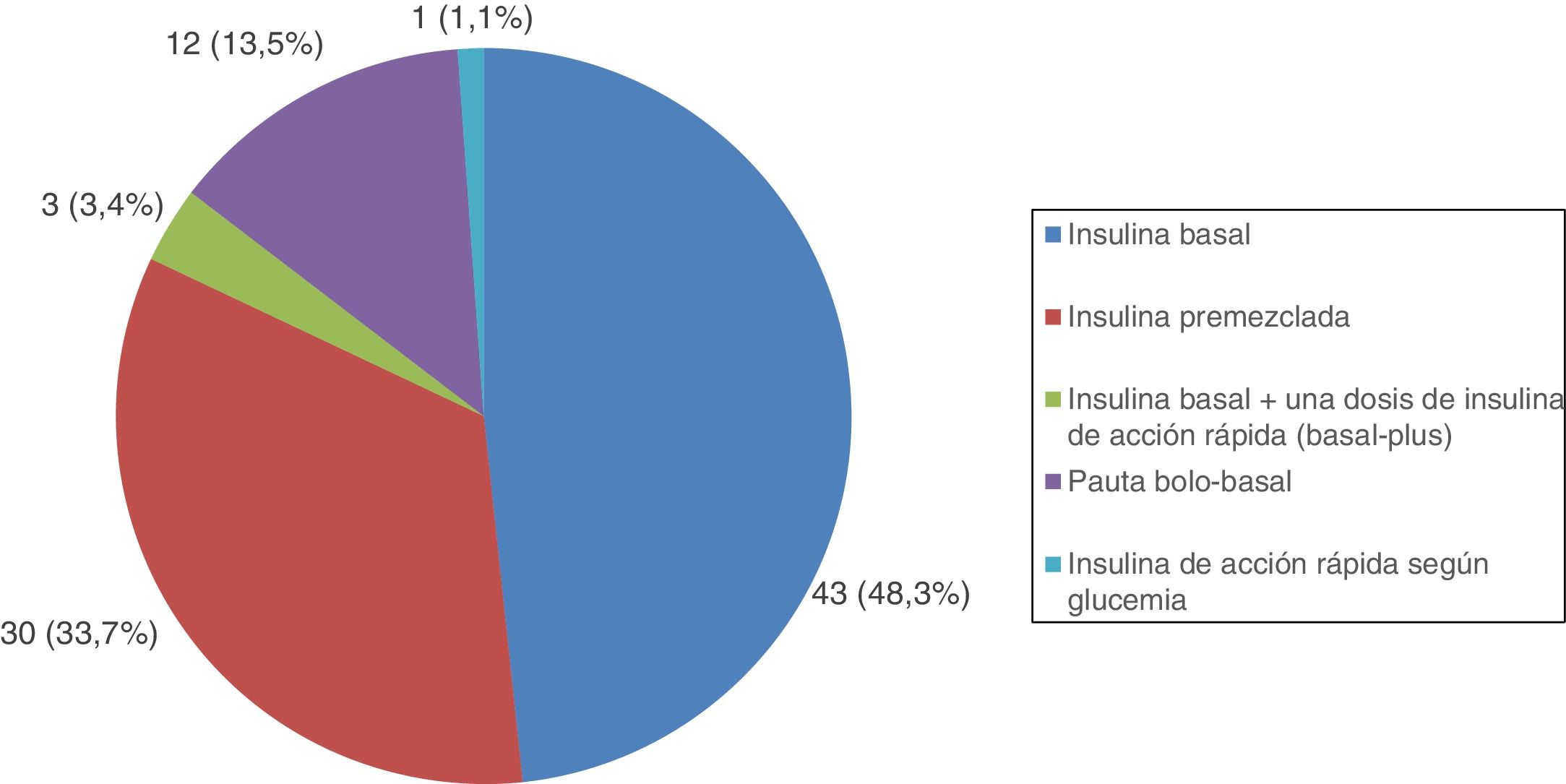
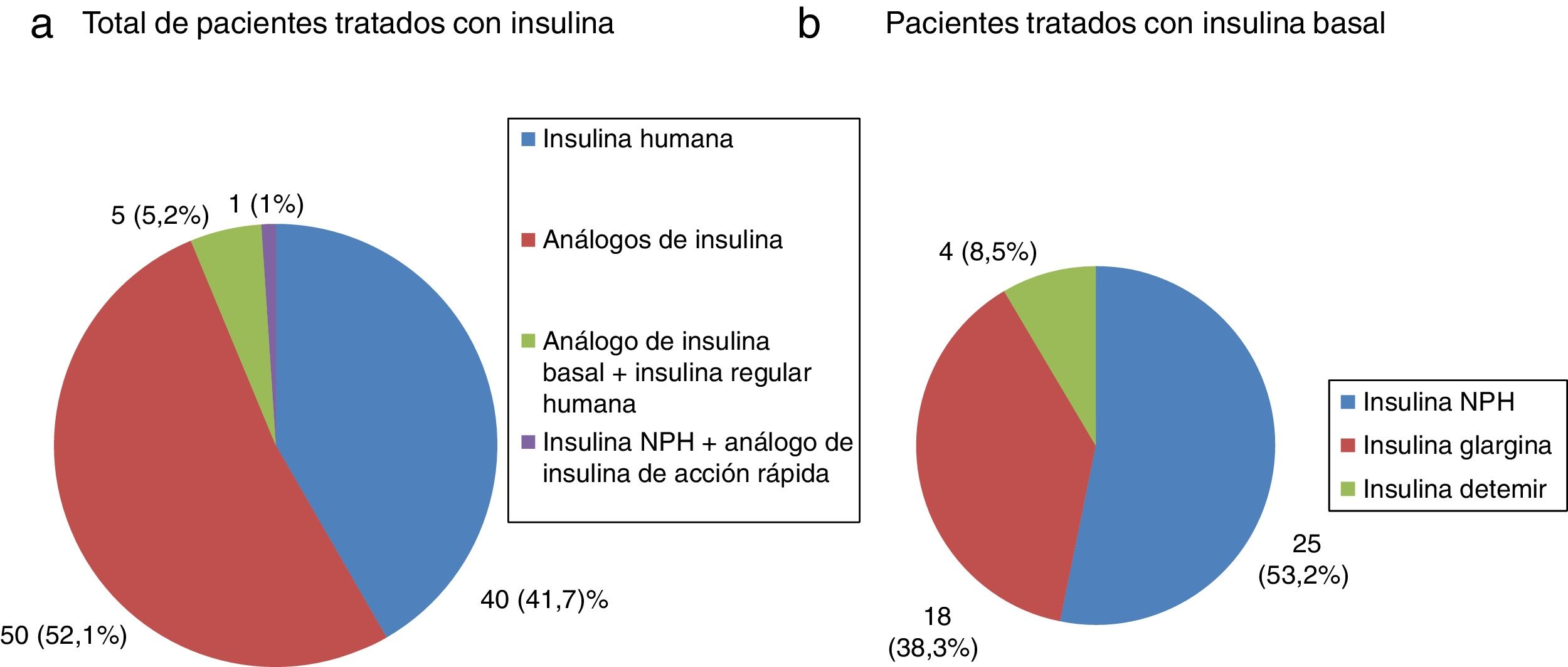
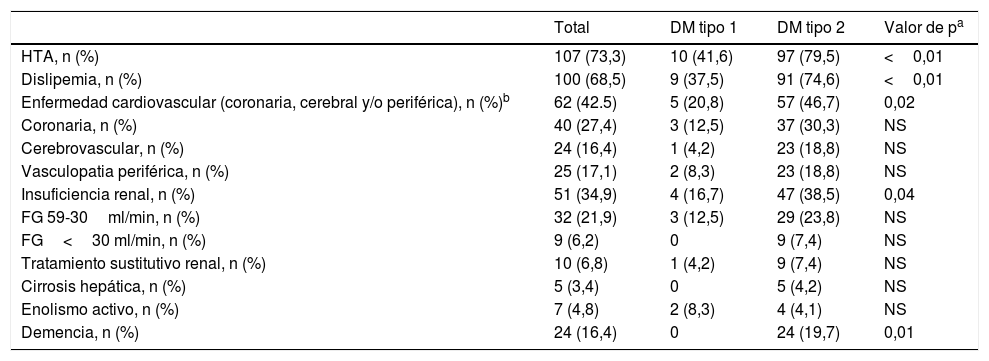
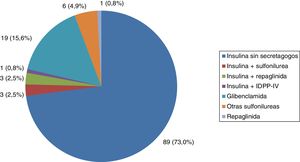
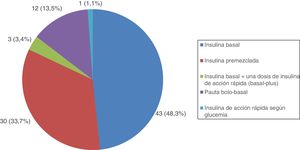
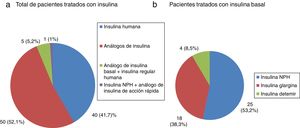
Todos los pacientes con DM tipo 1 recibían tratamiento con insulina, y la gran mayoría (91,7%) seguían una pauta de insulina bolo-basal. El 83,3% estaban tratados con análogos de insulina. Las figuras 1-3 muestran la terapia hipoglucemiante de los pacientes con DM tipo 2. Un alto porcentaje (78,7%) de ellos estaba tratado con insulina con o sin otros hipoglucemiantes asociados. Veintiséis pacientes con DM tipo 2 (21,3%) estaban tratados solo con antidiabéticos orales. De estos 26 casos, 25 estaban tratados con sulfonilureas y uno estaba tratado con repaglinida. En 19 de los 25 casos (76%) la sulfonilurea era glibenclamida. Siete de los 47 casos con DM tipo 2 e insuficiencia renal (14,9%) estaban tratados con sulfonilureas (5 casos con glibenclamida y 2 con otra sulfonilurea). En uno de estos 7 casos el paciente tenía una insuficiencia renal estadio iv (FG estimado <30ml/min).
En el 73,2% de los casos los síntomas de presentación de la hipoglucemia fueron de neuroglucopenia. En 67 de los 149 casos analizados (45%) constaba un factor precipitante del episodio de hipoglucemia. Los más frecuentes fueron la disminución de ingesta (64,2%) y la intensificación de la terapia insulínica (28,3%). Otros menos frecuentes fueron: aumento de dosis de secretagogos de insulina (4,5%), inicio de tratamiento con insulina (4,5%), errores en la administración del tratamiento antidiabético por parte del paciente (3,3%), actividad física (2,4%) y sobreingesta de tóxicos (1,5%). En 9 de los 67 casos había más de un factor precipitante.
Ochenta y cuatro casos (56,4%) requirieron transporte sanitario para llegar a urgencias. En 144 de los 149 casos se había registrado cuál había sido el tratamiento de la hipoglucemia. En 42 casos (29,2%) el tratamiento fue únicamente con hidratos de carbono administrados por vía oral. En el 70,8% restante de los casos se administró tratamiento parenteral (glucosa endovenosa, glucagon o ambos).
La estancia media en urgencias fue de 7,9h (DE: 5,4). La mayoría de casos (86,6%) fueron dados de alta desde urgencias. De los 20 casos que requirieron ingreso, el 95% eran pacientes con DM tipo 2. De estos, el 42,1% estaban tratados únicamente con antidiabéticos orales sin insulina y la mayoría (87,5%) estaban tratados con glibenclamida. La duración media del ingreso fue de 1,8 días (DE: 1,2).
DiscusiónNuestro estudio muestra que la mayoría de episodios de hipoglucemia que fueron atendidos en el servicio de urgencias de nuestro centro se produjeron en pacientes con DM tipo 2 de edad avanzada y con elevada prevalencia de enfermedades asociadas, tales como insuficiencia renal o deterioro cognitivo, y que utilizaban sobre todo insulina o sulfonilureas, especialmente glibenclamida.
El riesgo individual de hipoglucemia es mayor en los pacientes con DM tipo 110, pero la DM tipo 2 representa el 90% de los casos de DM por lo que, a nivel poblacional, la mayoría de episodios de hipoglucemia se producen en pacientes con DM tipo 2. Además, los pacientes con DM tipo 1 están más habituados a la hipoglucemia por lo que probablemente consultan menos por este motivo.
En nuestro estudio, más del 60% de los pacientes tenían una duración de la DM superior a 10 años y la edad media de los pacientes con DM tipo 2 fue de 75,4 años. El estudio prospectivo del UK Hypoglycaemia Study Group demostró que la frecuencia de hipoglucemias aumentaba en pacientes con DM tipo 2 tratados con insulina durante más de 5 años y era similar a la de pacientes con DM tipo 1 de corta evolución11. Otros estudios también han demostrado que la incidencia de hipoglucemias graves en pacientes con DM tipo 2 aumenta con la edad del paciente y la duración de la DM12. Se ha descrito que la respuesta hormonal contrarreguladora a la hipoglucemia se activa con cifras de glucemia inferiores en individuos de edad superior a 65 años13. Además, en la DM tipo 2 existe una progresiva pérdida de función de las células β-pancreáticas. El fallo de función β-pancreático se asocia a un déficit en los mecanismos de contrarregulación frente a la hipoglucemia, especialmente en la respuesta de secreción de glucagón por la célula α-pancreática14. Estos factores contribuirían a un mayor riesgo de hipoglucemia en los pacientes de mayor edad y con una DM más evolucionada.
El 34,9% del total de pacientes del estudio y el 38,5% del subgrupo de pacientes con DM tipo 2 tenían insuficiencia renal. Diversos estudios han demostrado que la enfermedad renal crónica aumenta el riesgo de hipoglucemia grave15. El riñón participa en la homeostasis de la glucosa contribuyendo a la neoglucogénesis y reabsorbiendo la glucosa filtrada. Además, muchos agentes hipoglucemiantes y/o sus metabolitos se excretan por vía renal. La insuficiencia renal puede alterar estos mecanismos, favoreciendo los episodios de hipoglucemia16.
El 19,7% de los pacientes del estudio con DM tipo 2 tenían un diagnóstico de demencia. Existe evidencia de la asociación entre DM y demencia17. Diversos factores pueden contribuir al aumento de riesgo de demencia en pacientes con DM (complicaciones vasculares, efecto directo de la hiperglucemia en el sistema nervioso central, resistencia a la insulina). Uno de los potenciales mecanismos que puede influir en la relación entre DM y demencia es la hipoglucemia. Los episodios de hipoglucemia pueden producir daños neuronales18, lo cual puede ser especialmente relevante en pacientes ancianos con una limitada plasticidad neuronal. También se ha asociado la hipoglucemia a alteraciones en la función endotelial y los mecanismos de coagulación que podrían favorecer la isquemia cerebral19. Estudios clínicos prospectivos han demostrado una asociación epidemiológica entre hipoglucemias graves y demencia20. No obstante, la relación entre demencia e hipoglucemia puede ser bidireccional, ya que los pacientes con peor función cognitiva son más susceptibles a la hipoglucemia por alteraciones en el reconocimiento de los síntomas de hipoglucemia, en la identificación de situaciones predisponentes a episodios de hipoglucemia y en la puesta en marcha de medidas para corregirla. De ahí que la relación de causalidad sea controvertida.
El alcohol disminuye la neoglucogénesis y favorece las hipoglucemias. Además, algunos estudios han demostrado que agrava la alteración de las funciones cognitivas inducida por la hipoglucemia21. Estos factores podrían explicar que en pacientes con DM tipo 1, por tanto, jóvenes y con pocas enfermedades asociadas, el enolismo sea un factor asociado relativamente frecuente.
Algunos estudios han demostrado que la hipoglucemia asociada al tratamiento farmacológico de la DM es uno de los efectos secundarios que suceden con más frecuencia en pacientes de edad avanzada tras un alta hospitalaria22. En nuestro estudio el 12,7% de los casos había tenido un ingreso el mes previo a la consulta a urgencias.
El 78,7% de los pacientes con DM tipo 2 evaluados estaban en tratamiento con insulina. El restante 21,3% estaban tratados con sulfonilureas o meglitinidas, de los cuales la gran mayoría recibían glibenclamida. Dentro de las sulfonilureas, glibenclamida es la que se asocia a un mayor riesgo de hipoglucemia, por lo que las guías clínicas aconsejan el uso de otras sulfonilureas de segunda generación (glimepirida, gliclazida y glipizida)23, especialmente en pacientes con insuficiencia renal24. Cinco de los 20 pacientes tratados con glibenclamida de nuestro estudio tenían insuficiencia renal. Esta situación no es excepcional en nuestro medio. Recientemente se ha publicado un estudio que analiza la prevalencia de enfermedad renal crónica y las características asociadas en pacientes mayores de 65 años con DM tipo 2 en España. El estudio muestra que, aunque el uso de sulfonilureas disminuye conforme empeora la función renal, el 10,5% de los pacientes tratados con sulfonilureas tenían un FG <45ml/min, situación en la que desaconseja el uso de sulfonilureas. En el mismo estudio encontraron que el 36,4% de los pacientes tratados con glibenclamida tenían insuficiencia renal, a pesar de la contraindicación formal del uso de glibenclamida en esta situación25.
Los episodios de hipoglucemia comportan un aumento de los costes asociados a la DM26. En este sentido, el 56,4% de los pacientes del estudio utilizaron transporte sanitario para llegar a urgencias y el tiempo medio de estancia en urgencias fue de 7,9h. El 13,4% de los casos requirieron ingreso hospitalario con una duración media de 1,8 días. En la cohorte total analizada los pacientes con DM tipo 2 tratados únicamente con antidiabéticos orales eran el 21,3% pero, en el caso de los pacientes que fueron ingresados, los pacientes tratados solo con antidiabéticos orales representan el 42,1% de los casos y, de estos, la mayoría (87,5%) estaban tratados con glibenclamida. Esto probablemente es secundario a la duración de acción prolongada de algunas sulfonilureas y/o sus metabolitos activos27.
Nuestro estudio tiene varias limitaciones. Es un estudio retrospectivo, con un número limitado de casos, realizado en un solo centro, en el que la información clínica se obtuvo de los informes de atención en urgencias y de la historia clínica digital. No se disponía de una determinación reciente de HbA1c en todos los pacientes para el análisis del control glucémico. Solo se han incluido casos de hipoglucemia que acuden a urgencias y que, por tanto, no representan todos los episodios de hipoglucemia asociados al tratamiento de la DM, sino únicamente los más graves. Además, solo se incluyeron los casos en que constaba que se había documentado una cifra de glucemia capilar o plasmática inferior a 70mg/dl, pero es posible que algunos de los casos excluidos también fueran episodios de hipoglucemia en los que, o no se había registrado la cifra de glucemia, o se había optado por iniciar tratamiento ante unos síntomas compatibles sin confirmar una glucemia baja previamente. No obstante, nuestros datos son concordantes con estudios prospectivos y multicéntricos realizados en otros países que han evaluado las características de pacientes atendidos en servicios de urgencias por hipoglucemias28. Un estudio realizado en EE.UU. ha validado una herramienta que categoriza el riesgo de presentar una hipoglucemia que requiera una consulta a urgencias u hospitalización en pacientes con DM tipo 2 (riesgo bajo, intermedio o elevado)29. La herramienta utiliza 6 variables clínicas entre las que se incluyen la edad, el uso de insulina y/o sulfonilureas y el grado de función renal, todas ellas variables de peso en nuestro estudio.
En conclusión, la mayoría de episodios de hipoglucemia que fueron atendidos en las urgencias de nuestro centro se produjeron en pacientes con DM tipo 2 de edad avanzada, con elevada prevalencia de otras comorbilidades, especialmente insuficiencia renal y deterioro cognitivo, y que estaban tratados con insulina y/o sulfonilureas, especialmente glibenclamida. La individualización del tratamiento de la DM debe tener en cuenta los factores de riesgo de hipoglucemia como la edad, la función renal y las funciones cognitivas del paciente. Si se indica un tratamiento con sulfonilureas se debe evitar el uso de glibenclamida. En los últimos años han aparecido nuevos fármacos hipoglucemiantes (inhibidores DPP-IV, agonistas del receptor del GLP-1, inhibidores del transportador renal SGLT2) y nuevos análogos de insulina (degludec, glargina U300) con beneficio respecto otras opciones terapéuticas en el riesgo de hipoglucemia30–32. Estos nuevos fármacos tienen la limitación de su mayor coste económico y que son de introducción relativamente reciente, pero son una alternativa terapéutica a considerar cuando la evitación la hipoglucemia sea un aspecto importante.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.