La diabetes, especialmente la tipo 2, está considerada como una situación de riesgo de enfermedad cardiovascular aterosclerosa (ECVA). Los sujetos con diabetes tipo 2 tienen una mortalidad por ECVA 3 veces superior a la de la población general, atribuida a la hiperglucemia y a la frecuente asociación de otros factores de riesgo cardiovascular, como la dislipidemia aterogénica.
Numerosas sociedades científicas han establecido una clasificación de riesgo de ECVA en la diabetes basada en 3 grados (moderado, alto y muy alto). Los objetivos del control de la dislipidemia están claramente definidos y aceptados, y varían dependiendo del riesgo cardiovascular previamente establecido.
En el riesgo moderado o intermedio, las guías proponen una intervención menos intensiva, manteniendo cifras de c-LDL<100mg/dL y de c-no-HDL<130mg/dL, y esperar 10 años hasta alcanzar la categoría de alto riesgo para iniciar un tratamiento más intensivo. Sin embargo, durante la década de seguimiento preconizada en las guías, el depósito de colesterol en la pared arterial va aumentando, facilitando el desarrollo de una placa de ateroma inestable e inflamatoria, y el desarrollo de ECVA. Alternativamente, se podría considerar desde el inicio que la diabetes conlleva una situación de alto riesgo y el objetivo debería ser c-LDL<70mg/dL. Además, mantener cifras de c-LDL<70mg/dL contribuye a reducir y estabilizar la placa de ateroma, evitando o disminuyendo episodios de mortalidad por ECVA durante esos años de evolución de la diabetes.
¿Deberíamos mantener los objetivos propuestos en los sujetos con diabetes y riesgo moderado durante una década hasta alcanzar la fase de alto riesgo cardiovascular o, por el contrario, adoptar desde el inicio una postura más intensiva buscando reducir el riesgo cardiovascular en la mayoría de los pacientes con diabetes? ¿Es mejor esperar o prevenir con medidas terapéuticas efectivas desde el primer momento?
Diabetes, especially type 2, is considered a risk situation for atherosclerotic cardiovascular disease (ASCVD). Subjects with diabetes type 2 have a mortality rate due to ASCVD 3 times higher than that found in the general population, attributed to hyperglycemia and the frequent association of other cardiovascular risk factors, such as atherogenic dyslipidemia.
Numerous scientific societies have established a risk classification for ASCVD in diabetes based on 3 degrees (moderate, high and very high). The objectives of dyslipidemia control are clearly defined and accepted, and vary depending on the previously established cardiovascular risk.
In moderate or intermediate risk, the guidelines propose a less intensive intervention, maintaining LDL-C levels<100mg/dL and NO-HDL-C levels<130mg/dL, and waiting 10 years until reaching the high-risk category to initiate more intensive treatment. However, during the decade of follow-up recommended in the guidelines, cholesterol deposition in the arterial wall increases, facilitating the development of an unstable and inflammatory atheromatous plaque, and the development of ASCVD. Alternatively, diabetes could be considered from the outset to be a high-risk situation and the goal should be LDL-C<70mg/dL. Furthermore, maintaining LDL-C levels<70mg/dL contributes to reducing and stabilizing atheromatous plaque, avoiding or reducing mortality episodes due to ASCVD during those years of diabetes evolution.
Should we maintain the proposed objectives in subjects with diabetes and moderate risk for a decade until reaching the high cardiovascular risk phase or, on the contrary, should we adopt a more intensive stance from the beginning seeking to reduce cardiovascular risk in the majority of patients with diabetes? Is it better to wait or prevent with effective therapeutic measures from the first moment?
La enfermedad cardiovascular arteriosclerosa isquémica (ECVA) es la primera causa de muerte en el mundo1, representando en Europa un grave problema de salud pública dada su elevada morbimortalidad2.
La diabetes mellitus, y especialmente la diabetes tipo 2 (DM2), es una entidad frecuente y en crecimiento constante que, en nuestro país, afecta al 13,8% de la población3. Está considerada como una situación de riesgo cardiovascular, especialmente de ECVA. Incluso la prediabetes, definida por los niveles de HbA1c, presenta una significativa asociación con el riesgo de mortalidad por todas las causas, incluida la ECVA4.
Los pacientes con DM2 tienen una mortalidad por ECVA 3 veces mayor y una mortalidad total 2 veces superior a la encontrada en la población no diabética de similar edad y sexo5. En un reciente estudio, tras un seguimiento de 18 años, la mortalidad cardiovascular en el grupo de sujetos con DM2 previamente diagnosticada fue 3 veces superior en los varones y 6 veces superior en las mujeres, siendo 2 veces superior en el grupo de DM2 recién diagnosticada, comparados con la población no diabética de similar edad y sexo6.
Esta alta prevalencia de ECVA en diabéticos tipo 2 se explica por la relación con la hiperglucemia y las alteraciones de glucosilación, oxidación e inflamación crónica y a la frecuente asociación con dislipidemia, especialmente la dislipidemia aterogénica7, que confiere un especial riesgo de ECVA. Hemos de recordar que la dislipidemia no solo es un factor de riesgo, sino un factor causal, al ser las lipoproteínas con un diámetro inferior a 70nm las que atraviesan la pared arterial, se depositan y forman la placa de ateroma, produciendo un importante estado de inflamación crónica8. La frecuente asociación de la diabetes a otros factores de riesgo cardiovascular, como la hipertensión arterial, la enfermedad renal, la obesidad y el síndrome metabólico, contribuye también a dicho riesgo.
La dislipidemia diabética se caracteriza por un incremento moderado del colesterol de las lipoproteínas de baja densidad (c-LDL) y un aumento de las lipoproteínas ricas en triglicéridos, lipoproteínas de muy baja densidad y remanentes de estas, también ricos en colesterol y que, como hemos indicado, pueden atravesar la pared arterial y contribuir al depósito de colesterol y al desarrollo de la placa de ateroma. El aumento de 1mmol/L (39mg/dL) de colesterol de las partículas remanentes produce un aumento significativo de episodios cardiovasculares de magnitud similar al producido por el aumento del c-LDL9.
El riesgo cardiovascular lipídico en general, y especialmente en la diabetes cuando los triglicéridos están elevados, se relaciona con el conjunto de lipoproteínas aterogénicas que podemos cuantificar clínicamente con los niveles plasmáticos de apoB, o con el colesterol no HDL (c-no-HDL), calculado como la diferencia entre el colesterol total y el colesterol de las lipoproteínas de alta densidad (c-HDL), que engloba el colesterol de todas las lipoproteínas circulantes con apoB o aterogénicas7,10.
Clasificación del riesgo de ecva en la diabetesLa DM2 está considerada como una situación de elevado riesgo cardiovascular11. En un intento de escalonar las pautas de intervención, tanto las guías de la Sociedad Europea de Cardiología/Sociedad Europea de Arteriosclerosis12, como las de la Sociedad Europea de Cardiología/Asociación Europea para el Estudio de la Diabetes13, ambas de 2019, establecen los mismos parámetros para calcular el riesgo cardiovascular en la diabetes (tabla 1). La presencia de enfermedad renal crónica per se, con un filtrado glomerular estimado<30mL/min/1,73m2, se considera como situación de riesgo muy alto, y entre 30-59mL/min/1,73m2 se considera de alto riesgo cardiovascular, especialmente si existe albuminuria14.
Riesgo cardiovascular en la diabetes mellitus
| Riesgo cardiovascular | 2019 ESC/EAS Guidelines y 2019 ESC/EASD Guidelines |
|---|---|
| Muy alto | ECV clínica o en imagenLesión de órgano dianaTres o más factores mayores de riesgo cardiovascularDM1 de más de 20 años de evolución |
| Alto | Sin lesión de órgano dianaEvolución mayor de 10 añosUn factor mayor de riesgo cardiovascular |
| Moderado | DM1<30 años o DM2<50 años, con evolución de la diabetes de más de 10 años y sin otro factor de riesgo cardiovascular |
DM1: diabetes mellitus tipo 1; DM2: diabetes mellitus tipo 2; EAS: Sociedad Europea de Arteriosclerosis; EASD: Asociación Europea para el Estudio de la Diabetes; ECV: enfermedad cardiovascular; ESC: Sociedad Europea de Cardiología.
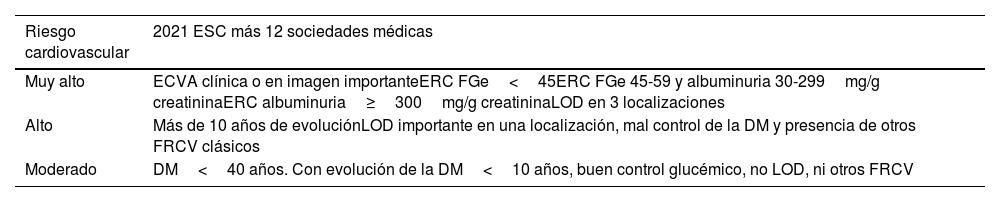
En la guía de la Sociedad Europea de Cardiología, con la colaboración de 12 sociedades más, entre ellas la Asociación Europea para el Estudio de la Diabetes, la Sociedad Europea de Arteriosclerosis y la Federación Internacional de Diabetes Europa, se han establecido unas nuevas bases para la estratificación del riesgo cardiovascular15 (tabla 2), estableciendo también las categorías de riesgo moderado, alto y muy alto.
Riesgo cardiovascular en la diabetes mellitus (año 2021)
| Riesgo cardiovascular | 2021 ESC más 12 sociedades médicas |
|---|---|
| Muy alto | ECVA clínica o en imagen importanteERC FGe<45ERC FGe 45-59 y albuminuria 30-299mg/g creatininaERC albuminuria≥300mg/g creatininaLOD en 3 localizaciones |
| Alto | Más de 10 años de evoluciónLOD importante en una localización, mal control de la DM y presencia de otros FRCV clásicos |
| Moderado | DM<40 años. Con evolución de la DM<10 años, buen control glucémico, no LOD, ni otros FRCV |
DM: diabetes mellitus; ECVA: enfermedad cardiovascular aterosclerosa; ERC: enfermedad renal crónica; ESC: Sociedad Europea de Cardiología; FGe: filtrado glomerular estimado (mL/min/1,73m2); FRCV: factores de riesgo cardiovascular; LOD: lesión de órgano diana.
El tratamiento multifactorial, incluyendo cambios en el estilo de vida, abandono del tabaquismo, administración de agentes hipoglucemiantes, hipolipidemiantes y antihipertensivos, es fundamental para reducir el riesgo de ECVA y de mortalidad por todas las causas16.
Control de la hiperglucemiaLa recomendación para su control es mantener la HbA1c<7% en la mayoría de las personas con diabetes, siendo menos estrictos en sujetos mayores, frágiles o con enfermedad cardiovascular no controlada; en estos casos, se considera adecuado mantener la HbA1c entre 7 y 8%. Una HbA1c<6,5% puede ser un objetivo adecuado en personas jóvenes y con una evolución corta de la enfermedad diabética y sin enfermedad vascular isquémica.
El tratamiento farmacológico debe individualizarse dependiendo del tipo de diabetes, la evolución y las complicaciones existentes. En los sujetos con ECVA o con alto o muy alto riesgo cardiovascular, se recomienda iniciar tratamiento con metformina, si no existe contraindicación; el paso siguiente es la administración de fármacos agonistas del receptor de GLP1 o inhibidores de SGLT2, y en caso de no alcanzarse el objetivo de control con uno de estos fármacos, pueden asociarse ambos17.
Control de la hipertensión arterialUna vez establecido el diagnóstico de hipertensión arterial –presión arterial sistólica≥140 y/o presión arterial diastólica≥90mmHg– los objetivos del tratamiento son: presión arterial sistólica 120-130mmHg en diabéticos de edad entre 18 y 64 años y entre 130-140mmHg en los mayores de 65 años, y presión arterial diastólica<80mmHg en todos los grupos, recomendado entre 70-80mmHg, evitando que descienda de 60mmHg18.
El tratamiento se debe establecer en 3 escalones: 1) inhibidor de la enzima convertidora de la angiotensina o antagonista de los receptores de la angiotensina ii más un calcioantagonista o diurético (en pacientes con presión arterial sistólica<150mmHg, mayores de 80 años o frágiles se puede iniciar con monoterapia); 2) enzima convertidora de la angiotensina o antagonista de los receptores de la angiotensina ii, calcioantagonista y diurético, y 3) si se mantienen elevadas las cifras tras el anterior tratamiento (hipertensión resistente), se deben descartar causas secundarias y añadir un cuarto fármaco, espirolactona a dosis bajas 25-50mg/día, alfabloqueantes o betabloqueantes19.
Control de la hiperlipidemiaA diferencia de lo que ocurre con otros factores de riesgo cardiovascular, los objetivos en el control de la hiperlipidemia varían dependiendo del grado de riesgo cardiovascular calculado.
Los objetivos de la hiperlipidemia son establecidos según los valores de c-LDL, c-no-HDL o por los valores plasmáticos de apoB, ya que el riesgo permanece elevado en los casos con control adecuado del c-LDL, pero con c-no-HDL elevado20. Los objetivos se exponen en la tabla 315.
Objetivos lipídicos según el riesgo cardiovascular
| c-LDL (mg/dL) | c-no-HDL (mg/dL) | ApoB (mg/dL) | |
|---|---|---|---|
| Riesgo moderado | <100 | <130 | <100 |
| Alto riesgo | <70 y reducción>50% | <100 | <80 |
| Muy alto riesgo | <55 y reducción>50% | <85 | <65 |
ApoB: apolipoproteína B; c-LDL: colesterol de las lipoproteínas de baja densidad; c-no-HDL: colesterol total menos colesterol de las lipoproteínas de alta densidad.
En todos los casos, el tratamiento farmacológico se establecerá para conseguir la potencia necesaria para llegar al objetivo previsto, según el porcentaje necesario de reducción del c-LDL. La potencia media de los diversos fármacos hipolipidemiantes y sus asociaciones quedan recogidas en la tabla 4.
Reducción media aproximada en porcentaje del c-LDL con los fármacos más utilizados en clínica
| Reducción media de c-LDL (%) | |
|---|---|
| Estatinas de baja intensidad | ∼30 |
| Estatinas de alta intensidad | ∼50 |
| Estatinas de alta intensidad+ezetimiba | ∼65 |
| iPCSK9 | ∼60 |
| iPSCK9+estatinas de alta intensidad | ∼75 |
| iPCSK9+estatinas de alta intensidad+ezetimiba | ∼85 |
c-LDL: colesterol de las lipoproteínas de baja densidad; iPCSK9: inhibidor de la proproteína convertasa subtilisina/kexina tipo 9.
Tras el tratamiento con estatinas o combinaciones (tabla 3) y después de alcanzar los objetivos de c-LDL y c-no-HDL, la administración de fibratos (especialmente fenofibrato) es recomendable en sujetos con triglicéridos>200mg/dL7,21. En situación de alto o muy alto riesgo cardiovascular la administración adicional de ácido eicosapentaenoico en dosis de 4g/día pude disminuir los episodios de ECVA22.
Sabemos que la reducción de 39mg/dL del c-LDL o del c-no-HDL se relaciona con una disminución del 21% de episodios cardiovasculares mayores en sujetos tratados durante una media de 6 años. Esta reducción de episodios cardiovasculares es mayor cuantos más años de tratamiento hayan discurrido y depende también de la magnitud del descenso; una disminución de 77mg/dL se relaciona con una reducción de un 40% de episodios vasculares23,24. Además, cuanto más bajas son las cifras, menor riesgo de ECVA25, e incluso cifras más bajas pueden estabilizar e incluso reducir el volumen de la placa de ateroma26. Un metaanálisis ha demostrado que una reducción del 1% en el volumen de la placa de ateroma inducida por el tratamiento farmacológico de la dislipidemia se asoció con una reducción del 20% en las probabilidades de sufrir episodios mayores de ECVA27.
Pautas de actuación según riesgo de ECVAEn las situaciones de alto y muy alto riesgo debe iniciarse un tratamiento hipolipidemiante intensivo, con uno o más fármacos, para conseguir los objetivos establecidos, una reducción de c-LDL por debajo de las cifras referidas (<70 y <55mg/dL, respectivamente), y además, una reducción mínima de un 50% sobre las cifras basales, así como alcanzar los objetivos de c-no-HDL o apoB.
Comentarios personales sobre el riesgo intermedio en la dm2Respecto a la situación de riesgo moderado o intermedio, las guías establecen unas pautas muy concretas sobre cómo se debe actuar. En este sentido, nos gustaría exponer algunas consideraciones:
- 1.
Debemos valorar muy bien a los pacientes en situación de riesgo moderado, ya que este puede ser modificado o reclasificado en alto riesgo dependiendo de la existencia de otros factores agravantes (tabla 5). Aparte de las exploraciones cardiológicas habituales (ECG), tiene especial interés el estudio vascular en el área del metabolismo lipídico y control glucémico, practicando una exploración con eco-doppler de los troncos supraaórticos para valorar la existencia de placas de ateroma. Igualmente, la medición del índice tobillo/brazo o cociente de la presión sistólica de tobillo/brazo para cada miembro inferior permite diagnosticar la enfermedad vascular periférica silente. Un valor inferior a 0,9 indica la existencia de una estenosis mayor del 50% entre la aorta y las arterias distales de la pierna con alta especificidad (90%) y una sensibilidad del 79%28.
Tabla 5.Factores agravantes del riesgo de ECVA, especialmente en la fase de riesgo moderado
c-HDL bajo (<40mg/dL)Lp(a)>50mg/dLObesidad y/u obesidad abdominalInflamación crónica (PCRas)Enfermedades inflamatorias crónicas (LES, AR, etc.)Historia familiar de ECVA precoz (<55 en H y <65 en M)Biomarcadores: daño cardiaco (péptidos natriuréticos o troponina cardiaca de alta sensibilidad)Marcadores genéticos (scores mono o poligénicos)Fragilidad, factores psicosociales (estrés, enfermedades mentales), determinantes socioeconómicosPresencia de placas de ateroma asintomáticas, por ello es importante estudiar con técnicas como eco-doppler u otras el estado arterial en estos pacientesÍndice tobillo/brazo<0,9 AR: artritis reumatoide; c-HDL: colesterol de las lipoproteínas de alta densidad; ECVA: enfermedad cardiovascular aterosclerosa; H: hombres; LES: lupus eritematoso sistémico; Lp(a): lipoproteína (a); M: mujeres; PCRas: proteína C reactiva de alta sensibilidad.
- 2.
Independientemente de esta posible reclasificación basada en la presencia de los factores agravantes mencionados, en los diabéticos tipo 2 y riesgo moderado deben considerarse una serie de situaciones:
- -
La presencia de las manifestaciones clínicas de la ECVA se relaciona con un punto crítico del depósito de colesterol en la pared arterial, con presencia de una placa inestable e inflamatoria. Este punto de inflexión está relacionado con los niveles plasmáticos de lipoproteínas ricas en colesterol (LDL y remanentes) y con el tiempo de exposición a estos valores lipoproteicos elevados29.
- -
A partir de los 10 años de evolución los diabéticos son considerados de alto riesgo (según todos los consensos y guías) y los objetivos terapéuticos serán más estrictos. Pero durante este periodo, el mejor control lipídico permitiría reducir la carga de colesterol y factores inflamatorios en la pared arterial y, por ello, una mejor evolución hacia los posibles episodios cardiovasculares y muerte cardiovascular, tan frecuente en sujetos con DM2.
- -
El objetivo en situaciones de riesgo moderado es c-LDL<100mg/dL y c-no-HDL<130mg/dL, pero el riesgo cardiovascular no es el mismo si se mantienen durante 10 años cifras de c-LDL cercanas a 70 o cercanas a 100mg/dL o su equivalente en cifras para el c-no-HDL, aun estando ambas en objetivos.
- -
Mantener cifras de c-LDL<70mg/dL se relaciona con una reducción del volumen de la placa de ateroma y con su estabilización26.
En el subgrupo de riesgo moderado debería valorarse cada caso de forma particular con las exploraciones antes mencionadas para decidir si los objetivos terapéuticos deben ser más estrictos y debemos actuar rápidamente28, o si, por el contrario, convendría actuar considerando el alto riesgo que tiene o tendrá dentro de 10 años. Las ventajas y problemas de esta situación vienen detalladas en la tabla 6.
El dilema del tratamiento hipolipidemiante en la diabetes con riesgo cardiovascular moderado
| Problemas | Ventajas |
|---|---|
| Evolución a alto riesgo | Tratamiento intensivo (combinaciones) cuanto antes mejor |
| Mayor acúmulo de colesterol en las arterias durante al menos 10 años | Disminuir el acúmulo de colesterol y con ello el riesgo de manifestaciones clínicas por ECVA |
| Morbimortalidad entre 2 y 10 veces superior a la población general | Evitar/disminuir el riesgo de muerte prematura por tratamiento inadecuado y tardío |
ECVA: enfermedad cardiovascular aterosclerosa.
Por ello, ¿es prudente esperar durante una década en una situación de riesgo moderado a que evolucione a la fase de alto riesgo? o ¿debemos actuar como si ya lo fuera y evitar o reducir el depósito ateromatoso y las futuras complicaciones en una enfermedad cuyo principal problema son los episodios cardiovasculares y la mortalidad cardiovascular? ¿Es mejor esperar o prevenir con medidas terapéuticas efectivas?
¿Es lógico dejar evolucionar hacia situaciones de alto riesgo o es preferible intervenir de forma intensa para frenar la evolución de la placa de ateroma y evitar o atenuar la aparición de episodios cardiovasculares?
En nuestra opinión, en la DM2 se deberían mantener, en todo momento, los criterios de c-LDL y c-no-HDL cuanto más bajos mejor, y cuanto antes los alcancemos más fácilmente se alcanzará una mayor expectativa de vida.
ConclusionesLa DM2 es considerada una situación de alto o muy alto riesgo cardiovascular, especialmente los diabéticos de larga duración y mal control glucémico o con presencia de comorbilidades. Los sujetos considerados de moderado riesgo cardiovascular deben ser detenidamente estudiados, por su posible reclasificación a riesgo alto o muy alto si el estudio de otros parámetros o su situación cardiovascular así lo aconsejan. Se debería, entonces, iniciar un tratamiento intensivo para prevenir y reducir el importante riesgo de episodios y la mortalidad cardiovascular que conlleva la diabetes. Las complicaciones cardiovasculares pueden aparecer incluso en el periodo de prediabetes, como lo demuestran los estudios de los recién diagnosticados. Los datos actuales muestran que mantener cifras de c-LDL por debajo de 70mg/dL no solo mejora el riesgo cardiovascular, sino que se relaciona con una reducción del volumen de la placa de ateroma y su estabilización26.
FinanciaciónCIBER - Consorcio Centro de Investigación Biomédica en Red [CB07/08/0018], Instituto de Salud Carlos III, Ministerio de Ciencia e Innovación y Unión Europea (Fondos Europeos de desarrollo Regional).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.