La dislipidemia es uno de los principales determinantes modificables del riesgo vascular y, pese a ello, un número importante de pacientes no alcanzan los objetivos terapéuticos. La finalidad de este estudio fue describir los recursos y las necesidades actuales en la práctica clínica en España, mediante un análisis del manejo, la organización y el circuito asistencial para el paciente dislipidémico.
MétodosEstudio descriptivo, transversal y multicéntrico que recabó las opiniones de 266 médicos de atención primaria (AP) y 258 médicos de atención especializada (AE) adscritos a hospitales públicos y su zona de influencia. Se realizó un análisis probabilístico estratificado por nivel asistencial, existencia de unidad de lípidos (UL) y área geográfica.
ResultadosLas diferencias halladas fueron más de índole geográfica que por existencia de UL en el hospital de referencia, con mayores carencias en las regiones del sur. La práctica totalidad de los médicos de AP diagnosticaban, trataban y controlaban los pacientes dislipidémicos, pero no hubo consenso en los criterios diagnósticos y los motivos de derivación de pacientes a la AE. Así mismo, existía descoordinación entre niveles asistenciales para el uso de un protocolo compartido. Destacó la baja proporción de pacientes que recibían educación sanitaria sobre su enfermedad.
ConclusionesEste estudio refuerza la importancia de identificar los desajustes en el circuito asistencial del paciente dislipidémico para realizar las medidas correctoras oportunas; en concreto, favorecer la coordinación entre niveles asistenciales y promover la educación del paciente sobre su enfermedad.
Dyslipidaemia is a major modifiable determining factor of vascular risk and, despite this, a significant number of patients do not achieve lipid goals. The aim of this study is to describe the resources and current needs in clinical practice in Spain, through an analysis of management, organisation and the patient care circuit of dyslipidaemia patient.
MethodsA descriptive, cross-sectional, multicentre study, using a questionnaire, was conducted on physicians, 266 in primary care (PC) and 258 in specialised care (SC), who attended patients with dyslipidaemia in hospitals and centres within the National Health System. Probabilistic analyses were performed, stratifying by care-level, existence of a lipid unit (LU), and geographic area.
ResultsObserved differences were mostly due to geographic location, rather than the existence of LU in the referral hospitals. Most system deficiencies were found in the southern provinces of the country. Nearly all primary care physicians declared that they diagnose, manage and control dyslipidaemia patients, but a general agreement was lacking for diagnostic and referral criteria. The scarce use of a shared protocol between PC and SC showed evidence of poor coordination between health care providers. Furthermore, there was a remarkably low proportion of patients receiving health care education for their disease.
ConclusionsThis study emphasises the need to identify weaknesses in the dyslipidaemia patient care circuit, and to perform the appropriate remedial actions, in particular, to promote coordination between levels of care and to foster patient education about their disease.
La enfermedad cardiovascular continúa siendo, a pesar de los avances conseguidos, una de las principales causas de morbimortalidad y gasto sanitario según el informe de enfermedades no transmisibles de la Organización Mundial de la Salud en 20141. Por dicho motivo, la prevención cardiovascular, basada en la detección, tratamiento y control de los factores de riesgo vascular, constituye el elemento principal en la lucha contra esta enfermedad. Si bien la prevención cardiovascular debe ser multifactorial, las intervenciones sanitarias implican una priorización, para lo cual es imprescindible conocer el impacto de cada posible estrategia en el riesgo de la población. En este sentido, el estudio INTERHEART2 demostró que la dislipidemia es uno de los principales determinantes modificables del riesgo vascular, considerando que dicho factor era responsable del 54% del riesgo atribuible de infarto de miocardio. En nuestro medio, se ha estimado que la hipercolesterolemia es, después de la obesidad y el tabaquismo, el factor de riesgo con mayor impacto poblacional en la enfermedad cardiaca coronaria, independientemente del sexo, de la edad y de los restantes factores de riesgo3.
Diferentes registros y estudios epidemiológicos europeos4 y nacionales5-11 han señalado que, a pesar de la terapia con estatinas, un elevado porcentaje de pacientes, principalmente los de muy alto riesgo cardiovascular, no alcanzan los objetivos lipídicos recomendados por las guías de práctica clínica, y en consecuencia mantienen un riesgo cardiovascular persistente e inaceptablemente importante. Las causas de este infracontrol son diversas y competen a los 3 ámbitos de la organización de la atención sanitaria: la administración, los profesionales de la salud y los pacientes12. Además, es primordial una óptima coordinación entre los niveles médicos asistenciales para garantizar una adecuada atención del paciente. En este sentido, existen experiencias positivas que demuestran los beneficios de la implantación de modelos de integración entre la atención primaria (AP) y la especializada (AE) en áreas urbanas con un hospital universitario de referencia13. Sin embargo, un reciente análisis del circuito asistencial del paciente hipertenso o diabético reveló una deficiente coordinación entre niveles asistenciales14.
Sobre la base de lo expuesto, el objetivo del presente estudio fue conocer el mapa organizativo y de recursos disponibles en España para la atención del paciente con dislipidemia. En concreto, se trató de precisar los circuitos asistenciales en la práctica clínica incluyendo los criterios de diagnóstico, tratamiento y seguimiento del paciente dislipidémico, así como de derivación a la AE. Como objetivos secundarios, se analizaron los recursos y las necesidades en función del nivel asistencial, la existencia de unidad de lípidos (UL) y el área geográfica del centro sanitario.
Material y métodosDiseño del estudio y participantesEl estudio MApa de recursos y necesidades asistenciales del paciente DIslipidémico (MADI) se diseñó como un estudio descriptivo, transversal y multicéntrico, que incluyó médicos de AE adscritos a hospitales generales públicos, y médicos de AP que ejercían en la zona de influencia de cada uno de los centros hospitalarios. La duración del estudio fue de 5 meses, de abril a septiembre del 2015, y fue aprobado por el Comité Ético de Investigación Clínica del Hospital Clínico San Carlos (Madrid).
Herramientas del estudioDe forma no aleatorizada, los médicos fueron invitados a participar mediante la entrega de un cuestionario elaborado por el comité científico del estudio, y específico para cada uno de los 2 niveles asistenciales. Las cuestiones comunes a ambos bloques sirvieron para establecer una comparativa de las respuestas en función del nivel asistencial. El cuestionario se estructuró en 4 áreas: epidemiología de la dislipidemia (2 ítems), circuito asistencial (8 ítems), calidad y seguridad en la atención al paciente dislipidémico (10 ítems) y, a responder únicamente por aquellos centros que disponían de UL reconocida por la Sociedad Española de Arteriosclerosis (SEA), estructura y recursos de la UL (10 ítems). El primer bloque abarcó cuestiones referentes a la carga de pacientes asignados al centro que recibieron o iniciaron tratamiento en el año 2014. El segundo bloque hizo referencia a pruebas diagnósticas, inicio del tratamiento, seguimiento y criterios de derivación a una UL o especialidad de referencia en su caso. El bloque siguiente abordó cuestiones sobre el uso de guías de práctica clínica y de protocolos de manejo asistencial compartido, la dispensación de educación sanitaria y de encuestas de satisfacción del paciente, la disponibilidad de hojas de tratamiento crónico, la revaluación periódica del tratamiento y de las interacciones farmacológicas, así como la identificación de barreras al manejo del paciente. Finalmente, el último bloque abordó preguntas sobre la organización interna y funcionamiento de las UL.
Análisis estadísticoSe realizó un análisis descriptivo, utilizando la media y la desviación estándar para las variables cuantitativas, y las frecuencias y los porcentajes para las variables cualitativas. La comparación entre las variables cualitativas se realizó mediante el test exacto de Fisher. Las variables cualitativas se estratificaron en función de la existencia o no en el centro de trabajo de una UL acreditada por la SEA. La excepción a dicha estratificación se hizo únicamente con los datos referentes a la organización y funcionamiento de las UL, que se recabaron a partir de profesionales que trabajaban en ellas. También se efectuó una estratificación de variables por adscripción del profesional al área norte, centro o sur del país basada en la extensión geográfica de las provincias, de manera que cada zona representase aproximadamente un tercio de la geografía española: norte (A Coruña, Álava, Asturias, Baleares, Barcelona, Burgos, Cantabria, Gerona, Guipúzcoa, Huesca, La Rioja, León, Lérida, Lugo, Navarra, Orense, Palencia, Pontevedra, Tarragona, Vizcaya y Zaragoza), centro (Albacete, Alicante, Ávila, Cáceres, Castellón, Ciudad Real, Cuenca, Guadalajara, Madrid, Murcia, Salamanca, Segovia, Soria, Teruel, Toledo, Valencia, Valladolid y Zamora), y sur (Almería, Badajoz, Cádiz, Ceuta, Córdoba, Granada, Huelva, Islas Canarias, Jaén, Málaga, Melilla y Sevilla).
El análisis estadístico se llevó a cabo con el paquete estadístico SAS versión 9.1.3 Service pack 3.
ResultadosDe los 524 facultativos que participaron en el estudio, 266 (50,8%) eran médicos con actividad asistencial en AP, y 258 (49,2%) en AE (14,73% endocrinólogos, 21,7% internistas, 53,5% cardiólogos, y 10,1% otros). Hubo un claro predominio de los participantes varones, con un 74% en AP y 73% en AE. Los médicos de AP eran de mayor edad (media [años] ± DE: 54±7 vs. 47±10) y tenían más años de ejercicio (26±8 vs. 18±10). El grado de pertenencia a alguna sociedad científica fue superior entre los profesionales de AE (90% vs. 59%).
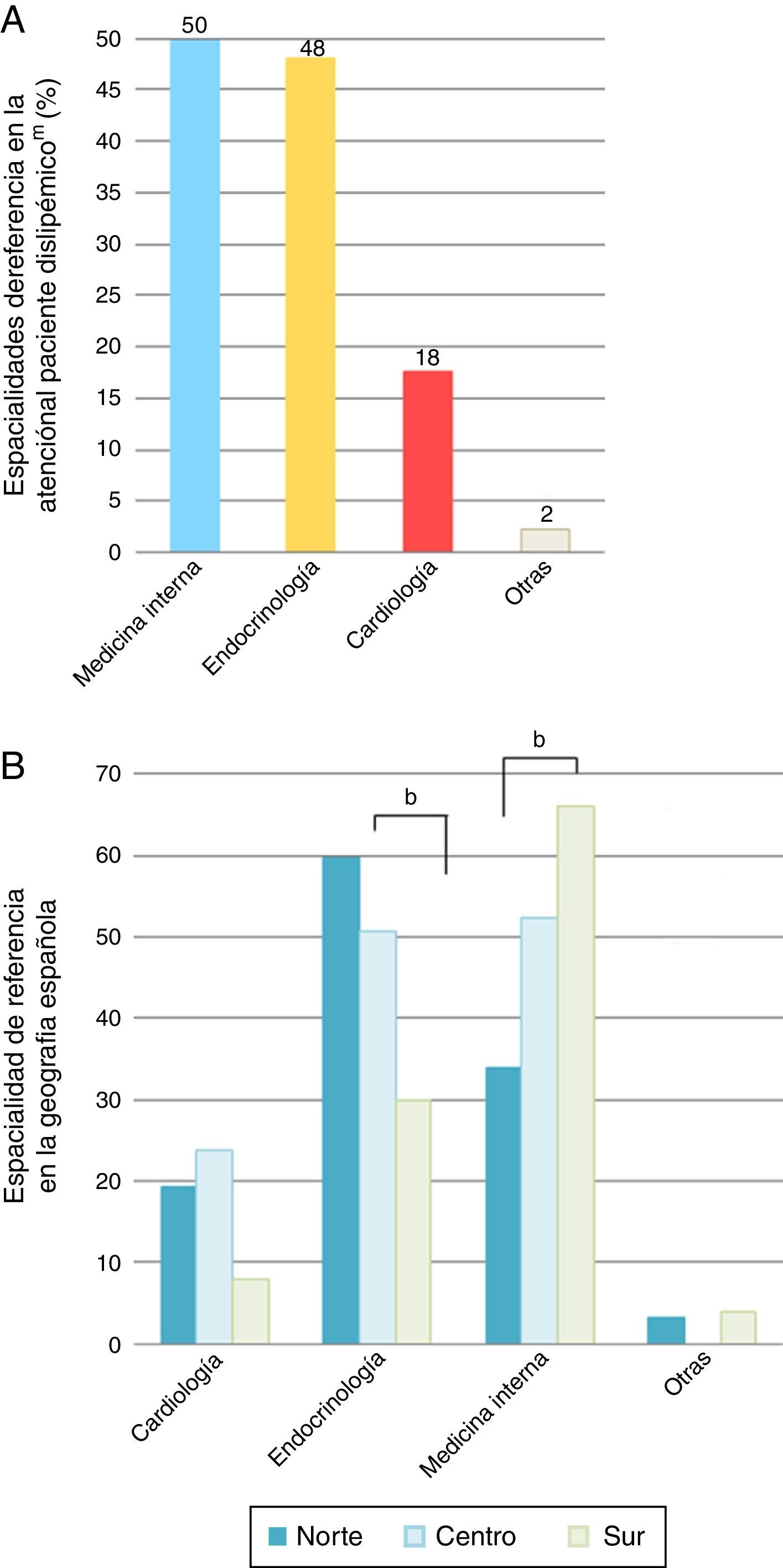
El 31% de los médicos de AP y el 33% de los de AE refirieron la existencia de una UL en su entorno de referencia; solo el 18% de los profesionales de AE indicaron la acreditación de las UL por la SEA. En cuanto a la zona geográfica, los datos reflejan la existencia de un 37% de UL en los hospitales del norte, frente a un 29% en el centro y un 25% en el sur de España (p=0,06). Para un análisis más exhaustivo de la organización y dinámica de funcionamiento de las UL, se tuvo en cuenta la opinión de los 45 médicos especialistas que indicaron la existencia de una UL reconocida por la SEA en su centro de trabajo. Las UL presentaron una antigüedad media inferior a los 10 años, mostrando en la tabla 1 las características principales de su estructura y funcionamiento. La figura 1 revela las especialidades de referencia para la derivación del paciente dislipidémico en ausencia de UL y distribución según área geográfica.
Estructura y funcionamiento de las unidades de lípidos
| Dependencia funcionala(%) | |
| Medicina Interna | 62,2 |
| Cardiología | 17,8 |
| Otros | 11,1 |
| Servicios participantesa(%) | |
| Medicina Interna | 66,7 |
| Enfermería | 46,7 |
| Dietistas/nutricionistas | 37,8 |
| Cardiología | 35,6 |
| Endocrinología y Nutrición | 11,1 |
| Asistencia Social | 6,7 |
| N.opersonas integrantes (media ± desviación estándar) | 7,2±6,2 |
| Responsabilidades del personal de enfermeríaa(%) | |
| Educación del paciente o cuidador | 68,9 |
| Tareas asistenciales de apoyo | 53,3 |
| Consulta específica de enfermería | 33,3 |
| Contacto y filtro telefónico con el paciente | 22,2 |
| Enlace con médico y enfermería de AP | 35,6 |
| Telemonitorización | 6,7 |
| Rotación de MIRa(%) | 74 |
| Medicina Interna | 84 |
| Medicina Familiar y Comunitaria | 68 |
| Cardiología | 40 |
| Endocrinología y Nutrición | 12 |
| Alertas interacciones farmacológicas (%) | 60 |
AP: atención primaria; MIR: médico interno residente.
Especialidades de referencia para la derivación del paciente dislipidémico en ausencia de unidad de lípidos (panel A) y distribución según área geográfica (panel B).
Otras: unidad de riesgo cardiovascular, atención primaria, médico de familia o «en función de otras patologías del paciente».
b p<0,01; m Pregunta multirrespuesta.
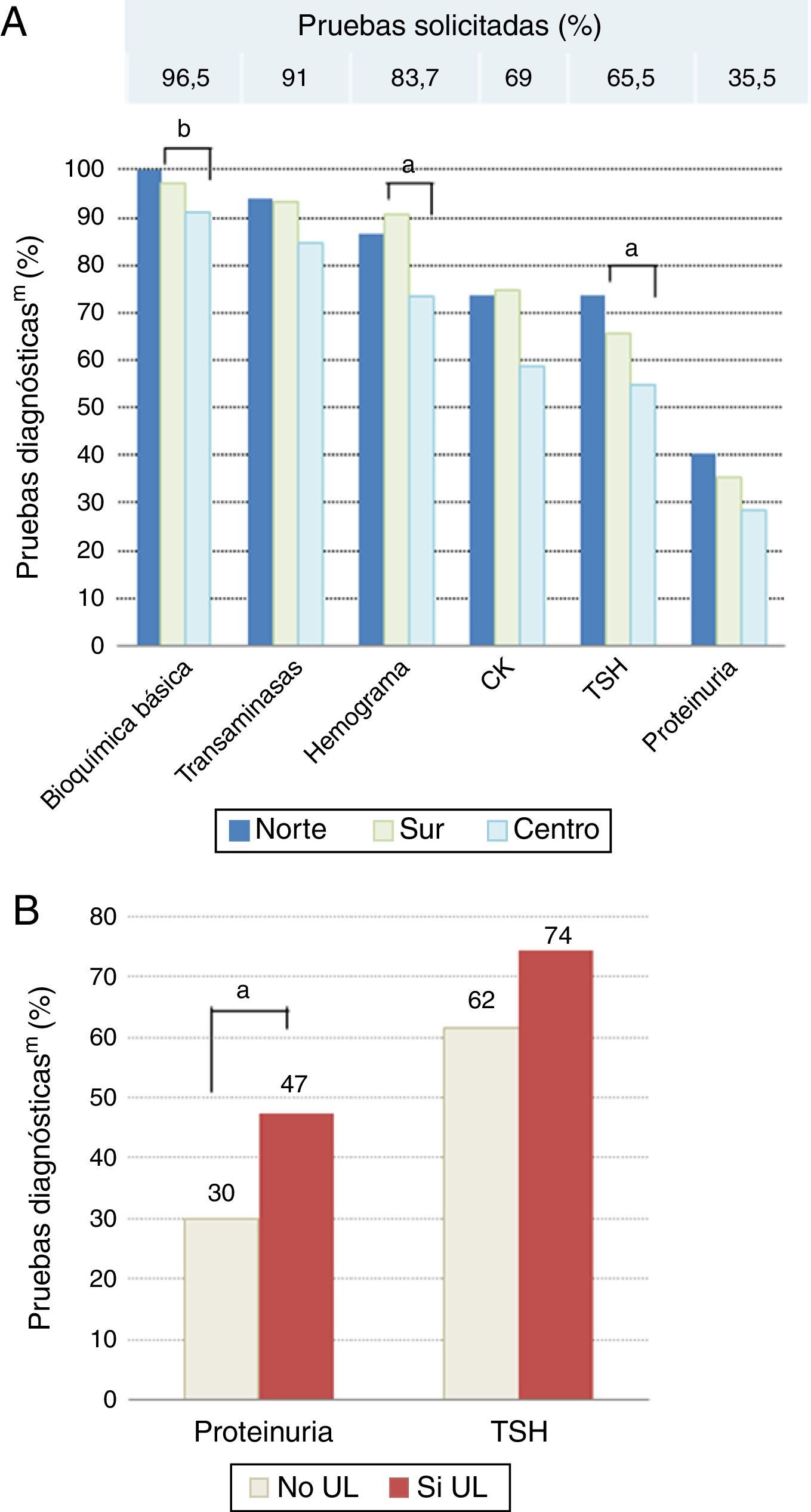
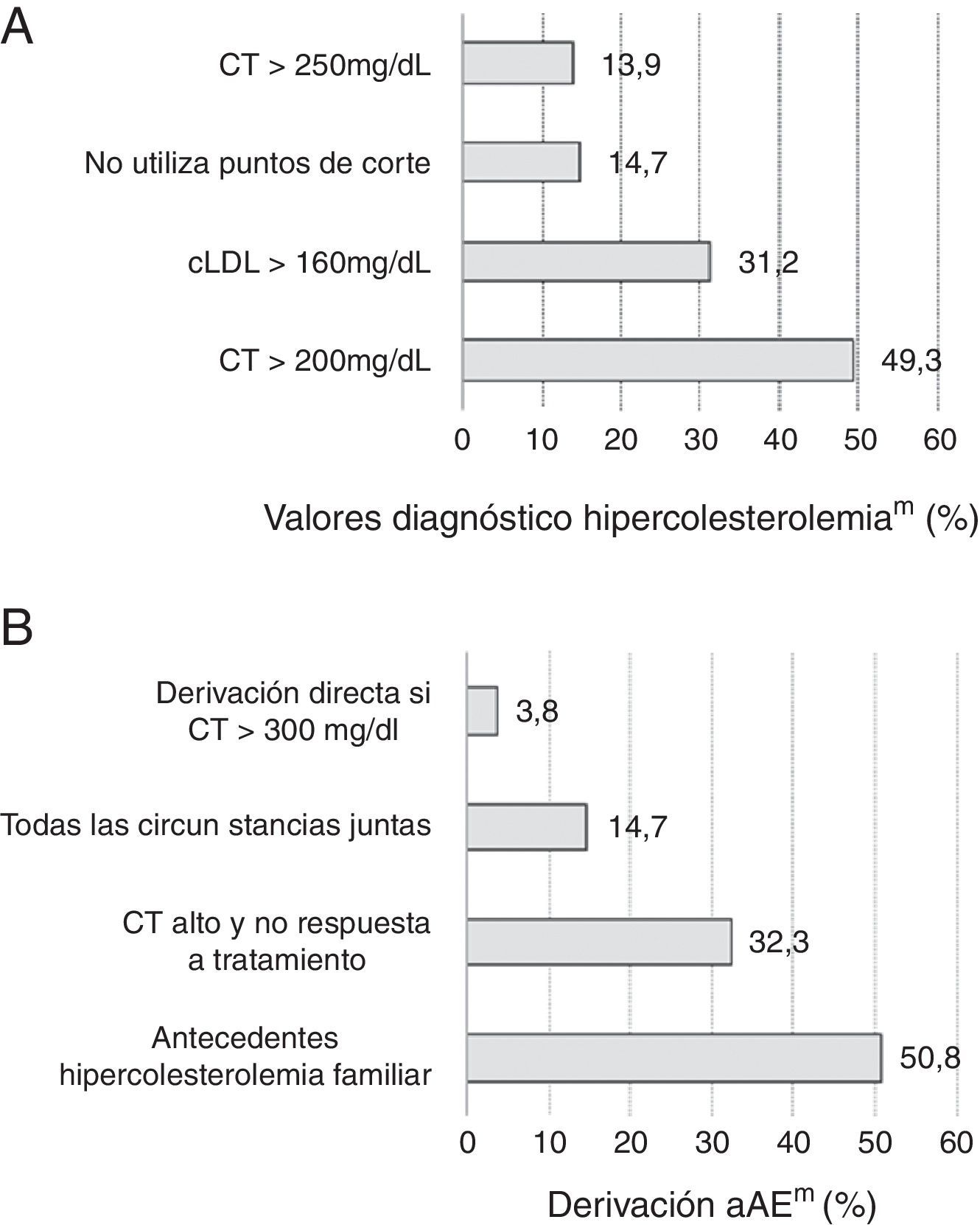
La práctica totalidad de los médicos encuestados valoraban ellos mismos (99,6% en AP; 99,2% en AE) e iniciaban el tratamiento para la dislipidemia de sus pacientes (99,6% en AP; 99,6% en AE), sin existir diferencias por nivel asistencial, geografía o existencia de UL. Antes de instaurar el tratamiento, el 96,5% de los especialistas consultados solicitaban una bioquímica básica, el 91% la determinación de transaminasas y el 84% un hemograma. En general, todas las pruebas complementarias referidas se realizaban con menor frecuencia en los hospitales del centro de España, y los análisis de proteinuria y función tiroidea se efectuaban con mayor frecuencia en los centros con UL (fig. 2). En la figura 3 se señalan los criterios diagnósticos de hipercolesterolemia utilizados por los médicos de AP y los principales motivos de derivación a la AE.
Criterios diagnósticos de hipercolesterolemia utilizados por los médicos de atención primaria (panel A) y principales motivos de derivación a la atención especializada (panel B).
AE: atención especializada; AP: atención primaria; cLDL: colesterol de las lipoproteínas de baja densidad; CT: colesterol total.
Cerca del 84% de los médicos de AE indicaron que el seguimiento del paciente con dislipidemia se llevaba de forma compartida con AP. Para el seguimiento del paciente dislipidémico, el 94% de los especialistas realizaban una bioquímica básica. Esta prueba se efectuaba más frecuentemente en los centros donde no existía UL (p=0,026). En el centro de España, por otra parte, fue donde se solicitaban significativamente menos hemogramas, proteinurias, determinaciones de TSH y de transaminasas (fig. 4). El 94% de los médicos de AP afirmaron que realizaban ellos mismos el seguimiento de sus pacientes con dislipidemia en el centro de salud (en conjunto con el personal de enfermería). Un 0,76% de los médicos de AP indicaron que el seguimiento se realizaba en Medicina Interna o en la UL, y solo un 4,94% hacían un seguimiento combinado.
Calidad y seguridad de la atención del paciente dislipidémicoLas frecuencias de aplicación de diferentes aspectos de calidad y seguridad de la atención al paciente se muestran en la tabla 2. Se observaron diferencias en el tipo de guía de práctica clínica utilizada según el ámbito de ejercicio, con predominio de la española (61%) en AP y la europea (84%) en AE, junto con un mayor seguimiento de la norteamericana en los hospitales con UL (31,6% frente a 17,9% en hospitales sin UL; p=0,02). A pesar de que del 60 al 70% de médicos negaron la existencia de un protocolo de manejo compartido entre AP y AE, según los especialistas su existencia fue más frecuente en los hospitales con UL (46%) que en su ausencia (25%). Por otra parte, los especialistas del centro del país refirieron en mayor medida la existencia de un protocolo conjunto, seguidos de los especialistas del norte.
Calidad y seguridad de la atención al paciente dislipidémico
| Criterio | Respuestas por nivel asistencial, unidad de lípidos y área geográfica | ||||
|---|---|---|---|---|---|
| AE (%) | p | AP (%) | p | p nivel asistencial | |
| Guía/protocolo de atención al paciente | 97,3 | 90,9 | ** | ||
| Unidad de lípidos (no UL vs. UL) | 97,2 vs. 97,4 | n.s. | 91,5 vs. 89,8 | n.s. | |
| Zona geográfica (N vs. C vs. S) | 98,0 vs. 98,7 vs. 97,2 | n.s. | 93,3 vs. 95,2 vs. 82,7 | * | |
| Protocolo compartido AE/AP | 31,6 | 40,2 | * | ||
| Unidad de lípidos (no UL vs. UL) | 25,3 vs. 46,1 | ** | 36,2 vs. 48,3 | n.s. | |
| Zona geográfica (N vs. C vs. S) | 33,3 vs. 39,2 vs. 21,3 | * | 37,2 vs. 47,6 vs. 36,0 | n.s. | |
| Pacientes con hoja de tratamiento crónico | 37,7 (>75% pacientes) | 39,4 (>75% pacientes) | n.s. | ||
| Unidad de lípidos (no UL vs. UL) | 32,6 vs. 49,3 | n.s. | 39,5 vs. 39,1 | n.s. | |
| Zona geográfica (N vs. C vs. S) | 44,3 vs. 41,0 vs. 27,0 | *** | 44,7 vs. 41,7 vs. 29,3 | ||
| Valoración de adecuación de medicamentos | 88,3 | 80 | * | ||
| Unidad de lípidos (no UL vs. UL) | 88,8 vs. 87,2 | n.s. | 76,8 vs. 86,4 | * | |
| Zona geográfica (N vs. C vs. S) | 86,9 vs. 88,6 vs. 89,3 | n.s. | 88,5 vs. 76,2 vs. 73,3 | * | |
| Revaluación del tratamiento | 93,3 | 95,1 | n.s. | ||
| Unidad de lípidos (no UL vs. UL) | 93,2 vs. 93,6 | n.s. | 96,0 vs. 93,1 | n.s. | |
| Zona geográfica (N vs. C vs. S) | 92,9 vs. 98,7 vs. 88,0 | * | 94,2 vs. 96,4 vs. 95,9 | n.s. | |
| Pacientes que reciben educación sanitaria | 57,0 (>50% pacientes) | 55,9 (>50% pacientes) | n.s. | ||
| Unidad de lípidos (no UL vs. UL) | 50,6 vs. 55,1 | n.s. | 53,4 vs. 60,9 | n.s. | |
| Zona geográfica (N vs. C vs. S) | 57,6 vs. 60,8 vs. 34,7 | * | 62,7 vs. 59,5 vs. 41,3 | n.s. | |
| Encuestas de satisfacción del paciente | 19 | 17,7 | n.s. | ||
| Unidad de lípidos (no UL vs. UL) | 13,2 vs. 32,0 | *** | 18,1 vs. 17,0 | n.s. | |
| Zona geográfica (N vs. C vs. S) | 16,3 vs. 23,4 vs. 17,3 | n.s. | 14,4 vs. 20,2 vs. 17,3 | n.s. | |
| Barreras al tratamiento | |||||
| Administrativas | 67,0 | 60,9 | n.s. | ||
| Circuito de prescripción y control | 50,8 | 42,9 | |||
| Formación | 31,8 | 32,3 | |||
| Medios técnicos | 15,1 | 11,6 | |||
AE: atención especializada; AP: atención primaria; C: centro; N: norte; n.s.: no significativo; S: sur.
En torno al 38% de los médicos opinaron que más del 75% de los pacientes dislipidémicos disponían de una hoja de tratamiento crónico. El nivel de valoración de las posibles interacciones medicamentosas fue alto, pero discretamente superior en la AE. La mayoría de los médicos encuestados realizaban una evaluación periódica de sus pacientes en tratamiento para la dislipidemia, sin encontrarse diferencias, ni a nivel asistencial, ni en función de UL, pero sí diferencias geográficas.
Tan solo algo menos de un tercio de los médicos participantes en el estudio opinaron que más del 75% de los pacientes con dislipidemia recibían educación sanitaria referente a su situación clínica; la mitad aseguraron que >50% de pacientes. Este hallazgo fue independiente de la existencia de UL en los centros. Sin embargo, sí se registraron diferencias regionales teniendo en cuenta que en el sur del país son menos los especialistas que opinan que >50% de pacientes reciben educación sanitaria. En el 80% de los centros no se realizaban encuestas de satisfacción de la atención recibida a los pacientes dislipidémicos.
No hubo diferencias a nivel asistencial en la identificación de las barreras principales para el adecuado manejo del paciente con dislipidemia (tabla 2). No se detectaron diferencias a nivel asistencial en ninguna de las variables concretas, ni tampoco en función de la existencia de UL. En cuanto al área geográfica, los médicos de AP percibieron menos barreras administrativas en el norte del país, y en AE, en la zona central se destacó con menor frecuencia la barrera «formación».
DiscusiónEste estudio transversal ofrece una radiografía del modelo asistencial para el paciente dislipidémico en España a partir de la opinión de los médicos de AP y AE, haciendo una incursión en el funcionamiento y la organización de las UL. Es importante destacar que casi la totalidad de médicos de AP diagnostican, tratan y controlan la dislipidemia de sus pacientes y que en el 30% de los hospitales del país existen UL, preferentemente en poblaciones de >100.000 habitantes, y dependen fundamentalmente del servicio de Medicina Interna.
El proceso asistencial de los pacientes se inicia con el diagnóstico clínico. En el ámbito de la AP, no se encontró unanimidad en los criterios utilizados para el diagnóstico de dislipidemia. Los principales motivos de derivación de los pacientes a la AE fueron los antecedentes familiares de hipercolesterolemia, según el 50% de los encuestados, y la hipercolesterolemia grave y la no consecución de los objetivos terapéuticos, en el 30% de los encuestados. Los datos apuntan de nuevo a la ausencia de un protocolo de actuación consensuado entre los médicos. El hecho se agrava por la falta de coordinación entre AP y AE, reflejada por el bajo porcentaje de encuestados que indicaron la existencia de un protocolo compartido entre ambos niveles asistenciales. Esta carencia se redujo en aquellos hospitales con UL, pero fue mayor en los hospitales del sur del país, hallazgo que coincide con la percepción de los profesionales sobre los circuitos asistenciales de pacientes hipertensos y diabéticos14, donde los protocolos comunes y los canales de comunicación fueron menores en el sur de la península.
Con relación a la utilización de una guía o protocolo de atención al paciente dislipidémico, si bien fue muy alta en los 2 niveles asistenciales, el balance fue algo inferior en AP y, de nuevo, menor en el sur que en el resto de áreas geográficas. La importancia de la implementación de las guías de práctica clínica ya ha sido puesta de manifiesto en un estudio con pacientes hipertensos que demostró su efectividad en la reducción del riesgo coronario y la mortalidad15. El criterio de elección de la guía de práctica clínica de referencia no fue unánime entre los encuestados, y en general se observó una preferencia por la española en AP y la europea en AE, condicionado probablemente por su pertenencia a las sociedades más afines a la especialidad. Esta tendencia es la misma que la descrita en un estudio nacional que evaluó el conocimiento y la aplicación de las guías de práctica clínica por médicos de AE y AP16. En los hospitales con UL, por otra parte, destacó el mayor seguimiento de las guías norteamericanas. Ello tiene sus implicaciones puesto que los criterios diagnósticos y terapéuticos difieren de las europeas, al abandonar los objetivos terapéuticos de cLDL y centrarse en los beneficios clínicos de las estatinas17. El Comité Español Interdisciplinario de Prevención Cardiovascular y la Sociedad Española de Cardiología manifestaron que si bien ambas guías tienen aspectos positivos, la europea ofrece mensajes más apropiados para el entorno español y previene del posible riesgo de sobretratamiento en prevención primaria18.
Al tratarse de un factor de riesgo modificable es obligatorio recalcar la importancia de la educación en la prevención y la concienciación del paciente para modificar el estilo de vida y mantener la adherencia al tratamiento19. Por lo tanto, un aspecto que es sin duda susceptible de mejora es la baja proporción de pacientes que reciben educación sobre su alteración lipídica. Se ha descrito que la tolerancia a largo plazo mejora si se conciencia a los pacientes de la importancia y el beneficio del tratamiento con estatinas20. A pesar de que en la mayoría de los casos no se realizan encuestas de satisfacción al paciente, según la opinión de los profesionales un alto porcentaje de ellos está satisfecho, especialmente en los hospitales con UL.
Además, se observaron carencias en la implantación de las alertas de interacciones farmacológicas, lo que debe tenerse en cuenta al instaurar mejoras en el servicio. En el 70% de hospitales estatales restantes sin UL, la atención al paciente dislipidémico depende de forma balanceada de los servicios de Medicina Interna o Endocrinología, con diferencias geográficas evidentes.
En general, resultan llamativas las particularidades de índole geográfica observadas en el área sur: menor valoración de la adecuación de medicamentos (también en el centro de la península), menor revaluación del tratamiento, menor proporción de pacientes que reciben educación sanitaria, menor implantación de la hoja de tratamiento crónico y mayores barreras al tratamiento. Estos hallazgos podrían tener su relevancia clínica si se ahondara en los motivos causales, puesto que la existencia de un gradiente norte-sur en Europa para la prevalencia de enfermedad cardiovascular, también es válido para España21.
Finalmente, a pesar de las iniciativas preventivas propuestas por la administración pública y las sociedades científicas22 para mitigar el impacto de la enfermedad cardiovascular, las barreras al tratamiento siguen siendo un problema patente —menor en el centro del país, según los participantes de AE, y en el norte, según los participantes de AP—. La disponibilidad de la hoja de tratamiento crónico es todavía baja, a pesar de que facilitaría al paciente y al médico el trámite de la prescripción, y a este último la evaluación más precisa de la adherencia al tratamiento y el mejor seguimiento del historial farmacológico del paciente.
En el análisis de la situación es necesario tener en cuenta que aunque la elección de profesionales de AP originó una muestra homogénea, no sucedió lo mismo con los especialistas. Si bien las tendencias observadas apuntan en una misma dirección, esto podría estar modulando en cierta medida las conclusiones alcanzadas. Por otra parte, las observaciones sobre el funcionamiento interno de las UL se obtuvieron a partir de una muestra pequeña, por lo que, aunque son una aproximación a la realidad, sería necesario analizar una población mayor para confirmar los resultados, y evaluar al mismo tiempo si existen diferencias geográficas.
El presente estudio esboza el mapa, asistencial y geográfico, de los circuitos de atención al paciente dislipidémico. Las diferencias halladas han sido más de índole geográfica que dependientes de la existencia o no de UL en el hospital, y globalmente se observó una cierta descoordinación asistencial en el uso de un protocolo compartido entre niveles asistenciales. La práctica totalidad de los médicos de AP diagnostican, tratan y controlan a los pacientes dislipidémicos, pero no hay consenso en la utilización de los criterios diagnósticos ni en los motivos de derivación de pacientes a la AE. Sin embargo, la utilización de las guías de práctica clínica es alta, con preferencia de la española en AP, la europea en AE y la norteamericana en las UL. Destaca la baja proporción de pacientes que reciben educación sanitaria sobre su enfermedad, hecho relevante dado su carácter modificable por los hábitos de vida y la adherencia al tratamiento. Una vez identificados los desajustes existentes en el circuito asistencial del paciente dislipidémico deberán realizarse las medidas correctoras oportunas, y sentar las bases para una continua optimización del control de la enfermedad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEste estudio ha sido promovido por la Sociedad Española de Arteriosclerosis y financiado por Ferrer Internacional, SA.
AutoríaLos autores fueron los responsables del diseño del estudio, el manejo y la interpretación de los datos, la redacción del manuscrito y la decisión de publicar el artículo. Todos los autores han contribuido de forma equitativa en el trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los médicos participantes en el estudio que respondieron el cuestionario. Al Grupo SANED, empresa encargada de implementar el proyecto, por la asistencia al comité científico en las tareas de diseño del proyecto, análisis estadístico y obtención de resultados finales.