Las medidas de rehabilitación multimodal en cirugía abdominal se están instaurando progresivamente. El objetivo del estudio es evaluar la aplicación de diferentes cuidados perioperatorios en la cirugía gástrica por parte de los cirujanos españoles.
MétodosEstudio descriptivo de 162 encuestas contestadas desde septiembre a diciembre de 2017 acerca del manejo y cuidados perioperatorios en cirugía de resección gástrica no bariátrica.
ResultadosLas profilaxis antibiótica y antitrombótica son empleadas siempre por el 96,9 y 99,4%, respectivamente. El tiempo de ayuno para líquidos es mayor de 6horas para el 62,7%, empleando solo bebidas con sobrecarga de hidratos de carbono prequirúrgicamente el 3%. Tan solo el 32,4 y el 13,3% de las gastrectomías subtotales y totales son realizadas laparoscópicamente. El 56,8% emplea analgesia epidural y los drenajes son colocados siempre por un 53,8% en la gastrectomía total. La sonda nasogástrica es empleada selectivamente por el 34,6% y siempre por el 11,3%. La retirada del catéter vesical es realizada durante las primeras 48horas por el 77,2%. En las primeras 24horas postoperatorias, menos del 20% indica la ingesta oral y un 15,4% moviliza a sus pacientes, comenzando la deambulación a partir de las 24horas el 49,3%. El 30,4% emplea una vía clínica para el cuidado de estos pacientes y solo un 15,2% utiliza un protocolo de recuperación intensificada.
ConclusionesLa aplicación de medidas de rehabilitación multimodal en la cirugía de resección gástrica no bariátrica se encuentra poco extendida en nuestro país.
Enhanced recovery after surgery programs in abdominal surgery are being established progressively. The aim of this study is to evaluate the application of different perioperative care measures in gastric surgery by Spanish surgeons.
MethodsA descriptive study of 162 surveys answered from September to December 2017 about the management and perioperative care in non-bariatric gastric resection surgery.
ResultsAntibiotic and antithrombotic prophylaxis are always used by 96.9 and 99.4%, respectively; 62.7% recommend a fasting time for liquids greater than 6hours and only 3% use preoperative carbohydrate drinks. Only 32.4 and 13.3% of subtotal and total gastrectomies are performed laparoscopically; 56.8% use epidural analgesia and drains are always placed by 53.8% in total gastrectomy. Nasogastric tubes are used selectively by 34.6% and always by 11.3%. Bladder catheters are removed during the first 48hours by 77.2%. In the first 24 postoperative hours, less than 20% indicate oral intake and 15.4% mobilize their patients; 49.3% indicate walking after the first 24hours; 30.4% apply a clinical pathway for the care of these patients and only 15.2% used an enhanced recovery after surgery protocol.
ConclusionsThe implementation of enhanced recovery after surgery measures in non-bariatric gastric resection surgery is not widespread in our country.
Desde que Henrik Kehlet comenzó a transmitir sus conocimientos y experiencia sobre lo que se denomina rehabilitación multimodal1 en la cirugía de colon a finales del siglo pasado, son numerosos los avances y estudios que han demostrado que esta forma de manejo perioperatorio es segura, factible y, además, mejora la recuperación de los pacientes sometidos a un trauma quirúrgico.
En el año 2007 se creó en nuestro país el Grupo Español de Rehabilitación Multimodal (GERM), el cual, en estrecha colaboración con el Ministerio de Sanidad, Asuntos Sociales e Igualdad, publicó en el año 2015 la vía clínica RICA (Recuperación Intensificada en Cirugía Abdominal)2. Esta vía recoge de forma protocolizada cuáles deben ser las etapas y los puntos clave de la recuperación intensificada en el manejo perioperatorio de los pacientes sometidos a una cirugía abdominal.
Actualmente, son numerosos los procedimientos quirúrgicos de cirugía mayor abdominal cuyos cuidados perioperatorios son subsidiarios de la aplicación de este tipo de medidas, incluida la cirugía de resección gástrica no bariátrica. Así, a principios de 2017 se publicó en la revista Cirugía Española3 un protocolo de recuperación intensificada en cirugía gástrica, junto a una matriz temporal que resume las medidas a aplicar en este ámbito, basado en un consenso de expertos. Aun así, son pocos los estudios de alta calidad que demuestren una evidencia contrastada sobre los protocolos de recuperación intensificada en cirugía esofagogástrica, aunque hay cada día más evidencia sobre su seguridad y beneficios clínicos, además de su mejor coste-efectividad respecto al manejo tradicional4-8.
En este trabajo, mediante la consulta realizada a través de una encuesta online, se pretenden evaluar las tendencias y medidas que aplican los cirujanos de nuestro país con respecto a los cuidados perioperatorios de la cirugía electiva de resección gástrica no bariátrica.
MétodosSe ha realizado un estudio descriptivo sobre los datos recopilados de las encuestas contestadas entre el 15 de septiembre y el 15 de diciembre de 2017 por cirujanos españoles en relación con las medidas perioperatorias aplicadas a los pacientes que van a ser sometidos a una cirugía de resección gástrica no bariátrica. Se invitó por correo electrónico a participar y rellenar vía online y de forma anónima la encuesta motivo de este estudio a todos los cirujanos socios de la Asociación Española de Cirujanos (AEC). Actualmente, de los 4.612 socios en activo de la AEC, únicamente 308 cirujanos están adscritos a la Sección de Cirugía Esofagogástrica de la misma. Al final de los 3 meses del período de estudio, un total de 162 cirujanos habían rellenado correctamente el cuestionario.
La encuesta constaba de 61 preguntas y estaba diseñada para evaluar los siguientes aspectos:
- 1.
Datos de filiación:
- -
Edad y sexo.
- -
Experiencia y cargo profesional.
- -
Características y localización del centro de trabajo habitual.
- -
Volumen y tipo de procedimientos realizados.
- -
- 2.
Cuidados y preparación prequirúrgica:
- -
Profilaxis antibiótica.
- -
Profilaxis antitromboembólica.
- -
Alimentación preoperatoria.
- -
Ayuno preoperatorio.
- -
- 3.
Cuidados perioperatorios:
- -
Prevención de la hipotermia.
- -
Analgesia epidural.
- -
Sondas y drenajes.
- -
- 4.
Cuidados postoperatorios:
- -
Oxigenoterapia postoperatoria.
- -
Ejercicios respiratorios.
- -
Fluidoterapia y nutrición parenteral.
- -
Prueba de estanqueidad.
- -
Inicio de la movilización.
- -
Inicio de la tolerancia oral.
- -
- 5.
Alta hospitalaria:
- -
Criterios de alta hospitalaria.
- -
Días de estancia hospitalaria posquirúrgica.
- -
- 6.
Seguimiento de una vía clínica para el cuidado perioperatorio de estos pacientes.
El estudio descriptivo se realizó empleando el programa estadístico IBM® SPSS® Statistics versión 20. Los resultados descriptivos se presentan como número de casos y porcentaje, y como media y desviación típica (DT).
ResultadosUn total de 162 encuestas fueron contestadas durante los 3 meses del período del estudio. El 63,1% de los participantes eran varones, siendo la edad media de la serie de 47,3 años (DT: 6,6) y la media del tiempo de ejercicio profesional de 17,6 años (DT: 7,2).
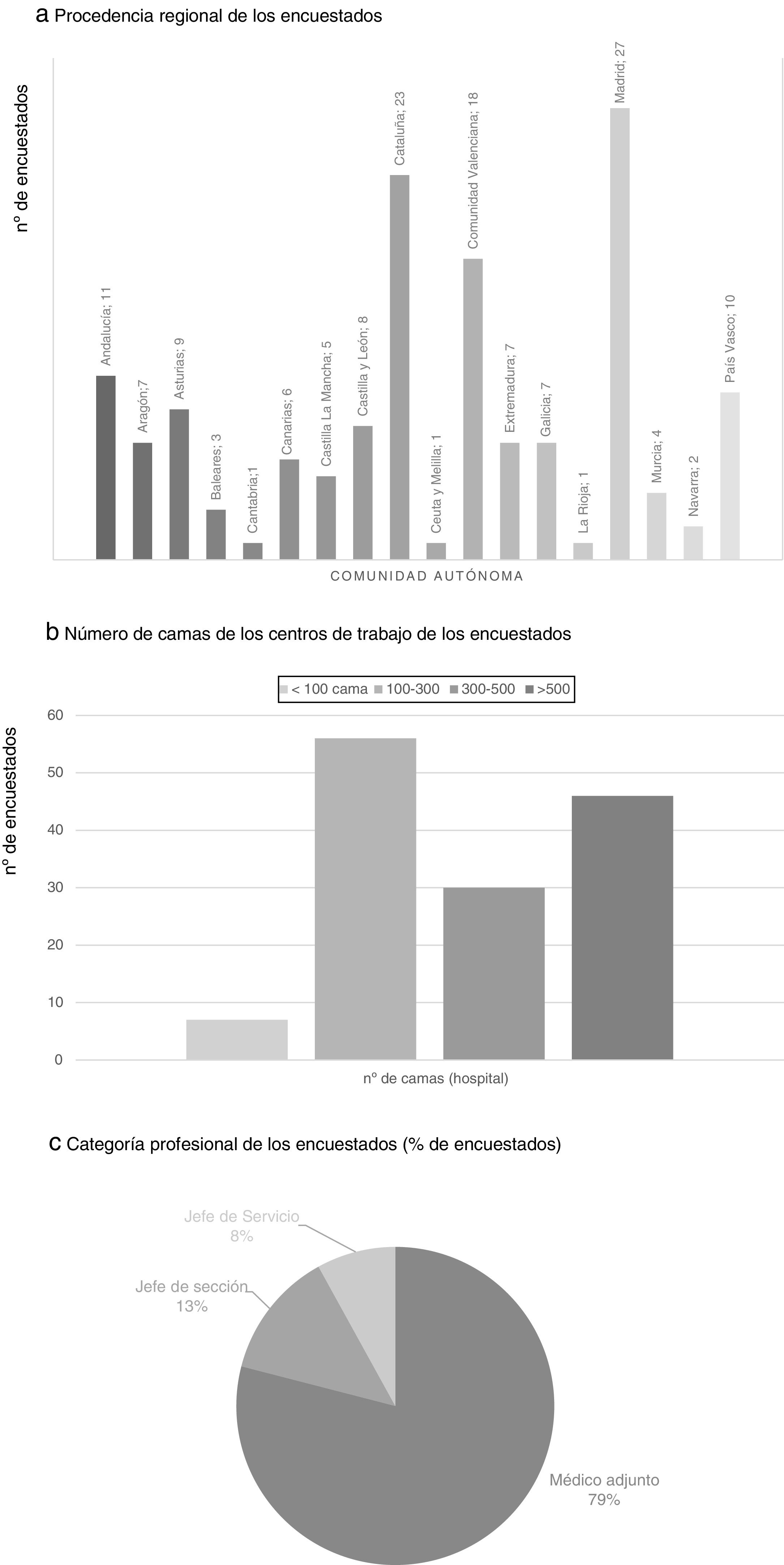
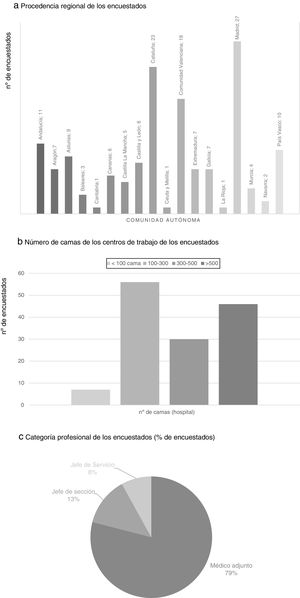
Hubo participantes de todas las comunidades autónomas, siendo las regiones con mayor representación la Comunidad de Madrid (27 participantes), Cataluña (23), la Comunidad Valenciana (18), Andalucía (11) y el País Vasco (10). Un 36,4% de los participantes trabajaban en un hospital con entre 100 y 300 camas y un 29,9% en hospitales con más de 500 camas. Ningún cirujano de los participantes se dedicaba exclusivamente a la práctica privada y la mayor parte eran médicos adjuntos (79%) (fig. 1).
Procedencia regional (a), número de camas de los centros de trabajo (b) y categoría profesional de los encuestados (c). a) Procedencia regional de los encuestados. b) Número de camas de los centros de trabajo de los encuestados. c) Categoría profesional de los encuestados (% de encuestados).
La media de gastrectomías subtotales realizadas anualmente por los participantes es de 8,8 (DT: 2,3), realizando por vía laparoscópica un porcentaje medio del 32,4%. En cuanto a la gastrectomía total, la media del número anual de procedimientos realizados por cada uno de los participantes es de 4,9 (DT: 1,7), con un 13,3% de abordajes laparoscópicos.
La profilaxis antibiótica es empleada por la mayoría (96,9%) y es administrada durante la inducción anestésica por el 80,3% de los participantes. Aunque el 27,7% mantiene la terapia antibiótica durante las primeras 24horas postoperatorias, el 62,3% emplea una sola dosis. Los antibióticos más utilizados son la amoxicilina-ácido clavulánico y cefalosporinas como la cefazolina o cefuroxima.
La profilaxis antitromboembólica con heparinas de bajo peso molecular (HBPM) se emplea de forma rutinaria (99,4% de los participantes), siendo la enoxaparina y la bemiparina las fórmulas más utilizadas. Este tipo de terapia es mantenida durante el postoperatorio entre 15 y 30 días por el 62,3% de los participantes, y más de un mes por el 22%.
El tiempo de ayuno para sólidos antes de la cirugía exigida por la casi totalidad de los participantes (97,5%) es de 6 o más horas. En el caso de los líquidos, el 62,7% exige un período mínimo de 6horas, el 19,6% un mínimo de 4-5horas y tan solo un 17,7% un período de 2-3horas.
El empleo de bebidas azucaradas o con sobrecarga de hidratos de carbono unas horas antes de la cirugía está poco extendido; tan solo el 3% lo hace de manera sistemática y el 73% no lo indica nunca.
Las medidas para conseguir el mantenimiento de la normotermia intraoperatoriamente son utilizadas por la mayor parte de los participantes (el 89,3% emplea siempre y/o prácticamente de rutina aire caliente y el 63,5%, fluidos calientes). El 56,8% de los participantes emplean un catéter para analgesia epidural en este tipo de cirugía, manteniéndolo más de la mitad (62%) hasta 48horas postoperatorias.
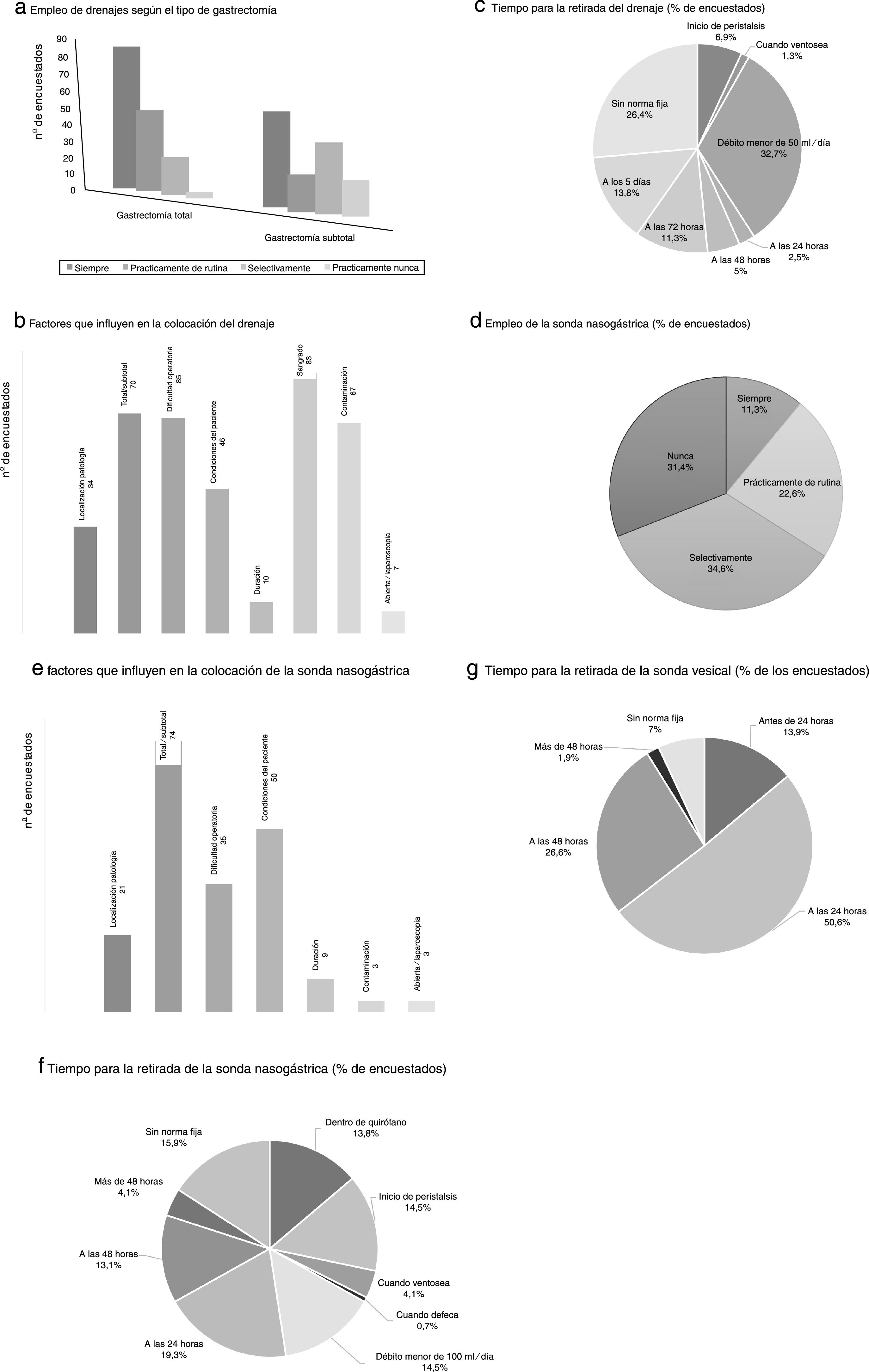
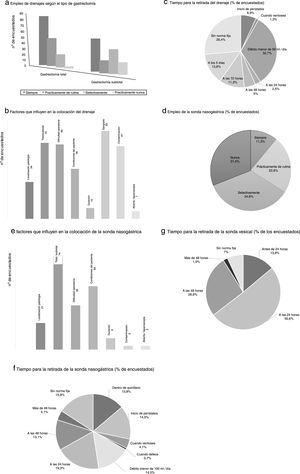
Los drenajes son colocados siempre por un mayor porcentaje de cirujanos en el caso de la gastrectomía total (53,8%%) frente a la subtotal (34,8%) (fig. 2). Los principales factores que consideran los participantes para la colocación de un drenaje son la dificultad operatoria, el sangrado, el tipo de cirugía (total/subtotal), y la contaminación (fig. 2). La mayoría de los encuestados manifiestan que su retirada se realiza sin una norma fija (26,4%) o cuando su débito diario es menor de 50ml (32,7%) (fig. 2).
Resultados de la encuesta sobre la utilización de drenajes (a, b y c) y sonda nasogástrica (d, e y f) y vesical (g). a) Empleo de drenajes según el tipo de gastrectomía. b) Factores que influyen en la colocación del drenaje. c) Tiempo para la retirada del drenaje (% de encuestados). d) Empleo de la sonda nasogástrica (% de encuestados). e) Factores que influyen en la colocación de la sonda nasogástrica. f) Tiempo para la retirada de la sonda nasogástrica (% de encuestados). g) Tiempo para la retirada de la sonda vesical (% de los encuestados).
El empleo de sonda nasogástrica (SNG) es llevada a cabo de forma selectiva por más de un tercio de los encuestados (34,6%), utilizándola siempre el 11,3% (fig. 2). Los factores que más influyen en la decisión para colocarla son el tipo de cirugía (total/subtotal), las condiciones del paciente y la dificultad operatoria. No existe una tendencia clara sobre el momento de quitar la SNG, retirándola a las 24horas de la intervención el 19,3% y no siguiendo una norma fija el 15,9% (fig. 2).
La retirada del catéter vesical es realizada entre las primeras 24 y 48horas postoperatorias por la mayor parte de los participantes (77,2%) (fig. 2), retirándolo el mismo día de la cirugía tan solo el 13,9%.
El empleo de oxigenoterapia en el postoperatorio (63,9%) con gafas nasales (90,1%) es bastante común y la mayor parte lo mantienen durante las primeras 24 y 48horas (86,6%), al igual que el empleo del incentivador respiratorio, indicándolo siempre o casi siempre el 89,8% de los participantes.
Los volúmenes diarios de fluidoterapia más frecuentemente pautados en el postoperatorio son 2.500ml (47,5%), 2.000ml (28,4%) y 3.000ml (13%). La nutrición parenteral es empleada siempre o casi de forma rutinaria por el 28,4% en el caso de una gastrectomía subtotal y por el 60,5% en el caso de una gastrectomía total. El 73,2% de los encuestados no colocan sistemáticamente una yeyunostomía para alimentación en este tipo de pacientes, aunque un 19,1% la coloca de rutina en los casos de gastrectomía total.
La realización de una prueba de estanqueidad antes de iniciar la tolerancia oral es indicada siempre por el 19,9%, prácticamente de rutina en el 32,1% de los casos, de forma selectiva por el 29,5% y prácticamente nunca por el 18,6% (3,7% no respondieron).
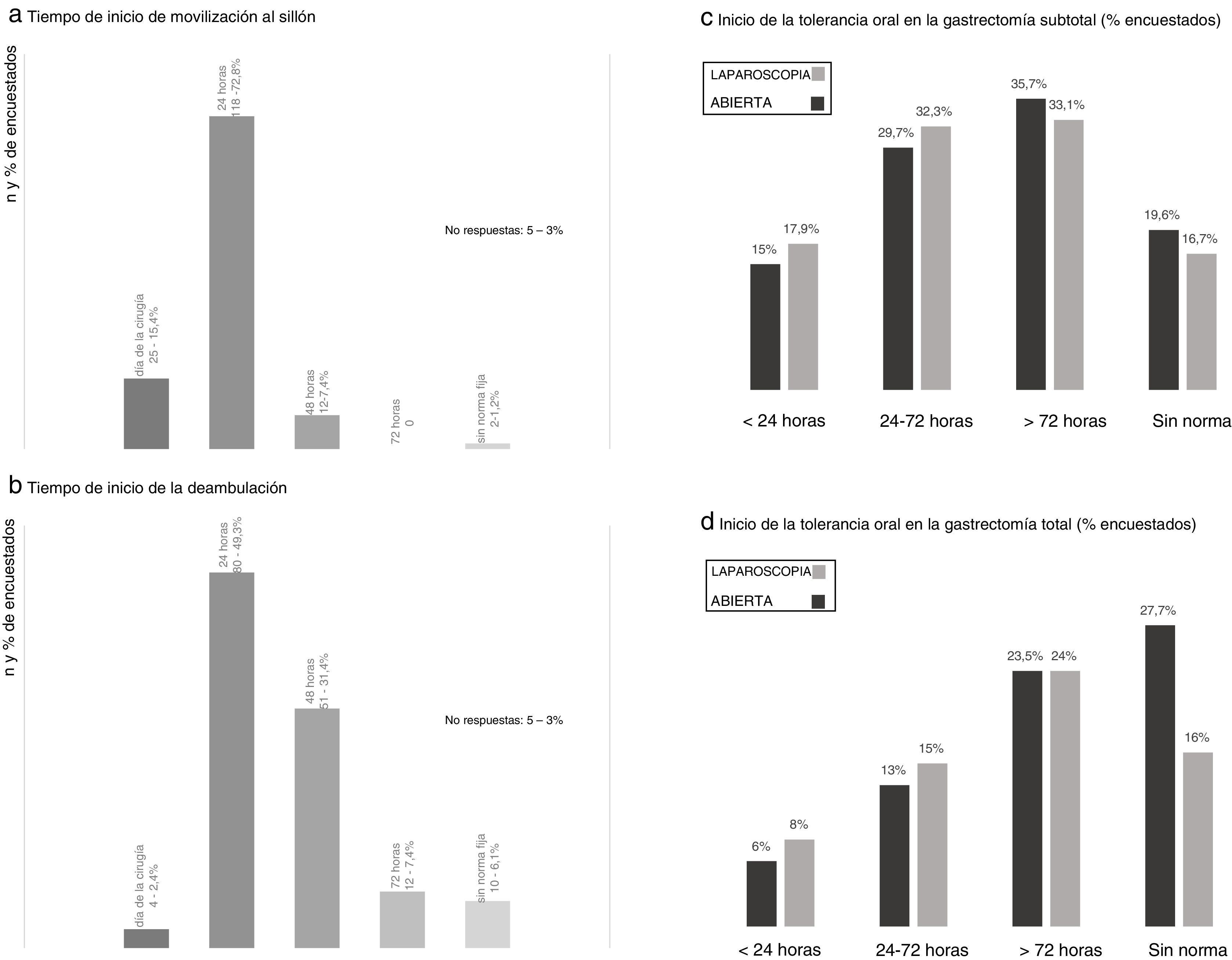
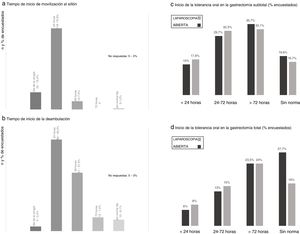
Al evaluar el grado de movilización precoz postoperatoria, la mayoría de los encuestados (72,8%) indican levantarse al sillón a estos pacientes a partir de las 24horas y tan solo un 15,4% dentro del primer día postoperatorio (fig. 3). El inicio de la deambulación suele prescribirse a partir de las primeras 24 (49,3%) y 48horas (31,4%) postoperatorias (fig. 3).
Resultados de la encuesta en los aspectos de movilización levantar al sillón (a) y deambulación (b), y tolerancia oral postoperatoria en la gastrectomía subtotal (c) y total (d). a) Tiempo de inicio de movilización al sillón. b) Tiempo de inicio de la deambulación. c) Inicio de la tolerancia oral en la gastrectomía subtotal (% encuestados). d) Inicio de la tolerancia oral en la gastrectomía total (% encuestados).
La mayor parte de los participantes indican el inicio de la tolerancia oral a partir del segundo día postoperatorio en los casos de gastrectomía subtotal y a partir del tercer día en la total, siendo en torno al 15-18% y 6-8% los que la inician en las primeras 24horas postoperatorias, respetivamente (fig. 3). Existe una discreta tendencia a iniciar con más antelación la ingesta oral en los casos de cirugía laparoscópica.
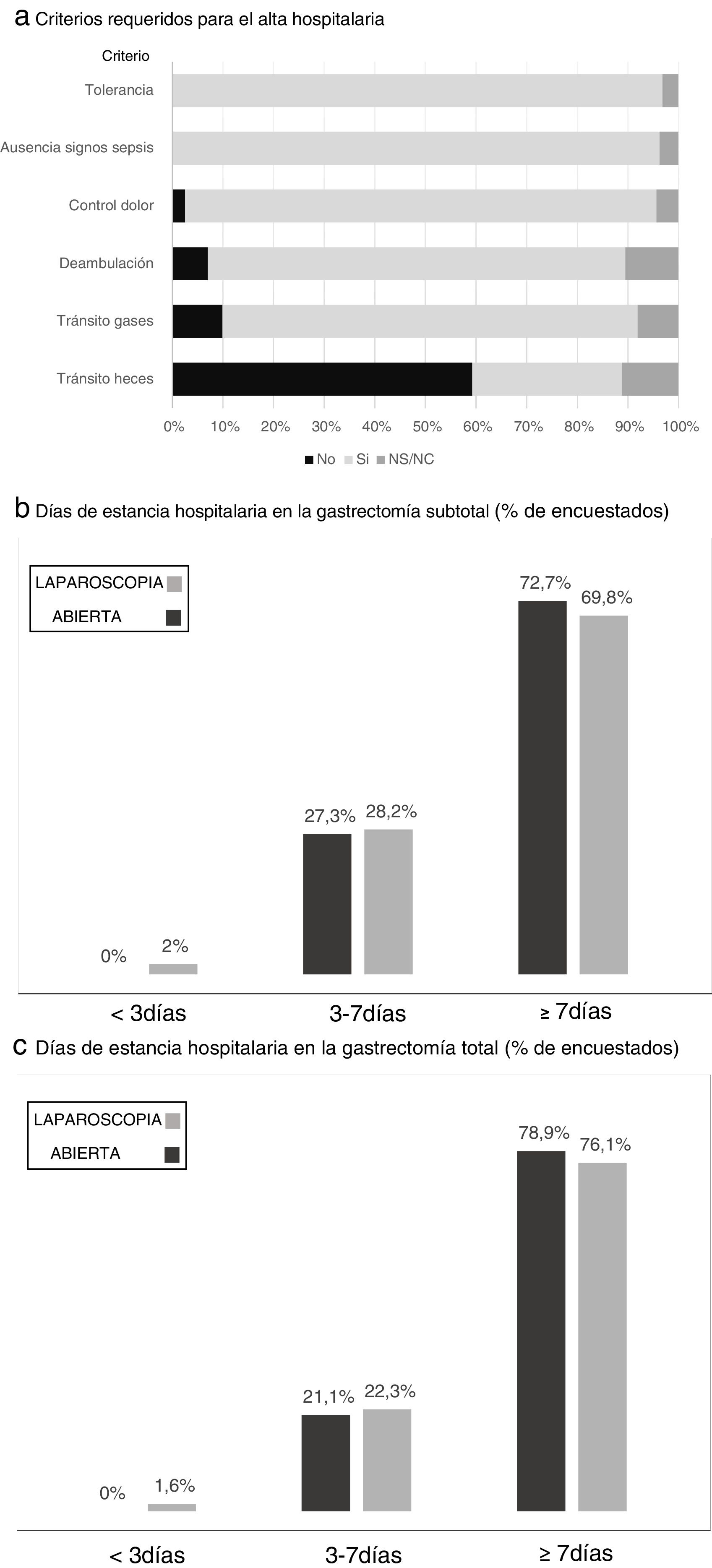
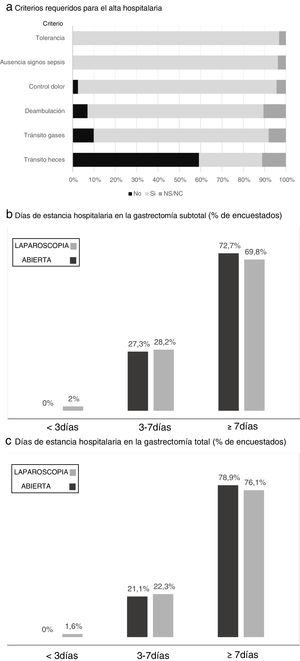
En la figura 4 aparecen reflejados los criterios exigidos por los participantes antes del alta, donde la tolerancia a la dieta y la ausencia de signos de sepsis local o general son requeridos por todos. Los días estimados de estancia hospitalaria para la gastrectomía total y subtotal con abordaje abierto o laparoscópico aparecen reflejados en la figura 4, siendo «más de 7 días de estancia» la respuesta de la mayor parte de los cirujanos, cifra algo menor en el caso de la gastrectomía subtotal por vía laparoscópica.
Resultados de la encuesta en relación a los criterios requeridos para el alta hospitalaria (a) y los días de estancia hospitalaria en la gastrectomía subtotal (b) y total (c). a) Criterios requeridos para el alta hospitalaria. b) Días de estancia hospitalaria en la gastrectomía subtotal (% de encuestados). c) Días de estancia hospitalaria en la gastrectomía total (% de encuestados).
Con base en los datos recogidos de esta encuesta, únicamente el 30,4% de los participantes reconocen emplear una vía clínica para el cuidado y manejo de estos pacientes y tan solo un 15,2% utiliza un protocolo de recuperación intensificada específico para este tipo de cirugía.
DiscusiónEl empleo de diferentes vías clínicas y protocolos que sistematicen la atención a los pacientes sometidos a una intervención quirúrgica es una de las herramientas más utilizadas y recomendadas para mejorar la seguridad del proceso y optimizar los resultados. La rehabilitación multimodal, recuperación intensificada, fast-track o enhanced recovery after surgery (ERAS) son diferentes nombres que ha recibido el conjunto de medidas que pretende mejorar la calidad de la asistencia, reducir el estrés, disminuir el número de complicaciones y acelerar la recuperación de los pacientes sometidos a un trauma quirúrgico.
A finales del siglo pasado, el Dr. Henrik Kehlet demostró que esta forma de manejo perioperatorio es segura, factible y, además, mejora la recuperación de estos pacientes. En España, el GERM publicó en el año 2015 la vía clínica RICA2 y, en el mismo sentido, en 2016 se publicó la «Guía de práctica clínica sobre cuidados perioperatorios en cirugía mayor abdominal», las cuales ofrecen un conjunto de recomendaciones relacionadas con el manejo del paciente antes, durante y después de la intervención con el fin de mejorar la calidad de los cuidados y optimizar la recuperación y rehabilitación postoperatoria9. Actualmente, el GERM está trabajando en conseguir la implementación de dichos protocolos en la mayor parte de los hospitales de nuestro país, mediante el denominado proyecto IMPRICA.
Más específicamente con relación a la cirugía gástrica, en el año 2014, Mortensen et al.10 publicaron una serie de recomendaciones basadas en una amplia revisión de la evidencia y opinión de expertos sobre las medidas de recuperación intensificada a aplicar en el procedimiento de la gastrectomía, publicándose en nuestro país en 20173 un consenso de expertos sobre las medidas de recuperación intensificada que deberían utilizarse en este tipo de intervenciones.
En ese mismo año, Ripollés et al.11 publicaron los resultados de una encuesta sobre cirugía con recuperación intensificada en nuestro país, donde participaron 272 profesionales, siendo el 45,2% de ellos cirujanos. El 86,1% de ellos conocía los programas de rehabilitación multimodal, aunque solamente el 37,9% conocía el grupo GERM. La mayor parte de los participantes aplicaban estas medidas en cirugía colorrectal, procedimientos donde se ha alcanzado la mayor experiencia, y tan solo un 10% aplicaba este tipo de protocolos en la cirugía esofagogástrica. Sin embargo, cada día son más los trabajos que avalan la aplicación de estas medidas en este campo de la cirugía abdominal, aunque la mayor parte de ellos están basados en series asiáticas4-8.
Según muestran los resultados de este trabajo, a pesar del amplio cumplimiento de puntos como la profilaxis antibiótica y antitrombótica y el mantenimiento de la normotermia, hay otros muchos cuya implementación, a pesar de la evidencia científica disponible actualmente2,9, es aún muy limitada.
La cirugía laparoscópica de resección gástrica ha mostrado mejores resultados frente al abordaje abierto en cuanto a recuperación postoperatoria y complicaciones de herida quirúrgica, sin suponer un incremento de la morbimortalidad a corto y largo plazo12. A pesar de ello, menos de un tercio de estos procedimientos es realizado por vía laparoscópica por los encuestados en este estudio. En el mismo sentido, existe un escaso empleo de bebidas carbohidratadas hasta 2horas antes de la intervención, aunque esta medida ha demostrado en algunos estudios una recuperación más acelerada de la función gastrointestinal en términos de primera flatulencia y primera defecación, menor estancia hospitalaria, menor coste derivado de la hospitalización y un menor porcentaje de complicaciones globales6,13.
La utilización de drenajes es mayor en el caso de la gastrectomía total, quizás debido al mayor riesgo de fuga anastomótica de la anastomosis esofagoyeyunal. Sin embargo, en la mayor parte de series publicadas no se establece diferencia para el empleo de drenajes entre el tipo de gastrectomía total o subtotal. Una revisión de Cochrane publicada en 201514 concluye que el empleo de drenajes no aporta ningún beneficio en cuanto a morbimortalidad postoperatoria ni reintervenciones, y su no utilización acelera el inicio de la dieta y reduce la estancia hospitalaria.
Uno de los pilares básicos de los protocolos generales de recuperación intensificada es el inicio precoz de la tolerancia oral y la movilización, relacionados ambos con la disminución del tiempo de íleo postoperatorio15. Sin embargo, estas medidas suelen retrasarse hasta pasadas 24horas desde la cirugía por la mayor parte de los cirujanos encuestados, siendo menos del 10% los que inician la tolerancia oral el mismo día de la cirugía y en torno al 15% los que levantan al sillón a sus pacientes en este período.
La sonda vesical debe retirarse lo antes posible según lo establecido en los protocolos de fast-track2,9, lo cual disminuye el riesgo de infección y facilita la movilización de estos pacientes. Según los datos de este estudio, la retirada de la sonda suele realizarse a las 24horas de la cirugía, siendo menor el porcentaje de cirujanos que indican su retirada el mismo día de la intervención. En el mismo sentido, un 11% coloca siempre una SNG en este tipo de cirugía, a pesar de que la evidencia científica16 concluye que no se recomienda el uso sistemático de la misma en la cirugía electiva del cáncer gástrico.
En cuanto a la estancia hospitalaria estimada para este tipo de procedimientos, los datos de la encuesta muestran unas cifras más elevadas que las publicadas por series de gastrectomía con recuperación intensificada6,17.
Evidentemente, este trabajo reporta información de encuestas rellenadas de forma anónima e individual, por lo que sus resultados deben ser evaluados y considerados con base en la evidencia limitada de este tipo de estudios. Además, por la extensión del cuestionario, algunas de las medidas incluidas en los protocolos de rehabilitación multimodal no han podido ser evaluadas en este trabajo, como la realización de terapias de prehabilitación, psicológicas, evaluación y soporte nutricional, evaluación y tratamiento de la anemia preoperatoria, profilaxis de náuseas y vómitos, etc. Sin embargo, este trabajo aporta muchos datos orientativos sobre la aplicación de medidas de rehabilitación multimodal en pacientes sometidos a cirugía gástrica y que tan solo un 15% de los participantes refieran seguir una vía clínica de recuperación intensificada en estos procedimientos orienta a la escasa implementación de estos protocolos en la práctica clínica habitual de nuestro país. Además, debemos considerar que la creación de un protocolo no es suficiente18 y que se necesitan derribar muchas barreras19 antes de conseguir la aplicación plena de estos procesos, por lo que aún queda mucho camino por recorrer para que la rehabilitación multimodal en la cirugía gástrica sea una realidad en nuestro entorno.
Por tanto, a pesar de la evidencia disponible que avala el empleo de estos protocolos de rehabilitación multimodal en cirugía gástrica y de que el proceso de introducción de estas medidas está bien descrito20, los resultados de este trabajo muestran que su difusión y aplicación es aún escasa en nuestro país.
Conflicto de interesesLos autores declaran no tener conflicto de intereses en la redacción de este manuscrito.