El manejo de las lesiones quísticas del páncreas interesa tanto al cirujano general y pancreático como a los especialistas en otras disciplinas: gastroenterología, medicina interna, endoscopia, radiología, anatomía patológica, etc. La mayoría de estas lesiones son seudoquistes inflamatorios. Las neoplasias quísticas suponen sólo un 10% del total de las lesiones quísticas del páncreas y un 1% de los tumores pancreáticos.
El diagnóstico preoperatorio es crucial, dadas las diferencias en la historia natural del espectro de las lesiones: benignas, malignas y borderline.
El cistadenoma seroso es una lesión benigna que no precisa resección quirúrgica, salvo cuando es sintomática. Las neoplasias mucinosas son lesions premalignas que requieren mayoritariamente resección pancreática.
A pesar de los avances en las técnicas de imagen, el diagnóstico definitivo se establece únicamente tras el estudio histológico de la pieza de resección. El riesgo que comporta la cirugía pancreática es un problema asociado al manejo apropiado de estos pacientes.
Management of the cystic lesions of the pancreas is of interest to general and pancreatic surgeons and physicians of other disciplines: gastroenterology, internal medicine, endoscopy, radiology, pathology, etc.
The majority of cystic lesions are inflammatory pseudo-cysts. Cystic neoplasms represents only 10% of cystic lesions of the pancreas and 1% of pancreatic tumours.
Preoperative diagnosis is crucial given the differences in natural history of the spectrum of benign, malignant, and borderline lesions.
Serous cystadenoma is a benign lesion that requires non-surgical management if there are no symptoms. Mucinous neoplasms are premalignant lesions that mainly require pancreatic resection.
Despite improved radiographic imaging techniques, definitive diagnosis is only made after studying the resection sample. The pancreatic surgical risk is a problem for the appropriate management of these patients.
El diagnóstico de las lesiones quísticas del páncreas ha ido en aumento, de forma que en algunos centros la proporción de resecciones pancreáticas por neoplasias quísticas del páncreas ha pasado del 16 al 30%1. Este aumento de la frecuencia puede atribuirse a varias razones, como el aumento de la longevidad y la calidad de vida de los pacientes, la mejor resolución de las técnicas diagnósticas de imagen o el mejor conocimiento por radiólogos, clínicos y patólogos de este tipo de lesiones. Además, la mejoría de los resultados de la cirugía pancreática en centros especializados probablemente haya comportado un aumento de las indicaciones quirúrgicas.
El diagnóstico y el manejo de estas lesiones son complejos, incluso para especialistas de centros de referencia. En primer lugar, el 90% de las lesiones quísticas del páncreas son seudoquistes inflamatorios2, que son colecciones de secreciones pancreáticas rodeadas por una pared fibrosa sin revestimiento epitelial y, salvo complicación o síntomas, no suelen requerir tratamiento quirúrgico.
En segundo lugar, cada vez es más frecuente identificar en pacientes asintomáticos lesiones pequeñas3, cuya historia natural es desconocida. Aunque se han consensuado algunas pautas conservadoras, en función del tipo de lesión y las características del paciente, no hay unanimidad y algunos autores aconsejan que, dadas la dificultad diagnóstica preoperatoria y las consecuencias adversas potenciales, se debería operar a todos los pacientes con buen estado general4,5.
El objetivo de esta revisión es facilitar al clínico los conocimientos básicos para el manejo diagnóstico y terapéutico de las neoplasias quísticas del páncreas.
Concepto y diagnóstico diferencialEl término neoplasia quística pancreática (NQP) engloba diversas entidades con distinto potencial maligno. El 90% está constituido por: cistadenoma seroso (CAS), neoplasia quística mucinosa (NQM), neoplasia intraductal papilar mucinosa (NIPM) y tumor sólido seudopapilar (TSSP). El 10% restante lo forman otras NQP que, aunque menos frecuentes, se debe tener en cuenta a la hora del diagnóstico diferencial6 junto con las lesiones quísticas no neoplásicas (tabla 1)7.
Clasificación de las lesiones quísticas del páncreas
|
Ante una lesión quística pancreática, deberíamos responder a una serie de cuestiones a fin de efectuar un diagnóstico (tabla 2). Para responder a estas preguntas y establecer un diagnóstico diferencial preoperatorio, nos basaremos, en primer lugar, en los antecedentes patológicos del paciente y las características clínicas. En segundo lugar, en los resultados de las técnicas de imagen, que nos ayudarán a delinear el diagnóstico y planear el tratamiento más adecuado para cada tipo de lesión y cada paciente.
Cuestiones importantes ante el diagnóstico de una lesión quística pancreática
| ¿Se trata de una neoplasia quística o de un seudoquiste? |
| ¿Se trata de una neoplasia quística de estirpe serosa y comportamiento benigno o de estirpe mucinosa y comportamiento premaligno o maligno? |
| Si es una neoplasia mucinosa, ¿se puede diferenciar entre la neoplasia quística mucinosa (NQM) y la neoplasia intraductal papilar mucinosa (NIPM)? |
| Si es una NIPM, ¿se puede diferenciar si es de rama principal o de rama secundaria? |
| Si es una NIPM, ¿se puede definir la extensión de la afección para determinar la extensión de la resección? |
| Si es una neoplasia mucinosa, ¿se puede diferenciar si se trata de una lesión de bajo o de alto grado? |
A grandes rasgos, tras haber efectuado un correcto diagnóstico diferencial, toda neoplasia quística pancreática sintomática en un paciente operable debería ser valorada para tratamiento quirúrgico resectivo.
En el caso de lesiones incidentales y asintomáticas, el punto crucial es averiguar si se trata de una neoplasia de estirpe serosa o mucinosa, y en tal caso cuál es el riesgo de degeneración maligna. Tras estas valoraciones y dependiendo de la edad y la enfermedad de base del paciente, se indicará tratamiento quirúrgico o seguimiento.
La diferenciación entre NQM y NIPM es útil para indicar el tipo de resección quirúrgica o incluso la observación, en el caso de pequeñas NIPM de rama secundaria incidentales.
Antecedentes patológicos y características clínicasLa valoración de un paciente con una lesión quística en el páncreas debe iniciarse con una historia clínica detallada. La edad, el sexo, los antecedentes de enolismo, colelitiasis, traumatismos abdominales o pancreatitis y los síntomas atribuibles a la propia lesión o condicionados por otras entidades asociadas (pancreatitis aguda o crónica, etc.) pueden ayudarnos a diferenciar el seudoquiste de las neoplasias quísticas.
En general, las neoplasias quísticas se presentan en pacientes sin antecedentes de pancreatitis, de forma incidental o con síntomas leves, inespecíficos y de largo tiempo de evolución. Incluso grandes lesiones a veces presentan síntomas vagos a pesar de localizarse en la cabeza pancreática. Son infrecuentes la ictericia, el síndrome tóxico, el dolor epigástrico irradiado a la espalda o los vómitos. En la mayoría de los casos se nos remite a los pacientes tras un estudio de imagen (ecografía, tomografía computarizada [TC], etc.) efectuado para el estudio de otra afección o en el seguimiento de neoplasias, etc., en el que se detecta de forma incidental la lesión pancreática.
Diagnóstico diferencial con el seudoquiste pancreáticoEn el caso de los seudoquistes casi siempre hay un episodio previo de pancreatitis aguda o traumatismo o aparecen en un enfermo ya diagnosticado previamente de pancreatitis aguda o crónica.
Cuando un paciente se presenta por primera vez con pancreatitis aguda de causa no filiada, sin factores predisponentes y con una lesión quística pancreática, hay que descartar que se trate de una neoplasia quística y no pensar sólo en el seudoquiste. En el caso de pacientes con pancreatitis idiopática recidivante, con dilatación del ducto pancreático principal y/o de sus ramas, también debe sospecharse la neoplasia intraductal mucinosa papilar (NIPM). En el pasado, algunas NIPM fueron diagnosticadas y tratadas como pancreatitis crónicas. De hecho, el diagnóstico diferencial con la pancreatitis crónica no calcificada puede ser muy difícil, por lo que debe sospecharse ante la ausencia de antecedentes de enfermedad pancreática o factores etiológicos predisponentes (alcohol, etc.)8.
Durante la anamnesis también es importante determinar si se trata de un paciente candidato a resección quirúrgica, haciendo hincapié en los antecedentes patológicos y la calidad de vida, sobre todo cuando se trate de pacientes de edad avanzada.
En la tabla 3 se muestran los factores diferenciales más frecuentes para cada tipo de lesión.
Factores diferenciales de los distintos tipos de lesiones quísticas pancreáticas
| Factores | Seudoquiste | Neoplasia quística mucinosa | Neoplasia intraductal papilar mucinosa | Cistadenoma seroso | Tumor sólido seudopapilar |
| Sexo | Varón | Mujer | Varón | Mujer | Mujer |
| Edad (años) | < 50 | > 55 | > 65 | > 60 | < 30 |
| Presentación clínica y antecedentes | Pancreatitis aguda/crónica | Incidental; dolor/masa; pancreatitis aguda | Incidental; dolor/masa; pancreatitis recurrente | Incidental | Incidental; masa |
| Localización Características morfológicas | IndistintaQuiste único con cambios compatibles con pancreatitis aguda/crónica | Cuerpo/colaUnilocular, macroquístico, con septos. Componente sólido, calcificaciones periféricas en “cáscara huevo” (malignidad) | CabezaDilatación wirsung (ducto principal). Racimo de uvas (rama secundaria). Componente sólido (malignidad) | Cuerpo/colaMicroquístico. Calcificación central “en estrella”. Oligoquístico | Cuerpo/colaSólido y quístico, calcificación y sangrado |
| Características del líquido intraquístico | ↑ amilasas; ↓ viscosidad; mucina (−) | ↓ amilasas; ↑ viscosidad; mucina (+) | ↑ amilasas; ↓ viscosidad; mucina (+) | ↓ amilasas; ↓ viscosidad; mucina (−) | ↓ amilasas; hemorrágico; mucina (−) |
| Citología | Células inflamatorias | Células columnares con atipia variable | Células columnares con atipia variable | Células cuboidales ricas en glucógeno | Papilas ramificadas con estroma mixoide |
| CEA intraquístico | ↓ | ↑ > 192ng/mla | ↑ > 192ng/mla | ↓ < 5ng/mla | ↓ |
| Potencial maligno | No | Sí | Sí | Nob | Sí |
CEA: antígeno carcinoembrionario9.
Epidemiología. Es la neoplasia quística del páncreas más frecuente (30%) y afecta predominantemente a mujeres en la séptima década de la vida. El 60% se localiza en cuerpo y cola de páncreas y cursa de forma asintomática.
Anatomía patológica. Morfológicamente, se han descrito tres variantes2. La más frecuente (60-70%) se presenta en forma de una lesión polilobulada, formada por múltiples quistes de menos de 2cm (microquistes), que le dan una apariencia típica “en panal de abejas”. Estos microquistes están separados por septos de tejido conectivo fibroso que irradian desde el centro en forma de estrella; pueden calcificarse en alrededor de un 20% de casos, y presentan una imagen radiológica patognomónica “en estrella”9 (fig. 1). La variante oligoquística o macroquística (quistes > 2cm), que representa menos del 10% de casos, puede ser indiferenciable radiológicamente de las lesiones mucinosas, aunque se localiza más frecuentemente en la cabeza del páncreas y afecta por igual a varones y mujeres. La tercera variante, más rara, se asocia a la enfermedad de von Hippel-Lindau y afecta de forma difusa a toda la glándula. En ningún caso la lesión comunica con el conducto pancreático. Histológicamente, los CAS se caracterizan por estar tapizados con una sola capa de células cuboideas, ricas en glucógeno PAS+, con núcleo redondo y citoplasma claro y sin atipias celulares. La estroma fibrosa está muy vascularizada y ocasionalmente calcificada. Se sospecha que se originan a partir de células centroacinares pancreáticas, y no a partir del epitelio ductal, lo que explicaría la negatividad en las tinciones específicas para mucina, cromogranina, péptidos neuroendocrinos y CEA10.
Diagnóstico. La TC helicoidal y la colangiografía por resonancia magnética (CRM) pueden ayudar a diferenciar estos tumores de las neoplasias mucinosas, aunque todo depende del tamaño de los quistes y la cantidad de estroma. Cuando los quistes son muy pequeños y hay mucha estroma, pueden confundirse con tumores sólidos, por lo que en estos casos la ecoendoscopia, combinada con punción aspirativa con aguja fina (PAAF) para determinación de citología y marcadores tumorales, suele ser diagnóstica11.
Historia natural y tratamiento. Se trata de una lesión benigna, que sólo debería resecarse en caso de que sea sintomática o no se pueda establecer preoperatoriamente el diagnóstico diferencial con otras neoplasias quísticas del páncreas. Sin embargo, se han descrito algunos casos de cistadenocarcinomas serosos12, por lo que algunos autores aconsejan la resección en lesiones de gran tamaño, para descartar malignidad13. Tseng et al14 detectan crecimiento tumoral durante el seguimiento de los pacientes diagnosticados de CAS. Este crecimiento es más acentuado en las lesiones > 4cm (alrededor de 2cm/año) que en las pequeñas (0,12cm/año), por lo que proponen la resección en los pacientes asintomáticos con tumores > 4cm, basados en que el mayor crecimiento en éstos conlleva un mayor riesgo de que a corto plazo se presenten síntomas y se requiera una cirugía cada vez más extensa.
Neoplasia quística mucinosaEpidemiología. Suponen entre un 10 y un 45% de las neoplasias quísticas del páncreas15 y afectan mayoritariamente a mujeres alrededor de los 50 años.
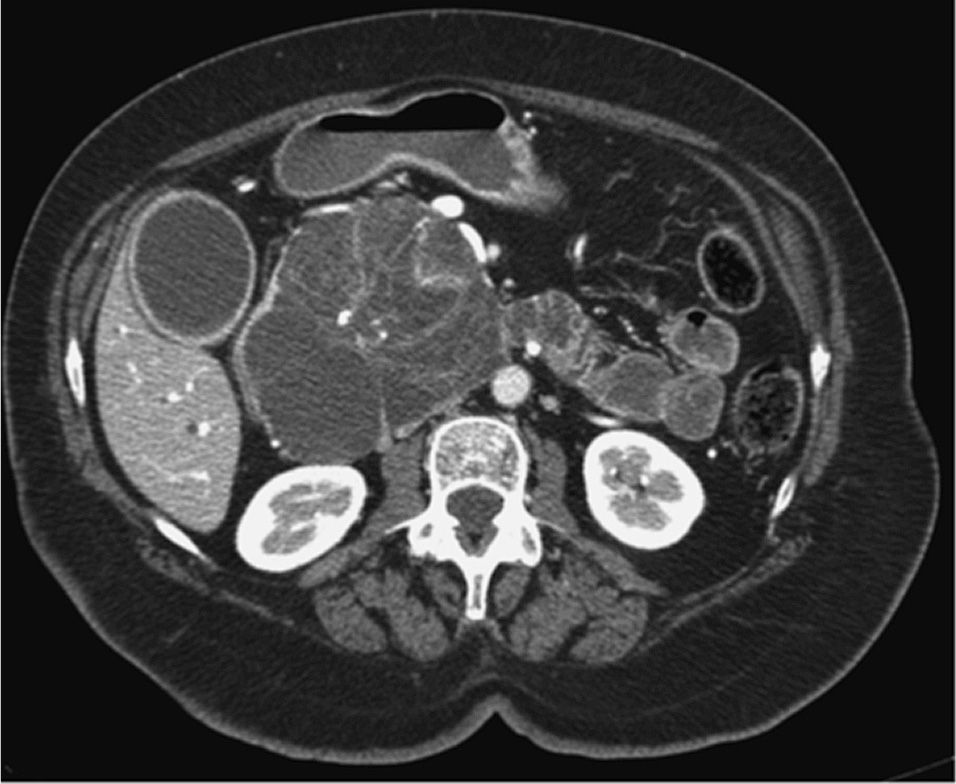
Diagnóstico. Aparentemente es una lesión macroquística, formada por quistes > 2cm rellenos de mucina y con septos en su interior (fig. 2). Habitualmente multilocular, no suele tener más de 6 quistes y no comunica con el conducto pancreático. Puede presentarse como un único macroquiste con proyecciones papilares y calcificaciones periféricas en “cáscara de huevo”, muy específicas y altamente indicativas de malignidad16.
Anatomía patológica. La neoplasia quística mucinosa engloba un espectro de lesiones que van desde lesiones benignas y lesiones con displasia epitelial hasta lesiones que se consideran carcinomas, sean o no infiltrativos. Las lesiones benignas contienen un epitelio de una sola capa de células columnares productoras de mucina, la cual puede demostrarse con tinciones especiales para moco como el azul alcián o el PAS-diastasa. Las células columnares también se expresan con tinciones inmunohistoquímicas CEA y serotonina. Este epitelio suele denudarse de forma continua o discontinua, lo que puede interferir en un correcto diagnóstico de la lesión. Es muy importante un examen histológico detallado, con inclusión completa de la lesión, para poder identificar displasia epitelial, graduarla y descartar cualquier foco invasivo que cambiaría completamente el pronóstico y el tipo de seguimiento que debe ofrecerse al paciente. La presencia de estroma ovárica subyacente al epitelio es un requisito para el diagnóstico de la NQM. Siguiendo este criterio, Goh et al17 revisaron 344 casos de NQM con estroma ovárica y demuestran que se trata de mujeres en un 99,7%, se localizan en cuerpo y cola en un 94,6% de los casos y raramente comunican con el ducto pancreático (6,8%). Esos autores demuestran que, cuando la NQM acontece en varones y mujeres posmenopáusicas, raramente hay estroma ovárica, por lo que no puede clasificarse como NQM. En tales casos debería denominarse neoplasia quística indeterminada productora de mucina18; la utilización de otros criterios puede clasificar erróneamente algunas NIPM como NQM.
Historia natural y tratamiento. Investigadores de la Clínica Mayo19 propusieron una clasificación en tres subgrupos, que se considera relevante para el tratamiento y el pronóstico de estas lesiones:
- –
Cistadenoma mucinoso (alrededor del 65%): contiene una sola capa de células columnares mucinosas sin atipias; es una lesión benigna que se cura con la resección.
- –
Neoplasia quística mucinosa proliferativa no invasiva (supone un 30%): está compuesta por varios grados de atipia, displasia, incluso carcinoma in situ, pero sin componente invasivo; puede considerarse una lesión curada tras la resección completa.
- –
Cistadenocarcinoma mucinoso (alrededor del 5%): tiene características comunes a los otros subgrupos, pero además presenta invasión de la estroma subyacente, por lo que se considera un adenocarcinoma invasivo con un comportamiento agresivo similar al del carcinoma ductal de páncreas.
Aunque el diagnóstico preoperatorio de malignidad no puede establecerse con seguridad, algunos autores han demostrado que el tamaño es un predictor de malignidad. En la serie de Reddy et al20, ninguna de las 22 NQM con un tamaño < 5cm presentó cáncer invasivo. Allen et al21 proponen un seguimiento radiológico de los pacientes asintomáticos con lesiones < 3cm sin componente sólido. Defienden que el riesgo de malignidad de estas lesiones es aproximadamente el mismo que el de mortalidad tras la resección (3%). Este aspecto es importante, ya que en pacientes con elevada comorbilidad o corta expectativa de vida podría aconsejarse una actitud conservadora.
En conclusión, el tratamiento de elección de estas lesiones es la resección quirúrgica, dado que se trata de lesiones con potencial maligno. Al tratarse frecuentemente de neoplasias no invasivas, debe intentarse una cirugía conservadora mediante resecciones económicas, como hemos comentado en un estudio previo22. Con la ecografía intraoperatoria23 puede determinarse la relación entre la lesión y el ducto pancreático.
Las técnicas recomendadas en este tipo de lesiones son varias. La enucleación es la técnica de elección en las neoplasias quísticas benignas pequeñas, localizadas en cabeza o proceso uncinado. La resección del proceso uncinado y la pancreatectomía medial son técnicas alternativas para las localizaciones en uncinado y cuello de páncreas respectivamente. Para las lesiones localizadas en la cabeza del páncreas, de gran tamaño o en contacto con el ducto pancreático, la duodenopancreatectomía cefálica o la resección cefálica con preservación duodenal son las técnicas de elección. En el caso de las lesiones de cuerpo o cola, las pancreatectomías corporocaudal o distal son las indicadas. Cuando se efectúan por laparoscopia, los resultados son excelentes en la experiencia de algunos autores24. En la mayoría de los pacientes puede preservarse el bazo, incluso aunque precisen sección de los vasos esplénicos.
En caso de lesión maligna, la resección debe ser radical con linfadenectomía asociada y, si es necesario, con resección de estructuras u órganos adyacentes (vena porta incluida) para conseguir R0. Si hay metástasis hepáticas resecables, puede plantearse su resección, aunque es discutible el beneficio a largo plazo25.
Neoplasia intraductal papilar mucinosaConcepto. Se trata de una lesión desconocida hasta 1982, cuando Ohhashi26 la describió; desde entonces ha recibido múltiples denominaciones, que han causado cierta confusión diagnóstica: ectasia ductal mucinosa, tumor intraductal papilar, adenomatosis vellosa mucinosa, etc. En 1996 la OMS revisó los criterios diagnósticos anatomopatológicos de la NIPM, lo que permitió diferenciar entre esta entidad y otras neoplasias mucinosas pancreáticas27. El término NIPM define una neoplasia caracterizada por una proliferación de células neoplásicas mucinosas, que forman papilas y causan dilatación del ducto principal o sus ramas28. Estas lesiones displásicas con frecuencia son difusas y se asocian a una copiosa producción de moco que puede incluso extruirse por la papila de Vater, en cuyo caso la endoscopia es diagnóstica.
Epidemiología. Afecta con mayor frecuencia a varones entre 60 y 70 años, con síntomas de pancreatitis crónica o pancreatitis aguda recidivante, sin factores predisponentes (alcohol, colelitiasis, hiperlipidemia, etc.) ni etiología filiada. Estos síntomas, atribuibles a la obstrucción del conducto pancreático por moco, están ausentes en un 10-20% de los casos incidentales.
Anatomía patológica. La NIPM se localiza preferentemente en cabeza y proceso uncinado, aunque puede afectar difusamente a toda la glándula. La cantidad de moco y la obstrucción proximal condicionan el grado de ectasia y la localización; sin embargo, la variante difusa está causada por la ocupación completa del ducto pancreático por células epiteliales papilares. Histológicamente, la NIPM puede exhibir todo un espectro de displasias, incluso dentro de un mismo tumor29: adenoma (displasia leve), borderline (displasia moderada) o maligno (carcinoma invasivo o no). Este hecho respalda la hipótesis de la posible progresión de la NIPM desde adenoma a carcinoma invasivo. La asociación de NIPM con el precursor del adenocarcinoma ductal de páncreas conocido como neoplasia intraepitelial pancreática (PanINs) puede proporcionar en el futuro respuestas en cuanto a la progresión de ambas neoplasias30. Múltiples alteraciones genéticas y epigenéticas se asocian a la NIPM31. Como en el adenocarcinoma ductal de páncreas, se han detectado mutaciones en el oncogén K-ras en un 80% de los casos. También se han descrito asociaciones de la NIPM con algunos síndromes hereditarios y familiares como el Peutz-Jeghers y la poliposis familiar adenomatosa32, así como otras neoplasias malignas extrapancreáticas como el carcinoma colorrectal o gástrico33,34.
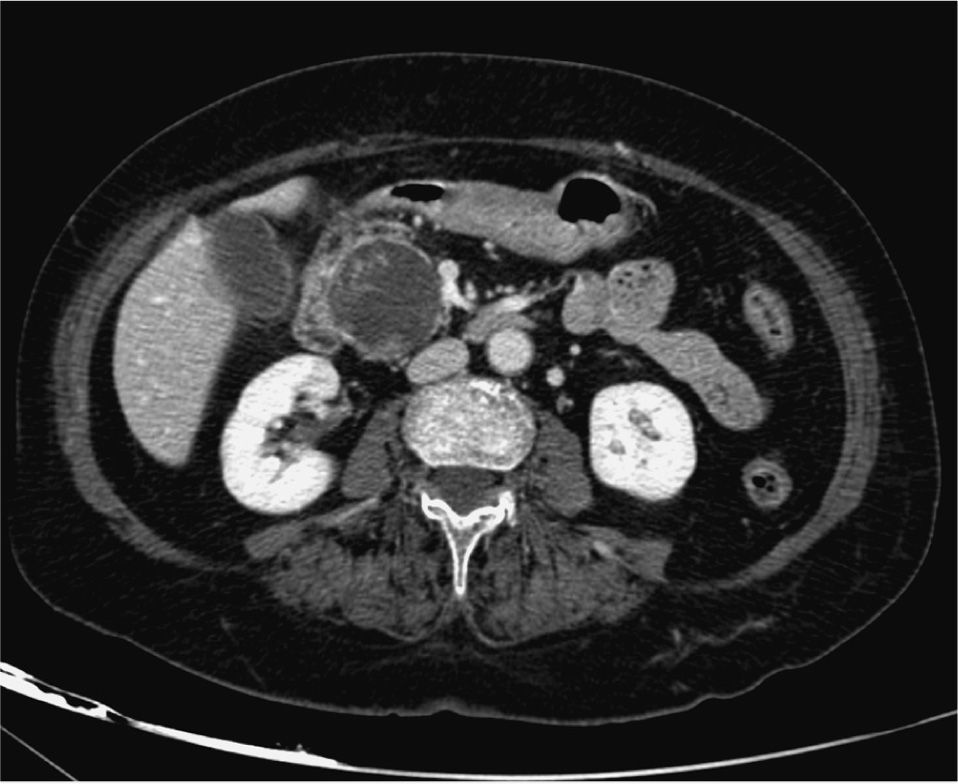
Diagnóstico. Morfológicamente se distinguen cuatro variantes35: ectasia difusa del ducto principal, ectasia segmentaria del ducto principal, ectasia ductal de ramas secundarias localizada predominantemente en cabeza de páncreas o uncinado y quistes comunicados con el ducto pancreático de forma unifocal o multifocal (fig 3). Con base en los estudios de imagen y la histología, se pueden clasificar en tres subtipos según la afección sea: a) del ducto principal, difusa o segmentaria (main ducttype); b) de ramas secundarias, macroquística o microquística (branch duct-type), y c) de tipo mixto, tanto de ducto principal como de ramas secundarias (figs. 4-6). La diferenciación entre los tres tipos de afección es crucial en cuanto al pronóstico. El subtipo ducto principal tiene una prevalencia de cáncer entre un 57 y un 92%36,37, mientras que en el subtipo ramas secundarias la prevalencia va del 6 al 46%38,39, según las series. No está claro si el subtipo mixto es una categoría o puede considerarse como una afección de ramas secundarias avanzada, ni tampoco si los sujetos clasificados como ramas secundarias en los que se descubre afección microscópica de ducto principal tienen peor pronóstico. El diagnóstico diferencial entre ambas variantes morfológicas debe establecerse en el preoperatorio, por lo que deben definirse unos parámetros radiológicos característicos de cada tipo. El tipo ducto principal se define como la dilatación del ducto principal > 5mm. El tipo rama secundaria, como una o varias lesiones características de NIPM y conexión radiológica identificable con el ducto principal. El tipo mixto se define cuando se presentan características radiológicas de ambos tipos, principal y secundaria.
Historia natural y tratamiento. No está establecido el tiempo de progresión, aunque se ha observado un intervalo de 5 años entre el adenoma y la transformación a carcinoma invasivo40. Además, en la mayoría de los casos, no es posible establecer solamente con las pruebas de imagen la diferenciación entre las lesiones de bajo o alto grado. Se plantean dos cuestiones cruciales: a) quién requiere cirugía y quién no, y b)cómo debe ser el seguimiento para considerarlo seguro. Muchos estudios han intentado diagnosticar preoperatoriamente los criterios predictivos de malignidad en la NIPM. Parece que el riesgo de malignidad aumenta con la edad avanzada, la presencia de síntomas, la afección del ducto principal, la dilatación de éste > 10mm, la presencia de nódulos murales, y para las ramas secundarias el tamaño > 3 cm41. Sin embargo, también hay riesgo de malignidad en ausencia de síntomas3, y el riesgo de recidiva tras resección en caso de carcinoma invasivo es mucho mayor (46%) que el observado tras resección de enfermedad no invasiva (1,3%)42. En un estudio reciente43, los autores se proponen determinar qué parámetros radiológicos y citopatológicos pueden ser predictivos de malignidad. En los pacientes con NIPM de ducto principal, el único factor predictivo de mal pronóstico fue la citología con atipias. Dada la frecuencia de malignidad en las NIPM de rama principal y mixta, se aconseja la resección quirúrgica para todos los pacientes candidatos con una expectativa de vida razonable y sin enfermedad de base. En cambio, debido a la menor frecuencia de malignidad de la NIPM de ramas secundarias, la indicación de cirugía en estos pacientes todavía es controvertida18. Salvia et al44 intentan responder a estas cuestiones estudiando de forma prospectiva a 109 pacientes diagnosticados de NIPM de rama secundaria con un seguimiento mínimo de 2 años. En 20 pacientes se indicó cirugía inmediatamente por la presencia de síntomas o parámetros clinicorradiológicos que indicaban malignidad: diámetro > 3,5mm, nódulos o engrosamientos parietales, CA19-9 > 25 U/l, inicio reciente de diabetes mellitus, ictericia u otros síntomas. En todos ellos se confirmó el diagnóstico anatomopatológico de NIPM de rama secundaria y sólo en 3 pacientes se encontró tumor maligno (en 2 la lesión era > 3,5cm). En los 89 pacientes restantes con lesiones incidentales y sin criterios de malignidad se indicó observación. Un 67% de los casos tenían múltiples lesiones y en distintas áreas del páncreas (cabeza-cola), por lo que la cirugía requerida habría sido la pancreatectomía total o subtotal. Cinco pacientes con lesión única requirieron cirugía durante el seguimiento por crecimiento de la lesión, y la anatomía patológica de dichas lesiones informó de 3 adenomas y 2 borderline. De los 84 pacientes restantes, 2 fallecieron de infarto agudo de miocardio a los 60 y a los 50 meses y los demás siguieron asintomáticos. Los autores concluyen que sólo un 20% de los pacientes deben ser operados de entrada y el resto debe ser sometido a un estricto seguimiento. Otros autores43 no encuentran ninguna relación entre el tamaño de la lesión y la malignidad. Únicamente la presencia de nódulos murales y la citología con atipias son signos de mal pronóstico en los pacientes afectos de NIPM de rama secundaria, en quienes se aconseja la resección quirúrgica. Todavía no existen recomendaciones firmes en cuanto al manejo de los pacientes con el subtipo rama secundaria, aunque probablemente lo más adecuado sea una combinación entre observación y resección, teniendo en cuenta factores como la presencia de síntomas, el tamaño y la distribución de los quistes y la edad y la enfermedad de base del paciente45. La Asociación Internacional de Pancreatología18 recomienda una periodicidad de seguimiento en función del tamaño de la lesión: anualmente en lesiones < 10mm, cada 6-12 meses en lesiones de 10-20mm, y cada 3-6 meses en lesiones > 20mm. En cuanto al tipo y la extensión de la resección, también hay controversia. En todo caso, siempre deben estar condicionados por el análisis intraoperatorio de los márgenes de resección. La pancreatectomía total, recomendada por algunos autores46 para asegurar la resección completa del tumor, está gravada con una elevada morbimortalidad y no debería indicarse salvo en caso de que los márgenes de resección resulten positivos para malignidad. Si la biopsia intraoperatoria revela displasia pero no malignidad, la mayoría de los autores47 prefieren dejar displasia en el remanente, ya que el riesgo de recidiva parece menor que el riesgo de efectuar una pancreatectomía total. El seguimiento mediante TC o CRM y con periodicidad anual de estos pacientes debe efectuarse en todos los sometidos a pancreatectomía parcial. El pronóstico de los pacientes tras la resección es significativamente mejor en el grupo de pacientes con NIPM no invasiva (100% de supervivencia a los 5 años) que en el grupo con NIPM invasiva (46%)42,48. En conclusión, los dos objetivos fundamentales de la resección quirúrgica en la NIPM son curar los síntomas, si los hay, y prevenir la diseminación de la enfermedad maligna o la transición a forma invasiva. La resección está recomendada en todos los pacientes con un riesgo de complicaciones perioperatorias aceptable, especialmente en el subtipo ducto principal.
Tumor sólido seudopapilarEpidemiología. Es una entidad poco frecuente, entre el 0,1 y el 2,7% de los tumores primarios de páncreas49,50. En la literatura ha recibido múltiples denominaciones: tumor de Frantz, neoplasia epitelial papilar, tumor sólido y quístico de células acinares, tumor sólido-quístico, etc., hasta que en 1996 la OMS adoptó finalmente el término tumor sólido seudopapilar de páncreas (TSSP). Se caracteriza por afectar a mujeres jóvenes en la segunda década de la vida, con una media de edad de 25 años. La localización en la glándula pancreática es variable, aunque en cuerpo-cola es más frecuente (64%). La patogenia es todavía desconocida, aunque la alta prevalencia en mujeres indica una posible influencia hormonal. La presencia de receptores de progesterona ha sido documentada en distintos estudios y actualmente se sospecha que su origen está en una célula pluripotencial capaz de expresar una doble diferenciación endocrina y exocrina, que aparece en la infancia y crece con los años51. La forma de presentación clínica más frecuente es las molestias abdominales asociadas a una masa palpable, aunque también puede ser asintomático52.
Anatomía patológica. Histológicamente, muestra áreas sólidas con sábanas de células epiteliales uniformes, poligonales, separadas por finos capilares. La estroma perivascular puede presentar esclerosis central, con lo que se reduce la permeabilidad de los vasos y se origina necrosis (áreas quísticas). Las seudopapilas aparecen cuando varias células tumorales con núcleo orientado en dirección opuesta al capilar rodean un vaso central. Las mitosis y las atipias son raras. En el análisis inmunohistoquímico las células neoplásicas expresan vimentina, CD10 y CD56. Algunos casos expresan positividad focal para alfa-1-antitripsina, alfa-1-antiquimiotripsina, enolasa neuroespecífica y sinaptofisina. La tinción inmunohistoquímica resulta negativa para cromogranina, insulina y glucagón53. Se trata de un tumor sólido en el que se produce una esclerosis a lo largo de su eje vascular y causa isquemia, sangrado y aparición de zonas quísticas intratumorales.
Diagnóstico. El límite entre el componente sólido y el quístico tiene una apariencia seudopapilar. Esta evolución histológica se corresponde con la imagen radiológica característica de la TC helicoidal: una gran masa hipodensa, encapsulada. Tras la administración de contraste, muestra una captación fina de contraste periférico en fase arterial y captación tenue difusa en fases venosa y de equilibrio. Puede presentar aspecto sólido, quístico o heterogéneo y calcificaciones54 (fig. 7). La imagen de la resonancia magnética muestra una masa hipointensa en T1 con focos hiperintensos correspondiente a zonas hemorrágicas. En T2 la lesión es hiperintensa. Un enfoque multimodal, especialmente con la resonancia magnética, puede indicar el diagnóstico sin necesidad de biopsia55. Dado que morfológicamente puede mostrar muchas similitudes con los tumores neuroendocrinos, éste es el principal diagnóstico diferencial que se plantea. También debe incluir carcinoma de células acinares, las NQP y el pancreatoblastoma.
Historia natural y tratamiento. Suelen presentar un comportamiento benigno, si bien en un 15% de los casos se desarrollan metástasis, por lo que deben considerarse borderline.Se han barajado diferentes criterios anatomopatológicos para predecir el comportamiento de estos tumores, pero el más destacado es la invasión perineural56. Otros autores han publicado el tamaño > 5cm como único factor predictivo de malignidad, por lo que señalan que los tumores < 5cm pueden tratarse con técnicas quirúrgicas conservadoras como la enucleación o mediante laparoscopia57. En resumen, la malignidad se determina por la invasión vascular, nerviosa, linfática o metástasis, y en estos casos se define como carcinoma sólido seudopapilar. Puede alcanzar gran tamaño y desplazar órganos vecinos, aunque raramente los infiltra. Las metástasis a distancia son raras, aunque pueden aparecer incluso largo tiempo después de la resección del tumor primario58. El tratamiento debe ser la resección radical, incluso en presencia de metástasis o recidiva, siempre que éstas sean resecables59. El pronóstico de estos pacientes es muy bueno, con un 95% de curación completa tras resección. Incluso en presencia de metástasis o recidiva local, se han descrito largos períodos de supervivencia60.
Exploraciones diagnósticas preoperatoriasA lo largo de esta revisión se han ido comentando algunos parámetros predictivos y diagnósticos según el tipo de lesión. A continuación se describe de forma sucinta una serie de recomendaciones generales, dada la escasa rentabilidad diagnóstica de cada una de las exploraciones utilizadas aisladamente.
No se recomienda una evaluación preoperatoria con todas las técnicas a nuestro alcance, porque en la mayoría de los casos el coste económico es innecesario, la decisión de operar es independiente de los resultados y se alarga el intervalo entre el diagnóstico y la cirugía. Además, los falsos positivos y falsos negativos de algunas exploraciones pueden condicionar indicaciones terapéuticas erróneas y algunas técnicas diagnósticas invasivas, como la colangiopancreatografía endoscópica retrógrada (CPRE) o la ecoendoscopia combinada con la PAAF, pueden derivar en graves complicaciones (pancreatitis aguda, etc.). Por estas razones, es importante establecer en cada centro un protocolo diagnóstico consensuado con radiólogos y endoscopistas, así como discutir de forma multidisciplinaria en sesiones clinicorradiológicas los casos y el tratamiento a seguir. La figura 8 muestra el algoritmo diagnóstico y terapéutico empleado en nuestro centro, teniendo en cuenta distintos factores: síntomas, edad y riesgo quirúrgico del paciente, así como tamaño, localización y tipo de lesión.
La eficacia diagnóstica de los estudios de imagen no es muy alta cuando se trata de diferenciar entre los distintos tipos de lesiones quísticas pancreáticas, sobre todo en las fases iniciales incidentales. Esto se debe a la coincidencia de imágenes en las fases precoces de las NIPM y las NQM, así como entre las NQM y las lesiones quísticas inflamatorias61. Sin embargo, se ha descrito algunas imágenes características y predictivas, como la cicatriz central estrellada del CAS o las calcificaciones en cáscara de huevo de la NQM. Por otro lado, una lesión quística unilocular que comunica con el ducto principal en el contexto de una pancreatitis aguda puede ser un seudoquiste o una NIPM.
La TC helicoidal es la primera técnica diagnóstica que debe solicitarse ante la sospecha de una lesión quística pancreática, por dos razones: la primera, que será suficiente en algunas lesiones con características patognomónicas o contexto clínico determinante, y la segunda, que determina la extensión de la enfermedad y puede ser útil para escoger el tipo de tratamiento.
La resonancia magnética es la siguiente exploración a solicitar en caso de duda diagnóstica tras la TC. Parece ser más eficaz que la TC para diferenciar la NIPM de las demás lesiones quísticas, así como para detectar la comunicación ductal62. Su utilidad está demostrada en la detección de comunicación de la lesión con el ducto principal (NIPM, seudoquiste), evaluación de su arquitectura y de la extensión de la NIPM y la presencia de nodulos murales, de forma más sensible y sin el riesgo de las complicaciones que comporta la CPRE63,64.
La finalidad de la CPRE es la visualización de la papila, la pancreatografía y la pancreatoscopia. Aunque la visualización de la extrusión de moco por la papila es patognomónica, sólo se presenta en un 20-50% de los pacientes y suele ser más frecuente en enfermedad maligna. Los hallazgos de la pancreatografía suelen ser inespecíficos, así como las muestras de tejido (moco, citología, biopsias) obtenidas mediante CPRE. La combinación de pancreatoscopia y ultrasonografía intraductal en la NIPM parece ser muy eficaz en la detección de malignidad65.
El papel de la ecoendoscopia es mejorar la visualización del quiste y las paredes del ducto pancreático, en busca de septos, componentes sólidos o nódulos murales, así como dirigir la PAAF. Algunos estudios han demostrado su eficacia en la diferenciación del seudoquiste respecto a las NQP y en el diagnóstico diferencial entre neoplasias serosas y mucinosas; sin embargo, no parece útil en la predicción de malignidad de la NIPM66.
La mejor aportación de la ecoendoscopia parece ser la derivada de la PAAF. La obtención de muestras para citología, determinaciones bioquímicas (amilasas) y de marcadores tumorales (CEA, CA19-9), así como el análisis del ADN, pueden ayudar en el diagnóstico de las lesiones dudosas tras las otras exploraciones. El diagnóstico diferencial mediante estas determinaciones se muestra en la tabla 3.
En un estudio prospectivo multicéntrico, Brugge et al9 demostraron que la eficacia en la diferenciación entre lesiones mucinosas y no mucinosas fue significativamente mejor mediante la determinación de la concentración intraquística de CEA (eficacia del 79% con un cut-off > 192ng/ml) que con la descripción morfológica (51%) o la citología (59%).
A la hora de indicar la ecoendoscopia, no hay que despreciar la incidencia de complicaciones tras la PAAF (1,6%)67; aunque poco frecuentes y generalmente no graves, se han descrito casos de pancreatitis aguda, infección y hemorragia intraquística68. Por lo tanto, cuando la imagen obtenida por la ecoendoscopia no ofrece dudas, no es aconsejable agregar una PAAF.
El análisis del líquido intraquístico está indicado solamente: a)en el diagnóstico diferencial entre seudoquiste y NQP; b)cuando se necesita un diagnóstico firme para optar por la observación del paciente, y c) en pacientes con alto riesgo quirúrgico, cuando se quiera confirmar la naturaleza mucinosa o maligna de la lesión antes de proceder al tratamiento quirúrgico.
ConclusionesNuestras recomendaciones para el manejo de las NQP se ven limitadas por la dificultad del diagnóstico diferencial preoperatorio y el desconocimiento de la historia natural de estas neoplasias.
A pesar de la disminución de la morbilidad y la mortalidad que la cirugía pancreática conlleva, el manejo de estos pacientes sigue siendo complejo, pues precisa de centros especializados con un equipo multidisciplinario que asuma los distintos objetivos diagnósticos y terapéuticos, gracias al empleo de técnicas de imagen sofisticadas, técnicas quirúrgicas complejas como las resecciones pancreáticas económicas, resecciones venosas o por vía laparoscópica, así como el tratamiento mediante radiología intervencionista de las posibles complicaciones postoperatorias. El diagnóstico anatomopatológico intraoperatorio precisa también de un patólogo experimentado por la implicación terapéutica del resultado de la biopsia peroperatoria en algunas de estas lesiones.
En el paciente sintomático debe plantearse siempre la resección quirúrgica, mientras que en el paciente asintomático con tumor incidental deben valorarse conjuntamente el potencial maligno de la lesión y el riesgo quirúrgico de la resección.