La violencia contra la mujer por la pareja (VPM) tiene efectos devastadores en la salud y bienestar en la vida de las mujeres y de sus hijos e hijas. Sus consecuencias físicas, psicológicas, sociales, la peor percepción de su estado de salud y la pérdida en calidad de vida están ampliamente documentadas. Además, las secuelas persisten en el tiempo, incluso tras el cese del maltrato. Las consecuencias psicológicas de la VPM son las más duraderas y graves. Esta violencia afecta también a los hijos e hijas, a personas dependientes a su cargo, a la familia y al agresor.
Muchos malestares y problemas de salud física y mental por los que estas mujeres acuden a los servicios sanitarios en busca de ayuda se originan en la violencia sufrida. Tratar los síntomas sin hacerlas conscientes de su relación con la VPM favorece la medicalización, la yatrogenia y la cronificación.
La violencia psicológica supone una amenaza invisibilizada, sutil, acumulativa, difícil de detectar y, sin embargo, es la más destructiva.
Intimate partner violence against women (IPV) has devastating effects on the healthcare and well-being of women and their children. Physical, psychological, and social consequences, a worse perception of their own health, and loss of quality of life are well-documented, while aftereffects persist in time even after the end of abuse. Psychological consequences of abuse last longer and are more serious. IPV also affects sons and daughters, disabled people, family, and the attacker himself.
Many health problems, both physical and mental, that lead women to go to healthcare services in search of help have an origin in the violence they experience. Treatment of the symptoms without awareness of its relation to such violence favours medicalization, iatrogenesis, and chronification.
Psychological violence poses a threat that is invisible, subtle, cumulative, and difficult to detect; it is, however, the most destructive.
La violencia contra la mujer por la pareja (VPM) en cualquiera de sus manifestaciones tiene consecuencias catastróficas para la salud en el presente, en el futuro y en el bienestar de las mujeres y menores a su cargo1. Deteriora la salud física, psicológica, sexual, reproductiva y social de las víctimas, a veces de modo irreparable y empobrece sus vidas. Sus efectos pueden persistir después de salir de la relación de maltrato2,3.
Además, la violencia tiene efectos acumulativos y sus consecuencias dependen de los tipos de maltrato, gravedad, intensidad, frecuencia, la edad en la que ocurre4 y la duración5,6.
La violencia física es la más fácilmente identificable y la menos tolerada, y frecuentemente hace tomar conciencia a la mujer del maltrato. La violencia sexual en la pareja suele ocultarse por vergüenza o por aceptación impuesta. La violencia psicológica es la más frecuente al acompañar a las demás formas de violencia, si bien puede producirse de forma aislada. A pesar de que las mujeres que la experimentan la consideran como la más dañina, paradójicamente es la menos reconocida y más cuestionada a nivel social, judicial e incluso sanitario. La dificultad para definirla, dónde establecer su «umbral» y de qué manera medirla, la convierten en la más impune1,4,7.
A consecuencia del sufrimiento y estrés crónico generado por la VPM, las víctimas experimentan malestar biopsicosocial, peor salud autopercibida, problemas de salud física y mental que pueden afectar al desempeño de sus actividades cotidianas y a una mayor frecuentación de los servicios sanitarios5. En estos casos, proporcionar como respuesta sanitaria tratamientos sintomáticos, sin ayudar a que la mujer descubra la relación entre sus síntomas y el maltrato, suele conducir a respuestas ineficaces, favorece la sobremedicación, la cronificación, y la yatrogenia, generando gastos sanitarios elevados e inútiles8. Sin embargo, un abordaje con enfoque de género favorecerá la comprensión del problema por parte de la víctima, y mejorará su capacidad de respuesta al potenciar sus recursos internos.
Para hacer un abordaje adecuado de la VPM es preciso conocer cómo se genera y cómo se mantiene, es decir, conocer el proceso de la violencia.
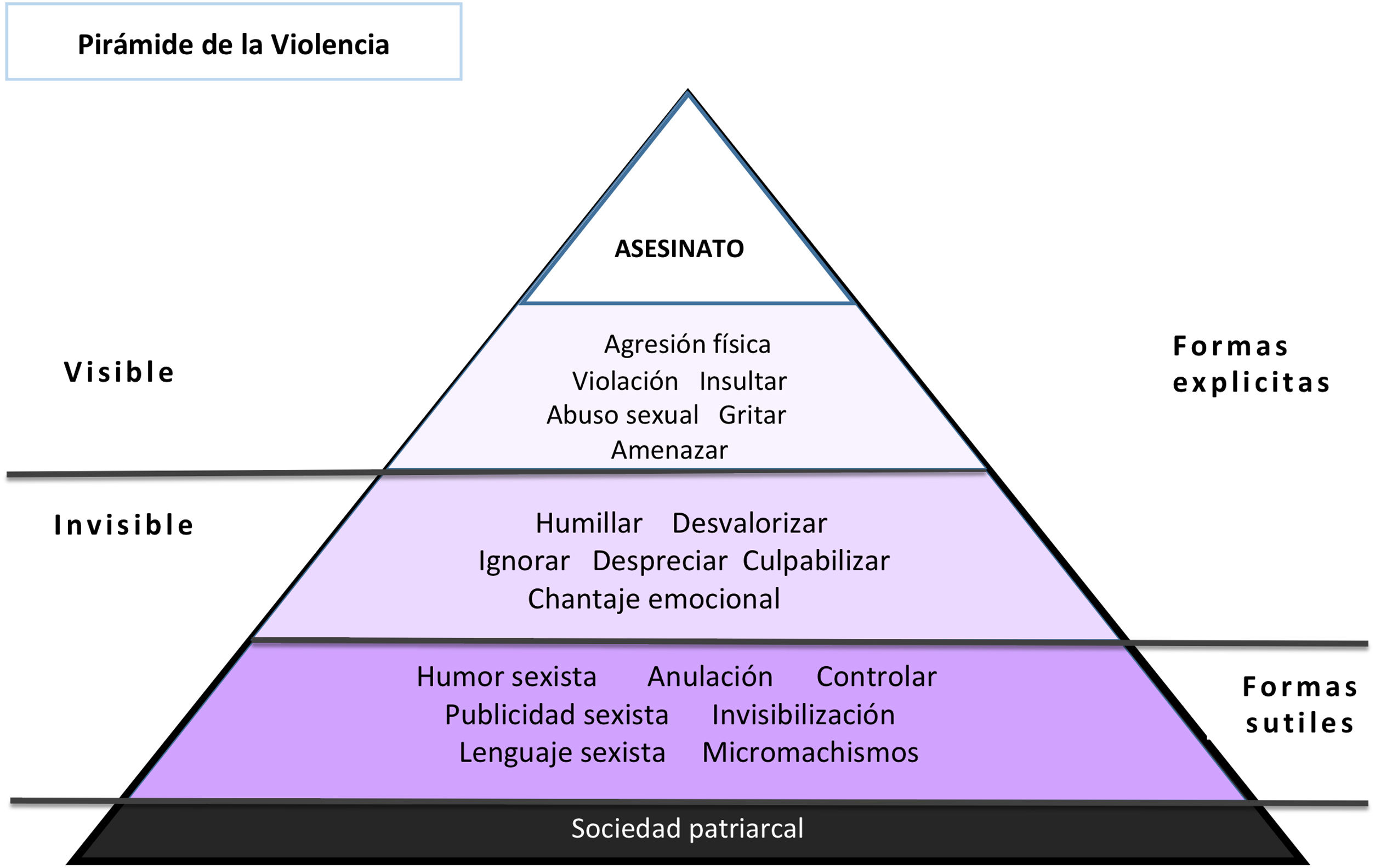
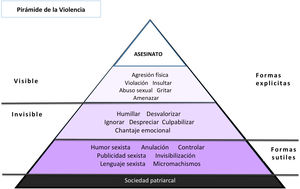
El proceso de la violencia contra la mujer por su parejaLa VPM nunca es un hecho aislado. Se trata de un proceso que suele comenzar en el noviazgo con violencia psicológica, tácticas coercitivas sutiles enmascaradas entre conflictos de pareja y refrendada gracias al mito del amor romántico, tras la apariencia de afecto, apoyo y protección. Poco a poco se conforma una relación afectiva cada vez más desigual y abusiva5, que la mujer va tolerando sin identificar el maltrato que se va instaurando en la relación. Las humillaciones, aislamiento, amenazas y otras estrategias de control van disminuyendo la autonomía de la mujer, generando culpa, miedo, dependencia, soledad y alejamiento de los demás3. Este proceso suele avanzar en intensidad hacia la violencia psicológica más severa y en ocasiones también al maltrato físico, incluso puede llegar al homicidio, en algunos casos. Esta progresión se ha representado como la «Pirámide de la Violencia» (fig. 1)9.
Pirámide de la violencia de género9.
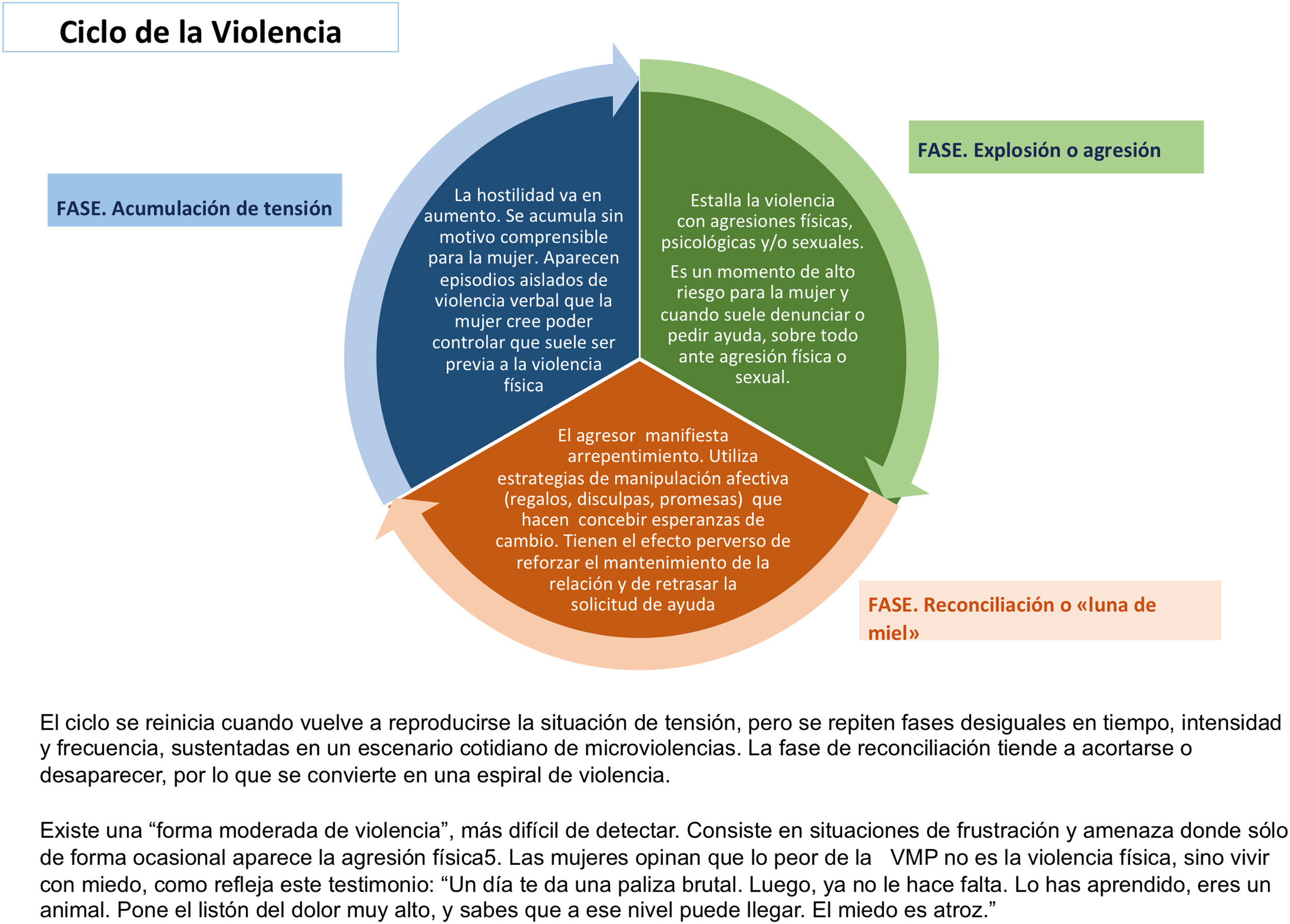
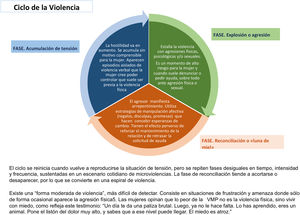
Por otro lado, este proceso no es lineal, sino cíclico y progresivo. La violencia se acompaña, en ocasiones, de maniobras de seducción y buen trato que provocan en la mujer confusión y desconcierto, dificultando tomar conciencia de su situación y de sus causas8. A esta secuencia Walker10 denominó el «Ciclo de la Violencia» y ayuda a entender cómo se produce y se mantiene la VPM (fig. 2).
Ciclo de la violencia.
Adaptada por las autoras de la publicada por Walker10.
Cuando las mujeres que sufren maltrato se hacen conscientes del mismo, tratan de evitar la violencia; sin embargo, con frecuencia ya están dañadas por ella, se sienten confundidas, y tienen dudas y dificultades para tomar decisiones; sus conductas están condicionadas por los efectos de la VPM y por los mandatos de género y se sienten responsables del mantenimiento de la pareja y la familia, que consideran primordial en su proyecto vital. Sienten que su relación de pareja va mal, pero quieren mantenerla, albergando esperanzas de cambio en el maltratador11. La dependencia económica, la atribución interna de la culpa, la ambivalencia entre el apego y el miedo al abandono, junto con el miedo a perder la custodia o el daño a sus hijos/as, son factores que dificultan la salida de la situación de maltrato6.
Una reflexión sobre la violencia psicológica nos permitirá entender mejor algunos aspectos. A pesar de ser la forma de VPM más prevalente, es la más invisibilizada, a veces no es reconocida incluso por la propia víctima, infradetectada por los/as profesionales e infravalorada o ignorada por la justicia. Sin embargo, su impacto es grave y destructivo12. En 1999, Kirkwood13 señaló, que el abuso emocional es un entramado de conductas y emociones interrelacionadas, capaz de destruir la integridad de las mujeres. La degradación, el miedo, la cosificación, la privación, la sobrecarga de responsabilidades y la distorsión de la realidad subjetiva son experiencias que con frecuencia acompañan a la violencia psicológica, bien aislada o asociada a otras violencias. Así van conformando una «telaraña» paralizante que conduce a la mujer al agotamiento físico y mental, a la destrucción de su autoestima y de su subjetividad, que finalmente la llevan a asumir las normas y la versión de la realidad impuestas por su agresor. El objetivo del maltratador es el sometimiento de la víctima mediante estrategias de control, dominio, culpabilización y aislamiento. Cuando la mujer llega a la situación de dependencia emocional del maltratador, puede normalizar la violencia, incluso negar el maltrato evidente o minimizar los hechos y defenderle porque la sumisión y el miedo las ha convertido en rehenes, pero ellas tienen mayor percepción de control («si me someto, si acato sus normas, no me maltratará»). Pueden no advertir el peligro real para ella o sus hijos/as. El maltratador verá lograda su estrategia definida como «síndrome de Estocolmo» de la mujer maltratada, llamado por otros autores síndrome de adaptación paradójica almaltrato14. Convencidas de su culpabilidad y viéndose a sí mismas con una imagen devaluada que genera el agresor, con sus mensajes y su comportamiento, pueden sentirse merecedoras del maltrato, con profundo dolor y vergüenza. Esto refuerza la dependencia psicológica, responsable en muchos casos de la permanencia de la mujer en la relación de abuso8.
Las respuestas de la víctima a la amenaza para la vida que supone la VPM son evolutivas y aprendidas, están basadas en el significado que ella dé a los hechos y le servirán para protegerse y para sobrevivir15.
Dar significado a la violencia cuando es ejercida por la pareja, de la que se esperaba amor y protección, es un proceso sumamente difícil y emocionalmente muy doloroso por el que atraviesan las mujeres que lo sufren, pasando por distintas fases16 que Zink adaptó al proceso de cambio de la mujer que sufre VMP17 y que reflejamos de forma adaptada en tabla (tabla 1).
Fases del cambio en el proceso de la VPM
| Consecuencias en la salud por la violencia contra la mujer por la pareja |
|---|
| El significado que cada mujer da a sus vivencias, según su biografía, condicionantes culturales, recursos psicosociales y apoyos, va a determinar sus respuestas13. Conocer cómo entienden lo que les está pasando, «ponerse en sus zapatos» es importante para comprender sus razones, legitimarlas y adecuar las estrategias de ayuda y conseguir mayor protección y bienestar. Por ejemplo, si el sentido o significado es:«Soy una mujer que no merece ser querida» no tendrá conciencia de maltrato ni buscará ayuda para ello (fase precontemplativa), y se seguirá esforzando para «merecer ser querida»; no se identifica como víctima y tiende a culpabilizarse. La violencia ha pasado a ser la forma de comunicación «normalizada» en la pareja, y en consecuencia no es identificada como maltrato«Tengo que aguantar por el bien de mis hijos», reconocerá el maltrato, pero no estará preparada para decidir hacer algún cambio (fase contemplativa), todos los esfuerzos se dirigen a protegerlos/as; predomina la ambivalencia entre deseo de cambio y la lealtad y el afecto hacia el maltratador«Esto no va a cambiar, tengo que hacer algo para salir de esta situación», piensa en que debería hacer algo para salir del maltrato, pero no dará ningún paso (fase de preparación al cambio), aunque sí podrá empezar a pensar en alternativas o en preparar un plan de salida«Me siento atrapada, no puedo más, necesito ayuda», reconoce la VPM y pide ayuda para ver cómo cambiar la situación (fase de acción) y realiza cambios«He conseguido salir de la situación de maltrato y puedo mirar al futuro con esperanza», reconoce la situación como pasada, valora lo conseguido, y se esfuerza para mantenerlo (fase de consolidación y mantenimiento)El proceso no es lineal, los condicionantes de género, a menudo muy arraigados en ella y en su entorno, someterán a las mujeres a una duda continua, donde volver con el maltratador y negar el maltrato las puede llevar al punto de partida. «Pensaba que sería más fácil. Quizás me precipité. Tengo dudas. Creo que voy a volver a intentarlo» (fase de recaída)Es necesario tener prevista esta posibilidad y preparar a la mujer por si le ocurre, ya que ella puede pensar que nos ha fallado y no se atreva a decírnoslo, imposibilitando mantener la relación de ayuda. Esta posibilidad forma parte del proceso normal y si ocurre debemos «autorizarla» a compartirlo y a confiar en nosotros/as para pedir de nuevo ayuda |
VPM: violencia contra la mujer por la pareja.
Adaptación de las autoras de las fases del cambio y aplicadas a la mujer en situación de maltrato por Zink17
Desde que la Organización Mundial de la Salud (OMS) en 1996 reconociera la VPM como un grave problema de salud pública, se han desarrollado diversos estudios que aportan una sólida evidencia sobre sus graves consecuencias en la salud5,18-23, y permiten establecer la correlación entre la VPM y el deterioro de la salud de las víctimas.
Las consecuencias afectan a todas las áreas de la persona: física, psicológica, sexual, reproductiva y social, y cada vez hay más evidencias de que estas están profundamente interrelacionadas24.
Algunos estudios describen alteraciones neurobiológicas de los circuitos relacionados con la respuesta al estrés19,20. Vivir con miedo y en amenaza permanente produce la activación crónica del eje hipotálamo-hipofisario-adrenal que se asocia a alteraciones cardiovasculares, endocrinas y autoinmunes. Niveles elevados de estrés sostenido y agudo se relacionan con el dolor crónico, la hipertensión y los trastornos gastrointestinales. Estudios funcionales han observado diferencias en la activación de áreas cerebrales directamente implicadas en la memoria y en el procesamiento de las emociones, ante estímulos con un contenido emocional relacionado con el trauma. Incluso algunos muestran que áreas como el córtex prefrontal o el hipocampo, entre otras, experimentan cambios estructurales que pueden afectar el funcionamiento mental y cognitivo, y asociarse a trastornos mentales (TM)25,26.
Consecuencias mortalesComo recogen publicaciones de la OMS y de United Nations Women, a nivel mundial, la mayor parte de todos los asesinatos de mujeres son cometidos por sus parejas. En España, desde 2003 hasta el 1 de diciembre de 2023, han sido asesinadas 1.238 mujeres por violencia de género, y 49 menores desde 2013 hasta junio de 2023. No obstante, a la mortalidad directa imputable a la VPM habría que sumar los homicidios ampliados (hijos/as, familiares), suicidio de mujeres y del agresor y fallecimientos de mujeres por patologías y problemas de salud relacionadas con el maltrato, como las infecciones de transmisión sexual (ITS) (virus de la inmunodeficiencia humana [VIH]-Sida) o cáncer de cérvix, entre otras5.
Consecuencias en la salud físicaAdemás de las lesiones directas debidas a las agresiones, diversos estudios han encontrado que las mujeres víctimas de VPM padecen más enfermedades físicas que las no expuestas2,6 (tabla 2).
Consecuencias en la salud física
| Lesiones por agresiones |
| No hay lesiones patognomónicas de maltrato, aunque existen características, tipos y localizaciones más frecuentes que nos pueden hacer sospechar su origen. A valorar en cabeza, cara y cuello, extremidades, bilateralidad, localización en zonas defensivas, hematomas o lesiones en diferente periodo evolutivo, fracturas, quemaduras, etc. La gama de lesiones intencionales que puede sufrir una mujer es inimaginableConsecuencias en condiciones crónicas de la salud5,18–20,25,26• Dolor crónico, es uno de los síntomas estudiados más prevalente en la VPM• Trastornos gastrointestinales: colon irritable, náuseas, vómitos• Patología neurológica recurrente: mareos, cefaleas, migrañas, fallos cognitivos• Problemas cardiovasculares, endocrinos (diabetes) y respiratorios• Las neoplasias son más comunes en mujeres maltratadas. Una reciente revisión concluye que la VPM agrava las consecuencias de cánceres de mama y ginecológicos, y puede favorecer indirectamente su aparición mediada por la respuesta al estrés crónico• Además, las mujeres que sufren VPM son más propensas a omitir o retrasar la detección del cáncer18• Problemas osteomusculares: raquialgia, cervicalgia. Fibromialgia. Fatiga crónica.Peor respuesta inmunitaria, significativa en mujeres con VIHConsecuencias en la salud sexual y reproductiva18,23,24• El embarazo es una situación de riesgo de VPM. A veces supone el inicio de la violencia física, donde el agresor utiliza estrategias de castigo ante la vulnerabilidad de la víctima• Relaciones sexuales forzadas o no protegidas. Pérdida de deseo sexual, dispareunia, trastornos menstruales, metrorragia, enfermedades de transmisión sexual incluida el VIH, fibrosis vaginal, dolor pélvico crónico, enfermedad inflamatoria pélvica, infección urinaria recidivante, cáncer de cérvix y embarazo no deseado• Todo embarazo en mujer víctima de VPM se considera de alto riesgo. Asocia mayor mortalidad materna, hemorragia vaginal y bajo peso cuando nace el neonato. Incremento del riesgo de depresión posnatal constatado en algunos estudios |
VIH: virus de la inmunodeficiencia humana; VPM: violencia contra la mujer por la pareja.
Desde el enfoque centrado en la mujer, las respuestas adaptativas que las víctimas de la VPM desarrollan para garantizar su supervivencia emocional, física, relacional y social van desde reacciones psicobiológicas automáticas, como permanecer alerta para luchar, escapar o buscar seguridad, mostrar sumisión para «apaciguar» al maltratador, renunciar, disociarse, sufrir amnesia, hasta otras más elaboradas como alteraciones en la conducta alimentaria, autoinculpación, evitar las relaciones sociales, consumo de alcohol o sustancias, autolesiones, incluso oír voces o creencias irracionales o intentar quitarse la vida. Cuanto más crónico y grave sea el abuso, pueden aparecer más tipos de respuestas, más inusuales y más graves15.
Como consecuencia, desde el punto de vista diagnóstico, es más probable que las mujeres que sufren VPM presenten TM en comparación con aquellas que no son víctimas27–29. Para su atención, estos no podrán entenderse de forma separada a las circunstancias en que se generaron.
Los TM que con más frecuencia se asocian a la VPM son: depresión, ansiedad, trastorno de estrés postraumático (TEPT), abuso de alcohol o sustancias e ideación o intentos suicidas, que frecuentemente, son comórbidos30.
- -
La depresión es muy prevalente. Su factor más predictivo es la violencia psicológica19.
- -
La ansiedad, vinculada al miedo, suele ser comórbida con depresión y TEPT31.
- -
El TEPT es el más común28,32, con riesgo de evolución a TEPT complejo (TEPTC). Al ser una violencia interpersonal y continuada, a mayor miedo experimentado más gravedad del TEPT o mayor riesgo de TEPTC25. Este añade a los síntomas clásicos, reexperimentación, evitación e hiperactivación, otros:
- •
Desregulación afectiva. Hiperactivación (reactividad emocional, arrebatos de ira) o hipoactivación emocional (alexitimia, entumecimiento emocional o disociación).
- •
Autoconcepto negativo. Creencias persistentes negativas sobre sí misma, sentimientos de culpa e inutilidad y daños en la identidad. La mayor diferencia es que distorsiona el núcleo de la identidad de la persona.
- •
Problemas relacionales: aislamiento, deterioro funcional cotidiano.
La sintomatología del TEPT mantenida conlleva alteraciones neurológicas como deterioro en la concentración, atención, praxis, orientación, pensamiento abstracto y memoria, afectando su calidad de vida y funcionamiento social24. Frecuentemente, el TEPT se presenta con síntomas depresivos, superponiéndose anhedonia y trastornos del sueño19.
- -
El abuso de alcohol en mujeres28, también comórbido con TEPT33 y depresión, suele estar asociado a tener una pareja que también abusa del alcohol. Se correlaciona con niveles mayores de violencia27.
- -
La frecuencia de suicidios y de intentos suicidas es mayor en mujeres con VPM28,30, hasta cinco veces mayor según la Macroencuesta del Ministerio de Igualdad de VPM de 2019, frente a las no expuestas. Si bien la violencia física y/o sexual aumenta tres veces más la ideación suicida y casi cuatro los intentos19. Estudios recientes señalan que la violencia psicológica de control y miedo es el factor que determina un mayor riesgo de intento de suicidio34.
La relación entre VPM y TM es bidireccional. Las mujeres con problemas de salud mental tienen un mayor riesgo de exposición a la VPM30. Además, las mujeres con TM grave tienen tres veces más VPM, y entre seis y nueve veces más de ser víctimas de violencia sexual35,36. Tras 29% de los diagnósticos de TM, de 10% de la depresión posparto y de 50% del TEPT en mujeres, hay exposición a la VPM6,20.
En cuanto al curso, incluso finalizada la relación, persiste la sensación de peligro, que inmoviliza y compromete el procesamiento cognitivo37. Se mantienen problemas de relación interpersonal e íntimas en la conducta sexual, expresividad restringida y suspicacia6. La desconfianza hacia los demás se extiende, y ante una amenaza prolongada, pueden recurrir a un estado disociativo para tolerar lo intolerable. Si esta situación continúa, resultarán comorbilidades crónicas de salud mental y también físicas35.
El apoyo de la red formal y de sus allegados/as es un factor de protección que reduce el sufrimiento, potenciando la resiliencia27 (tabla 3).
Consecuencias psicológicas y en la salud mental
| Consecuencias psicológicas y en la salud mental |
| • Alteraciones de su estado emocional: disminución de su autoestima, deterioro de su iniciativa, de su capacidad de reflexión, culpa, desconfianza en los demás y en sí misma• Síndromes funcionales: malestar psicosocial• Conductas negativas en salud (sedentarismo, tabaquismo)• Dependencia psicológica del maltratador• Trastornos del sueño (insomnio y pesadillas)• Trastornos adaptativos• Fobias y trastorno por pánico• Depresión, ansiedad, distimia• Trastornos por somatización• Trastorno de la conducta alimentaria• Abuso de alcohol, drogas y psicofármacos (aumentada por 5 en mujeres expuestas)• Trastorno por estrés postraumático (TEPT y TEPT complejo)• Alteraciones de la personalidad• Síntomas psicóticos• Intentos de suicidio y suicidio |
| Consecuencias imperceptibles, «lo que les hace sentir la VPM»11• Miedo que paraliza sus respuestas• Culpa• Vergüenza• Cosificación• Degradación, destrucción de su autoestima• Siente que no merece ser querida. Genera aislamiento y soledad• Pérdida de la confianza básica en las relaciones• Sentimiento de incapacidad para resolver problemas• Confusión por la distorsión de la realidad subjetiva. Creen que su comportamiento y problemas mentales son la causa de los problemas con su pareja, no la consecuencia. Asumen las normas y la versión de la realidad, impuestas por su agresor• Sentimientos ambivalentes hacia su pareja• Disminución de su capacidad de decisión y de autonomía. Dependencia• Conductas evitativas. Disminuye su capacidad para participar en el mundo• Agotamiento físico y mental. A menudo se sienten incapaces de cuidar de sí mismas y de sus hijos/as o de tener un trabajo• Sobrecarga de responsabilidades• Disminución de la asertividad• Rabia. Si la mujer siente rabia y no puede utilizarla para escapar del abuso, se puede volver contra ella misma en forma de autoagresiones |
TEPT: trastorno por estrés postraumático; VPM: violencia contra la mujer por la pareja
La VPM compromete no solo la vida de las mujeres, afecta a sus hijos/as, sus familias, al agresor e incluso a los profesionales que las atienden.
Consecuencias sociales para la mujer- •
Aislamiento.
- •
Pérdida de su red social.
- •
Repercusión en el ámbito laboral.
- •
Absentismo.
- •
Empeoramiento de su calidad de vida.
- •
Empobrecimiento económico.
- •
Desarraigo social de la mujer y de sus hijos/as.
- •
Cambio de domicilio al buscar protección.
- •
Mayor uso de los servicios sanitarios, sociales o jurídicos5,6.
- •
La exposición a la VPM tiene consecuencias en su desarrollo y socialización, en su salud física y mental tanto a corto como a largo plazo.
- •
La vivencia en un clima de terror doméstico hace que vivan en estado de alerta permanente16 con sensación de amenaza hacia su figura de apego y hacia ellos/as.
Tienen mayor riesgo de maltrato directo y también se ha demostrado mayor riesgo de que los menores sufran o cometan violencia a lo largo de su vida (violencia transgeneracional)3,5.
Consecuencias para la familia extensa- •
La familia es fundamental en el proceso. Sus acciones y omisiones resultan clave para salir o permanecer en la situación de maltrato. Conocer la existencia de VPM hace sufrir a las personas cercanas a ella, más si son dependientes y convivientes, que soportan los efectos sin poder evitarla.
- •
Puede generar sentimientos de culpa por su actitud pasiva o por haber aconsejado mantener la relación3,16.
La mujer puede ocultar a su familia de origen la VPM, a veces por miedo a los reproches, generando una conspiración del silencio en torno al maltrato11.
Consecuencias para el agresor- •
Riesgo de detención y condena.
- •
Aislamiento y rechazo familiar y social.
- •
Alejamiento de sus hijos/as.
- •
Sentimientos de fracaso, frustración y resentimiento.
- •
Mayor riesgo de exclusión social.
- •
Mayor riesgo de depresión y de suicidio. Cerca de 50% de los hombres que mataron a sus parejas intentó suicidarse, y 30% lo consiguió.
El agresor suele tener dificultades para pedir ayuda, por ausencia de reconocimiento de su conducta abusiva, por orgullo o vergüenza, muy ligado a los roles de género.
Consecuencias para los/as profesionales- •
Escuchar relatos de violencia, ser testigos/as del sufrimiento y los daños físicos y emocionales en las mujeres y en sus hijas/os produce en el personal sanitario sentimientos de dolor, tristeza, rabia, impotencia y afecta a su idea del mundo y las relaciones. Este impacto emocional puede repercutir negativamente en su práctica asistencial y su equilibrio emocional3.
- •
La sensación de indefensión se contagia desde la víctima al/la terapeuta11, a veces se siente frustración porque la respuesta no es la esperada, por la falta de recursos eficaces, o por la inseguridad del profesional por no contar con la formación adecuada.
Todo ello puede ser causa de agotamiento profesional o burnout.
Aspectos para recordar- •
La gravedad de las consecuencias de la VPM justifica las intervenciones activas y la disponibilidad de recursos para su abordaje en los sistemas sanitarios.
- •
La VPM comporta graves daños y secuelas en la salud física, mental y social de las víctimas. A mayor gravedad, diversidad de formas de maltrato, intensidad y mayor tiempo de evolución, el impacto en la salud será más significativo. Por ello, es fundamental la detección precoz.
- •
De todas las formas de maltrato, la violencia psicológica es la más invisibilizada y la menos reconocida. Sin embargo, sus consecuencias son particularmente graves.
- •
Las consecuencias de la VPM necesitan una respuesta basada en un abordaje integral con enfoque de género y multidisciplinar, ya que la evidencia de la concurrencia de VPM, problemas de salud, de TM y consumo de sustancias es muy sólida y suponen un desafío para la recuperación y la reparación de las víctimas.
- •
La prevalencia de la violencia de género entre las usuarias de servicios de salud mental es muy alta y con frecuencia permanece oculta, por ello se debe preguntar por esta posibilidad a todas las mujeres.
Hay consecuencias más difíciles de medir y aún más de reparar, pero no por ello menos importantes, como el sufrimiento, desesperanza, el dolor, el miedo, la soledad, la vergüenza, la humillación, el rechazo social, el aislamiento, la culpa, la frustración y la injusticia.
El apoyo tanto de las redes formales como informales puede reducir las consecuencias. Como sanitarios/as tenemos una oportunidad única y la responsabilidad de intervenir.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.