Analizar un modelo de predicción de ingreso y urgencias hospitalarias basado en los Clinical Risk Groups (CRG), en la población de pacientes crónicos complejos demandantes de atención primaria.
DiseñoEstudio observacional retrospectivo y multicéntrico.
LugarLa población de estudio fue la adscrita a los Centros de Salud de Santa Pola y Raval del Departamento de Salud Elche.
ParticipantesCohorte de paciente crónicos con comorbilidad, desde enero a diciembre de 2013.
IntervencionesLos datos sobre el número de ingresos hospitalarios, el motivo de ingreso y el nivel de complejidad asociado al ingreso se recogieron mediante revisión de la historia clínica.
Medidas principalesPara determinar el nivel de complejidad se utilizó la clasificación incluida en la estrategia de cronicidad de la Comunidad Valenciana basada en la CRG.
ResultadosSe reclutaron 504 pacientes con un grado de complejidad alta (N3) y 272 con complejidad moderada/baja (N1-N2). Se observó mayor comorbilidad de los pacientes agrupados en N3 de alta complejidad (índice de Charlson 2,90 [DE: 1,8] vs. 1,90 [DE: 1,3]; p<0,001), y mayor grado de dependencia para las actividades básicas diarias (índice de Barthel: 16,1 [n=81] vs. 7,3 [n=20]; p<0,001).
La asociación entre el número de ingresos hospitalarios (0,4 [DE: 0,8] vs. 0,1 [DE: 0,5]; p<0,001) y las visitas a urgencias (0,8 [DE: 1,5] vs. 0,35 [DE: 0,8]; p<0,001]) fue significativamente mayor en los pacientes del grupo N3 frente a los del grupo N1-N2.
ConclusiónLa capacidad predictiva del agrupador CRG mostró una alta sensibilidad para la clasificación del paciente con alto grado de complejidad. Su especificidad y valor predictivo positivo fue menor para la asociación del estrato N3 de complejidad.
To analyse a prediction model for admissions and hospital emergencies based on Clinical Risk Groups, in a population of complex chronic patients demanding primary care.
DesignA multicentric retrospective observational study, of a cohort of chronic patients with comorbidity, from January until December 2013.
PlaceThe study population was assigned to the Santa Pola and Raval health centres from the Health Department of Elche.
ParticipantsCohort of chronic patients with comorbidity, from January to December 2013.
InterventionsData about the number of admissions, reasons and complexity level associated with the admission were collected by the review of medical records.
Main measuresTo determine the level of complexity, the classification included in the chronicity strategy of the Valencian Community based on Clinical Risk Groups was used.
ResultsFive hundred and four patients were recruited with a high complexity degree (N3) and 272 with moderate/low complexity (N1–N2). A higher comorbidity was observed in N3 patients with high complexity [Charlson 2.9 (DE 1.8) vs. 1.9 (DE 1.3); P<.001], and higher dependence degree for basic diary activities [Barthel 16.1 (n=81) vs. 7.3 (n=20); P<.001].
Association between the number of admissions [0.4 (DE 0.8) vs. 0.1 (DE 0.5); P<.001] and emergency visits [0.8 (DE 1.5) vs. 0.3 (DE 0.8), P<.001] was significatively higher in patients from N3 group than N1-N2 groups.
ConclusionsThe predictive capacity of CRG grouper showed high sensibility for the patient classification with a high degree of complexity. Its specificity and positive predictive value were lower for the association of the N3 complexity stratum.
En los países desarrollados, los cambios demográficos y epidemiológicos están provocando un aumento del número de pacientes con múltiples enfermedades crónicas1. Además, todos los países del mundo están experimentando un incremento tanto de la cantidad como de la proporción de personas mayores2.
En 2030, una de cada 6 personas en el mundo tendrá 60 años o más. En el año 2050, la población mundial de personas en esa franja de edad se habrá duplicado. Se prevé que el número de personas de 80 años o más se triplique entre 2020 y 20502. En España, en menos de medio siglo la tercera parte de la población tendrá más de 65 años. Con relación a la morbilidad hospitalaria las personas mayores suponen el 45,3% de todas las altas hospitalarias y presentan estancias más largas3. Las tasas de morbilidad hospitalaria aumentan con la edad, y se asocia con peores estados de salud y cronicidad3.
Los pacientes pluripatológicos (PP) consumen una parte importante de los recursos sociosanitarios4,5, pero no todos presentan el mismo riesgo de descompensación. Poder identificar a los pacientes de mayor riesgo, ayuda a adecuar los recursos a las necesidades, como recomiendan los modelos de atención a la cronicidad1,6,7.
A nivel internacional se han desarrollado diversos sistemas de estratificación e identificación de la población por niveles de riesgo en los pacientes con enfermedades crónicas8. En España se han implantado en varias comunidades autónomas españolas otros sistemas de estratificación, utilizando los Clinical Risk Groups (CRG)9,10. Este método proviene de las compañías de seguros en el ámbito norteamericano, que clasifica a los pacientes en 9 estados de salud, de 1 a 9, de menor a mayor gravedad o riesgo, y dentro de cada estado se subclasifican en 6 niveles de gravedad10. El abordaje y el estudio de la cronicidad sigue siendo un objetivo común en todos los sistemas de salud autonómicos españoles11. A pesar de las diferencias en materia de gestión y organización entre los sistemas de salud autonómicos, los planes específicos de cronicidad comparten una uniformidad de diseño, y el uso de modelos similares para la gestión de la enfermedad crónica. Una de las herramientas de control de la cronicidad poblacional es el uso de agrupadores como el CRG utilizado en la estrategia de salud de comunidades de Castilla y León12 y de la Comunidad Valenciana13, sin embargo, todavía no se ha evaluado su efectividad predictiva14.
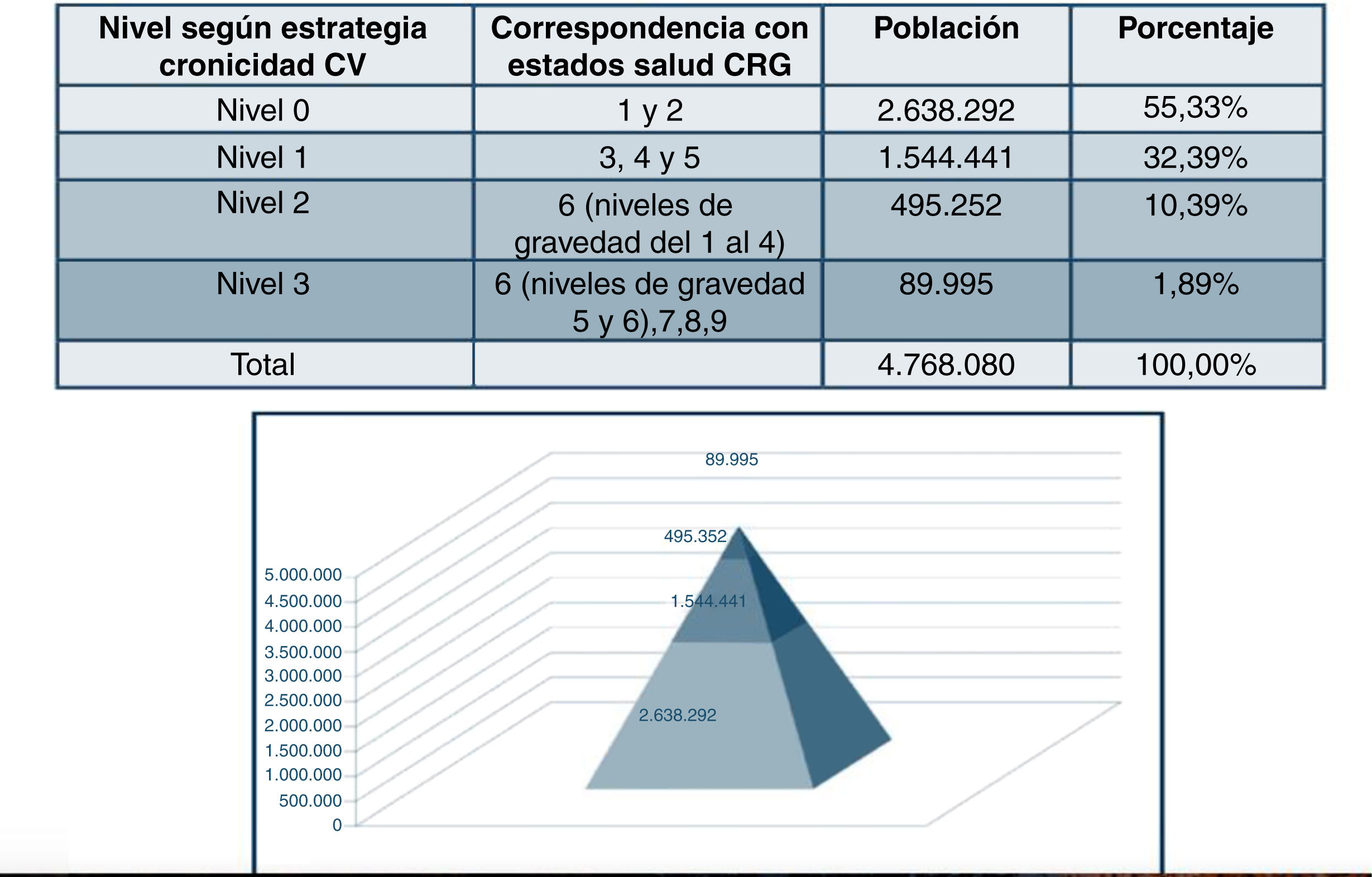
En la Comunidad Valenciana13 se ha introducido este sistema en la historia de salud electrónica, siendo agrupados los 9 estados de salud basados en criterios CRG en 3 estratos o niveles de complejidad: a) alta o N3 que incluye los estados de salud 9, 8, 7 y 6 (en nivel de gravedad 5 y 6); b) moderada o N2 que incluye los estados de salud 6 (en nivel de gravedad 1-4); y c) baja o N1 que incluye los estados de salud 5, 4, y 3 (en nivel de gravedad 5 y 6).
Las características diferentes entre estos sistemas de estratificación del riesgo pueden generar incertidumbre entre los profesionales sanitarios. Por ello, resulta de utilidad conocer el valor predictivo de las herramientas que existen para estratificar el riesgo en los pacientes crónicos pluripatológicos. Este estudio plantea como objetivo analizar un modelo de predicción de ingreso y urgencias hospitalarias basado en los CRG, en la población de pacientes crónicos complejos, demandantes de atención primaria.
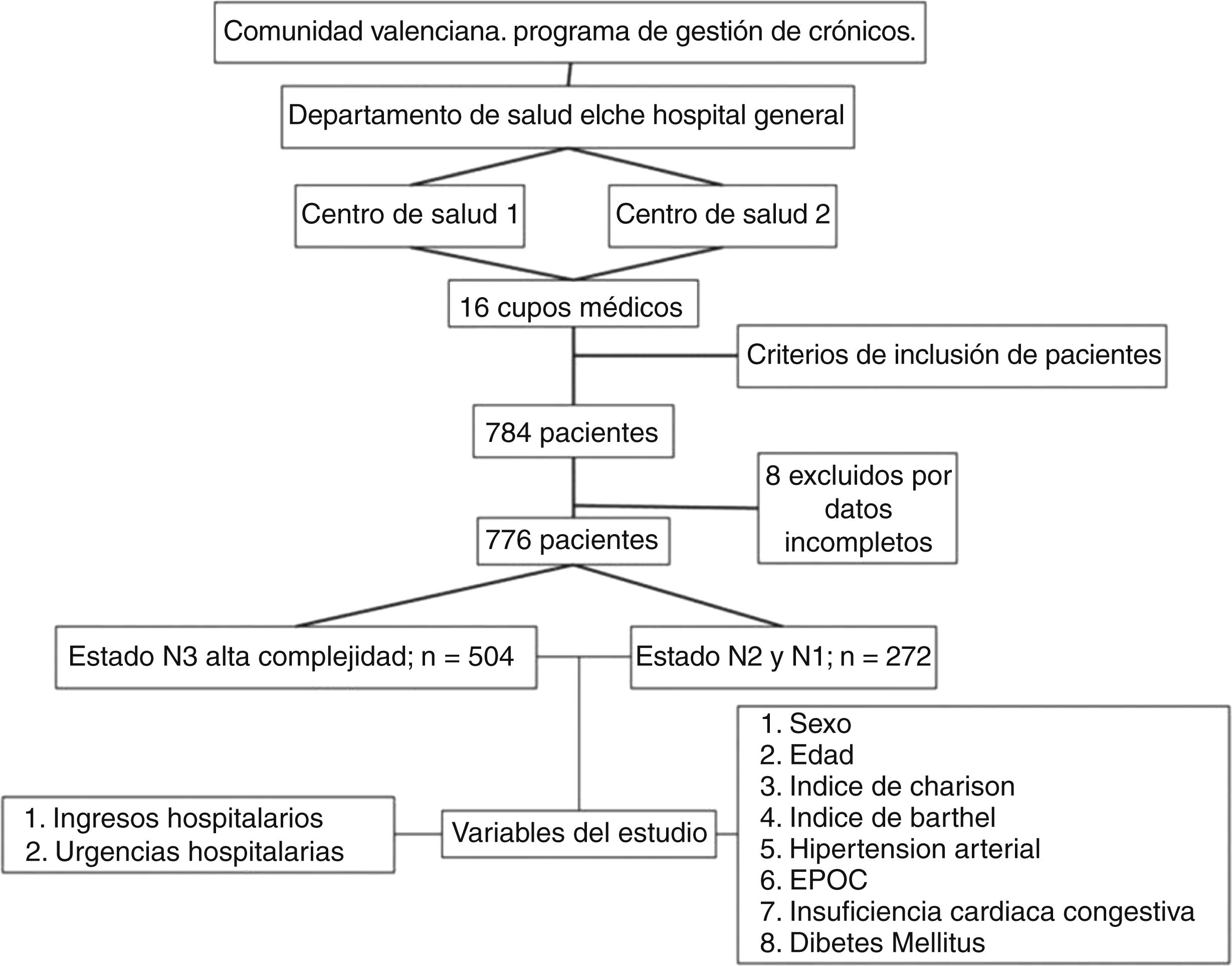
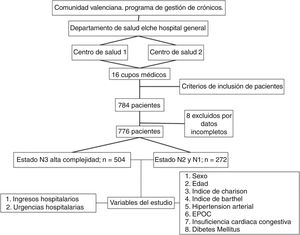
Material y métodosDiseño y participantesSe realizó un estudio observacional retrospectivo, multicéntrico de una cohorte de paciente crónicos con comorbilidad incluidos en un proyecto piloto previo al estudio de telemonitorización de pacientes crónicos de la Comunidad Valenciana15 (estudio Valcronic). La población de estudio fue la adscrita a los Centros de Salud de Santa Pola y Raval pertenecientes al Departamento de Salud Elche Hospital General. El reclutamiento de los pacientes se realizó en el último trimestre 2012, con un periodo de seguimiento de un año (1 enero 2013 al 31 de diciembre de 2013). El protocolo de estudio fue aprobado por el Comité Ético de Ensayos Clínicos (CEIC) del Departamento de Salud HGU de Elche.
Se incluyeron a los pacientes mayores de 18 años con al menos una de las siguientes 4 enfermedades crónicas: hipertensión arterial (HTA), enfermedad pulmonar obstructiva crónica (EPOC), diabetes mellitus (DM) e insuficiencia congestiva crónica (ICC), con sus códigos de la clasificación internacional de enfermedades en su 9.ª revisión (CIE9)16 correspondientes incluidos en la historia clínica electrónica (HCE). Los criterios de exclusión fueron ser pacientes dependientes sin cuidador, y/o institucionalizado, y/o con proceso agudo oncológico y/o en fase de enfermedad avanzada.
El cálculo de muestra de estudio se realizó a través de una estimación calculada del 15% de ingreso (un error alfa del 0,05% y un error beta del 0,2) para el contraste de hipótesis de asociación entre el nivel de alta complejidad (N3) e ingreso y urgencia hospitalaria, siendo un total de 244 pacientes; 122 pacientes de alta complejidad (N3) frente a 122 pacientes de media/baja complejidad (N1-N2) del total de pacientes reclutados en el estudio Valcronic. Dado que en el seguimiento del programa de cronicidad estaban incluidos 504 pacientes de alta complejidad y 272 de media/baja, el equipo investigador decidió valorar el efecto en todos ellos. Estos pacientes no fueron incluidos en los programas de intervención con telemedicina.
A diferencia del estudio de intervención Valcronic, este es un estudio observacional previo que incluye pacientes crónicos de baja, media y alta complejidad. Posteriormente para el estudio Valcronic se incluyeron solo pacientes de alta y media complejidad.
ProcedimientoTras la entrega de la hoja de información al paciente y la firma previa del consentimiento informado, la extracción de los datos se realizó durante la práctica clínica habitual en atención primaria mediante la revisión de la HCE en el programa SIA-ABUCASIS de atención primaria, el número de ingresos hospitalarios, el motivo de ingreso y el nivel de complejidad asociado al ingreso (N0 a N3) se obtuvieron a través de los informes de alta hospitalaria y urgencias del programa MIZAR-HIS de atención hospitalaria por el equipo investigador.
Variables de estudioSe consideraron las variables sociodemográficas de los pacientes como género y edad junto a las siguientes variables para el estudio de la asociación entre la complejidad y los ingresos hospitalarios:
- -
Nivel de complejidad al inicio del estudio: se utilizó la clasificación dnominada SCPcv incluida en la estrategia de cronicidad de la Comunidad Valenciana (ECCV)17 y basada en la clasificación de CRG10, que agrupa a todos los pacientes en 9 niveles de riesgo en función del número y severidad de sus enfermedades crónicas, contactos y consumo de fármacos creando múltiples combinaciones. La clasificación de la gravedad propuesta en la ECCV en el SCPcv contempla la alta complejidad o N3 asociada a los estados de salud CRG 6 (con nivel de gravedad 5 y 6) 7, 8 y 9 de enfermedad multisistémica o alta severidad; la complejidad moderada o N2 asociada al CRG 6 contemplando los estados de salud 6 correspondiente a un nivel 1-4 de gravedad en una única enfermedad crónica moderada o multisistémica; y la baja complejidad o N1 incluye los estados de salud 5, 4, y 3, recomendando gestión de enfermedad, y autocuidados respectivamente, en función del estado de complejidad y nivel de gravedad. Los estados de salud 1 y 2 son considerados como sanos o con patologías agudas sin secuelas (fig. 1).
- -
Enfermedad crónica: DM, HTA, EPOC, e insuficiencia cardiaca registradas en la HCE de atención primaria (programa cronicidad Valcronic15).
- -
Valoración funcional a través del índice de Barthel: consta de 10 ítems que miden las actividades de la vida diaria y la movilidad. La puntuación total se categorizó en dos grupos: índice de Barthel menor de 60 (dependencia moderada/severa), o igual o mayor de 60 (dependencia leve e independencia)18.
- -
Comorbilidad a través del índice numérico de Charlson que cuantifica las comorbilidades del paciente y predice la mortalidad a 10 años para un paciente con una serie de condiciones comórbidas (un total de 22). A cada condición se le asigna una puntuación de 1, 2, 3 o 6 según el riesgo de muerte asociado a esta condición. Se considera entre 0 y 1 sin comorbilidad, 2 como comorbilidad leve, y 3 o más como comorbilidad moderada/severa19.
- -
Medicación habitual: el número de fármacos de uso diario asociados a la enfermedad o enfermedades crónicas.
- -
Ingreso hospitalario no programado: número de ingresos hospitalarios no programados por una urgencia o descompensación de una enfermedad.
- -
Estancia en urgencias hospitalarias: número de visitas de seguimiento al servicio de urgencias hospitalario.
Las variables fueron recogidas en una base de datos elaborada a través de una hoja de Excel® para un análisis descriptivo expresando las variables cuantitativas a través de la media o mediana, con la desviación estándar (DE) y rango intercuartílico (RI), respectivamente, calculando si fue necesario el intervalo de confianza al 95% (IC 95%). Se procedió a analizar la normalidad de las variables mediante el test de Kolmogorov-Smirnov. La comparación de valores medios entre los distintos estados de salud, se realizó mediante el test de Kruskal-Wallis en caso de ser las variables no normales, y con el test ANOVA si tenían una distribución normal, siendo usado el test χ2 en las variables cualitativas o test exacto de Fisher. Se consideró un valor significativo de p<0,05. Para el análisis estadístico se utilizó el programa SPSS® Win 17.0.
La evaluación de la capacidad predictiva de este agrupador se realizó mediante la herramienta de código abierto OPEN_EPI versión 3.01., estimando el efecto del agrupador para cada variable respuesta y calculando el valor predictivo positivo (VPP), el valor predictivo negativo (VPN), la sensibilidad (S), la especificidad (E), la razón de verosimilitud de una prueba positiva, la razón verosimilitud de una prueba negativa y el riesgo relativo (RR) entre efecto y variables respuesta.
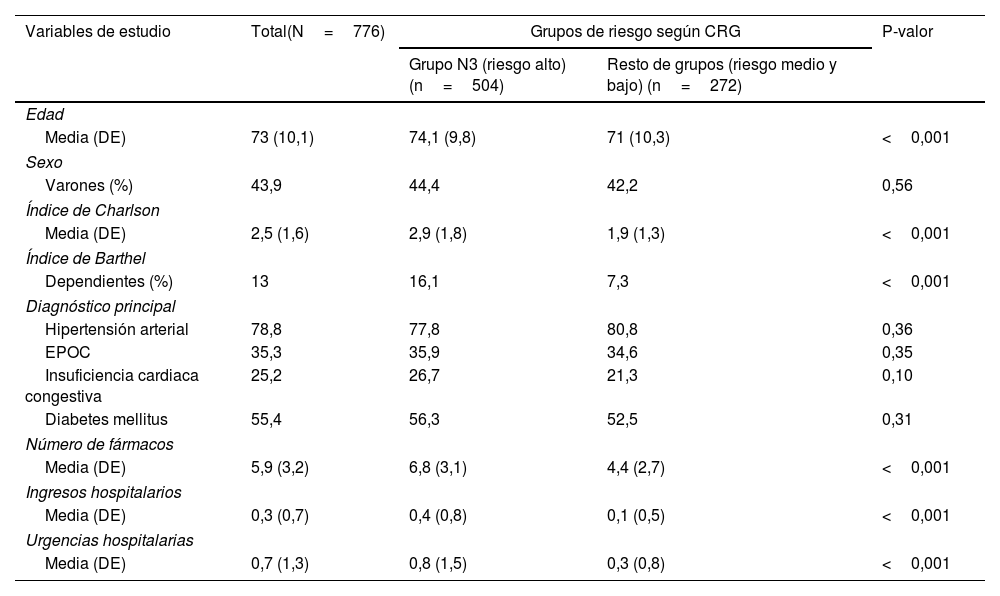
ResultadosSe incluyeron en el estudio 776 pacientes crónicos que provenían de un estudio piloto previo al estudio Valcronic15. De ellos, 504 fueron clasificados en un grado de complejidad alta (N3) y los 272 restantes categorizados entre nivel N1 y N2 de complejidad (fig. 2). La edad media fue de 73 años (DE: 10,07), siendo mayor en el grupo N3, 74,12 años (9,79). La proporción de varones era del 43,9% (n: 341), siendo también mayor en el grupo N3 (44,4%; n: 224) (tabla 1).
Características de los pacientes incluidos según grupo de riesgo basado en los CRG
| Variables de estudio | Total(N=776) | Grupos de riesgo según CRG | P-valor | |
|---|---|---|---|---|
| Grupo N3 (riesgo alto) (n=504) | Resto de grupos (riesgo medio y bajo) (n=272) | |||
| Edad | ||||
| Media (DE) | 73 (10,1) | 74,1 (9,8) | 71 (10,3) | <0,001 |
| Sexo | ||||
| Varones (%) | 43,9 | 44,4 | 42,2 | 0,56 |
| Índice de Charlson | ||||
| Media (DE) | 2,5 (1,6) | 2,9 (1,8) | 1,9 (1,3) | <0,001 |
| Índice de Barthel | ||||
| Dependientes (%) | 13 | 16,1 | 7,3 | <0,001 |
| Diagnóstico principal | ||||
| Hipertensión arterial | 78,8 | 77,8 | 80,8 | 0,36 |
| EPOC | 35,3 | 35,9 | 34,6 | 0,35 |
| Insuficiencia cardiaca congestiva | 25,2 | 26,7 | 21,3 | 0,10 |
| Diabetes mellitus | 55,4 | 56,3 | 52,5 | 0,31 |
| Número de fármacos | ||||
| Media (DE) | 5,9 (3,2) | 6,8 (3,1) | 4,4 (2,7) | <0,001 |
| Ingresos hospitalarios | ||||
| Media (DE) | 0,3 (0,7) | 0,4 (0,8) | 0,1 (0,5) | <0,001 |
| Urgencias hospitalarias | ||||
| Media (DE) | 0,7 (1,3) | 0,8 (1,5) | 0,3 (0,8) | <0,001 |
CRG: Clinical Risk Group; DE: desviación estándar; EPOC: enfermedad pulmonar obstructiva crónica.
Se observaron diferencias significativas entre grupos (p<0,001), siendo mayor la comorbilidad de los pacientes agrupados en N3 de alta complejidad con un índice de Charlson 2,9 (DE: 1,8) frente al 1,9 (DE: 1,3) del resto de grupos. Y un mayor grado de dependencia para las actividades básicas diarias (ABD) con un índice de Barthel 16,1 (n=81) en el grupo de mayor grado de complejidad (N3), frente al 7,3 (n=20) de pacientes de menor grado de complejidad (N2-N1).
La asociación entre el grado de complejidad y el número de visitas a urgencias e ingresos hospitalarios fue significativa, se presentó en mayor medida tanto para los ingresos (0,40 [DE: 0,8]) como las visitas a urgencias (0,8 [DE: 1,5]) en los pacientes agrupados con alta complejidad N3 frente al resto de grupos (p<0,001).
En cuanto a la validez y la capacidad predictiva del agrupador N3 para ingresos hospitalarios se encontró una alta S (81%; 74-85), baja E (39%; IC 95%: 35-43), RR de 2,2 (IC 95%: 4,04-1,71) y VPN moderado/alto (89%, IC 95%: 85-92). Respecto a la capacidad predictiva del agrupador N3 para visitas a urgencias hospitalarias se encontró una alta S (78%; IC 95%: 72-82), baja E (43%; IC 95%: 39-47) RR de 1,9 (IC 95%: 1,5-2,4) y VPN moderado/alto (78%; IC 95%: 73-82). Se aprecia un bajo VPP del agrupador N3 tanto para ingresos hospitalarios (25%; IC 95%: 21-28) como para urgencias hospitalarias (42%; IC 95%: 73-82) (tabla 2).
Capacidad predictiva del agrupador de pacientes identificando riesgo previo para ingresos y visitas a urgencias hospitalarios
| Ingreso hospitalario | |||||
|---|---|---|---|---|---|
| Sí (n) | No (n) | Total (n) | VP (VPP, VPN) | ||
| Criterios CRG | N3 (alto riesgo) | 124 | 380 | 504 | VPP: 25 (21-28) |
| N1-N2 (medio o bajo riesgo) | 30 | 242 | 272 | VPN: 89 (85-92) | |
| Total | 154 | 622 | 776 | ||
| S: 81 (74-85); E: 39 (35-43); RR: 2,2 (4,04-1,71) | |||||
| Urgencias hospitalarias | |||||
|---|---|---|---|---|---|
| Criterios CRG | N3 | 215 | 289 | 504 | VPP: 42 (38-47) |
| Criterios CRG | N1-N2 | 59 | 213 | 272 | VPN: 78 (73-82) |
| Total | 274 | 502 | 776 | ||
| S: 78 (73-83); E: 43 (38-47); RR: 1,9 (1,5-2,5) |
CRG: Clinical Risk Group; E: especificidad; N1-N2: moderada/baja complejidad; N3: alta complejidad; RR: riesgo relativo; S: sensibilidad; VP: valor predicativo; VPN: valor predicativo negativo; VPP: valor predictivo positivo.
La capacidad predictiva del agrupador empleado en la Comunidad Valenciana para identificar el riesgo de hospitalización o visitas a urgencias, basado en los CRG, ha mostrado una alta S para la clasificación del paciente con alto grado de complejidad (N3). Su E y VPP fue menor para la asociación del estrato N3 de complejidad alta con los ingresos y visitas a urgencias.
La población de estudio presentó una media de edad elevada con una proporción ligeramente superior del sexo femenino. Las patologías crónicas encontradas presentaron una alta prevalencia similar en ambos grupos de cronicidad estudiados (N3 y N2-N1) frente la población general, siendo esto debido a los criterios de inclusión del programa Valcronic15. Este programa incluyó a personas con una o más de las siguientes condiciones: insuficiencia cardíaca, EPOC, diabetes mellitus tipo 2 e hipertensión arterial.
Los pacientes diferían en cuanto a comorbilidad, dependencia y polimedicación, siendo todas estas variables significativamente más altas en el grupo N3. En la línea de hallazgos de estudios previos1,7,20 las posibilidades del uso de urgencias e ingresos hospitalarios aumentaron a mayor nivel de gravedad de la enfermedad crónica, presentándose en este grupo un mayor consumo de recursos hospitalarios en cuanto a urgencias e ingresos duplicando el número medio de eventos.
Existe controversia entre el grado de concordancia de otros identificadores de riesgo con el criterio clínico de intervención en una estrategia de crónicos21. Los agrupadores pretenden «identificar los pacientes de mayor complejidad o riesgo para dedicarles más recursos individualizados como la gestión de caso» y los de menor complejidad o riesgo «para promover autocuidados y gestión por protocolo de enfermedad favoreciendo una mayor eficiencia en la atención sanitaria». El problema es si esa clasificación concuerda con la evolución observada en la práctica clínica. En la Comunidad Valenciana, al igual que en la pirámide de Kaiser Permanente, se identifican 3 estratos de menor a mayor riesgo (bajo, medio alto) de descompensación y, por tanto, de necesidad de recursos hospitalarios.
Estar clasificado en el agrupador N3 (alta complejidad/alto riesgo) presentó una alta S y VPN de la variable respuesta ingreso hospitalario no programado, lo que hace que sea una herramienta útil como cribado, descartando para gestión de caso a los pacientes de bajo o medio riesgo (N1-N2). Es decir, presenta pocos falsos negativos. Sin embargo, la baja E (muchos falsos positivos) y el bajo VPP reduce la probabilidad de detectar un verdadero positivo de la asociación entre alto grado de complejidad y los ingresos y visitas a urgencias hospitalarias. Es decir, de los pacientes identificados como de alta complejidad /alto riesgo habrá pacientes que no precisen de recursos hospitalarios y a los que se les dedicará una gestión de caso es decir unos recursos mayores.
Para contrarrestar esta disminución del VPP, en otros estudios se han utilizado estrategias que unían herramientas de modelos predictivos con el conocimiento clínico del paciente que aporta la longitudinalidad del médico y enfermera de atención primaria22, dando lugar a una estrategia combinada que parece ser más predictiva.
Aunque este estudio se ha centrado en los aspectos relacionados con los niveles de complejidad de la estrategia valenciana de la cronicidad basada en los CRG, estos últimos ya han demostrado capacidad y utilidad en el análisis del empleo de los recursos asistenciales, costes derivados, al consumo de farmacia, al gasto del conjunto de la población y a una enfermedad concreta13. Los resultados de este estudio13, realizado sobre una población más envejecida como consecuencia del elevado número de personas mayores residentes de otros países europeos en ese distrito sanitario, mostraron una concentración de recursos en un grupo reducido de pacientes de mayor edad y comorbilidad, al igual que en nuestro trabajo. También se observó una distribución diferente por gasto desglosado según los niveles de morbilidad y gravedad.
Además de las limitaciones propias del carácter regional del estudio, la limitación principal de este estudio es que la población utilizada presentaba unas prevalencias altas de patologías concretas y con un nivel de complejidad superior a la media de los usuarios de las consultas de atención primaria, lo que puede generar un sesgo de muestreo. No obstante, en una población con prevalencias más bajas de patologías y eventos, el VPN aumenta disminuyendo los falsos negativos. Evidentemente el VPP disminuirá y va a precisar de una amplia calibración por otros métodos para detectar que pacientes manejar con gestión de caso. Podría ser útil el ajuste por sus médicos de familia habituales que aportan un conocimiento adicional del paciente que proviene de la longitudinalidad asistencial característica de la atención primaria23.
El sistema de clasificación basado en los grupos de morbilidad ajustada (GMA) implantado en 13 comunidades autónomas presenta una mayor capacidad predictiva para el uso de los servicios hospitalarios y recientemente ha sido seleccionada por Who Europa como ejemplo de buenas prácticas en el manejo de pacientes crónicos 24. La Comunidad Valenciana continúa utilizando su sistema agrupador basado en los CRG, pero es esperable el pase a este sistema de clasificación GMA con mayor capacidad predictiva de ingresos hospitalarios25.
ConclusiónLa capacidad predictiva del agrupador empleado en práctica clínica en atención primaria en España, basado en los CRG ha mostrado una alta S (pocos falsos negativos) para la clasificación del paciente complejo con alto riesgo de ingreso hospitalario o visita a urgencias. Estos datos permiten identificar con bastante seguridad a los pacientes crónicos con baja probabilidad de necesidad de consumo de recursos hospitalarios que pueden ser manejados con estrategias de autocontrol y/o gestión de enfermedad. Pero su E y VPP es bajo, lo que confiere un alto porcentaje de falsos positivos, por lo que es preciso en los pacientes de alta complejidad o alto riesgo, añadir una valoración individualizada del médico de familia que atiende al paciente o buscar otro método complementario, que mejore la E, para evitar dedicar recursos elevados a pacientes que no van a precisar atención en urgencias hospitalarias ni ingreso hospitalario y por tanto no precisan medidas de prevención de ese resultado ni medidas como los programas de «gestión individualizada de caso» recomendadas para los pacientes de alto riesgo.
- •
En los países desarrollados, los cambios demográficos y epidemiológicos están provocando un aumento del número de pacientes que presentan múltiples enfermedades crónicas.
- •
Es conocido que los pacientes pluripatológicos consumen una parte muy importante de los recursos sociosanitarios, pero no todos ellos presentan el mismo riesgo de descompensación.
- •
En España se ha implantado en varias comunidades autónomas otros sistemas de estratificación, utilizando los Clinical Risk Groups (CRG)
- •
Una de las herramientas de control de la cronicidad poblacional es el uso de agrupadores como el CRG utilizado en la estrategia de salud de varias comunidades autónomas españolas, sin embargo, todavía no se ha evaluado su efectividad predictiva.
- •
La capacidad predictiva del agrupador CRG mostró una alta sensibilidad para la clasificación del paciente con alto grado de complejidad.
- •
La especificidad y el valor predictivo positivo del agrupador CRG fue menor para la asociación del estrato N3 de complejidad.
El protocolo de estudio fue aprobado por el Comité Ético de Investigación Clínica (CEIC) del Departamento de Salud Hospital General Universitario de Elche.
FinanciaciónEl proyecto recibió una ayuda de investigación del Instituto de Salud Carlos III, Ministerio de Economía y Competitividad (España), concedida en la convocatoria para la creación de Redes de Investigación Cooperativa Orientadas a Resultados en Salud (RICOR), con referencia RD21/0016/0024, cofinanciado con la Unión Europea – fondos NextGenerationEU.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores del presente estudio agradecen la colaboración en la realización de este trabajo a los siguientes investigadores: Antonia Mora Rufete, Adriana López Pineda y José A. Quesada Rico.