Introducción
El embarazo es una etapa especial, alrededor de la cual concurren importantes oportunidades para la prevención de las enfermedades evitables mediante la vacunación, que es posible abordar en función de tres períodos claramente diferenciados: a) antes de que el embarazo se produzca; b) en el período de la gestación, y c) en el posparto y la lactancia. Las vacunas aportan protección a la madre y al producto de la gestación actual o de futuras gestaciones. La experiencia inmunológica de la madre, adquirida mediante su contacto con la enfermedad natural o la inmunización, es transmitida al feto y al recién nacido (RN), confiriéndole importantes ventajas durante los primeros meses de vida.
La actividad relacionada con la obtención de una protección correcta mediante la vacunación de la mujer en edad fértil antes de planificar un embarazo o cuando exprese su intención de quedar embarazada, durante el propio embarazo y en el posparto debe considerarse como criterio objetivo de calidad de los cuidados.
La mujer fértil no embarazada
En el caso de la mujer en edad fértil y no embarazada las mayores oportunidades de éxito se derivarán de la aplicación de una estrategia oportunista y sistemática de anamnesis, el registro de la historia de vacunaciones previas y la puesta al día, en función de los antecedentes recogidos, mediante la administración de las vacunas necesarias para asegurar una protección adecuada a sus circunstancias.
Aplicar el calendario vacunal del adulto (CAVA)
Es importante recordar que los médicos de familia no actúan de esta forma1 y que un porcentaje muy importante de la población adulta española es susceptible de padecer enfermedades evitables mediante la vacunación2,3. Cualquier contacto con el sistema sanitario es una oportunidad que no debe perderse, y más cuando al realizar dicho contacto las personas están dispuestas a dar lo mejor a las generaciones futuras.
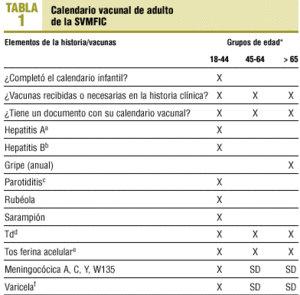
En la tabla 1 se presenta la propuesta de calendario de vacunación para el adulto (CAVA) de la Sociedad Valenciana de Medicina de Familia y Comunitaria. El primer paso en la aplicación del CAVA consiste en la reconstrucción de la historia de protección natural o adquirida, su registro y el consejo de las vacunas necesarias para actualizar el calendario. Es importante, si la mujer acepta la vacunación, proceder en la misma consulta a la administración y el registro en los soportes adecuados de las vacunas administradas.
A pesar de su interés para el adulto joven (< 45 años) y de su trascendencia para las parejas que desean tener hijos, la accesibilidad a algunas de las vacunas recomendadas en el CAVA se ve dificultada por la ausencia de compromiso por parte de las autoridades sanitarias con la vacunación del adulto. Mientras las vacunas frente a la hepatitis B, triple vírica o tétanos-difteria (Td) suelen estar disponibles en los centros de salud, la vacuna contra la hepatitis A, la vacuna de la pertussis acelular combinada con tétanos-difteria (dTpa) o la vacuna contra la varicela precisarán receta y visado, la meningocócica tetravalente no está comercializada en España y debe recabarse por medicamentos extranjeros; sin embargo, y dado que en la mayoría de las comunidades se está realizando una campaña, dirigida a los menores de 19 años, de puesta al día con la vacuna antimeningocócica C conjugada, ésta sería la vacuna de elección en este grupo de edad.
La inmunización correcta de la mujer joven y de su pareja, junto con el registro de sus antecedentes y la historia de vacunaciones, simplificará los cuidados y preparará el camino para un embarazo y una crianza más seguros4-6.
La mujer embarazada
La planificación del embarazo
Si la mujer expresa su deseo de quedar embarazada en los próximos meses o se encuentra en período gestacional, en ausencia de una historia fiable de la enfermedad o de la vacunación, la determinación de los valores de anticuerpos frente a la rubéola, la hepatitis B y la varicela7,8 será útil para aconsejar las pautas a seguir en el posparto en relación con estas enfermedades vacunables y, en caso de exposiciones de riesgo durante el embarazo, facilitará la toma de decisiones y consejos del profesional.
Si el embarazo no se ha producido, pero la mujer expresa su intención de que se produzca, en caso de una serología negativa frente a la rubéola y en ausencia de una historia documentada de la administración de dos dosis de triple vírica, separadas entre sí por al menos un mes, éste sería el momento de indicar o completar esta pauta, tomando las precauciones necesarias para que la fecundación no se produjese hasta que hubiesen transcurrido 4 semanas9,10.
Después de la administración de la última dosis.
Si la mujer es susceptible a la varicela se aconsejará la misma pauta; en caso de ser susceptible a la rubéola y a la varicela, se aconsejará la administración de la vacuna triple vírica y la vacuna frente a la varicela en la misma sesión, cada una en una de las regiones deltoideas, por vía subcutánea; se recomienda retrasar la fecundación 30 días tras la recepción, al mes de la primera dosis, de la segunda dosis de las vacunas10,11.
El embarazo
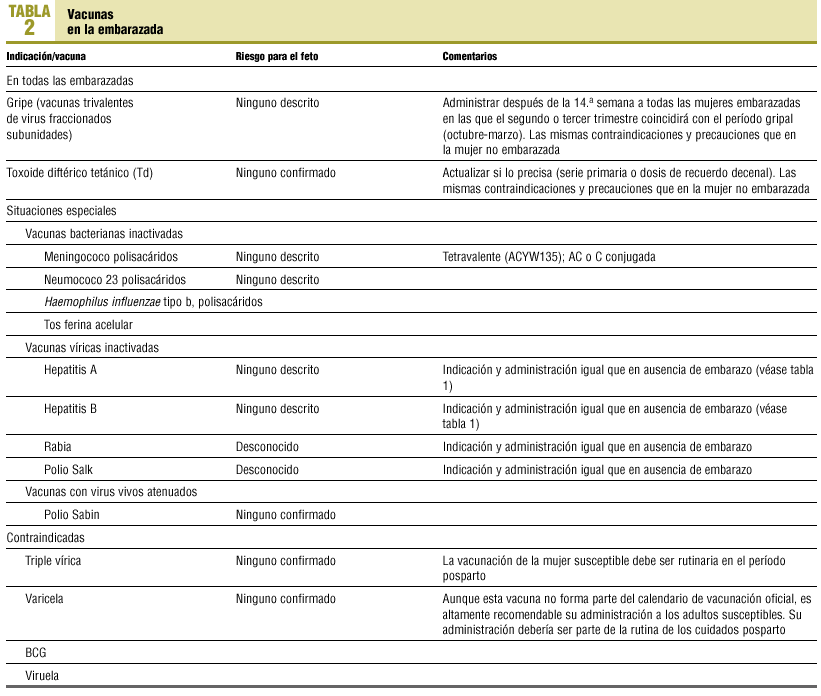
El uso de cualquier vacuna en la embarazada debe ser considerado cuidadosamente. Así, cuando la embarazada esté en una situación en que la probabilidad de exposición a la enfermedad sea elevada, la enfermedad suponga un riesgo para la madre para el feto y sea improbable que la administración de la vacuna frente a la enfermedad suponga un riesgo añadido para la madre o el feto, será adecuado aconsejar la vacunación, ya que sus beneficios superarán con creces los riesgos potenciales12. A ello hay que añadir que el riesgo para el feto en desarrollo, derivado de la administración de vacunas a la madre, es más teórico que real y no se ha objetivado en el caso de la administración a la gestante de vacunas inactivadas de virus, bacterias, toxoides, polisacáridos o subunidades proteicas13; sin embargo, no debe administrarse ninguna vacuna durante el primer trimestre del embarazo, evitando así cualquier duda en caso de producirse una malformación fetal14.
Aunque no se han evidenciado efectos adversos para la gestación o para el feto en el caso de la administración inadvertida a una embarazada de vacunas de virus vivos atenuados9,15, es preciso tener en cuenta que están contraindicadas en el embarazo (tabla 2)16, a excepción de la vacuna de la polio, que puede recomendarse a la embarazada en situaciones especiales de riesgo12,13,17.
Vacunas expresamente indicadas en el embarazo
Gripe
La vacuna contra la gripe debe ser recomendada a todas las embarazadas, después de las 14 semanas y cuando el segundo o tercer trimestres de la gestación coincidan con el período de mayor probabilidad de circulación del virus de la gripe, que en España se sitúa entre el mes de octubre de un año y el de marzo del año siguiente.
La gripe se ha asociado con una mayor morbilidad en las mujeres embarazadas18 y, a pesar de no contar con evidencias sólidas de la efectividad de la vacuna para evitar este exceso de morbilidad en el embarazo, sí se cuenta con evidencia epidemiológica suficiente sobre su seguridad para la madre y el feto13,19, de la obtención en la gestación de una inmunogenicidad similar a la obtenida en mujeres no embarazadas20, y de la protección que confieren al RN los anticuerpos maternos21,22.
Tétanos
La administración de la vacuna antitetánica durante el tercer trimestre del embarazo ha contribuido a reducir las tasas de tétanos puerperal y neonatal, y a disminuir en un tercio las tasas de mortalidad infantil en los países en vías de desarrollo23. La efectividad en este sentido ha sido demostrada en varios ensayos clínicos y estudios de seguimiento24-26.
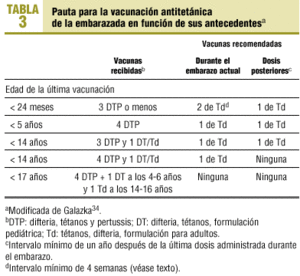
La vacuna frente al tétanos estará indicada en el embarazo cuando hayan transcurrido 10 años desde la última dosis y no exista constancia documentada de que la embarazada recibió al menos cinco dosis de vacuna antitetánica antes de los 16 años, que fueron administradas con los intervalos adecuados (tabla 3). La disminución de la inmunidad y la capacidad de respuesta a una dosis de recuerdo dependerán del número de dosis de toxoide tetánico recibidas, de la edad a la que fueron administradas, y del intervalo entre la serie primaria de tres dosis y las dosis posteriores de recuerdo.
Si no existe constancia de que la embarazada completó la serie primaria, deben administrarse las dosis necesarias para completarla; en este caso, se administrarán como mínimo dos dosis, con un intervalo mínimo de 4 semanas. Debe intentarse que este intervalo sea lo más amplio posible teniendo en cuenta que la segunda dosis debería administrarse entre la semanas 25.ª y 32.ª del embarazo con objeto de facilitar la protección del RN, ya que la transferencia de anticuerpos entre la madre y el feto se produce con mayor intensidad a partir del tercer trimestre, en las semanas 29.a-41.a de la gestación27.
En caso de no existir certeza de la administración de alguna dosis, se administrarán dos dosis, separadas entre 4 y 8 semanas, procurando que la administración de la segunda dosis se realice en el intervalo mencionado anteriormente. Al finalizar el embarazo se completará la serie de vacunación para asegurar una protección duradera (tabla 3).
A pesar de que se ha comprobado reiteradamente la seguridad de la administración de la vacuna antitetánica en el embarazo, el exceso de dosis de toxoide tetánico se ha asociado a reacciones locales tipo Arthus, con rubor, edema y dolor, y con mucha menor frecuencia con cuadros de neuritis braquial (0,4 casos por millón de dosis administradas)28,29, por lo que es necesario recordar que la obtención de una protección adecuada y segura depende de la existencia de registros adecuados de las vacunas recibidas y que es responsabilidad del profesional asegurar la existencia y la fiabilidad de los mismos1 (tabla 1).
Otras vacunas indicadas en situaciones especiales en el embarazo
En la tabla 2, modificada a partir de las propuestas de Glezen y Alpers23, Muñoz y Englund13 y del Comité de Práctica Obstétrica de la Asociación Americana de Obstetras y Ginecólogos10,16, se especifican las vacunas que pueden ser administradas durante el embarazo en las situaciones especiales en que se cumplen los criterios de exposición, riesgo para la madre y el feto y seguridad de la vacuna; en cualquier caso, durante las primeras 14 semanas del embarazo no debe administrarse ninguna vacuna. Así, pueden administrarse en el embarazo las vacunas de polisacáridos simples frente al neumococo, meningococo y Haemophilus influenzae tipo B (Hib), y las vacunas víricas atenuadas frente a la hepatitis B y A, la rabia y la polio; también, en caso de considerarse necesario, puede administrarse la vacuna de la polio oral. Las pautas para todas ellas son las mismas que se utilizarían en ausencia de embarazo. En caso de que la embarazada precise desplazarse de forma inevitable a zonas en las que el riesgo de exposición sea elevado, hay que tener en cuenta que no existe información sobre la seguridad en el embarazo o para el feto de las vacunas frente a la encefalitis japonesa, la plaga, la tifoidea (se prefiere la vacunación oral), el cólera y la fiebre amarilla (es preferible evitar o retrasar el viaje), ninguna de estas vacunas debe recomendarse de forma rutinaria, y sólo si tras una valoración detenida del riesgo éste se prevé alto, se recomendará su administración12.
Vacunación en el posparto
En este momento deben corregirse las deficiencias detectadas durante los cuidados del embarazo que repercutieron sobre las enfermedades evitables mediante vacunas de virus vivos atenuados, como la rubéola o la varicela, o cualquier otra para la que no se consideró la administración durante la gestación. La lactancia no supone ninguna contraindicación para la administración de las vacunas necesarias y la administración de vacunas atenuadas o inactivadas no afectará a la seguridad de la madre o el lactante10. Las vacunas de virus vivos se replican en la madre pero no se ha demostrado su excreción en la leche materna10, a excepción del virus de la rubéola, aunque en este caso el virus no suele infectar al lactante, y en caso de producirse la infección es por virus atenuados y no afecta a la respuesta del lactante a la vacunación posterior30.
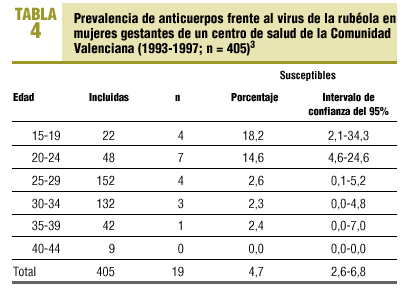
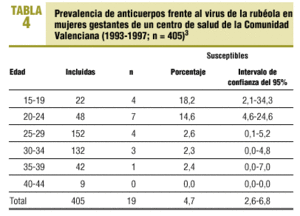
La importancia de considerar el posparto como un momento clave para la vacunación estriba en que existen, también en España, grupos de mujeres jóvenes en los que la prevalencia de susceptibilidad se sitúa alrededor del 18% (tabla 4)3; en algunos casos esta situación no está corregida, y la mujer permanece expuesta en embarazos subsiguientes.
Dadas las consecuencias de la acumulación de susceptibles frente a la rubéola5,31, es necesario introducir en los cuidados puerperales habituales la revisión del estado inmunitario de la mujer y su pareja, y ya en las primeras visitas posparto aconsejar la administración de las vacunas necesarias, muy especialmente las vacunas de virus vivos atenuados contraindicadas durante el embarazo (triple vírica y varicela); asimismo, en caso de precisar un recuerdo antitetánico, es el mejor momento para administrar una dosis de recuerdo de dTpa (difteria, tétanos, pertussis acelular), con lo que se actúa sobre el papel transmisor del adulto joven32 y se evitan cuadros de gravedad de la tos ferina en los primeros meses de vida33.
Puntos clave
* La vacunación de la mujer en edad fértil, cuando planifica su embarazo, durante el propio embarazo y en el posparto, debe considerarse como un criterio objetivo de calidad de los cuidados
* La vacunación de la embarazada estará justificadas cuando:
* La embarazada esté en una situación en que la probabilidad de exposición a la enfermedad sea elevada.
* La enfermedad suponga un riesgo para la madre.
* La enfermedad suponga un riesgo para el feto.
* Exista una vacuna frente a la enfermedad y sea improbable que su administración suponga un riesgo añadido para la madre o el feto.
* Las vacunas de virus vivos atenuados están contraindicadas en el embarazo.
* La vacuna contra la gripe debe ser recomendada a todas las embarazadas en las que el segundo o tercer trimestre de la gestación coincida con el período de mayor circulación del virus de la gripe.
* La vacuna antitetánica administrada a la embarazada ha contribuido a reducir significativamente las tasas de tétanos puerperal, neonatal y de mortalidad infantil.
* En el posparto debe administrarse la vacuna triple vírica (sarampión, rubéola y parotiditis) a las mujeres susceptibles a la rubéola.
* La lactancia no es una contraindicación para la administración de las vacunas.