Manejo del riesgo de la enfermedad cardiovascular en la práctica clínica
Factores de riesgo ligados a los estilos de vida
Aunque los cambios de comportamiento son necesarios en la mayoría de los pacientes con enfermedad cardiovascular y en los individuos de alto riesgo, estudios recientes sugieren que hay una gran diferencia entre las recomendaciones para cambiar los estilos de vida y los consejos proporcionados por los médicos en la práctica clínica habitual. El manejo de los factores de riesgo conductuales es similar en pacientes con enfermedad cardiovascular y en individuos de alto riesgo y, en ambos casos, el cambio de conductas de riesgo (dieta inadecuada, consumo de tabaco, sedentarismo), arraigadas durante muchos años, requiere un abordaje profesional.
Para muchas personas puede resultar difícil cambiar la conducta de acuerdo con los consejos del médico, especialmente para los desfavorecidos social y económicamente, los que tienen un trabajo monótono dependiente y no estimulante, los que se encuentran en situaciones familiares estresantes o los que viven solos y carecen de apoyo social.
Además, las emociones negativas, como la depresión, la cólera y la agresividad, pueden constituir barreras a los esfuerzos preventivos, tanto en pacientes como en individuos de alto riesgo. El médico puede reconocer estas barreras mediante un conjunto sencillo de preguntas y, aunque ello puede ayudar y ser suficiente en algunos casos, la persistencia de emociones negativas graves puede requerir la consulta con el especialista, así como el inicio de una terapia conductual o tratamiento farmacológico. Puesto que los factores de riesgo psicosociales son independientes del resto, siempre que sea posible se insistirá en los esfuerzos para aliviar el estrés y contrarrestar el aislamiento social.
Los pasos estratégicos que pueden ser utilizados para mejorar la efectividad de los consejos sobre el cambio de conducta incluyen los siguientes:
Desarrollar un compromiso terapéutico con el paciente.
Asegurarse de que el paciente comprende la relación entre conducta, salud y enfermedad.
Ayudar al paciente a entender las dificultades para el cambio de conducta.
Conseguir el compromiso de los pacientes para cambiar de conducta.
Involucrar a los pacientes en la identificación y selección de los factores de riesgo que deben cambiar.
Usar una combinación de estrategias, incluido el refuerzo de la capacidad propia de los pacientes para cambiar.
Diseñar un plan de modificación de los estilos de vida.
Hacer un seguimiento del progreso mediante visitas de control.
Involucrar a otros trabajadores sanitarios siempre que sea posible.
Dejar de fumar (1)
Todos los fumadores deben recibir consejo profesional para abandonar definitivamente cualquier forma de consumo de tabaco. Las estrategias que pueden ayudar a alcanzar este objetivo pueden resumirse en las siguientes (las 5 aes):
1. Averiguar de forma sistemática qué pacientes son fumadores.
2. Analizar el grado de adicción del paciente y su disposición para dejar de fumar.
3. Aconsejar con firmeza a todos los fumadores que lo dejen.
4. Ayudar a establecer una estrategia para dejar de fumar que incluya el consejo conductual, la terapia de sustitución con nicotina o el tratamiento farmacológico.
5. Acordar un calendario de visitas de control y seguimiento.
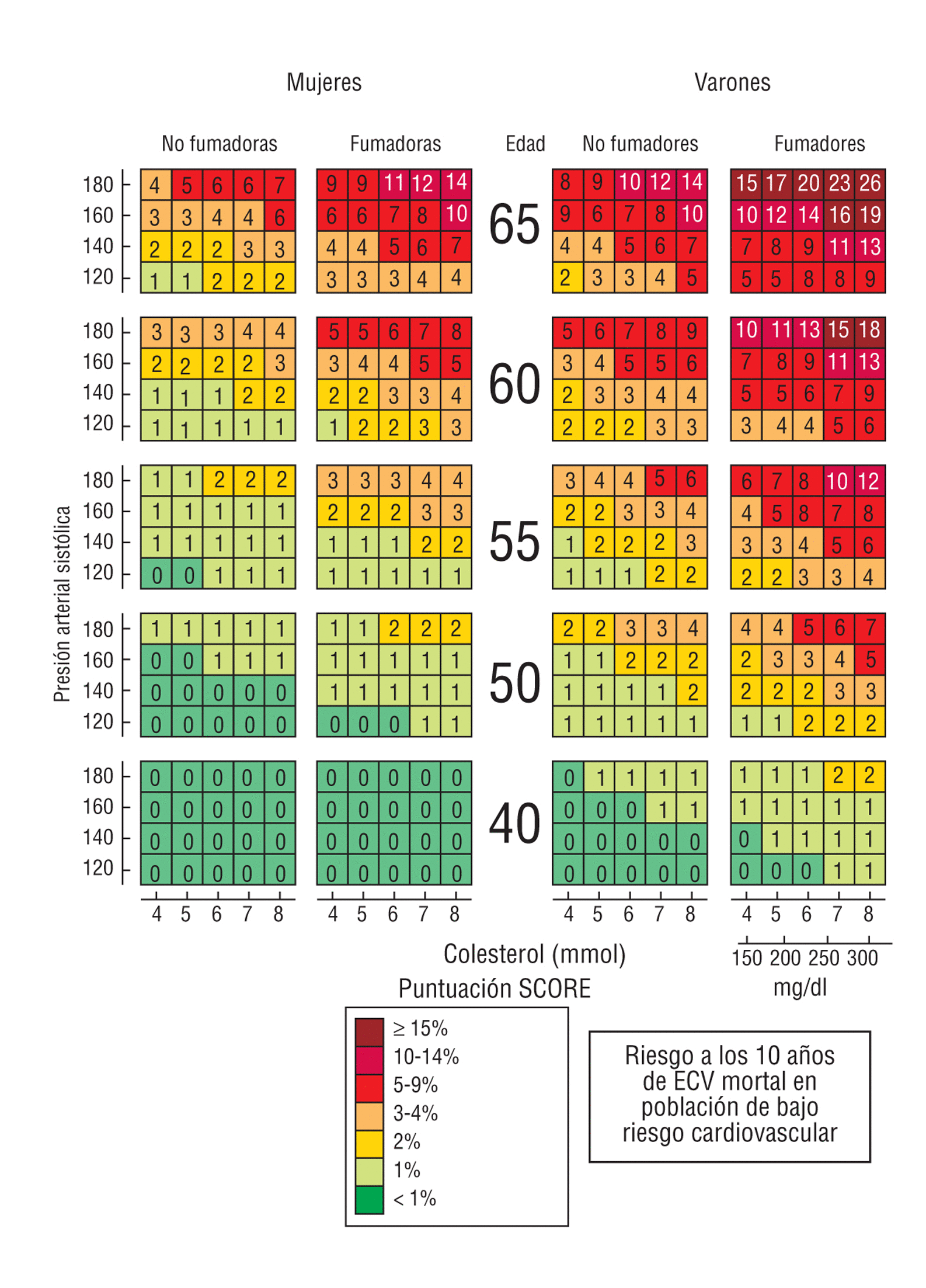
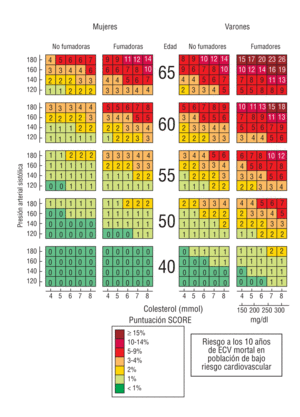
Fig 1. Riesgo a los 10 años de enfermedad cardiovascular mortal (ECV) en las regiones de Europa de bajo riesgo por sexo, edad, presión arterial sistólica, colesterol total y tabaquismo.
(1) Es prioritario que todos los fumadores reciban consejo profesional para dejar de fumar. El consejo firme del profesional sanitario para dejar de fumar constituye el factor más importante para poner en marcha el proceso de abandono del tabaco en pacientes con enfermedades cardiovasculares.
Elegir dietas saludables
Elegir dietas saludables es una parte integral del manejo del riesgo. Todos los individuos deberían recibir consejo profesional sobre las mejores opciones alimentarias para forjarse una dieta con el menor riesgo cardiovascular posible.
Una dieta sana y equilibrada reduce el riesgo a través de diversos mecanismos, entre los que se encuentran la disminución de peso, el descenso de la presión arterial, la mejora del perfil lipídico plasmático, el control de la glucemia y la reducción de la predisposición a la trombosis.
Las recomendaciones generales son (2):
La dieta debe ser variada y proporcionar una ingesta calórica adecuada para el mantenimiento del peso ideal.
Los alimentos cuyo consumo debe fomentarse son los siguientes: frutas y verduras, cereales y pan integrales, productos lácteos bajos en grasa, pescado y carne magra.
El aceite de pescado y los ácidos grasos omega-3 poseen propiedades protectoras específicas.
La ingesta total de grasa no debería sobrepasar el 30% de la ingesta calórica total y la de ácidos grasos saturados no debería exceder un tercio de la ingesta total de grasa. La ingesta de colesterol debería mantenerse por debajo de los 300 mg/día.
En una dieta isocalórica, la grasa saturada puede ser reemplazada en parte por hidratos de carbono complejos y en otra parte por ácidos grasos monoinsaturados y poliinsaturados procedentes de alimentos de origen vegetal y pescado.
(2) La adaptación de estas recomendaciones a nuestro entorno se presentan en el anexo.
Los pacientes con hipertensión arterial, diabetes, hipercolesterolemia u otras dislipidemias u obesidad deben recibir consejo dietético especializado.
Aumentar la actividad física
La actividad física debe ser fomentada en todos los grupos de edad, desde los niños hasta los ancianos, y todos los pacientes e individuos de alto riesgo deberían ser aconsejados y apoyados profesionalmente para incrementar su actividad física de forma segura, hasta alcanzar grados compatibles con el menor riesgo cardiovascular posible. Aunque la meta es al menos media hora de actividad física la mayoría de los días de la semana, incluso una práctica más moderada de actividad física se asocia con beneficios para la salud.
Habría que estimular a las personas sanas para que eligieran actividades compatibles con sus quehaceres diarios y de las que puedan disfrutar, preferiblemente entre 30 y 45 minutos al día, 4 o 5 veces por semana, al 60-75% de la frecuencia cardíaca máxima (3). Para pacientes con enfermedad cardiovascular, el consejo debe estar basado en un diagnóstico clínico exhaustivo en el que se incluyan los resultados de una prueba de esfuerzo. Otros comités de expertos han proporcionado recomendaciones más detalladas para estos pacientes.
(3) Por ejemplo, caminar rápido, montar en bicicleta, bailar, nadar, subir escaleras en lugar de tomar el ascensor.
Manejo de otros factores de riesgo
Sobrepeso y obesidad
En los pacientes con enfermedades cardiovasculares y en las personas de alto riesgo es muy importante evitar el sobrepeso o, en caso de que éste ya esté presente, intentar reducirlo. La reducción de peso está muy recomendada en personas obesas (índice de masa corporal [IMC] >= 30) o con sobrepeso (IMC >= 25 y < 30) y en las que presentan un aumento de la grasa abdominal (perímetro de la cintura > 102 cm en varones y > 88 cm en mujeres).
El éxito en la reducción de peso es más probable si se cuenta con ayuda profesional, pero también requiere una fuerte motivación individual.
Presión arterial
El riesgo de enfermedad cardiovascular se eleva de forma continua a medida que aumenta la presión arterial (PA), incluso dentro del rango normal de ésta. Sin embargo, la decisión de iniciar el tratamiento dependerá no sólo de los valores de la PA, sino también de la valoración del riesgo cardiovascular y de la presencia o ausencia de lesiones en órganos diana. En los pacientes con enfermedades cardiovasculares, la elección del tratamiento antihipertensivo dependerá de la enfermedad cardiovascular subyacente (4 ).
(4) Los sujetos con antecedente de una alteración clínica asociada (enfermedad renal crónica, infarto de miocardio, angina de pecho, revascularización coronaria, ictus isquémico o ataque isquémico transitorio, insuficiencia cardíaca, enfermedad vascular periférica) tienen un alto riesgo, por lo que no será precisa la estimación del riesgo cardiovascular . En estos sujetos, los fármacos con efecto antihipertensivo pueden estar indicados no sólo por su efecto reductor de la presión arterial, sino también por otros efectos cardiovasculares y, por ello, pueden estar indicados incluso en presencia de una presión arterial considerada normal en sujetos exentos de estas enfermedades.
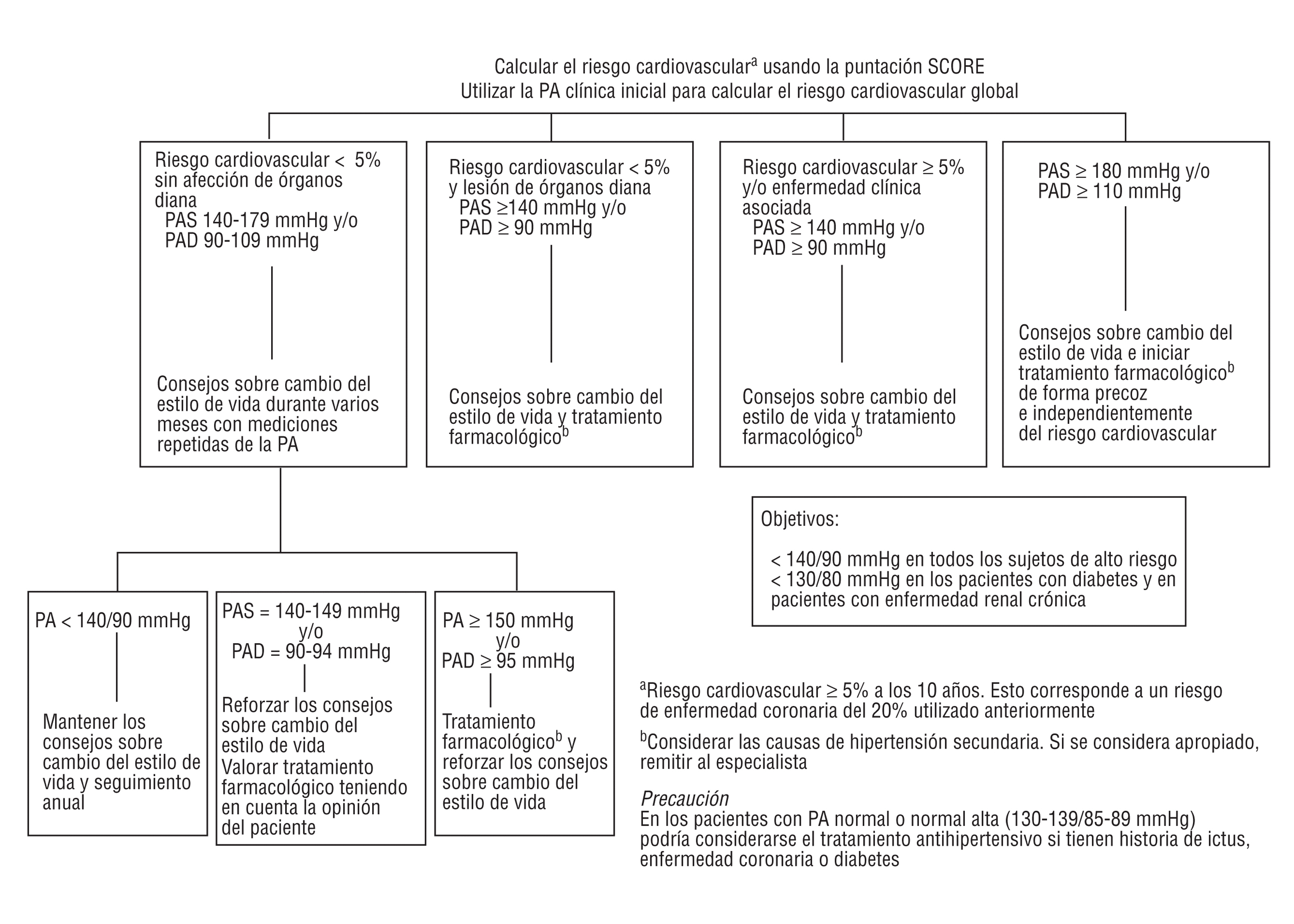
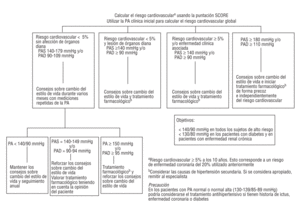
En la figura 2 se expone un algoritmo para el manejo de la presión arterial. Sin embargo, la decisión de iniciar tratamiento antihipertensivo dependerá no sólo del riesgo cardiovascular, sino también de la presencia de lesiones en los órganos diana. El tratamiento farmacológico deberá iniciarse con prontitud en los sujetos con una presión arterial sistólica (PAS) >= 180 mmHg o una presión arterial diastólica (PAD) >= 110 mmHg, con independencia de su riesgo cardiovascular.
Fig 2. Guía para el manejo de la presión arterial (PA). El riesgo cardiovascular a se calcula con la puntuación SCORE. Se utiliza la presión arterial clínica inicial para calcular el riesgo cardiovascular global. PAS: presión arterial sistólica; PAD: presión arterial diastólica.
Los sujetos con una PAS >= 140 o una PAD >= 90 mmHg sostenida y de riesgo elevado (5) también requerirán tratamiento farmacológico, con el objetivo de conseguir unas cifras de presión arterial < 140/90 mmHg. Las elevaciones similares de la presión arterial en sujetos de riesgo bajo, sin lesiones en órganos diana, requerirán un seguimiento muy estrecho y recomendaciones sobre cambios en el estilo de vida (6). El tratamiento farmacológico deberá considerarse teniendo en cuenta la opinión del paciente.
(5) >= 5% según la figura 1.
(6) Los sujetos con cifras de PAS >= 140 o PAD >= 90 mmHg y con un riesgo < 5% pueden representar un grupo de pacientes hipertensos muy heterogéneo. Éstos deberán ser seguidos estrechamente, y es oportuno recomendarles cambios en el estilo de vida durante al menos 6 meses, dependiendo de las cifras de PA. Se aconseja un control clínico al mes y a los 3 y 6 meses en el que se valore la evolución de las cifras de PA y se realice el seguimiento de las medidas no farmacológicas.
Excepto en algunas ocasiones, los individuos con una PAS<140 mmHg y una PAD < 90mmHg no precisan tratamiento antihipertensivo. Los pacientes con un riesgo cardiovascular elevado o muy elevado y los sujetos con diabetes mellitus (7) se benefician de una mayor reducción de la PA por debajo de la meta terapéutica de < 140/90 mmHg.
(7) También los pacientes con enfermedad renal crónica (considerada como la presencia de una elevación de la creatinina plasmática > 1,5 mg/dl (133 µmol/l) en varones y > 1,4 mg/dl (124 µmol/l ) en mujeres, o un filtrado glomerular estimado < 60 ml/min/1,73 m2 , o la presencia de proteinuria > 300 mg/día). En los pacientes con PA normal podría considerarse también el tratamiento antihipertensivo si tienen historia de ictus, enfermedad coronaria o insuficiencia cardíaca. Específicamente, hay recomendaciones de que tras un ictus o ataque isquémico transitorio, la PA debe ser reducida, con independencia de su nivel, con un inhibidor de la enzima de conversión de la angiotensina y un diurético, dependiendo de la tolerancia al tratamiento (Leys D, Kwiecinsky H, Bogousslavsky J, Bath P, Brainin M, Diener HC, et al, for the EUSI Executive Committee and the EUSI Writing Committee. Prevention. Cerebrovasc Dis 2004;17(Suppl 2):15-29).
Los fármacos antihipertensivos no sólo deben reducir de forma efectiva los valores de la presión arterial. También deben presentar un perfil de seguridad favorable y ser capaces de reducir la morbilidad y mortalidad cardiovasculares. Se dispone de 5 clases de fármacos antihipertensivos que cumplen dichos criterios: diuréticos, bloqueadores beta, inhibidores de la enzima de conversión de la angiotensina, antagonistas del calcio y antagonistas de los receptores de la angiotensina II.
En muchos ensayos clínicos, el control de la presión arterial se ha logrado mediante la combinación de 2 o más fármacos antihipertensivos, y en la práctica clínica habitual, con frecuencia es preciso el tratamiento combinado. En los pacientes con varias enfermedades que requieren tratamiento farmacológico, la polifarmacia puede convertirse en un problema importante, por lo que es necesario un buen manejo clínico con el fin de evitar interacciones indeseables. En todos los pacientes, la reducción de la presión arterial debe obtenerse de forma gradual. Para la mayor parte de ellos, el objetivo terapéutico es lograr una presión arterial < 140/90 mmHg, pero en los pacientes con diabetes y en los que presentan un riesgo elevado se debe perseguir valores inferiores (8).
(8) Por debajo de 130/80 mmHg.
Lípidos plasmáticos
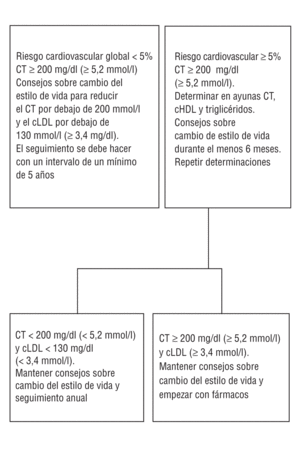
En general, la colesterolemia debe ser < 5 mmol/l (190 mg/dl), y el colesterol unido a lipoproteínas de baja densidad (cLDL) debe ser < 3 mmol/l (115 mg/dl) (9). Para los pacientes con enfermedad cardiovascular o diabetes, los objetivos terapéuticos deben ser incluso más bajos: colesterol total < 4,5 mmol/l (175 mg/dl) y cLDL < 2,5 mmol/l (100 mg/dl).
(9) En nuestro entorno, el colesterol total debería ser < 200 mg/dl (5,2 mmol/l) y el cLDL, menor de 130 mg/dl (3,4 mmol/l).
No se definen objetivos terapéuticos para el colesterol unido a lipoproteínas de alta densidad (cHDL) ni para los triglicéridos, aunque las concentraciones de éstos se utilicen como marcadores de riesgo aumentado. Así, los valores de cHDL < 1,0 mmol/l (40 mg/dl) en varones y < 1,2 mmol/l (46 mg/dl) en mujeres y de triglicéridos en ayunas > 1,7 mmol/l (150 mg/dl) sirven como marcadores de riesgo cardiovascular aumentado (10). Los valores de cHDL y de triglicéridos también son útiles como guía para seleccionar el tratamiento farmacológico.
(10) En el documento completo de las guías europeas también se incluyen la lipoproteína(a) > 30 mg/dl y la apolipoproteína B > 150 mg/dl como valores claramente asociados a un incremento del riesgo de enfermedades arterioscleróticas.
Los individuos asintomáticos con múltiples factores de riesgo de enfermedad cardiovascular y cuyos valores de colesterol total y cLDL sin tratamiento son cercanos a 5 y 3 mmol/l, respectivamente, parece ser que podrían beneficiarse de una mayor reducción del colesterol total a < 4,5 mmol/l (175 mg/dl), y de una mayor reducción del cLDL a < 2,5 mmol/l (100 mg/dl) con dosis moderadas de fármacos hipolipemiantes. Sin embargo, estos valores no se consideran objetivos terapéuticos para los pacientes con valores altos que no reciben tratamiento, ya que se necesitarían dosis altas de fármacos (cuyos beneficios no han sido todavía documentados) para alcanzar esas metas más bajas.
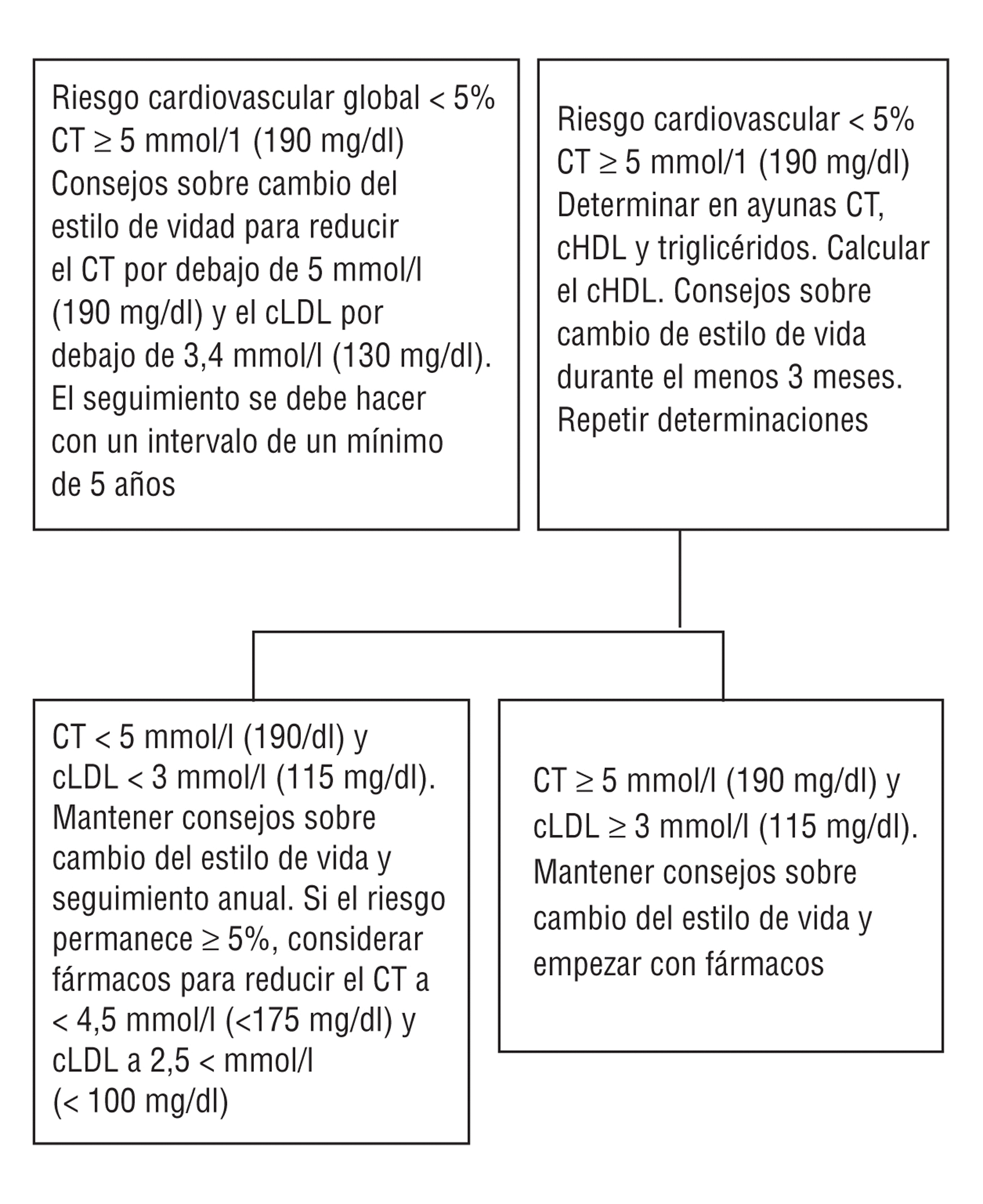
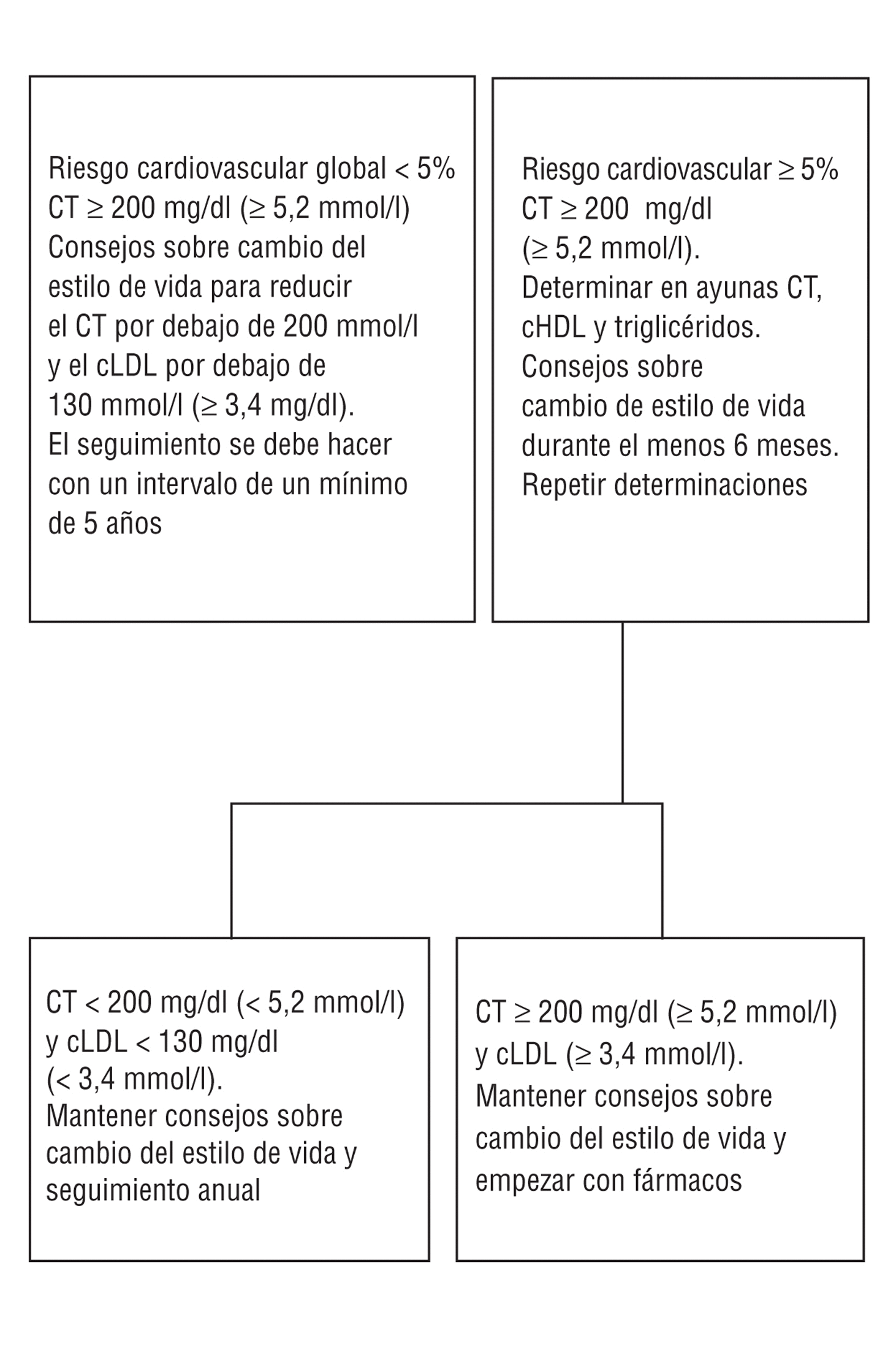
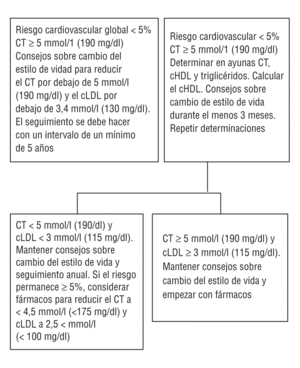
En individuos asintomáticos (fig. 3) (11), el primer paso es evaluar el riesgo cardiovascular e identificar los componentes del riesgo que se deben modificar. Si el riesgo de muerte cardiovascular a los 10 años es ¾ 5% y esta combinación de factores de riesgo se proyecta a la edad de 60 años, se debe recomendar una dieta equilibrada, actividad física y abandono del tabaco para mantener un riesgo cardiovascular bajo. La evaluación del riesgo se debe repetir cada 5 años. Se puede observar no es necesario hacer una evaluación del riesgo en pacientes con hipercolesterolemia familiar, ya que un colesterol total > 8 mmol/l (320 mg/dl) y un cLDL > 6 mmol/l (240 mg/dl) sitúan a estos pacientes en un nivel de riesgo alto de enfermedad cardiovascular.
(11) En el anexo aparece la adaptación de esta figura (fig. 4), donde se sigue aconsejando como objetivos terapéuticos de colesterol total < 200 mg/dl (5,2 mmol/l) y de cLDL < 130 mg/dl (3,4 mmol/l).
Fig 3. Guía para el manejo de los lípidos en pacientes asintomáticos. El riesgo cardiovascular se calcula con la puntuación SCORE. Utilizar el colesterol total inicial (o la fracción colesterol total con colesterol HDL) para calcular el riesgo.
Si el riesgo de muerte cardiovascular a los 10 años es >= 5%, o si después de proyectar la combinación de factores de riesgo del paciente a la edad de 60 años el riesgo es >= 5%(12), se debería realizar un análisis completo de lipoproteínas plasmáticas y proporcionar consejo intensivo sobre los estilos de vida, sobre todo en lo que se refiere a la dieta. Si los valores de colesterol total y cLDL disminuyen por debajo de 5 mmol/l (190 mg/dl) y de 3 mmol/l (115 mg/dl)(13), respectivamente, y el riesgo cardiovascular ha pasado a ser < 5%, se debe realizar un seguimiento anual de estos pacientes para asegurar que su riesgo permanece bajo sin el empleo de fármacos. Por el contrario, si el riesgo cardiovascular sigue siendo >= 5%(14) se debe considerar el tratamiento farmacológico hipolipemiante para reducir incluso más el colesterol total y el cLDL. Los objetivos terapéuticos para estos sujetos que tiene un alto riesgo persistente son reducir el colesterol total a < 4,5 mmol/l (175 mg/dl) y el cLDL a < 2,5 mmol/l (100 mg/dl). Tal y como hemos comentado con anterioridad, éstos no son objetivos terapéuticos para pacientes con valores altos sin tratamiento.
(12) La extrapolación del riesgo a los 60 años es controvertida; el CEIPC recomienda que en los pacientes jóvenes con varios factores de riesgo pero que por la edad no se consideran de alto riesgo, antes que etiquetarlos como tales haciendo una simple extrapolación, es preferible enfatizar los aspectos relacionados con el consejo y los cambios en los estilos de vida.
(13) En nuestro entorno, el colesterol total debería ser < 200 mg/dl y el cLDL, < 130 mg/dl.
(14) En nuestro entorno recomendamos dieta y tratamiento hipolipemiante cuando el riesgo >= 5% a los 10 años y los valores de colesterol total y cLDL son >= 200 y >= 130 mg/dl, respectivamente, en ausencia de enfermedad cardiovascular.
El primer ensayo clínico que documentó los beneficios clínicos (mejora de la supervivencia) del tratamiento hipolipemiante con estatinas se realizó en individuos < 70 años y con un colesterol total > 5 mmol/l. Ensayos clínicos recientemente publicados indican que el tratamiento puede también ser efectivo en las personas de la tercera edad y en pacientes con valores de colesterol incluso más bajos.
Algunos individuos requieren tratamiento combinado. En pacientes con varias enfermedades que necesitan tratamiento, la polifarmacia puede ser un problema importante y se requiere una buen manejo clínico para abordarla. Algunos pacientes no lograrán los objetivos terapéuticos a pesar de recibir dosis máximas de tratamiento, pero se seguirán beneficiando de la terapia en la proporción en que disminuyan los valores de colesterol.
Diabetes
Se ha demostrado que se puede prevenir o retrasar la progresión a la diabetes mediante la intervención con medidas higiénico-dietéticas (dieta y ejercicio físico) en sujetos que presentan una intolerancia a la glucosa.
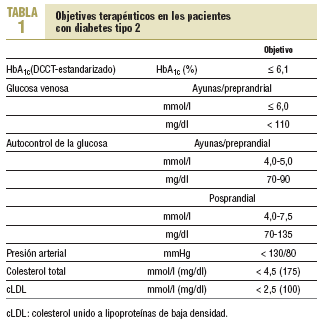
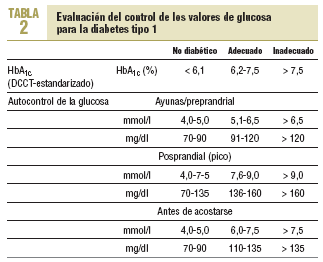
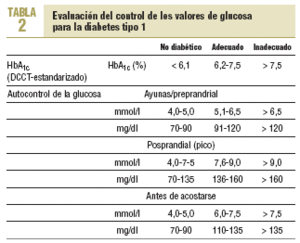
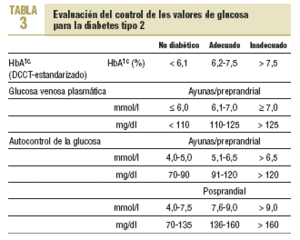
En pacientes con diabetes de tipo 1 y 2 se dispone de suficiente evidencia derivada de ensayos clínicos aleatorizados que demuestra que el buen control metabólico previene las complicaciones microvasculares. También hay razones suficientes para afirmar que la consecución de un buen control de la glucemia puede prevenir eventos cardiovasculares en ambos tipos de diabetes mellitus. En la diabetes de tipo 1, el control de la glucemia exige una adecuada terapia insulínica (tratamiento mediante múltiples dosis de insulina) y, simultáneamente, consejo dietético profesional. En la diabetes tipo 2, el consejo dietético profesional, la reducción de peso y el aumento de la actividad física deben ser el primer tratamiento dirigido a la consecución de un buen control de la glucemia. En caso de que la reducción de la glucemia sea insuficiente con estas medidas, se debe añadir tratamiento farmacológico. Los objetivos del tratamiento en el caso de la presión arterial y los lípidos son, en general, más exigentes en el caso de la diabetes mellitus (15). Los objetivos terapéuticos recomendados para la diabetes tipo 2 se muestran en la tabla 1 (16).
(15) También se debe considerar como objetivo terapéutico los triglicéridos < 150 mg/dl.
(16) La evaluación del control de los valores de glucosa para la diabetes tipo 1 y en la diabetes tipo 2 aparece en las tablas 2-3 del anexo, tal y como se exponen en el documento completo de las recomendaciones europeas. Estos objetivos de tratamiento están definidos por las recomendaciones de la International Diabetes Federation Europe (A Desktop Guide to type-1 (insulin-dependent) Diabetes Mellitus. European Diabetes Policy Group 1998. Diabet Med 1999;16:253-66. A desktop guide to type 2 diabetes mellitus. European Diabetes Policy Group 1998. Diabet Med 1999;16:716-30). Sin embargo, es importante destacar que los objetivos deben ser siempre fijados individualmente, en especial en pacientes con complicaciones tardías graves de la diabetes, personas de edad avanzada o con otras condiciones que comprometan la supervivencia.
Síndrome metabólico
En la práctica clínica puede utilizarse provisionalmente la definición del US National Cholesterol Education Program para la identificación de sujetos con síndrome metabólico. El diagnóstico requeriría que se cumplieran 3 o más de los siguientes criterios:
1. Perímetro de la cintura > 102 cm en varones y > 88 cm en mujeres.
2. Triglicéridos séricos >= 1,7 mmol/l (>= 150 mg/dl).
3. cHDL < 1 mmol/l (< 40 mg/dl) en varones y < 1,3 mmol/l (< 50 mg/dl) en mujeres.
4. Presión arterial >= 130/85 mmHg.
5. Glucosa plasmática >= 6,1 mmol/l (>= 110 mg/dl).
Los pacientes con síndrome metabólico tienen habitualmente un riesgo cardiovascular alto. Los estilos de vida tienen una fuerte influencia en todos los componentes del síndrome metabólico, por lo que en el manejo de éste se debe poner un especial énfasis en la reducción del peso y el aumento de la actividad física profesionalmente supervisados. En caso de una presión arterial alta, dislipemia e hiperglucemia (en el rango de diabetes), puede ser necesario añadir algún tratamiento farmacológico, tal y como se recomienda en esta guía.
Otros fármacos profilácticos
Además de los fármacos necesarios para tratar la presión arterial, los lípidos y la diabetes, se deberían considerar en la práctica clínica otras clases de fármacos para la prevención de las enfermedades cardiovasculares:
Aspirina u otros antiagregantes plaquetarios en prácticamente todos los pacientes con enfermedades cardiovasculares.
Bloqueadores beta en pacientes que hayan padecido un infarto de miocardio o con disfunción ventricular secundaria a una enfermedad coronaria.
Inhibidores de la enzima de conversión de la angiotensina en pacientes con síntomas o signos de disfunción ventricular izquierda secundaria a enfermedad coronaria o hipertensión arterial.
Anticoagulantes en los pacientes con enfermedad coronaria y riesgo alto de padecer eventos tromboembólicos.
En pacientes asintomáticos de alto riesgo se dispone de evidencias de que las dosis bajas de aspirina pueden reducir el riesgo de eventos cardiovasculares, especialmente si son diabéticos, tienen hipertensión controlada o son varones con múltiples factores de riesgo cardiovascular.
Cribado de los familiares próximos
Se debería estudiar los factores de riesgo cardiovascular de todos los familiares (17) de los pacientes con enfermedad coronaria precoz (varones < 55 años y mujeres < 65 años) y también los de las personas que pertenecen a familias con hipercolesterolemia familiar u otras dislipemias hereditarias, ya que todas ellas tienen un riesgo aumentado de padecer enfermedades cardiovasculares.
(17) Familiares de primer grado (padres o hermanos)
Aspectos que cabe resaltar de este resumen ejecutivo
En pacientes con enfermedad cardiovascular se debe:
Promover los cambios pertinentes en el estilo de vida: abandonar el tabaco, elegir una dieta saludable y aumentar la actividad física.
Prescribir aspirina u otros antiagregantes y una estatina.
Valorar la necesidad de tratamiento antihipertensivo, bloqueadores beta e inhibidores de la enzima de conversión de la angiotensina.
En sujetos con un riesgo cardiovascular potencialmente alto se debe:
Utilizar el sistema del SCORE para definir el nivel de riesgo cardiovascular.
Promover cambios pertinentes en el estilo de vida: abandonar el tabaco, elegir una dieta saludable y aumentar la actividad física.
Valorar la necesidad de reducir la presión arterial y el colesterol sérico y de controlar la glucemia.
Agradecimientos
Los autores agradecen el apoyo administrativo de Christine Ghysbrecht (Gante).
Fig 4. Guía adaptada para el manejo de los lípidos en pacientes asintomáticos.
Otros expertos que han contribuido en partes de esta guía
C. Albus, N. Bages, G. Burell, R. Conroy, H.C. Deter, C. Hermann-Lingen, S. Humphries, A. Fitzgerald, B. Oldenburg, N. Schneiderman, A. Uutela, R. Willimas y J. Yarnell.
Comité de la Sociedad Europea de Cardiología para Guías de Práctica Clínica (GPC)
S.G. Priori (presidenta), M.A. Alonso García, J.J. Blanc, A. Budaj, M. Cowie, V. Dean, J. Deckers, E. Fernández Burgos, J. Lekakis, B. Lindahl, G. Mazzotta, K. McGregor, J. Morais, A. Oto, O. Smiseth y H.J. Trappe.
Revisores del documento
Este documento ha sido revisado por expertos nominados por sus sociedades, que eran independientes del Grupo de Trabajo Europeo:
A. Budaj (coordinador de la revisión de GPC)a, C.D. Agardhb, J.P. Bassanda, J. Deckersa, M. Godychi-Cwirkod, A. Heagertya, R. Heineb, P. Homec, S. Prioria, P. Puskag, M. Raynerf, A. Rosengrena, M. Sammutd, J. Shepherde, J. Siegristg, M. Simoonsa, M. Tenderaa y A. Zanchettih.