Es de suma importancia avanzar en la integración de los servicios de salud mental en la atención primaria. Sin embargo, uno de los retos para asegurar el acceso y la calidad de las prestaciones al respecto, es el potencial estigma hacia personas que presentan trastornos mentales y/o adicciones (TMA) por parte de los propios profesionales de la salud1,2.
El estigma es un proceso que incluye los componentes de etiquetado, estereotipos, separación, pérdida de estatus y discriminación3. Uno de los conceptos más utilizados respecto al estigma es el de «distancia social», que evalúa la voluntad de interactuar con una persona con determinada condición4.
Existe evidencia que confirma la presencia de actitudes y comportamientos estigmatizadores en el personal de salud hacia personas con TMA en atención primaria2. Dicho estigma se presentaría de manera diferenciada, según la condición específica que presenten los usuarios. La esquizofrenia y la dependencia a sustancias psicoactivas se asocian a importantes niveles de estigma5,6.
Escasos estudios existen al respecto en América Latina2. En Chile se realizan importantes esfuerzos para fortalecer la salud mental en la atención primaria. El estigma representa una barrera. Así, como parte de una investigación más amplia, se reportan aquí resultados ilustrativos sobre el fenómeno del estigma, desde la perspectiva de los trabajadores/as de la atención primaria chilena, específicamente valorando posibles diferencias en distancia social respecto a esquizofrenia y adicciones. Este proyecto fue financiado por FONDECYT 1160099 y aprobado por el Comité de Ética en Investigación de la Pontificia Universidad Católica de Chile #16-090, así como por los Comités de Ética de los Servicios de Salud, según correspondía.
El estudio de tipo encuesta transversal se realizó en 34 centros de atención primaria, a lo largo de Chile. Ochocientos cincuenta y seis profesionales de la atención primaria, de distintas disciplinas, respondieron un cuestionario anónimo, autoadministrado. Se evaluaron características sociodemográficas, incluyendo también la cercanía personal de los profesionales con los TMA. Se midió la distancia social, como indicador de estigma, con un instrumento de 9 preguntas basado en escalas internacionales4, respecto a 2 condiciones: 1) Esquizofrenia y 2) Dependencia a la cocaína y/o pasta base de cocaína. La escala evalúa las actitudes públicas hacia las personas con dichas condiciones, con un puntaje total de 9 a 36 (máxima distancia social).
El análisis consideró el cálculo de la media y la desviación estándar en las variables continuas, y el número de casos y porcentajes para las variables categóricas. La prueba de ANOVA se realizó para evaluar las medias de distancia social de profesionales respecto a distintas variables sociodemográficas, considerando un valor de p menor al 5% para la significación estadística.
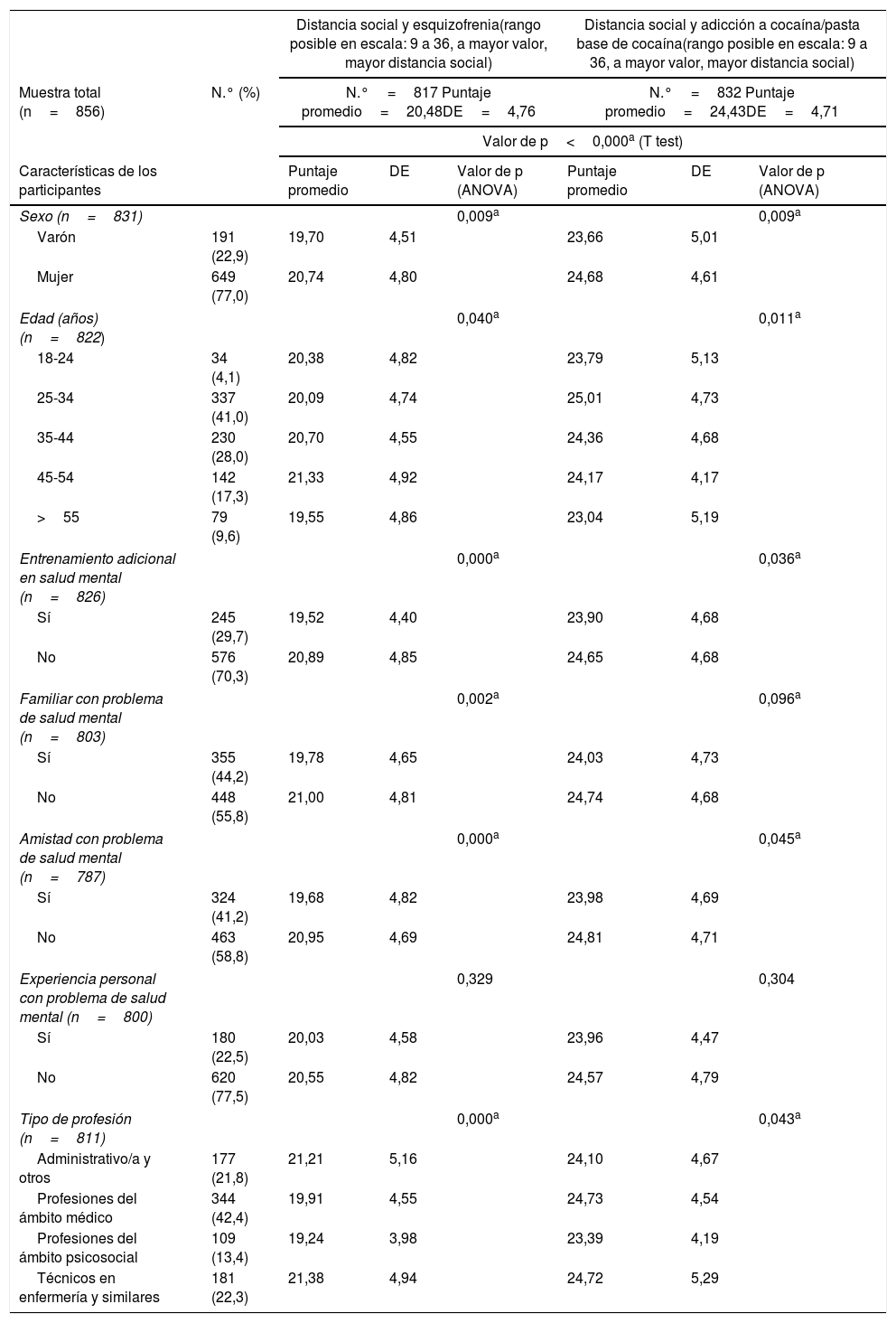
Se apreció un mayor nivel de distancia social hacia adicciones, con relación a la esquizofrenia. La tabla 1 muestra los puntajes de distancia social para enfermedades mentales (α de Cronbach: 0,82) y adicciones (α de Cronbach: 0,82). Se observó mayor distancia social hacia las personas con dependencia a cocaína/pasta base de cocaína que hacia personas con esquizofrenia (p<0,05). Niveles algo menores de distancia social (p<0,05) se detectaron entre profesionales mayores de 55 años, en varones y en quienes habían recibido entrenamiento en salud mental o tenían un familiar o amistad que hubiera recibido tratamiento por TMA. Los profesionales del área psicosocial presentaron menores niveles de distancia social respecto a los demás grupos. Todas estas asociaciones deben considerarse preliminares y valorarse cuidadosamente con mayor profundidad.
Características sociodemográficas y puntajes de distancia social respecto a esquizofrenia y adicción a la cocaína/pasta base de cocaína en profesionales participantes
| Distancia social y esquizofrenia(rango posible en escala: 9 a 36, a mayor valor, mayor distancia social) | Distancia social y adicción a cocaína/pasta base de cocaína(rango posible en escala: 9 a 36, a mayor valor, mayor distancia social) | ||||||
|---|---|---|---|---|---|---|---|
| Muestra total (n=856) | N.° (%) | N.°=817 Puntaje promedio=20,48DE=4,76 | N.°=832 Puntaje promedio=24,43DE=4,71 | ||||
| Valor de p<0,000a (T test) | |||||||
| Características de los participantes | Puntaje promedio | DE | Valor de p (ANOVA) | Puntaje promedio | DE | Valor de p (ANOVA) | |
| Sexo (n=831) | 0,009a | 0,009a | |||||
| Varón | 191 (22,9) | 19,70 | 4,51 | 23,66 | 5,01 | ||
| Mujer | 649 (77,0) | 20,74 | 4,80 | 24,68 | 4,61 | ||
| Edad (años) (n=822) | 0,040a | 0,011a | |||||
| 18-24 | 34 (4,1) | 20,38 | 4,82 | 23,79 | 5,13 | ||
| 25-34 | 337 (41,0) | 20,09 | 4,74 | 25,01 | 4,73 | ||
| 35-44 | 230 (28,0) | 20,70 | 4,55 | 24,36 | 4,68 | ||
| 45-54 | 142 (17,3) | 21,33 | 4,92 | 24,17 | 4,17 | ||
| >55 | 79 (9,6) | 19,55 | 4,86 | 23,04 | 5,19 | ||
| Entrenamiento adicional en salud mental (n=826) | 0,000a | 0,036a | |||||
| Sí | 245 (29,7) | 19,52 | 4,40 | 23,90 | 4,68 | ||
| No | 576 (70,3) | 20,89 | 4,85 | 24,65 | 4,68 | ||
| Familiar con problema de salud mental (n=803) | 0,002a | 0,096a | |||||
| Sí | 355 (44,2) | 19,78 | 4,65 | 24,03 | 4,73 | ||
| No | 448 (55,8) | 21,00 | 4,81 | 24,74 | 4,68 | ||
| Amistad con problema de salud mental (n=787) | 0,000a | 0,045a | |||||
| Sí | 324 (41,2) | 19,68 | 4,82 | 23,98 | 4,69 | ||
| No | 463 (58,8) | 20,95 | 4,69 | 24,81 | 4,71 | ||
| Experiencia personal con problema de salud mental (n=800) | 0,329 | 0,304 | |||||
| Sí | 180 (22,5) | 20,03 | 4,58 | 23,96 | 4,47 | ||
| No | 620 (77,5) | 20,55 | 4,82 | 24,57 | 4,79 | ||
| Tipo de profesión (n=811) | 0,000a | 0,043a | |||||
| Administrativo/a y otros | 177 (21,8) | 21,21 | 5,16 | 24,10 | 4,67 | ||
| Profesiones del ámbito médico | 344 (42,4) | 19,91 | 4,55 | 24,73 | 4,54 | ||
| Profesiones del ámbito psicosocial | 109 (13,4) | 19,24 | 3,98 | 23,39 | 4,19 | ||
| Técnicos en enfermería y similares | 181 (22,3) | 21,38 | 4,94 | 24,72 | 5,29 | ||
CESFAM: centro de salud familiar; DE: desviación estándar.
Como conclusión, puede remarcarse que el estigma en atención primaria es complejo y pudiera ser mayor hacia personas con adicciones. Las intervenciones deben tomar en cuenta estas diferencias. El entrenamiento a los actuales y futuros profesionales requiere incluir adecuadamente aspectos de prevención de estigma1,2. Es un desafío para Chile, pero también a nivel global. Estos resultados preliminares invitan a profundizar en nuevos estudios para una mejor comprensión del fenómeno abordado, tanto en Chile como en todo el mundo.
Aclaración: TMA se utiliza aquí solo dada su habitual consideración en algunas disciplinas, pero entendemos sus limitaciones. En ningún caso pretende contribuir a la estigmatización. Se considera un abanico amplio de condiciones y/o problemas de salud mental y/o consumo problemático de sustancias psicoactivas que pueden afectar a la población, más allá de un diagnóstico profesional de dichos problemas. La dimensión subjetiva y la vivencia de cada condición es de particular relevancia.
FinanciaciónFONDECYT # 1160099, «Estigma hacia la Enfermedad Mental entre Profesionales de la Atención Primaria en Chile (Stigma toward mental illness among primary care professionals in Chile)», FONDECYT Regular 2016, CONICYT, Chile.
AutoríaJaime C. Sapag participó en: La concepción y el diseño del trabajo; la recogida de datos, el análisis y la interpretación de los datos; la escritura del artículo; la aprobación de la versión final para su publicación; asumir la responsabilidad de liderar el proyecto de investigación y también el desarrollo general del presente artículo.
Paola R. Velasco participó en: El diseño de la logística del trabajo de campo; la recogida de datos y la interpretación de los datos; la revisión del artículo; la aprobación de la versión final para su publicación y la coordinación general del proyecto de investigación.
A los 34 centros de salud familiar y comunitaria (CESFAM) y 8 Servicios de Salud participantes. En particular, a los/as usuarios/as y trabajadores/as de esos CESFAM que aceptaron colaborar en esta investigación.A todos los Servicios de Salud, áreas de salud municipales, centros de salud familiar y comunitarios que participaron en este estudio.