La 74ª Asamblea Mundial de la Salud aprobó en mayo del 2021 el «Plan de acción mundial para la seguridad del paciente 2021-2030» con el fin de potenciar la seguridad de este como un componente esencial en el diseño, los procedimientos y la evaluación del desempeño de los sistemas de salud de todo el mundo.
Se trata de un plan estratégico que orienta a los gobiernos de los países, a las entidades del sector salud, a las organizaciones sanitarias y a la secretaría de la Organización Mundial de la Salud, sobre cómo aplicar la resolución concerniente a la seguridad del paciente de la Asamblea. El despliegue del plan reforzará la calidad y la seguridad de los sistemas de salud en todo el mundo, abarcando todo el proceso de atención a la salud de las personas, desde el diagnóstico hasta el tratamiento y los cuidados sanitarios, reduciendo la probabilidad de causar daño en el curso de la atención recibida. La Declaración de la Conferencia mundial sobre atención primaria de salud en Astaná en 2018, instó a los países a fortalecer sus sistemas de atención primaria como paso esencial para lograr la cobertura sanitaria universal y dar acceso a una atención segura y de calidad sin menoscabo económico. Por ello, el despliegue del plan estrategico de seguridad del paciente en atención primaria constituye una acción de política sanitaria de alta prioridad.
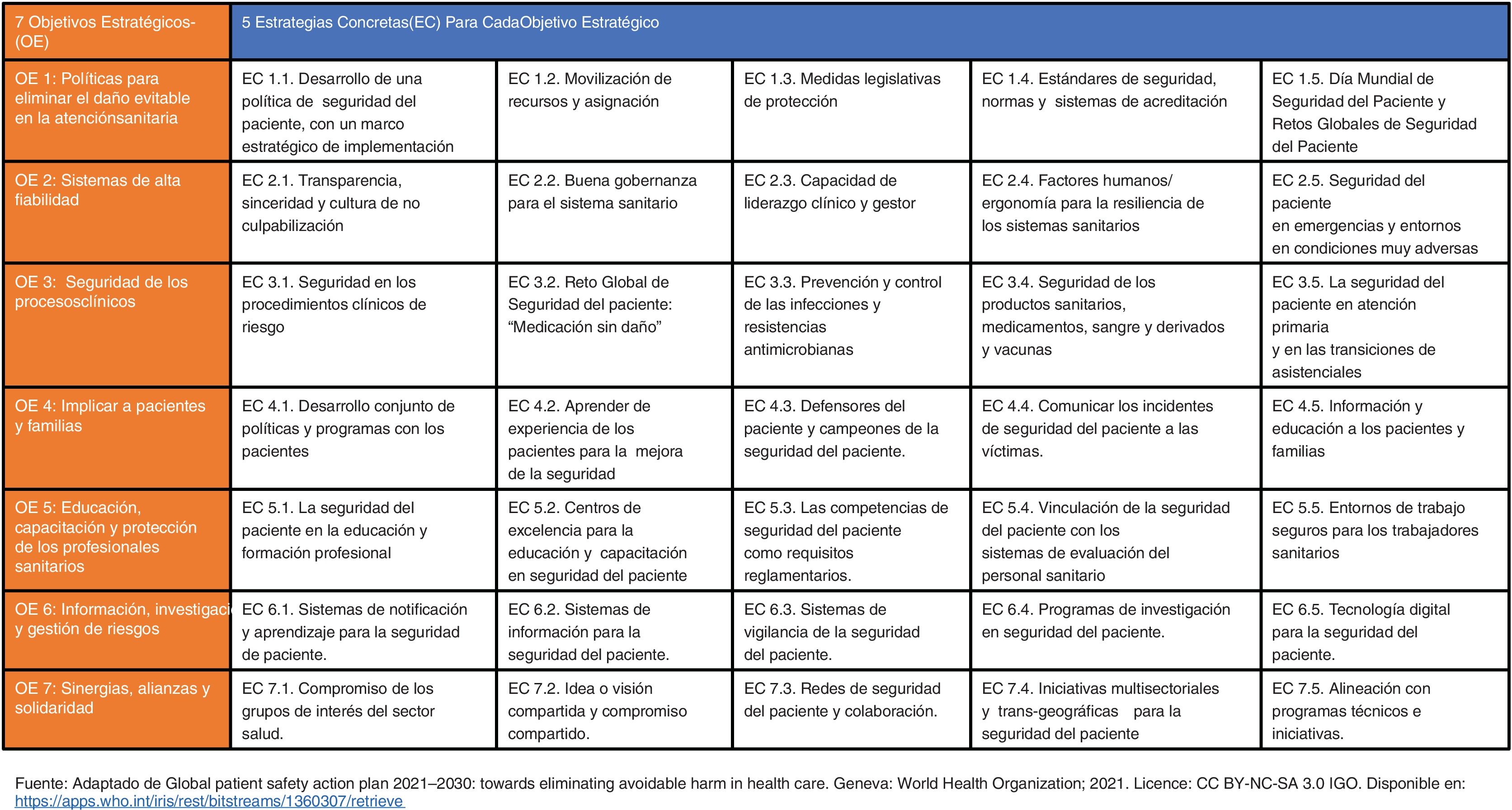
El plan de acción está estructurado en siete objetivos estratégicos con 35 acciones. En este documento, presentamos un análisis de las acciones estratégicas para las organizaciones sanitarias y los retos futuros para su implementación específica en los centros de atención primaria.
The 74th World Health Assembly adopted in May 2021 the “Global Patient Safety Action Plan: 2021–2030” to enhance patient safety as an essential component in the design, procedures and performance evaluation of health systems worldwide.
It is a strategic plan that guides country governments, health sector entities, health organisations and the World Health Organisation secretariat on how to implement the assembly's patient safety resolution. Deployment of the plan will strengthen the quality and safety of health systems worldwide by spanning the entire continuum of people's health care from diagnosis to treatment and care, reducing the likelihood of harm in the course of care. The Declaration on Primary Health Care during the Global Conference on Primary Health Care in Astana, 2018, urged countries to strengthen their primary health care systems as an essential step towards achieving universal health coverage and providing access to safe, quality care without financial loss. The deployment of the Global Patient Safety Action Plan in primary care is therefore a high-priority health policy action.
The Action Plan is structured into 6 strategic objectives with 35 strategic actions. We present an analysis of the strategic actions regarding healthcare organizations and the challenges ahead for their particular deployment in primary health care settings.
La 74ª Asamblea Mundial de la Salud (AMS74) puso en marcha en mayo del 2021 la «Acción mundial sobre la seguridad del paciente: 2021-2030» para dar prioridad a la seguridad del paciente como paso fundamental en la construcción, diseño, funcionamiento y evaluación del rendimiento de los sistemas sanitarios a nivel mundial1.
El Plan de Acción Mundial para la Seguridad del Paciente 2021-2030 (PAMSP)2 proporciona la orientación necesaria para que los gobiernos de los países, las organizaciones y asociaciones, los centros sanitarios y la secretaría de la Organización Mundial de la Salud (OMS) puedan poner en marcha la resolución de la AMS74 sobre la seguridad del paciente en el marco temporal 2021-2030. El despliegue de las acciones de este plan reforzará los sistemas de salud a nivel mundial hacia la meta de que estos no generen daño en la atención que prestan a los pacientes.
La seguridad del paciente (SP) en las organizaciones sanitarias se entiende como un conjunto de actividades coordinadas que facilitan una cultura y unos comportamientos seguros entre los profesionales y que se apoya en unas tecnologías y entornos en los que se aplican procedimientos que disminuyen los riesgos de forma constante y sostenible, reduciendo daños evitables y haciendo menos probable el error. Y en caso de que este se produzca, los sistemas estén preparados para poder disminuir también el impacto del daño.
La Declaración de Astaná (Alma-Ata 2·0)3 de 2018 restituyó los principios de la atención primaria (AP), vinculándolos con los objetivos para el desarrollo sostenible (ODS) de la Organización de las Naciones Unidas (ONU), en concreto, con el desafío de alcanzar una cobertura sanitaria universal (CSU)3. Este objetivo permitirá que muchos ciudadanos se beneficien con el acceso a una AP segura y de calidad sin que suponga un menoscabo económico para ellos. Existe evidencia científica que demuestra que los países que reorientan sus servicios de salud hacia la AP, están mejor situados para conseguir el objetivo de la CSU que los que están enfocados en la atención hospitalaria4,5. La promoción de una AP segura se convierte así en un objetivo político de salud prioritario a nivel mundial6.
La pandemia por COVID-19 ha generado una enorme presión sobre los servicios sanitarios, la sociedad civil y la economía global. Esta situación ha hecho aflorar las grandes diferencias en cuanto a equidad y a compromiso político en relación con la cobertura de la atención a la salud de las poblaciones a nivel mundial, poniendo en peligro el objetivo de la CSU7. Para poder alcanzar este fin, es necesario fomentar una unión clara entre la garantía de una CSU y la AP en los países. Esto requiere un liderazgo que involucre a las comunidades locales y, sobre todo, una dotación de recursos económicos, estructurales y humanos por parte de los gobiernos nacionales para garantizar una atención segura y de calidad8,9. Es importante aprovechar el alto nivel de compromiso político actual por conseguir una atención primaria universal y segura10.
Por ello, el despliegue del PAMSP en el nivel de AP es crucial, ya que contribuye a lograr el objetivo de la CSU a través de la mejora de la calidad y la seguridad del paciente.
El Plan de Acción Mundial para la Seguridad del Paciente: 2021-2030La visión del PAMSP es la de promover sistemas de salud en el mundo en los que la probabilidad de que una persona pueda sufrir un daño como consecuencia de la atención sanitaria que recibe sea muy baja. Todos los pacientes deben obtener una atención segura y respetuosa, en todo momento y en todos los niveles. Para lograrlo, el plan tiene por objetivo impulsar políticas y acciones concretas basadas en la mejor evidencia científica disponible en cada momento, en las experiencias de los pacientes y el rediseño de los sistemas para disminuir todas las fuentes de riesgo y evitar dañar a los pacientes, familias y cuidadores (primeras víctimas), así como a los profesionales sanitarios involucrados en los incidentes de seguridad (segundas víctimas). Este plan conlleva el reto político de construir unos sistemas sanitarios basados en una AP fuerte que garantice una cobertura universal segura y de calidad para todas las personas.
Los principios guía del PAMSP conforman un marco de acción que incluye todos los niveles de la atención sanitaria y marcan los valores que orientan el desarrollo y la aplicación del plan de acción. Estos principios son: 1) involucrar a los pacientes y a las familias como parte de una atención segura, 2) lograr resultados seguros a través del trabajo colaborativo, 3) analizar los datos del desempeño para generar aprendizaje, 4) traducir la evidencia científica en propuestas de mejora medibles, 5) orientar las políticas y las acciones al entorno asistencial, 6) utilizar tanto los conocimientos científicos como la experiencia del paciente para mejorar la seguridad, 7) inculcar la cultura de la seguridad en el diseño y la prestación de la atención sanitaria.
El PAMSP incluye siete objetivos estratégicos (OE). Cada uno de ellos cuenta con cinco estrategias concretas de actuación (EC) para su despliegue. Los siete OE junto con las cinco EC conforman una matriz de siete por cinco (7x5) que genera un total de 35 EC de actuación (fig. 1). Estas últimas ayudarán a los gobiernos, a las entidades del sector salud, a los sistemas de salud y a la secretaría de la OMS a reorientar las políticas de salud y las inversiones hacia la mejora de la seguridad del paciente, generando entornos seguros de atención a la salud para los pacientes y sus familias en cualquier punto del planeta.
Matriz 7 por 5 de los objetivos estratégicos (OE) y estrategias concretas (EC) que conforman el Plan de acción mundial para la seguridad del paciente 2021-2030
Fuente: Adaptado de Global patient safety action plan 2021–2030: towards eliminating avoidable harm in health care2.
Este plan estratégico abarca la mayoría de las tareas necesarias para reducir los riesgos y mejorar la seguridad de la atención al paciente en los diferentes entornos asistenciales. A continuación, analizamos las EC cuyo despliegue implica la participación activa de la AP en cada uno de los OE. Realizamos propuestas concretas con el fin de sensibilizar y orientar a los profesionales de AP en el reto de mejorar la seguridad del paciente en el día a día de sus centros de salud (CS) por medio del PAMSP.
Objetivo estratégico 1 (OE 1): conseguir que los daños evitables a los pacientes sean el estado mental y el compromiso en la planificación y prestación de la asistencia sanitaria en cualquier lugarLa reducción de los actuales niveles inaceptables de daños evitables es posible. Ciertamente, es poco probable lograr el daño cero pero la tarea de los profesionales sanitarios es tratar de minimizar su ocurrencia. Los incidentes de seguridad del paciente (ISP) en AP son habituales y hasta el 80% de ellos pueden evitarse. Se calcula que entre el 20 y el 25% de la población general sufre daños en este nivel asistencial en los países desarrollados y en aquellos en desarrollo, respectivamente. Algunas estimaciones dicen que hasta cuatro de cada 10 pacientes sufren daños en atención primaria/ambulatoria11. Los errores más graves en este nivel asistencial son los relacionados con el diagnóstico, la prescripción y el uso de medicamentos12. Aunque los problemas acontecidos en este entorno son menos visibles que los ocurridos en el hospital, no se debe ignorar su impacto ante el gran volumen de pacientes atendidos en el primer nivel asistencial13. Dado que las necesidades sanitarias de los pacientes son cada vez más complejas, cabe esperar que la aparición y las consecuencias de los daños aumenten si no se adoptan medidas concretas. De ahí que se deba realizar una adecuada gestión de riesgos que promueva la seguridad del paciente en cada encuentro clínico y fomentar prácticas seguras en AP. Y además, cuando algo no ha salido como se tenía planificado, estar preparados para dar una respuesta adecuada al paciente y a su familia (primera víctima), apoyo emocional al equipo de profesionales involucrado (segunda víctima) y reforzar la confianza de la población en la organización sanitaria (tercera víctima), demostrando una actitud de aprendizaje y mejora continua en cada oportunidad. Esto último es fundamental cada vez que algo va mal.
Las principales EC que propone el PAMSP en su OE 1 para las organizaciones sanitarias se describen en la tabla 1. En la última columna se realizan propuestas concretas de acciones para desplegar en AP para mejorar la SP.
Objetivo estratégico 1 (OE 1): conseguir que los daños evitables a los pacientes sean el estado mental y el compromiso en la planificación y prestación de la asistencia sanitaria en cualquier lugar
| Estrategias concretas (EC) del OE 1 | Acciones del PAMSP para las organizaciones sanitarias | Propuesta de acciones para desplegar en atención primaria (AP) |
|---|---|---|
| EC 1.1:Desarrollar una estrategia integral de políticas de seguridad del paciente e implementar un plan nacional para el sistema sanitario que incluya todos los componentes, en especial la priorización de la cobertura universal | • Expresar un compromiso público y claro de la organización para fomentar una cultura y una práctica orientada hacia un daño evitable cero.• Alinear e implementar procesos y prácticas a nivel de los centros sanitarios con pautas de seguridad del paciente, protocolos y estandarización de los procedimientos.• Revisar el progreso en el desempeño de la seguridad del paciente en las reuniones directivas de la organización. | • Expresar un compromiso de la AP para evitar el daño en centros de salud (CS) y comunidad.• Plasmar la necesidad de médicos de familia con experiencia en gestión en los organismos nacionales que tomen decisiones sanitarias con una perspectiva que incluya a la AP y la seguridad del paciente14.• Posicionar, desde la macro gestión, a la AP como un punto clave para lograr la cobertura sanitaria universal y la coordinación de la gestión de riesgos en la continuidad asistencial para los pacientes. |
| EC 1.2:Movilizar y asignar los recursos adecuados para implementar la seguridad del paciente.Implementación en todos los niveles de la asistencia sanitaria | • Incorporar actividades para la implementación de la seguridad del paciente en la planificación de la organización, incluido el presupuesto anual y la gestión de recursos humanos.• Asignar recursos económicos adecuados para implementar políticas de seguridad del paciente en la organización.• Proporcionar suficiente personal y con las habilidades adecuadas para garantizar la seguridad del paciente en todas las áreas de atención. | • Invertir de forma urgente para mejorar la calidad de los servicios en AP en:- Edificios seguros: espacio y ventilación- Personal formado en seguridad del paciente- Disponibilidad de equipamientos y pruebas complementarias para realizar un diagnóstico y seguimiento adecuado15 (test rápidos de diagnóstico, ecografía, espirometría, electrocardiografía digital en el centro de salud y en domicilios etc.)- Apoyo tecnológico para un uso seguro de la medicación.- Tecnología de la comunicación con los pacientes (video-consulta, tele-monitorización de pacientes en domicilio etc.).- Integración de los sistemas de información de salud con los hospitales y con salud pública.- Formar a los equipos multiprofesionales de AP en seguridad del paciente16. |
| EC 1.3:Utilizar la legislación de forma selectiva para facilitar una atención segura al paciente y la protección de los pacientes y los trabajadores sanitarios de daños evitables | • Aprovechar las oportunidades de la legislación nacional existente para fortalecer las medidas que protegen a los pacientes y al personal sanitario de posibles daños evitables y para mejorar de forma sistemática la seguridad del paciente.• Mapear los requisitos legales aplicables a las instalaciones médicas y garantizar el pleno cumplimiento de la ley, incluidas la obtención y renovación de todas las licencias. | • Proporcionar el acceso de la AP a un sistema de notificación que implique análisis, aprendizaje y mejoras en los procedimientos asistenciales.• Desarrollar un entorno jurídico para los profesionales de la salud que facilite la notificación sin culpa y la restitución del daño al paciente; y que permita realizar un análisis a profundidad de los incidentes sin que esa documentación ni sus responsables puedan verse involucrados en un juicio por ello. |
| EC.1.4:Orientar la legislación sanitaria, la supervisión y la acreditación de actividades con el objetivo de mejorarlos resultados enseguridad del paciente | • Implementar los requisitos legales para que la autorización de apertura y la acreditación de centros sanitarios incluya la seguridad del paciente en todas las áreas de atención.• Comunicarse frecuentemente con el personal sobre la legislación de seguridad del paciente y la acreditación de la organización en seguridad.• Incorporar una cultura de mejora continua de la seguridad del paciente.• Enviar información al Ministerio de Sanidad nacional sobre la autorización, reglamentación y acreditación de organizaciones sanitarias para mejorar y alcanzar los máximos estándares de seguridad del paciente. | • Definir y solicitar unos requisitos mínimos de calidad y seguridad para la autorización de la apertura de CS en AP.• Definir programas comunes de acreditación de centros de AP que contribuyan a garantizar una estructura y un proceso de atención con calidad y seguridad.• Poner en marcha sistemas de notificación de incidentes de calidad y seguridad en relación con la atención prestada en los CS de tal forma que se puedan elaborar objetivos de mejora temporales y evaluables. |
| EC 1.5:Concienciación sobre elDía Mundial de la Seguridad del Paciente y sobre los desafíos globales para la mejora de este aspecto, con el fin de mantener un perfil público y político conocido de apoyo a la seguridad del paciente | • Celebrar el 17 de septiembre de cada año el Día Mundial de la Seguridad del Paciente.• Adaptar y desarrollar campañas locales anuales alineadas con la política nacional y el lema anual del Día mundial de la Seguridad del Paciente.• Compartir el trabajo y los logros alcanzados en la seguridad del paciente, en los diferentes puntos de atención sanitaria, durante el año anterior como parte del Día Mundial de la Seguridad del Paciente.• Implementar los objetivos anuales para el Día Mundial de Seguridad del Paciente.• Implementar las acciones necesarias para los desafíos globales de seguridad del paciente a nivel de la atención sanitaria. | Incluir la perspectiva de AP y de la participación de los equipos multiprofesionales de los CS en cada reto y actividad de la seguridad del paciente, particularmente en la celebración del Día Mundial de la Seguridad del Paciente. |
PAMSP: Plan de acción mundial para la seguridad del paciente 2021-2030; AP: Atención Primaria; CS: Centro de Salud.
Fuente: Elaboración propia a partir del documento: Global Patient Safety Action Plan 2021–2030: towards eliminating avoidable harm in health care2.
Un factor clave de éxito en otros sectores sociales con un alto riesgo de ocurrencia de incidentes graves de seguridad distintos del sanitario como la aviación, las instalaciones nucleares, etc., es el énfasis puesto en el análisis proactivo y en la mejora continua de las instalaciones y procedimientos para la prevención de accidentes de graves consecuencias. El concepto que surge de este enfoque es la resiliencia, que se define como la capacidad de una organización para mantener constantemente un estado de funcionamiento seguro y para recuperarse rápidamente y restablecer este estado de seguridad cuando algo va mal. Estas organizaciones de alta fiabilidad tienen la capacidad de anticiparse a los problemas, utilizar los datos acumulados de la monitorizacion de sus actividades para supervisar los procesos y las condiciones de trabajo, responder a las señales de riesgo rápidamente en previsión de los desafios que vayan a suponer y alimentar de forma competente el sistema con base en el aprendizaje de los éxitos y los fracasos.
De ahí que en las organizaciones sanitarias, y en concreto en los CS, se deba promover la resiliencia en nuestros equipos profesionales. Al mismo tiempo, es fundamental generar un liderazgo transformador para la seguridad del paciente que considere los recursos y factores humanos como la clave para crear centros de alta fiabilidad y resiliencia.
Las principales EC que propone el PAMSP en su OE 2 para las organizaciones sanitarias se describen en la tabla 2. En la última columna se realizan propuestas concretas de acciones para desplegar en AP para mejorar la SP.
Objetivo estratégico 2 (OE 2): construir sistemas de salud y organizaciones sanitarias de alta fiabilidad que protejan a los pacientes diariamente de los daños
| Estrategias concretas (EC) del OE 2 | Acciones del PAMSP para las organizaciones sanitarias | Propuesta de acciones para desplegar en atención primaria (AP) |
|---|---|---|
| EC 2.1:Desarrollar y sostener una cultura abierta y transparente que promueva el aprendizaje sin culpa ni penalización, dentro de cada organización que proporciona atención al paciente | • Establecer y promover una política no punitiva para responder y aprender de los eventos adversos y errores, mientras se investigan las circunstancias en las que se valorará la responsabilidad individual en relación con el evento.• Desarrollar un sistema rápido para implementar las recomendaciones tras el análisis de los eventos adversos y un manejo proactivo de los riesgos.• Realizar encuestas frecuentes sobre la cultura de seguridad del paciente de la organización, identificar brechas e introducir respuestas innovadoras para construir una cultura de seguridad del paciente y buenas prácticas.• Reducir las estructuras jerárquicas y promover una cultura de transparencia en las actitudes y comportamientos de todos los profesionales de la organización.• Promover la transparencia con los pacientes, asegurar que estos tienen acceso a su historia clínica y que el consentimiento informado pleno se realiza habitualmente. | • Acceder de forma sencilla, y segura, con apoyo legal para los profesionales de AP, a la notificación y a los sistemas de aprendizaje.• Participar en la realización de la investigación, análisis y elaboración de los informes de análisis incidentes de seguridad graves.• Promover la comunicación de incidentes de seguridad del paciente como parte de la formación continuada del personal sanitario.• Realizar encuestas sobre cultura de seguridad del paciente entre los profesionales de AP con instrumentos validados que permitan la comparación entre regiones/naciones para promover mejoras en la organización de los cuidados.• Formar y facilitar una comunicación abierta («open disclosure») tras un incidente de seguridad del paciente (ISP) por parte de los profesionales de AP. |
| EC 2.2:Desarrollar y poner en marcha un buen gobierno efectivo dentro del marco de cada componente de atención sanitaria | • Designar un funcionario o un responsable de equipo en la seguridad del paciente y en la gestión de riesgos clínicos en cada centro sanitario para minimizar el daño al paciente, gestionar los riesgos y mejorar la seguridad.• Establecer una comisión de seguridad del paciente en la organización que incluya tanto la seguridad del paciente como el liderazgo clínico para adaptar e implementar prioridades nacionales en este aspecto alineadas con las prioridades locales.• Establecer roles y responsabilidades claras para identificar, mitigar y, cuando sea posible, eliminar los riesgos para los pacientes y el personal.• Diseñar y desplegar una estructura directiva clínica eficaz para involucrar a los proveedores de atención sanitaria en las políticas y programas de seguridad del paciente de la organización. | • Identificar a un responsable de seguridad del paciente y del manejo de riesgos en cada equipo de AP.• Facilitar la participación de los profesionales de AP en las comisiones/comités de análisis de ISP en todos los niveles de gestión para trasladar la visión y las mejoras derivadas en todo el sistema de salud.• Apoyar en la gestión de los centros de salud (CS) por parte de las autoridades sanitarias para facilitar la designación de coordinadores responsables de dar una respuesta adecuada ente la ocurrencia de un evento adversos grave.• Diseñar y poner en marcha una estructura de dirección clínica en AP implicada en el despliegue de las políticas y programas de seguridad del paciente específicamente. |
| EC 2.3:Desarrollar un liderazgo fuerte y visible clínico e institucional a todos los niveles para garantizar que se elimine, en lo posible, todo daño evitable en la atención sanitaria | • Designar o nombrar a un funcionario senior de la organización para liderar la seguridad del paciente.• Designar puestos de liderazgo en seguridad del paciente en cada servicio clínico y capacitar, desarrollar y apoyar al personal existente para cubrirlos.• Elaborar un plan de sucesión de líderes para asegurar la continuidad, la sostenibilidad y la coherencia en la cultura de los programas de seguridad del paciente en cada servicio clínico. | • Identificar a un responsable de seguridad del paciente y de la gestión de riesgos en cada CS.• Apoyar la gestión de los riesgos clínicos de los CS por parte de la gerencia o de los servicios regionales de forma que tenga que existir una continuidad en su tratamiento y gestión. |
| EC 2.4:Aportar una perspectiva humana y, a la vez ergonómica, para fortalecer la resiliencia tanto en la práctica clínica diaria como en las organizaciones sanitarias | • Evaluar las deficiencias en relación con los factores humanos en los procesos de atención sanitaria, los diseños de los lugares de trabajo y los entornos asistenciales.• Desarrollar la capacidad de los líderes en seguridad del paciente en cuanto a factores humanos.• Formar a todo el personal sanitario en factores humanos.• Garantizar el cumplimiento de las normas de seguridad en las instalaciones como medidas anti-incendios, seguridad eléctrica y estructural. | • Dar soporte y recomendaciones sobre las instalaciones de los CS considerando los factores humanos y la seguridad física por parte de las autoridades sanitarias en AP.• Cuidar a los profesionales que cuidan, son el principal activo de AP, y atender a las segundas víctimas de los eventos adversos. |
| E.C 2.5:Incorporar elementos de seguridad del paciente en el contexto de emergencias, brotes de enfermedad y sucesos adversos graves | • Identificar los riesgos asociados en el contexto de emergencias, brotes de enfermedades y situaciones adversas graves que tienen el potencial de causar daño al paciente y al personal sanitario.• Preparar un plan de mitigación de riesgo de acuerdo con las guías del gobierno.• Probar la resiliencia del plan mediante ejercicios de simulación frecuentes y fortalecerlo con base en los simulacros | • Elaborar un plan de mitigación de riesgos acorde con la dirección del sistema de salud con mención particular a las características de la red de AP. |
PAMSP: Plan de acción mundial para la seguridad del paciente 2021-2030; AP: atención primaria; CS: centro de salud.
Fuente: Elaboración propia a partir del documento: Global Patient Safety Action Plan 2021–2030: towards eliminating avoidable harm in health care2.
Los CS de AP son el primer contacto para los pacientes que buscan asesoramiento, diagnóstico, tratamiento y rehabilitación. Las personas entran a través de los profesionales de AP en una serie de procesos asistenciales que, a menudo, están ampliamente interconectados. La variedad de procesos y procedimientos clínicos son innumerables, desde los relativamente sencillos, como la prescripción de un medicamento, hasta aquellos mucho más complejos, como la derivación para atención urgente en un hospital o para la valoración de una intervención quirúrgica.
Una gran proporción de los incidentes relacionados con la seguridad del paciente que se producen en la AP en todo el mundo se debe a fallos en el diseño o el funcionamiento de estos procesos clínicos. Los informes técnicos sobre la seguridad del paciente en AP de la OMS analizan los principales problemas como los errores de medicación, errores administrativos, de diagnóstico y las infecciones asociadas a la atención sanitaria17,18.
Hay determinados grupos de población que son más vulnerables y propensos a sufrir un ISP, como las personas que padecen varias patologías crónicas simultáneas o aquellas que no se pueden valer por sí mismas y requieren de cuidadores en residencias socio-sanitarias19, como ha destacado la pandemia por COVID-19.
Las principales EC que propone el PAMSP en su OE 3 para las organizaciones sanitarias se describen en la tabla 3. En la última columna se realizan propuestas concretas de acciones para desplegar en AP para mejorar la SP.
Objetivo estratégico 3 (OE 3): garantizar la seguridad de todos los procesos clínicos
| Estrategias concretas (EC) del OE 3 | Acciones del PAMSP para las organizaciones sanitarias | Propuesta de acciones para desplegar en atención primaria (AP) |
|---|---|---|
| EC 3.1:Identificar todos los riesgos posibles durante los procedimientos clínicos y mitigarlos teniendo en cuenta las prioridades nacionales y locales | • Designar o nombrar administradores de riesgos clínicos o funcionarios de seguridad del paciente en grandes centros sanitarios.• Establecer un grupo clínico de liderazgo dentro de la organización para adaptar e impulsar anualmente las prioridades nacionales de mejora de la seguridad del paciente junto con las prioridades locales en los servicios clínicos.• Identificar las áreas clave de los servicios clínicos enfocados en la mejora de la seguridad del paciente basadas en las prioridades de salud nacionales y locales, la importancia de los servicios críticos y los incidentes de seguridad notificados.• Identificar todos los procedimientos clínicos con mayores riesgos dentro del espectro de la atención a pacientes por parte de la organización y desarrollar un conjunto de acciones para la mitigación de los riesgos detectados.• Implementar una evaluación clínica de los riesgos en el manejo del tromboembolismo venoso (TEV), caídas, úlceras por presión, identificación de pacientes y comunicación en la continuidad asistencial.• Promover un amplio uso de procedimientos estandarizados y validados en todas las áreas de clínicas de consulta con los profesionales sanitarios. | • Designar responsables de calidad y seguridad del paciente en los centros de salud (CS).• Contar con profesionales de AP en el grupo clínico de liderazgo de las organizaciones sanitarias y en la definición de las prioridades nacionales para la mejora de la seguridad del paciente.• Elaborar un mapa de gestión de riesgos en cada CS con el objetivo de mejorar la seguridad del paciente en los principales procesos asistenciales, particularmente los de mayor riesgo como la atención a pacientes urgentes, las urgencias en domicilio o la vía pública o en zonas rurales más alejadas.• Recibir apoyo de la organización para implementar actividades en gestión de riesgos clínicos para mejorar la seguridad del paciente a través de la estandarización de procedimientos de atención para el equipo multiprofesional de AP.• Fomentar las buenas prácticas en los procedimientos de AP. |
| EC 3.2:Implementar un programa para mejorar la seguridad del uso de medicamentos basado en el tercer desafío de la OMS sobre la seguridad del paciente: medicación sin daño | • Establecer un grupo de liderazgo dentro de la organización para implementar el tercer desafío mundial de seguridad del paciente de la OMS: medicación sin daño, evaluación y toma de decisiones precoces basadas en las guías y prioridades nacionales20.• Designar un funcionario o un equipo responsable de la seguridad de los medicamentos en cada centro de sanitario; sensibilizar sobre los riesgos de la medicación e implementar prácticas de seguridad en todos los servicios clínicos de la organización.• Identificar errores de medicación y daños a través de la notificación de incidentes de seguridad del paciente y sistemas de aprendizaje para investigar la raíz de las causas, y tomar acciones que garanticen que el aprendizaje sea una prioridad.• Monitorizar los avances en la reducción de daño asociado a la medicación dentro de los servicios de la organización, usar los sistemas de farmacovigilancia existentes si procede. Informar a las autoridades nacionales de cualquier fuente de daño aparente en relación con el uso de medicación.• Diseñar e implementar medidas para mejorar el conocimiento que tiene el paciente sobre medicación. Garantizar que los pacientes tienen acceso a las herramientas de seguridad de medicación que le permiten concentrarse en los puntos clave del proceso para disminuir los riesgos («5 momentos para la seguridad de la medicación»). | • Mejorar el uso seguro de medicamentos en AP mediante:- Formación en seguridad de la medicación y polifarmacia21.- Estrategias para mejorar la conciliación de la medicación en la transición de cuidados entre niveles asistenciales22.- Control de las medicaciones de alto riesgo23.- Sensibilizar a profesionales de AP y pacientes.- Poner a disposición herramientas que mejoren el conocimiento que tienen los pacientes sobre la medicación. |
| EC 3.3:Poner en marcha un sistema rigurosoy basado en la evidencia con medidas de prevención y control de la infección (MPYCI) para minimizar las infecciones asociadas a la atención sanitaria y la resistencia a los antimicrobianos | • Implementar un mínimo de requisitos de MPYCI en centros sanitarios (consultar los requisitos mínimos sobre programas de prevención y control de enfermedades de la OMS, 2019).• Designar a un funcionario responsable para MPYCI en cada centro sanitario para prevenir la infección nosocomial y luchar frente a las resistencias bacterianas.• Implementar la formación en MPYCI para todo el personal sanitario usando estrategias de equipo orientadas a tareas concretas en las que se incluyan entrenamiento en el puesto de trabajo y simulaciones con pacientes.• Realizar vigilancia epidemiológica de las infecciones asociadas a la atención médica (incluidas las resistencias antibióticas) para orientar las intervenciones y detectar brotes de infecciones con una rápida respuesta y comunicación de resultados (incluida la presentación de informes a las redes) a los trabajadores sanitarios, a las entidades del sector de la salud y las autoridades en salud pública.• Implementar estrategias multimodales para MPYCI; auditar el seguimiento de los estándares de la MPYCI y transmitir los resultados a los responsables de la organización y a los profesionales.• Garantizar ambientes limpios e higienizados que incorporen acceso a agua potable y gestión de residuos, con disponibilidad de materiales para la puesta en marcha de MPYCI.• Implementar procedimientos basados en la evidencia sobre la separación, el transporte y desecho de residuos potencialmente infecciosos. | • Desarrollar un rol que potencie las MPYCI en coordinación con las autoridades de Salud Púbica nacional14.• Formar en programas de optimización de antibióticos (PROAS) a los profesionales de AP para su implementación posterior en los CS.• Conformar equipos multidisciplinares entre AP y hospitalaria que analicen y aborden MPYCI en el ámbito local. |
| EC 3.4:Garantizar la seguridad de los dispositivos médicos, fármacos, sangre y hemoderivados, vacunas y otros productos sanitarios | • Usar solo dispositivos médicos autorizados dentro de los estándares de seguridad recomendados.• Introducir mecanismos de mantenimiento y calibrado del material crítico.• Garantizar que el manual de funcionamiento e instrucciones de seguridad del material estén siempre disponibles en un punto accesible y que el personal nuevo reciba formación inicial sobre su uso adecuado.• Adoptar procedimientos estandarizados en los servicios de transfusión, participar en programas externos de evaluación de calidad y en los programas de hemo-vigilancia.• Adoptar procedimientos estandarizados y protocolos de seguridad para servicios de vacunación. | • Garantizar el mantenimiento y funcionamiento idóneo de todos los dispositivos autorizados y disponibles en los CS.• Designar un responsable específicamente formado en seguridad de los medicamentos en cada CS.• Garantizar la correcta recepción de vacunas, mantenimiento de la cadena de frío, administración segura y registro correcto en la historia clínica electrónica (HCE). |
| EC 3.5:Garantizar la seguridad de los pacientes en todos los centros sanitarios incluyendo los centros de salud mental, CS, residencias y centros de media estancia | • Estandarizar el formato de HCE (Historia Clínica Electrónica) en AP y en atención especializada ambulatoria• Implementar procedimientos operativos y establecer canales de comunicación entre diferentes proveedores de atención sanitaria a través de la continuidad asistencial, por ejemplo, la derivación de pacientes desde AP a servicios del hospital.• Incluir la AP y la atención especializada ambulatoria en la seguridad del paciente. Crear sistemas de notificación de incidentes y sistemas de aprendizaje (SNASP)• Implementar guías clínicas de diagnóstico y tratamiento en AP y en servicios hospitalarias.• Implementar procedimientos uniformes en el traspaso de responsabilidades en relación con la atención a los pacientes dentro de las organizaciones sanitarias. | • Invertir en sistemas de información para garantizar:- La comunicación, el flujo de información clínica en interconsultas y la continuidad entre los distintos niveles asistenciales.- La inclusión del acceso al SNASP en las HCE de AP- Disponer de herramientas ágiles de ayuda al diagnóstico y tratamiento incluidas en la HCE de AP. |
OMS: Organización Mundial de la Salud; PAMSP: Plan de acción mundial para la seguridad del paciente 2021-2030; AP: Atención Primaria; CS: Centro de Salud; HCE: Historia Clínica Electrónica.
Fuente: elaboración propia a partir del documento: Global Patient Safety Action Plan 2021–2030: towards eliminating avoidable harm in health care2.
El compromiso y la capacitación de los pacientes es un elemento crucial para mejorar la seguridad de estos últimos. Los pacientes, las familias y otros cuidadores informales aportan sus experiencias de la atención sanitaria recibida, que no pueden ser sustituidas o reproducidas por los profesionales, gestores o investigadores, porque son únicas, sobre todo en el caso de aquellos individuos que han sufrido daños a consecuencia de la atención recibida. Los pacientes y las personas de su entorno son atentos observadores del proceso asistencial y pueden alertar a los profesionales sanitarios de determinados riesgos. Con la información y formación adecuada, el paciente y la familia pueden ser los ojos y los oídos de los profesionales sanitarios. Por ello, es esencial capacitarlos para que puedan gestionar sus propios autocuidados y participar en su seguridad en la medida de lo posible.
Las instituciones sanitarias, con el apoyo de entidades nacionales e internacionales, deben desplegar políticas concretas para promover la transparencia en la información sobre la atención sanitaria prestada. Esto incluye incorporar el consentimiento informado en las intervenciones, el acceso de los pacientes a sus historias clínicas y la comunicación franca e inmediata en caso de que estos hayan resultado perjudicados durante la asistencia.
Por otro lado, los pacientes deben tener la posibilidad de plantear sus propuestas de mejora y reclamaciones en los centros de AP y poder comunicar incidentes de seguridad en los sistemas de notificación y aprendizaje de la seguridad de los pacientes (SNASP). Estas notificaciones deben ser consideradas como informes de incidentes y no como «quejas» en los servicios de atención al paciente.
Las EC que propone el PAMSP en su OE 4 para las organizaciones sanitarias se describen en la tabla 4. En la columna de la derecha se realizan propuestas concretas de acciones para desplegar en AP para mejorar la SP.
Objetivo estratégico 4 (OE 4): implicar y capacitar a los pacientes y sus familias para ayudar y apoyar en el camino hacia una atención sanitaria más segura
| Estrategias concretas (EC) del OE 4 | Acciones del PAMSP para las organizaciones sanitarias | Propuesta de acciones para desplegar en atención primaria (AP) |
|---|---|---|
| EC 4.1:Comprometer a pacientes, familias y organizaciones de la sociedad civil en el desarrollo conjunto de políticas, planes, estrategias, programas y guías para hacer que la atención médica sea más segura | • Involucrar a pacientes o representantes de la familia con experiencia en casos de daño evitable durante la atención sanitaria en el diseño de estrategias para definir acciones y reducir la probabilidad de recurrencias.• Designar representantes de pacientes y familiares para que formen parte dejuntas y comisiones de la organización.• Crear consejos asesores de pacientes y familiares centrados en la seguridad del paciente.• Desarrollar procedimientos en torno a las disposiciones legales o proyectos de ley nacional, que incluyan la no discriminación, la autonomía del paciente, el consentimiento informado y la toma de decisiones compartida, la respuesta de emergencia, el acceso a la historia clínica y la divulgación completa de los eventos adversos.• Desarrollar estándares institucionales para la participación del paciente y la familia; y desarrollar una mejora de la práctica médica basada en la experiencia del paciente. | • Establecer canales de comunicación fluida entre los centros de salud (CS) y la comunidad: 1) para recibir propuestas de mejora y notificaciones de incidentes de seguridad del paciente a lo largo de su atención sanitaria y 2) para informar a la ciudadanía de los aspectos más relevantes, mensajes clave y consejos para que pacientes y familiares participen en su seguridad.• Establecer reuniones, grupos de trabajo, lugares de encuentro en los que pacientes, representantes de asociaciones de pacientes y familiares puedan aportar su conocimiento experiencial. |
| EC 4.2:Aprender de las experiencias negativas de cuidados poco seguros de pacientes y familias para mejorar la compresión del daño y fomentar el desarrollo de soluciones más eficaces | • Crear una cultura y un marco organizativo para que los encuentrosy experiencias de pacientes y familias con experiencias de daño evitable, formen parte integral del trabajo de seguridad del paciente dentro de la organización.• Incluir las experiencias del paciente y sus familias contadas por ellos mismos, como parte normal de la agenda de la junta directiva de la organización para que los líderes sanitarios tengan una perspectiva profunda del impacto de las prácticas poco seguras.• Crear un mecanismo de notificación de seguridad del paciente que anime a los pacientes y a las familias a notificar, recogiendo, cotejando y analizando los informes y experiencias de las prácticas poco seguras y demostrando acciones de aprendizaje y mejora. | • Promover los mecanismos de comunicación de incidentes de seguridad de los pacientes en los CS, analizarlos, aprender y mejorar con ellos.• Habilitar el acceso de pacientes al SNASP. |
| EC 4.3:Capacitar a los pacientes como defensores y campeones de la seguridad del paciente | • Revisar la situación de partida para evaluar las posibilidades de participación de los pacientes en la mejora de la seguridad de la atención sanitaria dentro de la organización.• Crear oportunidades para que pacientes y familiares puedan contribuir a los procesos de mejora de la seguridad del paciente.• Desarrollar una estrategia para involucrar a los defensores y líderes de la seguridad del paciente como educadores. | • Promover la participación del paciente en las actividades comunitarias organizadas desde el CS para compartir experiencias de seguridad del paciente. |
| EC 4.4:Establecer la transparencia y la honestidad como principios prácticos en la atención sanitaria, incluyendo y divulgando los incidentes de seguridad a los pacientes y familias | • Desarrollar políticas institucionales para potenciar el consentimiento informado, el acceso a la historia clínica electrónica y a sistemas de escalado de emergencias que pueden ser activados por los pacientes y las familias.• Desarrollar y poner en marcha políticas transparentes para informar a los pacientes y sus familias sobre incidentes de seguridad que causaron o podrían causar un daño no intencionado.• Garantizar que los pacientes, las familias y los trabajadores sanitarios reciben la ayuda psicológica necesaria tras la ocurrencia de un incidente grave de seguridad del paciente. | • Promover la elaboración en los CS de planes de respuesta a la primera víctima (paciente y familia), a la segunda víctima (equipo de profesionales involucrados) y tercera víctima (CS) ante la ocurrencia de un evento adverso grave.• Formar a los profesionales del CS en cómo comunicar a los pacientes los incidentes y en habilidades para garantizar el apoyo a las primeras, segundas y terceras víctimas tras un incidente de seguridad grave. |
| EC 4.5:Facilitar información y educación a los pacientes y a sus familias para que se involucren en el autocuidado y empoderarlos para la toma de decisiones compartida | • Integrar la participación del paciente y la familia en el contenido curricular de los profesionales sanitarios y estandarizar competencias de compromiso con entre ellos.• Educar al paciente y a sus familias sobre su salud y la atención médica que necesita; apoyar al paciente en el automanejo de sus problemas de salud; formar a la familia para realizar los cuidados necesarios en su hogar.• Desarrollar materiales informativos sobre procedimientos, incluyendo riesgos de seguridad y empoderar a los pacientes para hacer preguntas al personal sanitario.• Implementar vías de comunicación que ayuden a los clínicos a entender la perspectiva y preocupaciones de los pacientes.• Estructurar los procesos de atención para respaldar el intercambio de información, el automanejo, la autogestión y la toma de decisiones compartidas; e implementar herramientas centradas en el paciente para ayudar en la toma de decisiones compartidas de los clínicos y pacientes. | • Formar a los profesionales para entender la perspectiva del paciente y las familias en el proceso de atención en los CS.• Formar a los pacientes y a sus familias para conocer y atender sus problemas de salud con autocuidados en domicilio.• Elaborar materiales informativos explicando al paciente y familia el tipo de atención que va a recibir en su viaje por el sistema sanitario y formarles en cómo, cuándo y dónde deben solicitarla.• Formar a profesionales, pacientes y familias en el proceso de toma de decisiones compartidas en relación con los cuidados sanitarios. |
PAMSP: Plan de acción mundial para la seguridad del paciente 2021-2030; SNASP: sistemas de notificación y aprendizaje de la seguridad de los pacientes.
Fuente: Elaboración propia a partir del documento: Global Patient Safety Action plan 2021–2030: towards eliminating avoidable harm in health care2.
Capacitar a los profesionales sanitarios en habilidades técnicas orientadas a mejorar la comunicación con el paciente y la familia es crucial para lograr una atención más segura en AP, ya que se consiguen mejores resultados en los procesos clínicos de la atención24.
Al mismo tiempo, es necesario que los profesionales sean conscientes de que cada encuentro clínico individual forma parte de un proceso más amplio de atención que puede afectar a la seguridad del paciente25 en su viaje por el sistema sanitario.
Por tanto, ambas competencias de capacitación en habilidades comunicativas y en la visión sistémica de la práctica clínica son claves en el diseño curricular y deben reforzarse periódicamente en la formación continuada y ser recogidas en los sistemas de acreditación y reacreditación de los profesionales de la salud.
La seguridad de los trabajadores sanitarios y la de los pacientes son ámbitos inevitablemente interconectados, tal y como se afirma en el lema del Día Mundial de la Seguridad del Paciente 2020: «La seguridad del personal sanitario: una prioridad para la seguridad del paciente»26. Los trabajadores sanitarios física y psicológicamente sanos son menos propensos a cometer errores, lo que contribuye a una atención más segura. Por tanto, la seguridad del personal repercute directamente en la de los pacientes. Los centros sanitarios son lugares que conllevan riesgos, con entornos de trabajo muy imprevisibles y complejos. Estos riesgos no solo ponen en peligro a los pacientes sino que también provocan lesiones y problemas de salud entre los trabajadores. Y estos pueden conducir, a su vez, a resultados adversos para los pacientes27. La crisis originada por la pandemia por COVID-19 ha obligado a tomar una mayor conciencia de la importancia de garantizar que la asistencia sanitaria que se presta sea segura, tanto para los pacientes como para el personal sanitario. Una plantilla suficiente y competente es la base de organizaciones sanitarias resistentes. La seguridad tanto de los pacientes como de los trabajadores debe protegerse mediante estrategias y decisiones de gestión que garanticen los recursos materiales y humanos necesarios (la seguridad de los equipos de protección, los suministros suficientes y la dotación de personal adecuada), así como unas condiciones de trabajo aptas (la formación adaptada al contexto y apoyo para una atención segura, las infraestructuras, los espacios y los mantenimientos preventivos y correctivos adecuados). Estas estrategias de buena gestión clínica son aún más relevantes cuando los gobiernos nacionales se enfrentan a decisiones que afectan directamente a la salud y a la seguridad laboral y requieren de una financiación adecuada.
Las EC que propone el PAMSP en su OE 5 para las organizaciones sanitarias se describen en la tabla 5. En la última columna se realizan propuestas concretas de acciones para desplegar en AP para mejorar la SP.
Objetivo estratégico (OE 5): inspirar, educar, capacitar y proteger a los trabajadores sanitarios para que contribuyan al diseño y la prestación de sistemas de atención seguros
| Estrategias concretas (EC) del OE 5 | Acciones del PAMSP para las organizaciones sanitarias | Propuesta de acciones para desplegar en atención primaria (AP) |
|---|---|---|
| EC 5.1:Incorporar la seguridad del paciente en el contenido curricular de los grados universitarios y en el posgrado de las profesiones sanitarias. Al mismo tiempo, incluirlo en la formación continuada posterior con un especial énfasis en el aprendizaje multidisciplinar | Introducir e implementar formación especializada en seguridad del paciente para todos los profesionales, con énfasis en el trabajo en equipo y estrategias que incluyan simulaciones reales junto al paciente en las que el profesional debe ser evaluado de forma satisfactoria.• Proveer formación avanzada en competencias sobre la seguridad del paciente en perfiles de liderazgo o de dirección.• Promover la realización de cursos presenciales u online sobre seguridad del paciente como parte de la formación continuada.• Diseñar programas de formación especializados para trabajadores en áreas de alto riesgo como servicios de urgencias o unidades de cuidados intensivos. | • Incluir y mantener contenidos de seguridad del paciente en los planes formativos de estudiantes de profesiones sanitarias en pre y posgrado, de residentes y en la formación continuada de los centros de salud (CS).• Fomentar la cultura de seguridad de los profesionales rotantes en los CS haciéndolos partícipes en las sesiones de análisis y aprendizaje de incidentes de seguridad. |
| EC 5.2:Identificar y establecer colaboraciones con centros de excelencia en la formación y entrenamiento de seguridad del paciente | • Trabajar estrechamente con los centros nacionales de referencia de seguridad del paciente y sus redes, si existen, para proveer formación en este aspecto dentro de la organización.• Compartir experiencias sobre buenas prácticas e innovaciones dentro de la organización y de la red nacional de centros de referencia sobre seguridad del paciente, si existen, para garantizar que la información se comparta y se ponga en práctica en más centros.• Identificar a trabajadores para que participen en programas de «formación de formadores» para la seguridad del paciente que faciliten la formación y el desarrollo de competencias tanto para profesionales como para pacientes, familiares y personas cuidadoras. | • Organizar eventos para compartir prácticas seguras específicas de AP entre CS.• Establecer una Red de Formador de Formadores en Seguridad del Paciente para AP. |
| EC 5.3:Garantizar que la seguridad del paciente sea una competencia central de los profesionales sanitarios en los requisitos reglamentarios | • Realizar evaluaciones periódicas a los trabajadores sanitarios sobre competencias en seguridad del paciente.• Incorporar las competencias de seguridad del paciente en la práctica y las descripciones de los puestos de trabajo de los profesionales sanitarios.• Incluir las competencias en la seguridad del paciente dentro de las pautas de las prestaciones habituales. | • Incluir contenidos sobre seguridad del paciente entre las materias exigibles para ingresar y comenzar a trabajar en puestos de trabajo vinculados a AP, tanto públicos como privados. |
| EC 5.4:Incluir el compromiso con la seguridad del paciente en los sistemas de evaluación de los profesionales sanitarios y de la dirección de los centros. | • Establecer un sistema de evaluación interna para monitorizar las competencias en la comprensión de las fuentes de daño, la participación en el desarrollo de soluciones y en alcanzar objetivos en la seguridad del paciente en los servicios clínicos.• Incorporar aspectos de seguridad del paciente en la evaluación del desempeño de los equipos.• Reconocer en especial a aquellos que han identificado fuentes de riesgo y han implementado medidas exitosas para combatirlas. | • Incluir indicadores de seguridad del paciente en los sistemas de gestión de los CS.• Reconocer especialmente la labor de los profesionales que trabajan para mejorar la seguridad de los pacientes. |
| EC 5.5:Diseñar CS y entornos que provean prácticas de trabajo seguras para todo el personal | • Garantizar una duración adecuada y justa de los turnos, las horas de trabajo y los descansos, así como minimizar la carga administrativa en los trabajadores sanitarios.• Asegurar la vacunación de todo el personal en riesgo frente a infecciones que se pueden prevenir mediante la vacunación.• Proporcionar equipos y puestos de trabajo funcionales, diseñados ergonómicamente para minimizar las lesiones musculoesqueléticas y las caídas.• Mantener equipos de protección personal suficientes para los trabajadores sanitarios frente a las cargas de trabajo esperadas, pero almacenar suministros suficientes para responder a las emergencias.• Evaluar proactivamente todos los lugares de atención para identificar y mitigar los peligros y riesgos para la seguridad de los pacientes y los trabajadores sanitarios usando el marco nacional como guía. | • Garantizar turnos de trabajo y descansos adecuados tras la atención continuada en los CS.• Desburocratizar la AP.• Facilitar una adecuada atención por parte de los servicios de prevención de riesgos laborales a los profesionales de AP incluyendo medidas de protección de la salud y prevención de enfermedades, adecuación de las cargas de trabajo y garantías en la ergonomía de los CS. |
PAMSP: Plan de acción mundial para la seguridad del paciente 2021-2030; AP: Atención Primaria; CS: Centro de Salud.
Fuente: elaboración propia a partir del documento: Global Patient Safety Action Plan 2021–2030: towards eliminating avoidable harm in health care2.
A pesar de llevar más de una década de trabajo en materia de seguridad del paciente, la capacidad de los programas mundiales, nacionales y locales para reducir los riesgos, evitar los daños y mejorar la seguridad de la atención sanitaria sigue estando muy limitada por la ausencia de sistemas de información de alta calidad, especialmente en AP. Hay muchas fuentes de datos que pueden integrarse para disponer de una visión global sobre la seguridad del paciente. Entre ellas se encuentran: 1) los sistemas de notificación de incidentes, 2) las quejas, 3) las reclamaciones por mala praxis, 4) los resultados notificados por los pacientes, 5) las muertes evitables, 6) las herramientas de activación de la gestión de casos, 7) las auditorías de la práctica clínica, 8) los estudios sobre el impacto de los daños sufridos, 9) las encuestas sobre cultura de seguridad de las organizaciones sanitarias y 10) las auditorías de eventos centinela. A excepción de las fuentes relacionadas con los sistemas de notificación de incidentes vinculados con la seguridad del paciente, la mayoría de las demás se elaboraron para otros fines.
En cuanto a los centros de AP, sigue siendo necesario desarrollar un sistema de información común para la AP a nivel nacional e internacional. La pandemia por COVID-19 ha constatado que los países pueden proporcionar datos sobre la actividad hospitalaria y la de las UCI. Sin embargo, no existe ninguna recopilación de datos a nivel internacional que informe sobre la actividad de los centros de AP, a pesar de que gran parte de los pacientes de la pandemia por COVID-19 han sido monitoreados en este nivel en la mayoría de los países.
Actualmente, las fuentes de datos que aportan información para medir la seguridad del paciente están fragmentadas y tienen procedencia muy variada. Es necesario invertir en vincular estos sistemas para generar un sistema de información global e integrado que permita evaluar los programas de seguridad del paciente, particularmente en AP.
De cualquier forma, si la medición no tiene un retorno en el aprendizaje de los profesionales y las organizaciones, su valor será muy limitado. La mayor parte del debate sobre los datos relativos a la seguridad de los pacientes se orienta a su uso reactivo. Se presta mucha menos atención a las iniciativas que utilizan esos datos para un aprendizaje anticipado y proactivo, en el que la AP tiene que trabajar, aunque han surgido estudios incipientes en relación con la notificación de «near-miss» (casi-incidentes) procedentes de listas de verificación de procedimientos estandarizados en las que se detecta algún fallo y se subsana antes de que ocurra28.
En cuanto a la investigación sobre la seguridad del paciente, hay una gran escasez de trabajos sobre la dimensión y la naturaleza de los daños en la AP y, particularmente, entre los grupos de pacientes más vulnerables. Por ello, el objetivo principal es generar nuevos conocimientos que mejoren la capacidad de la AP para reducir los daños asociados a la atención sanitaria. Es necesario un nuevo trabajo metodológico, que se ajuste cuidadosamente a la Clasificación Internacional para la Seguridad del Paciente de la OMS, en algunas áreas clave, como: a) un mayor uso de la teoría y los modelos lógicos; b) una comprensión más clara de la relación entre los criterios de valoración empleados en muchos estudios y el daño real; c) una mejor descripción de las intervenciones, sus mecanismos de acción y las vías de aplicación; d) una mejor explicación de los resultados deseados y no deseados; y e) una descripción y medición más detalladas del contexto y de cómo este influye en la efectividad de la intervención.
La traducción de la investigación en mejoras de la seguridad de los pacientes no empieza ni termina con la presentación de los resultados a los responsables políticos y a los profesionales. La aplicación de nuevas prácticas casi siempre implica un proceso de desarrollo organizativo, incluidos los aspectos de las actitudes y la cultura de los profesionales. Debe ser prioritario centrar los programas de investigación en los problemas y aplicar soluciones definitivas si se quiere que la asistencia sanitaria sea más segura.
Las EC que propone el PAMSP en su OE 6 para las organizaciones sanitarias se describen en la tabla 6. En la última columna se realizan propuestas concretas de acciones para desplegar en AP para mejorar la SP.
Objetivo estratégico 6 (OE 6): garantizar un flujo constante de información y conocimientos para impulsar la mitigación del riesgo, la reducción de los niveles de daños evitables y la mejora de la seguridad de la asistencia
| Estrategias xoncretas (EC) del OE 6 | Acciones del PAMSP para las organizaciones sanitarias | Propuesta de acciones para desplegar en atención primaria (AP) |
|---|---|---|
| EC 6.1:Establecer o fortalecer el sistema de notificación de los incidentes de seguridad y sistemas de aprendizaje | • Evaluar la funcionalidad del sistema actual de notificación de incidentes de seguridad del paciente de tal forma que esté alineado con los sistemas de aprendizaje y notificación de incidentes de seguridad del paciente de la OMS.• Usar la notificación y el sistema de aprendizaje para identificar las prioridades de seguridad del paciente mediante acciones de mejora.• Establecer (si no hay ninguno) o ajustar el sistema de notificación y aprendizaje al nivel de capacidad de la organización para capturar, analizar e investigar incidentes; reforzando el aumento de la capacidad en las áreas donde existan claros beneficios en la reducción de daños graves y muertes.• Involucrar y entusiasmar a todo el personal de la organización en la tarea de notificar y aprender y en identificar qué acciones se han tomado para mejorar la seguridad tras las notificaciones. | • Facilitar la notificación de los incidentes de seguridad del paciente en los centros de salud (CS) tanto para profesionales como para pacientes.• Difundir los análisis específicos de AP y compartir las áreas de mejora detectadas entre los CS. |
| EC 6.2:Crear un sistema de seguridad del paciente basado en todas las fuentes de datos relacionadas con los riesgos y daños inherentes a la atención sanitaria e integrarlos con los sistemas de información existentes | Identificar y rastrear las fuentes de daño evitable dentro de las organizaciones y en cada servicio clínico.• Implementar los indicadores de seguridad del paciente para rastrear y monitorizar las tendencias.• Evaluar el impacto de los programas de mejoras con un énfasis en mantener los beneficios a lo largo del tiempo. | • Construir un cuadro de mando de seguridad del paciente que pueda ser utilizado en los CS para monitorizar los indicadores de seguridad y así identificar áreas de mejora. |
| EC 6.3:Establecer y potenciar sistemas de vigilancia de seguridad del paciente paradeterminar la magnitud y causas del daño en el curso de la atención sanitaria | Participar en los sistemas de vigilancia de seguridad del paciente tanto a nivel nacional como local.• Realizar un análisis comparativo de referencia de los resultados del desempeño de las organizaciones en la gestión de los daños evitables con respecto a las mejores prácticas de cada país y del mundo. | • Compartir experiencias de aprendizaje entre los distintos CS.• Compartir buenas prácticas para la mejora de la seguridad del paciente en AP.• Generar un repositorio de buenas prácticas disponible para AP. |
| EC 6.4:Desarrollar programas de investigación financiados sobre la seguridad del paciente, especialmente investigación traslacional | • Proveer de un entorno propicio para investigar las causas de los daños evitables y el desarrollo de intervenciones eficaces para mejorar la seguridad del paciente.• Basar el diseño de los programas de mejora de la seguridad del paciente en cada servicio clínico sobre las prioridades evidentes de los datos locales y utilizar la evidencia disponible sobre las soluciones efectivas y prácticas más seguras para mejorar el sistema.• Colaborar con investigadores en el tipo de mediciones y en investigación de mejoras de la seguridad. | Facilitar un tiempo en las agendas semanales de los profesionales para la investigación en seguridad del paciente.• Vincular los CS con departamentos de ciencias de la salud de las universidades para promover la investigación a nivel de AP. |
| EC 6.5:Desarrollar y poner en marcha soluciones digitales para mejorar la seguridad en la atención sanitaria | • Implementar nuevas tecnologías que hayan demostrado evidencia en mejorar la seguridad de los cuidados para el paciente.• Compartir con los responsables de la estrategia nacional la información y experiencia en el uso de tecnología digital en los programas de seguridad del paciente. | • Invertir en soluciones digitales que mejoren la calidad de la atención y la seguridad del paciente y su familia en su hogar y en el CS.• Promover soluciones que mejoren la comunicación entre paciente y profesional y entre profesionales de distintos niveles asistenciales. |
OMS: Organización Mundial de la Salud; PAMSP: Plan de acción mundial para la seguridad del paciente 2021-2030; AP: Atención Primaria; CS: Centro de Salud.
Fuente: Elaboración propia a partir del documento: Global Patient Safety Action Plan 2021–2030: towards eliminating avoidable harm in health care2.
Es fundamental desarrollar mecanismos para poner en marcha estrategias de seguridad del paciente en todos los programas y planes de salud, y en las entidades relacionadas con el sector salud en cada país, particularmente en las áreas con mayor riesgo en cada nivel de atención. Esto tendrá un impacto potencial en la disminución de los daños evitables y en la reducción del riesgo relacionado con los procedimientos y/o el uso de productos y dispositivos sanitarios.
Las áreas de actuación más importantes incluyen, entre otras, la seguridad de la medicación, de los procedimientos quirúrgicos, la prevención y control de las infecciones, la gestión de las sepsis, la seguridad en el procedimiento diagnóstico, la higiene del entorno de trabajo y las infraestructuras, la seguridad de las inyecciones, la de la sangre y hemoderivados, así como la seguridad radiológica. Todas estas áreas afectan de alguna manera a la atención que se presta en la AP.
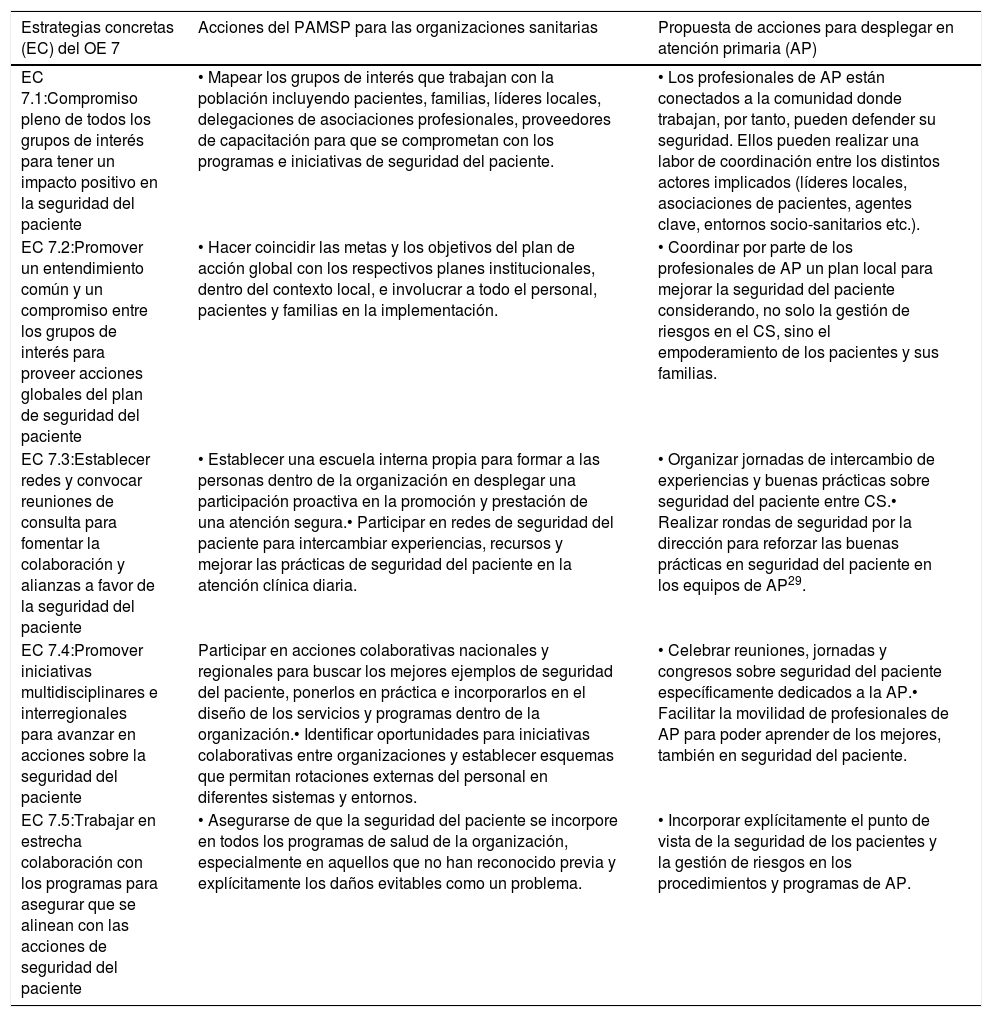
Las EC que propone el PAMSP en su OE 7 para las organizaciones sanitarias se describen en la tabla 7. En la última columna se realizan propuestas concretas de acciones para desplegar en AP para mejorar la SP.
Objetivo estratégico 7 (OE 7): desarrollar y mantener la sinergia, la solidaridad y las alianzas multisectoriales y multinacionales para mejorar la seguridad de los pacientes y la calidad de la atención
| Estrategias concretas (EC) del OE 7 | Acciones del PAMSP para las organizaciones sanitarias | Propuesta de acciones para desplegar en atención primaria (AP) |
|---|---|---|
| EC 7.1:Compromiso pleno de todos los grupos de interés para tener un impacto positivo en la seguridad del paciente | • Mapear los grupos de interés que trabajan con la población incluyendo pacientes, familias, líderes locales, delegaciones de asociaciones profesionales, proveedores de capacitación para que se comprometan con los programas e iniciativas de seguridad del paciente. | • Los profesionales de AP están conectados a la comunidad donde trabajan, por tanto, pueden defender su seguridad. Ellos pueden realizar una labor de coordinación entre los distintos actores implicados (líderes locales, asociaciones de pacientes, agentes clave, entornos socio-sanitarios etc.). |
| EC 7.2:Promover un entendimiento común y un compromiso entre los grupos de interés para proveer acciones globales del plan de seguridad del paciente | • Hacer coincidir las metas y los objetivos del plan de acción global con los respectivos planes institucionales, dentro del contexto local, e involucrar a todo el personal, pacientes y familias en la implementación. | • Coordinar por parte de los profesionales de AP un plan local para mejorar la seguridad del paciente considerando, no solo la gestión de riesgos en el CS, sino el empoderamiento de los pacientes y sus familias. |
| EC 7.3:Establecer redes y convocar reuniones de consulta para fomentar la colaboración y alianzas a favor de la seguridad del paciente | • Establecer una escuela interna propia para formar a las personas dentro de la organización en desplegar una participación proactiva en la promoción y prestación de una atención segura.• Participar en redes de seguridad del paciente para intercambiar experiencias, recursos y mejorar las prácticas de seguridad del paciente en la atención clínica diaria. | • Organizar jornadas de intercambio de experiencias y buenas prácticas sobre seguridad del paciente entre CS.• Realizar rondas de seguridad por la dirección para reforzar las buenas prácticas en seguridad del paciente en los equipos de AP29. |
| EC 7.4:Promover iniciativas multidisciplinares e interregionales para avanzar en acciones sobre la seguridad del paciente | Participar en acciones colaborativas nacionales y regionales para buscar los mejores ejemplos de seguridad del paciente, ponerlos en práctica e incorporarlos en el diseño de los servicios y programas dentro de la organización.• Identificar oportunidades para iniciativas colaborativas entre organizaciones y establecer esquemas que permitan rotaciones externas del personal en diferentes sistemas y entornos. | • Celebrar reuniones, jornadas y congresos sobre seguridad del paciente específicamente dedicados a la AP.• Facilitar la movilidad de profesionales de AP para poder aprender de los mejores, también en seguridad del paciente. |
| EC 7.5:Trabajar en estrecha colaboración con los programas para asegurar que se alinean con las acciones de seguridad del paciente | • Asegurarse de que la seguridad del paciente se incorpore en todos los programas de salud de la organización, especialmente en aquellos que no han reconocido previa y explícitamente los daños evitables como un problema. | • Incorporar explícitamente el punto de vista de la seguridad de los pacientes y la gestión de riesgos en los procedimientos y programas de AP. |
PAMSP: Plan de acción mundial para la seguridad del paciente 2021-2030; AP: Atención Primaria; CS: Centro de Salud.
Fuente: Elaboración propia a partir del documento: Global Patient Safety Action Plan 2021–2030: towards eliminating avoidable harm in health care2.
La seguridad del paciente nos compete a todos. Por lo tanto, la aplicación del PAMSP en el ámbito de la AP va más allá del alcance de una sola organización y requerirá distintas alianzas. Todos los actores que participan en el despliegue del PAMSP deben considerar ciertos momentos clave a la hora de su puesta en marcha.
En primer lugar, realizar una evaluación de la situación actual en relación con la seguridad de los pacientes en AP. En segundo lugar, conseguir un fuerte compromiso de los dirigentes políticos y de las organizaciones. En tercer lugar, establecer un mecanismo sostenible a largo plazo para la puesta en marcha de las intervenciones para mejorar la seguridad del paciente surgidas de las EC aplicadas en AP. En cuarto lugar, este plan proporciona un marco de acción que debe ser coordinado desde el nivel nacional para la AP de los países y, en concreto, para los centros de salud y los equipos multiprofesionales que allí trabajan. Este marco de acción permitirá alinear las EC en el nivel de AP con las prioridades nacionales. En quinto lugar, diseñar y concretar el modelo para facilitar el cambio que lleve a una implementación efectiva de las EC en AP.
El PAMSP 2021-2030 proporciona una dirección estratégica a todos los actores y partes interesadas para trabajar en la mejora de la seguridad del paciente en todos los niveles de la atención sanitaria. Contiene un conjunto mínimo de indicadores que pueden utilizarse para seguir los progresos y las tendencias, e incluye el papel central de la seguridad del paciente en la consecución de las metas del ODS3 sobre CSU. Estas metas no se pueden alcanzar si no se involucra plenamente a la AP en todos los sistemas sanitarios del mundo. Una AP más segura garantizará también sistemas sanitarios más seguros y la consecución de la CSU y el ODS3.
FinanciaciónEl artículo no tiene financiación alguna para su realización. El trabajo presentado es el realizado personalmente por cada autor.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.