Introducción
El medicamento es una tecnología sanitaria cuya evaluación en resultados se mide en probabilidades de beneficios y probabilidades de riesgo, y en la decisión terapéutica lo que se intenta es realizar una valoración ponderada en la que el resultado no es exacto, sino que, en el caso de un paciente concreto, se pretende determinar si las probabilidades de obtener un beneficio son mayores que las de sus riesgos.
Según la definición de la Organización Mundial de la Salud, el uso racional de los medicamentos significa que «los pacientes reciban la medicación adecuada a sus necesidades clínicas, en las dosis correspondientes a sus requisitos individuales, durante un período de tiempo adecuado y al menor coste posible para ellos y la comunidad»1; el uso irracional o inadecuado de los medicamentos se produce cuando no se ajusta a la definición anterior1. Por lo tanto, los problemas relacionados con los medicamentos (PRM), definidos como «un problema de salud vinculado con la farmacoterapia y que interfiere o puede interferir con los resultados de salud esperados en el paciente»2, son consecuencia de un uso inadecuado de los medicamentos; de esta manera, las estrategias dirigidas a su resolución o prevención mejorarían el uso racional de los fármacos.
La magnitud y el impacto de los PRM se han reflejado en varios trabajos. Por ejemplo, en una amplia revisión realizada en Estados Unidos3, las reacciones adversas a medicamentos se sitúan entre la cuarta o sexta causas de muerte. En España se ha estudiado su importancia como causa de ingreso hospitalario (un 7,7% de casos)4. En otro estudio5 se observó que el 19% de las urgencias hospitalarias estaban causadas por un PRM. En un trabajo realizado en farmacia6 sobre la dispensación de fármacos, se identificó un 1,35% de errores en la prescripción. En el estudio de Joyanes et al7 en atención primaria (AP), la tasa de reacciones adversas a medicamentos fue del 1,35%. Otro estudio8, también en AP, detectó 149 Medication Appropriate Index (MAI) en 72 pacientes estudiados.
De igual manera, también los PRM tienen una importante repercusión económica en el sistema sanitario y en la eficiencia global (nada que no sea efectivo puede ser eficiente). Se ha valorado el impacto económico global de los PRM9,10 o los costes de una intervención externa11,12. Estaríamos ante un asunto de tal magnitud que se han estimado9 costes anuales de la morbilidad relacionada con medicamentos en ambiente ambulatorio, en Estados Unidos, de alrededor de 76,6 billones de dólares.
Los objetivos de este estudio son identificar e intervenir sobre los PRM detectados en pacientes polimedicados crónicamente en un centro de AP (CAP), en un entorno urbano, y plantear un modelo de estimación de costes directos de un programa de detección y valoración de PRM en AP.
Pacientes y métodos
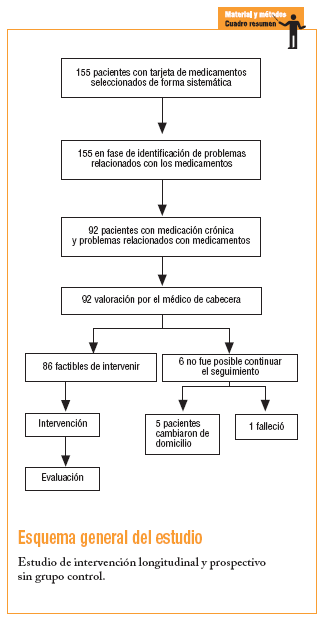
Se trata de un estudio longitudinal, prospectivo, de intervención, que consistió en la detección, seguimiento e intervención de PRM en pacientes polimedicados crónicamente (tenían prescritos más de 5 medicamentos como mínimo para 3 meses) del CAP de la Barceloneta durante un período de 8 meses.
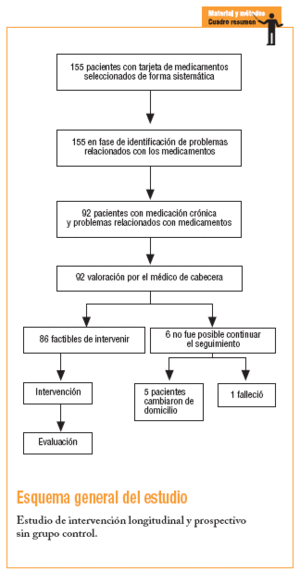
Del total de los 4.500 pacientes con medicación crónica en 2002, se seleccionó a 650 que cumplían el criterio de tener al menos 5 fármacos registrados en su tarjeta de medicación crónica (TMC). A estos 650 se les aplicó un muestreo sistemático y se seleccionó 155, que fueron los pacientes que se incluyeron en el estudio. El muestreo sistemático se realizó de la manera siguiente: la primera TMC se seleccionó al azar y a partir de ésta, se sumó la constante de forma sucesiva hasta completar 155. Para estimar una proporción esperada global de PRM del 50% con una precisión del 8% en un contraste bilateral con una alfa de 0,05 y una beta de 0,20, se necesitan 155 pacientes.
Se realizó la revisión de TMC de forma sistemática, a partir de la base de datos informatizada del CAP . Se diseñó una base de datos para recogida de datos sociodemográficos, sanitarios y tratamiento medicamentoso.
Siguiendo la división de Cipolle et al13, los PRM se clasificaron en 4 categorías: indicación, efectividad, seguridad y cumplimiento.
Intervención
Consistió en un conjunto de medidas educadoras, de retroinformación y autoevaluadoras. El farmacéutico del CAP informó por escrito a los facultativos de los PRM detectados en su prescripción. Con posterioridad se analizaron de forma individual con el prescriptor, ofreciendo canales de comunicación accesibles (vía telefónica y telemática) para cualquier duda que se pudiera presentar, a la vez que se aportaba documentación científica básica. En esa sesión se procedía a la valoración del PRM y se proponían medidas conjuntas para esa situación, a la vez que se incidía en la potencialidad de que se produjeran situaciones similares. El facultativo decidía la sustitución o eliminación del fármaco, el aumento de dosis o su retirada en la categoría de PRM de efectividad; o la disminución de dosis, cambio o retirada del fármaco para la categoría de PRM de seguridad.
Análisis estadístico
Se realizaron un análisis estadístico descriptivo y un análisis de regresión logística con el programa estadístico STATA® versión 6.014. Se calculó la odds ratio mediante modelos de regresión logística y sus intervalos de confianza del 95%. Se analizaron las siguientes variables: edad, sexo y número de fármacos prescritos. Se efectuó un análisis multivariante con el fin de valorar conjuntamente la influencia de cada una de las variables explicativas sobre PRM y evitar los posibles efectos de confusión.
Se estimaron los costes directos ahorrados en los PRM resueltos (diferencia de costes directos de los fármacos implicados antes y después de la intervención) y, de forma global, los costes directos de la intervención. Los precios de los medicamentos se obtuvieron del Catálogo de Especialidades Farmacéuticas15, calculados como valor unitario/día y por mes de tratamiento.
Resultados
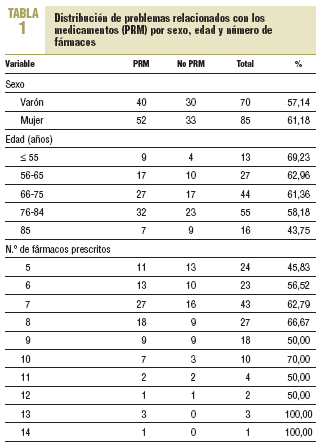
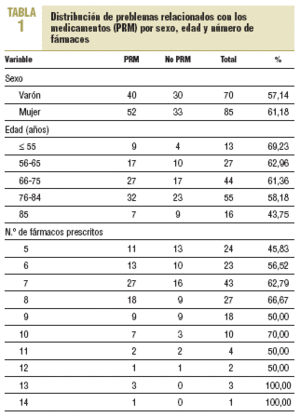
En las 1.158 prescripciones se detectaron 161 PRM (13,9%). El 59% de las TMC revisadas presentaron al menos un PRM. El número de pacientes implicados fue de 92 (un 57% mujeres). En la tabla 1 se describe la distribución de la muestra analizada por PRM, edad, sexo y número de fármacos.
Aunque el análisis univariante no alcanzó la significación estadística, se observó que las mujeres tenían una probabilidad de presentar PRM un 18% mayor que los varones (odds ratio = 1,18). Asimismo, los pacientes con más de 5 fármacos tuvieron una mayor probabilidad de presentar PRM que los pacientes con sólo 5 fármacos (odds ratio entre 1,18 y 2,76).
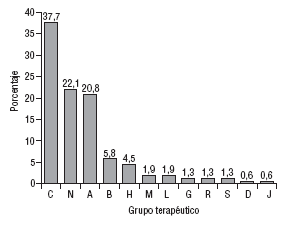
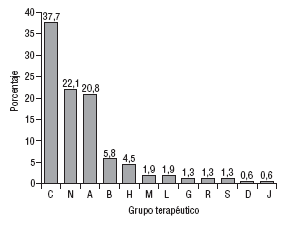
El número de principios activos implicados fue de 76 sobre un total de 154 medicamentos. En la figura 1 se muestra la distribución de los medicamentos implicados en PRM por grupos terapéuticos según la clasificación internacional de medicamentos ATC (Anatomical Therapeutic Chemical)16. En la categoría de seguridad fue donde se detectaron más PRM (60%), seguida de la de indicación (21%) y efectividad (19%).
Fig. 1. Distribución de medicamentos por grupos terapéuticos en los problemas relacionados con medicamentos detectados en la tarjeta de medicación crónica.
C: aparato cardiovascular; N: sistema nervioso; A: aparato digestivo y metabolismo; B: sangre y órganos hematopoyéticos; H: terapia hormonal; M: aparato locomotor; L: terapia antineoplásica y agentes inmunomoduladores; G: terapia genitourinaria; R: aparato respiratorio; S: órganos de los sentidos; D: terapia dermatológica; J: terapia antiinfecciosa, uso sistémico.
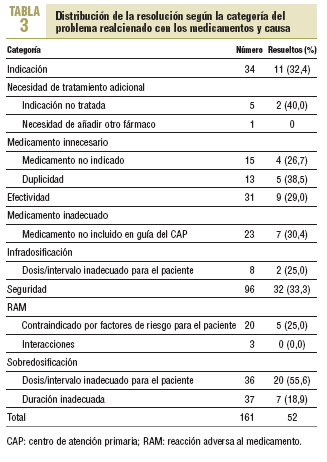
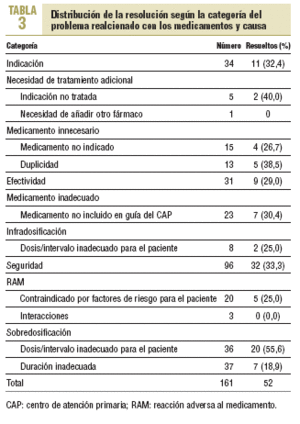
La resolución de los PRM detectados se detalla en la tabla 2. Los casos de PRM que no fue posible resolver se debieron a que los pacientes implicados cambiaron de domicilio o fallecieron durante el tiempo de estudio. De los 161 PRM identificados, se aceptó la recomendación farmacéutica en 60 casos, 52 de ellos, resueltos. La distribución de los PRM resueltos según categorías y causas se detalla en la tabla 3.
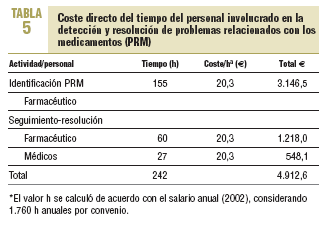
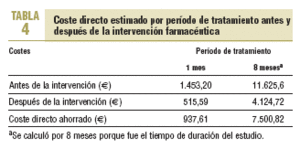
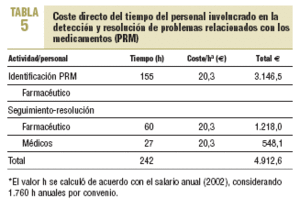
El coste directo estimado por tratamiento farmacológico de los PRM resueltos antes y después de la intervención se expone en la tabla 4, y el coste directo del personal involucrado (que equivale al coste de inversión en el programa) se describe en la tabla 5.
Si calculamos el ahorro que supone el programa para un período de 8 meses con la siguiente fórmula: ahorro = costes directos ahorrados costes del programa, el ahorro potencial para el período estudiado fue de 2.588,22 e, al superar los costes directos ahorrados a los costes directos de la intervención realizada. El coste directo ahorrado por PRM evitado fue de 53,92 e. Si extrapolamos este resultado a los 650 pacientes polimedicados, podríamos encontrarnos con al menos 696 PRM, con una resolución de 223 y un ahorro potencial de 12.024,16 e en 8 meses.
Discusión
A pesar de que ni el sexo ni la edad alcanzaron los niveles de significación estadística establecidos (al igual que en otros trabajos, como los de Tuneu et al5 y Martín et al4, respectivamente), la proporción de mujeres rondaba el 57%, que coincidía con el porcentaje que representaban en los pacientes con TMC estudiados. La mayor parte de PRM se detectó en los pacientes de 66 a 84 años de edad; el hecho de que la edad no haya sido un factor de riesgo determinante en este estudio puede explicarse por las características de la muestra analizada, ya que al seleccionar a pacientes polimedicados crónicamente se espera encontrar sobre todo a población anciana, que por lo general se asocia a pluripatología y polifarmacia.
La polimedicación es otro factor que se relaciona con los PRM5,17, sin embargo, en nuestro estudio no dio diferencias estadísticamente significativas, dato que coincide con el resultado del estudio de Martín et al4. La totalidad de los pacientes analizados tenían 5 o más fármacos prescritos. Hay que destacar que, en nuestro trabajo, hemos seleccionado a los pacientes con cinco o más prescripciones.
Los facultativos aceptaron el 37% de las propuestas realizadas por el programa de intervención, lo que representa un porcentaje menor que el citado por otros autores18-21, que señalan horquillas entre el 62,5 y el 91,4%. El coste ahorrado de los PRM resueltos se estimó en todos los casos en que fue posible (90%). No pudo calcularse cuando la dosis prescrita dependía del peso del paciente o eran dosis de rescate.
Respecto a las estrategias para mejorar la efectividad de los programas de intervención dirigida a los facultativos, según algunos autores la formación continuada, personalizada e interactiva22,23, no limitada a la información24, que involucra a los implicados desde el inicio23, es la mejor estrategia para promover la participación activa de los profesionales en la reducción de los PRM y los errores médicos en general. Es posible que las ayudas a la prescripción en el momento en que ésta se realiza pudieran utilizarse en una intervención como la descrita, con el fin de reforzar la intervención o, al menos, de permitir la opción entre el asesoramiento externo y la mejora personal.
Los PRM detectados en este estudio son problemas potenciales en los que no se ha producido un problema que afecta a la salud del paciente. Por ser las intervenciones básicamente preventivas, el prescriptor puede no percibir los PRM como relevantes; de ahí que la potencial aceptación de las recomendaciones es obviamente menor que si se tratase de manifestaciones clínicas evidentes, como en el caso de las reacciones adversas a medicamentos detectadas en urgencias hospitalarias. Esta situación, es decir, la ausencia de repercusión clínica de los PRM, lleva a diferencias con otros trabajos sobre la estimación de costes9-12,19 que se han realizado sobre PRM reales o con PRM potenciales, en que se conocía la probabilidad de que se produjera un acontecimiento adverso.
Una estimación de la repercusión económica completa de los potenciales costes habría reflejado todavía más la importancia del problema; no obstante, superaba los objetivos de este trabajo.
Otro factor que puede explicar el hecho de que no se resuelvan algunos PRM es la falta de comunicación con los médicos especialistas o de mutuas que originaron la pauta farmacológica relacionada con el PRM.
No era objeto del estudio la participación del usuario a la hora de decidir la modificación de su tratamiento.
La intervención en los PRM desde el ámbito de la AP favorece que se realicen más estrategias de carácter preventivo para evitar un PRM real, puesto que la mayoría de los PRM que se detectan en este dispositivo asistencial son potenciales.
La utilidad y aplicabilidad de este estudio se centra, de forma especial, en demostrar no sólo las mejores condiciones para la efectividad de una intervención sobre PRM en cualquier CAP, sino también la capacidad de gestionar un programa de este tipo con unos costes directos reducidos. Para mejorar la resolución de los PRM en un CAP, sería conveniente que en nuevas investigaciones se incluyera en el circuito de la intervención a los médicos especialistas. También sería interesante analizar los PRM detectados en urgencias o como causa de ingreso hospitalario para determinar cuáles fueron los medicamentos implicados y si tuvieron su origen en AP, y hacer feedback entre estos dispositivos asistenciales.
La intervención sobre los PRM detectados en el CAP con el método empleado fue efectiva y se obtuvieron unos costes directos ahorrados por PRM resueltos que superan el coste de la inversión del programa.
Agradecimientos
A todo el personal del CAP de la Barceloneta, y a los facultativos en particular, por su tiempo y colaboración, que fueron fundamentales para la realización de este trabajo. Agradecemos al Dr. Jaume Puig Junoy su contribución en este trabajo y al Dr. Modesto Martínez-Pillado sus aportaciones.