Conocer las percepciones y actitudes de profesionales médicos de familia (MF) ante consultas con gran componente emocional, denominadas inicialmente «consultas sagradas», e identificar ámbitos de mejora en su atención.
DiseñoMetodología cualitativa con enfoque sociosubjetivo orientado a los servicios de salud. Estudio descriptivo-interpretativo.
EmplazamientoCentros de salud de Araba y Bizkaia.
Participantes y/o contextosSelección de 23 MF de 23 centros de salud urbanos y rurales.
MétodoMuestreo intencional buscando la diversidad discursiva. Datos generados en 2016 mediante 3 grupos de discusión y 3 entrevistas individuales grabadas y transcritas tras consentimiento informado. Presentación al Comité de Ética de Euskadi. Análisis temático con ayuda de mapas conceptuales y programa MaxQDA. Triangulación de los resultados entre investigadores y verificación por los participantes.
Resultados y discusiónLos hallazgos se agruparon en áreas temáticas solapadas entre sí y relacionadas con el significado de dichas consultas, actitudes profesionales, contexto sanitario y pacientes. Se subraya la importancia de lo emocional en las consultas de atención primaria y su invisibilización, pero se cuestiona la idoneidad del término «sagradas». Su expresión se construye en la interrelación MF-paciente si el personal médico lo favorece y el paciente lo permite, discutiéndose las principales circunstancias que intervienen en una dimensión considerada clave de la integralidad de la atención.
ConclusionesLa atención a la dimensión emocional en la consulta presenta deficiencias que es necesario subsanar. Además de su reconocimiento y evaluación, sería preciso modificar los factores organizativos, formativos y profesionales que condicionan la implicación del personal MF en su buena asistencia.
To determine the perceptions and attitudes of the general practitioners (GP) towards consultations with great emotional component, initially called “sacred encounters”, and to identify areas of improvement.
DesignA qualitative methodology based on a socio-subjective approach and focused on health services research. Descriptive-interpretative study.
LocationHealth Centres of Alava and Biscay.
ParticipantsSelection of 23 GP from 23 urban and rural Health Centres.
MethodIntentional sampling aimed at looking for discursive diversity. Data generated in 2016 by means of 3 discussion groups and 3 individual interviews recorded and transcribed after informed consent. Presentation to the ethics committee of the Basque Country. Thematic analysis with the aid of conceptual maps and MaxQDA program. Triangulation of the results between researchers and verification by the participants.
Results and discussionThe findings were clustered into overlapping thematic areas related to the meaning of these encounters, attitudes of GP, health context, and patients. The importance of the emotions in primary care encounters and their invisibility is underlined, but the adequacy of the term “sacred” is questioned. This expression is built into the GP-patient relationship, if GP favours it and the patient also allows it, discussing the main circumstances that intervene in an essential dimension of integral care.
ConclusionsThe attention to the emotional dimension in the encounters has deficiencies that need to be corrected. In addition to its recognition and evaluation, it would be necessary to modify the organisational, training and professional factors that determine the involvement of the GPs in their good health care.
La medicina se ha venido definiendo en términos predominantemente biológicos y técnico-científicos. El dualismo entre mente y cuerpo tiende a relegar los aspectos psicosociales, espirituales y humanísticos siempre presentes en el sufrimiento. Frecuentemente, los datos que se registran en las historias clínicas no reflejan la riqueza de la información narrativa expresada por las personas enfermas1. Pese a que las consultas de atención primaria (AP) ofrecen un espacio propicio para que afloren las emociones, apenas se dispone de información sobre cómo son identificadas y asistidas por las médicos de familia (MF). En nuestro medio se han estimado en 8,4 por mil las personas atendidas en AP que lloran en la consulta2, llegando a denominarse «consultas sagradas»3 a estos encuentros de gran componente emocional que pueden conllevar mayor dedicación y fatiga4.
En febrero de 2016 tuvo lugar en Bilbao el 31.o Seminario de Innovación en AP «Pacientes que lloran y otras consultas sagradas» donde se expusieron numerosas experiencias, reflexiones e inquietudes en relación con el tema, confirmándose su complejidad e importancia. Teniendo en cuenta la escasez de estudios previos orientados al conocimiento de los significados que subyacen en los procesos de comunicación5, un grupo multidisciplinar de profesionales de AP decidió llevar a cabo una experiencia de investigación-aprendizaje mediante el desarrollo de una investigación cualitativa con los objetivos de conocer las percepciones, actitudes y conductas del personal médico de AP ante los encuentros con gran componente emocional, denominados «consultas sagradas», e identificar posibles ámbitos de mejora en la atención a las pacientes.
Participantes y métodosDiseñoSe realizó un estudio cualitativo con enfoque sociosubjetivo y orientado a la AP6, en un contexto de investigación-aprendizaje y mediante un diseño descriptivo-interpretativo. Se optó por esta metodología al considerar a los «sujetos» individuos sociales, desde donde se articulan los significados que el colectivo médico atribuye a las denominadas «consultas sagradas». El trabajo de campo se desarrolló entre mayo y octubre de 2016 en Euskadi con MF de Bizkaia y Araba. El estudio fue presentado al Comité de Ética de Euskadi.
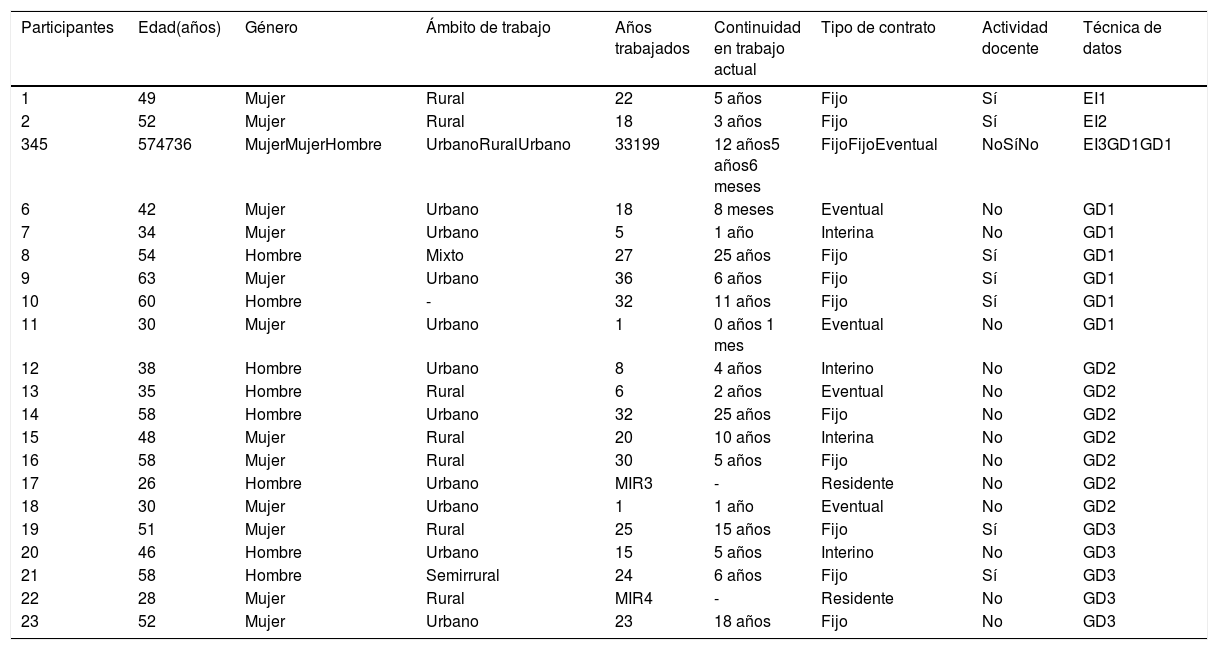
Muestra y participantesSe llevó a cabo un muestreo intencional con representación teórica buscando informantes que aportaran diversidad discursiva7 atendiendo al género, edad, años de ejercicio profesional, estabilidad laboral, actividad docente y procedencia de diferentes centros de salud (CS) urbanos y rurales. La identificación y búsqueda de informantes se realizó desde Osatzen-Sociedad Vasca de Medicina de Familia y Comunitaria (MFyC), las Unidades Docentes de MFyC y profesionales conocidos por el equipo investigador. Los contactos fueron por correspondencia electrónica y posterior llamada telefónica. La muestra quedó constituida por 23 MF de 12 CS urbanos, 8 rurales y 3 mixtos, cuyas características se describen en la tabla 1. La media de edad fue de 45 años, el 65% fueron mujeres y el 35% realizaban actividad docente.
Características y datos sociodemográficos de las informantes
| Participantes | Edad(años) | Género | Ámbito de trabajo | Años trabajados | Continuidad en trabajo actual | Tipo de contrato | Actividad docente | Técnica de datos |
|---|---|---|---|---|---|---|---|---|
| 1 | 49 | Mujer | Rural | 22 | 5 años | Fijo | Sí | EI1 |
| 2 | 52 | Mujer | Rural | 18 | 3 años | Fijo | Sí | EI2 |
| 345 | 574736 | MujerMujerHombre | UrbanoRuralUrbano | 33199 | 12 años5 años6 meses | FijoFijoEventual | NoSíNo | EI3GD1GD1 |
| 6 | 42 | Mujer | Urbano | 18 | 8 meses | Eventual | No | GD1 |
| 7 | 34 | Mujer | Urbano | 5 | 1 año | Interina | No | GD1 |
| 8 | 54 | Hombre | Mixto | 27 | 25 años | Fijo | Sí | GD1 |
| 9 | 63 | Mujer | Urbano | 36 | 6 años | Fijo | Sí | GD1 |
| 10 | 60 | Hombre | - | 32 | 11 años | Fijo | Sí | GD1 |
| 11 | 30 | Mujer | Urbano | 1 | 0 años 1 mes | Eventual | No | GD1 |
| 12 | 38 | Hombre | Urbano | 8 | 4 años | Interino | No | GD2 |
| 13 | 35 | Hombre | Rural | 6 | 2 años | Eventual | No | GD2 |
| 14 | 58 | Hombre | Urbano | 32 | 25 años | Fijo | No | GD2 |
| 15 | 48 | Mujer | Rural | 20 | 10 años | Interina | No | GD2 |
| 16 | 58 | Mujer | Rural | 30 | 5 años | Fijo | No | GD2 |
| 17 | 26 | Hombre | Urbano | MIR3 | - | Residente | No | GD2 |
| 18 | 30 | Mujer | Urbano | 1 | 1 año | Eventual | No | GD2 |
| 19 | 51 | Mujer | Rural | 25 | 15 años | Fijo | Sí | GD3 |
| 20 | 46 | Hombre | Urbano | 15 | 5 años | Interino | No | GD3 |
| 21 | 58 | Hombre | Semirrural | 24 | 6 años | Fijo | Sí | GD3 |
| 22 | 28 | Mujer | Rural | MIR4 | - | Residente | No | GD3 |
| 23 | 52 | Mujer | Urbano | 23 | 18 años | Fijo | No | GD3 |
EI: entrevista individual; GD: grupo de discusión; MIR: médica interna residente.
La generación de información se llevó a cabo mediante técnicas conversacionales individuales y grupales. En la primera fase se realizaron las entrevistas en profundidad a profesionales que consideramos informantes clave, que permitieron complementar la información recabada en la bibliografía. En una segunda fase se realizaron 3 grupos de discusión, uno en Araba y 2 en Bizkaia constituidos por profesionales de diferentes CS. Las entrevistas fueron realizadas en los CS, grabadas y transcritas previo consentimiento informado y garantía de confidencialidad. En los 3 grupos de discusión, de 7, 8 y 5 informantes, participaron 2 investigadoras, una como moderadora y otra observando y anotando los pormenores de su desarrollo. En ambos casos se utilizó una breve guía de preguntas flexibles y abiertas que figura como material complementario. Las entrevistas individuales y grupales duraron 60 y120min respectivamente, finalizando cuando las investigadoras y participantes consideraron que los datos obtenidos eran convenientes y suficientes para responder a las preguntas de investigación. Tras terminar, se registraron las correspondientes notas de campo a modo de «cuaderno de bitácora».
AnálisisSe llevó a cabo un análisis temático descriptivo-interpretativo de las transcripciones y notas de campo. Los avances se contrastaron repetidamente con los textos y entre los textos, elaborándose sucesivos mapas conceptuales de temas y subtemas. Se utilizó el programa informático MaxQDA para la codificación y recuperación de los segmentos narrativos. Tres investigadoras del equipo triangularon y redactaron los resultados del análisis que fueron enviados a todas las participantes para su contraste y verificación, recibiendo su conformidad. El equipo investigador se posicionó en su compromiso con la AP favoreciendo la dinámica participativa, el enfoque de investigación-aprendizaje, la reflexividad y el rigor8 por parte de todo el equipo en las diferentes fases del estudio incluidas la elaboración y discusión del informe final, este último más detallado y disponible solicitándolo a las autoras o en la página http://equipocesca.org/.
Ante la redacción del artículo se debatió la importancia de la perspectiva de género por lo que se han utilizado términos neutros, recurriendo al femenino genérico gramatical cuando ello no fue posible al considerar que es más representativo numéricamente tanto de las personas investigadas como de las propias investigadoras.
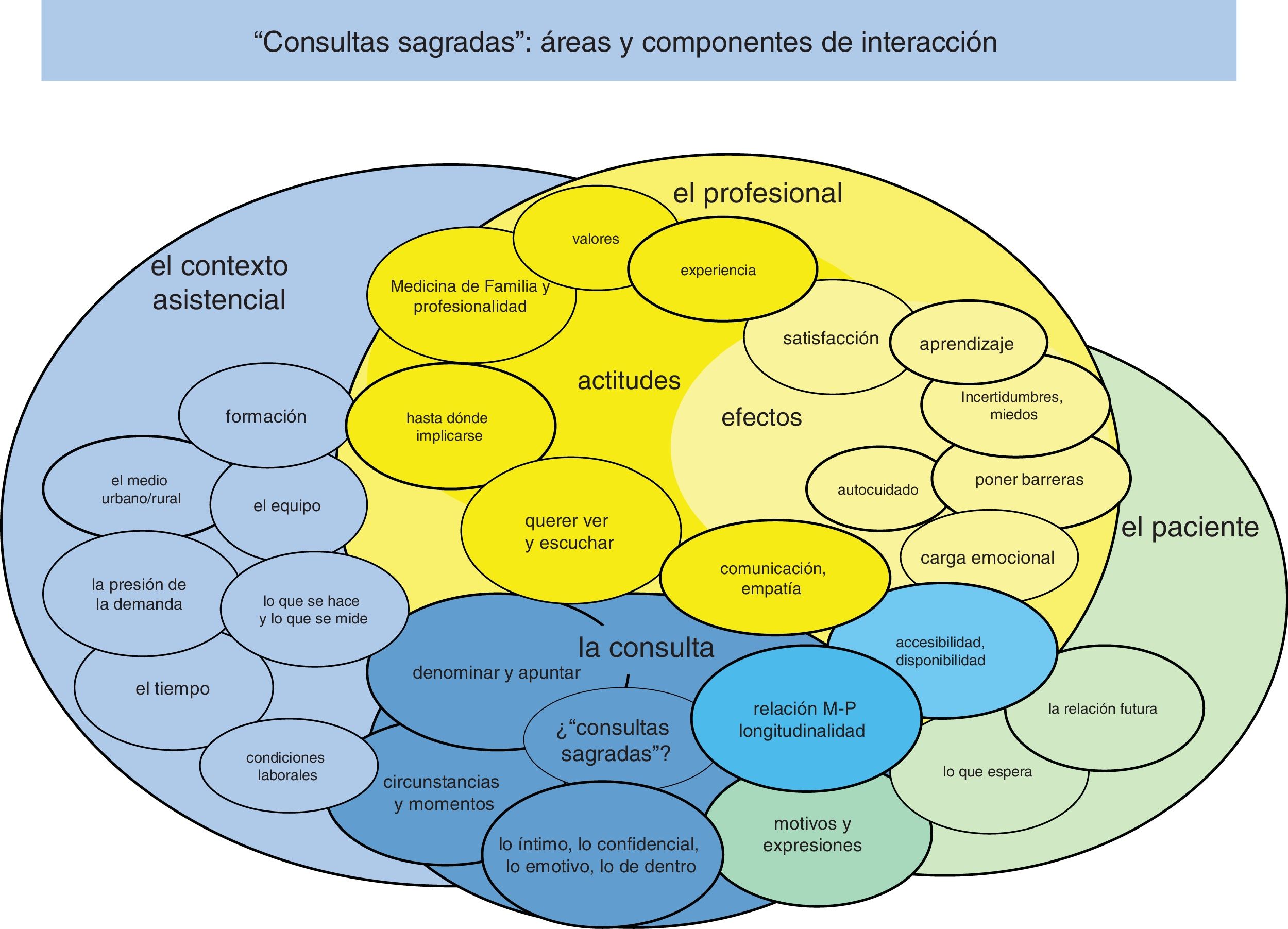
Resultados y discusiónLos resultados del análisis aportan hallazgos de especial interés en relación con los objetivos de la investigación. Iniciamos su exposición y discusión con un primer apartado referido al significado del término «consultas sagradas», para pasar después a otras 3 áreas principales de agrupación temática relacionadas con profesionales, contexto sanitario y pacientes. Los temas se solapan entre sí mediante vínculos plurales y dinámicos (fig. 1), pero su entidad justifica una consideración diferenciada junto a los correspondientes verbatims más representativos (tablas 2-4), discutiéndose finalmente las principales propuestas de mejora.
Significado y pertinencia del término «consultas sagradas»
| Más allá del término: de lo sagrado a la complejidad de lo humano |
|---|
| «X: Yo creo que pueden ser muy diferentes… no sé, algunas veces hay una enfermedad de por medio, otras una muerte, otras, no sé, un dolor muy grande o un problema económico o una relación problemática con violencia o sin ella… no sé. Yo creo que pueden ser muy diferentes, y también las personas y cada cual tiene su forma de contar las cosas. (…) Para mí, cuando la persona te cuenta sus cosas más íntimas, que le preocupan mucho, cuando está muy preocupado y está dándole vueltas, pero que es verdaderamente de su interior… para mí eso es. Tiene muchos sentimientos y… lo definiría así. Yo creo que algunas veces llora, pero otras no.» E2«No había oído nunca hablarlo así. Como consultas sagradas. Y es cierto que cualquier consulta es sagrada por todo lo que conlleva el tema de la privacidad, el tema de la confidencialidad…» E1«C: Sí, yo estoy de acuerdo con lo que has dicho, eh...quizás eso, son consultas más íntimas…...Yo a veces digo: las consultas que no se apuntan.... Las que no queda reflejado... y entonces ahí llevas media hora con el paciente y ahí no consta nada, ¿no? Porque, ¿qué vas a poner? ¿no? Y es algo entre él y tú, entonces, sí en ese sentido es...sí...sagrado, o íntimo, o como lo quieras llamar, ¿no?, pero...algo que...algo que no puedes contar...que es entre él y tú, ¿no?D: Yo también lo de sagrado lo interpretaba así, como que es algo que queda entre el paciente y el profesional. Son consultas que...que no se apuntan...que se apuntan muy poquito… pero que se ve que están ahí, que tienen mucha carga... (…). Yo me quedo con eso, consultas en las que... hay eso una alta carga emocional, que al final en el evolutivo no queda nada, o poquito, pero que son muy importantes.» GF3«H- Yo no sé si hubiera puesto ese nombre...D- ¿Y cuál hubieras puesto en su lugar?H- ¿En el lugar de sagrado?... No, no, no sé. No todas las cosas tienen que tener un nombre y un límite. Lo que... lo que quiero decir es que es como todo, como mucho más continuado. Por eso, cuando yo he dicho... las emociones están... Entonces claro, ¿dónde está el límite...?D- tienes que poner algo... (…)H- Sí, pero... Yo, lo que no, lo que no me atrevería es, ahora viene un paciente... viene un paciente, y digo... mira, he tenido una consulta sagrada: un aspa.D- Ah no, yo tampoco... lo pones.Varias voces- no, no...B- Va... va con asterisco, ¿lo sabes?[risas]F- No te puntúa.B- Le pones... sí, entonces, claro...D- Pero hay consultas,… que sin ponerles ningún aspa te quedan aquí marcadas, que han sido indudablemente sagradas solo tras poder reflexionar…» GF1«P2: también por otra parte es la continuidad, ¿no? también un poco…P3: ¡Sí!P6: A mí me pasa, que, pues en este tipo de consulta igual…, viene la paciente, y… ¿pues no está la doctora? ¿mi doctora, no?, entonces claro… no hay continuidadP4: ¡Claro!P6: no ha habido continuidad y entonces no se abren…P3: es más fácil, ¿no? Que si te conoce ya, pues te pueden contar… Para contar una cosa concreta, que igual…P4: Sí, depende de la cercanía que el paciente tenga contigo… por ejemplo, en el mismo cupo, estando un médico o estando otro, a veces es diferente, y eso se ha visto ¿no? En los mismos pueblos… En los pueblos …P2: Sí, o viene un sustituto, y a veces al sustituto es al que…P4: Sí, es que a veces es eso, llega alguien nuevo y es cuando se atreven, y con él …; o formas de ser, que tenemos todos… y la empatía de cada uno… Yo creo que sí, que sí que depende de quien esté y, y… mucho.» GF2 |
Actitudes y efectos sobre los profesionales de estas consultas y la influencia de los contextos sobre las mismas
| Tabla 3a: «Meterse en el fregado» y profesionalidad en la relación M-P |
|---|
| «Si tu no preguntas por las cosas, no las tienes, pero no significa que no estén, sino que no las has detectado. Es ponerte las gafas. Cuando ya tienes ciertas habilidades es ponerte las gafas…Yo…. me siento muy especial. Dices ¡jo!, se ha abierto conmigo… a mí eso me parece un lujo… Luego tienes un reto, … cómo habré hecho, lo habré hecho bien… Y cuánto me ha marcado eso… tienes que aprender a poner barreras también. Yo cuando empecé me implicaba más y… ahora pones una barrera emocional…» E1«…te metes en ese fregado, porque si crees que es que lo están pasando mal te metes, te metes a saco además... (…) De todas formas, yo creo que influye mucho el profesional. Porque en esta vida no es lo que hay en esta sala sino lo que yo mire, hay que dirigir la mirada. No sé quién lo dijo ni dónde lo he leído, pero lo de dirigir la mirada es verdad.» E3«P1: …aunque laboralmente va a ser intenso y genera retraso y tal…, normalmente cuando acaba la consulta yo tengo la sensación de que ese día a alguien en concreto sí que le hemos podido ayudar, ¿no?,… ese gracias que te dicen cuando se van, normalmente es el más sincero que has tenido ese día en la consulta.P4: Y muchas veces, a mí me pasa, que después de haber tenido una de estas, cuando ya te vas … y digo «hoy me han chupado la energía!»… Y al final… yo sí tengo la sensación de ayudarles» GF2«E: Tiene que ver mucho con el radar, yo siempre lo asocio a esa metáfora, ¿no? La formación es afinar el radar,… Tiene que ver con la comunicación no verbal con todo lo que nos ayude a mejorar ese tipo de cosas…(…)… ese punto de que se ponga encima de la mesa, o que salga o que surja, es como la clave, ¿no?... Que tampoco es una cosa que puedes forzar sino que a veces lo ves venir...y estás ahí...B: A mí me parece importante cuando sale, engancharlo…» GF3«A: … A veces también es un dique, a veces tú también por necesidad, por seguridad… ¿no?.. Viendo cuarenta dramas todos los días, es... insostenible para tu psique personal, también... Depende igual el ser eventual, puede influir, pero muchas veces es qué percepción le das al paciente, de si estas así mirando al ordenador, y estás con prisa y bueno, no le das pie, igual no tienes tiempo, igual no estás en tu mejor época personal también, ¿no?...» GF1«P1: O sea que nuestra manera de pasar consulta creo que también es un condicionante. Habrá gente que casi no tiene este tipo de consultas…(…) P5: Y entonces es que el sistema tendría que ser equitativo para tener todos más o menos el mismo derecho a tener una atención integral… Y eso a mí sí que, a veces, me irrita, ¿no? Tengo familiares cerca y ¡ugh, qué mala suerte! ¿no? Pues mira quién me ha tocado… Y no hay en el sistema, no hay un mecanismo que compense eso, a no ser que cambie de médico (…)P1: Y, una de las cosas por las que me vine aquí, es por esto, porque yo quería tratar a la persona entera, y persona entera significa: toda.» GF2 |
| Tabla 3b: El contexto asistencial: realidades y dificultades sobre el terreno |
| «D:... Eh, depende del paciente, de la carga asistencial que tengamos…, del aviso de última hora…B: También el espacio que dejes en la consulta para ello ¿no?... Si vas como una locomotora… Yo creo que de la percepción de... este en este espacio puedo, o en este espacio no puedo, o en este momento puedo o en este momento no puedo, es diferente también.» GF3«… el gran problema que tenemos nosotros, nuestro gran enemigo es el tiempo. El tiempo es el enemigo máximo, pero es lo que hay… Yo creo que es imposible con la consulta tal como la tenemos en el Centro que son cada 8 minutos más todo lo forzado, que nos fuerzan todos los días lo que les parece. Creo que las consultas que se van a los 8 minutos mucho de sagrado no serán. Eso para empezar.» E3«X: Yo necesito hablar, hablar. Me gusta y lo busco… este me comprenderá y con este puedo hablar o tengo esto y… Con gente que lo trabaja, con más experiencia que tú o, bueno yo lo comento. A mí me ayuda mucho. Con las enfermeras, o bueno, hablo mucho con un paliativista de hospital… Yo aquí no tengo eso con los otros médicos y lo echo en falta porque lo necesito…» E2«B: Y luego, eh, antes hemos comentado que… son como consultas que no constan del todo, ¿no? O sea, aparte de ser invisibles en ese sentido,… parece que son invisibles hasta en nuestra formación, ¿no? Queda como muy dependiente de cómo seas tú. Entonces, es como si no existieran, como si no tuvieras que estar formado para eso, ¿no? (M asiente). Entonces, tienen como una doble invisibilidad en ese sentido, ¿no? Y yo creo que es importante darle visibilidad……D: A mí me parece complicadísimo… claro, es que el tema de trabajar la entrevista clínica… es importante. No sé si en la formación universitaria se puede hacer, pero desde luego en la formación de residente tiene que ser algo obligatorio» GF3 |
Valores de la relación médico-paciente y propuestas de mejora
| Tabla 4a: Efectos percibidos en la relación M-P |
| «Pienso que muchos de ellos es el único sitio que tienen para hablar de lo que sienten. Pienso que estamos en una sociedad de pose... Y luego si tienes ciertas estrategias para ir tirando del hilo y que ellas se oigan decir cosas, que estaban ahí pero que no se hayan dicho. ¿Ellos que piensan? Muchos, aunque lloren en ese momento, creo que salen mejor. Es como tocar una válvula. Es sacarle presión a la olla…» E1«A: Lo que ha dicho ella, salir de allí diciendo:”bueno, estaré todo lo fastidiado que esté, esto pinta muy mal, o muy bien, o regular, pero...a ella le importa lo que me pasa”.Y si sale con esas percepciones, sería el mejor médico del planeta, aunque en una auditoría externa fuera de los peores. (Risas del grupo) Sí, yo creo que sí.A: …Entonces, hay cosas que te salen porque eres así, si no, tendrás que tirar de profesionalidad, ¿no? …yo sí que reconozco que esa implicación, ese estar pendiente del paciente, en el sentido emocional o como quieras, se me ha exacerbado hace años cuando yo me he visto… como acompañante de familiares míos o allegados que iban… o sea, me he sentido hasta maltratado. No yo, sino mi padre o mi hermano. Entonces, yo a raíz de eso, con esa sensación de que...¡joder! Cuando estoy de paciente…M: Cuando estás al otro lado....» GF3«X: Yo creo que… a ver… puede ser diferente, pero luego igual se abre y no ha conseguido de ti lo que esperaba y eso queda ahí y listo. Pero sí, si ahí nace una buena relación, empática, si los dos hemos bien las cosas, la relación pasa a otro nivel más profundo.» E2«Con las familias con las que hemos compartido la pérdida de un ser querido que ha sido paciente nuestro, con esas personas algo ha cambiado en nuestra relación médico-paciente, pero mucho, ha cambiado muchísimo. El haber compartido esa vida de ellos, ese momento de sus vidas…» E3. |
| Tabla 4b: Recorridos para mejorar |
| «H: …Luego hay … el tema de... la historia. A mí me parece una bomba la informática ¿no? Yo estoy encantado de tener mucha información y bueno, pero... muchas veces, te da la impresión de que lo que mide la empresa no mide aquello de que ‘no hay enfermedades, solo hay enfermos’ y a partir de ahí, todo enfermedades ¿no? Te lo dicen el primer día de la carrera... y luego, todo enfermedades ¿no?... y el paciente, y la persona, todavía más lejos ¿no? Eso es una dificultad ¿no? Además, el que mide mi trabajo... mide más si pongo aspas, incluso que si tengo a los pacientes contentos, si los pacientes están más felices, o entran”relajaos” en la consulta ¿no? Hay tantas formas de medir la actividad, ¿no?...D: No hay un formulario que recoge...(…) A: Que desde el día 1 de la carrera en todos los cursos se dé una asignatura que se llame”escuchar” o”inteligencia emocional” y recordar que el humano tiene una historia y unas fantasías…Para todos los profesionales…F: Familia es una de las especialidades más humanas, no somos el patito feo… (pero) cómo van a querer ser médico de familia si “yo entro y no sé cuándo salgo”… Lo elegimos porque es bonito pero es algo que hay que cuidar entre todos …» GF1«C: Yo pienso que son ese tipo de consultas, o ese tipo de personas, las que hacen que se diferencia un médico de otro. Porque al final tenemos una formación parecida, todos somos igual de buenos... tratando la diabetes, la hipertensión o tal. ¿Por qué hay diferencia entre unos y otros en estos temas, ¿no? Al final es algo en lo que no estamos formados, es algo, es la persona, ¿no? …E: Honestidad, honestidad y confianza son como dos pilares, ¿no?B: Sí,… creo que son algo como muy básico, ¿no?» GF3«… Yo creo que lo que teníamos que hacer en la consulta de primaria es tener más tiempo por paciente. Es una cuestión de tiempo y nuestros jefes tienen que pensar que necesitamos más tiempo y necesitamos más médicos en atención primaria porque cada vez hay más patología, tenemos que tocar más palos y las consultas telefónicas llegan hasta donde llegan, pero no están preparadas para las consultas sagradas. …Pues poco de sagrado ahí, porque lo sagrado no se expresa por teléfono, si yo quiero algo sagrado tengo que estar a tu lado ¿o no? Bueno, yo defiendo eso. Entonces, creo que necesitamos menos número de pacientes al día…» E3 |
El significado y pertinencia del término «consultas sagradas» para designar los encuentros de alto contenido emocional no es compartido de manera homogénea (tabla 2) pero se reconoce como un componente de gran importancia en la práctica asistencial. Su expresión se puede presentar con relación a enfermedades como el cáncer, la atención paliativa, o situaciones de duelo y estrés, pero la relevancia asignada por las MF va más allá de determinadas patologías e incluso del propio llanto, ampliándose a componentes más vinculados a lo íntimo, lo confidencial y, en definitiva, a la complejidad de la interacción humana en la AP9. En este sentido «lo sagrado» estaría presente «encualquier consulta», con mayor o menor intensidad dependiendo de la interrelación médico-paciente (M-P) y de las circunstancias en que tienen lugar. La continuidad de dicha interrelación en el tiempo constituye un factor importante, aunque no suficiente. Se trata de situaciones complejas, difíciles de atender correctamente, y que, paradójicamente, «no se apuntan». En consecuencia, a la vez que se reclama su reconocimiento se advierte del peligro de reducirlas a un código diagnóstico simple y cerrado. La relevancia de dicha problemática corrobora la necesidad de evitar la parcelación de padecimientos que requieren ser comprendidos mediante la conexión y no mediante la división10 y reclama el esfuerzo permanente por readecuar los «mapas» –incluidos los que sirven para medir y evaluar– a los «territorios» de las personas y no a la inversa11.
«Meterse en el fregado» y profesionalidad en la relación médico-pacienteA partir de las aportaciones se advierte cómo la expresión de lo emocional pasa de ser una señal o síntoma a manifestarse como algo construido bidireccionalmente, siendo imprescindible una determinada actitud por parte de las MF (tabla 3a). Actitud que se manifiesta como la necesidad de «afinar el radar», o «ponerse las gafas» y que no puede limitarse a la aplicación de un protocolo12,13. El papel activo de la MF en saber y querer «dirigir la mirada» hacia lo emocional necesita también del espacio y «momento» oportunos para «engancharlo», favorecer que «se ponga encima de la mesa» y posibilitar una atención empática y compasiva14. Desde esa actitud de «meterse en el fregado», la longitudinalidad en la relación M-P se refuerza como activo fundamental para trasmitir a la persona consultante la disponibilidad a atenderle y entenderle en su integralidad.
La naturaleza humana de estos encuentros explica la heterogeneidad de comportamientos −«habrá gente que no las tiene»−, e incluso su variabilidad en una misma profesional según las circunstancias, con el consiguiente riesgo de inequidad para pacientes y residentes en formación. A nivel personal se reconoce la propia responsabilidad en el establecimiento de «barreras» o «defensas» ante situaciones que con frecuencia generan incertidumbre y angustia, pero que a su vez se valoran como fuente de satisfacción y de reafirmación en la MFyC como especialidad diferenciada de «médicos de toda la persona»15. Dichos hallazgos confirmarían el error de establecer una simple relación directa entre el nivel de implicación y compromiso y sus hipotéticos efectos negativos en cuanto carga de trabajo16,17, así como la importancia del reconocimiento y asunción de dichos valores como componentes clave de la profesionalidad del «buen MF»18,19.
El contexto asistencial: realidades y dificultades sobre el terrenoLa consulta en general, y las «sagradas» en particular, tienen lugar en servicios de salud y bajo circunstancias concretas que condicionan las actitudes profesionales en su interrelación con las pacientes. «El gran problema del tiempo», las condiciones de trabajo, las deficiencias formativas, el no reconocimiento y las dinámicas de los equipos de AP surgen como los aspectos más importantes a tener en cuenta (tabla 3b).
El ejercicio de la compasión requiere tiempo para escuchar, dejar que la persona termine de contarnos su vivencia, que llore si lo necesita y perciba que nos importa y también recuperarnos para la siguiente consulta20. Pero además, el exceso de demanda, el tipo de contrato y las dinámicas organizativas constituyen factores reconocidos21 que dificultan sobremanera la cimentación de relaciones M-P centradas en la persona y estables en el tiempo. Si bien su invisibilización estaría vinculada con los sistemas vigentes de información y evaluación22, a nivel de los CS se plantea además la necesidad de contar con equipos y profesionales cercanos con quienes compartir las exigencias y dificultades de estas consultas, lo cual apunta a la importancia de los valores y requisitos éticos tanto en la MF como en la organización de la que forma parte23.
La falta de formación aparece como uno de los aspectos principales a tener en cuenta. Dicha formación debería iniciarse en la universidad24, pero el periodo MIR se considera fundamental. Además de la adquisición de competencias en comunicación y entrevista clínica, se remarca de nuevo la necesidad del compromiso profesional, especialmente en la labor docente, y el insuficiente desarrollo del enfoque holístico e integral propio de la MFyC25,26.
Efectos percibidos en la relación médico-pacienteAunque en la investigación no contamos con la participación de las pacientes, se consideró importante conocer las percepciones de las MF acerca de lo que esperan y reciben en estas situaciones y los efectos en sus relaciones futuras (tabla 4a). Tal y como apuntábamos a propósito de su significado, las MF perciben que las pacientes valoran especialmente la escucha respetuosa ante lo confidencial y lo íntimo -«a ella le importa lo que me pasa»-, el conocimiento recíproco a lo largo del tiempo y la disponibilidad y accesibilidad -«estar ahí»- ante circunstancias vividas con especial angustia19,27. La percepción de los efectos resulta por tanto variable y vinculada en general a la continuidad de la atención. El haber sido atendidas como pacientes contribuye a ser conscientes de la asimetría de estatus existente en la consulta y de la importancia de crear confianza e interés por la persona, sin quedar restringidos a una determinada parcela de lo biológico21,27. De ahí que la atención compasiva haya sido descrita como respuesta ética orientada al sufrimiento de la persona no solo mediante la comprensión relacional, sino también, y a diferencia de la simpatía y la empatía, mediante el compromiso con la acción28,29.
Recorridos para mejorarLas propuestas de mejora aparecen vinculadas a aquellos componentes que ya se han ido exponiendo como especialmente importantes para la buena asistencia a este tipo de consultas (tabla 4b). La visibilización y reconocimiento de la dimensión emocional como componente siempre presente en la asistencia –especialmente en AP– representa un ámbito fundamental de mejora. Su expresión en la consulta necesita la actitud y compromiso de la MF y por tanto del reconocimiento de dicha labor como parte importante y costosa de la buena práctica clínica. Sin duda no es fácil evaluar lo complejo –e incluso denominarlo–, pero ello no justifica que se ignore ni que se sustituya por lo fácilmente medible22. La formación en comunicación y en valores, subrayando la importancia de la individualidad e integralidad de la paciente y su contexto sociofamiliar, constituye una de las demandas especialmente reclamadas, incluso desde la universidad24. El papel de la MF como tutora y docente es primordial ya que su práctica constituye un ejemplo insustituible como educadora –o deseducadora–de actitudes y valores. El ejercicio compasivo de la labor asistencial requiere impulsar la MFyC recuperando en el sistema de salud y en la población el prestigio inicialmente ganado como «especialidad de las personas». Profesionalidad entendida como compromiso con las pacientes y demás profesionales, y como pivote del necesario fortalecimiento de la AP para evitar que la integralidad, la longitudinalidad, la coordinación, y en definitiva la calidad de la asistencia, queden reducidas a una mera retórica alejada de la realidad de las consultas30.
Conclusiones y limitacionesEl presente estudio contribuye a un mejor conocimiento de aquellas consultas identificadas inicialmente como «sagradas», aportando aspectos a tener en cuenta en la mejora de su asistencia. Los principales hallazgos muestran la gran importancia y escaso reconocimiento de la atención al componente emocional en los padecimientos de las pacientes. Su expresión y asistencia se construye en la interrelación M-P y requiere por parte de la MF no solo la asunción de la individualidad y complejidad de la persona enferma, sino también su compromiso ético y profesional en circunstancias frecuentemente poco favorables. El cuestionamiento de la idoneidad del término «sagrado» y los temores a que dicho componente de la asistencia quede reducido a un mero código, confirman precisamente su importancia, tanto en extensión como en variabilidad, así como las dificultades que conlleva su correcta asistencia. Su identificación, reconocimiento y mejora no constituyen tareas fáciles, pero no por ello deberían ser ignoradas. La necesidad de tiempo, la longitudinalidad, el volumen de la demanda, la formación y la influencia del equipo son factores que se señalan como determinantes de la integralidad de la atención y refuerzan la necesidad de una MFyC reconocida y reconocible en una AP de calidad.
En la interpretación de los hallazgos del estudio no se deben olvidar el contexto y los perfiles de las profesionales participantes, ni las ausencias de las voces de pacientes y de otras profesiones como enfermería que representan una limitación importante y señala vías de proyectos futuros. Asimismo, recordamos el desarrollo del estudio como un recorrido de investigación-aprendizaje llevado a cabo por un grupo pluridisciplinar con diferentes niveles de conocimientos y experiencia. Ello conllevó algunos problemas procedimentales aislados que se solucionaron a lo largo del proceso de investigación. Pero a su vez las enseñanzas generadas en el propio equipo nos confirman la factibilidad y posibilidades de dicho enfoque participativo en la promoción de la investigación en AP.
- –
El predominio del enfoque biomédico tiende a marginar los componentes narrativos y emocionales de la relación M-P cuya expresión se hace especialmente presente en AP.
- –
La relevancia de dicha dimensión emocional en determinadas consultas de AP ha llevado a algunas autoras a su denominación como «consultas sagradas».
- –
La integralidad en la asistencia a la persona es un requisito clave de la calidad de la AP, pero su desarrollo práctico y teórico apenas está presente en los programas formativos y en los modelos de gestión y evaluación vigentes.
- –
La atención al sufrimiento emocional constituye un reto importante en las consultas de AP. Su invisibilidad en la evaluación de la calidad de la práctica clínica hace imprescindible su identificación y mejora, pero el término «sagrado» no se ajusta adecuadamente a las dimensiones presentes en la reivindicación de su reconocimiento.
- –
La expresión y asistencia del malestar emocional se construye en la interrelación M-P y requieren por parte del personal MF no solo la asunción de la individualidad y complejidad de la persona enferma, sino también su activa implicación profesional y ética.
- –
Dichos requisitos se resienten negativamente por deficiencias formativas, organizativas, de disponibilidad de tiempo y Iongitudinalidad que necesitan ser corregidas en la perspectiva de fortalecimiento de la MFyC y la AP.
Mikel Baza (MB) y Elena Serrano (ES) coordinaron el estudio, el diseño fue realizado por MB, ES, Carlos Calderón (CC), María José Fernández de Sanmamed (FS). El trabajo de campo fue realizado por ES, Beatriz Aragón (BA), Ana Dosio (AD), Miren Urquiza (MU), Lorea Larrañaga (LL), Ana Uriarte (AU), y MB. La tarea de transcripción de las diferentes entrevistas fue realizada por AU, MU, Carmen López Fando(CL), LL, AD, MB, Nabil Diouri (ND), Cristina Cabrera y Sara Olariaga. CC fue el analista principal, análisis que fue triangulado con MB y ES. La redacción del manuscrito corresponde a MB, ES, AD, ND, FS y CC. Juan Gérvas, Maxi Gutiérrez y Amaia Saez de Ormijana y todo el equipo investigador han participado en la revisión bibliográfica, en las sesiones de formación y trabajo, en la discusión y conclusiones, y en la comprensión y revisión del manuscrito.
Conflicto de interesesTodas las personas que formamos este grupo nos consideramos defensores de la atención primaria como eje del sistema sanitario, y por ello reivindicamos una atención primaria de calidad y una asistencia sanitaria universal. No hemos recibimos financiación de la industria farmacéutica y creemos en la necesidad de una formación libre de humos industriales.
Al SIAP y a todas las personas que participaron en el seminario que sirvió para inspirar esta apasionante aventura y a la Comisión de Investigación OSI Barrualde-Galdakao, organización a la que pertenecen varias personas del equipo investigador, por la concesión de la Ayuda a Proyectos de Investigación 2017 para la publicación del trabajo en forma de artículo «Open Access». Un agradecimiento muy especial a todas las personas informantes, sin ellas y sus narrativas esta investigación no tendría contenido.
Grupo Kuxkuxeroak (curiosas/os) por orden alfabético: Beatriz Aragón Martín (MFyC, Madrid); Mikel Baza Bueno (MFyC, Dima); Cristina Cabrera Brufau (MIR MFyC, Galdakao); Carlos Calderón Gómez (MFyC, Donostia); Nabil Diouri (MIR MFyC, Madrid); Ana Dosio Revenga (MFyC, Galdakao); Carmen López Fando Lavalle (MFyC, Madrid); M. José Fernández de Sanmamed Santos (MFyC, Barcelona); Juan Gérvas Camacho (médico general, Madrid); Maxi Gutiérrez Jodra (MFyC, Vitoria); Lorea Larrañaga Azpiazu (MIR MFyC, Galdakao); Sara Olariaga Arrazola (MFyC, Bilbao); Amaia Saenz de Ormijana Hernández (enfermera, Vitoria); Elena Serrano Ferrández (MFyC, Barcelona); Ana María Uriarte Artetxe (trabajadora social, Bilbao); Miren Urquiza Bengoa (enfermera, Vitoria).