Se revisa la evidencia científica en las actividades preventivas de la atención de la mujer en relación con el seguimiento del embarazo, las actividades preventivas en la planificación y seguimiento de los métodos anticonceptivos, actividades preventivas en la menopausia, y la prevención de las fracturas osteoporóticas.
A review is presented of the scientific evidence on preventive activities in women's care in relation to pregnancy follow-up, preventive activities in the planning and follow-up of contraceptive methods, preventive activities in menopause, and the prevention of osteoporotic fractures.
En países desarrollados, las tasas de mortalidad perinatal y materna1,2 han presentado un notable descenso en las últimas décadas, expresión entre otras de la calidad de la atención durante la gestación.
El seguimiento de embarazos sin necesidad de cuidados adicionales en atención primaria supone, básicamente, la realización de actividades de promoción y prevención de la salud, que deben iniciarse al manifestar la mujer deseo de gestación.
La consulta preconcepcional comprende una actualización de la situación clínica, detectar circunstancias subsidiarias de cuidados adicionales, recomendar ingesta de 400μg de ácido fólico, 1-2meses antes de la concepción para evitar defectos del tubo neural (DTN)3-5(Recomendación fuerte), identificación de posibles riesgos de exposición laboral-ambiental (Ley 39/1999 de conciliación de la vida familiar y laboral)6 y promocionar hábitos saludables en la mujer y su pareja. En caso de antecedentes familiares o personales de enfermedades hereditarias o historia de complicaciones obstétricas previas, realizar consejo reproductivo.
En caso de enfermedades previas, evaluar el grado de control de las mismas y su compatibilidad con un embarazo: Hay que supervisar la medicación actual suprimiendo la prescindible y sustituir, si es necesario, por medicamentos seguros en el embarazo. En caso de hipertensión arterial sustituir teratógenos como IECA o ARA-II por alfametildopa o labetalol. En caso de epilepsia, sustituir los de alto/moderado riesgo de malformaciones (valproato/carbamazepina, oxcarbazepina, zonisamida) por los de mínimo riesgo (lamotrigina, levetiracetam)7. Si hay hipotiroidismo, planificar el aumento del 20 al 30% de la dosis inmediatamente al inicio del embarazo8(Recomendación fuerte).
En mujeres con diabetes mellitus (1 y 2) se recomienda planificar anticipadamente la gestación, ya que un buen control metabólico en meses previos y durante el embarazo se asocia a disminución del riesgo de abortos y embriopatía9. El riesgo es mayor si ya existe vasculopatía. Se recomienda HbA1c en un rango lo más parecido al normal, si se puede lograr de manera segura: HbA1c<6,5% sin hipoglucemias significativas y glucemia capilar al despertar de 90-125mg/dl, y antes de las comidas en otros momentos del día, 72-125mg/dl9,10. Con HbA1c pregestacional>10 se desaconseja la gestación9(Recomendación débil).
Ofertar serología para el cribado de hepatitis C en visita preconcepcional mediante estrategia de alto riesgo puede evitar el embarazo en mujeres portadoras11(Recomendación débil).
En el embarazo, la primera visita será lo más precoz posible, antes de la semana 12 de gestación. Se aconseja una visita/mes, ya que el seguimiento con más de 8-12 visitas no mejora los resultados; un menor número de visitas se asocia a peores resultados12(Recomendación débil). En la tabla 1 se recogen las intervenciones en el seguimiento de embarazos sin necesidad de cuidados adicionales en atención primaria13.
Seguimiento del embarazo sin necesidad de cuidados adicionales (ESNCA)
| Semana | Anamnesis | Exploraciones | Analíticas | Consejos | Inmunizaciones |
|---|---|---|---|---|---|
| Muy precozMF | - Antecedentes familiares, personales, ginecoobstétricosFM, FO, FURHábitos- Aceptación, molestias, síntomas-Valorar factores de riesgo, incluido riesgo social, laboral y maltrato- Valorar e informar sobre diagnóstico prenatal | Peso, talla, PA, exploración generalObstetra: situaciones especiales | - Hemograma- Grupo, Rh y Coombs indirecto- Serologías: Lúes, rubéola, VIH, HbsAgChagas si indicado- Urocultivo- TSH>30años o riesgo- Cribado DM si riesgo- Marcadores bioquímicos 1.er T9-10 S, si acepta | GeneralesDieta equilibradaConsejos toxoplasma-listeriaDejar de fumar y no beber alcoholModerar caféAsistir a los controlesEducación maternalNo usar antisépticos yodadosApoyo lactanciaInformar sobre analgesia y anestesia en el parto, plan de parto, entregar hoja informativa y consentimiento informadoSituaciones especialesApoyo socialDetección violencia de géneroCambio puesto trabajo (tareas de riesgo) | Vacunacionesindicadas:Tétanos -antidiftérica de adulto (si no estaba previamente vacunada)Gripe si coincide con la temporada (en cualquier edad gestacional) |
| 12Obstetra | Peso, PA, ecografía, con o sin diagnóstico prenatal | Resultados diagnóstico prenatal si se realiza | |||
| 16MF | Peso, PA, altura uterina, latidos fetales | Marcadores bioquímicos 2.o T casos especiales (15-19 S) | |||
| 20Obstetra | Peso, PA, ecografía estudio estructural | ||||
| 24MF | Peso, PA, altura uterina, latidos fetales | (24-28 S) Hemograma, cribado diabetes,Coombs indirecto en mujeres Rh− | |||
| 28MF | Peso, PA, altura uterina, latidos fetales | (28-32 S)Gammaglobulina anti-D a Rh− no sensibilizadas(27-36 S)Vacuna combinada tétanos-difteria y tosferina (dTpa)Resto de vacunas: ver capítulo sobre inmunizaciones | |||
| 32-34Obstetra | ¿Cómo se encuentra?¿Le preocupa algo?¿Hábitos?Revisar lo relevante de historia clínica y evolución | Peso, PA, ecografía, estudio crecimiento fetal | |||
| 36MF | Peso, PA, altura uterina, latidos fetales, estática fetal | (36-37 S) Estudio de coagulación con plaquetas. Cultivo vagino-rectal EGBEvaluar y anotar todos los resultados | |||
| 38MF | Peso, PA, altura uterina, latidos fetales, estática fetal | ||||
| 39-40Obstetra | Peso, PA, ecografía |
DM: diabetes mellitus; EGB: estreptococo grupo B; FM: fórmula menstrual; FO: fórmula obstétrica; FUR: fecha última regla; MF: médico de familia; PA: presión arterial; S: semana; T: trimester; TSH: hormona estimulante del tiroides; VIH: virus de la inmunodeficiencia humana.
Para prevenir la transmisión vertical de infecciones se recomienda solicitar a todas las mujeres al inicio del embarazo las siguientes serologías: lúes14,15(Recomendación débil); rubéola16(Recomendación fuerte), si es negativa vacunar tras el parto; virus de la inmunodeficiencia humana17(Recomendación fuerte); hepatitis B11(Recomendación fuerte). La serología de toxoplasmosis no está recomendada, presenta balance riesgo-beneficio negativo por la baja incidencia de enfermedad, la dificultad diagnóstica y el riesgo teratogénico del tratamiento. Se debe insistir mucho en las medidas preventivas18,19 (tabla 2) (Recomendación débil). Ofertar serología para el cribado de la enfermedad de Chagas a las mujeres procedentes de países latinoamericanos con endemia20,21(Recomendación fuerte) (tabla 3). En portadoras no hay indicación de cesárea. No realizar el cribado de hepatitis C en gestantes22, ya que no existen estrategias efectivas para reducir el riesgo de transmisión (Recomendación fuerte).
Recomendaciones frente a toxoplasma
| Usar guantes y limpiar bien manos y uñas al manipular arena, tierra o al hacer labores de jardinería |
| Evitar el contacto con los gatos y sus excrementos |
| Mantener a los gatos domésticos en el interior, dar solo comida cocinada o seca |
| Comer solo carne que esté bien cocida, a más de 70°C |
| No tomar alimentos elaborados con carnes crudas (ahumados, embutidos o jamón se pueden tomar si previamente se congelan a −20°C/48h) |
| Lavado de hortalizas, frutas y verduras antes de consumirlas |
| Lavado de manos y utensilios de cocina tras manipular carnes crudas |
| La refrigeración (+4°C) no destruye el parásito y la cocción en microondas tampoco |
Para evitar el riesgo de infección por Listeria, recomendar a las gestantes que dejen de tomar alimentos envasados que no precisen un cocinado previo a su consumo23 (tabla 4).
Recomendaciones frente a infección por Listeria
| Cocinar a más de 70°C durante 2min |
| Evitar que la temperatura del frigorífico supere los 4°C |
| Alimentos contaminados más frecuentes: |
| - Productos cárnicos envasados (embutidos, carne mechada, jamón cocido) |
| - Pescados ahumados |
| - Ensaladas y frutas envasadas |
| - Patés refrigerados |
| - Leche no pasteurizada o cruda |
| - Quesos frescos o de pasta blanda elaborados con leche no pasteurizada (fresco, mozzarella, feta, brie, camembert, roquefort), quitar la corteza al queso |
Fuente: Agencia Española de Seguridad Alimentaria y Nutrición23.
Se debe prevenir la exposición a la hipertermia24. Son fármacos contraindicados en la gestación: dietilestilbestrol, talidomida, misoprostol, andrógenos, dosis >5.000UI de vitamina A y retinoides. Ante dudas al prescribir un medicamento, se debe consultar siempre la ficha técnica actualizada (apartado 4.6: datos clínicos de uso en fertilidad, embarazo y lactancia) disponible online en la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS): https://www.aemps.gob.es/cima/publico/home.html. Evitar la automedicación, pero no abandonar tratamientos específicos (antiepilépticos, antiasmáticos, HTA) adecuándolos con aquellos compatibles con el embarazo. Recomendar el abandono del hábito tabáquico (Recomendación fuerte). No tomar alcohol, no hay dosis segura (Recomendación fuerte). Aconsejar bajar el consumo de cafeína a 150mg/día (una taza de café contiene entre 100 y 150mg); cifras>300mg/día pueden inducir abortos, infertilidad y teratogenia25.
Para evitar los DTN se recomienda la ingesta diaria de 400μg de ácido fólico, desde el diagnóstico de embarazo (si la mujer no lo tomó antes de la concepción) y continuar hasta el cierre del tubo neural, semana 12 de gestación3-6(Recomendación fuerte). En mujeres de alto riesgo se recomienda una dosis diaria de 5mg de ácido fólico (tabla 5). No se debe ofrecer suplementos de hierro sistemáticamente. El cribado de anemia se realiza mediante la determinación de hemoglobina/hematocrito en la primera visita y otra entre las semanas 24 y 28 (Recomendación débil), siendo diagnóstico un valor de hemoglobina inferior a 11g/dl. La confirmación de anemia ferropénica se realiza con una determinación de ferritina sérica4,14(Recomendación fuerte).
Prevención con ácido fólico de los defectos del tubo neural (DTN)
| - Mujeres de alto riesgo (antecedentes de gestación con DTN), diabéticas, obesidad con IMC>35 y epilépticas con tratamiento anticonvulsivante, con deseo de gestación: 5mg/día de ácido fólico 3 meses antes de la concepción y en los primeros 3 meses del embarazo |
| - Mujeres de bajo riesgo (sin antecedentes de gestación con DTN) con deseo de gestación: 0,4-0,8mg/día de ácido fólico 1 mes antes de la concepción y en los primeros 3 meses del embarazo |
| - Mujeres en edad fértil con posibilidad de embarazo no planificado: 0,4mg de ácido fólico diario |
Durante el embarazo se produce un incremento de la función tiroidea, aumentando los requerimientos diarios de yodo, pasando de 150 a 250μg/día. La suplementación de yodo durante el embarazo y la lactancia actualmente no está justificada en España de forma generalizada6,26,27(Recomendación débil). Se puede alcanzar una ingesta de yodo suficiente con el uso de sal yodada y la toma diaria de 3 raciones de lácteos o sus derivados (Recomendación débil). Otros alimentos, como las legumbres y el pescado, también tienen un elevado contenido en yodo. En caso de gestantes con ingesta insuficiente en la dieta, se puede indicar el suplemento de 200μg/día de yoduro potásico durante el embarazo y lactancia6,26-28(Recomendación débil).
Algunos grupos recomiendan el cribado sistemático de disfunción tiroidea en la gestación29,30. Sin embargo, esta estrategia no ha demostrado beneficio en variables maternas o infantiles31,32. Se recomienda un cribado en gestantes con riesgo elevado de enfermedad tiroidea (tabla 6), de acuerdo con guías internacionales y nacionales33-35(Recomendación débil). El cribado de mayores de 30años incluye a la mayoría de gestantes en nuestro país, se desconoce el impacto de esta medida en nuestra población.
Factores de riesgo para el cribado de enfermedad tiroidea, en gestantes, en la primera visita de embarazo
| Edad mayor de 30años |
| Historia familiar de enfermedad tiroidea autoinmune o hipotiroidismo |
| Presencia de bocio |
| Positividad de anticuerpos antitiroideos, principalmente anticuerpos antiperoxidasa |
| Síntomas y signos clínicos sugestivos de hipofunción tiroidea |
| Diagnóstico de diabetes mellitus tipo 1 u otros trastornos tiroideos |
| Antecedentes de infertilidad |
| Antecedentes de aborto o parto pretérmino |
| Antecedentes de irradiación de cabeza o cuello o cirugía tiroidea previa |
| Gestante en tratamiento sustitutivo con levotiroxina |
| Residente en zonas presumiblemente deficientes en yodo |
Fuente: Grupo de trabajo de la Guía de práctica clínica de atención en el embarazo y puerperio. Agencia de Evaluación de Tecnologías Sanitarias de Andalucía6.
Existe acuerdo sobre la indicación de tratamiento del hipotiroidismo clínico (HipoC) en el embarazo. Hay controversia para el manejo del hipotiroidismo subclínico (HipoSC) con T4 libre normal y niveles de TSH entre 4* y 10mU/L (*>percentil 97,5 para valores de referencia propios) con T4 libre normal; sí hay consenso en tratar si los niveles de TSH son >10mU/L independientemente de los valores de T4 libre8,33,35. Para ajustar el tratamiento con levotiroxina se deben considerar rangos de TSH y T4 trimestre-específicos propios o recomendando como límite superior de la normalidad para la TSH en el primer trimestre del embarazo 2,5mU/L y en el segundo y tercer trimestres 3,0mU/L8.
Al inicio del embarazo se debe valorar el índice de masa corporal, ya que la obesidad o la delgadez extrema se asocian con malos resultados obstétricos6,36(Recomendación fuerte).
Se debe realizar la toma de presión arterial en todas las visitas para el cribado de preeclampsia4,6,37(Recomendación fuerte). Los estados hipertensivos inducidos por el embarazo (EHE) son una de las 4 primeras causas de mortalidad materna y de morbilidad perinatal. No se recomienda el cribado mediante determinación de proteinuria38(Recomendación débil). Actualmente se está llevando a cabo la prevención de preeclampsia en mujeres con factores de alto riesgo mediante el uso de AAS 60-150mg/día desde el final del primer trimestre. Una reciente revisión sistemática muestra resultados favorables para algunas variables de morbimortalidad maternofetal39, aunque debería individualizarse el riesgo antes de tomar la decisión40,41.
A todas las gestantes se debe solicitar grupo sanguíneo, factor Rh y test de Coombs indirecto en la primera visita4,6,14(Recomendación fuerte). El test Coombs indirecto debe repetirse en la semana 28 a las gestantes con Rh negativo4,6,14(Recomendación fuerte). La incidencia de isoinmunización ha descendido desde que se estableció la profilaxis con gammaglobulina específica anti-D: en gestantes Rh− se recomienda administrar una dosis completa (300μg) de inmunoglobulina anti-D si el test de Coombs indirecto es negativo en el tercer trimestre4,6,14(Recomendación fuerte). El cribado de bacteriuria asintomática (BA) para la prevención de complicaciones perinatales se debe realizar mediante la solicitud de urocultivo en la primera visita4,6,14(Recomendación fuerte). La BA de la gestante (>100.000colonias/ml), incluida la BA por estreptococo del grupo B (EGB)42, se debe tratar siempre.
No hay pruebas concluyentes de que la realización sistemática de ecografías mejore los resultados obstétricos. Se recomienda la realización de ecografía obstétrica en la semana 12 de gestación para el cribado de gestaciones múltiples, malformaciones-cromosomopatías, y la realización de ecografía en el segundo trimestre, una vez completada la organogénesis, para el cribado de malformaciones congénitas4,6(Recomendación fuerte). Se recomienda la auscultación de latidos fetales mediante Doppler a partir de la semana 12. No está recomendado el registro ecocardiotocográfico sistemáticamente anteparto.
Actualmente en España el 8-10% de los partos son partos pretérmino. Revisiones sistemáticas muestran la reducción de la incidencia de partos pretérmino mediante cribado universal, en gestantes de 18-24 semanas, asintomáticas y con embarazo simple, a través de la medida ecográfica de la longitud cervical y el tratamiento con progesterona (Recomendación débil), aunque existe controversia debido a su reducido impacto en términos absolutos y en variables centradas en la paciente43,44.
La prevalencia de diabetes mellitus gestacional (DMG) en España oscila entre un 6 y un 8%. No hay pruebas suficientes para determinar si el cribado de DMG, o qué tipo de cribado, puede mejorar los resultados de salud materna e infantil. En general se recomienda realizar cribado universal en la semana 2414,45(Recomendación débil) o al inicio del embarazo si existen factores de riesgo que sugieran la existencia de una diabetes mellitus previa no diagnosticada46 (tabla 7). Para el cribado se utiliza el test de O'Sullivan. Este test determina la cantidad de glucosa en sangre venosa una hora después de haber tomado 50 g de glucosa por vía oral. Con resultado ≥140mg de glucemia debe realizarse un test diagnóstico de sobrecarga oral de glucosa (SOG), con 100g de glucosa y 4 determinaciones de glucemia: basal, a 1, 2 y 3h de ingerir la glucosa. Se ha propuesto la realización alternativa del test de SOG con 75g de glucosa y 3 determinaciones de glucemia: basal, a 1 y 2h de la ingesta de glucosa47-49 siendo positivo con un solo valor alterado50. Esta estrategia ha sido incorporada, entre otras, a las recomendaciones de la NICE14. La aplicación de esta estrategia aumenta el número de mujeres diagnosticadas de DMG, aunque no existe evidencia sobre los beneficios del tratamiento.
Factores de riesgo de diabetes gestacional
| Historia de diabetes en familiares de primer grado |
| Obesidad definida como un IMC>30 |
| Antecedentes de tolerancia alterada a la glucosa o diabetes gestacional |
| Malos antecedentes obstétricos (abortos, muerte fetal sin causa, macrosomía fetal [>4kg], malformaciones) |
| Pertenencia a grupo étnico con elevada prevalencia (afroamericana, indias Pyma, etc.) |
Se recomienda realizar cultivo vaginorrectal a todas las gestantes entre las semanas 35 y 37 para prevenir la sepsis neonatal, meningitis y neumonías por estreptococo agalactiae del grupo B (EGB)46,51(Recomendación débil). No hay que tratar a las portadoras, la profilaxis antibiótica se realiza cuando se inicia el parto.
Las técnicas de cribado del primer trimestre permiten valorar, en la gestante, el riesgo de ser portadora de un feto con alteración cromosómica52-54. El cribado en el primer trimestre o cribado combinado se realiza en dos pasos, mediante la determinación en sangre materna de marcadores bioquímicos [proteína A plasmática asociada al embarazo (PAPP-A) y fracción β-libre de la gonadotrofina coriónica humana (β-hCG)] que se realiza entre las semanas 9 y 10 de gestación, y el estudio ecográfico (translucencia nucal, huesos nasales, ángulo facial, pulsatilidad ductus venoso, regurgitación tricuspídea) entre las semanas 11-13+6 (Recomendación fuerte). El cribado del segundo trimestre mediante marcadores bioquímicos (alfa-fetoproteína (AFP), β-hCG, estradiol no conjugado e inhibina A) se ofrecerá entre las semanas 15 y 19 de gestación, solo a las gestantes que no se hayan podido hacer el cribado del primer trimestre. Las técnicas diagnósticas son la biopsia corial en el primer trimestre y la amniocentesis en el segundo. Se está incorporando a los programas de cribado un nuevo test55-57 que detecta el ADN fetal en sangre materna; es una prueba segura, la extracción sanguínea materna se puede realizar entre las semanas 10 y 22 de gestación y el resultado se puede tener en una semana. Al tratarse de una prueba de cribado, un resultado positivo requiere confirmación mediante biopsia corial o amniocentesis.
Durante el embarazo se consideran vacunas seguras aquellas en las que el material utilizado son virus o bacterias muertas o inactivados (gripe, hepatitis B). Cuando la gestación coincida con época de gripe estacional se recomienda6,58-60 vacunar a la embarazada (Recomendación fuerte). Debido al aumento de incidencia de tosferina, se recomienda actualmente la vacunación de las embarazadas preferiblemente en la semana 28 a 32 (aunque se puede vacunar hasta la 36) con la vacuna dTPa (difteria, tétanos y pertussis acelular de baja carga antigénica) como estrategia para disminuir la transmisión de tosferina a los niños en los primeros meses de vida61-65(Recomendación fuerte). En caso de riesgo de exposición se puede administrar vacuna meningocócica, poliomielitis parenteral, rabia y hepatitis A.
No se dispone de información sobre la seguridad en el embarazo de las vacunas tifoidea parenteral y del cólera. En caso necesario, realizar un balance riesgo-beneficio. Durante el embarazo está contraindicada la administración de vacunas en las que el material usado sean virus o bacterias vivos o atenuados (sarampión, rubéola, parotiditis)66(Recomendación fuerte).
La guía CHEST 2012 recomienda valorar la indicación de tromboprofilaxis en el embarazo y posparto de forma individualizada67(Recomendación débil). La enfermedad tromboembólica venosa es una de las principales causas de morbimortalidad materna. Sin embargo, el impacto real de las medidas puede ser reducido: la mayoría de casos son de trombosis venosa profunda y ocurren en el posparto68.
El embarazo es una situación de mayor vulnerabilidad para sufrir violencia de género. A su vez, esta se asocia a mayor morbimortalidad maternofetal. Se recomienda la detección activa de maltrato69.
En la actual situación de pandemia, existen todavía pocos datos referentes a la infección por SARS-CoV-2 durante la gestación. No parece haber diferencias en la presentación de la enfermedad en embarazadas respecto a población general. La infección de curso grave podría asociarse a enfermedad neonatal, si bien actualmente no hay constancia de transmisión vertical de SARS-CoV-2 ni de MERS-CoV70.
AnticoncepciónIntroducción y magnitud del problemaLas actividades preventivas en anticoncepción deben estar dirigidas a ayudar a mujeres y varones a planificar y espaciar los embarazos, evitar embarazos no planificados (ENP) y reducir el número de abortos. Estas actividades anticonceptivas se deben ofrecer con unos criterios de calidad que parten de un conocimiento científico actualizado, garantizando una información centrada en el/la paciente sobre la seguridad y efectividad de los diferentes métodos, en el momento que los demanda y con un servicio eficiente, accesible y con equidad71.
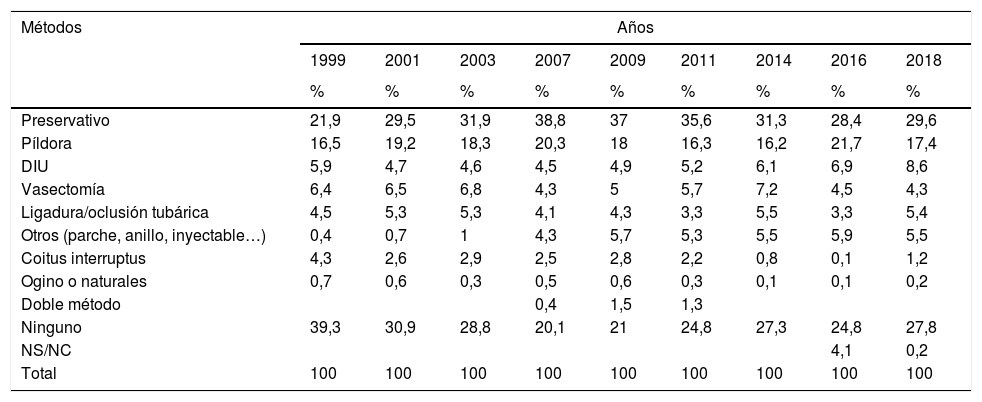
La tasa de interrupciones voluntarias del embarazo (IVE) por 1.000 mujeres de entre 15 y 44 años de edad en España ha tenido una tendencia creciente hasta el año 2011, con una disminución progresiva pasando de una tasa, ese año, de 12,47 a 11,12 en 2018, año en el que aumentó un 1,91% respecto al año anterior. En 2018 se produjeron 95.917 IVE en España72. Desde que en 2009 entró en vigor la libre dispensación de la píldora anticonceptiva de urgencia (PAU) de levonorgestrel (LNG) su venta en farmacias ha ido aumentando, desde las 331.000 unidades del año 2008 a las 825.865 en 201173. En España y Reino Unido, solo un tercio de las usuarias de PAU la obtienen directamente en la farmacia, mientras que los otros dos tercios la obtienen en centros de salud u hospitales74. Una encuesta sobre uso de anticonceptivos entre las mujeres españolas (tabla 8) en el año 2018 estima que el 27,8% de las mujeres en edad fértil no utiliza ningún método anticonceptivo y el 23% del total tiene riesgo real de quedar embarazada75,76. Estos datos apuntan a un elevado uso de anticonceptivos; esto sugiere que buena parte de los ENP se producen por mal uso o problemas de cumplimiento con el método elegido75,77. En el ámbito de la atención primaria se plantean diferentes estrategias para abordar las actividades preventivas en anticoncepción.
Utilización de métodos anticonceptivos en España (1997-2015) en mujeres de 15-49años
| Métodos | Años | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| 1999 | 2001 | 2003 | 2007 | 2009 | 2011 | 2014 | 2016 | 2018 | |
| % | % | % | % | % | % | % | % | % | |
| Preservativo | 21,9 | 29,5 | 31,9 | 38,8 | 37 | 35,6 | 31,3 | 28,4 | 29,6 |
| Píldora | 16,5 | 19,2 | 18,3 | 20,3 | 18 | 16,3 | 16,2 | 21,7 | 17,4 |
| DIU | 5,9 | 4,7 | 4,6 | 4,5 | 4,9 | 5,2 | 6,1 | 6,9 | 8,6 |
| Vasectomía | 6,4 | 6,5 | 6,8 | 4,3 | 5 | 5,7 | 7,2 | 4,5 | 4,3 |
| Ligadura/oclusión tubárica | 4,5 | 5,3 | 5,3 | 4,1 | 4,3 | 3,3 | 5,5 | 3,3 | 5,4 |
| Otros (parche, anillo, inyectable…) | 0,4 | 0,7 | 1 | 4,3 | 5,7 | 5,3 | 5,5 | 5,9 | 5,5 |
| Coitus interruptus | 4,3 | 2,6 | 2,9 | 2,5 | 2,8 | 2,2 | 0,8 | 0,1 | 1,2 |
| Ogino o naturales | 0,7 | 0,6 | 0,3 | 0,5 | 0,6 | 0,3 | 0,1 | 0,1 | 0,2 |
| Doble método | 0,4 | 1,5 | 1,3 | ||||||
| Ninguno | 39,3 | 30,9 | 28,8 | 20,1 | 21 | 24,8 | 27,3 | 24,8 | 27,8 |
| NS/NC | 4,1 | 0,2 | |||||||
| Total | 100 | 100 | 100 | 100 | 100 | 100 | 100 | 100 | 100 |
DIU: dispositivo intrauterino. NS/NC: no sabe/no contesta.
N.o encuestas/año: 2.136/1999, 2.218/2001, 2.140/2003, 2.105/2007, 2.108/2009, 2.096/2011, 2.200/2014, 2.200/2016, 1.800/2018.
Fuente: Equipo Daphne. Encuesta Bayer Schering Pharma VII. Anticoncepción en España 201176 y Observatorio de Salud Sexual y Reproductiva de la Sociedad Española de Contracepción75.
La evidencia sobre la efectividad del consejo contraceptivo estructurado en diferentes ámbitos asistenciales en general muestra resultados favorables, si bien es escasa y con limitaciones metodológicas78-81. Estudios observacionales que analizan el impacto del consejo contraceptivo facilitado en el ámbito de la atención primaria concluyen que se asocia a un incremento de uso de los anticonceptivos hormonales y puede reducir los ENP82. Organismos como el CDC aconsejan ofrecer consejo anticonceptivo en todas las visitas con mujeres en edad reproductiva71.
La efectividad del consejo depende de su contenido, teniendo en cuenta los intereses individuales y los grupos de edad83,84. Hay evidencia de efectividad en el posparto con la entrega de hojas informativas y la visita puerperal a domicilio85-87. Las evidencias sobre la mejora del uso de anticonceptivos basadas en teléfonos móviles y redes sociales son aún limitadas88.
Algunas intervenciones efectuadas en el medio escolar y en centros de planificación familiar parecen ayudar a prevenir los ENP89,90. En población adolescente el consejo debería incluir la prevención de infecciones de transmisión sexual (ITS)90. Los programas más efectivos son los que no se limitan a dar información acerca de la sexualidad y la anticoncepción, sino que ofrecen acceso a los métodos y apoyo psicológico, aunque la efectividad desaparece cuando se interrumpen estas actividades.
Los médicos de familia (MF), en consulta, deben descartar la posibilidad de embarazo al prescribir fármacos con potencial teratógeno, o al solicitar estudios radiológicos91. Al realizar el consejo personalizado92, deben mantener actualizados los criterios médicos para elegir un anticonceptivo93 (tabla 9), orientar cómo usarlos de manera segura y eficaz94, y abordar la anticoncepción como una actividad preventiva más. La revisión sistemática Cochrane 2013 destaca como crucial para hacer una elección informada el conocimiento sobre la efectividad de cada método95. Para facilitar el consejo anticonceptivo en consulta es de utilidad la aplicación móvil iContraception, que recoge los criterios de elegibilidad de la OMS96.
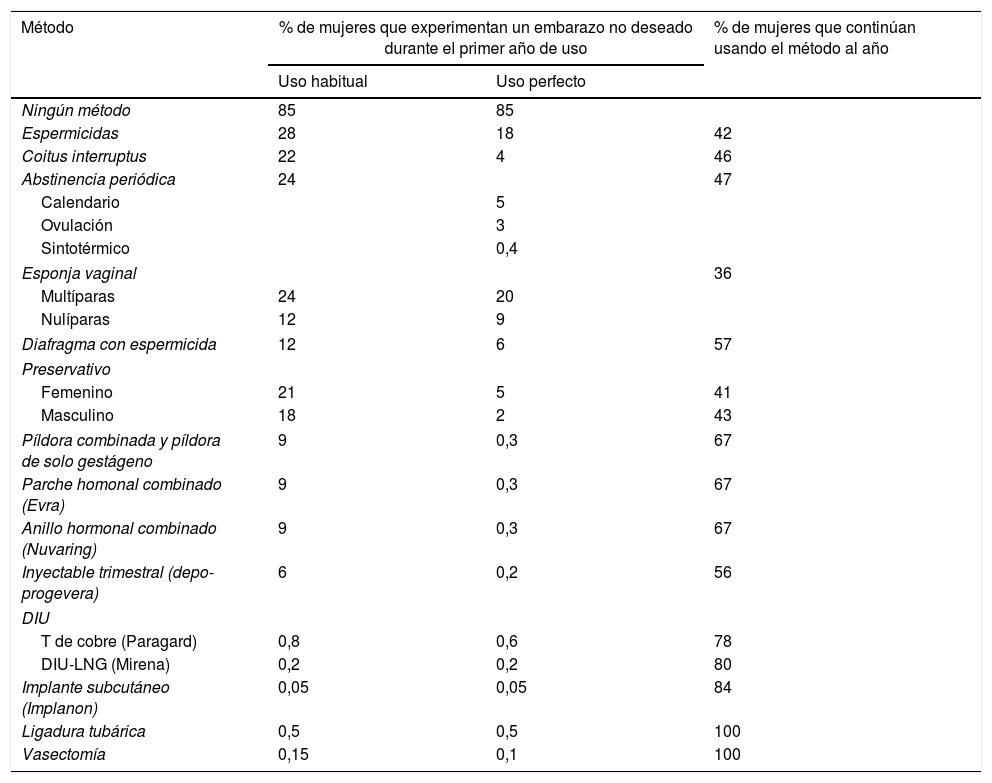
Porcentaje de mujeres que experimentan un embarazo no deseado durante el primer año de uso y porcentaje de mujeres que continúan usando el método al final del primer año (Estados Unidos)
| Método | % de mujeres que experimentan un embarazo no deseado durante el primer año de uso | % de mujeres que continúan usando el método al año | |
|---|---|---|---|
| Uso habitual | Uso perfecto | ||
| Ningún método | 85 | 85 | |
| Espermicidas | 28 | 18 | 42 |
| Coitus interruptus | 22 | 4 | 46 |
| Abstinencia periódica | 24 | 47 | |
| Calendario | 5 | ||
| Ovulación | 3 | ||
| Sintotérmico | 0,4 | ||
| Esponja vaginal | 36 | ||
| Multíparas | 24 | 20 | |
| Nulíparas | 12 | 9 | |
| Diafragma con espermicida | 12 | 6 | 57 |
| Preservativo | |||
| Femenino | 21 | 5 | 41 |
| Masculino | 18 | 2 | 43 |
| Píldora combinada y píldora de solo gestágeno | 9 | 0,3 | 67 |
| Parche homonal combinado (Evra) | 9 | 0,3 | 67 |
| Anillo hormonal combinado (Nuvaring) | 9 | 0,3 | 67 |
| Inyectable trimestral (depo-progevera) | 6 | 0,2 | 56 |
| DIU | |||
| T de cobre (Paragard) | 0,8 | 0,6 | 78 |
| DIU-LNG (Mirena) | 0,2 | 0,2 | 80 |
| Implante subcutáneo (Implanon) | 0,05 | 0,05 | 84 |
| Ligadura tubárica | 0,5 | 0,5 | 100 |
| Vasectomía | 0,15 | 0,1 | 100 |
DIU: dispositivo intrauterino; LNG: levonorgestrel.
Fuente: Trussell97.
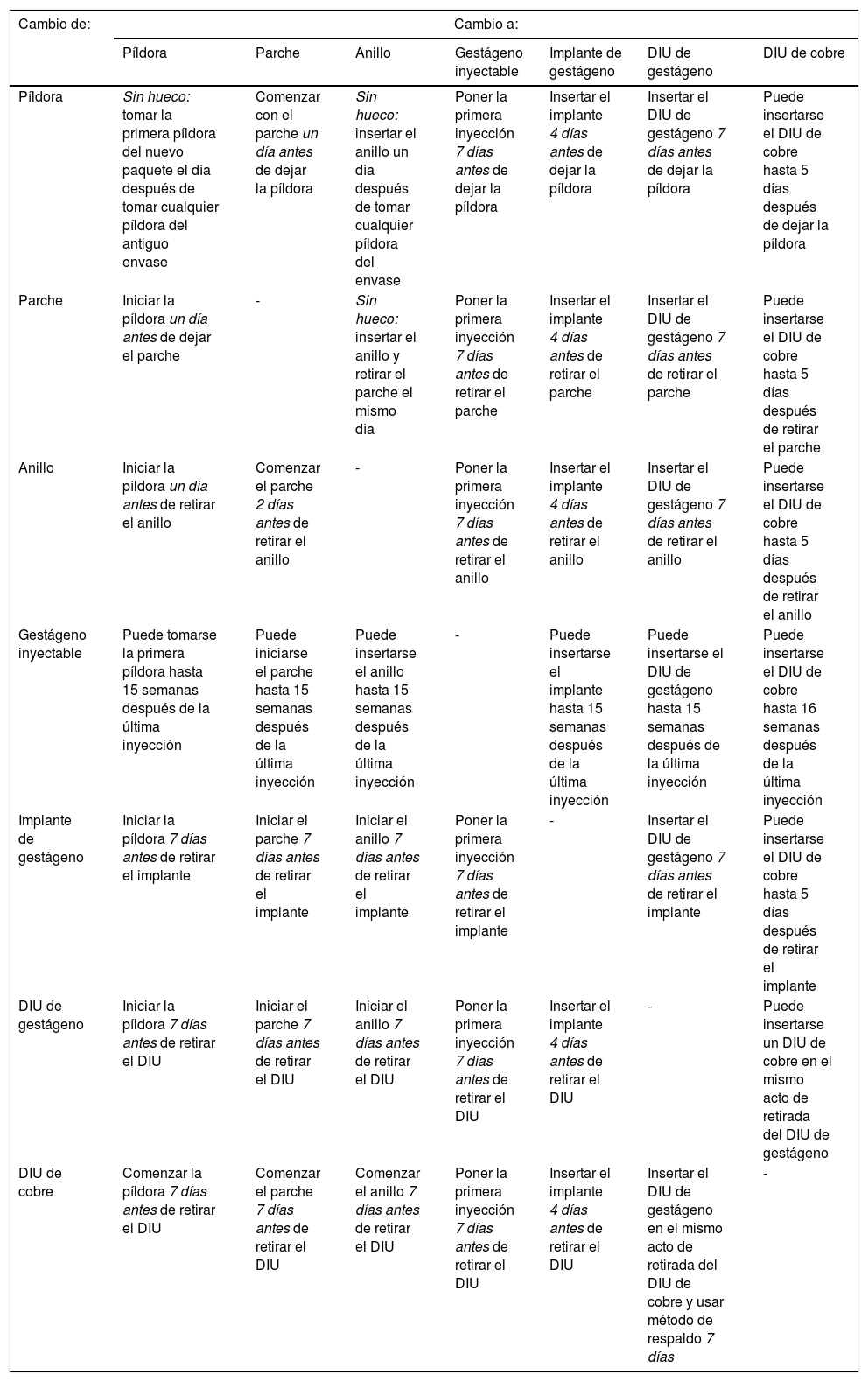
La eficacia anticonceptiva se evalúa midiendo el índice de Pearl, número de fallos por cada 100 mujeres-año de exposición (tabla 9)97. Para el abordaje clínico se debe tener en cuenta, sobre todo, la eficacia real, el «uso típico», las cifras de continuidad de uso, la aceptabilidad y no tanto el «uso perfecto». Para la mayoría de los métodos hay evidencia de alta eficacia. La mayoría de las mujeres sobreestiman la eficacia de píldoras y preservativos98. Es muy importante evitar la desprotección en los cambios de método (tabla 10).
Prevención de la desprotección en los cambios de anticonceptivos
| Cambio de: | Cambio a: | ||||||
|---|---|---|---|---|---|---|---|
| Píldora | Parche | Anillo | Gestágeno inyectable | Implante de gestágeno | DIU de gestágeno | DIU de cobre | |
| Píldora | Sin hueco: tomar la primera píldora del nuevo paquete el día después de tomar cualquier píldora del antiguo envase | Comenzar con el parche un día antes de dejar la píldora | Sin hueco: insertar el anillo un día después de tomar cualquier píldora del envase | Poner la primera inyección 7 días antes de dejar la píldora | Insertar el implante 4 días antes de dejar la píldora | Insertar el DIU de gestágeno 7 días antes de dejar la píldora | Puede insertarse el DIU de cobre hasta 5 días después de dejar la píldora |
| Parche | Iniciar la píldora un día antes de dejar el parche | - | Sin hueco: insertar el anillo y retirar el parche el mismo día | Poner la primera inyección 7 días antes de retirar el parche | Insertar el implante 4 días antes de retirar el parche | Insertar el DIU de gestágeno 7 días antes de retirar el parche | Puede insertarse el DIU de cobre hasta 5 días después de retirar el parche |
| Anillo | Iniciar la píldora un día antes de retirar el anillo | Comenzar el parche 2 días antes de retirar el anillo | - | Poner la primera inyección 7 días antes de retirar el anillo | Insertar el implante 4 días antes de retirar el anillo | Insertar el DIU de gestágeno 7 días antes de retirar el anillo | Puede insertarse el DIU de cobre hasta 5 días después de retirar el anillo |
| Gestágeno inyectable | Puede tomarse la primera píldora hasta 15 semanas después de la última inyección | Puede iniciarse el parche hasta 15 semanas después de la última inyección | Puede insertarse el anillo hasta 15 semanas después de la última inyección | - | Puede insertarse el implante hasta 15 semanas después de la última inyección | Puede insertarse el DIU de gestágeno hasta 15 semanas después de la última inyección | Puede insertarse el DIU de cobre hasta 16 semanas después de la última inyección |
| Implante de gestágeno | Iniciar la píldora 7 días antes de retirar el implante | Iniciar el parche 7 días antes de retirar el implante | Iniciar el anillo 7 días antes de retirar el implante | Poner la primera inyección 7 días antes de retirar el implante | - | Insertar el DIU de gestágeno 7 días antes de retirar el implante | Puede insertarse el DIU de cobre hasta 5 días después de retirar el implante |
| DIU de gestágeno | Iniciar la píldora 7 días antes de retirar el DIU | Iniciar el parche 7 días antes de retirar el DIU | Iniciar el anillo 7 días antes de retirar el DIU | Poner la primera inyección 7 días antes de retirar el DIU | Insertar el implante 4 días antes de retirar el DIU | - | Puede insertarse un DIU de cobre en el mismo acto de retirada del DIU de gestágeno |
| DIU de cobre | Comenzar la píldora 7 días antes de retirar el DIU | Comenzar el parche 7 días antes de retirar el DIU | Comenzar el anillo 7 días antes de retirar el DIU | Poner la primera inyección 7 días antes de retirar el DIU | Insertar el implante 4 días antes de retirar el DIU | Insertar el DIU de gestágeno en el mismo acto de retirada del DIU de cobre y usar método de respaldo 7 días | - |
DIU: dispositivo intrauterino.
Fuente: Lesnewski et al.113. Disponible en http://www.aafp.org/afp/2011/0301/p567.html. Adaptado de Reproductive Health Access Project. http://www.reproductiveaccess.org
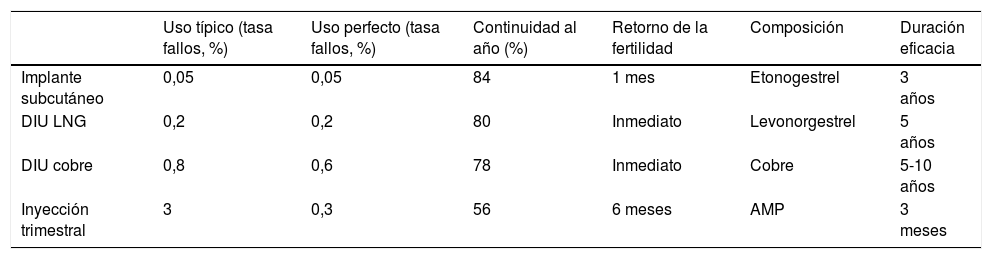
Los anticonceptivos reversibles de larga duración (ARLD) son métodos que no requieren cumplimiento y son los más coste-efectivos (tabla 11) en todos los grupos de edad99. Estos métodos están infrautilizados en España, donde solo un 8,6% de las mujeres en edad fértil utiliza el dispositivo intrauterino (DIU), frente a un 25% en los países nórdicos100,101.
Categorías OMS de las condiciones que afectan a la elegibilidad de los anticonceptivos
| 1. Ninguna restricción para el uso del método |
| 2. Las ventajas de usar el método son mayores que los posibles riesgos |
| 3. Los posibles riesgos de usar el método son mayores que las ventajas |
| 4. El riesgo de usar el método es inaceptable |
Fuente: World Health Organization93.
Se implementan estrategias para su utilización en atención primaria102-104. Entre las mujeres adolescentes incluidas en el proyecto CHOICE, la gran mayoría prefería un ARLD105. En adolescentes, los ARLD han demostrado reducir las tasas de embarazos, partos y abortos106. Se podría doblar su uso si se retiran las barreras de acceso para la inserción107-109. Se debe estar atento a los nuevos datos sobre efectividad en los métodos de más reciente comercialización110. En este sentido, los últimos datos de fallos de DIU de cobre (0,52%) y de LNG (0,06%)111 son inferiores a los de la ligadura tubárica (2%) y Essure (2,4%)112. Essure, actualmente retirado de nuestro medio, parece ser menos eficaz de lo que inicialmente se describía.
Al dejar un método para pasar a otro, se deben evitar las interrupciones, solapándolos cuando sea necesario hasta que el nuevo método sea ya eficaz (tabla 10)113.
Abordaje de los métodos y efectos secundariosNo hay estudios específicos sobre los requisitos previos ni sobre los controles posteriores que se deben realizar. Existe consenso entre las principales guías de práctica clínica94,114 y opiniones de expertos115-118.
Para iniciar un anticonceptivo hormonal combinado (AHC) se debe realizar una historia clínica personal y familiar, especialmente orientada hacia la detección de contraindicaciones (tablas 12-15) y de factores de riesgo cardiovascular, medir la presión arterial, pesar e informar a la mujer94,119,120. No se recomienda el screening rutinario de trombofilia ni dislipemia92,114. Una visita de seguimiento a los 3-6 meses parece útil para reforzar el cumplimiento. Anualmente se recomienda medir la presión arterial y actualizar la historia clínica. La evidencia científica no justifica la realización de descansos durante el uso de AHC97. La seguridad de los AHC se ha estudiado ampliamente. El uso de AHC durante las etapas iniciales del embarazo no se asocia a la aparición de defectos congénitos121.
Contraindicaciones de los anticonceptivos hormonales combinados (AHC)
| Categorías OMS | |
|---|---|
| Lactancia: <6semanas posparto / 6semanas-6meses posparto | 4 / 3 |
| Posparto (sin lactancia materna): <21días (+factores de riesgo TEV) / ≥21días (+factores de riesgo TEV) | 3 (4) / 2 (3) |
| Fumadora ≥35años: <15 cigarrillos/día / ≥15 cigarillos/día | 3 / 4 |
| Múltiples factores de riesgo cardiovascular (edad avanzada, tabaco, DM, hipertensión y dislipemia conocida): previo / durante el uso | 3 / 4 |
| HTA (mmHg): historia – HTA buen control - PAS 140-159 o PAD 90-99 / PAS≥160 o PAD≥100 / enfermedad vascular | 3 / 4 / 4 |
| TVP y/o TEP: historia / en fase aguda, con o sin terapia anticoagulante | 4 / 4 |
| Cirugía mayor con inmovilización prolongada | 4 |
| Trombofilia con mutaciones conocidas (factor V Leiden; protrombina; déficit proteína S, proteína C, antitrombina) | 4 |
| Cardiopatía isquémica: actual o historia | 4 |
| Ictus: actual o historia | 4 |
| Valvulopatía cardíaca complicada (hipertensión pulmonar, FA, historia de endocarditis bacteriana subaguda) | 4 |
| LES con anticuerpos antifosfolípidos+ o no conocidos | 4 |
| Migraña: sin aura <35años aparece durante uso / >35 historia-aparece durante uso / con aura | 3 / 3-4 / 4 |
| Cáncer de mama: sin recurrencia en 5años / en curso | 3 / 4 |
| DM con nefropatía, retinopatía, neuropatía / otra enfermedad vascular o DM>20años duración | 3-4a |
| Litiasis vesicular sintomática activa y/o con tratamiento médico | 3 / 2 CIC |
| Historia de colestasis relacionada con AHC | 3 / 2 CIC |
| Hepatitis viral aguda | 3-4a I |
| Cirrosis severa (descompensada). Adenoma | 4 / 3 CIC |
| Carcinoma hepático | 4 / 3-4a CIC |
| Interacciones: fenitoína, carbamazepina, barbitúricos, primidona, topiramato, oxcarbazepina, rifampicina, rifabutina | 3 / 2 CIC |
| Interacciones: lamotrigina | 3 |
AHC: anticonceptivos hormonales combinados; CIC: anticonceptivo inyectable combinado; DM: diabetes mellitus; FA: fibrilación auricular; HTA: hipertensión arterial; I: inicio; LES: lupus eritematoso sistémico; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TEP: tromboembolia pulmonar; TVP: tromboembolia venosa profunda.
Contraindicaciones de los anticonceptivos hormonales de solo gestágeno (AHSG)
| Categoría OMS | |
|---|---|
| Lactancia <6semanas posparto | 3 AMP |
| Múltiples factores de riesgo cardiovascular | 3 AMP |
| HTA con sistólica≥160 o diastólica≥100, o con enfermedad vascular | 3 AMP |
| TVP/TEP en fase aguda sin tratamiento anticoagulante establecido | 3 todos |
| Cardiopatía isquémica: historia / durante el uso | 3 AMP / 3 todos |
| Ictus: historia / durante el uso | 3 AMP / 3 todos |
| LES: anticuerpos antifosfolípido+ o no conocidos / historia trombocitopenia severa en su inicio | 3 todos / 3 AMP |
| Migraña con aura durante el uso | 3 todos |
| Sangrado vaginal inexplicado (no evaluado) | 3AMP e ISG |
| Cáncer de mama: sin recurrencia 5años / activo | 3 todos / 4 todos |
| DM y nefropatía, retinopatía o neuropatía | 3 AMP |
| Otra enfermedad vascular o DM de >20años de evolución | 3 AMP |
| Cirrosis hepática severa (descompensada). Adenoma. Cáncer hepático | 3 todos |
| Interacciones: fenitoína, carbamazepina, barbitúricos, primidona, topiramato, oxcarbazepina, rifampicina | 3 PSG |
AMP: acetato de medroxiprogesterona; DM: diabetes mellitus; HTA: hipertensión arterial; ISG: implante subcutáneo gestágeno; LES: lupus eritematoso sistémico; PSG: píldora solo gestágeno; TEP: tromboembolia pulmonar; TVP: tromboembolia venosa profunda.
Fuente: World Health Organization93.
Contraindicaciones del dispositivo intrauterino (DIU) de cobre
| Categoría OMS | |
|---|---|
| Embarazo | 4 |
| Posparto de ≥48h hasta <4 semanas | 3 |
| Posparto con sepsis puerperal | 4 |
| Inserción inmediata postaborto séptico | 4 |
| LES con trombocitopenia grave | 3 I / 2 C |
| Sangrado vaginal inexplicado (sin evaluar) | 4 I / 2 C |
| Enfermedad trofoblástica y BHCG en descenso o indetectable | 3 |
| Enfermedad trofoblástica maligna o valores de BHCG elevados persistentemente | 4 |
| Cáncer de cérvix o endometrio (en espera de tratamiento) | 4 I / 2 C |
| Cáncer de ovario | 3 I / 2 C |
| Miomas anomalías anatómicas que distorsionan la cavidad uterina | 4 |
| Infecciones genitales activas | 4 I / 2 C |
| Alto riesgo de ITS | 2-3 I / 2 C |
| Sida con clínica y sin terapia antirretroviral | 3 I / 2 C |
| Sida sin clínica y con terapia antirretroviral | 2-3 I / 2C |
| TBC pélvica | 4 I / 3 C |
BHCG: beta-gonadotropina coriónica humana; C: continuación; I: inicio; ITS: infección de transmisión sexual; LES: lupus eritematoso sistémico; sida: síndrome de la inmunodeficiencia adquirida; TBC: tuberculosis.
Fuente: World Health Organization93.
Contraindicaciones del dispositivo intrauterino (DIU) levonorgestrel
| Las del DIU de cobre en generala y además: | Categoría OMS |
|---|---|
| TVP/TEP en fase aguda sin anticoagulación establecida | 3 |
| Cardiopatía isquémica actual o historia | 2 I / 3 C |
| LES con anticuerpos antifosfolípidos+ o no conocidos | 3 |
| Migraña con aura a cualquier edad | 2 I / 3 C |
| Cáncer de mama actual | 4 |
| Cáncer de mama sin recidiva en 5años | 3 |
| Cirrosis hepática descompensada | 3 |
| Adenoma y carcinoma hepático | 3 |
C: continuación; I: inicio; LES: lupus eritematoso sistémico; TEP: tromboembolia pulmonar; TVP; tromboembolia venosa profunda.
La European Medicines Agency y una reciente revisión sistemática confirman que el riesgo de tromboembolia venosa (TEV) es pequeño, del orden de 20-40 casos por 100.000 mujeres/año de uso, y varía entre los distintos AHC estudiados. En el rango superior están los AHC de tercera y cuarta generaciones. Todos los AHC se asocian con un aumento del riesgo de TEV y confirman que este riesgo es pequeño, como norma general, y que depende del progestágeno utilizado y de la dosis de etinilestradiol. El riesgo de TEV de los AHC con 30 a 35mg de etinilestradiol y gestodeno, desogestrel, acetato de ciproterona y drospirenona fue similar y aproximadamente un 50-80% mayor que con LNG122. Los más seguros son los que contienen LNG o norgestimato, sin que existan diferencias en función de la vía de administración123,124. Los nuevos preparados con estradiol, frente a los clásicos con etinilestradiol, buscan la reducción del riesgo de TEV, sin significación estadística hasta ahora, y se necesitan series más grandes para extraer conclusiones125.
Respecto al cáncer de mama y su relación con «todos» los anticonceptivos hormonales, se ha descrito recientemente un riesgo relativo de 1,20 en mujeres que los usan o han usado recientemente126. Un aumento muy bajo, en términos absolutos, frente al efecto anticonceptivo, beneficios adicionales sobre dismenorrea y menorragia, y la reducción global del cáncer, a expensas de una significativa disminución del riesgo de cáncer de ovario, endometrio y colon127.
Antes de insertar un DIU hay que realizar la historia clínica, una exploración pélvica con histerometría e informar e insertar en día óptimo. En una visita 1-3 meses postintervención se deben visualizar los hilos por el orificio cervical y valorar la tolerancia. Si se realiza autopalpación de los hilos, no se precisarían revisiones posteriores128. No hay evidencia para realizar más pruebas. En situaciones especiales, realizar prescripción y seguimiento adaptados129.
En las mujeres en la década de los 40, también se puede usar el DIU de cobre. Siempre se deben descartar contraindicaciones (tablas 14 y 15).
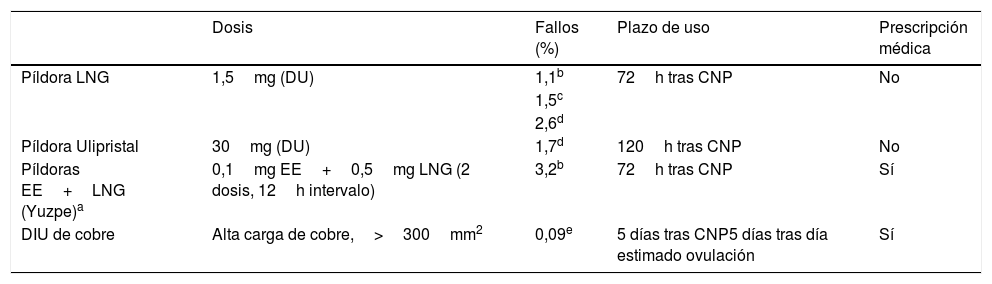
Anticoncepción de urgenciaHay sólida evidencia de la eficacia de varios métodos de anticoncepción de urgencia (AU) (tablas 16 y 17)130,131. El método más eficaz en AU es el DIU de cobre132. Cuando una mujer solicita la AU, cualquiera que sea su edad, el coito no protegido (CNP) ya ha ocurrido y el tiempo no tiene marcha atrás. Las PAU no tienen contraindicaciones, inhiben o retrasan la ovulación, no son abortivas y pueden evitar el embarazo y los abortos derivados de los ENP133. La PAU de ulipristal acetato (UPA) impide, significativamente, más embarazos que la PAU de LNG en las 72-120h tras el CNP, debido a que, cuando la ovulación es inminente, el UPA es más eficaz que el LNG en retrasarla, ya que impide la rotura de folículos con mayor tamaño. Algunos estudios apuntan un posible menor efecto del LNG en las mujeres obesas134,135, en las que los niveles plasmáticos son menores, por lo que doblar la dosis en ellas puede ser razonable136. Con UPA, los niveles son iguales en obesas y no obesas. Se recomienda iniciar otro método eficaz, al día siguiente de tomar PAU de LNG, prescribiéndolo a la vez137. Con UPA, no debe iniciarse otro método hormonal hasta que pasen al menos 5 días. En relación con la alerta sanitaria sobre la asociación entre daño hepático y tratamiento con UPA, no se han notificado casos de daño hepático grave relacionado con el uso de UPA como anticonceptivo de urgencia138.
Métodos de anticoncepción de urgencia disponibles
| Dosis | Fallos (%) | Plazo de uso | Prescripción médica | |
|---|---|---|---|---|
| Píldora LNG | 1,5mg (DU) | 1,1b | 72h tras CNP | No |
| 1,5c | ||||
| 2,6d | ||||
| Píldora Ulipristal | 30mg (DU) | 1,7d | 120h tras CNP | No |
| Píldoras EE+LNG (Yuzpe)a | 0,1mg EE+0,5mg LNG (2 dosis, 12h intervalo) | 3,2b | 72h tras CNP | Sí |
| DIU de cobre | Alta carga de cobre,>300mm2 | 0,09e | 5 días tras CNP5 días tras día estimado ovulación | Sí |
CNP: coito no protegido; DU: dosis única; EE: etinilestradiol; LNG: levonorgestrel.
Fuentes:
Anticonceptivos reversibles de larga duración
| Uso típico (tasa fallos, %) | Uso perfecto (tasa fallos, %) | Continuidad al año (%) | Retorno de la fertilidad | Composición | Duración eficacia | |
|---|---|---|---|---|---|---|
| Implante subcutáneo | 0,05 | 0,05 | 84 | 1 mes | Etonogestrel | 3 años |
| DIU LNG | 0,2 | 0,2 | 80 | Inmediato | Levonorgestrel | 5 años |
| DIU cobre | 0,8 | 0,6 | 78 | Inmediato | Cobre | 5-10 años |
| Inyección trimestral | 3 | 0,3 | 56 | 6 meses | AMP | 3 meses |
AMP: acetato de medroxiprogesterona; DIU: dispositivo intrauterino; LNG: levonorgestrel.
Fuente: elaboración propia.
Los MF, dada su accesibilidad, favorecen la anticoncepción si manejan en sus consultas todos los métodos anticonceptivos reversibles139. La consulta a demanda del MF es la mejor opción para abordar la anticoncepción, respondiendo al criterio de buena práctica de aprovechar la oportunidad107. Las consultas programadas, las específicas de la mujer, suelen ser menos accesibles, menos discretas, y la demora en la atención aumenta el riesgo de ENP109,140. Las mejoras en anticoncepción pasan por una mayor utilización de los ARLD139.
Es clave aumentar el uso de DIU e implantes, que pueden ser manejados por los MF105. Debe garantizarse tanto la accesibilidad como la atención. La anticoncepción es un derecho y no puede negarse por objeción de conciencia, falta de competencia o por otros motivos. Hay estudios que apuntan que los profesionales de atención primaria141 infraestiman el problema de los ENP. Es necesario garantizar una adecuada formación de los profesionales.
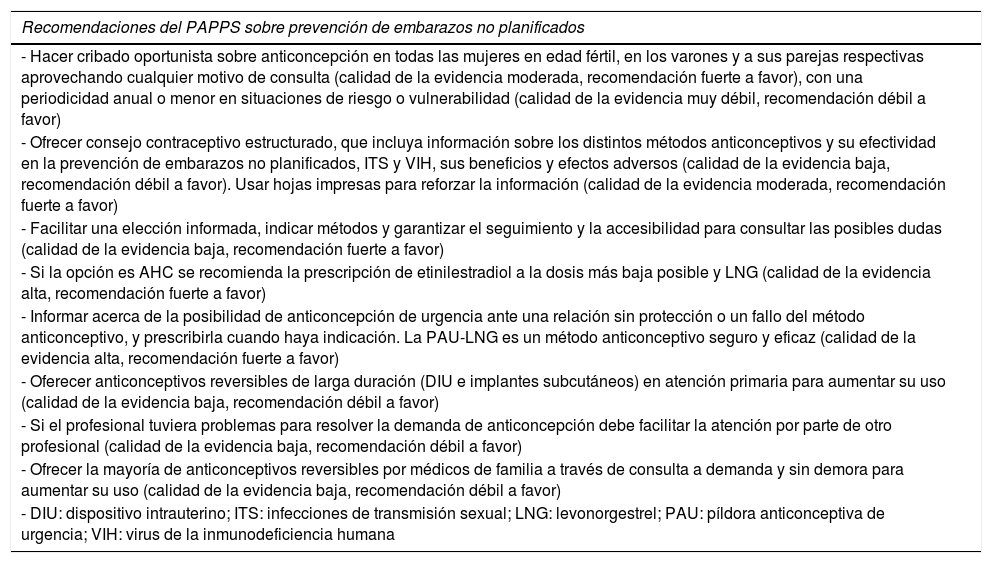
| Recomendaciones del PAPPS sobre prevención de embarazos no planificados |
|---|
| - Hacer cribado oportunista sobre anticoncepción en todas las mujeres en edad fértil, en los varones y a sus parejas respectivas aprovechando cualquier motivo de consulta (calidad de la evidencia moderada, recomendación fuerte a favor), con una periodicidad anual o menor en situaciones de riesgo o vulnerabilidad (calidad de la evidencia muy débil, recomendación débil a favor) |
| - Ofrecer consejo contraceptivo estructurado, que incluya información sobre los distintos métodos anticonceptivos y su efectividad en la prevención de embarazos no planificados, ITS y VIH, sus beneficios y efectos adversos (calidad de la evidencia baja, recomendación débil a favor). Usar hojas impresas para reforzar la información (calidad de la evidencia moderada, recomendación fuerte a favor) |
| - Facilitar una elección informada, indicar métodos y garantizar el seguimiento y la accesibilidad para consultar las posibles dudas (calidad de la evidencia baja, recomendación fuerte a favor) |
| - Si la opción es AHC se recomienda la prescripción de etinilestradiol a la dosis más baja posible y LNG (calidad de la evidencia alta, recomendación fuerte a favor) |
| - Informar acerca de la posibilidad de anticoncepción de urgencia ante una relación sin protección o un fallo del método anticonceptivo, y prescribirla cuando haya indicación. La PAU-LNG es un método anticonceptivo seguro y eficaz (calidad de la evidencia alta, recomendación fuerte a favor) |
| - Oferecer anticonceptivos reversibles de larga duración (DIU e implantes subcutáneos) en atención primaria para aumentar su uso (calidad de la evidencia baja, recomendación débil a favor) |
| - Si el profesional tuviera problemas para resolver la demanda de anticoncepción debe facilitar la atención por parte de otro profesional (calidad de la evidencia baja, recomendación débil a favor) |
| - Ofrecer la mayoría de anticonceptivos reversibles por médicos de familia a través de consulta a demanda y sin demora para aumentar su uso (calidad de la evidencia baja, recomendación débil a favor) |
| - DIU: dispositivo intrauterino; ITS: infecciones de transmisión sexual; LNG: levonorgestrel; PAU: píldora anticonceptiva de urgencia; VIH: virus de la inmunodeficiencia humana |
El descenso estrogénico puede originar síntomas vasomotores y sequedad vaginal para los cuales los estrógenos, con o sin progestágenos, al igual que la tibolona142, se han mostrado eficaces143-145. No existen datos para asociar el climaterio con las alteraciones del estado del ánimo146, estando más en relación con padecimientos depresivos previos, acontecimientos vitales estresantes147 o con actitudes negativas sobre la menopausia148, por lo que no se justifica el tratamiento ni la prevención de los mismos con terapia hormonal149. No se ha demostrado que el tratamiento hormonal sea eficaz para prevenir infecciones urinarias150, ni tratar la incontinencia urinaria151,152, o prevenir la enfermedad cardiovascular si se administra antes de los 60años153,154, como sugerían algunos autores155. Se constata el incremento del riesgo cardiovascular con el tratamiento hormonal combinado (estrógenos-gestágenos) o con estrógenos solos156 en los ensayos WHI157 y WISDOM158 y en la revisión de la Cochrane159. La terapia hormonal combinada de estrógenos y gestágenos produce un incremento de la incidencia de cáncer de mama160, no así el tratamiento solo con estrógenos161. Resultados del WHI demuestran incremento del riesgo de deterioro cognitivo en mujeres mayores de 65años tras el tratamiento con terapia hormonal162. En mujeres con útero, los estrógenos se deben asociar siempre con progesterona para evitar la aparición de cáncer de endometrio. La asociación de estrógenos con bazedoxifeno no resulta actualmente recomendable por las dudas que plantea en términos de seguridad en relación con el cáncer de endometrio y el riesgo de tromboembolismo163. Los efectos de la terapia hormonal142,157,164-166 se ilustran en la tabla 18. Dichos efectos desaparecen a los años de interrumpir el tratamiento167. Los estrógenos vaginales se han mostrado eficaces en el tratamiento de los síntomas secundarios a sequedad vaginal168, sin los riesgos de la terapia sistémica y sin necesidad de suplementarlos con progesterona, y posiblemente en la urgencia urinaria y en las infecciones urinarias recurrentes169,170.
- •
En mujeres con síntomas vasomotores y sequedad vaginal que, por su intensidad o frecuencia, repercutan en la calidad de vida de la mujer, se recomienda ofrecer el tratamiento hormonal con estrógenos/gestágenos a la mínima dosis eficaz y durante el menor tiempo posible (no superior a 5años). En mujeres histerectomizadas el tratamiento se realizará tan solo con estrógenos (Recomendación fuerte).
Efectos de la terapia hormonal
| Número de eventos a lo largo de un año en 10.000 mujeres mayores de 50años | Efecto producido en en 10.000 mujeres por la toma de estrógenos y progesterona, durante un año | Efecto producido en 10.000 mujeres por la toma de estrógenos solos, durante un año | |
|---|---|---|---|
| Cáncer de mama | 30 | 8 más | No cambios |
| Ictus | 21 | 8 más | 12 más |
| Tromboembolismo pulmonar | 8 | 8 más | 7 más |
| Demencia/Alzheimer en mujeres >65años | 22 | 23 más | No cambios |
| Cáncer colorrectal | 16 | 6 menos | No cambios |
| Fracturas de cadera | 15 | 5 menos | 6 menos |
La tibolona aumenta el riesgo de cáncer de mama recurrente en mujeres con antecedentes de cáncer de mama (OR 1,5, IC 95%: 1,21-1,85) y puede aumentar el riesgo de accidente cerebrovascular en mujeres mayores de 60años142.
Valores y preferencias: el grupo de trabajo ha asignado una importancia alta a la mejora en la calidad de vida y baja a los potenciales efectos adversos poco frecuentes, cuando los síntomas son suficientemente importantes.
El tabaquismo171,172 y la obesidad173 incrementan la incidencia de síntomas vasomotores en la etapa de transición menopáusica, mejorando, en el caso de la reducción de la obesidad, tras la menopausia174. Existen estudios que muestran alivio de los sofocos con intervenciones dirigidas a la pérdida de peso175 y a la práctica de ejercicio176, si bien en el caso del ejercicio sus resultados no son concluyentes177. Así mismo, se han implicado las agresiones sexuales previas como causa de incremento de síntomas vasomotores178.
- •
Dado el beneficio potencial en términos de salud, y su posible repercusión en los síntomas vasomotores, se recomienda la promoción de ejercicio y la prevención de la obesidad y del tabaquismo (Recomendación fuerte).
Los antidepresivos inhibidores de la recaptación de serotonina (IRS) reducen los sofocos, aunque con escasa relevancia clínica179-181, siendo paroxetina, citalopram, escitalopran y fluoxetina sobre los que hay mejores evidencias182,183. Dado que la paroxetina por su interacción con el citocromo CYP2D6 disminuye la conversión del tamoxifeno a su metabolito activo, en caso de tratamiento con tamoxifeno se aconseja el uso de venlafaxina y la desvenlafaxina184-186. La pregabalina y la gabapentina también han mostrado cierta eficacia168. La guía NICE los aconseja como terapia de segunda línea en síntomas vasomotores187.
Las revisiones sistemáticas sobre fitoestrógenos muestran que o no producen efecto en los síntomas vasomotores o estos son mínimos188-194. Dado que existe alguna evidencia, en estudios de baja calidad, de los extractos naturales o sintéticos de soja, trébol rojo, concentrados de genisteína o suplementos dietéticos de soja, podrían ser una opción de segunda línea en su tratamiento195,196. Se han constatado algunas acciones beneficiosas sobre la densidad mineral ósea (DMO)197, pero desconocemos su efecto sobre fracturas198. Los fitoestrógenos no tienen importantes efectos secundarios199 pero pueden producir interacciones con otros medicamentos. No parece que incrementen el cáncer de mama200-202, aunque los resultados no son concluyentes.
- •
En mujeres perimenopáusicas y posmenopáusicas con síntomas vasomotores que por su intensidad o frecuencia repercutan en su calidad de vida y en las que esté contraindicado el tratamiento hormonal, se sugiere valorar el tratamiento con IRS o fitoestrógenos (Recomendación débil).
Diversos metaanálisis muestran asociación entre el tabaco y la fractura vertebral203 y de cadera204,205. Existen estudios que asocian la realización de ejercicio con el aumento de masa ósea206,207 y con disminución de caídas, mejora del balance articular y del tono muscular208-211 y muchos menos con la disminución de fracturas212.
La eficacia de los suplementos de calcio y vitamina D en la reducción de fracturas es un tema controvertido. Existen ensayos clínicos y revisiones sistemáticas que muestran la eficacia de la vitamina D213-215, del calcio216, con o sin vitamina D, de la administración conjunta de calcio y vitamina D217-219 y otros que no encuentran resultados favorables220-224. La United States Preventive Services Task Force (USPSTF) se muestra en contra de la administración de suplementos en la prevención de caídas y fracturas225, acorde con los resultados de los últimos metaanálisis, en los que la vitamina D no se muestra eficaz en la prevención de fracturas ni de caídas226-228.
- •
Se aconseja evitar el sedentarismo y el tabaquismo, tomar el sol al menos 10min al día con una zona de exposición de al menos la cara y las manos, tomar una dieta rica en calcio y vitamina D y realizar ejercicio (Recomendación débil).
- •
Los suplementos de calcio y vitamina D tan solo se aconsejan en mujeres institucionalizadas. Valorar su indicación en mayores de 70años con déficit nutricionales importantes, ingesta de calcio inferior a 500mg/día y escasa exposición solar (Recomendación débil).
- •
No se aconseja cribado de determinación de niveles de 25 OH vitamina D en población sana (Recomendación fuerte).
La osteoporosis se define como un trastorno caracterizado por una DMO baja y un deterioro de la microarquitectura del hueso. En 1994 la OMS estableció criterios de osteoporosis en función de la DMO: menor de −2,5 desviaciones estándar (DE) respecto a la media de las mediciones de DMO en población joven (T-score); la osteopenia se define con cifras de DMO entre <−1DE y >−2,5DE. Dichos criterios sirven para clasificar y no para diagnosticar o tratar y contemplan tan solo un factor de riesgo de osteoporosis.
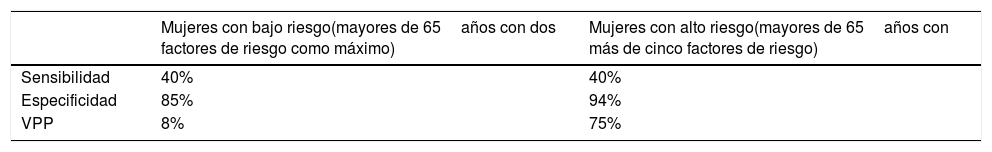
La DMO tiene un escaso valor predictivo positivo de fracturas cuando se aplica a poblaciones de bajo riesgo (tabla 19), y su baja sensibilidad (40%) la hace inapropiada para el cribado229. Los estudios ponen de manifiesto que aproximadamente la mitad de las fracturas de cadera y de las fracturas no vertebrales se producen en mujeres sin osteoporosis densitométrica230, lo que arroja un porcentaje importante de falsos negativos: personas con DMO normal y susceptibles de fracturarse. El NNT (número de pacientes que hay que tratar para evitar un evento) es una medida indirecta de la especificidad y del número de falsos positivos. Su valor depende de la prevalencia de la enfermedad: en el caso del alendronato es de 72 (IC de 61-92) en mujeres de alto riesgo, y de 1.790 (IC entre 1.507-2.455) si hay bajo riesgo231. Por todo ello la estrategia de cribado densitométrico en mujeres debe basarse en la valoración del riesgo absoluto de fractura en los próximos 10años. Es importante que las escalas utilizadas no exijan para su cálculo la DMO, para su utilización como criterio para la indicación de densitometría. Las escalas más utilizadas son el FRAX (OMS), GARVAN (Canadá, Australia y Nueva Zelanda) y Q-Fracture (validada en Reino Unido). Los factores de riesgo del FRAX son: edad, sexo, índice de masa corporal, tabaquismo, ingesta de 3 o más unidades de alcohol/día, antecedentes de fracturas después de los 50años, antecedentes familiares de fractura de cadera y tratamiento con corticoides. Permite el cálculo de riesgo con y sin DMO, considerando tan solo el T-score de cuello femoral. En la cohorte de FRIDEX el modelo FRAX predice un 41% de fracturas de cadera y un 46% de fracturas mayores232. Validada en 57 países, su área bajo la curva en Reino Unido es de 0,85 en mujeres233.
Estimaciones de sensibilidad y especificidad y VPP de la densitometría para predecir futuras fracturas en 10años con una DMO <−1DE (Z-score)
| Mujeres con bajo riesgo(mayores de 65años con dos factores de riesgo como máximo) | Mujeres con alto riesgo(mayores de 65años con más de cinco factores de riesgo) | |
|---|---|---|
| Sensibilidad | 40% | 40% |
| Especificidad | 85% | 94% |
| VPP | 8% | 75% |
DE: desviación estándar; DMO: densidad mineral ósea; VPP: valor predictivo positivo.
Con 2 DE, la sensibilidad es del 14% y la especificidad del 99% (The Swedish Council on Technology Assesment in Health Care)229.
La United States Preventive Services Task Force (USPSTF), en su actualización del año 2018, preconiza el cribado densitométrico en mujeres por encima de 65años, y en más jóvenes con riesgo de fracturas análogo al de las mujeres de 65años (grado de evidencia B), según las tablas FRAX (en torno al 8,4% en los próximos 10años)234. En España un riesgo igual al 8,4% se obtiene a partir de los 75años.
La guía NICE preconiza la evaluación sistemática del riesgo de fractura con la herramienta FRAX o con el Q-Fracture, a partir de los 65años, y a partir de los 51 si hay factores de riesgo. La guía no contempla de manera clara los umbrales de tratamiento o de indicación de densitometría.
Aunque ninguna sociedad científica propone el cribado poblacional, la National Osteoporosis Foundation (NOF), institución marcadamente financiada por la industria farmacéutica, sí preconiza un cribado «de facto» al justificar la realización de densitometría a toda mujer mayor de 50años con factores de riesgo de fracturas muy prevalentes (baja ingesta de calcio, baja actividad física, etc.), o preocupación por su «salud ósea» (signifique lo que signifique esa aseveración), y cribado poblacional en toda mujer mayor de 65años y de hombres por encima de 70años235. Independientemente de la edad y de los factores de riesgo, apuesta por el tratamiento a todo paciente con DMO<−2,5DE de T-score (considerando la disminución de la DMO como una enfermedad, y no como un factor de riesgo). Si hay un riesgo mayor del 20% de fracturas totales o del 3% de fracturas de cadera en los próximos 10años, el tratamiento se aconseja si la DMO está en rango de osteopenia (<−1DE y >−2,5DE). Considerando estos criterios, el 75% de las mujeres americanas de más de 65años, y el 95% de las mujeres mayores de 75años, deberían realizar tratamiento farmacológico236.
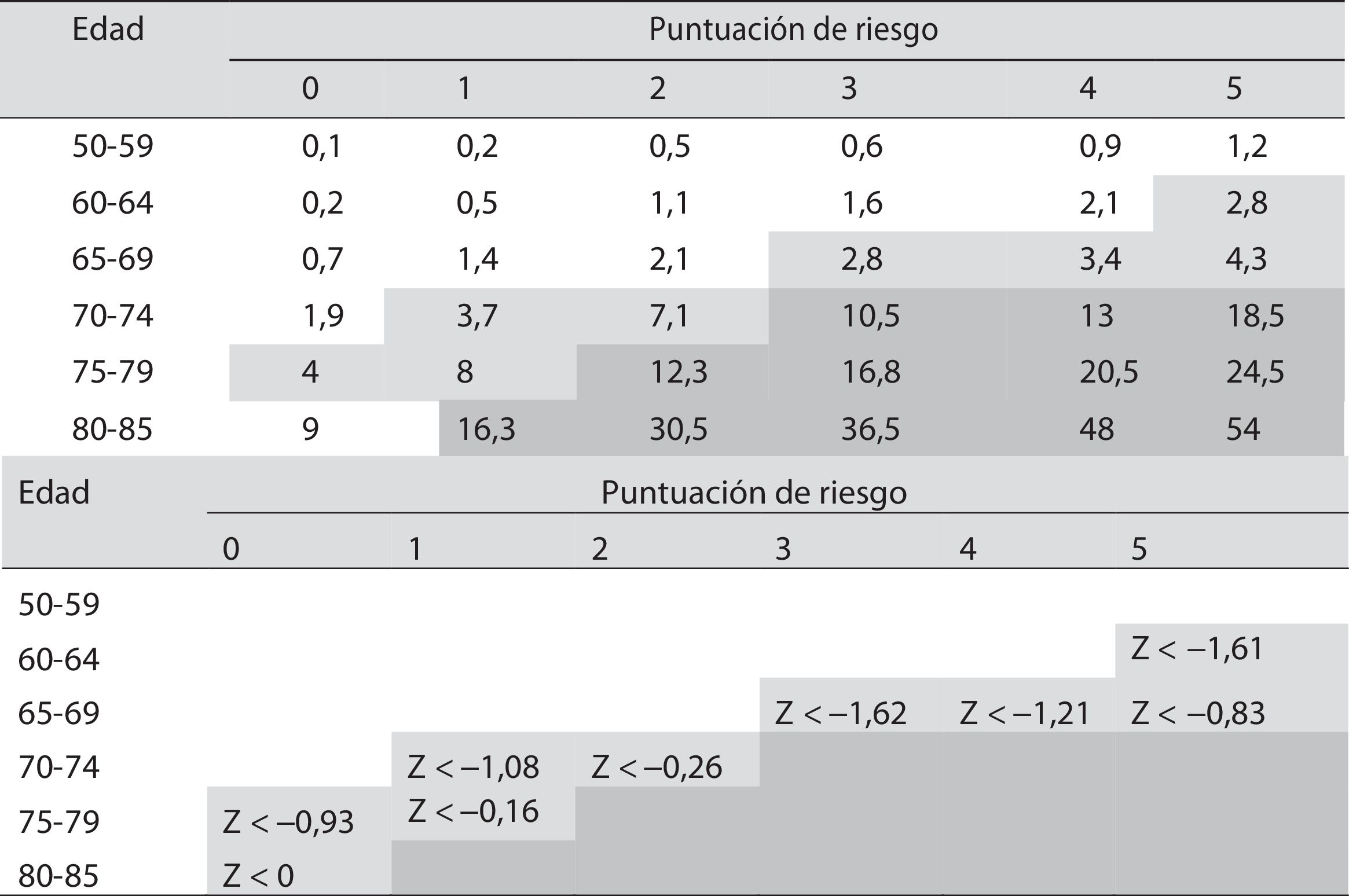
Recomendaciones del PAPPSLa indicación de cribado se hará en función del riesgo absoluto de fractura. La Dirección General de Farmacia de la Comunidad de Madrid (DGFCM), con los datos del estudio Rotterdam230,237 y aplicando un modelo matemático establecido238, propuso en el año 2007, en función de la edad y los factores de riesgo, el cálculo del riesgo absoluto de fractura239 (dichas tablas fueron concebidas antes de las tablas FRAX de la OMS, y no están incluidas en el documento actual, pudiendo consultarse en la actualización del 2018). En la tabla 20 se expone la puntuación resultante de riesgo en función de los factores con un riesgo relativo mayor de 2 (1 punto) y mayor de 4 (2 puntos). La puntuación obtenida aplicada a la edad de la paciente determina un porcentaje de riesgo de fractura en los próximos 10años. Los niveles de riesgo que justifican intervención eran los mismos que los de las guías canadienses240: más de 20%, se justifica el tratamiento farmacológico; entre el 10 y el 20%, indicación de densitometría; y por debajo del 10%, no intervención.
Factores a considerar para el cálculo de la puntuación de riesgo
| Factores de riesgo | Puntuación |
|---|---|
| Índice de masa corporal menor de 19 | 1 |
| Fractura después de 50años | 1 |
| Fractura de cadera en madre, padre o hermana | 1 |
| Deformidad vertebral morfométrica (disminución del 20% de la altura del cuerpo vertebral)a | 2 |
Se recomienda hacer radiografía a mujeres mayores de 60años cuando exista pérdida de estatura significativa (4cm) y/o hipercifosis. Los factores asociados a los estilos de vida (tabaco, alcohol, baja ingesta de calcio, ejercicio) han mostrado menor consistencia.
Fuente: Revilla Abad et al.241.
Las tablas de predicción de riesgo de fracturas de la OMS (FRAX: http://www.shef.ac.uk/FRAX/faq.htm) pueden suponer una alternativa válida para el cálculo del riesgo de fractura, si bien existen estudios que cuestionan su utilidad en la población española. Azagra et al.232, con los datos del estudio FRIDEX, analizan la capacidad predictiva de fracturas del FRAX, y establecen el umbral de riesgo de cualquier fractura osteoporótica, según las tablas FRAX. Dicho estudio pretende ajustar el umbral de riesgo por encima del cual plantear intervenciones: menos del 5% de fracturas osteoporóticas totales supondría un riesgo bajo, y mayor o igual al 7,5% un riesgo alto. El umbral que definiría la realización de densitometría sería de un 5%. El de tratamiento sería, una vez reclasificado el riesgo tras incluir el valor de la DMO, un valor mayor del 7,5%. Con esta adecuación se obtiene una sensibilidad del 40,8% y una especificidad del 92,3%, con un VPP del 25,3%. Desde nuestro punto de vista este modelo potenciaría el sobrediagnóstico y el sobretratamiento al presentar un pobre VPP.
Por tal razón, por encima de la herramienta FRAX, con escasa representación de la cohorte española (tan solo 300 pacientes), el PAPPS propone el modelo elaborado por la DGFCM en su actualización del año 2015241, aplicando un modelo matemático concreto238, que ya fue aplicado en el estudio Rotterdam230, pero con datos de los CMBD del registro de fracturas de cadera de la Comunidad de Madrid (Conjunto Mínimo Básico de Datos, de obligado cumplimiento en los hospitales en los que se registran la totalidad de las fracturas de cadera). De esta manera disponemos de una tabla de riesgo de fractura de cadera en función de los factores de riesgo y la edad (tabla 21). La puntuación de riesgo es la referida en la tabla 20. No se recomienda el cribado radiológico: tan solo a mujeres mayores de 60años cuando exista pérdida de estatura significativa (4cm) y/o hipercifosis. Los factores relacionados con los estilos de vida (tabaquismo, alcohol, baja ingesta de calcio, sedentarismo) han mostrado menor consistencia. En general se consideran factores de riesgo de importancia poblacional, pero con escasa relevancia a nivel individual por presentar riesgos relativos (RR) inferiores a 2.
Riesgo de fractura de cadera en 10 años, en función de la edad y de la puntuación de riesgo
Celdas blancas: no se recomienda hacer densitometría ya que ningún valor de Z-score incrementa el riesgo de fractura de cadera a 10 años por encima del 10%.
Celdas gris claro: situaciones en las que se recomienda realizar densitometría.
Celdas gris oscuro: no se recomienda hacer densitometría porque por edad y factores clínicos ya tienen un riesgo superior al 10%. En mujeres mayores de 80 años debe individualizarse la decisión de iniciar tratamiento farmacológico teniendo en cuenta la falta de evidencia en este grupo de edad y su situación de polimedicación y pluripatología. Valorar esperanza de vida, riesgo de caídas y el establecimiento de medidas para reducir dicho riesgo.
Inclusión del resultado de la densitometría en la valoración del riesgo. En la tabla se especifica el valor de la Z-score por debajo del cual la mujer presenta un riesgo individual de fractura de cadera 10% en los próximos 10 años, en las cuales podría considerarse el tratamiento farmacológico de acuerdo con la paciente tras conocer el balance riesgo-beneficio.
Fuente: Revilla Abad et al.241.
La utilización de la tabla del documento de la DGFCM supone una ventaja al disponer de datos reales de fractura de cadera (que es la que ocasiona una mayor morbimortalidad) de una cohorte española. Dado que los datos de fractura vertebral son datos poco confiables, se ha establecido el criterio de intervención exclusivamente en función del riesgo de fractura de cadera, que es el evento de mayor morbimortalidad. Al igual que en el caso del riesgo cardiovascular (en donde la utilización de tablas de riesgo de muerte cardiovascular, en lugar de las de riesgo de eventos, previene infartos e ictus no mortales), su utilización previene la totalidad de fracturas osteoporóticas. En un estudio en el que analizan la predicción de fracturas atendiendo tan solo al criterio densitométrico del cuello femoral o al criterio mixto (femoral y de columna lumbar), no encuentran diferencias significativas en la predicción de fracturas totales o no vertebrales, y tan solo una discreta mejor predicción con el modelo mixto en fracturas vertebrales242.
Con el fin de evitar sobrediagnósticos y sobretratamiento cuando se indica densitometría, se utiliza el Z-score en lugar del T-score como criterio más que razonable. Se justificaría el tratamiento cuando el riesgo de fractura de cadera es mayor del 10% en los próximos 10años. Entre el 3 y el 10% se aconseja la realización de densitometría, y por debajo del 3% no se aconseja intervención. El criterio del umbral de intervención por encima del 10% se establece en relación con la prevalencia de fracturas de los ensayos clínicos disponibles. Con estos criterios no está indicada, como se aprecia en la tabla 21, la realización de densitometrías en mujeres menores de 60años.
En los casos en los que esté indicada la densitometría, el Z-score por debajo del cual se justifica tratamiento sería el que incrementa el riesgo basal al 10% (tabla 21).
- •
No se recomienda el cribado densitométrico en mujeres menores de 60años. En mujeres mayores de 60años, se aconseja si tienen un riesgo de fractura de cadera mayor del 3% en los próximos 10años.
Respecto a la eficacia del tratamiento de la prevención primaria de fracturas, tan solo el raloxifeno243 y alendronato244, y con un T-score inferior a −2,5DE, han demostrado eficacia en mujeres sin fracturas vertebrales. Otros tratamientos han demostrado disminución de fracturas vertebrales y/o de cadera en poblaciones con fracturas previas.
Los bifosfonatos pueden incrementar las fracturas de estrés atípicas y la osteonecrosis de mandíbula245, lo que ha llevado a no recomendar su uso más de 5años. El denosumab presenta idénticos riesgos que los bifosfonatos y el riesgo añadido de que tras su supresión se puede producir un efecto rebote incrementándose el riesgo de fracturas vertebrales246. Su indicación como inicio de tratamiento es dudosa dado que su retirada presenta riesgos que no son suficientemente resueltos con el «sellado» con bifosfonatos tras su supresión. No se recomienda el uso de teriparatida más de 2años.
- •
En mujeres con riesgo de fractura de cadera superior al 10% en los próximos 10años, valorar el tratamiento farmacológico. En mujeres con riesgo de fractura de cadera superior al 3% y valores de Z-score que incrementen el riesgo hasta el 10% se aconseja valorar la indicación de tratamiento farmacológico (tabla 21). Los bifosfonatos son los tratamientos de primera elección durante un tiempo estimado, en general, no mayor de 5años (Recomendación débil).
No existen datos de la eficacia del tratamiento en mujeres con osteopenia247.
Los ultrasonidos presentan baja sensibilidad y dada la falta de datos sobre su eficacia diagnóstica y terapéutica no se aconsejan como método de cribado248.
- •
El cribado se debe realizar con la DEXA. No se recomiendan los ultrasonidos como prueba de cribado ni de diagnóstico (Recomendación fuerte).
Los autores de este capítulo carecen de conflictos de interés con la industria farmacéutica. Algunos de ellos han participado en seminarios organizados por las Consejerías de Sanidad de las comunidades autónomas correspondientes.