Evaluamos el pronóstico clínico a largo plazo de 33 pacientes tratados para un traumatismo arterial de la extremidad superior en el Regensburg University Medical Center entre 1996 y 2004. Durante el seguimiento, junto a los parámetros clínicos, de cada paciente se obtuvo la puntuación en la escala Disabilities of Arm, Shoulder, and Hand (DASH) al igual que la puntuación del cuestionario Short Form-36 Health Survey (SF-36). Los hallazgos de la evaluación clínica se compararon con los resultados obtenidos en la puntuación de la DASH y en el cuestionario SF-36. El tiempo de seguimiento mediano fue de 42 meses. En el momento del seguimiento se habían reconstruido todas las lesiones arteriales y se mantenía la permeabilidad de los vasos. La prevalencia de lesiones nerviosas y/u ortopédicas concomitantes fue elevada (24/33, 72%). La influencia de una lesión nerviosa fue con diferencia mayor que las de otros factores en el pronóstico funcional a largo plazo. Además, un traumatismo contuso y la necesidad de una fasciotomía inmediata fueron marcadores adicionales de un restablecimiento funcional deficiente. Las puntuaciones obtenidas tanto en la DASH como en el SF-36 se correlacionaron con la evaluación clínica de la gravedad de los déficit funcionales. Un traumatismo vascular de la extremidad superior se asocia casi siempre con lesiones ortopédicas y/o nerviosas concomitantes. La afectación del plexo braquial y de los nervios periféricos de la extremidad superior es una variable predictora de un peor pronóstico funcional a largo plazo.
En Europa, las lesiones vasculares traumáticas, en particular de las extremidades, son poco frecuentes1,2. Por lo tanto, los procedimientos quirúrgicos para tratar estas lesiones sólo constituyen el 0,3-4% de todas las intervenciones arteriales y venosas reconstructivas3,4. Para el paciente, las lesiones arteriales constituyen siempre una amenaza. Por una parte, en un período muy breve de tiempo puede acontecer una gran pérdida hemática. Por otra, corren un riesgo inminente de pérdida de la extremidad por la isquemia prolongada. Se han ido mejorando las estrategias diagnósticas y terapéuticas para reducir el tiempo hasta obtener el diagnóstico correcto, controlar la hemorragia, y restablecer el flujo sanguíneo arterial de la extremidad afecta5-7.
En el pronóstico a largo plazo no sólo influyen el tipo de lesión arterial y la duración del tiempo de isquemia sino también la extensión de las lesiones concomitantes8-11. Para los traumatismos de la extremidad superior, la escala Disabilities of Arm, Shoulder, and Hand (DASH) es un instrumento validado para evaluar el pronóstico clínico a largo plazo12. La experiencia clínica demuestra que muchos pacientes experimentan limitaciones funcionales y sociales a largo plazo. La variable tradicional se centra sobre todo en los datos clínicos objetivos. Recientemente, se ha prestado más atención a los datos relacionados con el paciente que evalúan la “calidad de vida relacionada con la salud” (CVRS) como sinónimo de “pronóstico médico”. El propósito de estos instrumentos, como el cuestionario Short Form-36 Health Survey (SF-36), es identificar todos los cambios relacionados con el traumatismo en la vida cotidiana del paciente. Debido al diseño integral de este cuestionario, siempre puede usarse si es previsible un deterioro prolongado de la CVRS como secuela de enfermedades o traumatismos13-15. Bullinger et al16 desarrollaron y validaron una versión alemana de este cuestionario. Desde entonces, dicha versión se ha usado para evaluar la CVRS en numerosos estudios17-20. La experiencia clínica con pacientes que son víctimas de traumatismos arteriales de la extremidad superior ha demostrado que son previsibles las limitaciones en los diferentes ámbitos de la vida diaria. Por esta razón, este cuestionario parece ser un excelente instrumento para evaluar el pronóstico. Hasta lo que conocen los autores del presente estudio, ésta es la primera investigación que analiza la CVRS después de lesiones vasculares de la extremidad superior. Se compararon las puntuaciones obtenidas en el SF-36 con la evaluación del pronóstico funcional y la puntuación media obtenida en la DASH en 33 pacientes y se correlacionaron con las puntuaciones SF-36 de una población alemana representativa sana21.
En este estudio retrospectivo, se evaluó mediante la puntuación DASH y el cuestionario SF-36 el resultado a largo plazo de los pacientes con lesiones arteriales de la extremidad superior. Los resultados se correlacionaron con la evaluación del pronóstico clínico, efectuada por cirujanos vasculares.
Pacientes y métodosEntre el 1 de enero de 1996 y el 30 de septiembre de 2004, se intervino a 54 pacientes con lesiones arteriales de la extremidad superior en el Regensburg University Medical Center. Se excluyeron a los pacientes con lesiones yatrógenas o lesiones aisladas de las arterias de la mano o de los dedos. Se revisaron las historias clínicas de los pacientes. Desde la intervención quirúrgica, habían fallecido tres pacientes y no se pudo contactar con 10 porque no estaba disponible su dirección o número de teléfono actual. Se excluyeron a tres pacientes porque cumplían los criterios de exclusión del cuestionario SF-3615,16 (uno no hablaba alemán y los otros dos todavía no habían cumplido los 14 años de edad). En el resto de los casos, se invitó a los pacientes a asistir a la clínica ambulatoria (consulta externa) (fig. 1). Después de una entrevista y una exploración clínica, se solicitó a los pacientes que completaran la escala DASH y el cuestionario SF-36. Dos cirujanos vasculares con experiencia (I. T. y K. P.) efectuaron la evaluación del resultado funcional. Ésta se centró en la movilidad de los dedos y de la muñeca, la amplitud del movimiento, el deterioro de la capacidad o fuerza para encerrar el puño, disestesias, anestesia, dolor crónico, y deterioro o pérdida de la capacidad para mantener el lugar de trabajo ocupado antes de la lesión. De acuerdo con el grado de restablecimiento funcional, dividimos a los pacientes en dos grupos: aquellos con un déficit funcional leve o ausente y aquellos con un déficit funcional grave.
Algoritmo del seguimiento del estudio. 3 patients died: 3 pacientes fallecieron; 3 patients met exclusion criteria - 2 under 14 years - 1 polish: 3 pacientes cumplieron los criterios de exclusion:–2<14 años de edad–1 no hablaba alemán; 5 patients refused interview: 5 pacientes rechazaron la entrevista; 10 patients lost to follow up: 10 pacientes perdidos para el seguimiento; 12 patients seen for interview and clinical examination: 12 pacientes visitados para la entrevista y la exploración clínica; 21 interviews via telephone: 21 entrevistas por teléfono; 33 patients: 33 pacientes; 38 patients contacted by mail: 38 pacientes contactados por correo; 54 patiens: 54 pacientes.
La permeabilidad de la reconstrucción arterial se analizó mediante exploración clínica y eco-Doppler. Los pacientes que no pudieron asistir a la clínica ambulatoria fueron entrevistados por teléfono; cinco declinaron contestar a las preguntas. En conjunto, pudimos evaluar el resultado funcional de 33 pacientes y las puntuaciones que obtuvieron en la escala DASH y el cuestionario SF-36 completados (fig. 1).
Los datos se obtuvieron utilizando un archivo de datos SPSS (SPSS, Inc., Chicago, Estados Unidos). Para el análisis estadístico se usó la prueba exacta de Fisher. Los datos del cuestionario SF-36 y la puntuación obtenida en la escala DASH se analizaron de acuerdo con las recomendaciones de Bullinger et al22. Las puntuaciones en el cuestionario obtenidas por la población del estudio se compararon con los resultados de un grupo sano de la población alemana21 y se analizaron con la prueba t de Student.
ResultadosDe los 54 pacientes con lesiones arteriales de la extremidad superior, 33 completaron el seguimiento de este estudio. Sus datos se usaron para el análisis estadístico. De acuerdo con la edad, sexo, mecanismo lesional, localización y características de la lesión, no hubo diferencias estadísticamente significativas del grupo de pacientes que no completaron el seguimiento.
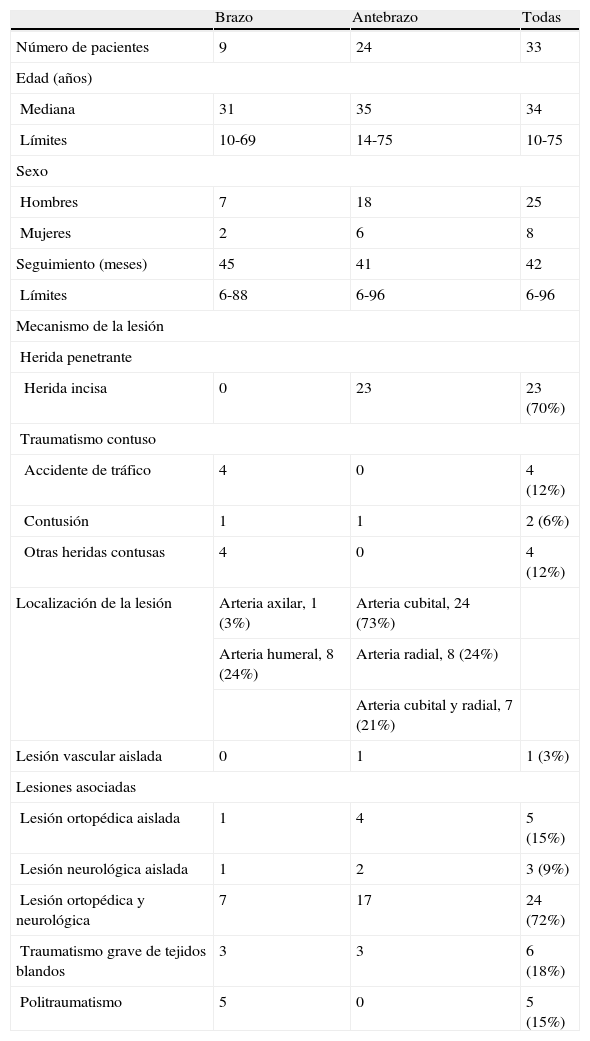
En 24 pacientes se detectaron lesiones arteriales del antebrazo (arteria radial, arteria cubital) y en nueve, del brazo (arteria humeral, arteria axilar y arteria subclavia). En 32 (97%) casos, se produjo la sección transversal de la arteria afectada; en uno (3%), se observó disección traumática con trombosis. En la tabla I se muestran los datos epidemiológicos y los patrones específicos de las lesiones arteriales. En ocho pacientes (24%) se identificó como mínimo una lesión concomitante a distancia de la extremidad afectada, cinco (15%) de las cuales se clasificaron como politraumatismo23.
Características de los pacientes, mecanismo, tipo y localización del traumatismo y lesiones asociadas
| Brazo | Antebrazo | Todas | |
| Número de pacientes | 9 | 24 | 33 |
| Edad (años) | |||
| Mediana | 31 | 35 | 34 |
| Límites | 10-69 | 14-75 | 10-75 |
| Sexo | |||
| Hombres | 7 | 18 | 25 |
| Mujeres | 2 | 6 | 8 |
| Seguimiento (meses) | 45 | 41 | 42 |
| Límites | 6-88 | 6-96 | 6-96 |
| Mecanismo de la lesión | |||
| Herida penetrante | |||
| Herida incisa | 0 | 23 | 23 (70%) |
| Traumatismo contuso | |||
| Accidente de tráfico | 4 | 0 | 4 (12%) |
| Contusión | 1 | 1 | 2 (6%) |
| Otras heridas contusas | 4 | 0 | 4 (12%) |
| Localización de la lesión | Arteria axilar, 1 (3%) | Arteria cubital, 24 (73%) | |
| Arteria humeral, 8 (24%) | Arteria radial, 8 (24%) | ||
| Arteria cubital y radial, 7 (21%) | |||
| Lesión vascular aislada | 0 | 1 | 1 (3%) |
| Lesiones asociadas | |||
| Lesión ortopédica aislada | 1 | 4 | 5 (15%) |
| Lesión neurológica aislada | 1 | 2 | 3 (9%) |
| Lesión ortopédica y neurológica | 7 | 17 | 24 (72%) |
| Traumatismo grave de tejidos blandos | 3 | 3 | 6 (18%) |
| Politraumatismo | 5 | 0 | 5 (15%) |
El diagnóstico de lesión arterial se estableció clínicamente y mediante eco-Doppler en 29 (88%) de los 33 pacientes. En cuatro pacientes se efectuó una arteriografía con sustracción digital. Todos los resultados fueron positivos para una lesión arterial, demostrada mediante la interrupción del curso arterial o extravasación.
El tratamiento de la lesión arterial incluyó una sutura directa en 20 casos y la reconstrucción mediante interposición de injerto venoso safeno autólogo en 12 casos. En un paciente el traumatismo arterial contuso había causado una disección con oclusión trombótica de la arteria. En este caso, se resecó un flap intimal y, después de la trombectomía, el vaso se cerró mediante angioplastia con parche venoso. Después del tratamiento, en todos los casos se obtuvo una angiografía intraoperatoria en la propia mesa del quirófano.
En 27 (81%) de los 33 pacientes, pudo observarse una lesión nerviosa concomitante de la misma extremidad. En tres pacientes con traumatismo vascular del brazo se observó afectación del plexo braquial. En otros tres pacientes se identificaron contusiones extensas del nervio mediano y radial. Con frecuencia, el traumatismo había producido una sección transversal del nervio cubital (8/33, 24%). En muchos pacientes (9/33, 28%) se identificaron lesiones combinadas de dos o más nervios. En 22 de 27 (82%) con una lesión nerviosa, se efectuó sutura primaria de los nervios afectados; otros tres pacientes (9%) se sometieron a implantación primaria de un injerto de interposición con nervio sural.
De los 33 pacientes, en 29 (87%), se detectaron lesiones ortopédicas concomitantes de la misma extremidad, sólo cinco de las cuales (15%) eran aisladas. Inicialmente, más de la mitad de pacientes (17/33) fueron tratados con fijación externa.
Ninguno de los pacientes con un traumatismo del antebrazo requirió fasciotomía. Entre los nueve con lesiones del brazo, tres se sometieron a fasciotomía del antebrazo durante la intervención inicial ya que presentaban signos clínicos de isquemia prolongada y síndrome compartimental. En otros tres pacientes, tuvo que practicarse una fasciotomía a las 6-8 h de la intervención inicial debido a signos clínicos de síndrome compartimental.
En la tabla II se muestran los resultados relacionados con el patrón de la lesión. De los seis pacientes sin lesión neurológica concomitante, sólo uno (17%) mostró un déficit funcional grave a largo plazo, mientras que, en el grupo de pacientes con lesiones neurológicas, más de la mitad (56%) presentaron déficit funcionales graves. No obstante, la diferencia no fue estadísticamente significativa (p=0,085).
Patrones y localización del traumatismo: influencia en el pronóstico a largo plazo
| Función normal/déficit funcional leve | Déficit funcional grave | |
| Brazo (n=9) | ||
| Lesión vascular aislada | 0 | 0 |
| Lesión vascular+lesión ortopédica | 0 | 1 |
| Lesión vascular+lesión neurológica | 1 | 0 |
| Lesión vascular+lesión ortopédica+lesión neurológica | 3 | 4 |
| Antebrazo (n=24) | ||
| Lesión vascular aislada | 1 | 0 |
| Lesión vascular+lesión ortopédica | 4 | 0 |
| Lesión vascular+lesión neurológica | 1 | 1 |
| Lesión vascular+lesión ortopédica+lesión neurológica | 7 | 10 |
| Todas | ||
| Sin ninguna lesión | 5 | 1 (17%) |
| Con lesión neurológica | ||
| Cualquiera con lesión neurológica | 12 | 15∗ (56%) |
La mayoría de los pacientes sometidos a fasciotomía experimentaron déficit funcionales graves. Todos aquellos en los que la fasciotomía fue necesaria durante la intervención inicial experimentaban déficit funcionales graves en el seguimiento. De aquellos en los que el síndrome compartimental se hizo evidente tras la intervención inicial y de que se efectuara fasciotomía a las 6-8 h de aquélla, dos se restablecieron satisfactoriamente (tabla III).
En la tabla IV se ilustra la relación entre el resultado clínico y la puntuación obtenida en la escala DASH. Pudo encontrarse una potente correlación entre la evaluación clínica del resultado funcional y la puntuación obtenida en dicha escala. El cuestionario SF-36 incluye ocho escalas que sirven de parámetros de salud mental y física. Sólo pudo observarse una correlación significativa entre el resultado clínico y las puntuaciones del SF-36 en las escalas funcional física y de papel físico (tabla V). Comparado con las puntuaciones medias obtenidas en el SF-36 por la población alemana normal, en el grupo del presente estudio se demostró una disminución significativa de las obtenidas en la escala de papel físico (tabla VI).
Resultado a largo plazo con función normal/déficit funcional leve o déficit funcional grave: diferencias en las puntuaciones obtenidas en la DASH
| Pronóstico | Número | Puntuación mediana en la escala DASH |
| Función normal/déficit funcional leve | 17 | 11,81 |
| Déficit funcional grave | 16 | 35,82∗ |
| Todos | 33 | 24,18 |
DASH: escala Disabilities of Arm, Shoulder, and Hand.
Resultado a largo plazo con función normal/déficit funcional leve o déficit funcional grave: diferencias en las puntuaciones obtenidas en el cuestionario SF-36
| Módulo del cuestionario SF-36 | Resultado | Puntuación mediana | Valor de p |
| Funcionalidad física | Función normal/déficit funcional leve | 93,8 | 0,002∗ |
| Déficit funcional grave | 66,4 | ||
| Papel físico | Función normal/déficit funcional leve | 82,8 | 0,004∗ |
| Déficit funcional grave | 57,3 | ||
| Dolor corporal | Función normal/déficit funcional leve | 80,2 | 0,779 |
| Déficit funcional grave | 72,8 | ||
| Salud general | Función normal/déficit funcional leve | 82,9 | 0,188 |
| Déficit funcional grave | 68,8 | ||
| Vitalidad | Función normal/déficit funcional leve | 64,4 | 0,362 |
| Déficit funcional grave | 56,1 | ||
| Funcionalidad social | Función normal/déficit funcional leve | 95,3 | 0,117 |
| Déficit funcional grave | 79,4 | ||
| Papel emocional | Función normal/déficit funcional leve | 93,8 | 0,099 |
| Déficit funcional grave | 66,6 | ||
| Salud mental | Función normal/déficit funcional leve | 78,4 | 0,141 |
| Déficit funcional grave | 68,0 |
SF-36: cuestionario Short Form-36 Health Survey.
Comparación de las puntuaciones medias obtenidas en el grupo de estudio y en una población sana
| Puntuación media SF-36 | |||
| Escala | Población sana | Grupo de estudio | Valor de p |
| Funcionalidad física | 85,47±20,34 | 79,66±24,06 | NS |
| Papel físico | 82,37±32,38 | 69,69±38,91 | 0,008 |
| Dolor corporal | 67,46±25,63 | 76,42±31,85 | NS |
| Salud general | 66,42±18,14 | 75,64±22,72 | NS |
| Vitalidad | 60,07±17,64 | 60,10±22,04 | NS |
| Funcionalidad social | 86,43±19,72 | 87,12±22,85 | NS |
| Papel emocional | 89,16±26,42 | 79,79±37,21 | NS |
| Salud mental | 72,52±16,41 | 73,03±18,20 | NS |
NS: no significativo (p>0,05).
SF-36: cuestionario Short Form-36 Health Survey.
La incidencia de traumatismo arterial de la extremidad superior es baja2,10,24-27. Durante el período de estudio de 93 meses, en nuestro centro se trataron 54 pacientes con lesiones vasculares de la extremidad superior. Fallecieron tres pacientes, uno de los traumatismos concomitantes graves durante la estancia hospitalaria inicial y, durante el seguimiento, los otros dos por razones no asociadas al traumatismo. Un paciente tuvo que someterse a una amputación y fue excluido del análisis. Se pudo contactar para el seguimiento con 33 pacientes (63%) (fig. 1). La edad mediana y la distribución de sexos se corresponde con los datos descritos por otros autores3,26-29 (tabla I).
DiagnósticoEn la mayoría de los casos pudo establecerse un diagnóstico de lesión arterial (29/33, 88%) mediante exploración clínica y eco-Doppler. Sólo se obtuvo una angiografía que confirmó la sospecha de lesión arterial en cuatro pacientes que presentaban signos “blandos” de lesión arterial, es decir, hematoma, palidez o relleno capilar lento. El diagnóstico de lesión arterial puede establecerse sin angiografía en la mayoría de los pacientes. La angiografía podría ser útil en pacientes estables sólo si no está clara la propia lesión o el lugar de ésta25,30-32. Obtuvimos angiografías de control intraoperatorias de todas las reconstrucciones para excluir errores técnicos o lesiones que hubieran pasado desapercibidas.
Reconstrucción arterialEn el momento del seguimiento, todas las reconstrucciones arteriales eran permeables. No se efectuaron revisiones o reintervenciones precoces o tardías. En ninguno de los pacientes se evidenció signos de isquemia clínica, en reposo o con ejercicio. Estos datos respaldan los resultados descritos por otros autores32,33. En todos los casos en los que no pudo efectuarse con facilidad una anastomosis terminoterminal sin tensión o cuando el vaso presentaba una lesión de un segmento largo, practicamos una resección extensa del segmento afectado y reconstruimos el vaso con la interposición de un injerto venoso. Otros autores también favorecen este abordaje32,34,35.
Mecanismo del traumatismo y lesiones concomitantesEn la mayoría de los pacientes (24/33, 73%), estaban afectadas las arterias del antebrazo. Al igual que en otros estudios1,10,25,33,36,37, la causa más frecuente de estos traumatismos fue una herida incisa (23/24, 96%); en el brazo sólo se produjeron traumatismos contusos (tabla I). En las sociedades con mayor incidencia de heridas por arma de fuego y heridas penetrantes por arma blanca, la proporción de traumatismos vasculares penetrantes en el brazo es mucho mayor2,10,25,38. Debido al mecanismo de la lesión del brazo, en esta serie la prevalencia de lesiones nerviosas y ortopédicas asociadas es alta: en todos los pacientes se identificaron lesiones ortopédicas o nerviosas concomitantes; en siete pacientes (7/9, 78%) se observó una combinación de traumatismo ortopédico y nervioso. Una proporción significativa de pacientes con laceraciones del antebrazo y traumatismos arteriales también presentaba lesiones ortopédicas y/o nerviosas concomitantes (tabla I). Es bien conocido que la extensión de estas lesiones concomitantes afecta al pronóstico a corto y largo plazo en esta población de pacientes39-42. En el grupo del presente estudio, sólo uno de seis pacientes (17%) sin una lesión nerviosa concomitante manifestaba un déficit funcional grave en el seguimiento a largo plazo. Entre los pacientes con lesiones nerviosas concomitantes, el pronóstico funcional fue mucho peor; más de la mitad (56%) experimentaba un déficit funcional grave. Aunque la diferencia parece obvia, no es estadísticamente significativa (p=0,085). Sin embargo, los datos del presente estudio demuestran que en estos pacientes la prevalencia de una lesión nerviosa tiene mucha mayor influencia en el pronóstico a largo plazo que la propia lesión arterial.
Los pacientes sometidos a fasciotomía durante el procedimiento quirúrgico inicial presentaron un restablecimiento funcional peor que los sometidos a dicho procedimiento como segunda maniobra terapéutica (tabla III). En este contexto, la necesidad de una fasciotomía primaria podría ser un marcador secundario de gravedad de la lesión tisular existente antes del procedimiento quirúrgico, causada por el propio traumatismo o la isquemia prolongada.
Mediante una entrevista y una exploración clínica dos cirujanos vasculares expertos (I. T. y K. P.) evaluaron el resultado funcional de los pacientes. De acuerdo con los hallazgos clínicos, los pacientes se asignaron a un grupo con déficit funcional leve o ausente o a otro con déficit funcional grave (tabla II). Además, se obtuvo la puntuación en la escala DASH y en el cuestionario SF-36. Como se demuestra en la tabla IV, la evaluación clínica del pronóstico funcional presentaba una correlación potente con la puntuación media obtenida en la escala DASH. Por lo tanto, concluimos que esta escala es un instrumento útil para evaluar objetivamente el pronóstico funcional de pacientes con lesiones arteriales de la extremidad superior.
Como se muestra en la tabla V, se encontró una correlación estadísticamente significativa entre la gravedad del déficit funcional y las puntuaciones medianas obtenidas en el SF-36 en las subescalas de funcionalidad física y papel físico. En general, en todas las demás subescalas, las puntuaciones medias de los pacientes con déficit funcional grave fueron más bajas que en aquellos con función normal o déficit leves, pero los datos no se correlacionaron significativamente con el pronóstico funcional. Los datos demuestran que, después de una lesión vascular de la extremidad superior, un déficit funcional grave tiene una influencia sustancial en la CVRS. No pudo verificarse una influencia significativa en el estado de salud mental. Comparamos las puntuaciones medias obtenidas en el cuestionario por la población del presente estudio con los valores de referencia de una población alemana sana. Como se demuestra en la tabla VI, la puntuación media en la subescala de papel físico fue significativamente más baja que en dicha población, como es previsible después de un traumatismo con un déficit funcional de mayor o menor grado de la extremidad superior. En las otras subescalas no se identificaron diferencias significativas.
Tanto la escala DASH como el cuestionario SF-36 pueden evaluar los deterioros físicos y funcionales después de traumatismos arteriales de la extremidad superior. Se observa una potente correlación entre la evaluación del resultado clínico y las puntuaciones obtenidas con ambos instrumentos. No se confirmó, como pretendíamos, que el cuestionario SF-36 pudiera usarse para describir la influencia de los déficit funcionales en otros ámbitos de la vida diaria.
ConclusiónLos traumatismos vasculares de la extremidad superior casi siempre se asocian con lesiones ortopédicas y/o nerviosas concomitantes graves. Por esta razón, para su tratamiento es esencial un abordaje interdisciplinario. Obviamente, la afectación del plexo braquial y de los nervios periféricos de la extremidad superior resulta una variable que predice un peor pronóstico funcional a largo plazo. Los traumatismos contusos y la necesidad de una fasciotomía inmediata son marcadores adicionales de un restablecimiento funcional deficiente. La escala DASH y el cuestionario SF-36 son instrumentos útiles para evaluar el resultado funcional a largo plazo.
Las limitaciones de este estudio (sobre todo el número reducido de pacientes) demuestran que necesitamos estudios prospectivos que incluyan sistemas de clasificación funcional preoperatorios y postoperatorios para determinar el pronóstico a largo plazo de estos pacientes.
Deseamos expresar nuestro agradecimiento a los Prof. M. Koller (Center of Clinical Studies, University of Regensburg Medical Center), Prof. J. Marienhagen (Department of Nuclear Medicine, University of Regensburg Medical Center), y al Dr. K. Thelen (Department of Surgery, University of Regensburg Medical Center), por su ayuda con el análisis estadístico y la interpretación de los datos.